Тактика ведения больных чумой
Обновлено: 19.04.2024
Чума - острая, особо опасная зоонозная трансмиссивная инфекция с тяжёлой интоксикацией и серозно-геморрагическим воспалением в лимфатических узлах, лёгких и других органах, а также возможным развитием сепсиса.
Что провоцирует / Причины Чумы:
Возбудитель - грамотрицательная неподвижная факультативно-анаэробная бактерия Y. pestis рода Yersinia семейства Enterobacteriaceae. По многим морфологическим и биохимическим признакам чумная палочка сходна с возбудителями псевдотуберкулёза, иерсиниоза, туляремии и пастереллёза, вызывающих тяжёлые заболевания как у грызунов, так и у людей. Отличается выраженным полиморфизмом, наиболее типичны овоидные палочки, окрашивающиеся биполярно, Выделяют несколько подвидов возбудителя, различных по вирулентности. Растёт на обычных питательных средах с добавлением гемолизированной крови или сульфита натрия для стимуляции роста. Содержит более 30 антигенов, экзо- и эндотоксины. Капсулы защищают бактерии от поглощения полиморфноядерными лейкоцитами, а V- и W-антигены предохраняют их от лизиса в цитоплазме фагоцитов, что обеспечивает их внутриклеточное размножение. Возбудитель чумы хорошо сохраняется в экскретах больных и объектах внешней среды (в гное бубона сохраняется 20-30 дней, в трупах людей, верблюдов, грызунов - до 60 дней), но высокочувствителен к солнечным лучам, атмосферному кислороду, повышенной температуре, реакции среды (особенно кислой), химическим веществам (в том числе дезинфектантам). Под действием сулемы в разведении 1:1000 гибнет через 1-2 мин. Хорошо переносит низкие температуры, замораживание.
Больной человек может в определённых условиях стать источником инфекции: при развитии лёгочной чумы, непосредственном контакте с гнойным содержимым чумного бубона, а также в результате заражения блох на больном с чумной септицемией. Трупы умерших от чумы людей часто являются непосредственной причиной инфицирования окружающих. Особую опасность представляют больные лёгочной формой чумы.
Возможны контактный (через повреждённую кожу и слизистые оболочки) при разделке туш и обработке шкур убитых заражённых животных (зайцы, лисы, сайгаки, верблюды и др.) и алиментарный (при употреблении в пищу их мяса) пути заражения чумой.
Естественная восприимчивость людей очень высокая, абсолютная во всех возрастных группах и при любом пути заражения. После перенесённого заболевания развивается относительный иммунитет, не предохраняющий от повторного заражения. Повторные случаи заболевания не являются редкостью и протекают не менее тяжело, чем первичные.
Патогенез (что происходит?) во время Чумы:
Адаптационные механизмы человека практически не приспособлены сопротивляться внедрению и развитию чумной палочки в организме. Это объясняется тем, что чумная палочка очень быстро размножается; бактерии в большом количестве вырабатывают факторы проницаемости (нейраминидаза, фибринолизин, пестицин), антифагины, подавляющие фагоцитоз (F1, HMWPs, V/W-Ar, РН6-Аг), что способствует быстрому и массивному лимфогенному и гематогенному диссеминированию прежде всего в органы мононуклеарно-фагоцитарной системы с её последующей активизацией. Массивная антигенемия, выброс медиаторов воспаления, в том числе и шокогенных цитокинов, ведёт к развитию микроциркуляторных нарушений, ДВС-синдрома с последующим исходом в инфекционно-токсический шок.
Клиническая картина заболевания во многом определяется местом внедрения возбудителя, проникающего через кожные покровы, лёгкие или ЖКТ.
Схема патогенеза чумы включает три стадии. Сначала возбудитель от места внедрения лимфогенно диссеминирует в лимфатические узлы, где кратковременно задерживается. При этом образуется чумной бубон с развитием воспалительных, геморрагических и некротических изменений в лимфатических узлах. Затем довольно быстро бактерии проникают в кровь. В стадии бактериемии развивается сильнейший токсикоз с изменениями реологических свойств крови, нарушениями микроциркуляции и геморрагическими проявлениями в различных органах. И, наконец, после преодоления возбудителем ретикулогистиоцитарного барьера происходит его диссеминирование по различным органам и системам с развитием сепсиса.
Микроциркуляторные нарушения вызывают изменения в сердечной мышце и сосудах, а также в надпочечниках, что обусловливает острую сердечно-сосудистую недостаточность.
При аэрогенном пути заражения поражаются альвеолы, в них развивается воспалительный процесс с элементами некроза. Последующая бактериемия сопровождается интенсивным токсикозом и развитием септико-геморрагических проявлений в различных органах и тканях.
Антительный ответ при чуме слабый и формируется в поздние сроки заболевания.
Симптомы Чумы:
Инкубационный период составляет 3-6 сут (при эпидемиях или септических формах сокращается до 1-2 дней); максимальный срок инкубации - 9 дней.
Данная симптоматика проявляется, особенно в начальный период, при всех формах чумы.
Согласно клинической классификации чумы, предложенной Г.П. Рудневым (1970), выделяют локальные формы заболевания (кожную, бубонную, кожно-бубонную), генерализованные формы (первично-септическую и вторично-септическую), внешнедиссеминированные формы (первично-лёгочную, вторично-лёгочную и кишечную).
Кожная форма. Характерно образование карбункула в месте внедрения возбудителя. Первоначально на коже возникает резко болезненная пустула с тёмнокрасным содержимым; она локализуется на отёчной подкожной клетчатке и окружена зоной инфильтрации и гиперемии. После вскрытия пустулы образуется язва с желтоватым дном, склонная к увеличению в размерах. В дальнейшем дно язвы покрывает чёрный струп, после отторжения которого образуются рубцы.
Бубонная форма. Наиболее частая форма чумы. Характерно поражение лимфатических узлов, регионарных по отношению к месту внедрения возбудителя - паховых, реже подмышечных и очень редко шейных. Обычно бубоны бывают одиночными, реже множественными. На фоне выраженной интоксикации возникают боли в области будущей локализации бубона. Через 1-2 дня можно пропальпировать резко болезненные лимфатические узлы, сначала твёрдой консистенции, а затем размягчающиеся и становящиеся тестообразными. Узлы сливаются в единый конгломерат, малоподвижный из-за наличия периаденита, флюктуирующий при пальпации. Длительность разгара заболевания около недели, после чего наступает периодреконвалесценции. Лимфатические узлы могут самостоятельно рассасываться или изъязвляться и склерозироваться вследствие серозно-геморрагического воспаления и некроза.
Кожно-бубонная форма. Представляет сочетание кожных поражений и изменений со стороны лимфатических узлов.
Эти локальные формы заболевания могут переходить во вторичный чумной сепсис и вторичную пневмонию. Их клиническая характеристика не отличается от первично-септической и первично-лёгочной форм чумы соответственно.
Первично-септическая форма. Возникает после короткого инкубационного периода в 1-2 дня и характеризуется молниеносным развитием интоксикации, геморрагическими проявлениями (кровоизлияния в кожу и слизистые оболочки, желудочно-кишечные и почечные кровотечения), быстрым формированием клинической картины инфекционно-токсического шока. Без лечения в 100% случаев заканчивается летально.
Первично-лёгочная форма. Развивается при аэрогенном заражении. Инкубационный период короткий, от нескольких часов до 2 сут. Заболевание начинается остро с проявлений интоксикационного синдрома, характерного для чумы. На 2-3-й день болезни появляется сильный кашель, возникают резкие боли в грудной клетке, одышка. Кашель сопровождается выделением сначала стекловидной, а затем жидкой пенистой кровянистой мокроты. Физикальные данные со стороны лёгких скудные, на рентгенограмме обнаруживают признаки очаговой или долевой пневмонии. Нарастает сердечно-сосудистая недостаточность, выражающаяся в тахикардии и прогрессивном падении артериального давления, развитии цианоза. В терминальную стадию у больных развивается сначала сопорозное состояние, сопровождающееся усилением одышки и геморрагическими проявлениями в виде петехий или обширных кровоизлияний, а затем кома.
Кишечная форма. На фоне синдрома интоксикации у больных возникают резкие боли в животе, многократная рвота и диарея с тенезмами и обильным слизисто-кровянистым стулом. Поскольку кишечные проявления можно наблюдать и при других формах заболевания, до последнего времени остаётся спорным вопрос о существовании кишечной чумы как самостоятельной формы, по-видимому, связанной с энтеральным заражением.
Дифференциальная диагностика
Кожную, бубонную и кожно-бубонную формы чумы следует отличать от туляремии, карбункулов, различных лимфаденопатий, лёгочные и септические формы - от воспалительных заболеваний лёгких и сепсиса, в том числе менингококковой этиологии.
Для кожной, бубонной и кожно-бубонной форм чумы характерна резкая болезненность в месте поражения, стадийность в развитии карбункула (пустула - язва - чёрный струп - рубец), выраженные явления периаденита при формировании чумного бубона.
Лёгочные и септические формы отличают молниеносное развитие тяжёлой интоксикации, выраженных проявлений геморрагического синдрома, инфекционно-токсического шока. При поражении лёгких отмечают резкие боли в груди и сильный кашель, отделение стекловидной, а затем жидкой пенистой кровянистой мокроты. Скудные физикальные данные не соответствуют общему крайне тяжёлому состоянию.
Диагностика Чумы:
Лабораторная диагностика
Основана на использовании микробиологических, иммуносерологических, биологических и генетических методов. В гемограмме отмечают лейкоцитоз, нейтрофилию со сдвигом влево, увеличение СОЭ. Выделение возбудителя проводят в специализированных режимных лабораториях для работы с возбудителями особо опасных инфекций. Исследования проводят для подтверждения клинически выраженных случаев заболевания, а также для обследования лиц с повышенной температурой тела, находящихся в очаге инфекции. Бактериологическому исследованию подвергают материал от больных и умерших: пунктаты из бубонов и карбункулов, отделяемое язв, мокроту и слизь из ротоглотки, кровь. Проводят пассаж на лабораторных животных (морские свинки, белые мыши), погибающих на 5-7-е сутки после заражения.
Из серологических методов применяют РНГА, РНАТ, РНАГ и РТПГА, ИФА.
Положительные результаты ПЦР через 5-6 ч после её постановки свидетельствуют о наличии специфической ДНК чумного микроба и подтверждают предварительный диагноз. Окончательным подтверждением чумной этиологии болезни являются выделение чистой культуры возбудителя и её идентификация.
Лечение Чумы:
Больных чумой лечат только в стационарных условиях. Выбор препаратов для этиотропной терапии, их доз и схем применения определяет форма заболевания. Курс этиотропной терапии при всех формах болезни составляет 7-10 дней. При этом применяют:
• при кожной форме - котримоксазол по 4 таблетки в сутки;
• при бубонной форме - левомицетин в дозе 80 мг/кг/сут и одновременно стрептомицин в дозе 50 мг/кг/сут; препараты вводят внутривенно; эффективен также тетрациклин;
• при лёгочных и септических формах заболевания комбинацию левомицети-на со стрептомицином дополняют назначением доксициклина в дозе 0,3 г/сут или тетрациклина по 4-6 г/сут внутрь.
Одновременно проводят массивную дезинтоксикационную терапию (свежезамороженная плазма, альбумин, реополиглюкин, гемодез, кристаллоидные растворы внутривенно, методы экстракорпоральной детоксикации), назначают препараты для улучшения микроциркуляции и репарации (трентал в сочетании с солкосерилом, пикамилон), форсирования диуреза, а также сердечные гликозиды, сосудистые и дыхательные аналептики, жаропонижающие и симптоматические средства.
Успех лечения зависит от своевременности проведения терапии. Этиотропные препараты назначают при первом подозрении на чуму, основываясь на клинико-эпидемиологических данных.
Профилактика Чумы:
Эпидемиологический надзор
Объём, характер и направленность профилактических мероприятий определяет прогноз эпизоотической и эпидемической обстановки по чуме в конкретных природных очагах с учётом данных слежения за движением заболеваемости во всех странах мира. Все страны обязаны сообщать ВОЗ о появлении заболеваний чумой, движении заболеваемости, эпизоотиях среди грызунов и мерах борьбы с инфекцией. В стране разработана и функционирует система паспортизации природных очагов чумы, позволившая провести эпидемиологическое районирование территории.
Профилактические мероприятия
В комплексе мер профилактики и борьбы с чумой решающая роль принадлежит мероприятиям, исключающим завоз инфекции из других стран и предупреждающим возникновение заболеваний в энзоотических очагах. Для профилактики завоза чумы из других стран большое значение имеет строгое соблюдение всеми странами международных санитарных правил. В энзоотических очагах противочумные мероприятия включают наблюдение за видовым составом и численностью грызунов, исследование грызунов и их эктопаразитов на инфицированность чумной палочкой. При выявлении эпизоотии проводят дератизацию и дезинсекционные мероприятия в том или ином объёме. Синантропных грызунов истребляют без выявления среди них больных чумой, если их численность превышает 15% попадаемости в ловушки. Грызунов и эктопаразитов в поле и вокруг населённых пунктов уничтожают противочумные учреждения, а в населённых пунктах - дератизационно-дезинсекционные отделы Центров санитарно-эпидемиологического надзора.
Показаниями к проведению профилактической иммунизации населения являются эпизоотия чумы среди грызунов, выявление больных чумой домашних животных и возможность завоза инфекции больным человеком. В зависимости от эпидемической обстановки вакцинация проводится на строго определённой территории всему населению (поголовно) и выборочно особо угрожаемым контингентам - лицам, имеющим постоянную или временную связь с территориями, где наблюдается эпизоотия (животноводы, агрономы, охотники, заготовители, геологи, археологи и т.д.). Все лечебно-профилактические учреждения должны иметь на случай выявления больного чумой определённый запас медикаментов и средств личной защиты и профилактики, а также схему оповещения персонала и передачи информации по вертикали. Меры по предупреждению заражения людей чумой в энзоотичных районах, лиц, работающих с возбудителями особо опасных инфекций, а также предупреждение выноса инфекции за пределы очагов в другие районы страны осуществляют противочумные и другие учреждения здравоохранения.
Мероприятия в эпидемическом очаге
При появлении больного чумой или подозрительного на эту инфекцию принимают срочные меры для локализации и ликвидации очага. Границы территории, на которой вводят те или иные ограничительные мероприятия (карантин), определяют исходя из конкретной эпидемиологической и эпизоотологической обстановки, возможных действующих факторов передачи инфекции, санитарно-гигиенических условий, интенсивности миграции населения и транспортных связей с другими территориями. Общее руководство всеми мероприятиями в очаге чумы осуществляет Чрезвычайная противоэпидемическая комиссия. При этом строго соблюдают противоэпидемический режим с использованием противочумных костюмов. Карантин вводят решением Чрезвычайной противоэпидемической комиссии, охватывая им всю территорию очага.
Больных чумой и пациентов с подозрением на это заболевание госпитализируют в специально организованные госпитали. Транспортировка больного чумой должна осуществляться в соответствии с действующими санитарными правилами по биологической безопасности. Больных с бубонной чумой размещают по несколько человек в палате, больных лёгочной формой - только в отдельные палаты. Выписывают больных при бубонной форме чумы не ранее 4 нед, при лёгочной - не ранее 6 нед со дня клинического выздоровления и отрицательных результатов бактериологического исследования. После выписки переболевшего из стационара за ним устанавливают медицинское наблюдение в течение 3 мес.
В очаге проводят текущую и заключительную дезинфекцию. Лица, соприкасавшиеся с больными чумой, трупами, заражёнными вещами, участвовавшие в вынужденном забое больного животного и т.д., подлежат изоляции и медицинскому наблюдению (6 дней). При лёгочной чуме проводят индивидуальную изоляцию (в течение 6 дней) и профилактику антибиотиками (стрептомицин, рифампицин и др.) всем лицам, которые могли инфицироваться.
К каким докторам следует обращаться если у Вас Чума:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Чумы, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Бубонная чума – это карантинная природно-очаговая инфекция. Основным клиническим симптомом является наличие чумного бубона. Для нозологии характерна высокая лихорадка, выраженная интоксикация, при иммуносупрессии возможно висцеральное поражение, генерализация инфекции. Диагностика построена на обнаружении возбудителя в биологических материалах (микроскопия, посев, ПЦР), серологические методы малоинформативны, практически не применяются. Лечение проводится в условиях обязательного карантина, включает в себя антимикробную этиотропную терапию, массивную дезинтоксикацию, симптоматические методы. Реже прибегают к хирургическим вмешательствам.
МКБ-10
Общие сведения

Причины
Возбудитель болезни – бактерия Yersinia pestis. Источником и резервуаром инфекции служат больные люди, грызуны, зайцы, лисы, верблюды, домашние кошки и другие животные. Переносчики – блохи, в пищеварительном тракте которых размножаются чумные палочки. Заразными насекомые становятся уже через 3-5 суток после попадания в них возбудителя и остаются таковыми в течение года. При укусе блоха срыгивает внутрь ранки содержимое желудка с большим количеством бактерий. Также описаны воздушно-капельный, фекально-оральный и контактно-бытовые пути инфицирования.
Основными факторами риска заражения бубонной чумой считаются проживание и несение воинской службы на эндемичных территориях, профессии, связанные с истреблением грызунов, работой в зернохранилищах, ветеринарной службе. Опасности подвергаются археологические экспедиции, вскрывающие места старинных захоронений, а также животноводы, медицинский персонал, пастухи, туристы, работники международных аэропортов, зоопарков. Бубонной чуме наиболее подвержены дети, лица, не достигшие 20-ти лет, и взрослые мужчины.
Патогенез
После проникновения в организм чумные бактерии размножаются в месте внедрения, образуя воспалительный уплотненный участок либо папулу, пустулу с геморрагическим содержимым. Распространение возбудителя происходит лимфогенно до регионарных лимфатических узлов, внутри которых бактерии размножаются. Особенностью Y. рestis является способность к подавлению фагоцитарной активности макрофагов, внутриклеточному размножению в них. При этом выделяется большое количество токсинов, продуктов распада тканей, возбудителей, что обусловливает интоксикационные симптомы.
Плотная фиброзная нодулярная оболочка препятствует попаданию в очаг воспаления полиморфно-ядерных лейкоцитов и специфических антител. Активная репликация возбудителя способствует расплавлению и увеличению лимфатической ткани регионарных узлов, вследствие чего возникают конгломераты. Длительная персистенция, массивный воспалительный процесс приводит к геморрагическому некрозу нодулярной ткани и выходу чумной палочки в системный кровоток с последующей генерализацией инфекции; в 10-20% случаев развиваются симптомы вторично-легочной чумы.
Симптомы бубонной чумы
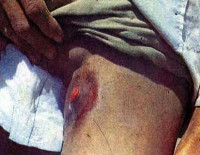
Инкубационный период составляет 2-6 суток, реже 1-12 суток, ведущими симптомами являются нарастающие локальные боли (обычно в паху), лихорадка до 39-40° C и более. Пациенты вынуждены сохранять крайне неудобные позы для уменьшения болевых ощущений. Характерны сильные ознобы, выраженная слабость, головные боли, расстройства сна, беспокойство, дискоординация движений, иногда бред, галлюцинации. Около половины заболевших бубонной чумой отмечают симптомы расстройств ЖКТ: абдоминальные боли, тошноту, рвоту, эпизоды диареи.
Спустя 1-3 дня без лечения преимущественно в паховой области, реже в зоне подмышек или шеи обнаруживается очень плотное, резко болезненное образование с гиперемированной, горячей, иногда лоснящейся над ним кожей. Конгломерат неподвижен, поскольку спаян с окружающей клетчаткой. Движения в конечности (чаще – нижней) ограничиваются. Через несколько дней образование размягчается, в нем появляются пульсирующие боли, может образовываться свищевое отверстие с изливающимся гнойным содержимым. После вскрытия бубона больные отмечают некоторое улучшение самочувствия, уменьшение выраженности симптомов.
Осложнения
К наиболее частым негативным последствиям бубонной чумы относят симптомы со стороны свертывающей системы крови (до 86% больных), что в 5-10% случаев приводит к возникновению сухой гангрены кожи, верхних и нижних конечностей. 5-50% пациентов имеют осложнения в виде единичных, множественных, либо массивных кровоизлияний. У больных бубонной чумой с нарушениями иммунитета, тяжелыми сопутствующими болезнями системного характера на 2-3 сутки заболевания возникает переход в генерализованную форму.
Диагностика
Стандарты диагностики бубонной чумы предусматривают консультацию инфекциониста, другие врачи привлекаются для осмотра и лечения по показаниям. Важным элементом диагностического поиска является сбор эпидемиологического анамнеза, строгое соблюдение правил осмотра, взятия, транспортировки и исследований биологических субстанций; работа с ними разрешена только в условиях лабораторий карантинных инфекций. Наиболее информативными инструментальными и лабораторными исследованиями при бубонной чуме считаются:
- Физикальные данные. Объективно определяются симптомы интоксикационного вовлечения ЦНС: больные возбуждены, беспокойны, речь невнятная. Пальпаторно бубон представляет собой резко болезненный малоподвижный конгломерат лимфоузлов с нечеткими контурами, гиперемированной горячей кожей над ним, флюктуацией либо свищами; около образования возникают чумные фликтены. Отмечается вынужденная поза пациента. Патологические изменения со стороны внутренних органов обычно отсутствуют.
- Лабораторные исследования. Общеклинический анализ крови характеризуется выраженным лейкоцитозом, сдвигом лейкоцитарной формулы влево, нейтрофилезом, нарастающей тромбоцитопенией, вторичной анемией, ускорением СОЭ. Изменения биохимических параметров транзиторны, чаще отмечается увеличение активности АЛТ, АСТ, общего билирубина, мочевины, креатинина, гипопротеинемия. В общем анализе мочи обнаруживается эритроцитурия.
- Выявление инфекционных агентов. Через 1-2 часа лаборатория должна предоставить результаты микроскопии свищевого отделяемого или пунктата бубона; разрешается применение ПЦР. Обязательным является посев биологических материалов на питательные среды. Серологические методики (ИФА, РПГА) можно оценить только со 2-ой недели инфекции, исследуя парные сыворотки с интервалом 14 дней для фиксации роста титра антител не менее чем четырехкратно.
- Инструментальные методики. Обязательно проведение рентгенографии грудной клетки для исключения рентгенологических симптомов чумной пневмонии; реже показаны КТ, МРТ. С целью дифференциального диагноза со злокачественными новообразованиями рекомендуется ультразвуковое исследование молочных желез, малого таза, органов брюшной полости, мягких тканей, забрюшинного пространства, лимфатических узлов; под контролем УЗИ возможна пункция бубона.
Дифференциальная диагностика осуществляется с туляремией (малоболезненный, не спаянный с кожей бубон). При туберкулезе рост лимфоузла постепенный, есть указания на иммунодефицит, симптомы туберкулеза в анамнезе. Укус крысы, пятнисто-уртикарная сыпь или оцарапывание кошкой, лимфангоит свидетельствуют в пользу содоку и болезни кошачьих царапин соответственно. Лимфогранулематоз манифестирует симптомами поражения легких, костей, ЖКТ. Хламидиозная инфекция иногда протекает с паховым односторонним лимфаденитом, спаиванием с окружающими тканями, формированием свищей.
Лечение бубонной чумы
Все пациенты с подозрением на заболевание либо с патогномоничными симптомами обязательно госпитализируются в боксированную палату инфекционного отделения для немедленного начала лечения. Постельный режим назначается до 4-5 дней нормализации температуры тела, передвижение ограничивается боксом. Диетические рекомендации неспецифичны, обусловлены необходимостью введения антибиотиков с широким спектром нежелательных токсических явлений, поэтому из рациона больного исключается тяжелая пища и алкоголь. Питьевой режим увеличивается с целью дезинтоксикации.
Консервативная терапия
Лечение больных с бубонной чумой направлено на снижение выраженности симптомов, профилактику заражения других людей. Пациентам обязательно назначаются антибактериальные средства, эффективные в отношении возбудителя и вводимые парентерально. К таковым относятся стрептомицин, тетрациклины, фторхинолоны, аминогликозиды, цефалоспорины, рифампицин. Требуется массивная внутривенная дезинтоксикация глюкозо-солевыми, сукцинат-содержащими растворами, назначение обезболивающих, противовоспалительных, жаропонижающих средств. Объем симптоматического лечения зависит от клинической необходимости.
Хирургическое лечение
Местное лечение бубонов вне их размягчения не проводится. С лечебно-диагностической целью может осуществляться тонкоигольная пункционная биопсия лимфатических узлов с одновременным опорожнением бубона. При наличии кожной язвы проводят её иссечение с целью гистологического исследования. Хирургическое вскрытие и дренирование бубонов рекомендовано при появлении симптома флюктуации конгломератов, одновременно внутрибубонно вводят антибиотики, активные в отношении Y. Pestis, стрептококков и стафилококков.
Экспериментальное лечение
В ходе современных исследований установлено, что макрофаги несут на себе рецептор к кортикостероидам, что способствует потенцированию действия собственной иммунной системы при симптомах бубонной чумы. В экспериментах с лечением мышей было доказано повышение макрофагальной способности инфильтрировать инфицированные ткани и поглощать апоптозные нейтрофилы под действием указанных гормональных препаратов. Также было отмечено усиление бактериального поглощения и улучшение выживаемости зараженных животных.
Прогноз и профилактика
Прогноз при отсутствии лечения серьезный, смертность достигает 7-26%. Наиболее неблагоприятными локализациями считаются подмышечные (15-20%) и шейные (5%) зоны из-за риска развития симптомов легочной формы болезни и отека воздухопроводящих путей. Общая продолжительность стационарного лечения для больных, страдающих бубонной чумой, должна составлять не менее 4-х недель, медицинское наблюдение после выписки – не менее 3-х месяцев. Срок изоляции контактных лиц – 7 дней.
Специфическая профилактика показана лицам, проживающим в эндемичных регионах, туристам, военным. Вакцинация осуществляется сухой живой вакциной. К неспецифическим мерам относится строгий санитарный контроль над системами водоснабжения и водоотведения, плановая дератизация в канализационных коллекторах, надзор за мигрантами, туристами, ввозимыми продуктами, животными. Важными мерами борьбы с распространением чумы являются ранняя изоляция и лечение больных, карантинизация контактных лиц, дезинфекция в очаге, улучшение санитарно-гигиенических условий жизни.
3. Adjunctive Corticosteroid Treatment Against Yersinia pestis Improves Bacterial Clearance, Immunopathology, and Survival in the Mouse Model of Bubonic Plague/ Yinon Levy, Yaron Vagima, Avital Tidhar// The Journal of Infectious Diseases – 2016 - V.214, №6.

Легочная чума – это острое высококонтагиозное инфекционное заболевание с воздушно-капельным путем передачи. Характерно появление симптомов выраженной общей интоксикации, признаков поражения дыхательной и сердечно-сосудистой систем, сепсиса. Основу диагностики составляет бактериологический метод и ПЦР, для исследования используют различные жидкости организма. Дополнительно проводят серологические анализы. В качестве специфической терапии применяют антибактериальные препараты, прежде всего – аминогликозиды и тетрациклины. Параллельно назначают симптоматическое лечение для коррекции состояния пациента.
МКБ-10

Общие сведения

Причины
Возбудитель – грамотрицательная палочка Yersinia pestis. Патоген достаточно устойчив во внешней среде. При температуре 22° С может сохранять жизнеспособность до 4 месяцев, при 100° С инактивируется через 1 минуту. Иерсиния гибнет под воздействием растворов лизола, сулемы и карболовой кислоты, прямых солнечных лучей. Чувствительна к высушиванию и антибактериальным препаратам. В мокроте и крови сохраняется до месяца.
Из-за наличия экзо- и эндотоксина бактерия оказывает выраженное токсическое действие на организм человека. Специфические факторы агрессии и инвазии позволяют ей угнетать активность макрофагов и персистировать в них. При 37° С в инфицированном организме микроб образует капсулу, в результате чего его вирулентность возрастает. Источник заболевания – человек, больной первично- или вторично-легочной формой чумы. Передача происходит аэрогенным путем.
Патогенез
При первичном инфицировании входными воротами являются слизистые оболочки респираторного тракта. С током лимфы бацилла попадает в регионарные лимфоузлы, где поглощается макрофагами. Незавершенный фагоцитоз способствует выживанию и размножению микробов внутри фагоцитов. В месте локализации патогена возникает серозно-геморрагическое воспаление. Паренхима легких становится полнокровной, формируется интерстициальный и альвеолярный отек. В процесс часто вовлекается плевра. Из-за токсинов повреждается эндотелий сосудов, образуются стазы, тромбы, очаги кровоизлияний, зоны некроза.
Попадание возбудителя в кровь способствует генерализации инфекции. Возникает бактериемия, появляются вторичные отсевы. Парез капилляров обуславливает нарушения функций сердечно-сосудистой системы, почек и других органов. Зараженные погибают от сердечной или дыхательной недостаточности. При сепсисе пациенты умирают от шока с ДВС-синдромом. Вторичная форма обусловлена заносом иерсиний в легочную ткань в результате бактериемии, в последующем патологический процесс развивается как при первичном типе патологии.
Классификация
Как самостоятельное заболевание легочную чуму не выделяют, считают разновидностью патологии, вызываемой чумной палочкой. Легочная форма представляет собой один из наиболее тяжелых вариантов течения болезни, может обуславливать развитие эпидемий, что позволило отнести ее к разряду особо опасных инфекций. Различают следующие типы:
- Первично-легочная чума. Развивается при передаче возбудителя посредством аэрозоля при контакте с больным легочным видом инфекции. Характерно очень тяжелое течение, симптомы интоксикации, плевропневмония с кровянистой жидкой мокротой. Бубоны определяются редко. Без соответствующего лечения смерть наступает на 3-4 день. При молниеносном течении пациенты умирают в первые сутки.
- Вторично-легочная чума. Больной инфицируется трансмиссивным, контактным или алиментарным путями, легкие поражаются в 5-10% случаев в результате гематогенного заноса возбудителя. Объективно обнаруживаются бубоны первого и второго порядков. На фоне клинических проявлений основной формы на 2-3 день появляются те же признаки чумной пневмонии, что при первичном варианте. Пациент становится источником аэрогенного заражения.
Симптомы легочной чумы
Инкубационный период составляет от 3 до 10 дней, в среднем 4-6 суток, может сокращаться до одного дня. Течение инфекции условно разделяют на три периода: начальный, разгара заболевания и терминальный. Патология манифестирует внезапно с резкого подъема температуры тела до 39-40° С. Отмечаются симптомы выраженной интоксикации, головные и мышечные боли, слабость, ознобы, рвота. Пациенты жалуются на одышку, кашель с отхождением стекловидной прозрачной мокроты. Нередко беспокоит режущая боль, тяжесть в груди, тахикардия, конъюнктивит.
В разгар чумы обращают на себя внимание симптомы расстройства деятельности нервных структур. На начальных этапах пациенты возбуждены или заторможены. По мере прогрессирования патологии развивается токсическая энцефалопатия. Речь становится замедленной, невнятной, нарушается координация движений, повышается чувствительность к звуковым и световым раздражителям. Формируются различные степени нарушения сознания вплоть до комы.
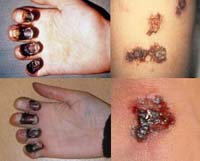
В результате пареза сосудистого русла и нарушения микроциркуляции возникают отклонения со стороны кардиоваскулярной системы, ОПН. Нарастает цианоз и боли в груди, черты лица заостряются, выявляется одышка до 60 в минуту. Отмечается глухость сердечных тонов, тахикардия, пульс может быть аритмичным. Давление резко падает, в терминальном периоде почти не определяется. Присоединяется геморрагический синдром. На коже видны участки с кровоизлияниями, петехиями. Больные погибают от дыхательной недостаточности или выраженных гемодинамических нарушений.
Вторичная легочная чума формируется как осложнение на фоне основной формы патологии. Симптомы поражения ЦНС, респираторной и сосудистой систем соответствует приведенному выше описанию. После перенесенной инфекции формируется стойкий клеточный иммунитет, однако при массивном инфицировании не исключается повторное заражение.
Осложнения
Наиболее частое осложнение – развитие острой сердечно-сосудистой и дыхательной недостаточности. Нередки эпизоды возникновения инфекционно-токсического шока и ДВС-синдрома. Вследствие повышенного тромбообразования формируется гангрена кончиков пальцев, возможно острое повреждение почек. Последующие нарушения со стороны системы свертывания крови способствуют массивным кровотечениям. Токсическое поражение ЦНС осложняется комой, в литературе описаны факты чумного менингита. Бактериемия и образование новых очагов в различных органах приводят к сепсису.
Диагностика
Легочный вариант патологии диагностируется на основании клинических и лабораторных данных. При объективном осмотре на начальных стадиях врач-инфекционист обращает внимание на одутловатость и гиперемию лица, инъекцию сосудов склеры, обложенность языка. Отмечается фебрильная лихорадка, кашель с примесью крови, боль в грудной клетке. При аускультации выслушиваются мелкопузырчатые влажные хрипы, шум трения плевры, тахипноэ, в сердечных точках – глухость тонов, тахикардия, аритмии. Нарастает гипотензия.
В терминальной фазе выражен цианоз кожных покровов. В случае вторичного вовлечения респираторной ткани определяются бубоны. Характерно появление неврологической симптоматики как следствия инфекционно-токсической энцефалопатии. При развитии геморрагического синдрома выявляются кровотечения, кровоизлияния в кожные покровы и слизистые оболочки. Для подтверждения диагноза используются следующие методы:
- Общелабораторные исследования. В общем анализе крови отмечается лейкоцитоз со сдвигом формулы влево, ускорение СОЭ. В анализе мочи обнаруживается протеинурия и гематурия, гиалиновые и зернистые цилиндры. При присоединении ДВС-синдрома изменения в коагулограмме соответствуют стадии процесса.
- Идентификация возбудителя. Определяющий способ в диагностике – бактериоскопический метод. В качестве материала используют мокроту, кровь, мазки из зева, пунктат из бубонов, отделяемое из язв. Проводят микроскопию мазков. Выполняют посев биологических жидкостей на питательные среды. Быстрым и качественным анализом считается ПЦР. Дополнительно применяют ИФА, РИФ, РПГА. Возможен биологический способ с заражением лабораторных животных.
- Рентгенография грудной клетки. При рентгенологическом исследовании определяются очаговые и инфильтративные тени, что подтверждает наличие пневмонии. Нередко на снимках отмечаются признаки вовлечения плевры, возможно обнаружение выпота.
Дифференциальная диагностика проводится с крупозной пневмонией. Важно отличить патологию от легочной формы сибирской язвы. Чумная пневмония может напоминать изменения при туляремии, брюшном и сыпном тифах, повреждение легких во время гриппозной инфекции. При вторичном инфицировании необходимо исключить острые гнойные лимфадениты стрептококкового и стафилококкового происхождения, содоку, болезнь кошачьих царапин.
Лечение легочной чумы
Консервативная терапия
Пациенты с подозрением на чуму подлежат изоляции с соблюдением противоэпидемических мероприятий. Больной должен соблюдать строгий постельный режим. Терапия имеет комплексный характер, сочетает этиотропный и патогенетический аспекты. Специфическое этиологическое лечение проводится антибактериальными препаратами из группы аминогликозидов, тетрациклинов. Чаще применяют стрептомицин внутримышечно и тетрациклин внутривенно. В качестве альтернативы используют гентамицин, доксициклин, рифампицин, ципрофлоксацин, цефалоспорины.
При развитии менингита назначают хлорамфеникол в сочетании с другими антибиотиками. Продолжительность курса приема препаратов составляет не менее 10 дней, далее – по показаниям. Ведение беременных женщин имеет некоторые трудности из-за нежелательного влияния многих медикаментов на плод. Схему медикаментозной терапии в подобных случаях составляют с учетом возможных рисков, иностранные специалисты рекомендуют отдавать предпочтение гентамицину.
С целью дезинтоксикации назначают инфузионную терапию коллоидными и кристаллоидными растворами с форсированным диурезом, плазмаферез. При необходимости применяют кардиотонические средства, жаропонижающие препараты, глюкокортикостероиды. Свежезамороженную плазму, альбумин человека вводят при нарушениях гемостаза и синтеза белков. Для предупреждения развития стрессовых язв рекомендованы ингибиторы протонной помпы. Возможно введение противочумной сыворотки и гамма-глобулина.
Присоединение осложнений, таких как отек легких, сепсис, ДВС-синдром, требует коррекции лечебных мероприятий. В план терапии включают ингибиторы протеиназ плазмы, гемостатики, адрено- и симпатомиметики и другие препараты. При дыхательной недостаточности необходима ингаляция кислородно-воздушной смеси, по показаниям – перевод на ИВЛ. Дополнительно используют витамины группы В, витамин К.
Хирургическое лечение
Хирургические вмешательства могут потребоваться при вторично-легочной форме чумы, сопровождающейся образованием бубонов. При нагноении и вскрытии воспаленных лимфоузлов проводится их оперативное лечение. Также применяют местное введение антибиотиков, активных к стафилококкам, непосредственно в бубон после появления флюктуации или спонтанного дренирования.
Прогноз и профилактика
Прогноз серьезный. Коэффициент летальности без терапии составляет 30-100%. Правильно подобранное лечение позволяет значительно снизить данный показатель. Мероприятия неспецифической профилактики направлены на выявление и обезвреживание очагов, госпитализацию и изоляцию инфицированных, ветеринарный надзор за животными. Важным элементом борьбы с распространением чумы является уничтожение грызунов и блох.
После выздоровления реконвалесценты находятся на диспансерном учете в течение 3 месяцев. Все контактные лица подлежат изоляции и экстренной профилактике доксициклином или стрептомицином курсом длительностью 7 дней. Выписка осуществляется при полном клиническом выздоровлении (не ранее 6 недель) и только после трехкратного отрицательного бактериологического исследования. Специфическая профилактика проводится путем иммунизации населения из групп риска сухой живой аттенуированной вакциной.
Чума – это высококонтагиозная бактериальная инфекция с множественными путями передачи и эпидемическим распространением, протекающая с лихорадочно-интоксикационным синдромом, поражением лимфоузлов, легких и кожи. Клиническому течению различных форм чумы свойственна высокая лихорадка, тяжелая интоксикация, возбуждение, мучительная жажда, рвота, регионарный лимфаденит, геморрагическая сыпь, ДВС-синдром, а также свои специфические симптомы (некротические язвы, чумные бубоны, ИТШ, кровохарканье). Диагностика чумы осуществляется лабораторными методами (бакпосев, ИФА, РНГА, ПЦР). Лечение проводится в условиях строгой изоляции: показаны тетрациклиновые антибиотики, дезинтоксикация, патогенетическая и симптоматическая терапия.
МКБ-10
Общие сведения
Чума представляет собой острое инфекционное заболевание, передающееся преимущественно по трансмиссивному механизму, проявляющееся воспалением лимфоузлов, легких, других органов, имеющим серозно-геморрагический характер, либо протекающее в септической форме. Чума относится к группе особо опасных инфекций.

Причины чумы
Характеристика возбудителя
Yersinia pestis представляет собой неподвижную факультативно-анаэробную грамотрицательную палочковидную бактерию из рода энтеробактерий. Чумная палочка может длительно сохранять жизнеспособность в отделяемом больных людей, трупах (в бубонном гное иерсинии живут до 20-30 дней, в трупах людей и павших животных – до 60 дней), переносит замораживание. К факторам внешней среды (солнечные лучи, атмосферный кислород, нагревание, изменение кислотности среды, дезинфекция) эта бактерия довольно чувствительна.
Пути заражения
Резервуар и источник чумы – дикие грызуны (сурки, полевки, песчанки, пищухи). В различных природных очагах резервуаром могут служить разные виды грызунов, в городских условиях – преимущественно крысы. Резистентные к человеческой чуме собаки могут служить источником возбудителя для блох. В редких случаях (при легочной форме чумы, либо при непосредственном соприкосновении с бубонным гноем) источником инфекции может стать человек, блохи также могут получать возбудителя от больных септической формой чумы. Нередко заражение происходит непосредственно от чумных трупов.
Чума передается при помощи разнообразных механизмов, ведущее место среди которых занимает трансмиссивный. Переносчиками возбудителя чумы являются блохи и клещи некоторых видов. Блохи заражают животных, которые переносят возбудителя с миграцией, распространяя также блох. Люди заражаются при втирании в кожу при расчесах экскрементов блох. Насекомые сохраняют заразность около 7 недель (имеются данные о контагиозности блох на протяжении года).
Заражение чумой также может происходить контактным путем (через поврежденные кожные покровы при взаимодействии с мертвым животными, разделке туш, заготовке шкур и др.), алиментарно (при употреблении мяса больных животных в пищу).
Люди обладают абсолютной естественной восприимчивостью к инфекции, заболевание развивается при заражении любым путем и в любом возрасте. Постинфекционный иммунитет относительный, от повторного заражения не защищает, однако повторные случаи чумы обычно протекают в более легкой форме.
Классификация
Чума классифицируется по клиническим формам в зависимости от преимущественной симптоматики. Различают локальные, генерализованные и внешнедиссеминированные формы:
- Локальная чума подразделяется на кожную, бубонную и кожно-бубонную.
- Генерализованная чума бывает первично- и вторично-септической.
- Внешнедиссеминированная форма подразделяется на первично- и вторично- легочную, а также – кишечную.
Симптомы чумы
Инкубационный период чумы в среднем занимает около 3-6 суток (максимально до 9 дней). При массовых эпидемиях или в случае генерализованных форм инкубационный период может укорачиваться до одного – двух дней. Начало заболевания острое, характеризуется быстрым развитием лихорадки, сопровождающейся потрясающим ознобом, выраженным интоксикационным синдромом.
Больные могут жаловаться на боль в мышцах, суставах, крестцовой области. Появляется рвота (часто – с кровью), жажда (мучительная). С первых же часов больные пребывают в возбужденном состоянии, могут отмечаться расстройства восприятия (бред, галлюцинации). Нарушается координация, теряется внятность речи. Заметно реже возникают вялость и апатия, больные ослабевают вплоть до невозможности подняться с постели.
Кожная форма
Проявляется в виде карбункула в области внедрения возбудителя. Карбункул прогрессирует, проходя последовательно следующие стадии: сначала на гиперемированной, отечной коже образуется пустула (выражено болезненная, наполнена геморрагическим содержимым), которая после вскрытия оставляет язву с приподнятыми краями и желтоватым дном. Язва склонна увеличиваться. Вскоре в ее центра образуется некротический черный струп, быстро заполняющий все дно язвы. После отторжения струпа карбункул заживает, оставляя грубый рубец.
Бубонная форма
Является наиболее распространенной формой чумы. Бубонами называют специфически измененные лимфатические узлы. Таким образом, при этой форме инфекции преимущественным клиническим проявлением выступает регионарный в отношении области внедрения возбудителя гнойный лимфаденит. Бубоны, как правило, единичны, в некоторых случаях могут быть множественными. Первоначально в области лимфоузла отмечается болезненность, спустя 1-2 дня при пальпации обнаруживаются увеличенные болезненные лимфатические узлы, сначала плотные, при прогрессировании процесса размягчающиеся до тестообразной консистенции, сливаясь в единый спаянный с окружающими тканями конгломерат. Дальнейшее течение бубона может вести как к его самостоятельному рассасыванию, так и к формированию язвы, области склерозирования или некроза. Разгар заболевания продолжается с течение недели, затем наступает период реконвалесценции, и клиническая симптоматика постепенно стихает.
Кожно-бубонная форма
Характеризуется сочетанием кожных проявлений с лимфаденопатией. Локальные формы чумы могут прогрессировать во вторично-септическую и вторично-легочную форму. Клиническое течение этих форм не отличается от их первичных аналогов.
Первично-септическая форма
Развивается молниеносно, после укороченной инкубации (1-2 дня), характеризуется быстрым нарастанием тяжелой интоксикации, выраженным геморрагическим синдромом (многочисленными геморрагиями в кожных покровах, слизистых оболочках, конъюнктиве, кишечными и почечными кровотечениями), скорым развитием инфекционно-токсического шока. Септическая форма чумы без должной своевременной медицинской помощи заканчивается смертью.
Первично-лёгочная форма
Возникает в случае аэрогенного пути заражения, инкубационный период при этом также сокращается, может составлять несколько часов или продолжаться о двух дней. Начало острое, характерное для всех форм чумы – нарастающая интоксикация, лихорадка. Легочная симптоматика проявляется ко второму – третьему дню заболевания: отмечается сильный изнуряющий кашель, сначала с прозрачной стекловидной, позднее - с пенистой кровянистой мокротой, имеет место боль в груди, затруднение дыхания. Прогрессирующая интоксикация способствует развитию острой сердечно-сосудистой недостаточности. Исходом этого состояния может стать сопор и последующая кома.
Кишечная форма
Характеризуется интенсивными резкими болями в животе при тяжелой общей интоксикации и лихорадке, вскоре присоединяется частая рвота, диарея. Стул обильный, с примесями слизи и крови. Нередко – тенезмы (мучительные позывы к дефекации). Учитывая широкое распространение других кишечных инфекций, в настоящее время так и не решен вопрос: является ли кишечная чума самостоятельной формой заболевания, развившейся в результате попадания микроорганизмов в кишечник, или она связана с активизацией кишечной флоры.
Диагностика
Ввиду особой опасности инфекции и крайне высокой восприимчивости к микроорганизму, выделение возбудителя производится в условиях специально оборудованных лабораторий. Забор материала производят из бубонов, карбункулов, язв, мокроты и слизи из ротоглотки. Возможно выделение возбудителя из крови. Специфическую бактериологическую диагностику производят для подтверждения клинического диагноза, либо, при продолжительной интенсивной лихорадке у больных, в эпидемиологическом очаге.
Серологическая диагностика чумы может производиться с помощью РНГА, ИФА, РНАТ, РНАГ и РТПГА. Возможно выделение ДНК чумной палочки с помощью ПЦР. Неспецифические методы диагностики - анализ крови, мочи (отмечается картина острого бактериального поражения), при легочной форме - рентгенография легких (отмечаются признаки пневмонии).
Лечение чумы
Лечение производится в специализированных инфекционных отделениях стационара, в условиях строгой изоляции. Этиотропная терапия проводится антибактериальными средствами в соответствии с клинической формой заболевания. Продолжительность курса занимает 7-10 дней.
- Специфическая терапия. При кожной форме назначают ко-тримоксазол, при бубонной – внутривенно хлорамфеникол со стрептомицином. Можно также применять антибиотики тетрациклинового ряда. Тетрациклином или доксициклином дополняется комплекс хлорамфеникола со стрептомицином при чумной пневмонии и сепсисе.
- Неспецифическая терапия. Включает комплекс дезинтоксикационных мероприятий (внутривенная инфузия солевых р-ров, декстрана, альбумина, плазмы) в сочетании с форсированием диуреза, средства, способствующие улучшению микроциркуляции (пентоксифиллин). При необходимости назначаются сердечно-сосудистые, бронхолитические средства, жаропонижающие препараты.
Прогноз
В настоящее время в условиях современных стационаров при применении антибактериальных средств смертность от чумы довольно низка – не боле 5-10%. Ранняя медицинская помощь, предотвращение генерализации способствуют выздоровлению без выраженных последствий. В редких случаях развивается скоротечный чумной сепсис (молниеносная форма чумы), плохо поддающийся диагностированию и терапии, нередко заканчивающийся скорым летальным исходом.
Профилактика
В настоящее время в развитых странах инфекция практически отсутствует, поэтому основные профилактические мероприятия направлены на исключение завоза возбудителя из эпидемиологически опасных регионов и санацию природных очагов. Специфическая профилактика заключается в вакцинации живой чумной вакциной, производится населению в районах с неблагоприятной эпидемиологической обстановкой (распространенность чумы среди грызунов, случаи заражения домашних животных) и лицам, отправляющимся в регионы с повышенной опасностью заражения.
Выявления больного чумой является показанием к принятию срочных мер по его изолированию. При вынужденных контактах с больными используют средства индивидуальной профилактики – противочумные костюмы. Контактные лица наблюдаются в течение 6 дней, в случае контакта с больным легочной формой чумы производится профилактическая антибиотикотерапия. Выписка больных из стационара производится не ранее 4 недель после клинического выздоровления и отрицательных тестов на бактериовыделительство (при легочной форме – после 6 недель).
Читайте также:

