У меня геморрагический васкулит можно ли делать прививку от гриппа
Обновлено: 25.04.2024
Что нужно знать о своем здоровье людям, которые решили сделать прививку от COVID-19, нужно ли к ней готовиться, как вести себя после процедуры и нужно ли проверять иммунитет, "РГ - Неделе" рассказали наши эксперты.
Как готовиться к прививке?
Специальной подготовки вакцинация не требует. Желательно сдать общий анализ крови и минимальный биохимический комплекс, чтобы не пропустить очаг "дремлющего" воспаления. Если человек здоров, соответственно, прием узких специалистов не нужен, советует врач-инфекционист, главный врач клинико-диагностической "Инвитро-Сибирь" Андрей Поздняков.
Недавно я болел ОРВИ (гриппом и т.д.), когда можно прививаться?
После перенесенных острых заболеваний нужно выдержать минимум месяц. Любое обострение хронического заболевания в течение 30 дней до предполагаемой даты вакцинации - это противопоказание. Однозначно полностью исключается возможность вакцинации для людей с онкозаболеваниями и аутоиммунными патологиями в активной стадии.
Когда можно сделать прививку ребенку и пожилым родителям?
Дети в настоящий период также исключены из вакцинации, так как испытаний на данной категории пациентов не проводилось. То есть ограничение по возрасту 18+ все-таки имеется. Верхнего порогового значения для пожилых людей нет. В начале вакцинации пациенты 65+ исключались, но затем минздрав разрешил внести изменения в инструкцию по применению вакцины. Сейчас вакцинируют и после 65 при отсутствии медицинских противопоказаний.
Нужно ли прививаться человеку, который уже переболел и имеет антитела к COVID-19?
В случае если у человека имеются антитела любого класса и в любом титре, вакцинацию проводить не рекомендуется, говорит Андрей Поздняков.
После прививки поднялась температура: я заразен?
Если человек принял решение о вакцинации, он должен быть готов к тому, что организм может отреагировать по-разному. В официальных источниках наиболее частые симптомы у добровольцев - это различные болевые ощущения в месте инъекций, субфебрильная температура (повышение температуры тела на протяжении непродолжительного времени в пределах 37,1-38,0 С), реже более сильная лихорадка до 2-3 дней, мышечные боли в разных группах мышц. Ярко выраженных аллергических реакций или тяжелых симптомов в описании нет. Надо понимать, что такие симптомы - реакция организма на введение вакцины. При этом человек не становится заразным, опасным для окружающих. Нужно просто подождать, возможно, принять жаропонижающее средство. Через день-два недомогание закончится.
Я переболел, но титр антител низкий - нужно ли делать прививку?
"Снижение титра антител не является основанием для принятия решения о вакцинации, - объясняет завлабораторией клиники "Хадасса Москва" Любовь Станкевич. - Научные исследования (в том числе проведенные и в нашей клинике) демонстрируют, что защитные (вирус-нейтрализующие анти-RBD) антитела сохраняются длительное время после заболевания - более шести месяцев. Кроме этого, даже в отсутствие антител или при их низком титре у нас в крови сохраняются специальные иммунные клетки - лимфоциты, которые могут синтезировать такие антитела (В-клетки памяти), и они тоже умеют длительно сохранять свою "память". В журнале Science, например, опубликованы данные о том, что эта "память" В-клеток к белкам шипа вируса SARS-CoV-2 через полгода после начала заболевания даже сильнее, чем через месяц после него".
Кроме этого, важно не судить об иммунитете по результатам тестов, которые не предназначены для оценки защитного иммунитета, отмечает эксперт. Если стоит задача принять решение о вакцинации, нужно определять именно защитные антитела к коронавирусу. "Дело в том, что не все антитела одинаковы, они формируются к разным антигенам вируса и ведут себя по-разному (появляются и исчезают в разные промежутки времени). Вот почему разные тест-системы могут демонстрировать иногда противоречивые результаты, - поясняет Станкевич. - Лаборатории должны указывать белок вируса, к которому они ведут поиск антител, чтобы интерпретация результата была правильной".
Поскольку вирус SARS-CoV-2 был идентифицирован только год назад, пока нет данных о наблюдении иммунитета длительное время (более года). Поэтому сейчас невозможно сказать, как долго будет длиться иммунитет после болезни либо после вакцинации, отметила эксперт.
При каком уровне антител нужно делать прививку, а при каком можно подождать?
"В настоящий момент не существует количественных характеристик иммунитета, соответственно, нет рекомендаций - какой титр антител считать достаточным, а какой нет, - говорит Любовь Станкевич. - Причина все та же: нужны длительные наблюдения. Кроме того, не существует единого унифицированного международного стандарта, по которому все производители тест-систем должны калибровать свои наборы. На практике это приводит к тому, что большинство методов определения антител к вирусу SARS-CoV-2 в лучшем случае полуколичественные (результат - это коэффициент позитивности). Пока очень мало тест-систем, позволяющих измерять именно концентрацию антител в крови. При этом у каждого производителя своя шкала, и мы не можем напрямую сравнивать результаты, полученные на разных тест-системах в разных лабораториях. Мы можем только уверенно судить об уровне антител в динамике, проводя повторные исследования, если они сделаны количественным методом на одной и той же тест-системе. Таким образом, правильный вариант наблюдения за состоянием гуморального иммунитета (выработки антител) - это делать анализы на одной и той же тест-системе".
Можно ли купить импортную вакцину и сделать прививку самостоятельно?
В Минздрав России подана пока только одна заявка на регистрацию импортной вакцины - это препарат "Конвидеция", разработанный в Китае фармкомпанией CanSino Biologics. Но процедура еще не закончена, хотя получение регистрационного удостоверения и ожидается в ближайшее время.
Так что на сегодняшний день в России нет ни одной импортной вакцины в легальном обороте. Ни одна из зарубежных компаний (Pfizer, Moderna, AstraZeneca и другие) нам свои вакцины не поставляет.
При этом в интернете уже сейчас можно найти предложения продать вакцину от COVID-19 зарубежного производства. В Роскачестве предупредили - это действуют мошенники.
"Только за первые 12 дней 2021 года было зафиксировано более тысячи фейков и объявлений, связанных с коронавирусом (более 100 в день), достаточно значительная их часть (более 500 объявлений в соцсетях и поисковых системах) посвящена продаже фейковых справок об отсутствии COVID-19", - сообщили в "Лиге безопасного интернета". Эксперты лиги советуют не покупать вакцину через интернет.
Говорят, что вакцинация добровольна и бесплатна. Почему тогда в частной клинике предлагают заплатить 2 тысячи рублей?
Делать прививки против COVID-19 разрешено и в частных клиниках - в Москве, например, таких более 30. Там также используют только российские вакцины, в основном это "Спутник V". Препарат медучреждения получают бесплатно, а деньги пациент платит за осмотр врача перед прививкой и проведение процедуры (инъекцию). В муниципальных поликлиниках вакцинация полностью бесплатна.
Говорят, коронавирус мутирует. Это опасно?
"Вирусы мутируют, биологические законы неизменны, тут ничего экстраординарного нет, - пояснил "РГ" замдиректора по научной работе ЦНИИ эпидемиологии Роспотребнадзора Александр Горелов. - Главное понять, какие изменения свойств вируса произошли: увеличилась ли его способность распространяться, или, может быть, утяжелять течение клинической картины, или произошли еще какие-либо изменения, важные для диагностики и лечения".
Поэтому соблюдение всем известных мер защиты поможет уберечься от вирусов-мутантов.
Что касается вопроса, защитит ли от мутировавшего вируса вакцинация, большинство экспертов считает, что да, защитит. У мутантов наблюдается изменение лишь ничтожно малой части генома, поэтому иммунная система, научившись с помощью вакцины распознавать коронавирус, будет реагировать и на его разновидности, поясняют вирусологи.
Зачем нужна вакцина "Спутник Лайт"?
Специалисты вирусологи и эпидемиологи за год изучения новой инфекции пришли к выводу, что коронавирус SARS-CoV-2 останется в людской популяции, и защита от него с помощью вакцинации будет требоваться регулярно (примерно так же, как и от гриппа). Вице-премьер Татьяна Голикова сообщила, что вакцинацию против COVID-19 планируется включить в Национальный календарь прививок. Поэтому вакцины продолжают разрабатывать, в том числе и специальные облегченные для детей. В Институте экспериментальной медицины (ИЭМ) разработана и прошла испытания на животных "питьевая" вакцина, напоминающая йогурт. "Иммунный ответ очень хороший, специфические антитела образуются на слизистых и в крови", - рассказал глава института Александр Суворов.
Еще один вариант облегченной вакцины создают в НИЦ имени Гамалеи. Ее назвали "Спутник Лайт". Она основана на одном векторе - одном штамме аденовируса, и вводить ее будут только один раз. Как пояснил глава центра Александр Гинцбург, "Спутник Лайт" легче производить и можно быстро нарастить объемы препарата. Но иммунитет, выработанный с помощью "лайтовой" вакцины, будет не столь длительным. Тем не менее для многих стран на пике эпидемии COVID-19 закупка такой недорогой вакцины может стать эффективным решением. При этом в России будут продолжать применять двухкомпонентную вакцину "Спутник V", об этом говорил генеральный директор РФПИ Кирилл Дмитриев.

Статистика ВОЗ неутешительна: каждый год от гриппа в мире умирает около полумиллиона человек, а около трех миллионов переболевших получает серьезные осложнения. И никакие продукты с витамином С, противовирусные препараты не способны обеспечить надежную защиту от инфекции. Единственный эффективный способ профилактики гриппа — это своевременная вакцинация.
Что такое грипп, и чем он опасен?
Грипп — это острая респираторная вирусная инфекция, для которой характерны:
- внезапное и стремительное начало;
- повышение температуры тела до высоких цифр;
- озноб;
- выраженная слабость;
- сильная ломота в мышцах и суставах;
- головные боли;
- светобоязнь, покраснение глаз.
Насморк и боли в горле при гриппе обычно не выражены. Часто больных беспокоит сухой мучительный кашель, который может сохраняться длительно.

Инфекция передается воздушно-капельным путем. Как правило, инкубационный период длится несколько дней. При этом заразным человек становится еще до клинических симптомов.
Зачастую грипп невозможно отличить от других вирусных инфекций. Для того чтобы это сделать, существует специальный анализ. В отличие от ОРВИ, грипп имеет более тяжелые симптомы, большую частоту осложнений и затяжного течения. К осложнениям гриппа можно отнести:отит, бронхит, ларингит, пневмонию. Кроме этого, вирус гриппа дает специфические осложнения, поражая нервную систему и скелетную мускулатуру.
Зачем нужна прививка от гриппа?
Грипп — это очень заразное и распространенное заболевание. Наиболее тяжелыми формами болеют люди старше 65 и дети до 5-летнего возраста. К осложнениям гриппа также уязвимы люди, имеющие хронические заболевания. Именно для защиты этих групп населения стоит сделать прививку от гриппа.
Кроме того, ежегодные эпидемии гриппа наносят огромный урон экономике государства, потому что люди из-за болезни вынуждены прекращать работу и открывать больничные листы.
Можно ли вылечить грипп?
В настоящее время на фармацевтическом рынке существует две группы противогриппозных препаратов:
- Препараты адамантана (амантадин, ремантадин). Это старая группа лекарств, к которым вирус выработал резистентность. В настоящее время их применять не рекомендуется.
- Ингибиторы нейраминидазы (осельтамивир, занамивир). Резистентность к этой группе препаратов у вирусов гриппа быстро растет. Кроме того, эти лекарства обладают рядом выраженных побочных эффектов.
Также существует достаточно эффективный, но дорогой и сложный способ лечения тяжелых больных при помощи донорской плазмы.
Все выше сказанное возвращает нас к тому, что вакцинация на сегодняшний день оказывается эффективнее и безопаснее лекарственных препаратов, применяемых для лечения гриппа.
Чем опасен грипп при беременности?
Ежегодно в России тысячи будущих мам заболевают гриппом. Беременные входят в группу риска по тяжелому течению респираторных инфекций, среди которых грипп занимает лидирующую позицию.
Грипп очень опасен для будущего малыша. Инфекция повышает процент невынашивания беременности, а также увеличивает риск врожденных заболеваний и аномалий развития плода.
Современными исследованиями доказано, что вакцинация беременных безопасна и эффективна. Гораздо более безопасна, нежели сама инфекция. Эксперты ВОЗ и Министерства здравоохранения РФ рекомендуют прививать всех женщин, планирующих беременность. Женщинам в период беременности и лактации разрешены любые вакцины, кроме живых.
Почему прививку от гриппа нужно делать каждый год?
Всемирная организация здравоохранения сформировала глобальную систему надзора за гриппом. В ее обязанности входит:
- сбор сведений обо всех циркулирующих штаммах и выбор из них тех, которые с большей вероятностью вызовут эпидемию в этом году;
- контроль мутации штаммов, потенциально способных вызывать опасные эпидемии.
Каждый год перед эпидсезоном ВОЗ отчитывается о проделанной работе и объявляет, какие именно штаммы должны войти в сезонную вакцину. Производители вакцин, согласно рекомендациям ВОЗ, модифицируют исходный вирус, создавая из него вакцинальный препарат.
Иммунитет, сформированный такой прививкой, вырабатывается примерно через 2 недели после ее введения и достигает максимума спустя 2-3 месяца. Защитный эффект вакцины длится примерно от 6 до 12 месяцев, в зависимости от типа препарата и особенностей работы иммунной системы человека.
Однако несмотря на некоторые недостатки, современные вакцины от гриппа остаются надежными и относительно безопасными средствами борьбы с болезнью.
Какие бывают вакцины от гриппа?
Вирусы гриппа делятся на 4 типа:
- A — этот тип наиболее изменчив. Именно с ним связана необходимость каждый год несколько изменять состав вакцин.
- B — этот тип несколько более стабилен. Однако ученым приходится также исследовать и его мутации.
- C — этот тип вируса почти не мутирует. Обычно он не вызывает тяжелых заболеваний. Как правило, его переносят в детстве, после чего в организме формируется стойкий иммунитет.
- D — этот вирус не вызывает заболевания у людей, а поражает только животных.
Типы С и D в состав вакцин не входят.
Современные вакцины являются трех- или четырехкомпонентными. В составе трехкомпонентных — два штамма гриппа типа А и один штамм гриппа типа В. В состав четырехкомпонентной вакцины добавляется дополнительный вариант гриппа типа В.
Все вакцины для профилактики гриппа можно разделить на два основных вида:
ВОЗ рекомендует отдавать предпочтение четырехкомпонентным инактивированным вакцинам, содержащим 15 мкг гемагглютинина. Однако никаких строгих правил не существует. Трехкомпонентные вакцины также приемлемы. Препараты, содержащие по 5 мг действующего вещества, оказались вполне эффективны в клинических испытаниях и анализах заболеваемости.
Что входит в состав живых и инактивированных вакцин?
В состав живых вакцин входит живой ослабленный вирус. Такие прививки эффективны, но реактогенны (вызывают много побочных эффектов).
В зависимости от состава инактивированные вакцины подразделяются на:
Оба варианта инактивированных вакцин показали свою эффективность и безопасность.
Насколько эффективны прививки от гриппа?
Несмотря на все сложности, вакцины от гриппа показывают высокую эффективность — от 75 до 95 %. Эффективность вакцины зависит от того, какой из видов вируса чаще встречается в сезоне, как быстро была начата вакцинация, насколько хорошо организм человека отреагировал на введение вакцины.
Эффективность прививки доказывает и тот факт, что с ростом привитых людей в нашей стране падает уровень заболеваемости. За последние 20 лет заболеваемость гриппом снизилась примерно в 10 раз. Также снижается число случаев тяжелого течения гриппа и его осложнений.
Однако, к сожалению, это не говорит о том, что нам удалось одержать полную победу над инфекцией. Вирус постоянно мутирует, образуя новые, устойчивые к вакцине штаммы.
Сейчас ученые пытаются изобрести такую вакцину, которая смогла бы обеспечить более длительный и надежный иммунитет от инфекции. Некоторые из инновационных препаратов уже находятся на стадии клинических испытаний.
Кому и когда делают прививку от гриппа?
Рекомендации по вакцинации против гриппа выглядят следующим образом:
Когда прививка противопоказана?
Абсолютное противопоказание для введения инактивированной противогриппозной вакцины — это острая аллергическая реакция на предыдущее введение препарата.
К временным противопоказаниям относятся:
- острые воспалительные процессы;
- обострении хронических заболеваний.
Возможно применение вакцины с разрешения врача и под его контролем при:
- беременности;
- онкологических заболеваниях;
- иммунодефицитных состояниях.
Можно ли делать прививку при аллергии на белок куриного яйца?
Вакцинальные штаммы вируса выращивают на белке куриных яиц. После выращивания препарат тщательно очищают от остатков белка, однако его микрочастицы способны проникнуть в готовую прививку.
Ряд проведенных исследований доказал, что вакцина может быть опасна только при наличии у человека анафилактической реакции на яйца. Тяжелая или среднетяжелая реакция на белок никак не влияют на переносимость прививки. Однако окончательное решение относительно конкретного человека всегда остается за лечащим врачом.
Какие осложнения могут быть после прививки от гриппа?
После введения живой вакцины возможно повышение температуры тела, слабость, легкий насморк, покраснение горла. Эти симптомы проходят через 2-3 дня самостоятельно и не требуют лечения.
После введения инактивированной вакцины возможны следующие побочные эффекты:
- Непродолжительное повышение температуры. Иногда оно может потребовать приема жаропонижающего средства в обычной дозе.
- Легкое ухудшение самочувствие, слабость, сонливость, утомляемость. Эти симптомы проходят самостоятельно и не требуют коррекции.
- Отечность, уплотнение, покраснение в месте введения вакцины. Такие осложнения возникают не часто и обычно проходят сами. Иногда врач может посоветовать противоаллергический препарат, подходящий по возрасту.
- Неврологические нарушения. Возникают крайне редко, проходят самостоятельно и не требуют лечения.

В рамках консультации вы сможете озвучить свою проблему, врач уточнит ситуацию, расшифрует анализы, ответит на ваши вопросы и даст необходимые рекомендации.
На сервисе СпросиВрача доступна консультация терапевта по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

здравствуйте
ОРВИ возможно.
геморрагические васкулиты проявляются не разовыми сгустками при насморке, а множественными кровоизлияниями на коже и слизистых.
пейте больше жидкости
витамины С, Д, цинк.
очно врачу покажитесь для осмотра.
общий анализ крови хорошо бы сдать по возможности.
не перегружаться и не переохлаждаться.
Елена, спасибо. Сводит мышцы ног, то есть сильно напряжены они. Это может быть побочным действием прививки. Опасно ли это ?


Здравствуйте, это не симптомы васкулита, либо вы заболели ОРВИ или это гриппоподобный синдром после вакцинации. При васкулите имеется геморрагическая сыпь чаще всего. Сдайте общий анализ крови тромбоциты

В общем анализе крови + тромбоциты они вместе сдаются , есть кожная, абдоминальная, почечная форма васкулита это аутоиммунное заболевание к вам оно не относится .

Здравствуйте. По описанию легкая поствакцинальная реакция. Данных за васкулит нет. Лечение симптоматическое. При нарастании симптомов - ОАК,СРБ
Марина, спасибо. Сыпи у меня нет в целом. Но были небольшие кровоизляния в бицепсе, на след день, после прививки, которые прошли. Сейчас только ломота, боль в носу и горле.
Скажите, пожалуйста, а как проявляется васкулит. Просто меня врач напугал, что такие осложнения могут быть, при ослабленном иммунитете. А он явно ослаблен, так как недавно перенёс ковид. Спасибо

ослабленный иммунитет - это у пациентов с ВИЧ инфекцией или на химио,лучевой терапии. Васкулитов много, проявления разные, описать тут невозможно, основное - характерная геморрагическая сыпь и изменения коагулограммы и ОАК
- тяжелые аллергические реакции в анамнезе (к ним относятся: отек Квинке, анафилактический шок);
- острые инфекционные и неинфекционные заболевания - вакцинация проводится через 2-4 недели после выздоровления. При нетяжелых ОРВИ, острых инфекционных заболеваниях ЖКТ прививку можно делать после нормализации температуры;
- обострение хронических заболеваний - вакцинация проводится через 2-4 недели после наступления ремиссии;
- тяжелые генерализированные аллергические реакции,
- судорожный синдром, температура выше 40°С и т. д.
- хронические заболевания печени и почек,
- эндокринные заболевания: выраженные нарушения функции щитовидной железы и сахарный диабет в стадии декомпенсации,
- тяжелые заболевания системы кроветворения,
- эпилепсия и другие заболевания ЦНС (центральной нервной системы),
- острый коронарный синдром, острое нарушение мозгового кровообращения,
- миокардиты, эндокардиты, перикардиты (то есть воспалительные процессы в тканях сердца).
- пациентов с аутоиммунными заболеваниями.
И еще один важный момент. У пациентов, которые получают иммуносупрессивную терапию, то есть подавляющую иммунитет (онкобольные, лица, перенесшие пересадку органов, с аутоиммунными заболеваниями и др.), может не развиться достаточный иммунный ответ, предупреждают авторы инструкции. Поэтому прием препаратов, угнетающих функцию иммунной системы, противопоказан в течение как минимум одного месяца до и после вакцинации. Принять решение о корректировке приема лекарств может только лечащий врач.
БУДЬ В КУРСЕ
Если уже переболел или перед прививкой был контакт с больными
- гиперчувствительность к компонентам препарата (в частности, к гидроокиси алюминия и другим);
- тяжелые формы аллергических заболеваний;
- острые инфекционные и неинфекционные заболевания, хронические заболевания в стадии обострения - прививки проводят не ранее, чем через месяц после выздоровления или ремиссии. При нетяжелых ОРВИ, острых инфекционных заболеваниях ЖКТ вакцинацию проводят после нормализации температуры;
- злокачественные заболевания крови и новообразования;
- беременность и период грудного вскармливания;
- возраст до 18 лет.
- хронические заболевания печени и почек,
- выраженные нарушения функции эндокринной системы,
- тяжелые заболевания системы кроветворения,
- эпилепсия, инсульты и другие заболевания ЦНС,
- заболевания сердечно-сосудистой системы (инфаркт миокарда в анамнезе, миокардиты, эндокардиты, перикардиты, ишемическая болезнь сердца).
Вакцина может представлять риск и применяется после оценки врачом соотношения риска и пользы у конкретного пациента:
- при первичных и вторичных иммунодефицитах,
- при аутоиммунных заболеваниях,
- у пациентов с аллергическими реакциями.
БУДЬ В КУРСЕ
Что еще важно знать
- Врач в день прививки проводит опрос и осмотр пациента с обязательной термометрией. При температуре выше 37 °C вакцинацию не проводят.
- У пациентов, получающих иммуносупрессивную терапию (то есть препараты, подавляющие иммунитет), и пациентов с иммунодефицитом может не развиться достаточный иммунный ответ.
- В случае контакта пациента с больными ковидом в течение последних 14 дней либо при наличии симптомов инфекции в такой срок выдается направление на ПЦР-тест на COVID-19 либо на экспресс-тест на наличие кopoнaвиpyca SARS-CoV-2 (пункт 7.3.2 документа).
- Переболевшие COVID-19 и лица, имеющие положительные результаты исследования на наличие иммуноглобулинов (то есть антител) классов G и M к вирусу SARS-CoV-2, не прививаются (пункт 7.3.3 документа).
- серьезная поствакцинальная реакция в анамнезе, то есть на любую предыдущую прививку в вашей жизни. К таким реакциям относятся: температура выше 40 °С, гиперемия (то есть покраснение) или отек более 8 см в диаметре%
- тяжелое поствакцинальное осложнение на любую прививку в анамнезе. К таким осложнениям относятся: коллапс или шокоподобное состояние, развившиеся в течение 48 ч после вакцинации; судороги, сопровождаемые или не сопровождаемые лихорадочным состоянием;
- отягощенный аллергологический анамнез, то есть тяжелые аллергические реакции, которые по любым причинам когда-либо случались у пациента. Это могут быть: анафилактический шок, отек Квинке, полиморфная экссудативная экзема, гиперчувствительность или аллергические реакции на введение каких-либо вакцин в анамнезе, известные аллергические реакции на компоненты вакцины и др.;
- беременность и период грудного вскармливания.
- возраст до 18 лет.
Временные противопоказания:
- острые лихорадочные состояния, острые инфекционные и неинфекционные заболевания. Вакцинацию проводят через 2-4 недели после выздоровления. При ОРВИ легкого течения и острых кишечных инфекциях вакцинацию можно проводить после нормализации температуры и / или исчезновения острых симптомов заболевания;
- хронические инфекционные заболевания в стадии обострения. Вакцинацию проводят в период ремиссии. Возможность вакцинации лиц, страдающих хроническими заболеваниями, определяет лечащий врач, исходя из состояния пациента.
- хронические заболевания печени и почек,
- выраженные нарушения нейроэндокринной системы,
- тяжелых заболевания системы кроветворения,
- заболевания ЦНС (эпилепсии, инсульты и др.),
- заболевания сердечно-сосудистой системы (ишемическая болезнь сердца, миокардиты, эндокардиты, перикардиты),
- заболевания бронхолегочной системы (бронхиальная астма, хроническая обструктивная болезнь легких, фиброзирующие альвеолиты и др.),
- заболевания желудочно-кишечного тракта (синдром мальабсорбции и т.п),
- заболевания иммунной системы (аутоиммунные и аллергические заболевания).
Что еще важно знать
- Для выявления противопоказаний в день проведения вакцинации пациент должен быть осмотрен врачом: обязательным является опрос, общий осмотр и измерение температуры тела. Если температура превышает 37 °С, вакцинацию не проводят.
Геморрагический васкулит — системное асептическое воспаление сосудов микроциркуляторного русла с преимущественным поражением кожи, суставов, желудочно-кишечного тракта и почечных клубочков. Протекает с явлениями геморрагической или уртикарной сыпи, артралгиями, абдоминальным болевым синдромом, гематурией и почечной недостаточностью. Диагностика основана на клинических симптомах, лабораторных данных (анализ крови, мочи, коагулограмма), исследовании органов ЖКТ и почек. Основой лечения васкулита является терапия антикоагулянтами, ангиагрегантами. В тяжелых случаях применяется экстракорпоральная гемокоррекция, глюкокортикоидная терапия, противовоспалительное, цитостатическое лечение.
МКБ-10
Общие сведения
Геморрагический васкулит (ГВ, болезнь Шенлейн-Геноха, аллергическая пурпура, капилляротоксикоз) относится к наиболее распространенным на сегодняшний день геморрагическим заболеваниям. По сути своей он является аллергическим васкулитом поверхностного характера с поражением мелких артериол, венул, а также капилляров. В Международной классификации болезней (МКБ) заболевание имеет название "аллергическая пурпура". Болезнь Шенлейн-Геноха встречается в основном в детском возрасте - от 5 до 14 лет. Средняя распространенность среди детей этого возраста составляет 23-25 случая на 10 тыс. Наиболее подвержены заболеванию лица в возрасте 7-12 лет. У детей до 3 лет известны лишь отдельные случаи возникновения пурпуры.

Причины
Этиологические аспекты изучены не до конца, известно лишь, что в большинстве случаев патология носит инфекционно-аллергическую природу. Существует сезонная зависимость ‒ наибольшая заболеваемость регистрируется в сырое и холодное время года. Многолетние наблюдения позволили выявить общие триггерные факторы, предшествующие развитию клинических проявлений. К их числу относят:
Во многих наблюдениях причинный фактор, вызвавший возникновение васкулита, установить не удается. Ряд авторов высказывает предположение, что воздействие провоцирующих факторов приводит к развитию геморрагического васкулита лишь в тех случаях, когда оно осуществляется на фоне генетической предрасположенности организма к гиперергическим иммунным реакциям.
Патогенез
В основе механизма развития геморрагического васкулита лежит образование иммунных комплексов и повышение активности белков системы комплемента. Циркулируя в крови, они откладываются на внутренней поверхности стенки мелких сосудов (венул, артериол, капилляров), вызывая ее повреждение с возникновением асептического воспалительного процесса. Воспаление сосудистой стенки в свою очередь приводит к повышению ее проницаемости, отложению в просвете сосуда фибрина и тромботических масс, что обуславливает основные клинические признаки заболевания — кожно-геморрагический синдром и микротромбирование сосудистого русла с поражением ЖКТ, почек, суставов.
Классификация
В клиническом течении капилляротоксикоза различают острую фазу (начальный период или обострение) и фазу стихания (улучшение). По преобладающим симптомам заболевание классифицируют на следующие клинические формы: простую, ревматоидную (суставную), абдоминальную и молниеносную. В соответствии с характером течения различают острый (до 2-х мес.), затяжной (до полугода) и хронический ГВ. По тяжести клинических проявлений выделяют васкулит:
- Легкой степени. Отмечается удовлетворительное состояние пациентов и необильный характер сыпи, артралгии.
- Средней степени. Состояние больного средней тяжести, высыпания обильные, артралгии сопровождаются изменениями в суставах по типу артрита, отмечаются периодические боли в животе и микрогематурия.
- Тяжелой степени. Имеет место тяжелое состояние больного, сливные обильные высыпания с некротическими участками, ангионевротические отеки, нефротический синдром, наблюдается макрогематурия и желудочно-кишечные кровотечения, возможно развитие острой почечной недостаточности.
Симптомы
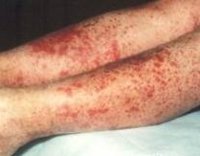
Для клиники аллергической пурпуры типично острое начало с повышением температуры до субфебрильных или фебрильных цифр. Однако возможно отсутствие подъема температуры. Кожный синдром отмечается в самом дебюте заболевания и наблюдается у всех больных. Он характеризуются диффузными пятнисто-папулезными геморрагическими элементами различной величины (чаще мелкими), не исчезающими при надавливании. В некоторых случаях наблюдается уртикарная сыпь. Высыпания обычно располагаются симметрично на коже голеней, бедер и ягодиц, в области крупных суставов, реже — на коже рук и туловища. Обильность высыпаний часто коррелирует с тяжестью васкулита. При наиболее тяжелом его течении в центре некоторых элементов сыпи развивается некроз и образуется язва. Разрешение сыпи заканчивается длительно сохраняющейся гиперпигментацией. При хроническом течении ГВ с частыми рецидивами на коже после исчезновения сыпи возникает шелушение.
Суставной синдром развивается у 70% пациентов. Поражения суставов могут носить кратковременный характер в виде легкой артралгии или сохраняться в течение нескольких дней с выраженным болевым синдромом, сопровождающимся другими симптомами артрита (покраснение, отечность) и приводящим к ограничению движений в суставе. Типичным является летучий характер поражения с вовлечением преимущественно крупных суставов, чаще коленных и голеностопных. Суставной синдром может появиться в начальном периоде васкулита или возникнуть позже. Зачастую он имеет преходящий характер и никогда не приводит к стойкой деформации суставов. Абдоминальный синдром может предшествовать кожно-суставным проявлениям или сопутствовать им. Он проявляется болями в животе различной интенсивности - от умеренных до приступообразных по типу кишечной колики. Пациенты часто не могут указать точную локализацию боли, жалуются на нарушения стула, тошноту и рвоту. Абдоминалгии могут появляться несколько раз в течение суток и проходят самопроизвольно или в первые несколько дней лечения.
Почечный синдром возникает у 25-30% пациентов и проявляется признаками хронического или острого гломерулонефрита с различной степенью гематурии. У ряда больных возникает нефротический симптомокомплекс. Поражение других органов при геморрагическом васкулите происходит довольно редко. Это может быть геморрагическая пневмония в виде кашля с прожилками крови в мокроте и одышки, кровоизлияния в эндокард, геморрагический перикардит, миокардит. Поражение сосудов головного мозга проявляется головокружением, раздражительностью, головной болью, эпиприступами и может вызвать развитие геморрагического менингита.
Осложнения
Поражение почек является самым стойким синдромом геморрагического васкулита, может осложняться злокачественным гломерулонефритом и хронической почечной недостаточностью. В тяжелых случаях аллергической пурпуры возникают желудочно-кишечные кровотечения, сопровождающиеся кровавой рвотой и присутствием крови в каловых массах, легочные кровотечения, кровоизлияния в вещество головного мозга (геморрагический инсульт). Массивные кровопотери могут привести к коллапсу и анемической коме. Осложнения абдоминального синдрома встречаются реже и представлены инвагинацией кишечника, перитонитом, тромбозом брыжеечных сосудов, некрозом части тонкого кишечника. Наибольшая частота летальных исходов регистрируется при молниеносной форме ГВ.
Диагностика
Проводя диагностику, ревматолог учитывает возраст пациента, изучает этиофакторы, сопоставляет клинические и лабораторные данные, исключает другие заболевания. При развитии почечного синдрома пациенту необходима консультация нефролога, при наличии абдоминальных болей - консультация гастроэнтеролога и хирурга. Диагностическая панель включает:
- Гематологические тесты. В общем анализе крови, как правило, отмечаются неспецифические признаки умеренного воспаления (лейкоцитоз и небольшое повышение СОЭ), увеличение количества тромбоцитов и эозинофилов. Биохимический анализ крови показывает увеличение иммуноглобулина А и СРБ. Большое диагностическое значение имеют результаты коагулограммы. Отсутствие в ней данных за нарушение свертывания при наличии клинических признаков геморрагического синдрома свидетельствует в пользу ГВ.
- Анализы мочи и кала. В анализе мочи выявляется гематурия, протеинурия, цилиндрурия. Пациентам с почечным синдромом показан мониторинг изменений в анализе мочи, проведение биохимии мочи, пробы Зимницкого, Нечипоренко. Для диагностики скрытого ЖКТ-кровотечения производят анализ кала на скрытую кровь.
- Инструментальную диагностику. С целью оценки состояния органов-мишеней выполняется УЗИ почек, УЗДГ почечных сосудов. Для исключения органических причин кровотечения из пищеварительного тракта и бронхов целесообразно проведение УЗИ брюшной полости, гастроскопии, бронхоскопии.
- Биопсию с гистологией. В тяжелых диагностических случаях показана биопсия кожи или почек. Гистологическое исследование биоптата выявляет характерные изменения: отложения иммуноглобулина А и ЦИК на эндотелии и в толще сосудистой стенки венул, артериол и капилляров; образование микротромбов; выход элементов крови за пределы сосуда.
Лечение
В острой фазе геморрагического васкулита пациентам необходимо соблюдать постельный режим и гипоаллергенную диету, ограничить употребление жидкости и соли, исключить прием антибиотиков и других медикаментов, которые могут усиливать сенсибилизацию организма. Основные направления терапии зависят от клинических проявлений, поэтому их целесообразно рассматривать посиндромно:
- При любых синдромах. Основу базисной терапии при всех формах ГВ составляет назначение дезагрегантов (дипиридамола, пентоксифиллина) и активаторов фибринолиза (никотиновой кислоты). Препараты этих групп препятствуют агрегации тромбоцитов, улучшают микроциркуляцию и внутритканевую перфузию. Часто в базисную схему включают гепарин и другие антикоагулянты.
- При кожном синдроме. Терапия предполагает применение сульфасалазина, колхицина. Использование преднизолона до сих пор является спорным вопросом среди врачей. Возможно его назначение в тяжелых случаях ГВ. При отсутствии эффекта от терапии кортикостероидами препаратами запаса являются цитостатики.
- При суставном синдроме. Выраженные артралгии купируются проведением противовоспалительной терапии (индометацин, ибупрофен). Дополнительно могут назначаться производные аминохинолина (хлорохин).
- При почечном синдроме. Назначаются высокие дозы глюкокортикоидов, цитостатиков. Возможно использование иАПФ, антагонистов рецепторов ангиотензина II, введение нормального человеческого иммуноглобулина, проведение электрофореза с никотиновой кислотой и гепарином на область почек. В терминальной стадии ХПН требуется гемодиализ или трансплантация почки.
- При абдоминальном синдроме. Интенсивный болевой синдром служит показанием к внутривенному введению преднизолона, реополиглюкина, кристаллоидов. При развитии хирургических осложнений (перфорация, инвагинация кишки) применяется хирургическая тактика.
Тяжелое течение заболевания является показанием для проведения экстракорпоральной гемокоррекции (гемосорбция, иммуносорбция, плазмаферез). Многие авторы отмечают неэффективность антигистаминных препаратов в лечении ГВ. Однако их применение может быть оправдано у пациентов с аллергическим анамнезом. При связи заболевания с пищевой аллергией и наличием абдоминального синдрома дополнительно назначаются энтеросорбенты.
Прогноз и профилктика
Легкие формы геморрагического васкулита склонны к самопроизвольному излечению после первой же атаки заболевания – их прогноз благоприятен. При молниеносной форме смерть пациентов может произойти в первые несколько суток от начала заболевания. Чаще всего это связано с поражением сосудов ЦНС и возникновением внутримозгового кровоизлияния. Другой причиной летального исхода может стать тяжелый почечный синдром, приводящий к развитию уремии. В целях профилактики аллергического васкулита рекомендуется санация хронических инфекционных очагов ЛОР органов, дегельминтизация при глистных инвазиях, исключение контакта с известными аллергенами и бесконтрольного приема медикаментов.
Читайте также:

