Удаление папилломы из поджелудочной
Обновлено: 24.04.2024
Прежде всего, вспомним основные различия между доброкачественными и злокачественными, раковыми опухолями. Доброкачественные неоплазии (новообразования) и гиперплазии (разрастания) сохраняют определенное гистологическое сродство с тканью, в которой начинается аномальный рост; увеличиваются в размерах сравнительно медленно, иногда десятками лет; не обнаруживают тенденций к метастазированию и прорастанию в окружающие ткани; в большинстве случаев рост доброкачественной опухоли не сопровождается неоваскуляризацией (образованием собственной системы кровоснабжения). Злокачественные неоплазии, соответственно, характеризуются противоположным набором свойств.
К сожалению, в гастроэнтерологической, эндокринологической, онкологической практике рак поджелудочной железы встречается на порядки чаще, чем доброкачественные опухоли той же локализации; в общем объеме учитываемой онкопатологии поджелудочной железы доля доброкачественных неоплазий не превышает одной десятой процента (по другим оценкам, еще меньше). Однако такие опухоли составляют значимую проблему, – не только потому, что наблюдаются достаточно редко, но и вследствие весьма своеобразной, в некоторых случаях, симптоматики (см. ниже), что в совокупности может приводить к диагностическим затруднениям и ошибкам.
Причины
Этиопатогенез доброкачественных панкреатических неоплазий на сегодняшний день неизвестен. Насколько можно судить по имеющейся статистике, от пола заболеваемость не зависит. Подтвержденными факторами риска выступают табакокурение и систематическое употребление спиртосодержащих напитков; наличие хронического панкреатита и метаболических расстройств; увлечение жирными, пряными, острыми блюдами с преобладанием мяса и дефицитом богатой витаминами растительной пищи; иррегулярность питания; вредоносные экологические факторы.
Активно изучается степень значимости наследственного фактора в структуре возможных причин и провокаторов.
Симптоматика
Поджелудочная железа относится к железам смешанной секреции. Экзокринные ткани находятся в области более объемной головки, прилегающей к двенадцатиперстной кишке, – куда через специальные протоки и выводятся панкреатические пищеварительные ферменты. Эндокринные островки Лангерганса сосредоточены преимущественно в хвостовой части железы; поджелудочная железа секретирует в системный кровоток инсулин, глюкагон, грелин, панкреатический пептид, соматостатин, гастрин и, возможно, некоторые другие биоактивные вещества-регуляторы. В целом, этот орган играет одну из ключевых ролей в жизнедеятельности организма и выполняет множество функций, любая из которых может пострадать в зависимости от локализации и характера неоплазии.
Опухоли в экзокринных отделах, вспомогательных тканях или строме (ткани-каркасе для функциональных клеток) обычно развиваются бессимптомно, – по крайней мере, до тех пор, пока не достигнут достаточно больших размеров и не начнут оказывать ощутимое, а иногда и весьма болезненное механическое давление на смежные структуры и органы. К такого рода неоплазиям относятся гемангиомы, липомы, невриномы, лейомиомы, фибромы, – растущие, соответственно, из сосудистых стенок, жировой ткани, оболочек нейронов, мышечных волокон, соединительной ткани.
Крупная (свыше пяти сантиметров) доброкачественная опухоль поджелудочной железы может вызывать неспецифические боли опоясывающего или иррадиирующего характера; в редких случаях механическое сдавление желчевыводящих протоков или других просветов ЖКТ может стать причиной желтушности, диспепсии или даже кишечной непроходимости.
Соответственно, при глюкагономе наблюдается обратная, гипергликемическая симптоматика: больные худеют, на шелушащейся коже появляется эритематозная сыпь, воспаляются слизистые, – в целом, развивается клиника сахарного диабета.
Гастриномы форсируют секреторную активность желудка и характеризуются терапевтически резистентными изъязвлениями тонкого кишечника, болевым синдромом, диспепсией, нарушениями кишечной перистальтики и всасывающей функции.
Диагностика
Бессимптомные опухоли поджелудочной железы обычно обнаруживаются случайно (например, при профилактическом УЗИ органов брюшной полости) и требуют уточняющей диагностики. Гормонпродуцирующие неоплазии, как показано выше, могут вызывать весьма специфические симптомокомплексы, что зачастую становится поводом для консультаций у различных профильных специалистов, прежде чем будет идентифицирована истинная причина.
Обязательно назначаются клинический и биохимический анализы крови, анализ на онкомаркеры, анализ концентрации гормонов и т.д.
Из инструментальных методов наиболее информативны томографические исследования (КТ и МРТ). Ультразвуковое исследование безопасней, но и разрешающая способность существенно ниже, что делает УЗИ практически бесполезным в диагностике опухолей малого или микроскопического размера. В некоторых случаях назначается сцинтиграфия или ангиография, ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография), диагностическая лапароскопия. В целях дифференциации со злокачественной аденокарциномой может быть отобран биоптат для гистологического анализа.
Лечение
Случайно обнаруженная небольшая доброкачественная опухоль поджелудочной железы может и не потребовать никакого медицинского вмешательства, – если она не является гормонпродуцирующей и растет очень медленно, не вызывая ни субъективного дискомфорта, ни физиологических расстройств. В этих случаях ограничиваются периодическим наблюдением и визуальным контролем (УЗИ или томография). Злокачественное перерождение (малигнизация) для таких новообразований является скорее исключением, чем распространенной тенденцией.
В более сложных и тяжелых ситуациях (например, множественные гормонально активные неоплазии, крупные опухоли с механическим нарушением циркуляции желчи и ферментов, угроза малигнизации) производится то или иное хирургическое вмешательство: частичная резекция поджелудочной железы (в отдельных случаях – вместе с двенадцатиперстной кишкой), вылущивание опухоли (энуклеация), селективная эмболизация, деструкция с помощью киберножа и т.д. Если операция по каким-либо причинам противопоказана, подбирается и назначается паллиативное лечение с целью поддержания нормального гормонального и ферментного баланса.
Прогноз, как правило, благоприятный.
Маммологи Юсуповской больницы с помощью современной аппаратуры ведущих мировых производителей проводят обследование пациенток, у которых подозревают наличие внутрипротоковой папилломы – одного из проявлений пролиферативной формы фиброзно-кистозной болезни молочных желез, которое наиболее часто выявляется в пременопаузальном периоде. Папилломатоз развивается во всех отделах протоковой системы молочных желез – от соска до терминальной протоково-дольковой единицы. Множественными обычно бывают периферические папилломы.
Поскольку патологический процесс может носить доброкачественный или злокачественный характер, маммологи во время диагностики определяют характер патологического процесса с помощью гистологического исследования. Для атипической внутрипротоковой папилломы характерно наличие среди структур протоковой папилломы фокусов пролиферации эпителия с низкой степенью клеточной атипии. Такие участки аналогичны по строению атипической протоковой гиперплазии или протоковому раку in situ низкой степени злокачественности.

array(6) < ["ID"]=>string(5) "24456" ["WIDTH"]=> int(697) ["HEIGHT"]=> int(878) ["SRC"]=> string(61) "/upload/sprint.editor/f33/%D0%BE%D0%BF%D0%BF%D0%B0%D0%BF1.jpg" ["ORIGIN_SRC"]=> string(61) "/upload/sprint.editor/f33/%D0%BE%D0%BF%D0%BF%D0%B0%D0%BF1.jpg" ["DESCRIPTION"]=> string(0) "" >
Если папилломатоз проявляется выделениями из соска, маммолог производит забор материала для цитологического исследования. При обнаружении цитологической картины внутрипротоковой папилломы врачи отделения маммологии Юсуповской больницы проводят дуктографию (контрастирование млечного протока). Этот метод неинвазивного исследования позволяет определить локализацию папилломы в протоках молочных желез. Маммолог вводит в млечный проток контрастное вещество, а рентгенолог выполняет маммографическое исследование в двух проекциях. Врачи отделения маммологии обязательно выполняют дуктографию накануне операции, поскольку отсутствие чёткого представления о локализации внутрипротоковой папилломы перед оперативным вмешательством может отразиться на качестве проведенной в будущем операции. Если в материале для цитологического исследования присутствуют воспалительные изменения или атипичные клетки, дуктографию не выполняют.
Поскольку при наличии папилломатоза существует высокий риск развития рака молочной железы, маммологи Юсуповской больницы применяют единственно правильную, признанную специалистами всего мира тактику лечения данной патологии – оперативное вмешательство. При внутрипротоковой папилломе хирург производит секторальную резекцию ткани той молочной железы, которая содержит протоки с патологическим содержимым. Разрез выполняет вокруг ареолы, благодаря чему обнажаются протоки, которые открываются в сосок. После осмотра протоков маммолог удаляет сектор ткани с патологически изменёнными протоками. Морфологи тут же исследуют его под микроскопом, делают заключение о природе опухоли. Операция, которую выполняют хирурги Юсуповской больницы не влияет на форму и размер груди. Полная реабилитация занимает около пяти дней.
Внутрипротоковые папилломы (папилломатоз)
В протоке молочной железы может развиться интрадуктальная папиллярная опухоль – внутрипротоковая папиллома. Внутрипротоковая папиллома – это доброкачественное образование в виде сосочка, которое происходит из эпителия железы. Заболевание встречается в любом возрасте, диагностируется часто, может перерастать в злокачественное новообразование. Внутрипротоковая папиллома встречается как одиночное образование и множественные внутрипротоковые папилломы (папилломатоз), может быть односторонней или двусторонней (находится в протоке молочной железы с одной стороны или в обеих молочных железах). Наиболее часто злокачественное перерождение происходит при множественных внутрипротоковых образованиях.
array(6) < ["ID"]=>string(5) "24457" ["WIDTH"]=> int(600) ["HEIGHT"]=> int(501) ["SRC"]=> string(61) "/upload/sprint.editor/4df/%D0%BE%D0%BF%D0%BF%D0%B0%D0%BF2.jpg" ["ORIGIN_SRC"]=> string(61) "/upload/sprint.editor/4df/%D0%BE%D0%BF%D0%BF%D0%B0%D0%BF2.jpg" ["DESCRIPTION"]=> string(0) "" >
Диагностику и лечение, в том числе хирургическое, внутрипротокового папилломатоза проводят в Юсуповской больнице. Многопрофильный медицинский центр оснащен современным оборудованием, в лаборатории центра можно пройти различные исследования, в диагностическом центре пациенты проходят исследования с помощью современных аппаратов УЗИ, МРТ, КТ. Пациентка с подозрением на папилломатоз молочной железы сможет пройти осмотр у онколога, гинеколога, маммолога, эндокринолога, пройти лечение по итогам диагностических исследований.

array(6) < ["ID"]=>string(5) "24441" ["WIDTH"]=> int(1024) ["HEIGHT"]=> int(682) ["SRC"]=> string(62) "/upload/sprint.editor/dd2/d2402583e4491866646a7dfb7ea19955.jpg" ["ORIGIN_SRC"]=> string(62) "/upload/sprint.editor/dd2/d2402583e4491866646a7dfb7ea19955.jpg" ["DESCRIPTION"]=> string(0) "" >
Симптомы заболевания
Внутрипротоковая папиллома молочной железы – это сосочковидная опухоль, которая легко травмируется, в новообразовании появляются кровоизлияния, может произойти некроз тканей железы. Травмированная железа болит, из соска выделяется жидкость с кровью. Внутрипротоковые папилломы бывают двух групп:
Тип
Описание
Чаще такие образования одиночные, реже озлокачествляются
Появляются в любом протоке железы, нередко в большом количестве, часто озлокачествляются, перерождаясь в папиллярный рак
Цистаденомы могут длительно время не проявляться симптомами, первым признаком развития образования становятся выделения из соска. При нажатии на молочную железу количество выделений увеличивается, в зависимости от состояния железы они окрашиваются в цвета:
- При появлении крови выделения приобретают окраску от розового до красного цвета.
- При присоединении бактериальной инфекции выделения окрашиваются в зеленый или белый цвет.
- В некоторых случаях выделения могут быть прозрачными.
Внутрипротоковая папиллома вызывает боль, которая усиливается при росте опухоли, нажатии, ношении неудобной одежды, при развитии осложнений. Осложнение может возникнуть при некрозе тканей железы, воспалительном процессе. У больной поднимается температура тела, молочная железа в области опухоли начинает сильно болеть, кожа молочной железы краснеет. Молочная железа сильно отекает, усиливаются выделения из соска, меняется цвет выделений. При появлении признаков развития опухоли, выделений из соска следует пройти обследование у врача маммолога, онколога.

array(6) < ["ID"]=>string(5) "24458" ["WIDTH"]=> int(474) ["HEIGHT"]=> int(780) ["SRC"]=> string(61) "/upload/sprint.editor/5d5/%D0%BE%D0%BF%D0%BF%D0%B0%D0%BF3.jpg" ["ORIGIN_SRC"]=> string(61) "/upload/sprint.editor/5d5/%D0%BE%D0%BF%D0%BF%D0%B0%D0%BF3.jpg" ["DESCRIPTION"]=> string(0) "" >
В Юсуповской больнице пациентка с подозрением на опухоль молочной железы направляется на биохимический и общий анализ крови, анализ на онкомаркеры. Симптомы внутрипротоковой папилломы схожи с симптомами рака молочной железы. Затем больную направляют на УЗИ молочной железы, МРТ. Так же может быть проведено исследование с контрастированием для проверки проходимости протоков, изучения структуры железы, определения локализации множественных или одиночных цистаденом. После проведения биопсии врач определит вид опухоли, ее злокачественность или доброкачественность.
Причины
Причина развития внутрипротоковой папилломы в большинстве случаев – это нарушение гормонального фона, гормональный дисбаланс. Нередко предшественником внутрипротоковой папилломы становится фиброзно-кистозная мастопатия. Способствуют развитию опухоли аборты, аднекситы, дисфункция яичников, хронический стресс, оофориты и другие нарушающие гормональный гомеостаз факторы. Нередко развитие внутрипротоковой папилломы отмечается в нескольких поколениях женщин одной семьи. Чаще подвержены заболеванию женщины, которые не рожали, не кормили грудью, курящие женщины.

array(6) < ["ID"]=>string(5) "24442" ["WIDTH"]=> int(1024) ["HEIGHT"]=> int(682) ["SRC"]=> string(62) "/upload/sprint.editor/860/b39b377817a209b7142ac10e6ca31a5c.jpg" ["ORIGIN_SRC"]=> string(62) "/upload/sprint.editor/860/b39b377817a209b7142ac10e6ca31a5c.jpg" ["DESCRIPTION"]=> string(0) "" >
Лечение в Юсуповской больнице
После обследования пациентке предлагают лечение с помощью хирургической операции – сегментарной резекции молочной железы, если поражена только часть органа. Секторальная резекция молочной железы подразумевает удаление нескольких долей молочной железы пораженных опухолью и магистральных протоков.

array(6) < ["ID"]=>string(5) "24454" ["WIDTH"]=> int(410) ["HEIGHT"]=> int(1024) ["SRC"]=> string(62) "/upload/sprint.editor/e36/%D0%BE%D0%BF%D0%BF%D0%B0%D0%BF11.jpg" ["ORIGIN_SRC"]=> string(62) "/upload/sprint.editor/e36/%D0%BE%D0%BF%D0%BF%D0%B0%D0%BF11.jpg" ["DESCRIPTION"]=> string(0) "" >
В случае если поражение железы обширное проводится радикальная мастэктомия – молочная железа удаляется полностью. В случае появления признаков озлокачествления опухоли лечение назначает врач-онколог, хирургическая операция может быть проведена в комплексном лечении. Перед операцией женщина проходит диагностику состояния органов и систем организма, проверку на аллергию к медикаментам. Записаться на прием к врачу можно по телефону больницы.
Поджелудочная железа является паренхиматозным органом. Полипозные образования возникают в полых органах, к которым относится желудок, кишечник, мочевой и желчный пузырь. По этой причине полипы в поджелудочной железе не развиваются. Их иногда путают с доброкачественными новообразованиями протоков железы, к которым относится внутрипротоковая папиллярно-муцинозная опухоль. Это кистозное образование протоковой системы поджелудочной железы с высоким злокачественным потенциалом. В Юсуповской больнице гастроэнтерологи при выявлении в панкреатических протоках образований, напоминающих полипы, проводят комплексное обследование пациентов с помощью аппаратуры ведущих мировых производителей.
Пациентов консультируют онкологи. Все случаи образований в поджелудочной железе, которые напоминают полип, обсуждаются на заседании Экспертного Совета. В его работе принимают участие кандидаты и доктора медицинских наук, врачи высшей категории. После установки точного диагноза ведущие гастроэнтерологи и онкологи коллегиально составляют индивидуальную схему лечения пациентов.
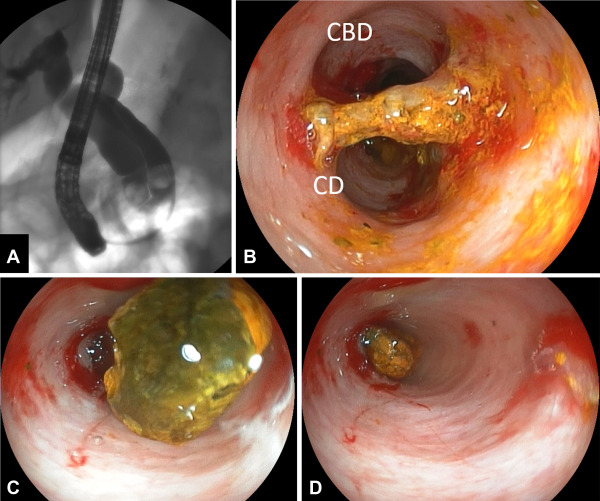
Внутрипротоковая папиллярно-муцинозная опухоль
Согласно установленным Всемирной организацией здравоохранения диагностическим критериям, внутрипротоковая папиллярно-муцинозная опухоль, напоминающая полип поджелудочной железы, является внутрипротоковым муцинпродуцирующим новообразованием, которое поражает главный панкреатический проток или ветви органа. Его эпителиальная выстилка образована высоким цилиндрическим эпителием с сосочковыми выступами, или без них.
Опухоль растёт внутриэпителиально вдоль протоков поджелудочной железы. Новообразование характеризуется сегментарным или диффузным расширением протоковой системы органа. В нём отмечается пролиферация муцин-продуцирующих клеток, образующих сосочки на поверхности эпителиальной пластинки, которые внешне напоминают полип. Размеры сосочков могут колебаться от микроскопических форм до больших узловых масс. При достижении полипообразными сосочками-полипами размеров 4 мм и более в 88% случаев развивается рак поджелудочной железы.
Симптомы и диагностика заболевания
Симптомы новообразования в поджелудочной железе по типу полипа наблюдаются у 81% пациентов. Клиническая симптоматика скудна и неспецифична. В 27% случаев внутрипротоковую папиллярно-муцинозную опухоль выявляют случайно.
Основными клиническими симптомами являются:
- Боль в животе и спине;
- Похудание;
- Механическая желтуха;
- Тошнота и рвота.
У 13% пациентов развивается острый панкреатит, у 12% – сахарный диабет. Появление механической желтухи, сахарного диабета или усугубление его тяжести говорит в пользу злокачественного характера полипообразного образования. У 29% пациентов со злокачественной внутрипротоковым новообразование отсутствуют клинические симптомы.
Диагностика внутрипротоковой папиллярно-муцинозной опухоли, которую пациенты называют полипом поджелудочной железы, очень сложна. Обычные лабораторные исследования не несут диагностической ценности. В Юсуповской больнице образование выявляют с помощью современных инструментальных неинвазивных методов:
- Магнитно-резонансной томографии (МРТ);
- Магнитно-резонансной холангиопанкреатографии;
- Эндоскопической ретроградной холангиопанкреатографии.
Альтернативным методом диагностики внутрипротоковой папиллярно-муцинозной опухоли является эндоскопическая ретроградная холангиопанкреатография. С помощью этого диагностического метода врачи определяют сегментарное или диффузное расширение главного панкреатического протока, проводят забор панкреатического сока. Лаборанты выполняют его биохимический и молекулярный анализ на предмет содержания проонкогенов семейства K-ras. Во время исследования проводят прицельную биопсию эпителия протока железы с последующим его цитологическим исследованием.
Важная роль в дифференциальной диагностике доброкачественных и злокачественных форм внутрипротоковой папиллярно-муцинозной опухоли принадлежит эндоскопическому ультразвуковому исследованию с тонкоигольной пункцией кистозной опухоли, последующим проведением цитологического и биохимического исследования полученного материала.
Лечение внутрипротоковых образований поджелудочной железы
Если врачи Юсуповской больницы выявляют внутри протоков поджелудочной железы образование, формой напоминающее полип, они коллегиально определяют тактику лечения. Активное наблюдение с помощью неинвазивных методов диагностики проводят только ограниченной группе пациентов с внутрипротоковой папиллярно-муцинозной опухолью размером менее 3 см без клинических проявлений и отсутствием признаков злокачественной трансформации. При малейшем подозрении на малигнизацию новообразования пациентам предлагают оперативное вмешательство.
В зависимости от локализации и характера папиллярно-муцинозной опухоли выполняют различные виды резекции поджелудочной железы вплоть до панкреатэктомии (удаления всего органа). При выявлении доброкачественной внутрипротоковой папиллярно-муцинозной опухоли делают ограниченные резекции поджелудочной железы в зависимости от локализации новообразования:
- Иссечение головки поджелудочной железы с сохранением двенадцатиперстной кишки;
- Дистальную резекцию поджелудочной железы с сохранением селезёнки;
- Срединную резекцию железы.
При малейшем подозрении на злокачественный процесс во время операции хирурги отказываются от выполнения органосохраняющих операций и переходят к стандартным резекциям органа. Во время операции проводят срочное гистологическое исследование краёв резекции органа. При необходимости объём оперативного вмешательства расширяют до панкреатэктомии. Показанием к удалению поджелудочной железы является тотальное поражение протоковой системы органа.
Отдалённые результаты хирургического лечения больных с доброкачественной и пограничной формами внутрипротоковой папиллярно-муцинозной опухоли хорошие. Результаты лечения больных злокачественными формами заболевания хуже. В этой связи ранняя диагностика и своевременное хирургическое лечение позволят улучшить результаты лечения. При появлении первых признаков поражения поджелудочной железы записывайтесь на приём к гастроэнтерологу по телефону.
Киста поджелудочной железы – полость, которая окружена капсулой и заполнена жидкостью. Самой распространённой морфологической формой кистозных поражений поджелудочной железы являются постнекротические кисты. В Юсуповской больнице врачи выявляют кисты в поджелудочной железе благодаря применению современных инструментальных методов диагностики: ультразвукового исследования (УЗИ), ретроградной холангиопанкреатографии, магнитно-резонансной томографии (МРТ), компьютерной томографии (КТ). Обследование пациентов проводят с помощью новейшей диагностической аппаратуры ведущих мировых производителей.
Увеличению количества пациентов с кистозными поражениями поджелудочной железы способствует неукротимый рост заболеваемости острым и хроническим панкреатитом, возрастание числа деструктивных и осложнённых форм заболеваний. Частота постнекротических кист поджелудочной железы увеличивается благодаря внедрению эффективных методик консервативной терапии острого и хронического панкреатита.
На фоне проведения интенсивной терапии терапевтам Юсуповской больницы всё чаще удаётся остановить процесс деструкции, снизить частоту гнойно-септических осложнений. Хирурги применяют инновационные методики лечения кист поджелудочной железы. Тяжёлые случаи заболевания обсуждаются на заседании Экспертного Совета с участием профессоров и врачей высшей категории. Ведущие хирурги коллегиально принимают решение о тактике ведения пациентов.

Врождённые (дизонтогенетические) кисты поджелудочной железы образуются в результате пороков развития ткани органа и его протоковой системы. Приобретенные кисты поджелудочной железы бывают следующими:
Ретенционными – развиваются в результате сужения выводных протоков железы, стойкой закупорки их просвета новообразованиями, камнями;
Дегенерационными – образуются вследствие повреждения ткани железы при панкреонекрозе, опухолевом процессе, кровоизлияниях;
Пролиферационными – полостные новообразования, к которым относятся цистаденомы и цистаденокарциномы;
Паразитарными – эхинококковыми, цистицеркозными.
В зависимости от причины заболевания выделяют кисты поджелудочной железы алкогольной природы и развивающиеся вследствие желчекаменной болезни. С увеличением количества участившихся террористических актов, дорожно-транспортных происшествий, природных и техногенных катастроф значение приобретает образование ложных кист поджелудочной железы при тяжёлых абдоминальных травмах. В зависимости от локализации кистозного образования различают кисту головки, тела или хвоста поджелудочной железы.
Истинные кисты составляют 20% кистозных образований поджелудочной железы. К истинным кистам относят:
Врождённые дизонтогенетические кисты железы;
Приобретенные ретенционные кисты;
Цистаденомы и цистаденокарциномы.
Отличительная особенность истинной кисты – наличие эпителиальной выстилки на внутренней её поверхности. Истинные кисты в отличие от ложных образований обычно не достигают больших размеров и нередко являются случайными находками во время операции.
Ложная киста наблюдается в 80% всех кист поджелудочной железы. Она образуется после травмы поджелудочной железы или острого деструктивного панкреатита, которые сопровождались очаговым некрозом ткани, разрушением стенок протоков, кровоизлияниями и выходом панкреатического сока за пределы железы. Стенки ложной кисты представляют собой уплотнённую брюшину и фиброзную ткань, изнутри не имеют эпителиальной выстилки, а представлены грануляционной тканью. Полость ложной кисты обычно заполнена некротическими тканями и жидкостью. Её содержимое – серозный или гнойный экссудат, который содержит большую примесь сгустков изменённой крови и излившегося панкреатического сока. Ложная киста может располагаться в головке, теле и хвосте поджелудочной железы и достигать больших размеров. В ней выявляют 1-2 литра содержимого.
Среди кистозных образований поджелудочной железы хирурги выделяют следующие основные разновидности, которые отличаются механизмами и причинами образования, особенностями клинической картины и морфологии, необходимой в применении хирургической тактикой:
Экстрапанкреатические ложные кисты возникают на почве панкреонекроза или травмы поджелудочной железы. Они могут занимать всю сальниковую сумку, левое и правое подреберья, иногда располагаются в других отделах грудной и брюшной полостей, забрюшинном пространстве;
Интрапанкреатические ложные кисты обычно являются осложнением рецидивирующего очагового панкреонекроза. Они имеют меньшие размеры, чаще располагаются в головке поджелудочной железы и нередко сообщаются с её протоковой системой;
Кистозное расширение панкреатических протоков по типу их водянки наиболее часто встречается при алкогольном калькулёзном панкреатите;
Ретенционные кисты чаще исходят из дистальных отделов поджелудочной железы, имеют тонкие стенки и не сращены с окружающими тканями;
Множественные тонкостенные кисты неизмененной в остальных отделах поджелудочной железы.
Стадии
Процесс формирования постекротической кисты поджелудочной железы проходит 4 стадии. На первой стадии возникновения кисты в сальниковой сумке образуется полость, заполненная экссудатом вследствие перенесенного острого панкреатита. Эта стадия продолжается 1,5-2 месяца. Вторая стадия – начало формирования капсулы. В окружности несформировавшейся псевдокисты появляется рыхлая капсула. На внутренней поверхности сохраняются некротические ткани с полинуклеарной инфильтрацией. Продолжительность второй стадии 2-3 месяца с момента возникновения.
На третьей стадии завершается формирование фиброзной капсулы псевдокисты, прочно сращенной с окружающими тканями. Интенсивно протекает воспалительный процесс. Он носит продуктивный характер. За счёт фагоцитоза завершается освобождение кисты от некротических тканей и продуктов распада. Продолжительность этой стадии варьируется от 6 до 12 месяцев.
Четвёртая стадия – обособление кисты. Только спустя год начинаются процессы разрушения сращений между стенкой псевдокисты и окружающими тканями. Этому способствует постоянное перистальтическое движение органов, которые сращены с неподвижной кистой, и длительное воздействие протеолитических ферментов на рубцовые сращения. Киста становится подвижной, легко выделяется из окружающей ткани.

Симптомы и диагностика
Клинические признаки кисты поджелудочной железы обусловлены основным заболеванием, на фоне которого она возникла, наличием самой кисты и возникшими осложнениями. Киста небольших размеров может протекать бессимптомно. При остром и хроническом панкреатите во время очередного рецидива болезни врачи Юсуповской больницы определяют в зоне проекции поджелудочной железы малоболезненное округлое образование, которое может навести на мысль о кисте железы. Наиболее часто бессимптомно протекают кисты врожденного характера, ретенционные кисты и цистаденомы небольших размеров.
Боли в зависимости от величины кисты и степени давления ее на соседние органы и нервные образования, на солнечное сплетение и нервные узлы по ходу крупных сосудов могут быть следующего характера:
Приступообразными, в виде колики;
При выраженном болевом синдроме пациент иногда принимает вынужденное коленно-локтевое положение, ложится на правый или левый бок, стоит, наклонившись вперёд. Боли, вызываемые кистой, часто оцениваются больными как чувство тяжести или давления в подложечной области, которые усиливаются после еды.
Более резкие боли сопровождают острую форму кисты в начальной фазе её формирования. Они – следствие панкреатита травматического или воспалительного происхождения и прогрессирующего протеолитического распада тканей железы. Опухолевидное образование, которое прощупывается в подложечной области, является наиболее достоверным признаком кисты поджелудочной железы. Иногда оно возникает и вновь исчезает. Это связано с периодическим опорожнением полости кисты в панкреатический проток.
К более редким признакам кисты поджелудочной железы относятся следующие симптомы:
Принято считать, что около 93% населения земного шара являются носителями вируса папилломы человека. Однако лишь у небольшой части людей заболевание проявляется появлением папиллом. Сегодня мы поговорим о том, как можно лечить папилломы и что можно сделать если они появились вновь после удаления.
Как на самом деле они выглядят?
Очень часто пациенты, которые приходят ко мне на приём, просят удалить им папиллому или несколько и указывают на пигментный невус, фибропапиллому или бородавку. Один раз в качестве папилломы для удаления мне предложили клеща (не шучу):
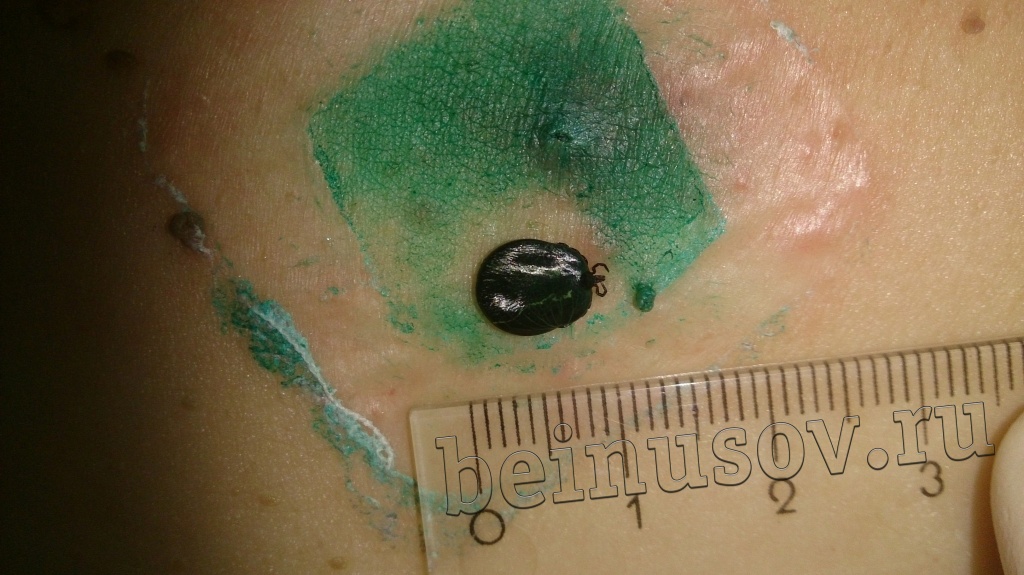
Считаю необходимым чётко обозначить, что такое папиллома и чем она отличается от остальных кожных новообразований. Чаще всего это небольшое, размерами 1-3 мм кожное образование на тонкой ножке. Основных отличий папилломы от остальных образований кожи три. Первое - ножка всегда тоньше, чем верхняя часть. Второе - консистенция папилломы всегда мягче окружающей кожи. Третье - размер папилломы, как правило, небольшой - не более 5 мм. На фотографии ниже - типичная папиллома.
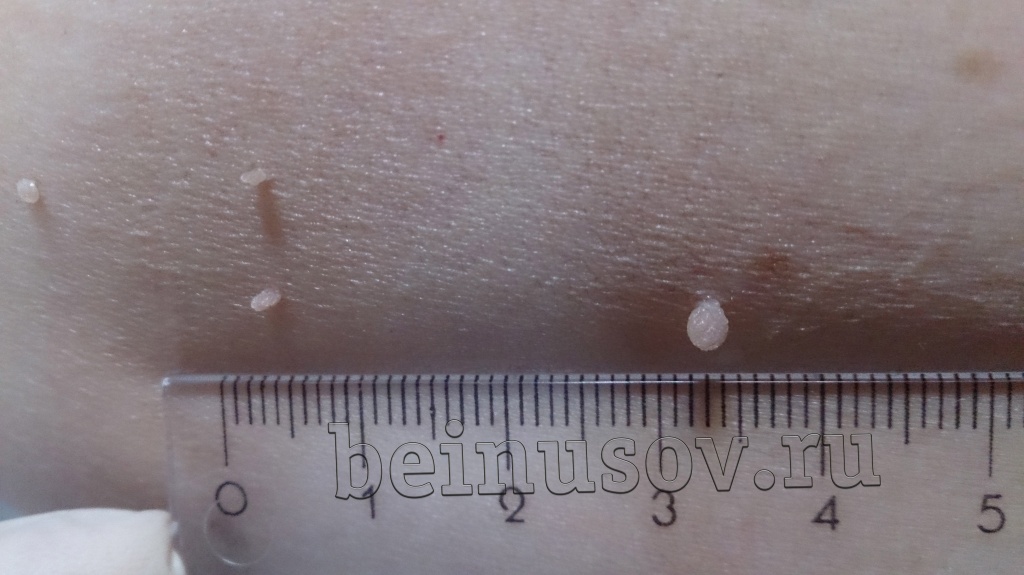
Как избавиться от папиллом?
Существует всего два основных метода лечения папиллом
- Наиболее простым и эффективным методом лечения является удаление папиллом различными методами (лазер, радиоволновая хирургия, электрокоагуляция и т.п.). В большинстве случае однократного полного удаления папиллом со всего тела бывает достаточно. Более подробно о том, как папилломы удаляются методом радиоволновой хирургии в нашей клинике, я расскажу чуть ниже.
- Очень популярным методом в последнее время стало удаление папиллом в домашних условиях. Чаще всего, это происходит с помощью двух видов препаратов - растворы кислот с названием вроде "Супер чистотел" и смесь диметилового эфира и пропана (популярный препарат "Криофарма"). Ничего не могу сказать об эффективности этих двух способов, т.к. никогда не удалял папилломы таким образом.
ВАЖНО. Пожалуйста, не ставьте себе диагноз "папиллома" самостоятельно на основании изучения интернета. Перед применением указанных выше препаратов всегда стоит показаться онкологу и убедиться, что то, что Вы собираетесь удалить в домашних условиях - действительно папиллома. Если диагноз поставлен не верно и на пигментный невус будет нанесена любая из этих жидкостей - последствия могут быть крайне печальными .
Если папилломы появились вновь после удаления?
К сожалению, ни один из перечисленных выше методов не даёт 100% гарантии исчезновения папиллом. В очень редких случаях, даже при удалении у квалифицированного доктора они могут появиться снова. Если это произошло в течение короткого срока (полгода или несколько месяцев) нужно проверить состояние иммунитета - проконсультироваться с иммунологом. Как правило в таких ситуациях назначаются иммуномодуляторы, которые помогут организму бороться с вирусом папилломы человека.
Как проходит удаление папиллом?
В нашей клинике удаление папиллом производится методом радиоволновой хирургии.
Просто посмотрите это короткое видео и многие вопросы отпадут сами собой.
Папиллома фиксируется специальным пинцетом, после чего инструментом в виде петли отсекается от кожи у основания. В момент соприкосновения с кожей на конце инструмента концентрируется радиоволна высокой частоты, которая испаряет клетки папилломы и одновременно "склеивает" кровеносные сосуды. Как правило обезболивание при такой процедуре не требуется - болезненные ощущения сравнимы с эпиляцией пинцетом. В редких случаях производится обезболивание кремом ЭМЛА.
Коротко о главном:
Если Вы решили избавиться от папиллом - есть 2 способа:
Первый - удалить папилломы в клинике, желательно у онколога. Плюсы этого метода очевидны - максимальная эффективность и безопасность.
Второй способ - удаление в домашних условиях с помощью препаратов, которые можно купить в аптеках. Преимуществом этого метода является невысокая стоимость, однако для безопасного удаления я рекомендую предварительно проконсультироваться с врачом-онкологом.
Если лечение папиллом ни одним из указанных способов не эффективно - стоит проверить иммунитет. Для этого лучше проконсультироваться у иммунолога.
Решили расстаться с Вашими папилломами? Это можно сделать по адресам в Санкт-Петербурге (Асафьева 7/1)
Другие статьи:
Полезная статья? Сделайте репост в Вашей социальной сети!
Оставьте комментарий или задайте вопрос

Записывайтесь на вебинар "Канцерогены в косметике: правда, ложь и. маркетинг"
Читайте также:

