Ультракаин при удалении папиллом
Обновлено: 18.04.2024
Какое исследование делают перед удалением новообразований кожи?
Основной оптический прибор, которым врач-дерматолог осматривает родинки и другие новообразования кожи перед их удалением – дерматоскоп. Дерматоскоп состоит из увеличительного объектива и источника света для улучшения видимости подповерхностных структур кожи.
Процедура обследования с помощью дерматоскопа называется дерматоскопия. Этот метод диагностики позволяет опытному специалисту визуально под увеличением в десятки раз оценить и диагностировать природу новообразования кожи.
Какой метод удаления новообразований на коже лучше?
В арсенале нашей клиники представлены практически все методы удаления любых доброкачественных новообразований кожи, кроме хирургического и химической деструкции: удаление лазером, удаление радиоволной – радиохирургия, диатермокоагуляция – плазмокоагуляция и криодеструкция – удаление жидким азотом.
В каждом отдельном случае вопрос о выборе метода удаления зависит от природы новообразования, его размеров, локализации, сопутствующих патологиях. Поэтому понятия лучшего метода удаления просто не существует.
Каким образом можно удалить новообразование без следа на коже?
Все поверхностные новообразования – папилломы, кератомы, и др., а также образования небольших размеров чаще всего удаляются без рубцов и следов на коже. После удаления больших образований могут остаться следы гипопигментации или едва заметные белёсые рубчики.
В любом случае, при удалении очень Важно! чётко оценивать черту, отделяющую разницу между эстетическим результатом процедуры и ее эффективностью. Это значит, что чем шире и глубже удалено новообразование, тем ниже вероятность рецидива. И наоборот, минимальное поверхностное удаление – это всегда идеальный косметический результат, быстрая эпителизация, отсутствие рубца, но высокий риск развития на этом месте повторного новообразования. Опыт наших врачей, обязательная диагностика и наличие широкого спектра оборудования позволяют нашим специалистам соблюдать грамотный баланс между удалением новообразования в полном объёме и получением максимально хорошего косметического результата процедуры.
Какие преимущества у радиоволнового метода по сравнению с другими методами удаления?
К преимуществам радиоволнового метода относят:
- полное отсутствие боли во время процедуры;
- отсутствие кровотечения после удаления;
- на месте удаления не остается следа;
- отсутствие риска присоединения вторичной инфекции;
- здоровые участки остаются нетронутыми;
- быстрый процесс заживления;
- метод универсален - можно удалять бородавки, папилломы и родинки.
Одно из важных отличий радиохирургии от лазера и других деструктивных методик – это возможность выполнения гистологического исследования удаленных тканей при применении радиоволнового метода удаления.
Будет ли больно во время удаления?
При проведении удаления новообразования радиоволновым методом и криодеструкцией обезболивания не потребуется. Процедуры практически безболезненны.
Что будет после удаления?
В течение первых суток после процедуры на месте удалённого новообразования сформируется струп (корочка) тёмно-коричневого цета. Заживление занимает от 2-3 дней до 2-3 недель, все зависит от размеров ложа новообразования. После окончательной эпителизации корочка отторгнется самостоятельно. В течение 1-3 месяцев участок кожи в месте удаления имеет ярко-розовую окраску, затем он приобретет обычный цвет кожи. Если соблюдать все рекомендации врача и грамотно ухаживать за кожей в месте удаления - следов и рубцов не образуется.
Есть ли особые рекомендации по уходу за кожей после процедуры удаления?
Такие рекомендации мы выдаём в виде памятки нашим пациентам:
Какие существуют противопоказания для удаления новообразований?
Существует ряд состояний, при которых не разрешается проводить вмешательство относительно элементов на коже. К ним относятся:
- аллергическая реакция в стадии обострения;
- эпилепсия тяжёлого течения;
- гипертонический криз;
- лихорадка;
- ОРЗ;
- герпес (стадия обострения);
- все случаи злокачественной природы новообразований.
Почему необходимо удалять папилломы и бородавки?
Папилломы, кондиломы и бородавки – это доброкачественные новообразования кожи, которые вызывает вирус папилломы человека (ВПЧ). После проникновения в организм вирус начинает активно размножаться в поверхностных слоях кожи, вызывая образование вышеперечисленных кожных наростов.
Эти новообразования перерождаются редко, однако имея вирусную природу, они склонны к распространению и росту, вызывая не только эстетические проблемы, но и боли и неудобства, особенно в том случае, если они расположены на шее, в подмышечных впадинах, на половых органах, слизистых оболочках век, подошвах ног.
Поделитесь со знакомыми и друзьями:
При проведении медицинских манипуляций пациентам хочется чтобы это происходило максимально комфортно и безболезненно, так как многие из-за боязни дискомфорта во время процедуры откладывают на длительное время решение проблем связанных с кожей. Для снижения болевых ощущений во время процедуры применяется анестезия.
При проведении медицинских манипуляций пациентам хочется чтобы это происходило максимально комфортно и безболезненно, так как многие из-за боязни дискомфорта во время процедуры откладывают на длительное время решение проблем связанных с кожей. Для снижения болевых ощущений во время процедуры применяется анестезия.
Анестезия – это снижение чувствительности тканей к различным раздражителям, которое достигается благодаря кратковременному блокированию передачи сигналов по нервным окончаниям с помощью обезболивающих препаратов. Анестезию подразделяют на общую и местную. Общая анестезия (наркоз), чаще всего применяется в хирургии, а такие разновидности местной анестезии как инфильтрационная и аппликационная широко распространены в дерматологии.
Инфильтрационная анестезия обычно применяется при удалении образований кожи, например таких как папилломы, родинки, вирусные бородавки, кератомы и другие, а так же при биопсии кожи. Препарат с помощью инъекции вводится непосредственно в место предстоящей манипуляции, чтобы проводимая процедура была максимально комфортной. Для обезболивания чаще всего применяются препараты лидокаин или ультракаин.
Местная анестезия препаратами ультракаин и лидокаин является достаточно безопасной за счет введения небольших доз препарата и кратковременного блокирования передачи болевых импульсов по нервным волокнам.
Выбор препарата для местной инфильтрационной анестезии определяется лечащим врачом во время консультации с учетом всех противопоказаний и непереносимости препаратов.
Преимуществами инфильтрационной анестезии являются длительный анальгезирующий эффект, безопасность метода, безвредность для организма, простота и относительная дешевизна.
К противопоказаниям относятся:
- наличие воспалительного процесса в месте инъекции;
- заболевания нервной системы;
- геморрагический синдром;
- непереносимость местного анестетика, аллергические реакции в прошлом на действующее вещество анестетика;
- отсутствие должного контакта с больным (глухонемота, опьянение).
Так же перед процедурой необходимо сообщить доктору о наличии беременности или лактации.
Зачастую пациенты долго откладывают поход к врачу дерматологу из-за страха того, что будут проводиться болезненные процедуры. Большинство диагностических и лечебных манипуляций не сопровождаются каким-либо дискомфортом или болезненностью. Но иногда обезболивание крайне необходимо, например, при удалении образований кожи (папиллом, родинок, бородавок), проведении диагностических манипуляций (например, биопсии). В такой ситуации очень важно избавить пациентов от ненужных страданий. С этой целью используется удаление с предварительным обезболиванием.
Анестезия (обезболивание) представляет собой снижение чувствительности за счет отключения болевых рецепторов. Выделяют 2 вида анестезии: общую и местную. Общая анестезия (наркоз) в дерматологии не примеряется. Более актуальными являются местные виды анестезии.
Местную анестезию подразделяют на аппликационную, инфильтрационную, проводниковую и внутривенную под жгутом. Дерматологи медицинского центра Нью Мед обычно применяют два вида местной анестезии: аппликационную, инфильтрационную.
Инфильтрационная анестезия представляет собой инъекции анестетика непосредственно в область предстоящей манипуляции. Для обезболивания чаще всего применяются препараты лидокаин или ультракаин.
Выбор препарата для анестезии определяется лечащим врачом во время консультации с учетом всех противопоказаний и переносимости препаратов.
Преимуществами местной анестезии являются безопасность метода и его безвредность для организма, простота и относительная дешевизна. Имеются и противопоказания:
— наличие инфекционного процесса и нарушения целостности в предполагаемом месте анестезии (герпес, пиодермия);
— поражение нервной системы;
— повышенная чувствительность к местному анестетику, аллергические реакции в прошлом на действующее вещество анестетика;
— отсутствие должного контакта с больным (глухонемота, опьянение).
Так же перед процедурой необходимо сообщить доктору о наличии беременности или лактации.
Местная (инфильтрационная) анестезия – это способ обезболивания, при котором с помощью специальных препаратов нарушается проведение нервных импульсов от раны. Этот способ уменьшения неприятных ощущений применяется в хирургической практике и для проведения некоторых болезненных диагностических процедур.
Достоинства и недостатки
Для проведения несложных хирургических вмешательств местное обезболивание незаменимо, оно имеет преимущества перед другими видами подавления чувствительности. Препарат, который применяется, раствор анестетика, воздействует строго в месте введения, что помогает избежать тяжелых осложнений и побочных реакций.
Блокада болевой чувствительности развивается в среднем за 10-15 минут. Эффект сохраняется в течение часа и больше, поэтому местная анестезия позволяет уменьшить боль в области послеоперационной раны. От действия местного анестетика не страдает сознание пациента, поэтому после манипуляции он может покинуть клинику и не находиться в палате.
Но у местной анестезии есть свои недостатки. Еще несколько лет назад его широко использовали для операций на поверхностных тканях, конечностях, были разработаны методы внутривенного введения препаратов с одновременным наложением жгута. Широко применялась внутрикостная анестезия. Но из-за большого количества побочных реакций и осложнений эти методы стали использовать реже. А после получения качественных препаратов для наркоза, от опасных способов обезболивания практически отказались.
Недостаток местного способа в ограниченной сфере применения. Она эффективна для обезболивания слизистых оболочек, кожи и поверхностных тканей, но не применятся при операциях на органах брюшной полости и малого таза, области шеи и головы.
Инфильтрационный тип местной анестезии нельзя применять при оперировании злокачественных опухолей из-за возможности попадания опухолевых клеток за пределы раны в другие ткани. Это увеличивает риск развития метастазов.
Виды местной анестезии
В хирургической практике применяется несколько видов местной анестезии, но некоторые из них имеют уже историческое значение. Основными способами обезболивания являются следующие:
поверхностная анестезия – подавляется болевая чувствительность после соприкосновения анестетика с поверхностью тканей, чаще всего применяется для обезболивания слизистых оболочек. Раствор обезболивающего средства наносят путем смазывания или орошения, эффекта хватает на 10 минут;
инфильтрационная анестезия – обезболивание путем пропитывания, или инфильтрации слоев тканей местным анестетиком. Методика позволяет контролировать глубину и ширину введения препарата, в зависимости от предполагаемого разреза. Лекарство вводят осторожно сначала в подкожную область до появления эффекта лимонной корки, потом постепенно продвигают иглу внутрь и впрыскивают дополнительные доза препарата;
анестезия по Вишневскому – усовершенствованный вариант инфильтрационного метода. Слабый раствор анестетика вводится послойно под большим давлением. В тканях формируется тугой ползучий инфильтрат. Он распространяется по межфасциальным пространствам и нарушает проведение импульсов по проходящим в них нервам. После рассечения раны жидкость постепенно вытекает из раны, поэтому нет риска ее всасывания в системный кровоток и развития токсических реакций;
проводниковая анестезия – суть метода в обезболивании определенного участка тела, иннервируемого нервным стволом. Обезболивающий препарат вводят в ткани вокруг нерва, методика применяется при операциях на конечностях;
спинномозговая анестезия – обезболивающий эффект достигается при введении препарата анестетика под сосудистую оболочку спинного мозга, основное место введения лекарственного средства – поясничная область, при этом пропадает болевая чувствительность в органах малого таза и нижних конечностях. Но тактильная чувствительность не страдает;
эпидуральная анестезия – вид обезболивания, при котором местный анестетик вводят в пространство, поверх твердой оболочки спинного мозга, прокол также выполняют в области поясничного отдела. Чувствительность теряется через 15-20 минут, а хватает эффекта на 3-4 часа. Использование этого вида анестезии позволяет после операции рано возобновлять активность;
костная анестезия – тип обезболивания, когда раствор анестетика вводят в губчатую кость. В настоящее время практически не используется, ранее применяли при операциях на конечностях.
Препараты для местной анестезии
Местные анестетики – это лекарства из группы нейротропных средств, которые полностью или частично перекрыть поток сигналов по нервным волокнам от места болезненной манипуляции или операции в центральные отделы нервной системы.
Особенность действия препаратов связана с их спектром действия. Они подавляют передачу сигналов по миелинизированным нервным волокнам А типа, которые распространяют чувство боли, запахи, температуру. Тактильные ощущения проводятся по волокнам типа В, а на них анестетики не влияют. Поэтому при использовании местного обезболивания пациент не чувствует боли, но ощущает прикосновения врача и хирургического инструмента.
Препараты для местной анестезии делятся на 3 группы в зависимости от продолжительности действия:
короткого действия – эффект сохраняется 30-50 минут, к ним относится Новокаин;
средней продолжительности – до 90 минут, это препараты Лидокаин, Тримекаин, Ультракаин;
длительного действия – эффект больше 90 минут, характерен для Бупивакаина.
Препараты для местной анестезии влияют на электрохимические процессы обмена ионами в нервных окончаниях. Лекарственные средства эффективно работают в щелочной среде и тканях, богатых липидами, к которым и относятся нервы. Но обезболивающий эффект снижается при выраженном воспалении тканей, что связано с переходом рН в кислую сторону.
Усиливают эффект местных анестетиков препараты, влияющие на тонус сосудов. Поэтому их часто сочетают с адреналином, чтобы продлить действие. Это позволяет снизить дозу обезболивающего и избежать токсичных реакций.
Что оперируют под местной анестезией в маммологии
Молочные железы расположены поверхностно, в них нет мышц и крупных нервных стволов. Ткани груди расположены рыхло, у молодых женщин преобладает железистая, которая с возрастом заменяется жировой. Поэтому при многочисленных манипуляциях и операциях можно применять местную анестезию.
В маммологии обезболивание используют для выполнения инвазивной диагностики, к которой относится биопсия тканей груди. Для этого местный анестетик вводят тонкой иглой в область предполагаемой пункции. Через 10-15 минут врач может брать ткани молочной железы на исследование без страха причинить боль пациентке.
Местная инфильтрационная анестезия в маммологии применяется при небольших малоинвазивных операциях. Женщине можно провести пункцию кисты молочной железы после предварительной инфильтрационной анестезии. Аналогичный подход может использоваться при удалении небольших доброкачественных новообразований в груди.
У мужчин анестезия используется при проведении операции на гинекомастии 1 типа, когда размер железы еще небольшой. Инфильтрация тканей повышает в них гидростатическое давление, благодаря чему врач легко отделит патологические ткани от здоровых.
Больно ли делать местную инфильтрационную анестезию
При проведении обезболивания используется стандартный одноразовый шприц с тонкой иглой. Больно ли делать местную анестезию, зависит от общего порога болевой чувствительности. Пациент ощущает момент первого прокола кожи и небольшое чувство распирания при введении препарата. После начала действия лекарства чувствительность исчезает. Врач проверяет, насколько эффективен укол, постукивая по коже. В ответ появляется ощущение, что место инъекции стало дервенистым.
После окончания анестезии постепенно усиливается чувствительность, может появиться небольшое покалывание. Если обезболивание проводилось для хирургической операции, начинает беспокоить боль в области раны, которую можно уменьшить при помощи нестероидных противовоспалительных средств.
Противопоказания для местной анестезии
Местная инфильтрационная анестезия – относительно безопасный способ обезболивания. Но для уменьшения рисков во время операции и после нее, необходимо учитывать противопоказания к использованию метода. Основными из них являются следующие:
аллергия на анестетик – если ранее при лечении зубов под местной анестезией появилась аллергия на обезболивающее, то при операции на грудной железе эффект повторится, а может быть более выраженным, вплоть до анафилактического шока;
психомоторное возбуждение и психические заболевания, реакция на введение анестетика и само проведение хирургического вмешательства может вызвать непредсказуемое поведение пациента;
при операциях на злокачественных опухолях – когда инфильтрационная анестезия не позволяет соблюсти правило абластики;
при продолжительных операциях, которые требуют использования микрохирургической техники;
при вмешательствах на участках тела с выраженной кровеносной сетью, например, на шее.
Если местная анестезия противопоказана, предпочтение отдают общему обезболиванию.
Осложнения местной инфильтрационной анестезии
Использование обезболивания тканей в маммологии редко сопровождается осложнениями или негативными реакциями. Чаще это связано с недостаточной подготовкой пациентки к манипуляции.
После обезболивания может возникнуть аллергическая реакция, поэтому врач перед введением препарата обязательно интересуется, были ли реакции непереносимости ранее на Лидокаин, Ультракаин или аналогичные средства.
В редких случаях анестетик может проникнуть в сосудистое русло. Тогда появляются системные токсические эффекты. Наиболее опасным является угнетение сократительной способности миокарда, выражено это побочное действие у Лидокаина.
Препараты Новокаин и Тримекаин обладают фетотоксическим действием, поэтому запрещены для использования у беременных женщин. Если возникает необходимость операции на молочной железе или инвазивной диагностики, предпочтение отдают Артикаину.
После введения лекарственного препарата в месте инъекции может возникнуть гематома. Но обычно она не опасна и проходит самостоятельно через несколько дней.
В Клинике Маммологии при проведении пункции кист молочной железы, взятии тканей для биопсии применяется местная анестезия современными препаратами с минимальными побочными эффектами. Мастерство наших враче позволяет избежать нежелательных реакций и добиться быстрого восстановления после операций. Записывайтесь на прием по телефонам, указанным на сайте.
Папилломы – это доброкачественные новообразования вирусного происхождения. Образуются на коже лица и тела, а также слизистых оболочках.
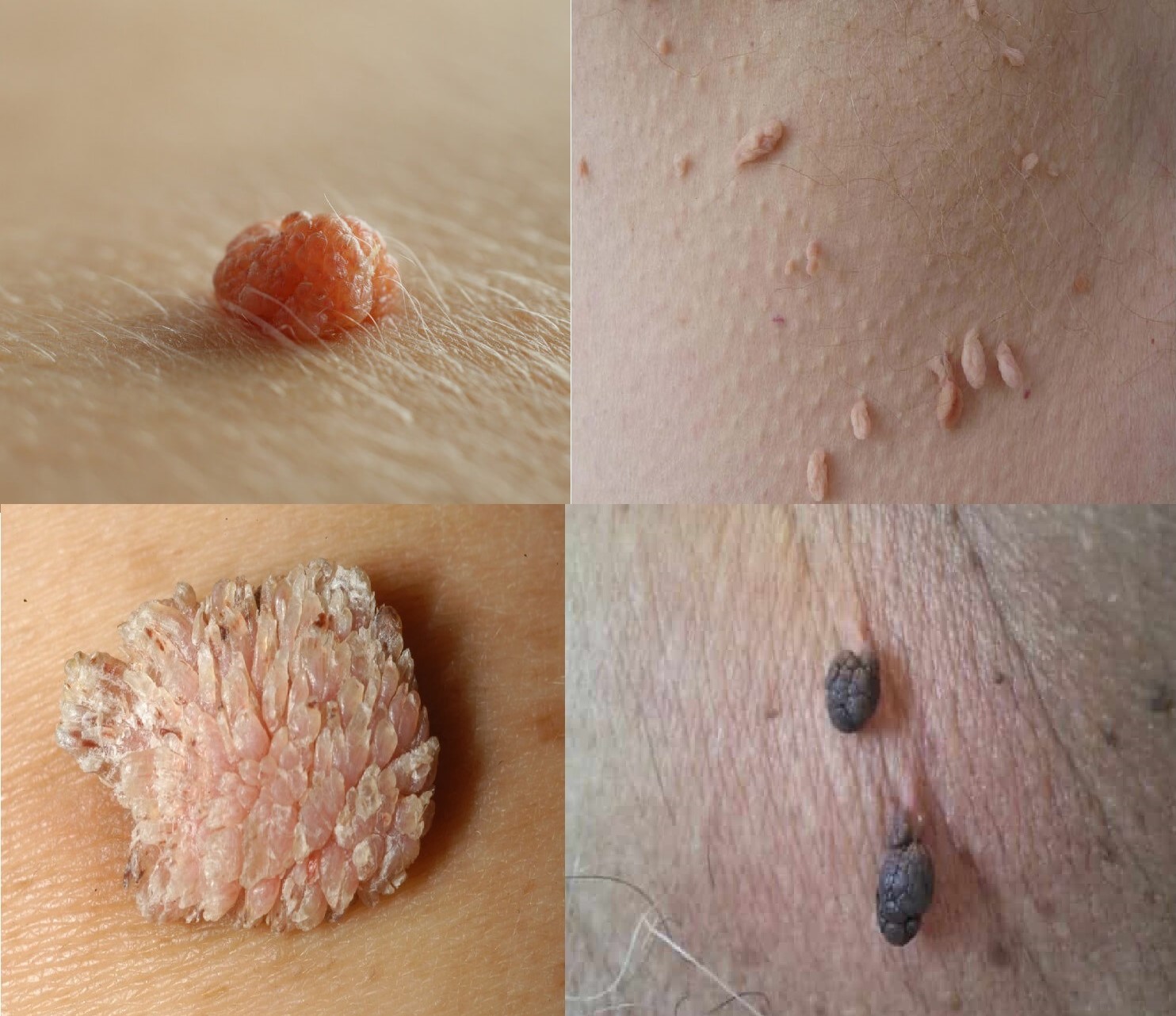
Причины появления папиллом, их виды и локализация
Причиной появления папиллом на коже является вирус папилломы человека (ВПЧ). Науке известно более 150 типов ВПЧ, их условно разделяют на три группы:
- Неонкогенные папилломавирусы — типы 1, 2, 3, 5.
- Папилломавирусы низкого онкогенного риска (6, 11, 42, 43, 44).
- Папилломавирусы высокого онкогенного риска (16, 18, 31, 33, 35, 39, 51 и др).
Вирусы двух последних групп с той или иной долей вероятности могут вызывать к развитию злокачественных новообразований.
В зависимости от типа ВПЧ папилломы подразделяются на следующие виды: обыкновенные папилломы - они же вульгарные бородавки, нитевидные наросты, плоские папилломы, остроконечные папилломы - они же кондиломы, подошвенные бородавки, ювенильные бородавки и папилломатоз.
Наиболее распространены вульгарные, нитевидные и остроконечные папилломы.
- Нитевидные формы папиллом чаще встречаются у людей возраста 40+ и локализуются в областях с тонкой кожей - на груди, в подмышечных впадинах, на шее и др.
- Вульгарные бородавки чаще "атакуют" кожу стопы, ладоней, пальцев рук и ног, однако могут появляться на любых других участках тела. Часто рецидивируют в условиях снижения иммунитета.
- Кондиломы появляются только на слизистых. Они могут поражать головку полового члена, крайнюю плоть, влагалище, малые половые губы.
- Подошвенные бородавки появляются на грубой коже стоп и на подушечках пальцев ног.
- Папилломатоз – это генерализованная форма заболевания, проявляющаяся образованием наростов на всем теле.
Как происходит заражение ВПЧ
Механизм передачи вируса – контактный, источником заражения является больной или вирусоноситель. ВПЧ может выделяться не только из разрастаний на коже, но и циркулировать в крови, слюне и моче. При этом заражение может происходить 4-мя основными путями:
- контактно-бытовым путём;
- половым путем;
- при родах от матери к ребенку (что может быть причиной ларингеального папилломатоза);
- при аутоинокуляции (самозаражение или рассеивание возбудителя из уже имеющихся очагов при расчёсывании, бритье, применении жёсткой мочалки).
Риск заражения ВПЧ как правило зависит от состояния иммунной системы организма человека, вирусной нагрузки и наличия микротравм и иных воспалений на коже и слизистых.
Даже при заражении вирусом ВПЧ папилломы на коже и слизистых образуются не всегда. Вирус локализуется в базальном слое эпителия и может долгое время находиться в неактивном состоянии. Только при определённых условиях (ослабление иммунной системы, стрессы, воздействие неблагоприятных факторов окружающей среды) запускаются процессы его репликации, что и приводит к пролиферации клеток и появлению новообразований.
Показания к удалению
Единственным способом лечения уже "сформировавшихся" папиллом является их удаление. Показаниями для удаления новообразований прежде всего, служат:
- Эстетические проблемы. Папилломы представляют собой разрастания кожи, которые воспринимаются как эстетический дефект, особенно при их локализации на открытых участках лица и тела.
- Папилломы могут постоянно травмироваться, цепляться за одежду, расческу и др. и за счет этого быстро распространяться по коже, может появляться болезненность, воспаление, трещины и даже кровоточивость в области новообразований.
- Учитывая, что некоторые виды папилломавирусов имеют высокий риск онкогенности, папилломы больших размеров (более 6-10 мм) могут быть склонны к перерождению, поэтому своевременное удаление таких новообразований позволит предотвратить у пациента серьезное заболевание.
Методы удаления папиллом
В нашем медицинском центре перед удалением новообразования дерматолог проводит его осмотр и при необходимости выполняет дерматоскопию с целью диференцировки типа папилломы и выбора оптимального способа удаления.
Избавиться от папиллом в нашей клинике возможно без операции с помощью деструкции образований с применением лазера, радионожа и плазмы. Удаление папиллом лазером, особенно удаление папиллом на лице осуществляется не так часто из-за высокой травматичности метода и возможности появления гипопигментаций и рубчиков. Предпочтение отдается радиоволновой деструкции, а также диатермокоагуляции. Эти методы обладают высокой эффективностью и низкой травматичностью.
Использование радиоволновой энергии на аппарате СУРГИТРОН DF-120 (Ellman International, Inc., США) – это метод выбора при удалении большинства форм папиллом независимо от их локализации (лицо/тело), и вот почему:
- Радикально – нет рецидивов;
- Быстрая эпителизация - заживление;
- Атравматично – отсутствие осложнений, не остаются следы и рубцы на коже;
- Безболезненно – требуется анестезия только в случаях больших размеров новообразования.
- Полная безопасность процедур.

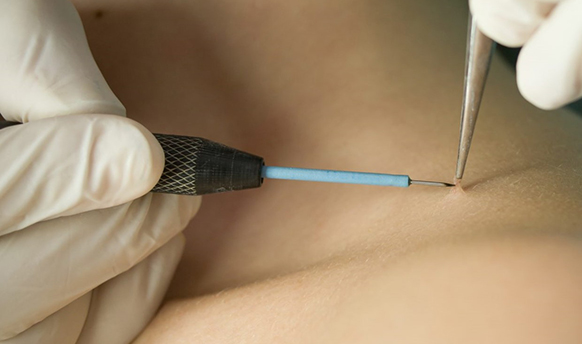
При отсутствии у пациента противопоказаний, удаление папиллом в Москве в нашей клинике может быть проведено в день обращения, сразу после приёма и осмотра у нашего специалиста. При этом никаких дополнительных анализов не понадобится.
С целью предотвращения рецидивов после удаления большого количества новообразований наши специалисты рекомендуют принимать иммуномодулирующие препараты. Иммуномодулирующая терапия подбирается индивидуально.
Что будет на коже после удаления папиллом?
На следующие сутки после процедуры на месте удалённого новообразования образуется коричневая корочка. Заживление занимает от 2 до 7 дней, все зависит от размера удалённой папилломы. После заживления корочка отторгнется самостоятельно. Главное в это время не мочить и не травмировать эту область.
После процедуры врач дает несколько простых рекомендаций по поводу дальнейшего ухода за кожей.
В нашей клинике услуга "удаление новообразований кожи" проводится на современном оборудовании высококвалифицированными докторами, что позволяет решать вопросы удаления папиллом быстро, эффективно и безопасно. Мы используем одноразовые расходные материалы, что гарантирует максимальную безопасность пациента.
Читайте также:

