Уровень уробилиногена в моче при гепатите
Обновлено: 24.04.2024
Анализ мочи в норме. Что значат отклонения?
Одним из базовых обязательных исследований основных функций организма является назначаемый практически при любом обращении к врачу общий анализ мочи. Ценность такого теста заключается в том, что посредством мочевыделительной системы организм избавляется от всех вредных и ядовитых отходов своей жизнедеятельности, а при большом числе патологий подобных соединений образуется намного больше, чем на фоне полного здоровья. Анализируя изменения в общем анализе мочи, которые свидетельствуют о наличии в ней веществ и явлений, сопровождающих различные заболевания можно судить как о состоянии всего организма в целом, так и о работе отдельных органов и систем. Во многих случаях это помогает скорректировать диагностику патологического состояния в нужное русло.
Нормальный общий анализ мочи в целом можно разделить на три блока, изменения в которых врач рассматривает либо раздельно, либо в комплексе - все зависит от других жалоб человека и картины анализа. Первым блоком является исследование физических свойств мочи, которые у здорового взрослого человека выглядят примерно так:
Изменения данных характеристик нередко могут обнаруживаться самим человеком и иногда служат поводом его обращения к врачу.
Цвет. В норме моча имеет желтоватый оттенок, что вызвано присутствием небольшого количества пигмента урохрома. При отсутствии различных патологий на цвет мочи влияет достаточно большое количество факторов, например, она становиться более светлой при приеме большого количества жидкости, более темной - при физических нагрузках и обезвоживании. Кроме того, изменять цвет мочи могут различные продукты питания, употребленные человеком накануне и некоторые лекарственные вещества. К примеру, красный оттенок моче придает употребление в пищу овощей и фруктов, богатых пигментными веществами - свекла, морковь, некоторые сорта винограда, напитки с большим количеством красителей, мутно-красного цвета моча становиться после приема больших доз стрептоцида, красно-коричневый цвет бывает обусловлен применением сульфаниламидных препаратов.
Патологические изменения цвета мочи возникают при заболеваниях печени (гепатит, цирроз, желчекаменная болезнь) и системы крови - моча становиться темно-желтой, "цвета пива" или в более тяжелых случаях цвета заваренного чая. Красный цвет обусловлен наличием крови в моче, что бывает при гломерулонефритах, травмах органов мочевыделительной системы, раке мочевого пузыря, мочекаменной болезни. Насыщенный красный цвет мочи в совокупности с мутностью придает ей цвет "мясных помоев", что бывает при инфаркте почки, гломерулонефрите, шоке различного происхождения и нарастающей почечной недостаточности. Напротив, обесцвечивание мочи наблюдается при сахарном и несахарном диабетах и некоторых нарушениях работы почек.
Прозрачность. Нормальная моча в течении нескольких часов после мочеиспускания остается прозрачной, после чего допускается небольшое помутнение. Мутность свежей мочи объясняется наличием в ней крупнодисперсных частиц, рассеивающих свет, это может быть при высоком содержании в ней белка, слизи, форменных элементов (клеток, цилиндров) и кристаллов солей. Мутность мочи может признаком мочекаменной болезни, пиелонефрита, гломерунефрита, цистита, амилоидоза почек - все зависит от природы диспестных частиц, что определяется в дальнейших этапах общего анализа мочи.
Запах мочи - вначале нерезкий, затем при длительном стоянии может возникнуть запах аммиака. Моча может приобретать запах ацетона при диабете или других причинах повышенного образования кетоновых тел (при тяжелом гестозе беременных, обезвоживании и истощении), запах фекальных масс при воспалении мочевыводящих путей, вызванного кишечной палочкой, зловонный запах при гнойных процессах. Также при ряде наследственных патологий обмена запах мочи может становиться специфическим и в таком случае служит одним из признаков таких заболеваний.
Кислотность мочи достаточно индивидуальна и зависит от ряда показателей - начиная от характера питания человека (овощи и молочные изделия пощелачивают мочу, а мясо и хлеб наоборот подкисляют) и заканчивая состоянием обмена веществ и его врожденными особенностями. Данный показатель редко используют в диагностике заболеваний, однако его важно выяснять при лечении инфекций мочевыводящих путей - различные антибиотики неодинаково эффективны в кислой и щелочной среде.

Плотность мочи или удельный вес зависит от количества веществ и клеток, которые удаляются из организма с мочой. В ряде случаев (инфекции выделительной системы, эндокринные заболевания, низком поступлении жидкости в организм) плотность мочи увеличивается. Уменьшение плотности ниже нормальной наблюдается лишь при несахарном диабете, применении некоторых мочегонных средств, на втором этапе острой почечной недостаточности и приеме большого количества жидкости.
Вторым блоком общего анализа мочи является определение содержания и количества в ней некоторых веществ. В норме, вместе с мочой организм покидает не один десяток соединений, однако в рамках общего анализа исследуется наличие лишь нескольких ключевых для диагностики большинства заболеваний веществ:
Белок в моче в норме присутствует в следовых количествах (не более 0,033 г/л), причины повышения его уровня могут быть достаточно разнообразны. Нередко небольшие количества белка в общем анализе мочи определяются после тяжелых физических нагрузок, у детей и подростов (ортостатическая протеинурия), при массивном потоотделении. Наиболее часто при патологии белок в моче является признаком воспалительных процессов в мочевыводящих путях - уретритов, циститов и пиелонефритов различного происхождения. Большое количество белка (10-20 г/л и более) в моче определяется при гломерулонефрите, амилоидозе почек, некоторых онкологических заболеваниях (параглобулинемии).
Глюкоза, так же как и белок, на фоне полного здоровья определяется в моче лишь в следовых количествах. Ее появление в моче может быть следствием двух основных явлений - повышением уровня сахара крови выше "почечного порога" 10 ммоль/л (значение, при котором почки уже не могут эффективно реабсорбировать глюкозу из первичной мочи) либо же нарушением функции почечных канальцев. Поэтому глюкозурия является поводом к анализу крови на сахар. Другими причинами появления глюкозы может быть острое поражение поджелудочной железы (панкреатит и панкреонекроз), некоторые эндокринные патологии (синдром Иценко-Кушинга, феохромоцитома), почечный диабет. Иногда глюкоза в моче является следствием токсикоза беременных.
Кетоновые тела, а точнее ацетон и оксимасляная кислота в моче появляются при нарушениях обмена веществ, сопровождающихся повышенным распадом жиров. Это явление возникает при неконтролируемом сахарном диабете, голодании, тиреотоксикозе, алкогольном отравлении, неправильном питании (недостатке углеводов и преобладании жирной и белковой пищи). Иногда кетоновые тела могут появляться в моче детей после перенесенных общих заболеваний и физических нагрузок.
Билирубин является пигментом, образующимся при распаде небелковой части гемоглобина. В норме он инактивируется и выводиться печенью, поэтому в моче отсутствует. Однако при различных поражениях и заболеваниях этого органа часть прямого (водорастворимого) билирубина выделяется из организма через почки. Это бывает при гепатитах, циррозе печени, желчекаменной болезни (обтурационная желтуха), печеночной недостаточности и некоторых наследственных заболеваниях. Также к появлению билирубина в общем анализе мочи может привести гемолитическая анемия вследствие отравления некоторыми ядами, инфекционных заболеваний, переливании несовместимой крови.
Уробилиноген образуется из билирубина в кишечнике, большая часть его претерпевает дальнейшие превращения, а меньшая всасывается в кровь и затем выводиться через почки. Поэтому существует несколько основных причин повышения уровня уробилиногена в общем анализе мочи - повышенное образование билирубина (при гемолитической анемии), печеночная недостаточность, застой содержимого в кишечнике и воспалительные явления в стенке кишки (хронические запоры, непроходимость кишечника, энтериты и колиты).
Гемоглобин обычно содержится внутри эритроцитов, вместе с которыми он разрушается в селезенке. Поэтому в норме свободный гемоглобин в моче не определяется. Однако при обширном разрушении эритроцитов часть гемоглобина выводиться через почки. Это бывает при гемолитической анемии, отравлении некоторыми ядами, синдроме длительного раздавливания, ожоговой болезни. Обычно свободный гемоглобин из-за особенностей причин, вызвавших его появление в общем анализе мочи определяется вместе с повышенным уровнем билирубина и уробилиногена.
Заключительным блоком общего анализа мочи является микроскопия осадка. В норме через несколько часов после мочеиспускания в моче здорового человека допускается образование небольшого осадка, этот процесс ускоряют центрифугирование образца для исследования. Примерный список компонентов мочевого осадка представлен ниже:
Эритроциты или красные клетки крови в моче выделяются в крайне ограниченных количествах - при микроскопии осадка должно наблюдаться не более трех клеток в поле зрения у женщин и еще меньше у мужчин. Массовое наличие неизменных эритроцитов в моче свидетельствует о повреждении и кровотечении в мочевыводящих путях - такое бывает при мочекаменной болезни, инфаркте почки и опухолях мочевыводящих путей, некоторых формах пиелонефрита, цистита и уретрита. Определить источник кровотечения в данном случае помогает дополнительное исследование - например, трехстаканная проба.. Бледные (иначе называемые выщелоченными) эритроциты в общем анализе мочи свидетельствуют о нарушении первого этапа образовании мочи - фильтрации - и разрушении почечного фильтра. Это является одним из ключевых признаков гломерулонефрита.
Лейкоциты являются клетками иммунной системы и в норме, также как и эритроциты, присутствуют в осадке мочи в крайне ограниченном количестве. Однако при воспалительных и гнойных процессах в мочевыводящих путях их количество резко возрастает. Лейкоциты в общем анализе мочи определяются при пиелонефрите, цистите, уретрите, воспалении простаты у мужчин, инфекциях наружных половых органов. Также лекоцитурия сопровождает некоторые онкологические заболевания органов выделительной системы. В ряде случаев повышенное количество лейкоцитов бывает следствием неправильно произведенного сбора мочи на анализ при несоблюдении правил личной гигиены.
Эпителиальные клетки в моче бывают различных типов - почечный эпителий, плоский эпителий, эпителий мочевыводящих путей. По морфологическому строению данных клеток можно судить о локализации поражения - например, большое количество почечного эпителия говорит о гломерулонефрите и пиелонефрите (поражение почек), эпителий мочевыводящих путей свидетельствует об уретрите, переходный эпителий определяется при поражении слизистой оболочки мочевого пузыря (цистит).
Цилиндры, по сути, представляют собой "слепки слизи" почечных канальцев из различных плотных веществ. Также слизь мочи в норме содержится в незначительном количестве. Когда слизи становится много, она выпадает в осадок в виде гиалиновых цилиндров. При различных патологиях в почках способны накапливаться разные плотные соединения, различая которые и определяют тип цилиндров. В норме в осадке мочи определяются единичные гиалиновые цилиндры, состоящие из белка и клеток эпителия канальцев. Повышение количества гиалиновых цилиндров в общем анализе мочи сопровождает пиелонефрит и гломерулонефрит и бывает при приеме мочегонных средств. Эритроцитарные цилиндры состоят из спрессованных красных кровяных клеток, их наличие в моче обусловлено острым гломерулонефритом и инфарктом почки, иногда встречается в случае тяжелой гипертонической болезни. Зернистые цилиндры состоят из канальцевого эпителия, причиной их образования может быть пиелонефрит и вирусные инфекции почек. При застое мочи в почках зернистые и гиалиновые цилиндры способны превращаться в восковидные, причиной такого застоя может быть амилоидоз почек и хроническая почечная недостаточность, а также тяжелое течение гломерулонефрита (нефротический синдром). Эпителиальные цилиндры, состав которых ясен из названия, свидетельствуют о полном разрушении эпителия канальцев, что бывает при тяжелом остром гломерулонефрите, отравлении некоторыми ядами (солями тяжелых металлов, фенолом) и лекарственными препаратами - большая доза обыкновенного аспирина, в частности, может вызвать столь тяжелое поражение почек.
Кристаллы некоторых солей в осадке мочи свидетельствуют о нарушении обмена веществ, которое приводит к осаждению обычно растворимых соединений и началу роста конкрементов. Именно это является подоплекой для развития мочекаменной болезни. Также это бывает вызвано неправильным питанием (избыток некоторых неорганических соединений). Форма кристаллов различных веществ различается, что делает возможным их определений, после чего врач может составить диету или назначить препарат, который либо снизит образование этих соединений либо сделает их более растворимыми. Чаще всего в моче встречаются соли щавелевой (оксалаты), фосфорной (фосфаты), мочевой (ураты) и гиппуровой кислот.
Бактерии, грибки и паразиты в общем анализе мочи являются непосредственным свидетельством воспалительного процесса в мочевыводящих путях - в норме моча стерильна. В таком случае возможно произвести бактериологическое исследование мочи с целью более точной идентификации возбудителя и его чувствительности к антибиотикам, что позволяет произвести наиболее эффективное лечение.
Общий анализ мочи достаточно прост в исполнении, поэтому и является базовым при многих патологиях. На основе данных этого исследования врач может назначить другие лабораторные анализы (как мочи, так и других жидкостей и сред организма), что позволяет быстро поставить диагноз и вылечить заболевание.
Учебное видео - общий анализ мочи в норме и при болезни
- Рекомендуем посетить наш раздел с интересными материалами на аналогичные тематики "Профилактика заболеваний"
Билирубинурия – это патологическое состояние, характеризующееся присутствием в моче билирубина. Причинами выступают заболевания печени и желчевыводящих путей (ЖВП). Высокая концентрация билирубина окрашивает мочу в темно-коричневый цвет. Тест на билирубинурию совместно с тестом на уробилиногенурию (выявление в моче производных билирубина) применяется для дифференциальной диагностики желтух – паренхиматозной, гемолитической, обтурационной. Для коррекции билирубинурии необходима терапия основного заболевания.
Причины билирубинурии
Физиологическая причины
Часто наблюдается физиологическая уробилиногенурия, так как в здоровой моче всегда обнаруживаются небольшие концентрации метаболитов билирубина (до 17 мкмоль/л). Билирубин также присутствует в моче здорового человека (около 7-20 мкмоль/л), однако это количество не определяется стандартными методами. Поэтому обнаружение билирубина в общем анализе мочи всегда свидетельствует о какой-либо патологии.
Прием лекарств
У пациентов, принимающих лекарственные препараты, окрашивающие мочу в красный цвет (аминазин, феназопиридин, медазепам) возможны ложная билирубинурия и уробилиногенурия. Это связано с особенностями химических реакций мочевых тест-полосок. Данный факт всегда следует учитывать при интерпретации результатов анализа мочи.
Заболевания печени
Основная причина билирубинурии. При поражении паренхимы печени из разрушенных клеток высвобождается в кровь билирубин, как непрямой, так и прямой, т.е. связавшийся с глюкуроновой кислотой (конъюгированный). При поступлении с кровотоком в почки, билирубин через почечные фильтры попадает в мочу, так как гломерулярный аппарат почек способен пропускать конъюгированный билирубин.
Уровень билирубинурии незначителен на начальных этапах поражения печени, затем постепенно нарастает параллельно тяжести процесса, достигая максимальных цифр в стадии разгара, после чего начинает снижаться под влиянием терапии. Билирубинурия встречается при следующих болезнях:
- Вирусные гепатиты.
- Токсический гепатит (алкогольный, медикаментозный).
- Аутоиммунный гепатит (АИГ).
- Цирроз печени.
- Поражение печени при тяжелых инфекциях: пневмония, сепсис, инфекционно-токсический шок.
- Поражение печени у пациентов с метаболическими заболеваниями: наследственный или вторичный гемохроматоз, болезнь Вильсона-Коновалова, дефицит альфа-антитрипсина-1.
- Гепатоцелюллярный рак.
- Паразитарные заболевания: амебный абсцесс печени, эхинококкоз.

Болезни желчевыводящих путей
Очень часто билирубинурия отмечается при заболеваниях, характеризующихся нарушением оттока желчи (обтурационная, подпеченочная желтуха). Из-за обструкции внутрипеченочных или внепеченочных желчевыводящих путей в их просвете повышается гидростатическое давление. Конъюгированный билирубин начинает диффундировать в кровеносные капилляры, затем через почки фильтруется в мочу.
Степень билирубинурии достаточно высокая с самого начала заболевания, коррелирует с тяжестью обструкции ЖВП и исчезает после ее устранения – при хирургическом лечении практически сразу, при консервативной терапии постепенно. Болезни ЖВП, при которых наблюдается билирубинурия:
- Калькулезный холецистит, желчнокаменная болезнь.
- Гнойный холангит.
- Первичный билиарный цирроз (ПБЦ).
- Первичный склерозирующий холангит (ПСХ).
- Холангиокарционома.
- Рак Фатерова сосочка.
Доброкачественные гипербилирубинемии
Достаточно редкой причиной билирубинурии выступают наследственные нарушения метаболизма билирубина, а именно синдром Дабина-Джонсона и синдром Ротора. Для данных расстройств характерен генетический дефект в системе транспорта органических анионов в желчных канальцах, из-за чего нарушается поступление конъюгированного билирубина в желчь.
Вследствие накопления избытка билирубина в гепатоцитах его часть поступает в кровь, затем в мочу. Билирубинурия незначительна и, так как специфического лечения данных заболеваний на сегодняшний день не существует, наблюдается в течение всей жизни пациента.
Причины уробилиногенурии
Уробилиногены являются производным билирубина. Их обнаружение в моче считается важным диагностическим инструментом. Присутствие уробилиногенов в моче может происходить при усиленном разрушении эритроцитов (гемолитических состояниях), поражениях паренхимы печени, повышенной реабсорбции в дистальном отделе толстого кишечника.
При вирусных гепатитах уробилиногенурия достигает максимальных значений в начале заболевания, далее постепенно снижается и практически не определяется в период разгара болезни и вновь нарастает во время выздоровления. Болезни, при которых встречается уробилиногенурия:
- Заболевания, сопровождающиеся гемолизом: гемолитические анемии, гемоглобинопатии, состояния после переливаний крови.
- Болезни печени: вирусные, токсические гепатиты, рак печени.
- Заболевания кишечника: энтероколиты, длительные запоры, кишечная непроходимость.
Причины уробилиногенурии с билирубинурией
Одновременное присутствие в моче уробилиногенов и билирубина характерно для паренхиматозной желтухи, т.е. заболеваний печени. Обнаружение этих 2-х лабораторных аналитов является важным этапом в дифференциальной диагностике желтух. Сочетание билирубинурии и уробилиногенурии наблюдается в начале острого заболевания печени (например, в дожелтушной стадии острого вирусного гепатита) либо при наличии хронического воспалительного процесса в печеночной ткани (аутоиммунный гепатит, хронический вирусный гепатит).
Диагностика
При обнаружении билирубинурии следует обратиться к врачу-терапевту, чтобы выяснить причины ее появления. Билирубинурия – достаточно ранний признак поражения гепатобилиарной системы, ее возникновение нередко предшествует развитию яркой клинической картины заболевания. На приеме проводится осмотр, при котором обращают внимание на цвет кожных покровов и слизистых оболочек, увеличение печени, симптомы поражения желчного пузыря (симптом Кера, Ортнера).
Уточняют изменение цвета мочи и каловых масс. При сборе анамнестических данных выясняют, какие лекарственные препараты принимает пациент. Уровень билирубина, уробилиногенов исследуется в клиническом анализе мочи с помощью тест-полосок. Возможны ложноотрицательные результаты при длительном нахождении образца мочи на свету (происходит окисление билирубина и уробилиногенов), высокой концентрации аскорбиновой кислоты в моче.
При микроскопии осадка мочи в некоторых случаях обнаруживаются кристаллы билирубина. Для уточнения этиологического фактора билирубинурии и проведения дифференциальной диагностики назначается следующее обследование:
- Анализы крови. При заболеваниях печени в биохимическом анализе крови отмечается увеличение концентрации билирубина, печеночных ферментов (АЛТ, АСТ), при болезнях ЖВП – повышение маркеров холестаза (щелочной фосфатазы, гамма-глутамилтранспептидазы), при гемолитических состояниях – лактатдегидрогеназы, непрямого билирубина. У людей с метаболическими расстройствами определяются показатели трансферрина, церулоплазмина, ионов металлов (меди, железа) в крови.
- Иммунологические исследования. При подозрении на вирусный гепатит назначаются ИФА и ПЦР для выявления специфических антител (HBsAg, HCV), обнаружение ДНК и РНК вирусов. При аутоиммунных расстройствах исследуются аутоантитела – антимитохондриальные, антицитоплазматические, антитела к гладкомышечным клеткам.
- Тесты на гемолиз. Для подтверждения гемолиза проводятся определение осмотической резистентности эритроцитов, проба Кумбса, электрофорез белков гемоглобина, проточная цитометрия и пр.
- УЗИ. На УЗИ органов брюшной полости могут выявляться увеличение печени, снижение ее эхогенности, диффузные изменения, утолщение стенок желчного пузыря, наличие конкрементов.
- Генетические исследования. В случае подозрения на доброкачественную гипербилирубинемию как причину билирубинурии назначаются генетические тесты для выявления мутаций методом цитогенетики, полимеразной цепной реакции.

Коррекция
Консервативная терапия
Методов самостоятельной коррекции билирубинурии, как и уробилиногенурии, не существует. Необходимо проведение лечения основного заболевания. При болезнях печени в первую очередь принимаются ограничительные меры – назначение диетического стола №5 по Певзнеру, отказ от употребления алкоголя, отмена лекарственного препарата (в случае медикаментозного гепатита). Также в зависимости от причины используются следующие медикаменты:
- Противовирусные средства. Для лечения вирусных гепатитов применяются пелинированный интерферон, аналоги нуклеозидов (энтекавир, рибавирин), ингибиторы обратной транскриптазы (ламивудин).
- Желчегонные препараты. При болезнях, сопровождающихся холестазом, эффективны препараты, содержащие урсодезоксихолевую кислоту.
- Гепатопротекторы. Для защиты клеток печени от избыточного повреждения, используются адеметионин, глицирризиновую кислоту.
- Глюкокортикоиды. Препараты гормонов коры надпочечников (преднизолон, метилпреднизолон) применяются для подавления аутоиммунного воспаления при АИГ, ПСХ, ПБЦ.
- ЛС для борьбы с гемолизом. Для предупреждения гемолиза назначаются иммуносупрессанты (гидроксимочевина), внутривенный иммуноглобулин. Для купирования кризов прибегают к наркотическим и ненаркотическим анальгетикам.
- Антипаразитарные средства. При амебиазе используется метронидазол, орнидазол, при эхинококкозе – мебендазол.
- Химиотерапия. Больным с гепатоцелюллярным раком или холангиокарциномой назначаются мультикиназные ингибиторы (сорафемиб, ленватиниб).
Хирургическое лечение
Пациентам с калькулезным холециститом и желчнокаменной болезнью показано оперативное удаление желчного пузыря (холецистэктомия). В настоящее время преимущественно выполняются эндоскопические операции с минимальной травматизацией. При эхинококкозе удаляется киста. Наиболее эффективным лечением многих заболеваний, сопровождающихся гемолизом, является спленэктомия (удаление селезенки).
После этой операции для предотвращения инфекционных осложнений, обязательно проведение вакцинации от пневмококка, менингококка, гемофильной палочки. При некоторых заболеваниях, таких как рак печени, холангиокарцинома, склерозирующий холангит, единственный способ продлить жизнь больному – трансплантация печени.
Прогноз
Билирубинурия, так же как и уробилиногенурия, не может выступать предиктором прогноза. Все зависит от основной патологии, на фоне которой возникли данные лабораторные отклонения. Самый благоприятный прогноз при доброкачественных гипербилирубинемиях и вирусном гепатите А. Наиболее неблагоприятные исходы наблюдаются при онкологических заболеваниях, циррозе печени, фульминантном течении острых гепатитов. Поэтому в случае обнаружения билирубинурии необходимо обращаться к специалисту.
3. Лабораторная и инструментальная диагностика заболеваний внутренних органов/ Ройтберг Г. Е., Струтынский А. В. – 1999.
4. Учебное пособие по клиническим лабораторным методам исследования/ Л. В. Козловская, А. Ю. Николаев. - 1985.
Уробилин – соединение в составе мочи, которое образуется под действием воздуха и света из уробилиногена – продукта восстановления билирубина. Определение концентрации уробилина выполняется в рамках общего анализа мочи, иногда вместе с исследованиями сыворотки на пигменты. Результаты используются в гепатологии и гастроэнтерологии для диагностики и контроля лечения заболеваний печени, почек, закупорки желчных протоков, отравлений тяжелыми металлами и ядами, а также для мониторинга состояния пациентов после переливания крови, во время операций на сердце по замене клапана. Для анализа используются порции мочи, собранные после полудня или ночью. Исследование выполняется при помощи колориметрических тестов. В норме результат отрицательный. Анализ проводится в течение 1 рабочего дня.
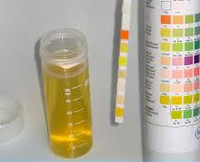
Уробилин – соединение в составе мочи, которое образуется под действием воздуха и света из уробилиногена – продукта восстановления билирубина. Определение концентрации уробилина выполняется в рамках общего анализа мочи, иногда вместе с исследованиями сыворотки на пигменты. Результаты используются в гепатологии и гастроэнтерологии для диагностики и контроля лечения заболеваний печени, почек, закупорки желчных протоков, отравлений тяжелыми металлами и ядами, а также для мониторинга состояния пациентов после переливания крови, во время операций на сердце по замене клапана. Для анализа используются порции мочи, собранные после полудня или ночью. Исследование выполняется при помощи колориметрических тестов. В норме результат отрицательный. Анализ проводится в течение 1 рабочего дня.
Уробилин в моче – показатель, который позволяет оценить работу мочевыделительной системы, функционирование печени и кишечника. По физико-химическим характеристикам уробилин представляет собой вещество желтого цвета, образующееся под действием воздуха из уробилиногена – конечного продукта распада эритроцитов. Эти форменные элементы функционируют в организме около 120 дней, а затем разрушаются в селезенке. Освободившийся гемоглобин метаболизируется до непрямого билирубина, который в печени при участии ферментов превращается в прямой билирубин. Данное соединение является компонентом желчи и в ее составе поступает в просвет тонкого кишечника. Под воздействием микрофлоры билирубин распадается на уробилиноген и стеркобилиноген. Выведение стеркобилиногена происходит в основном через кишечник, а уробилиногена – через почки.
В норме небольшое количество уробилиногена всегда присутствует в моче. Превращаясь в уробилин, он придает ей желтую окраску. Повышение или понижение концентрации этого соединения происходит при гипер- и дегидратации, усиленном разрушении эритроцитов, патологиях печени, желчного пузыря, кишечника, почек. Поэтому тест на уробилин в моче имеет очень широкий спектр применения, выполняется в рамках общего (клинического) анализа. Данное исследование оказывается востребованным в гастроэнтерологии, гепатологии, нефрологии, гематологии, общей терапии. Биоматериалом для анализа является разовая порция мочи. Определение в ней уровня уробилина выполняется колориметрическими методами.
Показания
Основным показанием для назначения общего анализа мочи с определением уробилина служат заболевания печени и желчного пузыря. Исследование используется при диагностике и мониторинге течения гепатитов, цирроза, отравлений тяжелыми металлами, ядами и токсинами, печеночной недостаточности различного происхождения, механической желтухе вследствие закупорки желчного протока камнем. Результаты теста необходимы для оценки работы печени после переливаний крови, операций по замене сердечного клапана. Как вспомогательный метод исследования анализ на уробилин в моче назначается при воспалительных заболеваниях кишечника с нарушением абсорбции веществ, кишечной непроходимостью, запорами, а также при гемолитической анемии – усиленном разрушении эритроцитов.
Анализ мочи на уробилин является важным диагностическим тестом при выявлении и мониторинге заболеваний крови, печени, кишечника и почек. Интерпретация результатов этого исследования в комплексе с другими показателями, такими как билирубин, эритроциты, белок, дает представление о том, в каком именно звене метаболической цепи развивается патологический процесс. Производить сбор мочи для данного анализа рекомендуется в дневное или ночное время, когда условия для образования уробилина оптимальны – желчь поступает в кишечник и реабсорбируется в кровоток. Ночью желчь выделяется в минимальных количествах, поэтому утренняя порция мочи содержит минимальное количество пигмента.
Подготовка к анализу и забор материала
Материалом для исследования уровня уробилина является разовая порция мочи. Подготовка к процедуре сбора стандартна: за 2 дня необходимо прекратить прием мочегонных средств, за 1 день – употребление алкоголя, продуктов, окрашивающих мочу. Важно соблюдать привычный питьевой режим, не сокращая и не увеличивая количество жидкости. Перед сбором материала нужно выполнить туалет наружных половых органов. В стерильную сухую емкость собирается средняя порция мочи, первая и последняя отправляются в унитаз. Контейнер должен быть доставлен в лабораторию в течение 1-2 часов после сбора.
В лабораторных условиях уробилин определяется качественно и количественно. Наиболее распространены колориметрические методы исследования. Их суть заключается в том, что при взаимодействии уробилина с реактивом образуются окрашенные комплексы. При выполнении качественного теста результат может быть отрицательным – моча не меняет цвет, уровень уробилина нормальный, или положительным – цвет образца изменяется, уровень уробилина повышен. Количественные методы предполагают определение концентрации исследуемого вещества по интенсивности окраски. При этом используется специальное оборудование – фотоколориметры. В качестве реагента может выступать соляная кислота, сульфат меди, реактив Эрлиха, спиртовой раствор уксуснокислого цинка. Исследование проводится в течение 1 рабочего дня.
Нормальные значения
При выполнении качественного теста на уробилин в моче в норме результат отрицательный. При количественном исследовании показатели не должны превышать 5-10 мг/л. Слабоположительная реакция, незначительное отклонение значений от референсных может определяться при нарушениях сна, вынужденном бодрствовании в ночное время, малоподвижном образе жизни, несбалансированном питании с преобладанием консервированных, жирных продуктов.
Повышение уровня уробилина
Существует три основных причины повышения уровня уробилина в моче. Первая – патологическое разрушение эритроцитов. При гемолизе молекулы гемоглобина высвобождаются в большом количестве, концентрация билирубина и уробилиногена растет. Такие процессы определяются у пациентов с гемолитической анемией, тяжелым сепсисом, у тех, кому была перелита кровь несовместимой группы или резус-фактора. Другой распространенной причиной повышения уровня уробилина в моче являются заболевания печени, при которых нарушается метаболизм билирубина, он в избытке поступает в кишечник, а затем разлагается до уробилиногена и оседает в моче. Изменения такого характера определяются при токсическом и вирусном гепатите, циррозе, опухолях печени, печеночной недостаточности на фоне других заболеваний. Третья причина повышения концентрации уробилина в моче – патологии кишечника, при которых нарушается процесс обратного захвата билирубина (кишечная непроходимость, энтероколит, хронические запоры).
Снижение уровня уробилина
Причиной снижения уровня уробилина до 5 мг/л и менее может быть выраженное нарушение фильтрующей функции клубочкового аппарата почек. Концентрация пигмента уменьшается вплоть до его полного отсутствия при тяжелом гломерулонефрите, острой почечной недостаточности. Другой причиной снижения уровня уробилина в моче является полная обструкция желчевыводящих путей или образование в них свищей. В этих случаях желчь, а вместе с ней и билирубин не поступают в просвет кишечника, цепочка метаболических превращений прерывается. Изменения такого типа определяются при блокировке желчевыводящего протока опухолью, камнем, при его патологических перегибах.
Лечение отклонений от нормы
Тест на уробилин в моче является одним из базовых в клинической практике. Он выполняется в рамках общего анализа мочи и позволяет оценить состояние печени, кишечника, почек, выявить гемолиз, дегидратацию. При отклонении результатов от нормы необходимо обратиться за консультацией и назначением терапии к лечащему врачу – терапевту, нефрологу, гастроэнтерологу, гематологу. Физиологическое повышение концентрации уробилина в моче можно устранить самостоятельно. Для этого необходимо придерживаться правильного режима дня: спать в темное время суток не менее 7-8 часов, давать организму необходимую физическую нагрузку, придерживаться сбалансированного рациона с достаточным содержанием клетчатки.
Изменения анализов при вирусном гепатите у детей
Многообразие функций и своеобразие клинических проявлений патологии печени, желчных ходов и желчного пузыря требуют специального спектра лабораторных исследований. Методы применяемых в повседневной практике анализов представлены в специальных изданиях и методических руководствах.
Обобщены сведения по актуальным вопросам лабораторной медицины, современной методологии лабораторно-диагностических исследований, основанных на использовании фотометрического, ионометрического, иммунологического, генетического электрофоретического, хроматографического и других видов анализов с применением тест-систем отечественного и импортного производства, выдержавших апробацию в лечебных учреждениях и перспективных для широкого применения в медицинской практике. При практически неограниченных возможностях в каждом конкретном случае для обоснования диагноза, этиотропной терапии и прогноза актуален выбор необходимого и достатогного спектра обследования ребенка.
Полная и систематизированная информация о диагностической ценности лабораторных тестов, референсные величины (показатели нормы) для всех возрастных периодов, в том числе у новорожденных, о совокупности клинико-лабораторных тестов, используемых для диагностики заболеваний внутренних органов, представлены В. С. Камышниковым. Автором рекомендован перечень тех исследований, которые представляются наиболее важными для идентификации разных по механизму развития и степени выраженности синдромов поражения печени и билиарной системы (цитолиз, холестаз, воспаление, печеночно-клеточная недостаточность).
Представлен алгоритм диагностики механической желтухи, пигментных гепатозов, вирусных заболеваний печени, пигментных гепатозов, циррозов печени.
Для определения характера, этиологии, тяжести патологического процесса при подозрении на болезни печени и желчных ходов Лившиц В. М., Сидельникова В. И. рекомендуют следующую рациональную схему лабораторного обследования:
Изменения анализов при остром вирусном гепатите
1. Общий анализ крови при вирусном гепатите: отмечается снижение числа лейкоцитов, нейтрофилов, повышение или снижение числа лимфоцитов. При злокачественных и осложненных формах — лейкоцитоз.
2. Анализ мочи при вирусном гепатите: при желтушных формах, начиная с преджелтушного периода — значительное повышение уровня уробилиногена и билирубина (желчных пигментов).
3. Биохимические исследования при вирусном гепатите: при желтушных формах — повышение концентрации в крови общего билирубина, в основном за счет связанной фракции, активности АЛТ (до 10 и более максимальных норм), в меньшей степени активности ACT, лактатдегидрогеназы и ее изоферментов ЛДГ 4-5, концентрации железа, иммуноглобулинов классов М и G. При синдроме холестаза — увеличение активности щелочной фосфатазы, при тяжелом течении — снижение протромбинового индекса.
4. Осадочные пробы при вирусном гепатите: при вирусном гепатите А во всех случаях, при вирусном гепатите С у большинства больных — повышение показателей тимоловой пробы. Значительное снижение сулемовой пробы сопровождает затяжное течение гепатитов.
5. Серологические исследования при вирусном гепатите верифицируют этиологию гепатита.
Изменения анализов при хроническом гепатите, холецистите и холангите
Хронический гепатит может быть этиологически связан с вирусами гепатитов В, С, D, с токсическим воздействием на печень различных веществ, в том числе лекарственных препаратов, с аутоиммунными процессами и другими факторами. В зависимости от этиологии, степени активности и фазы хронического гепатита лабораторные исследования выявляют различный спектр и выраженность изменений функции печени и других лабораторных тестов.
1. Общий анализ крови: характерны умеренное ускорение СОЭ, лимфоцитоз.
2. Биохимические исследования: повышение активности АЛТ и/или ACT, диспротеинемия за счет гипоальбуминемии и повышения уровня гамма-глобулинов, умеренное (до 2-3 норм) —общего билирубина за счет связанной и в меньшей степени — свободной фракции, активности щелочной фосфатазы,
3. Серологические исследования позволяют подтвердить или исключить хронические вирусные гепатиты, определить фазу репликации вирусов.
4. Иммунологические исследования выявляют снижение числа Т-лимфоцитов, Т-супрессоров, повышение Т-хелперов, повышение концентрации иммуноглобулинов.
5. Синдром холестаза проявляется повышением активности щелочной фосфатазы, холестерина, b-липопротеидов, у-глютамилтрансферазы, конъюгированной фракции билирубина.
Изменения анализов при желчекаменной болезни
1. Общий анализ крови — возможны лейкоцитоз, повышение СОЭ.
2. Анализ мочи — билирубинурия.
3. Биохимические исследования: при камнях общего желчного протока и подпеченочной желтухе — повышение содержания общего билирубина в основном за счет свободной фракции, повышение активности щелочной фосфатазы, холестерина, b-липопротеидов, со временем — умеренное повышение активности АЛТ и/или ACT.
Изменения анализов при обострении холецистита
1. Общий анализ крови: лейкоцитоз со сдвигом формулы влево, повышение СОЭ.
2. Анализ мочи: повышение уробилина до определяемых количеств, возможно появление желчных пигментов (при билирубинемии и повышении содержания свободной фракции).
3. Биохимические исследования: умеренная гипербилирубинемия, признаки воспалительной реакции (повышение серомукоида, сиаловых кислот, С-реактивный белок), со временем — умеренное повышение активности АЛТ и ACT.
Изменения анализов при холангите
1. Общий анализ крови: лейкоцитоз, сдвиг лекоцитарной формулы влево, токсическая зернистость нейтрофилов, повышение СОЭ.
2. Анализ мочи: билирубинурия, признаки сопутствующих изменений функции почек, поджелудочной железы (повышение или снижение диастазы).
3. Биохимические исследования: гипербилирубинемия за счет обеих фракций, признаки воспаления — повышение сиаловых кислот, серомукоида, а- и /или у-глобулинов, признаки цитолиза — повышение активности АЛТ, ACT, биохимическая симптоматика холестаза, нарушения функции поджелудочной железы (повышение амилазы).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

