В настоящие время не существует вакцины против вируса
Обновлено: 22.04.2024
Егор Воронин — нью-йоркский вирусолог, специалист в области вакцинопрофилактики. Более двадцати лет он занимался исследованиями ВИЧ, его эволюцией и репликацией. С 2018 по 2020 год он возглавлял биотехнологическую компанию Worcester HIV Vaccine, занимающуюся разработкой вакцины от ВИЧ. В своем блоге shvarz Егор публикует массу интересных фактов о вакцинах, ВИЧ, о вирусах в целом, а в последние полтора года и о новом коронавирусе: он умеет рассказывать простым языком о сложном.
— Наверное, тот факт, что сейчас все следят за вакцинами, позволит объяснить это проще.
— Это единственная проблема?
— Нет. Вторая проблема: как мы все уже знаем в отношении коронавируса — созданные против него вакцины хорошо предотвращают тяжелое течение болезни и смерть, но гораздо хуже защищают от заражения. Для COVID-19, как все же быстротечной болезни, это нормально: даже если вирус попадет в привитый организм, он не вызовет тяжелую болезнь, организм силами иммунной системы быстро его поборет, и человек скоро выздоровеет, вирус исчезнет.
С ВИЧ же совершенно другая ситуация. Он приспособлен к тому, чтобы жить в организме очень долго и ускользать от иммунной системы годами. Если мы не предотвратили его попадание в организм, то без терапии он будет в нем реплицироваться и в конце концов вызовет СПИД. Будучи привитыми от коронавируса, вы можете все равно им заразиться, но лишь чуть-чуть поболеете или даже не заметите, что вирус был, организм его вычистит, — а с ВИЧ это не работает. На ранних этапах разработки вакцин пытались измерять их эффективность именно по способности предотвращать не заражение ВИЧ, а последующее развитие СПИДа, но сейчас уже ясно, что если ВИЧ попал в организм, то без терапии СПИД неизбежно разовьется. Значит, в отношении ВИЧ нам нужна вакцина, которая будет полностью предотвращать само попадание вируса в организм, а это гораздо более высокая планка.
— Но с точки зрения обывателя все кажется просто: есть вирус ВИЧ, он выделен и хорошо известен. Так возьмите его, убейте, и убитый, обезвреженный вирус введите человеку — пусть организм вырабатывает иммунный ответ. Ведь так делались все классические вакцины. На каком этапе оказалось, что с ВИЧ это не работает?
— Над вакциной от ВИЧ работают уже не первый десяток лет. При этом были сделаны какие-то побочные открытия, которые можно применять в других областях? Например, в нынешней борьбе с коронавирусом?
— Попытки создать вакцины от ВИЧ начались сразу же, как только вирус был впервые выделен. Пытались сделать вакцины на основе убитого вируса, на основе рекомбинантных белков, продолжают активно работать над векторными вакцинами. А когда появился COVID-19, практически все мои коллеги, кто занимался вакцинами от ВИЧ, перекинулись в область коронавируса. Я смотрю на научные статьи о коронавирусе — там все знакомые имена.
Я уже упоминал, что технология стабилизации спайкового белка была разработана для ВИЧ, это был один из главных прорывов в вакцинологии за последние десять лет, и она нашла отличное применение в вакцинах от COVID-19.
Известный вирусолог Барни Грэм, который занимался именно стабилизацией вирусного белка у ВИЧ и у респираторно-синцитиального вируса, сыграл важную роль в разработке одной из самых популярных в мире вакцин от COVID-19 компании Moderna.
Мишель Нуссенцвайг, который выделил нейтрализующие антитела к коронавирусу, разработал технологию выделения этих антител в ходе многолетних исследований антител к ВИЧ и вирусу иммунодефицита обезьян. Памела Бьоркман, ведущий специалист Caltech по структуре вирусных белков, раньше изучала в том числе и ВИЧ.
— Это известные имена, но применяются ли отработанные на ВИЧ методики?
— Сами методы тестирования на нейтрализующие антитела были разработаны для ВИЧ, а теперь применяются для COVID-19. В области тестирования вакцин существует огромная сеть клинических центров и лабораторий и в США, и в Африке, и по миру — она была создана для ВИЧ-инфекции, после начала пандемии ее просто взяли и перепрофилировали под коронавирус, а заведуют ею те же самые ученые.
С другой стороны, технологии, нашедшие применение в вакцинах от COVID-19, сейчас интересуют и исследователей ВИЧ: технология мРНК вакцин разрабатывалась и для ВИЧ, но сейчас работы в этой области существенно активизировались.
— Кто-нибудь из российских ученых занимается разработками вакцины от ВИЧ?
— В России разработки вакцин от ВИЧ ведутся, но их немного. Есть три исследовательские группы: в Москве, Петербурге и в Новосибирске. У них есть определенные наработки, но пока они не прошли дальше первой фазы испытаний.
Вопрос в большей мере этический. Раз уж существуют эффективные методы предотвращения ВИЧ-инфекции, то нельзя не делать их доступными участникам клинических испытаний. Но если мы предоставляем их всем участникам клинических испытаний (и плацебо-группе, и группе, получающей вакцину), то количество новых инфекций будет чрезвычайно мало в обеих группах, и эффективность вакцины будет невозможно измерить. Или придется делать испытания еще обширнее и еще длинней, что еще больше повысит их стоимость.
Перспективы разработки вакцины от ВИЧ тают с каждым днем именно потому, что сложно их тестировать, не подвергая людей риску заразиться в ситуации, когда есть готовые способы избежать этого риска. Но нельзя сказать, что ученые полностью потеряли надежду. Уже ведутся активные обсуждения новых подходов к проведению клинических испытаний ВИЧ-вакцин в будущем.

Случаи острого гепатита у детей выявлены в Великобритании, Ирландии, Нидерландах, Дании и Испании, а также в США. Большинство заболевших, а их около сотни, – дети в возрасте от двух до пяти лет.
Что это за болезнь, никто не понимает. Происхождение острого гепатита до сих пор неизвестно. Специалисты Европейского центра по профилактике и контролю заболеваний в настоящее время проводят различные тесты, чтобы установить причины вспышек.
Гепатит – воспаление печени, обычно вызванное вирусной инфекцией. Однако, например, в Мадриде при обследовании в Университетской больнице Ла-Паса лабораторные анализы не выявили у детей вирусов гепатита A, B, C, D или E. Болезнь также может развиться после отравления, пищевого или лекарственного. Но о токсической природе недуга можно говорить, когда вспышка локальна. В данном случае речь идет о совершенно разных регионах, разных странах. Отсюда рождается еще одна версия об аутоиммунных причинах заболевания.
"Что может повреждать печень? Это может быть либо что-то аутоиммунное, либо что-то фармакологическое, фармацевтическое. Как такая квинтэссенция – это смесь фармацевтики и аутоиммунного проявления – это тотальная вакцинация. И это может быть одним из побочных эффектов", – отметил Волчков.
Например, вакцины от коронавируса Pfizer содержат так называемые ПЭГ-оболочки. Недавние исследования показали, что к полиэтиленгликолю может вырабатываться иммунитет. В свою очередь, это может вызвать аллергические или аутоиммунные реакции ко всему, что содержит данное вещество.
Еще одна ниточка ведет расследователей к аденовирусам. Они были обнаружены у многих из заболевших гепатитом детей. Американские медики изучают связь с одним конкретным возбудителем – аденовирусом 41 серотипа, который обычно провоцирует воспаление кишечника – так называемый аденовирусный энтерит.
Загадочная болезнь протекает тяжело. Хирург из медицинского центра в нидерландском Гронингене сообщил, что трем из четырех детей, которые проходили у него лечение, пришлось делать трансплантацию печени.
Эпидемии гриппа уносили жизни людей миллионами, веками ученые не могли выяснить причину и научиться побеждать эту болезнь. Казалось бы, в современном мире не должно остаться вопросов, но ежегодно происходит 3-5 миллионов случаев болезни с тяжелым течением и 390-650 тысяч смертей! А тема вакцинации продолжает обрастать мифами. Почему вакцина не защищает на 100%, зачем нужно каждый год разрабатывать новую и почему в условиях COVID-19 особенно важно привиться от гриппа? Ответы в нашем обзорном материале.
Начало XX века: испанка
Самая известная пандемия гриппа, которая на слуху у всех – испанка. Откуда началась пандемия, доподлинно неизвестно. Есть мнение, что в числе первых стран был Китай. Чуть позже – Америка и Франция, и только спустя несколько месяцев – Испания, Италия, Швейцария и далее весь мир.
Отличительной чертой болезни было быстрое развитие тяжелой пневмонии. Испанка уносила жизни молодого поколения, почти не затрагивая людей 50-60 лет. Позднее медицина объяснит эту загадку тем, что у старшего поколения уже был сформирован иммунитет за счет ранее перенесенного гриппа с похожими штаммами.
В те времена врачи были почти бессильны. Они искали различные способы лечения, но единственное, что хоть как-то помогало, было переливание крови от уже переболевших и выздоровевших.
1-я половина ХХ века: открытие причины болезни
Как ни странно, такие бедствия влекут за собой еще и важные открытия в развитии науки. В 1933 году исследования британских ученых: Патрика Лэйдло, Уилсона Смита и Кристофера Эндрюса – привели к открытию вируса. Они провели эксперименты на лабораторных хорьках (а позднее – мышах) и доказали, что виновник заболевания не бактерия, а вирус.
В разработке первой вакцины принял участие шеффилдский профессор, Чарльз Стюарт-Харрис (автор классических учебников по вирусологии).
Еще одной сложностью стало то, что вирус быстро мутирует, но тогда ученые еще об этом не знали и грипп возвращался снова и снова.
Середина ХХ века: раскрыт секрет вируса
К этому времени ученые уже выделили 3 типа вируса гриппа. Их обозначили А, В и С.
1957 год. Американский вирусолог, Морис Хиллеман с коллегами при открытии очередной разновидности вируса гриппа обнаружили, что люди, пережившие пандемию 1889-1890 годов, имели устойчивость к новому вирусу. Ученые выявили, какие именно белки отвечают за формирование иммунитета и разработали подходящую вакцину.
Оказалось, что вирус гриппа состоит из поверхностных и внутренних антигенов. Поверхностные антигены изменчивы, а внутренние – постоянны.
Поверхностные антигены – это:
гемагглютинин (в наименовании штамма обозначается Н) – обеспечивает способность вируса присоединяться к клетке;
нейраминидаза (обозначается N) – отвечает за способность вирусной частицы проникать в клетку-хозяина и за способность вирусных частиц выходить из клетки после размножения.
Комбинации разных поверхностных антигенов определяют разные штаммы одного вируса A (H1N5, H1N1 и др.). Один из последних выявленных штаммов H18N11 обнаружен в 2013 году у летучих мышей в Центральной Америке.
Внутренние антигены составляют сердцевину (геном) вируса в виде рибонуклеопротеинового комплекса (нуклеопротеин в комплексе с вирусной РНК) и определяют тип вируса (А, В или С).
Однако страны, не имеющие вакцину, продолжали страдать от возвращения вируса, вспышки зафиксированы в конце 1969, в 1970 и 1972 годах. Однако, таких разрушительных последствий уже не было, ведь к этому времени существовали антибиотики, спасавшие от вторичных инфекций; была вакцинация в ряде государств; а также у многих переболевших сформировался иммунитет.
Необычное решение
Если для защиты от большинства вакциноуправляемых инфекций (корь, дифтерия, полиомиелит и т.д.) десятки лет применяется один и тот же состав вакцины, и при этом бывает достаточно 1 курса, а иногда и одной инъекции препарата для выработки у человека иммунитета на всю жизнь, то в ситуации с постоянно мутирующим гриппом ученым нужно было искать иной способ изготовления эффективной вакцины.
Найденное решение поражает своей трудоемкостью и масштабностью. Каждый год к сезону подъема заболеваемости гриппом нужно производить вакцины с новым составом! А для уменьшения риска ошибок предложено включать в вакцину не один штамм, а набор (обычно из трех) наиболее вероятных штаммов. Потребовалась система мониторинга и прогноза циркуляции вируса гриппа во всех странах на всех континентах.
В 1952 году в структуре ВОЗ была создана Глобальная система эпиднадзора за гриппом и принятия ответных мер (Global Influenza Surveillance and Response System (GISRS). Её работа заключается в сборе информации о вирусах со всех уголков мира. Полученные данные вносят в единую базу, и специальная комиссия принимает решение о прогнозе, какие штаммы гриппа будут активно циркулировать и могут вызвать эпидемию в предстоящем сезоне. Учитывается масса факторов, включая и агрессивность вновь выявленных вирусов, и схожесть с ранее циркулирующими штаммами, и наличие иммунитета в популяции.
Именно с участием этой системы появилась возможность эффективной вакцинопрофилактики гриппа.
Как это происходит
Каждый год в феврале происходит заседание ВОЗ, на котором по данным GISRS выдаются рекомендации производителям о штаммах вируса гриппа, которые следует включать в вакцину. В конце февраля-начале марта начинается выращивание штаммов. Почти все изготовители вакцин используют для этого старую проверенную технологию: вирус гриппа размножается в куриных эмбрионах. Если рекомендованный штамм хорошо культивируется – его и берут в производство. Иногда из-за плохого роста какого-либо типа вируса срочно подбирается хорошо растущий аналог со сходной антигенной структурой.
После этого процесс изготовления вакцины включается на полную мощность. Как правило, около 4 месяцев уходит на производство трех (или четырех) штаммов, обезвреживание (разными способами для разных типов вакцин), очистку, контроль качества, смешивание компонентов и расфасовку. Процесс производства вакцины рекомендуем посмотреть в ролике наших партнеров Sanofi Pasteur:
Конец ХХ – начало XXI вв.: врасплох
В таких редких случаях, когда происходят непредвиденные мутации гриппа, вакцины создают в экстренном порядке, чтобы не дать инфекции распространиться масштабно, и применяют отдельно, или включают новый штамм в сезонную вакцину.
В целом за почти 70 лет существования GISRS, система великолепно оправдала себя и показала правильность принятой стратегии по профилактике гриппа путем адаптации производства вакцины под мутации вируса.
На графике наглядно видно снижение заболеваемости в прямой зависимости от количества получивших прививку:
Почему вакцина не защищает на 100%?
Ранее мы уже разбирали случаи, когда привитые тоже могут болеть. Повторяясь, отметим, что любые вакцины не дают гарантии 100%. В инструкции к препаратам вы увидите показатели эффективности всегда выше 80%, близкие к 95-99%.
На эффективность влияют исходные характеристики вакцины и иммунный статус конкретного человека. В случае с гриппом, мы описали дополнительные риски и сложности, связанные с ежегодным прогнозированием и обновлением штаммов.
Ученые имеют богатый опыт борьбы с этим неуловимым врагом, в мире известно более 2000 серотипов вирусов гриппа. Однако риск появления совершенно новой мутации существует всегда, и пока ученые не могут этим управлять. Также как и не могут создать такую вакцину, которая бы защитила от гриппа пожизненно и на 100%.
Стоит ли прививаться, когда вы не уверены в прогнозах Глобальной системы эпиднадзора за гриппом – решать вам. Возможно, сделать сложный выбор помогут цифры: в России среди заболевших гриппом А – непривитые составили 91,8%, а среди умерших – 100%.
Сегодня: современные вакцины
Производство вакцин от гриппа — это вообще постоянная эволюция. Первые вакцины были живые. При производстве использовались ослабленные вирусы. Применялись в виде спрея в нос. Имели очень много побочных эффектов.
Представитель: Ультравак (Россия).
Затем – стали применять инактивированные вакцины. Первые из них содержали хоть и очищенные, но цельные вирусы (цельновирионные вакцины). Их реактогенность (способность оказывать побочные эффекты) была очень высока.
Представитель: Грипповак (Россия).
Позднее стали производить вакцины с разрушенным вирусом (расщепленные или сплит-вакцины). Они имеют меньше побочных реакций и достаточно высокую иммуногенность. В состав таких вакцин входят все вирионные белки вируса (и поверхностные, и внутренние антигены), но вследствие высокой очистки в них отсутствуют вирусные липиды и белки куриного эмбриона.
Представители: Ультрикс (Россия), ФЛЮ-М (Россия), Ваксигрип (Франция), Флюарикс (Германия), Флюваксин (Китай).
Следующий класс вакцин — субъединичные. Они содержат только очищенные поверхностные антигены вируса гриппа. Удалены не только белки вириона и куриного эмбриона, но и внутренние антигены. За счет этого достигнуто значительное снижение реактогенности. Для увеличения длительности и напряженности иммунитета производители субъединичных вакцин нередко в состав добавляют адъювант – вещество, которое усиливает иммунный ответ.
Представители: Инфлювак (Нидерланды),Гриппол плюс (Россия), Совигрипп (Россия).
Помимо обновления технологии инактивации, сборки, очистки гриппозных вакцин, ведутся и иные научные работы по поиску путей повышения качества, переносимости и эффективности противогриппозных вакцин.
Одним из способов повышения эффективности стала рекомендация ВОЗ переориентировать производства с 3-валентных на 4-валентные вакцины. Квадривалентные вакцины содержат белки сразу четырех опасных штаммов.
Примеры: Ультрикс Квадри (Россия), Гриппол квадривалент (Россия).
Кому нельзя?
У всех вакцин против гриппа имеются абсолютные и временные противопоказания, которые указываются в инструкциях к препаратам.
Вакцинация не проводится:
- Если у вас гиперчувствительность к куриному белку, и есть тяжёлая аллергическая реакция на вакцину. Ключевое здесь — тяжёлая.
- При острой болезни, простуде, которая протекает с температурой выше 38°С.
- Если у врача есть основания, что не будет сформирован иммунный ответ организма. Например, если пациент принимает терапию, которая подавляет иммунный ответ.
- Живая вакцина не применяется у детей до 3 лет, беременных женщин и у людей с нарушениями иммунитета.
Помните: Вводимая вакцина не вызывает заболевание и не способствует более тяжелому течению гриппа и других ОРВИ.
Почему особенно важно привиться в условиях COVID-19?
Какую вакцину от гриппа выбрать?
Грипп – смертельно опасная болезнь, важно в принципе сделать прививку ЛЮБОЙ ДОСТУПНОЙ ВАМ вакциной. Все вакцины сезона 2020-2021 будут содержать актуальные штаммы вирусов: (A/Guangdong-Maonan/SWL1536/2019(H1N1)pdm09; A/HongKong/2671/2019 (H3N2); B/Washington/02/2019 (B/Victorialineage). Для четырехвалентных вакцин ВОЗ рекомендовал дополнительно штамм подобный B/Phuket/3073/2013 (B/Yamagatalineage), который присутствовал в аналогичной вакцине в эпидемическом сезоне 2019-2020 годов.
Мы стали свидетелями самой массовой вакцинации в истории человечества. Из-за чрезвычайной ситуации с пандемией коронавируса, мир вынужден был пойти на экстренную вакцинацию препаратами, которые еще не прошли должной проверки. Тот случай, когда из двух зол пришлось выбирать меньшее. В этом материале расскажем о российских и иностранных вакцинах, их преимуществах и недостатках.
Делать ли вакцину?
Короткий ответ — да. Особенно это касается групп риска, для которых высока вероятность тяжелого течения COVID-19 вплоть до летального исхода. К таковым относятся:
- пожилые люди, старше 65 лет;
- пациенты с хроническими заболеваниями;
- люди с ожирением.
Львиная доля госпитализаций до сих пор приходится именно на эту категорию людей. Однако с появлением штамма омикрон в стационары все чаще стали попадать дети. Так, в США госпитализация детей увеличилась в 5 раз, по сравнению с аналогичным периодом прошлого года (декабрь-январь 2020-2021), в то время, как среди взрослых этот показатель составил 20-25%. В Департаменте здравоохранения Москвы сообщили, что из-за штамма омикрон заболеваемость среди детей увеличилась в 14 раз, а госпитализации — в 10 раз.
Почему омикрон обходит вакцины?


эксперт

научный сотрудник Университета Эдинбурга, Великобритания
Эффективность вакцин против штамма омикрон
Убедительных данных относительно эффективности действующих вакцин (зарубежных и российских) против нового штамма нет. Есть несколько предварительных заключений, основанных на результатах небольших исследований. Как правило, это исследования на небольшой группе людей или же лабораторные эксперименты с использованием сывороток людей, привитых теми или иными видами вакцин.
Российские вакцины
Сегодня в России для профилактики коронавирусной болезни и ее осложнений используются только отечественные препараты. Это вакцины следующих типов:
Российские вакцины: что выбрать?


эксперт

научный сотрудник Университета Эдинбурга, Великобритания
Тип вакцины: векторная
Дата регистрации в РФ: 11 августа 2020
Схема вакцинации: 2 дозы с интервалом 21 день
Эффективность: 91,6% (против штамма омикрон — неизвестно)
Стадия испытаний: проводится 4 фаза наблюдательных клинических исследований в разных странах (Бразилия, Аргентина, Сербия и другие).
Фазы исследований препаратов
На первой фазе исследований препарат вводят 10-30 добровольцам; на второй — 50-500; на третьей же фазе принимает участие более 1000 человек разного возраста.
На оценку эффективности и безопасности исследуемого препарата уходит от полугода до нескольких лет, поскольку надлежит выяснить как краткосрочные, так и долгосрочные эффекты вакцины. В частности, как долго она защищает человека от патогена, есть ли побочные эффекты.
Уже после регистрации и начала применения препарата наступает IV фаза исследований. Разработчик обязуется собирать новую информацию об эффектах препарата (например, редкие побочные явления) уже после выхода на рынок. Это касается не только вакцин, но и всех препаратов.
Что все это значит?
Тип вакцины: векторная
Дата регистрации в РФ: 6 мая 2021
Схема вакцинации: 1 доза
Эффективность: 79,4% (70% против штамма дельта; против штамма омикрон — неизвестно)
Стадия испытаний: 3 и 4 фазы
Прививайтесь!
«Сейчас снимают ограничения те страны, у которых население старше 40 лет более чем на 90% вакцинировано, причем старше 60 лет — тремя дозами со свежим бустером. Они это делают именно потому, что те, кто потенциально могут тяжело болеть, привиты. И уже по данным зимы 2021-2022 гг. видно, что от тяжелого течения коронавируса защита работает отлично. Госпитализации не растут, летальность сравнима с гриппом. Они могут себе позволить снять ограничения, их здравоохранение не задохнется. А Россия не может. Потому что минимум каждый третий взрослый — не привит. И мы уже сейчас видим, что система не справляется. Для непривитых людей старше 40 лет ковид, в том числе омикрон, опасен, а старше 60 лет — смертельно опасен. Омикрон — легкий только для вакцинированных.


эксперт

научный сотрудник Университета Эдинбурга, Великобритания
100% защиты от омикрона — что имел в виду Гинцбург?
Преимущества и недостатки векторных вакцин
Проблема живых вакцин в том, что никто не знает, как вирус мутирует на этапе производства такого препарата. Всегда есть вероятность, что ослабленный вирус сможет вернуть себе былую силу, и тогда прививка превратится в настоящую инфекцию. С векторными вакцинами такой опасности нет, поскольку в качестве векторов используются безопасные для человека модифицированные вирусы, которые не мутируют.
Одним из предубеждений против векторных вакцин является якобы их малая изученность. Однако это не так. Аденовирусы стали изучать для применения в медицине уже более 50 лет назад. Первыми были живые вакцины от аденовирусных инфекций, варианты которых до сих пор используют в армии США. Но очень быстро стало ясно, что аденовирус, лишенный возможности репликации, является удобным вектором для доставки генетических конструкций в клетки. Поскольку аденовирусы не могут встраиваться в ДНК-клетки хозяина, использование их как векторов доставки безопасно и эффективно. Аденовирусы применяются также в онкотерапии.
Тип вакцины: цельновирионная инактивированная
Дата регистрации в РФ: 19 февраля 2021
Схема вакцинации: 2 дозы с интервалом 2 недели
Эффективность: не установлено (еще на стадии исследования)
Стадия испытаний: 3 фаза (промежуточные результаты исследований ожидаются 30 декабря 2022 года)
Инактивированную вакцину против нового коронавируса создали в Федеральном научном центре исследований и разработки иммунобиологических препаратов им. М. П. Чумакова. К концу 2020 года удалось завершить все доклинические исследования (на культурах клеток и животных) и начать клиническую фазу испытаний.
Отметим, что 3 фаза клинических исследований все еще продолжается. В ней принимает участие 32000 добровольцев. Завершить исследование планируют к концу 2022 года, после чего станет понятно, насколько эта вакцина эффективна и безопасна¹⁰.
Преимущества и недостатки инактивированных вакцин
Преимущество инактивированных вакцин перед живыми заключается в отсутствии риска инфицирования. Убитые вирусы не могут мутировать, соответственно – в них нет потенциальной опасности.
Преимущество по сравнению с векторными и мРНК-вакцинами в том, что пациенту вводится цельный вирус. Это приводит к формированию иммунитета против всех вирусных белков, а не только фрагмента S-белка. Ранее считалось, что S-белок консервативен и не будет меняться у мутировавших штаммов. Но на практике мы наблюдаем иное. Это приводит к снижению эффективности как векторных, так и мРНК-вакцин, нацеленных исключительно на S-белок.
Тип вакцины: пептидная
Дата регистрации в РФ: 6 мая 2021
Схема вакцинации: 2 дозы с интервалом 14-21 день
Эффективность: не установлена
Стадия испытаний: 3 фаза (оглашение результатов исследований откладывается на неопределенное время)
В конце 2021 года Минздравом было принято решение о временном прекращении закупок препарата.
Преимущества и недостатки пептидных вакцин
Преимущество белковых вакцин в том, что их можно быстро протестировать. Они считаются более безопасными, по сравнению с остальными прививками.
Проблема белковых вакцин в сложности наработки пептидов. Кроме того, такие препараты не отличаются высокой эффективностью. Скорее всего, иммунитет от пептидных вакцин будет нестойким и пациенту потребуется ревакцинация.
Иностранные вакцины
Самыми популярными иностранными вакцинами являются мРНК-препараты от Pfizer/BioNTech и Moderna, векторная вакцина от AstraZeneca, а также китайские цельновирионные препараты от Sinovac и Sinopharm.
Иностранные вакцины от коронавируса. Фото: marcbruxelle / Depositphotos
Pfizer/BioNTech и Moderna — первые в мире мРНК-вакцины
Разработчики вакцин от Pfizer/BioNTech и Moderna решили пойти другим путем в решении проблем с коронавирусом. Принципиальное отличие мРНК-вакцин в том, что вирусные белки синтезируются в организме человека. Матричная РНК (мРНК) — это своего рода инструкция, прочитав которую клетка начинает производить закодированный белок⁴. В данном случае это фрагмент S-белка коронавируса.
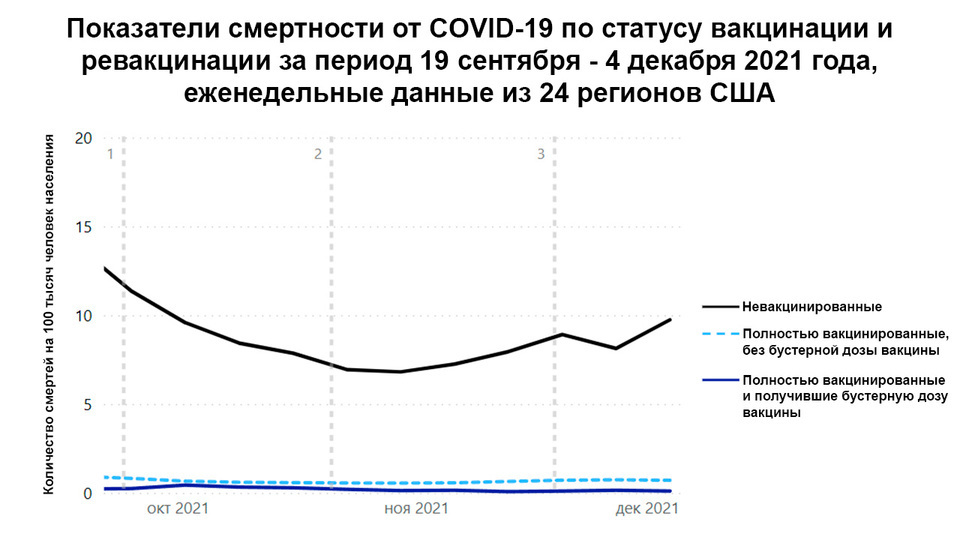
Показатели смертности от COVID-19 в США среди вакцинированных и невакцинированных. Источник: CDC COVID Data Tracker
Сегодня мРНК-вакцины против коронавируса применяются в США, Великобритании, Евросоюзе, Израиле, Украине и многих других странах. Предварительные результаты показывают хорошую защиту от госпитализаций и смертельных исходов. В частности, в США (где привито 76% населения, а 27% получили бустерную дозу) отчетливо видно, что смертность среди невакцинированных в несколько десятков раз выше, чем у полностью привитых людей и лиц, получивших бустер.
Преимущества и недостатки мРНК-вакцин
Недостаток мРНК-препаратов — в недостаточной изученности. Это новые вакцины, которые ранее никогда не применялись. Данных о долгосрочном влиянии таких прививок на здоровье человека пока нет.
Векторная вакцина от AstraZeneca
Первые месяцы прививочной кампании эффективность векторной вакцины от AstraZeneca оценивалась в 79% от симптоматической и 100% от тяжелой формы COVID-19. Это основная вакцина, которой прививаются страны ЕС. С появлением новых штаммов эффективность вакцины снижалась. Предварительные результаты исследований показывают, что полный курс вакцинации (2 дозы) векторной вакциной AstraZeneca неэффективен против штамма омикрон. Бустерная доза мРНК-вакциной защищает от заражения на 60%, при этом уже спустя 10 недель этот показатель падает до 35-45%. Однако вакцина эффективно защищает от госпитализации и смерти.
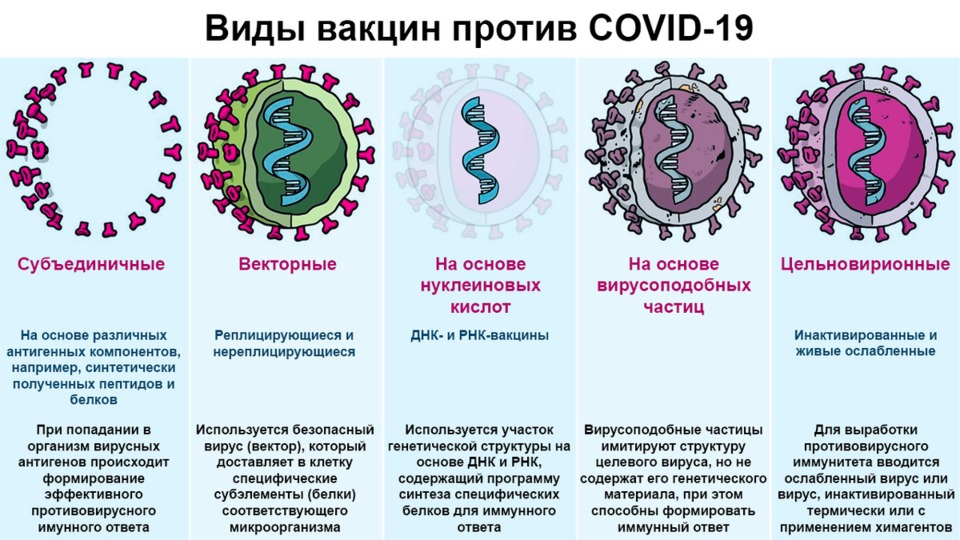
Рисунок 1. Виды вакцин против COVID-19. Источники: Роспотребнадзор и ВОЗ (WHO)
Какую вакцину сделать, если уже переболел?
Почти во всех странах уже пришли к консенсусу о вакцинации переболевших. В России переболевшим рекомендуется прививаться через 6 месяцев после выздоровления.
Перед тем как говорить о вакцине против ВИЧ, стоит начать с более общего вопроса: что мы понимаем под прививками и вакцинами с научной точки зрения?
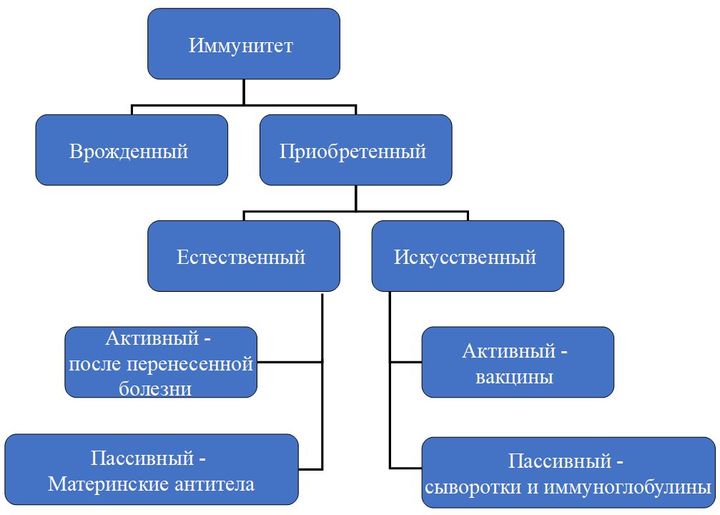
По механизму возникновения иммунитет делится на два вида: врожденный и приобретенный. Первый есть у каждого человека с рождения, он выработан эволюционно. Благодаря нему человек не болеет многими болезнями, которыми, например, страдают животные.
Второй возникает в течение жизни и у каждого может отличаться в зависимости от того, с какими возбудителями человеку довелось встретиться.
по теме
Лечение
Как устроен иммунитет: Объясняем по пунктам
Приобретенный иммунитет может быть активным (он возникает вследствие реакции организма на перенесенную болезнь, присутствие возбудителя в организме), а может быть пассивным, когда антитела, например, передаются от матери ребенку во время беременности.
Именно по этим антителам, как правило, и ставится диагноз, если мы пользуемся экспресс-тестами. В случае с ВИЧ существует и пассивный иммунитет. Но при передаче вируса от матери ребенку, к сожалению, он не обладает достаточным защитным эффектом.
Еще одно направление — это искусственный иммунитет. Он тоже бывает активным и пассивным. Пассивный — это иммуноглобулины, выработанные либо у лабораторных животных, либо у других иммунизированных лиц, и сыворотки. Активный же достигается собственно путем вакцинации.
Вакцины бывают профилактические (защитные) и лечебные. Они различаются по типу воздействия на организм и по своим результатам.
Пассивный иммунитет возникает быстрее, сразу после того, как в организм ввели чужие антитела. Однако он бывает совсем недолговременным. Активный иммунитет держится долго, чаще — пожизненно, но и возникает не сразу.
Иммунный ответ: как это все работает?
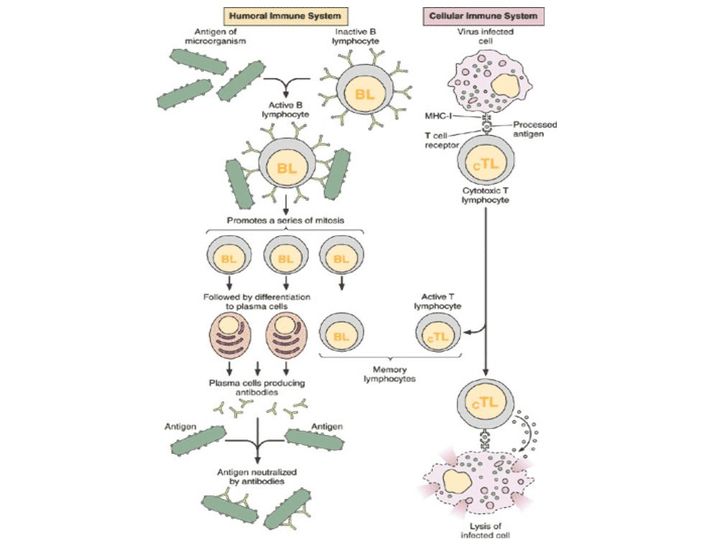
Ученые обычно говорят о гуморальном и клеточном иммунитете. Принцип работы гуморального заключается в следующем: в нашем организме есть специальные клетки — лимфоциты. Они постоянно циркулируют в крови и проверяют все, что попадается им на пути, по принципу свой/чужой.
по теме

Лечение
Гид по вакцинам. Когда и какую прививку сделать? А главное: надо ли вообще прививаться? (Спойлер: конечно, надо)
Например, антитела к ВИЧ-инфекции появляются где-то через месяц после заражения, соответственно, все это время вирус может циркулировать в организме. Почему они неэффективны? Во-первых, потому что появляются слишком поздно.
Во-вторых, потому что вирус, с которым мы имеем дело, очень изменчив. Если даже В-клетки обнаружили его антиген, выработали к нему антитела, способные нейтрализовать заразу, то за время, которое ушло на все это, сам вирус успевает мутировать и оказаться неуязвимым для выработанного организмом оружия.
Когда мы говорим о клеточном иммунитете, речь идет об уничтожении тех вирусов, которые преодолели гуморальный барьер и успели забраться в саму клетку.
Клетки CD4 частично регулируют весь процесс и выполняют функцию клеток памяти. Их принято называть хелперами. CD8 — собственно занимаются уничтожением, за это их зовут киллерами.
ВИЧ — единственный вирус, который поражает не просто клетки организма, а собственно клетки иммунной системы. Той самой, которая с вирусом должна, по идее, бороться.
Именно поэтому против ВИЧ-инфекции иммунитет не может сработать так, как это было бы с любым другим вирусом.
Какие возникают трудности при создании вакцины против ВИЧ?
На данный момент в рамках более ста испытаний уже протестировано более сорока видов вакцин с участием тысяч добровольцев, и есть целая система, в которой регистрируются все исследования по вакцинации от ВИЧ.
Последнее время в разного рода СМИ регулярно появляется информация, что той или иной компанией разрабатывается новая вакцина против ВИЧ. Однако обнадеживающих результатов не так уж и много. Почему?
Читайте также:

