Вирус бешенства строение вируса
Обновлено: 24.04.2024
Бешенство. Вирус бешенства. Свойства возбудителя бешенства. Эпидемиология бешенства.
Бешенство — острая инфекция ЦНС, сопровождающаяся дегенерацией нейронов головного и спинного мозга; летальность при этом заболевании достигает 100%.
Победа над бешенством в результате его профилактики связана с именами Пастёра, Ру и Шамберлана.
Возбудитель бешенства включён в род Lyssavirus семейства Rhabdoviridae. Зрелые вирионы вируса бешенства имеют пулевидную форму и размер 75x180 им; один конец закруглён, другой плоский.
Геном вируса бешенства образует однонитевая несегментированная молекула -РНК. Сердцевина вириона вируса бешенства симметрично закручена внутри оболочки по продольной оси частицы.
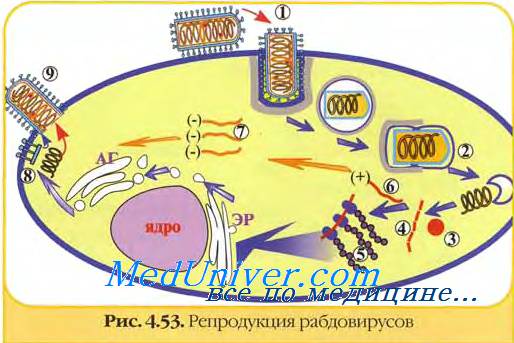
Репродукция вируса бешенства реализуется в цитоплазме клетки. Вирус бешенства малоустойчив во внешней среде и быстро инактивируется под действием солнечного света и высокой температуры.
В трупах животных вирус бешенства может сохраняться до 3~4 мес; чувствителен к действию различных дезинфектантов.
Эпидемиология бешенства
Бешенство распространено повсеместно, исключая островные государства (Англию, страны Карибского бассейна и др.). Бешенство— типичный зооноз; резервуаром возбудителя могут быть практически все млекопитающие (собаки, кошки, крупный рогатый скот, летучие мыши, лисы, волки, грызуны и др.).
Основной путь передачи бешенства — через укус больного животного; также возможно проникновение возбудителя через повреждённые кожные покровы (например, царапины) при ослюнении их больным животным.
В слюне животных вирус бешенства появляется за несколько дней до начала клинических проявлений, что увеличивает риск развития бешенства после укуса до 30-40%.
После проникновения вируса бешенства в ЦНС больного животного риск заражения через укус снижается до 10%.
Выделяют два типа бешенства — бешенство лесное и городское.
• Дикое (лесное) бешенство. Основной резервуар — дикие животные, специфичные для отдельных регионов, например скунсы (США), лисицы (Россия, Северная Америка), летучие мыши-вампиры (страны Карибского бассейна и Южная Америка).
• Городское бешенство. Наибольшую эпидемическую опасность представляют больные собаки (до 90% всех случаев) и кошки. В Нигерии последние передают человеку близкий к бешенству вирус Мокола, вызывающий неврологические заболевания (параличи) с летальным исходом.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Развитие бешенства. Клиника бешенства
Rabies virus попадает в организм человека через поврежденные кожные покровы или слизистые оболочки и некоторое время (от нескольких часов до нескольких дней) находится в месте внедрения Вирус обладает нейротропным действием и из входных ворот по периневральным пространствам чувствительных и двигательных нервов центростремительно распространяется в головной и спинной мозг, где реплицируется и накапливается в нейронах, распространяясь по нервным клеткам преимущественно в лимбической зоне Часть вновь образованных вирусов возвращается по нервным путям центробежно на периферию и обнаруживается в различных органах и тканях — слюнных железах, кишечнике, коже, мышечных волокнах, слезной жидкости, почках, надпочечниках и др Не исключается возможность лимфо- и гематогенного распространения вируса Клинические проявления болезни определяются поражением различных отделов нервной системы Rabies virus выделяется из организма со слюной
Основные характеристики инфекционного процесса при бешенстве (продолжительный период инкубации, преимущественное и прогрессирующее поражение нервной ткани со смертельным исходом) позволяют отнести его к медленным инфекциям (slow infections)
При патоморфологических исследованиях мозга умерших выявляются минимальные воспалительные изменения. Репликация вируса в пирамидальных клетках аммонова рога головного мозга, среднем мозге и мозжечке приводит к образованию в цитоплазме нейронов характерных эозинофильных включений — телец Babec-Negn, размером 0,5-2,5 нм, содержащих вирусный нуклеокапсид Тельца Babe9-Negn являются специфическими маркерами активной репликации Rabies virus

В течении бешенства различают стадии (периоды), соответствующие последовательному развитию этой вирусной инфекции инкубация, период предвестников (продромальный, или депрессии), разгара заболевания (возбуждения и параличей)
Продолжительность инкубационного периода колеблется в широких пределах от 12 дней до 1 года и в среднем составляет 1-3 мес Существенное влияние на продолжительность скрытого периода болезни оказывает локализация укуса инфицированного животного наиболее короткий инкубационный период наблюдается при укусе в голову, лицо, а также в область верхних конечностей, особенно кончиков пальцев (из-за обилия нервных окончаний) Короткая инкубация характерна для множественных укусов, тяжелых повреждений тканей, она встречается также у детей и ослабленных пациентов.
Период предвестников, или продром длится обычно 1-3 дня (редко до 7 дней). Для него характерны местные проявления в области укуса, изменение поведения больного и неврологические расстройства
На месте укуса бешеным животным возникает тупая ноющая боль, даже в случаях, когда рана давно зарубцевалась Этому предшествует парестезия в области укуса и вдоль нервных стволов Появляется ощущение жжения или холода, зуд кожи. Рубец в области укуса краснеет, возникает отек, вокруг рубца — гиперестезия. Настроение больного подавлено, возникают необъяснимые страхи и тревоги, неспокойный сон, может быть депрессия, иногда — галлюцинации. Тревожное состояние нередко связано с тягостным ощущением сжатия в груди. Вдох становится глубоким, шумным, с участием всей дыхательной мускулатуры. Выдох следует в виде 2-3 спазматических сокращений диафрагмы. Больной жалуется на нехватку воздуха. Температура тела чаще субфебрильная Постепенно исчезает аппетит. Медленно нарастает общая слабость.
Период разгара болезни, или возбуждения характеризуется кардинальными признаками бешенства — гидрофобией, аэрофобией и приступами буйства.
Бешенство. Вирус бешенства. Свойства возбудителя бешенства. Эпидемиология бешенства.
Бешенство — острая инфекция ЦНС, сопровождающаяся дегенерацией нейронов головного и спинного мозга; летальность при этом заболевании достигает 100%.
Победа над бешенством в результате его профилактики связана с именами Пастёра, Ру и Шамберлана.
Возбудитель бешенства включён в род Lyssavirus семейства Rhabdoviridae. Зрелые вирионы вируса бешенства имеют пулевидную форму и размер 75x180 им; один конец закруглён, другой плоский.
Геном вируса бешенства образует однонитевая несегментированная молекула -РНК. Сердцевина вириона вируса бешенства симметрично закручена внутри оболочки по продольной оси частицы.
Репродукция вируса бешенства реализуется в цитоплазме клетки. Вирус бешенства малоустойчив во внешней среде и быстро инактивируется под действием солнечного света и высокой температуры.
В трупах животных вирус бешенства может сохраняться до 3~4 мес; чувствителен к действию различных дезинфектантов.

Эпидемиология бешенства
Бешенство распространено повсеместно, исключая островные государства (Англию, страны Карибского бассейна и др.). Бешенство— типичный зооноз; резервуаром возбудителя могут быть практически все млекопитающие (собаки, кошки, крупный рогатый скот, летучие мыши, лисы, волки, грызуны и др.).
Основной путь передачи бешенства — через укус больного животного; также возможно проникновение возбудителя через повреждённые кожные покровы (например, царапины) при ослюнении их больным животным.
В слюне животных вирус бешенства появляется за несколько дней до начала клинических проявлений, что увеличивает риск развития бешенства после укуса до 30-40%.
После проникновения вируса бешенства в ЦНС больного животного риск заражения через укус снижается до 10%.
Выделяют два типа бешенства — бешенство лесное и городское.
• Дикое (лесное) бешенство. Основной резервуар — дикие животные, специфичные для отдельных регионов, например скунсы (США), лисицы (Россия, Северная Америка), летучие мыши-вампиры (страны Карибского бассейна и Южная Америка).
• Городское бешенство. Наибольшую эпидемическую опасность представляют больные собаки (до 90% всех случаев) и кошки. В Нигерии последние передают человеку близкий к бешенству вирус Мокола, вызывающий неврологические заболевания (параличи) с летальным исходом.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Бешенство — острая зоонозная вирусная инфекция, протекающая с развитием тяжёлого прогрессирующего поражения ЦНС (энцефаломиелит) с летальным исходом. Заболеваемость: 0,01 на 100 000 населения в 2001 г.
Этиология • Возбудитель — нейротропный вирус семейства Rhabdoviridae, рода Lyssavirus, содержит РНК • Варианты вируса: •• Уличный (дикий), циркулирующий в естественных условиях среди животных •• Фиксированный, используемый для получения антирабических вакцин (непатогенный) • Репликация вируса происходит в нейронах продолговатого мозга, гиппокампа, поясничной части спинного мозга; сопровождается образованием специфических эозинофильных включений — телец Бабеша–Негри (фиксированный вирус телец Бабеша–Негри не образует) • Вирус неустойчив во внешней среде, быстро погибает при кипячении и под действием различных дезинфицирующих средств; тем не менее при низких температурах способен сохраняться длительное время.
Эпидемиология. Бешенство — зоонозная инфекция. Основные резервуары вируса и источники инфекции — больные плотоядные дикие и домашние животные: лисицы (наиболее значимый резервуар), волки, енотовидные собаки, шакалы, собаки, кошки. Заражение человека происходит при укусе или попадании слюны бешеного животного на повреждённую кожу. От человека человеку вирус не передаётся. Наиболее опасны укусы области головы, шеи и кистей рук. Восприимчивость к бешенству не всеобщая, и частота развития заболевания определяется зоной укуса бешеным животным: при укусах в лицо бешенство возникает в 90% случаев, при укусах в кисть — 63%, при укусах в проксимальные отделы конечностей — 23%.
Клиническая картина и диагностика
• Анамнез: укус или попадание слюны бешеного животного на повреждённую кожу; сведения о судьбе животного (погибло, находится под ветеринарным наблюдением, скрылось) увеличивают диагностическую значимость.
• Периоды развития заболевания •• Инкубационный период (от 10 дней до 1 года); значительная вариабельность этого периода определяется следующими факторами: локализацией укуса (наиболее короткий — при укусах в голову, кисти рук), возрастом укушенного (у детей период короче, чем у взрослых), размером и глубиной раны •• Начальный (продромальный) период: продолжительность — 1–3 дня •• Период разгара (возбуждения): продолжительность — 2–3 дня •• Паралитический период: продолжительность — 1–3 дня • Общая продолжительность болезни — 4–7 дней, в редких случаях — 2 нед и более.
• Клинические симптомы •• В продромальном периоде болезни первые признаки обнаруживаются в месте укуса: рубец вновь припухает, краснеет, появляются зуд, боли по ходу нервов, ближайших к месту укуса. Отмечают общее недомогание, субфебрильную температуру тела, нарушения сна •• Период разгара болезни ••• Приступы гидрофобии, протекающие с болезненными судорожными сокращениями мышц глотки и гортани, шумным дыханием, иногда остановкой дыхания при попытке пить, а в дальнейшем при виде или звуке льющейся воды, словесном упоминании о ней. Приступы могут быть спровоцированы движением воздуха (аэрофобия), ярким светом (фотофобия), громким звуком (акустофобия) ••• Вид больного во время приступа: он с криком откидывает назад голову и туловище, выбрасывает вперёд дрожащие руки, отталкивает сосуд с водой; развивается инспираторная одышка (больной со свистом вдыхает воздух). Приступы длятся несколько секунд, после чего спазмы мышц проходят ••• Приступы психомоторного возбуждения: больные становятся агрессивными, кричат и мечутся, ломают мебель, проявляя нечеловеческую силу; возможно развитие слуховых и зрительных галлюцинаций; отмечают повышенное потоотделение, обильную саливацию; больной не может проглотить слюну и постоянно её сплёвывает ••• Вегетативные расстройства: мидриаз, тахикардия, артериальная гипертензия ••• Повышение температуры тела •• Паралитический период ••• Успокоение: исчезают страх, тревожно-тоскливое состояние, приступы гидрофобии, возникает надежда на выздоровление (зловещее успокоение) ••• Параличи конечностей и поражение черепных нервов различной локализации ••• Повышение температуры тела выше 40 °С ••• Вегетативные расстройства: потливость, артериальная гипотензия, брадикардия и т.п.
• Смерть наступает от остановки сердца или паралича дыхательного центра.
Методы исследования. Лабораторное подтверждение диагноза возможно только посмертно на основании следующих методов: • Обнаружение телец Бабеша–Негри в клетках аммонового рога • Обнаружение Аг вируса бешенства в клетках с помощью иммунофлюоресцентного анализа и ИФА • Постановка биологической пробы с заражением новорождённых мышей или сирийских хомяков вирусом из слюны больных, взвеси мозговой ткани или подчелюстных желёз • Принципиально возможно при жизни больного выделение вируса из слюны или спинномозговой жидкости, а также постановка реакции флюоресцирующих АТ на отпечатках с роговицы или биоптатах кожи, однако в клинической практике это трудновыполнимо, и диагноз основывают на клинических проявлениях заболевания.
Дифференциальная диагностика • Столбняк • Отравление атропином • Диссоциативные расстройства • Вирусные энцефалиты.
Лечение. Специфическая терапия отсутствует. Проводят симптоматическое и поддерживающее лечение (снотворные, противосудорожные, болеутоляющие средства, парентеральное питание и др.).
Профилактика • Борьба с источником инфекции (соблюдение правил содержания кошек и собак, предупреждение бродяжничества среди них, профилактическая вакцинация домашних животных против бешенства, контроль за популяцией диких животных) • При укусе подозрительным животным необходимо немедленно оказать помощь пострадавшему. Следует обильно промыть рану и места, омоченные слюной животного, струёй воды с мылом, обработать края раны йодной настойкой, наложить стерильную повязку, края раны в течение первых трёх дней не иссекают и не зашивают (за исключением жизненно опасных); необходимо обеспечить проведение иммунизации против бешенства • Для активной иммунопрофилактики применяют сухую инактивированную культуральную антирабическую вакцину РАБИВАК-Внуково-32, сухую инактивированную концентрированную очищенную культуральную антирабическую вакцину и антирабический иммуноглобулин •• Подробные схемы лечебно-профилактической иммунизации для каждой вакцины учитывать тяжесть укуса и характер контакта с животными (ослюнение, осаднение и др.), данные о животном и др. Вакцинация эффективна лишь при начале курса не позднее 14-го дня от момента укуса •• Прививки проводят по безусловным (при укусах явно бешеных животных, при отсутствии сведений об укусившем животном) и условным (при укусе животным без признаков бешенства и при возможности наблюдать за ним в течение 10 дней) показаниям •• При подозрении на короткий инкубационный период (обширные поражения мягких тканей, локализация укуса, близкая к головному мозгу) проводят активно-пассивную защиту пострадавшего: помимо вакцины вводят и антирабический иммуноглобулин. Продолжительность напряжённого поствакцинального иммунитета — 1 год.
МКБ-10 • A82 Бешенство • Z20.3 Контакт с больным или возможность заражения бешенством • Z24.2 Необходимость иммунизации против бешенства
Код вставки на сайт
Бешенство — острая зоонозная вирусная инфекция, протекающая с развитием тяжёлого прогрессирующего поражения ЦНС (энцефаломиелит) с летальным исходом. Заболеваемость: 0,01 на 100 000 населения в 2001 г.
Этиология • Возбудитель — нейротропный вирус семейства Rhabdoviridae, рода Lyssavirus, содержит РНК • Варианты вируса: •• Уличный (дикий), циркулирующий в естественных условиях среди животных •• Фиксированный, используемый для получения антирабических вакцин (непатогенный) • Репликация вируса происходит в нейронах продолговатого мозга, гиппокампа, поясничной части спинного мозга; сопровождается образованием специфических эозинофильных включений — телец Бабеша–Негри (фиксированный вирус телец Бабеша–Негри не образует) • Вирус неустойчив во внешней среде, быстро погибает при кипячении и под действием различных дезинфицирующих средств; тем не менее при низких температурах способен сохраняться длительное время.
Эпидемиология. Бешенство — зоонозная инфекция. Основные резервуары вируса и источники инфекции — больные плотоядные дикие и домашние животные: лисицы (наиболее значимый резервуар), волки, енотовидные собаки, шакалы, собаки, кошки. Заражение человека происходит при укусе или попадании слюны бешеного животного на повреждённую кожу. От человека человеку вирус не передаётся. Наиболее опасны укусы области головы, шеи и кистей рук. Восприимчивость к бешенству не всеобщая, и частота развития заболевания определяется зоной укуса бешеным животным: при укусах в лицо бешенство возникает в 90% случаев, при укусах в кисть — 63%, при укусах в проксимальные отделы конечностей — 23%.
Клиническая картина и диагностика
• Анамнез: укус или попадание слюны бешеного животного на повреждённую кожу; сведения о судьбе животного (погибло, находится под ветеринарным наблюдением, скрылось) увеличивают диагностическую значимость.
• Периоды развития заболевания •• Инкубационный период (от 10 дней до 1 года); значительная вариабельность этого периода определяется следующими факторами: локализацией укуса (наиболее короткий — при укусах в голову, кисти рук), возрастом укушенного (у детей период короче, чем у взрослых), размером и глубиной раны •• Начальный (продромальный) период: продолжительность — 1–3 дня •• Период разгара (возбуждения): продолжительность — 2–3 дня •• Паралитический период: продолжительность — 1–3 дня • Общая продолжительность болезни — 4–7 дней, в редких случаях — 2 нед и более.
• Клинические симптомы •• В продромальном периоде болезни первые признаки обнаруживаются в месте укуса: рубец вновь припухает, краснеет, появляются зуд, боли по ходу нервов, ближайших к месту укуса. Отмечают общее недомогание, субфебрильную температуру тела, нарушения сна •• Период разгара болезни ••• Приступы гидрофобии, протекающие с болезненными судорожными сокращениями мышц глотки и гортани, шумным дыханием, иногда остановкой дыхания при попытке пить, а в дальнейшем при виде или звуке льющейся воды, словесном упоминании о ней. Приступы могут быть спровоцированы движением воздуха (аэрофобия), ярким светом (фотофобия), громким звуком (акустофобия) ••• Вид больного во время приступа: он с криком откидывает назад голову и туловище, выбрасывает вперёд дрожащие руки, отталкивает сосуд с водой; развивается инспираторная одышка (больной со свистом вдыхает воздух). Приступы длятся несколько секунд, после чего спазмы мышц проходят ••• Приступы психомоторного возбуждения: больные становятся агрессивными, кричат и мечутся, ломают мебель, проявляя нечеловеческую силу; возможно развитие слуховых и зрительных галлюцинаций; отмечают повышенное потоотделение, обильную саливацию; больной не может проглотить слюну и постоянно её сплёвывает ••• Вегетативные расстройства: мидриаз, тахикардия, артериальная гипертензия ••• Повышение температуры тела •• Паралитический период ••• Успокоение: исчезают страх, тревожно-тоскливое состояние, приступы гидрофобии, возникает надежда на выздоровление (зловещее успокоение) ••• Параличи конечностей и поражение черепных нервов различной локализации ••• Повышение температуры тела выше 40 °С ••• Вегетативные расстройства: потливость, артериальная гипотензия, брадикардия и т.п.
• Смерть наступает от остановки сердца или паралича дыхательного центра.
Методы исследования. Лабораторное подтверждение диагноза возможно только посмертно на основании следующих методов: • Обнаружение телец Бабеша–Негри в клетках аммонового рога • Обнаружение Аг вируса бешенства в клетках с помощью иммунофлюоресцентного анализа и ИФА • Постановка биологической пробы с заражением новорождённых мышей или сирийских хомяков вирусом из слюны больных, взвеси мозговой ткани или подчелюстных желёз • Принципиально возможно при жизни больного выделение вируса из слюны или спинномозговой жидкости, а также постановка реакции флюоресцирующих АТ на отпечатках с роговицы или биоптатах кожи, однако в клинической практике это трудновыполнимо, и диагноз основывают на клинических проявлениях заболевания.
Дифференциальная диагностика • Столбняк • Отравление атропином • Диссоциативные расстройства • Вирусные энцефалиты.
Лечение. Специфическая терапия отсутствует. Проводят симптоматическое и поддерживающее лечение (снотворные, противосудорожные, болеутоляющие средства, парентеральное питание и др.).
Профилактика • Борьба с источником инфекции (соблюдение правил содержания кошек и собак, предупреждение бродяжничества среди них, профилактическая вакцинация домашних животных против бешенства, контроль за популяцией диких животных) • При укусе подозрительным животным необходимо немедленно оказать помощь пострадавшему. Следует обильно промыть рану и места, омоченные слюной животного, струёй воды с мылом, обработать края раны йодной настойкой, наложить стерильную повязку, края раны в течение первых трёх дней не иссекают и не зашивают (за исключением жизненно опасных); необходимо обеспечить проведение иммунизации против бешенства • Для активной иммунопрофилактики применяют сухую инактивированную культуральную антирабическую вакцину РАБИВАК-Внуково-32, сухую инактивированную концентрированную очищенную культуральную антирабическую вакцину и антирабический иммуноглобулин •• Подробные схемы лечебно-профилактической иммунизации для каждой вакцины учитывать тяжесть укуса и характер контакта с животными (ослюнение, осаднение и др.), данные о животном и др. Вакцинация эффективна лишь при начале курса не позднее 14-го дня от момента укуса •• Прививки проводят по безусловным (при укусах явно бешеных животных, при отсутствии сведений об укусившем животном) и условным (при укусе животным без признаков бешенства и при возможности наблюдать за ним в течение 10 дней) показаниям •• При подозрении на короткий инкубационный период (обширные поражения мягких тканей, локализация укуса, близкая к головному мозгу) проводят активно-пассивную защиту пострадавшего: помимо вакцины вводят и антирабический иммуноглобулин. Продолжительность напряжённого поствакцинального иммунитета — 1 год.
МКБ-10 • A82 Бешенство • Z20.3 Контакт с больным или возможность заражения бешенством • Z24.2 Необходимость иммунизации против бешенства
Развитие бешенства. Клиника бешенства
Rabies virus попадает в организм человека через поврежденные кожные покровы или слизистые оболочки и некоторое время (от нескольких часов до нескольких дней) находится в месте внедрения Вирус обладает нейротропным действием и из входных ворот по периневральным пространствам чувствительных и двигательных нервов центростремительно распространяется в головной и спинной мозг, где реплицируется и накапливается в нейронах, распространяясь по нервным клеткам преимущественно в лимбической зоне Часть вновь образованных вирусов возвращается по нервным путям центробежно на периферию и обнаруживается в различных органах и тканях — слюнных железах, кишечнике, коже, мышечных волокнах, слезной жидкости, почках, надпочечниках и др Не исключается возможность лимфо- и гематогенного распространения вируса Клинические проявления болезни определяются поражением различных отделов нервной системы Rabies virus выделяется из организма со слюной
Основные характеристики инфекционного процесса при бешенстве (продолжительный период инкубации, преимущественное и прогрессирующее поражение нервной ткани со смертельным исходом) позволяют отнести его к медленным инфекциям (slow infections)
При патоморфологических исследованиях мозга умерших выявляются минимальные воспалительные изменения. Репликация вируса в пирамидальных клетках аммонова рога головного мозга, среднем мозге и мозжечке приводит к образованию в цитоплазме нейронов характерных эозинофильных включений — телец Babec-Negn, размером 0,5-2,5 нм, содержащих вирусный нуклеокапсид Тельца Babe9-Negn являются специфическими маркерами активной репликации Rabies virus

В течении бешенства различают стадии (периоды), соответствующие последовательному развитию этой вирусной инфекции инкубация, период предвестников (продромальный, или депрессии), разгара заболевания (возбуждения и параличей)
Продолжительность инкубационного периода колеблется в широких пределах от 12 дней до 1 года и в среднем составляет 1-3 мес Существенное влияние на продолжительность скрытого периода болезни оказывает локализация укуса инфицированного животного наиболее короткий инкубационный период наблюдается при укусе в голову, лицо, а также в область верхних конечностей, особенно кончиков пальцев (из-за обилия нервных окончаний) Короткая инкубация характерна для множественных укусов, тяжелых повреждений тканей, она встречается также у детей и ослабленных пациентов.
Период предвестников, или продром длится обычно 1-3 дня (редко до 7 дней). Для него характерны местные проявления в области укуса, изменение поведения больного и неврологические расстройства
На месте укуса бешеным животным возникает тупая ноющая боль, даже в случаях, когда рана давно зарубцевалась Этому предшествует парестезия в области укуса и вдоль нервных стволов Появляется ощущение жжения или холода, зуд кожи. Рубец в области укуса краснеет, возникает отек, вокруг рубца — гиперестезия. Настроение больного подавлено, возникают необъяснимые страхи и тревоги, неспокойный сон, может быть депрессия, иногда — галлюцинации. Тревожное состояние нередко связано с тягостным ощущением сжатия в груди. Вдох становится глубоким, шумным, с участием всей дыхательной мускулатуры. Выдох следует в виде 2-3 спазматических сокращений диафрагмы. Больной жалуется на нехватку воздуха. Температура тела чаще субфебрильная Постепенно исчезает аппетит. Медленно нарастает общая слабость.
Период разгара болезни, или возбуждения характеризуется кардинальными признаками бешенства — гидрофобией, аэрофобией и приступами буйства.
Читайте также:

