Вирус клещевого энцефалита или вирус клещевого боррелиоза
Обновлено: 18.04.2024

Знаете ли Вы, что при насасывании крови участки тела между склеритами (уплотнённые участки хитинового покрова клеща) растягиваются и клещи (самки, нимфы, личинки) увеличиваются в размерах до 300 раз?
Знаете ли Вы, что выход клещей из укрытий из подстилки после зимы, может быть растянут на несколько месяцев. Известно, что пик выхода клещей после зимы происходит, когда распускаются почки берёз. Суточная активность клещей связана с освещённостью, (ночью обычно не нападают). Если очень жарко днём, то активность больше утром и вечером, если температура ниже 10 – 12 град. С - клещи не активны. Клещи не любят влажность, (пока роса не высохла – не нападают).
В России встречается 6 родов клещей. Самка нападает на хозяина, прикрепляется и в течение 10 дней питается кровью, затем отпадает, откладывает яйца в почву и погибает.
Каждый год по данным лечебных учреждений за медицинской помощью обращаются 7-8 тыс. жителей Москвы и Подмосковья, пострадавшие от укусов клещей. Сам укус клеща не опасен, однако если клещ заражён вирусом клещевого энцефалита, или боррелиозом, то возникает угроза для здоровья пострадавшего.
Где регистрируется заболевание?
При выезде в эндемичную по клещевому энцефалиту территорию необходимо получить профилактические прививки против этого заболевания? Специфический иммуноглобулин против клещевого энцефалита (серопрофилактика) показано вводить лицам с присасыванием клеща, случившемся на эндемичной по клещевому энцефалиту территории, не позднее 4-х суток с момента присасывания. Территория Москвы и Московской области является благополучной по клещевому энцефалиту.
Где можно узнать, есть ли риск заражения на интересующей территории и нужно ли делать прививку?
Исследование клещей на заражённость вирусом клещевого энцефалита можно провести в отделении особо опасных инфекций микробиологической лаборатории ФГУЗ «Центр гигиены и эпидемиологии в г. Москве (Графский пер.д.4/9 тел.687-40-47).
Какие основные признаки болезни?
Для заболевания характерна весенне-летняя сезонность, связанная с периодом наибольшей активности клещей. Инкубационный (скрытый) период длится чаще 10-14 дней, с колебаниями от 1 до 60 дней.
Кто подвержен заражению?
К заражению клещевым энцефалитом восприимчивы все люди, независимо от возраста и пола. Наибольшему риску подвержены лица, деятельность которых связана с пребыванием в лесу: работники леспромхозов, геологоразведочных партий, строители автомобильных и железных дорог, нефтепроводов и газопроводов, линий электропередач, топографы, охотники, туристы. Горожане заражаются в пригородных лесах, лесопарках, на садово-огородных участках.
Система защиты населения – основа санитарно-просветительная работа.
Специальные средства индивидуальной защиты:
- обработка одежды химическими препаратами;
- специальная (противоэнцефалитная) одежда.
Мера по преобразованию окружающей среды:
- расчистка территории (в детских оздоровительных лагерях лучше вдоль дорожек не кусты, а клумбы);
- уничтожение переносчиков клещей – проведение дератизации;
- ликвидация условий для жизни и привлечения грызунов (расчистка территорий, уборка мусора и др.)
Как можно защитится от клещевого энцефалита ?
Заболевание клещевым энцефалитом можно предупредить с помощью неспецифической и специфической профилактики.
Неспецифическая индивидуальная (личная) защита людей включает в себя:
- Соблюдение правил поведения в опасной в отношении клещей территории (проводить само и взаимоосмотры каждые 10-15 минут для обнаружения клещей; не рекомендуется садится и ложится на траву; устраивать стоянки и ночёвки в лесу следует на участках, лишённых травяной растительности или в сухих сосновых лесах на песчаных почвах; после возвращения из леса или перед ночёвкой необходимо снять одежду, тщательно осмотреть тело и одежду; не рекомендуется вносить в помещение свежесорванные растения, верхнюю одежду и другие предметы, на которых могут оказаться клещи; осматривать собак и других животных для обнаружения и удаления с них прицепившихся и присосавшихся клещей);
- Ношение специальной одежды. При отсутствии специальной одежды одеваться следует таким образом, чтобы облегчить быстрый осмотр для обнаружения клещей; носить однотонную светлую одежду; брюки заправлять в сапоги, гольфы или носки с плотной резинкой, верхнюю часть одежды – в брюки; манжеты рукавов должны плотно прилегать к руке; ворот рубашки и брюки должны иметь застёжки или иметь плотную застёжку, под которую не может проползти клещ; на голову надевать капюшон, пришитый к рубашке, куртке или заправлять волосы под косынку, шапку.
Как снять клеща?
Для удаления клеща и первичной обработки места укуса следует обратиться в травматологический пункт, либо снять самостоятельно. Снимать клеща следует очень осторожно, чтобы не оборвать хоботок, который глубоко и сильно укрепляется на весь период присасывания.
При удалении клеща необходимо соблюдать следующие рекомендации:
- захватить клеща пинцетом или обернутыми чистой марлей пальцами как можно ближе к его ротовому аппарату и держа строго перпендикулярно поверхности укуса повернуть тело клеща вокруг оси, извлечь его из кожных покровов;
- место укуса продезинфицировать любым, пригодным для этих целей, средством (70% спирт, 5% йод, спиртосодержащие средства).
- после извлечения клеща необходимо тщательно вымыть руки с мылом.
- если осталась черная точка (отрыв головки или хоботка) обработать 5% йодом и оставить до естественной элиминации.
Снятого клеща рекомендуется исследовать на заражённость боррелиями и вирусом КВЭ в лаборатории. Клещей, снятых с человека помещают в герметично закрывающуюся ёмкость с небольшим кусочком чуть влажной ваты и направляют в лабораторию. При невозможности исследования клеща следует сжечь или залить кипятком.
Меры специфической профилактики клещевого энцефалита:
Профилактические прививки против клещевого энцефалита проводятся лицам отдельных профессий, работающим в эндемичных очагах или выезжающих в них (командированные, студенты строительных отрядов, туристы, лица, выезжающие на отдых, на садово-огородные участки). Все лица, выезжающие на работу или отдых в неблагополучные территории, должны быть обязательно привиты.
Экстренная серопрофилактика проводится не привитым лицам, обратившимся в связи с присасыванием клеща на эндемичной по клещевому вирусному энцефалиту территории.
Где можно сделать прививку от клещевого энцефалита?
В Москве во всех административных округах с марта по сентябрь ежегодно функционируют прививочные пункты на базах поликлиник, медсанчастей, здравпунктов учебных заведений: (в Западном административном округе – в детской поликлинике №119; в поликлиниках для взрослых: №209, №162 и поликлинике МГУ №202), а также Центральный прививочный пункт на базе поликлиники № 13 (ул. Трубная, д. 19, корп. 1 телефон: 621- 94-65).
Когда нужно сделать прививку от клещевого энцефалита?
Консультацию по вакцинопрофилактике может дать только врач.
Вакцинацию против клещевого энцефалита необходимо начинать за 1,5 месяца (Россия) или за 1 мес. (Германия) до выезда в неблагополучную территорию.
Прививка отечественной вакциной состоит из 2 инъекций, минимальный интервал между которыми - 1 месяц. После последней инъекции должно пройти не менее 14 дней до выезда в очаг. За это время вырабатывается иммунитет. Через год необходимо сделать ревакцинацию, которая состоит только из 1 инъекции, далее ревакцинацию повторяют каждые 3 года.
Если до отъезда человек не успевает сделать прививку в экстренных случаяхможно ввести человеческий иммуноглобулин против клещевого энцефалита до выезда в неблагополучную территорию (доэкспозиционная профилактика), действие препарата проявляется через 24 - 48 часов и продолжается около 4 недель.
Что нужно делать и куда обращаться, если Вы не привиты и произошло присасывание клеща во время посещения территории, неблагополучной по клещевому энцефалиту?
Не привитым лицам проводится серопрофилактика - введение человеческого иммуноглобулина против клещевого энцефалита не позднее 4 –го дня после присасывания клеща (круглосуточно):.
- взрослым в НИИ скорой и неотложной медицинской помощи им. Склифосовского (Москвы, Сухаревская пл.,д.3);;
- детям в Детской клинической больнице № 13 им. Филатова (Москва, Садовая-Кудринская, д.15).
Где провести лабораторное исследование клещей?
При обращении в лабораторию необходимо дать информацию о дате и территории, на которой пароизошло присасывание клеща (регион, область, населённый пункт).
Где провести лабораторное исследование крови?
При получении положительного результата лабораторного исследования необходимо срочно обратиться за медицинской помощью в лечебно-профилактические учреждения.
КЛЕЩЕВЫЕ БОРРЕЛИОЗЫ (синонимы: болезнь Лайма, Лайм-боррелиоз, иксодовый клещевой боррелиоз) – трансмиссивные природно-очаговые инфекции с острым или хроническим течением, при которых возможно поражение кожи. Нервной, сердечно-сосудистой систем, печени и опорно-двигательного аппарата.
Возбудитель болезни Лайма- спирохета Borrelia burgdorferi, передаётся иксодовыми клещами.
Человек заражается трансмиссивным путём – при присасывании клеща возбудитель передаётся со слюной.
Официальный перечень территорий, эндемичных по клещевым боррелиозам, отсутствует. Ареал распространения данного заболевания шире ареала клещевого энцефалита. Случаи заболевания клещевым боррелиозом регистрируются и на территориях благополучных по клещевому энцефалиту.
Инкубационный период колеблется от 3 до 45 дней ( в среднем 12-14 дней), по данным некоторых авторов до 60 дней. Способность возбудителя к длительной персистенции в организме определяет формирование хронических форм заболевания, протекающего в виде системного поражения органов.
Клинические проявления. У большинства больных на месте входных ворот развивается характерное поражение кожи в виде мигрирующей кольцевой эритемы. Однако не всегда патологический процесс может ограничиваться только кожным поражением. Наблюдаются изменения со стороны регионарного лимфатического аппарата, боли в мышцах, суставах, повышение температуры, признаки интоксикации. В случаях, обусловленных большой дозой и патогенностью возбудителя, наступает его распространение по кровеносным и лимфатическим сосудам в ЦНС, миокард, мышцы, суставы, печень, селезёнку. В таких случаях развивается вторая стадия заболевания, при которой могут проявляться разнообразные симптомы нейроборрелиоза (менингит,полиневриты, миелиты), артриты, миозиты, перикардиты, гепатиты и др.
У 20-45% борльных наблюдается форма заболевания без местных кожных изменгений. Диагностика в таких случаях по клиническим признакам практически невозможна. Только проведение серологических методов диагностики может дать возможность поставить правильный диагноз.
Часто болезнь протекает в лёгких, стёртых формах.
Меры специфической профилактики клещевого боррелиоза не разработаны. В связи с этим основными мерами предупреждения заболевания являются методы неспецифической профилактики (см.Клещевой энцефалит).
При присасывании клеща в лесопарковых зонах Морсквы и Московской области необходимо снять клеща и провести первичную обработку места присасывания в травматологических пунктах города, желательно сохранить клеща для дальнейшего исследования на заражённость боррелиями (см. Клещевой энцефалит).
При появлении клинических проявлений следует обратиться к инфекционисту в лечебное учреждение. Больному при подозрении на заболевание клещевым боррелиозом следует провести серологические исследования крови.
Исследования клещей на заражённость боррелиями можно провести в лаборатории, выполняющей данный вид исследования (см. Клещевой энцефалит).
При получении положительных результатов лабораторного исследования клеща на заражённость боррелиями, необходимо обратиться к инфекционисту или лечащему врачу для осмотра и возможного назначения антибиотиков.
Что такое болезнь Лайма? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Болезнь Лайма (иксодовый клещевой боррелиоз) — опасное инфекционное трансмиссивное заболевание острого или хронического течения, вызываемое бактериями рода Borrelia, которые поражают кожу, суставы, сердце и нервную систему. Клинически характеризуется полиморфизмом проявлений и без лечения приводит к стойкому нарушению жизнедеятельности и инвалидизации человека.
Возбудитель боррелиоза
род — Borrelia (тип Спирохет)
виды — более 10, из них наиболее этиологически значимые Borrelia burgdorferi (наиболее распространён), Borrelia azelii, Borrelia garinii.
Грамм-отрицательны. Культивируются в видоизменённой среде Kelly (селективная среда BSK-KS). Любит жидкие многокомпонентные среды. Жгутиконосцы. Небольшого диаметра, что позволяет им обходить большинство бытовых бактериальных фильтров. Borrelia burgdorferi состоит из плазмоцилиндра, покрытого клеточной мембраной, имеющей в составе термостабильный ЛПС. Температурный оптимум — 33-37°С. Сходствует со штопорообразной извитой спиралью. Вид завитков неравномерный, вращательные движения медленные.
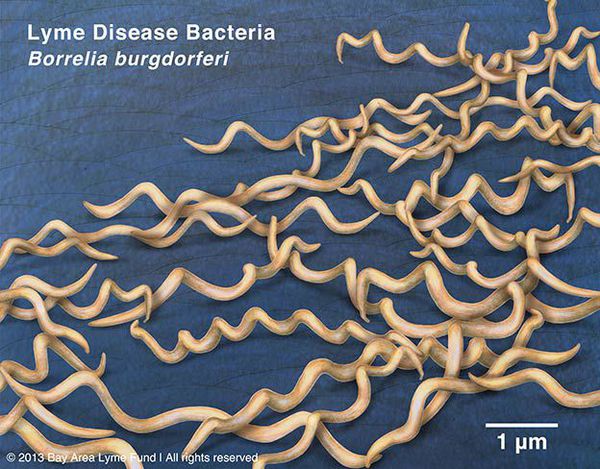
Группы антигенов: поверхностные Osp A, Osp B, Osp С (обуславливают различия штаммов). Этиологические агенты генетически гетерогенны (то есть комплекс Borrelia burgdorferi sensu lato — вызывает группу этиологически самостоятельных иксодовых боррелиозов).
Хорошо красятся анилиновыми красителями. Неплохо выдерживают низкие температуры. Фенол, формалин, спирт и другие обеззараживающие вещества, а также ультрафиолетовое излучение вызывают быструю гибель. Является внутриклеточным паразитом. [2] [3] [5]
Эпидемиология
Природно-очаговое заболевание. Источник инфекции — различные животные (олени, грызуны, волки, домашние и дикие собаки, еноты, овцы, птицы, крупный и мелкий рогатый скот и другие). Переносчики — иксодовые клещи (таёжный и лесной): Ixodes demine (США), Ixodes ricinus и Ixodes persulcatus (Россия и Европа).

Род Ixodes — это темно-коричневый клещ с твёрдым, чуть больше булавочной головки телом, похож на корочку на ссадине или кусочек грязи. В тканях животных возбудитель присутствует в очень небольшом количестве (сложно обнаружить). Исходя из географии заболевания боррелии расселяются с мигрирующими птицами, прикрепившись к ним. Возможен симбиоз нескольких видов боррелий в одном клеще. Возбудитель передаётся среди клещей трансовариальным способом, то есть от самки к потомству. Живут дклещи о 2 лет, часто находятся на кустарниках не выше одного метра от земли. Перезимовать способны только самки, самцы погибают после спаривания. В эндемичных районах заражённость клещей достигает 70%, в остальных регионах — от 10%. Высокая частота инфицированности клеща не является постулатом высокой заболеваемости людей после укуса, так как лишь у немногих клещей боррелии находятся в слюнных железах. Сосание крови осуществляется длительное время и боррелии поступают в ткани не сразу, поэтому ранее удаление клеща существенно снижает риск передачи.
Заразен ли боррелиоз
Механизмы передачи инфекции:
- трансмиссивный (инокуляция — при укусе; очень редка контаминация — при втирании остатков клеща в рану);
- вертикальный (трансплацентарно — от матери к плоду);
- алиментарный путь (через молоко больного животного).
Между людьми боррелиоз не распространяется (исключая вертикальный механизм). Через грудное молоко, слюну и половые жидкости боррелиоз не передаётся.
Распространённость
География распространения достаточно широкая: США, Прибалтика, лесная Европа, Северо-Запад и Центр России, Предуралье, Урал, Западная Сибирь, Дальний Восток.
Сезонность весенне-летняя и осенняя (то есть во время тепла, когда клещи активны). Иммунитет нестерильный. Повторные заболевания возможны через 5-7 лет. [1] [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы болезни Лайма
Инкубационный период в различных источниках колеблется от 1 до 50 дней (в практической деятельности следует придерживаться срока 1-30 дней).
Синдромы заболевания:
- общей инфекционной интоксикации;
- эритемы (покраснение кожи);
- артрита;
- регионарной лимфаденопатии (увеличение лимфоузлов);
- поражения нервной системы;
- поражения сердечно-сосудистой системы;
- гепатолиенальный (увеличение печени и селезёнки).
Периоды развития заболевания имеют достаточно условный характер, в основном ограничены лишь временными рамками:
- ранний (локализованная и диссеминированная стадии);
- поздний;
- резидуальный.
Локализованная стадия раннего периода
Начинается остро или подостро с невысокой лихорадки (субфебрильная температура тела — 37,1-38°C), головной боли, слабости, дискомфорта в мышцах и суставах. Редко бывает тошнота и рвота. Катар (воспаление) верхних дыхательных путей возникает очень редко, иногда бывает регионарная лимфаденопатия, гепатолиенальный синдром.
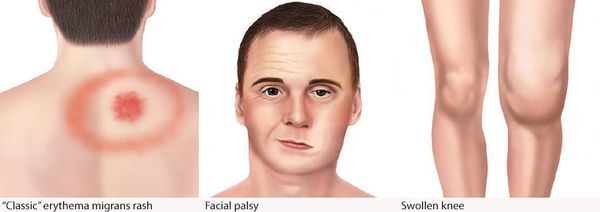
Самым ярким признаком данной фазы болезни (однако не всегда!) является выход на поверхности кожи мигрирующей кольцевидной эритемы (патогномоничный признак заболевания). Вначале в месте локализации укуса клеща возникает первичный аффект (покраснение 2-4 мм красноватого цвета), затем появляется пятно или папула интенсивного розово-красного цвета, в продолжении нескольких суток распространяющаяся во все стороны на много сантиметров в диаметре. Края пятна становятся чётко очерченными, ярко-красными, чуть возвышающимися над уровнем неизменённой кожи. Чаще в центре пятно медленно бледнеет, становится цианотичным (синеет), и образование приобретает характерный вид кольцевидной эритемы овальной или округлой формы.

В месте локализации эритемы не исключается зуд, слабая болезненность. При отсутствии антибиотикотерапии эритема визуализируется в течение нескольких дней, при их отсутствии может держаться до двух месяцев и более. В исходе — слабая непродолжительная пигментация, шелушение. У части больных появляется несколько эритем меньшего диаметра (обычно в более поздний период).
Диссеминированная стадия раннего периода
Эта стадия начинается на 4-6 неделе болезни (при отсутствии профилактической и лечебной терапии предшествующего периода). В этот период происходит угасание предшествующей симптоматики (синдрома общей инфекционной интоксикации, лихорадки и эритемы). Выявляются неврологические нарушения:
- мягкотекущий энцефалит,
- мононевропатии,
- серозные менингиты,
- энцефаломиелит с радикулоневритическими реакциями,
- лимфоцитарный менингорадикулоневрит, характеризующийся болями в месте укуса, сильными корешковыми болями с нарушением чувствительности и двигательной функции шейного и грудного отделов спинного мозга — так называемый синдром Бэннуорта, включающий триаду: корешковые боли, периферический парез (чаще лицевого и отводящего нервов) и лимфоцитарную клеточную реакцию с содержанием клеток от 10 до 1200 в мм3) при выполнении люмбальной пункции.
Возможно поражение сердечно-сосудистой системы — кардиалгии, сердцебиения, повышение артериального давления, миокардиты, AV-блокады (нарушения передачи нервного импульса в проводящей системе сердца).
Иногда бывают поражения кожи (уртикарные и другие высыпания). Может наблюдаться боррелиозная лимфоцитома (доброкачественный лимфаденоз кожи) — синюшно-красный кожный инфильтрат с лимфоретикулярной пролиферацией, преимущественно располагающийся на мочке уха или соске груди. Редко возникают поражения глаз в виде конъюнктивита, хориоидита, ирита.

Не исключаются лёгкие гепатиты, нарушение работы почек.
Поражения суставов в виде реактивного артрита (в основном крупные суставы) в виде болей и ограничения подвижности, без внешних изменений, длительностью от недели до трёх месяцев. При отсутствии лечения болезнь Лайма переходит в хроническую форму.
Поздний период лаймборрелиоза

Боррелиоз у беременных
Заражение женщины во время беременности (и до неё при отсутствии лечения) повышает риск гибели плода и выкидыша. Возможно внутриутробное поражение плода с развитием энцефалита и кардита, однако величина риска этого остаётся неясна.
Отличия боррелиоза у детей
Болезнь Лайма у детей чаще всего развивается в возрасте от 3 до 10 лет. При этом часто появляется мигрирующая эритема (покраснение кожи), расположенная в верхней половине тела. Интоксикация, как правило, сильнее, чем у взрослых. Могут увеличиваться лимфатические узлы возле места укуса клеща. Без лечения до 20 % случаев болезни Лайма переходит в хроническую форму.
Дифференциальный диагноз:
- в первую фазу — лихорадочные состояния с экзантемой, клещевой энцефалит, рожистое воспаление, эризипелоид, целлюлит;
- во вторую стадию — серозные менингиты другой этиологии, клещевой энцефалит, ревмокардит;
- в третью стадию — ревматизм и сходные заболевания, ревматоидный артрит, болезнь Рейтера. [3][6]
Отличия от клещевого энцефалита
При клещевом энцефалите присутствует выраженная лихорадка, общемозговая и неврологическая симптоматика, при боррелиозе — поражения кожи, суставов и сердца.
Патогенез болезни Лайма
В случае прогрессирования боррелиоза (отсутствия лечения) происходит дальнейшее размножение боррелий, расширение спектра антител к антигенам спирохет и их длительная выработка (хронизация инфекции). Появляются циркулирующие иммунные комплексы, усиление продукции T-хелперов, лимфоплазматические инфильтраты (уплотнения ткани) в органах.
Ведущую роль в патогенезе артритов несут липополисахариды, стимулирующие синтез ИЛ-1 клетками моноцитарно-макрофагального ряда, Т- и В-лимфоцитов, простагландинов и коллагеназы синовиальной тканью (то есть происходит активация воспаления в полости суставов). Циркулирующие иммунные комплексы накапливаются в органах, привлекают нейтрофилы, которые вырабатывают медиаторы воспаления, вызывая воспалительные и дистрофические изменения в тканях. Возбудитель может сохраняться в организме десятилетия, поддерживая иммунопатологический процесс. [2] [3] [6]
Классификация и стадии развития болезни Лайма
1. По форме:
- манифестная;
- латентная (симптомы отсутствуют, только лабораторные изменения);
2. По течению:
- острое (до трёх месяцев)
- подострое (от трёх до шести месяцев);
- хроническое (более шести месяцев) — непрерывное и рецидивирующее.
3. По периодам:
- ранний (острая и диссеминированная стадии);
- поздний;
- резидуальные явления.
4. По клиническим признакам (при остром и подостром течении):
5. По преимущественному поражению какой-либо системы:
- нервной системы;
- опорно-двигательного аппарата;
- кожных покровов;
- сердечно-сосудистой системы;
- комбинированные.
6. По степени тяжести:
Осложнения болезни Лайма
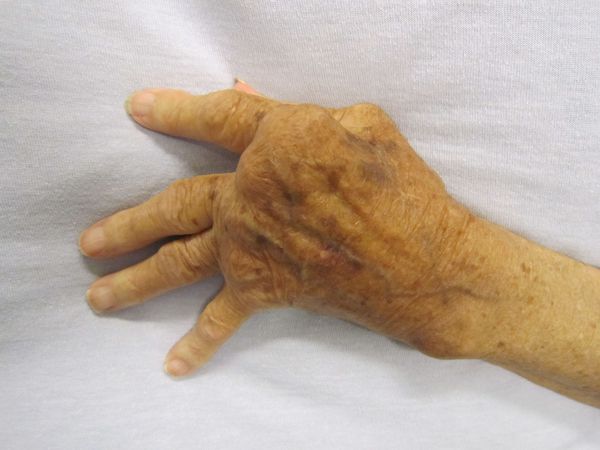
Осложнения не характерны, но существуют резидуальные (остаточные) явления заболевания — стойкие, необратимые изменения органического характера (кожи, суставов, сердца, нервной системы при отсутствии явного воспалительного процесса и зачастую самого возбудителя). Они возникают не во время разгара болезни, а спустя длительное время (годы) и снижают работоспособность человека, вплоть до инвалидности. К ним относятся деформирующие артриты с органическими изменениями суставов, истончение кожи, нарушение мнестических функций, памяти, снижение работоспособности.
Диагностика болезни Лайма
К какому врачу обращаться при подозрении на боррелиоз
При укусе клеща и подозрении на клещевой боррелиоз необходимо обратиться к инфекционисту.
Какие исследования может назначить врач
- общеклинический анализ крови с лейкоцитарной формулой (нейтрофильный лейкоцитоз, повышение СОЭ);
- биохимический анализ крови (повышение островоспалительных белков, РФ, сиаловых кислот);
- серологические тесты (ИФА классов IgM и IgG, при сомнительных данных выполнение иммуноблоттинга. ПЦР крови, синовиальной жидкости, ликвора).
- МРТ ГМ (признаки атрофии коры головного мозга, дилатации желудочковой системы, воспалительные изменения, арахноидит).
В практической деятельности следует подходить к диагностике комплексно, учитывая совокупность данных, а не только результаты одного вида исследований. Например, в случаях, когда у пациентов при регулярных исследованиях неоднократно выявляются изолированные повышенные титры IgM (даже при подтверждении иммуноблоттингом) при отсутствии IgG, то это следует расценивать как ложноположительный результат. Причинами этого явления могут быть системные аутоиммунные заболевания, онкология, иные инфекционные заболевания, туберкулёз и другие, зачастую причины остаются невыясненными. [1] [4]
Через какое время после укуса клеща сдавать анализ на боррелиоз
Анализы следует сдавать сразу после укуса клеща и повторно три недели спустя.
Лечение болезни Лайма
Может проводиться как в инфекционном отделении больницы (при тяжёлом процессе), так и в амбулаторных условиях.
Показана диета № 15 по Певзнеру (общий стол). Режим отделения.
Медикаментозное лечение. Антибактериальная терапия
Наиболее важным и эффективным является применение этиотропной терапии (устраняющей причину) в как можно более ранние сроки от момента укуса клеща. Является достаточно дискутабельным вопрос о применении антибактериальной терапии в ранние сроки (до пяти дней от момента укуса) у необследованных лиц (или до момента получения результатов обследования клеща). Однако с практической точки зрения, учитывая возможность полиэтиологического характера возможного заражения человека (клещевой боррелиоз, моноцитарный эрлихиоз, гранулоцитарный анаплазмоз и другое) и серьёзные прогнозы при развитии системного клещевого боррелиоза, данное превентивное (профилактическое) лечение вполне обосновано. Применяются препараты широкого спектра действия, например, тетрациклинового, цефалоспоринового и пенициллинового рядов.
При развитии поздних стадий системного клещевого боррелиоза эффективность антибиотикотерапии существенно снижается (однако показания сохраняются), так как основное значение приобретают процессы аутоиммунных поражений при малоинтенсивном инфекционном процессе. Курсы лечения длительные (до одного месяца и более), в совокупности с препаратами улучшения доставки антибиотиков в ткани, десенсибилизирующей, противовоспалительной, антиоксидантной терапией.
В случае развития гипериммунного аутопроцесса (патологически усиленного иммунитета) назначаются средства, снижающие реактивность иммунной системы.
После перенесённого заболевания устанавливается диспансерное наблюдение за человеком до двух лет с периодическими осмотрами и серологическим обследованием. [1] [5]
Пробиотики
При лечение антибактериальными препаратами следует принимать пробиотические средства.
Дезинтоксикационная терапия
Выраженная интоксикация при болезни Лайма встречается редко, поэтому дезинтоксикационная терапия обычно не требуется.
Симптоматическое лечение
Для уменьшения симптомов боррелиоза могут применяться нестероидные противовоспалительные средства и противоаллергические препараты.
Общеукрепляющая терапия и физиотерапия
При лечении хронических форм боррелиоза можно применять средства общеукрепляющей терапии: витамины и иммуностимуляторы. Также могут назначаться физиотерапевтические процедуры: электрофорез, УФ-облучение, магнитотерапия, УВЧ, парафиновые аппликации, массаж, ЛФК. Эти методы популярны в России, однако исследований, подтверждающих их эффективность при восстановлении после болезни Лайма, недостаточно.
Прогноз. Профилактика
Неспецифическая профилактика — использование защитной плотной одежды при посещении лесопарковой зоны, отпугивающих клещей репеллентов, периодические осмотры кожных покровов (раз в два часа). Централизованная обработка лесных и парковых угодий акарицидными средствами. При обнаружении присосавшегося клеща незамедлительно обратиться в травматологическое отделение для удаления клеща и отправки его на обследование и параллельно обратиться к врачу-инфекционисту для наблюдения, обследования и получения рекомендаций по профилактической терапии.
Специфическая — профилактическое использование антибиотиков в ранние сроки после укуса клеща по назначению врача. [4] [5]
Создаётся ли иммунитет после перенесённого боррелиоза
Повторно заболеть можно через 5-7 лет, в некоторых случаях раньше.
Существует ли прививка от боррелиоза
Вакцины от болезни Лайма сейчас нет. Компании Valneva, Pfizer и MassBiologics разработали вакцины-кандидаты, которые проходят клинические испытания [7] .
Болезнь Лайма (клещевой боррелиоз) — инфекционное заболевание, которое передается при укусах человека исксодовым клещом. Этот паразит является переносчиком бактерий боррелия. У пациентов с таким заболеванием поражаются разные органы и системы: кожа, суставы, сердце, нервная система. Несвоевременное выявление и лечение приводит к переходу клещевого боррелиоза в хроническую форму, которую очень трудно излечить.
В настоящий момент вакцины от болезни Лайма не существует. Для предотвращения заражения рекомендуется соблюдать меры профилактики, ограничивая посещения мест, где паразиты проявляют активность, и используя необходимые средства защиты.

Как происходит заражение?
В наибольшей степени болезнь Лайма распространена в северо-западных и центральных регионах России, на Урале и в Западной Сибири, в США и некоторых странах Европы. Боррелиоз имеет сезонный характер: он наиболее распространен весной, летом и ранней осенью, то есть в периоды наибольшей активности клещей.
Естественным резервуаром боррелий в природе являются животные (лошади, коровы, козы, олени, грызуны). Клещи, которые паразитируют на них и пьют их кровь, становятся переносчиками.
Человек заражается боррелиозом при укусе иксодового клеща (таежного и лесного), в слюне которого содержатся боррелии — бактерии, размер которых составляет всего 11-25 мкм. Также заражение возможно вертикальным путем, то есть трансплацентарно, от матери к плоду, и алиментарным, через употребление молока больного животного.
Заражение чаще всего происходит именно при укусе паразита. Оно вызвано попаданием инфицированного секрета слюнных желез иксодового клеща в мягкие ткани. Примерно через 12 часов после укуса возбудитель боррелиоза попадает в системный кровоток и распространяется по всему организму. Бактерия имеет небольшие размеры и прочную клеточную стенку, поэтому без затруднений преодолевает все барьеры в организме человека, попадает в любые ткани и органы.
Опасаться клещей нужно с наступлением весны. После пробуждения они особенно нуждаются в питании, поэтому проявляют агрессивность и активность. Эти паразиты не выживают под прямыми солнечными лучами, поэтому предпочитают влажные затененные места. У них нет органов зрения, но они очень хорошо чувствуют и воспринимают тепло, исходящее от человека или животного, и углекислый газ.
Здоровая иммунная система способна самостоятельно удалить возбудителя болезни Лайма из организма или существенно снизить его концентрацию. В таком случае возможно самостоятельное выздоровление через 2-3 недели. Если иммунная система не способна побороть боррелий, развивается патологический процесс.
Обратите внимание: чем дольше клещ прикреплен к коже и чем дольше он пьет кровь, тем выше риск развития болезни Лайма. Для передачи боррелий паразит должен паразитировать на теле человека в течение 36-48 часов.
Инкубационный период клещевого боррелиоза составляет 1-30 дней, чаще всего — от недели до двух. Изначально заболевание проявляется только в покраснении на коже, которое со временем начинает увеличиваться. Рисунок постепенно визуализируется и напоминает мишень. Через 7-10 дней место укуса бледнеет, а кольца остаются выраженными.

Пациенты, зараженные клещевым боррелиозом, не являются источником инфекции и не опасны для окружающих.
Классификация и стадии развития болезни Лайма
Болезнь классифицируют по нескольким критериям. В зависимости от особенностей течения, она бывает:
- острой (длится до 3 месяцев);
- подострой (3-6 месяцев);
- хронической (более 6 месяцев).
В зависимости от степени тяжести, боррелиоз бывает легким, среднетяжелым и тяжелым. Инкубационный период боррелиоза может длиться до одного месяца.
В клиническом течении заболевания Лайма выделяют 3 стадии развития. Первые две относятся к раннему периоду, последняя — к позднему.
Симптомы боррелиоза на разных стадиях развития
На первой стадии развития у пациента, зараженного боррелиозом, наблюдаются такие симптомы:
- припухлость и покраснение в месте укуса;
- образование красной, доставляющей незначительные болезненные ощущения папулы на месте укуса;
- постепенное расширение зоны покраснения (образуется кольцо диаметром 10-20 см с очерченными краями и более бледным центром);
- озноб;
- головные боли;
- костные и мышечные боли;
- сильная слабость;
- насморк;
- конъюнктивит.

Далее заболевание переходит на следующую стадию развития (диссеминация). Происходит поражение нервной и сердечно-сосудистой систем. Это может проявляться в виде:
- энцефалита;
- серозного менингита;
- неврита лицевого нерва;
- миелита.
Больного беспокоят сильные головные боли пульсирующего характера, светобоязнь, повышенная утомляемость, нарушения сна и памяти, нарушения кожной чувствительности, слезотечение.
В процесс поражения могут быть вовлечены черепные нервы, в результате чего возникает парез лицевых мышц, нарушаются слуховые и зрительные функции. По ходу нервов возникают неприятные ощущения (жжение, онемение).
На этой стадии возможен кардиальный синдром, который выражается в нарушениях сердечного ритма, миокардите, дилатационной кардиомиопатии.
Если поражены суставы, возникают мигрирующие миалгии и артралгии, бурситы, артриты. Такое нарушение проявляется в течение 3 месяцев, но это может произойти и позднее. Начальные симптомы — умеренные боли в суставах. Далее начинается воспалительный процесс крупного сустава. Чаще всего происходит повреждение коленного сустава.
Стадия диссеминации также может выражаться в поражении:
- кожи (множественные мигрирующие эритемы);
- мочеполовой системы (орхит, протеинурия);
- органов зрения (конъюнктивит, хориоретинит);
- пищеварительной системы (гепатит).
Через 6-24 месяца после острой стадии болезнь переходит в хроническую форму. Это так называемая стадия персистенции. Чаще всего в этот период у пациента возникают поражения кожи в виде атрофического акродерматита или доброкачественной лимфоплазии. Также есть вероятность поражения суставов (хронический артрит). Кроме того, хроническая стадия заболевания Лайма может сопровождаться неврологическими симптомами. Это:
- энцефалопатия;
- деменция;
- синдром хронической усталости;
- хронический энцефаломиелит.
Если беременная женщина заражается боррелиями, и они через плацентарный барьер передаются плоду, возможно его внутриутробная гибель либо выкидыш.

При обнаружении клеща, присосавшегося к коже, или ранних проявлений боррелиоза нужно как можно скорее обратиться за медицинской помощью.
Осложнения болезни Лайма
При несвоевременном лечении или попытке лечить боррелиоз самостоятельно развиваются серьезные нарушения:
- паралич периферических нервов;
- нарушения психических функций (существует высокий риск развития слабоумия);
- развитие доброкачественных новообразований на месте укуса клеща;
- снижение остроты зрения и слуха вплоть до их полной потери;
- деформирующие артриты с органическими изменениями суставов;
- тяжелые формы аритмии.
Заболевание редко завершается летальным исходом, но осложнения со стороны сердца могут проявляться аритмиями, угрожающими жизни.
Диагностика заболевания
При подозрении на болезнь Лайма проводят анализ на клещевой иксодовый боррелиоз, а также диагностические мероприятия, направленные на определение воздействия возбудителя на иммунную систему и внутренние органы.
Пациент сдает кровь на боррелиоз. Этот биоматериал исследуют на антитела к боррелиям. Также проводится оценка состояния иммунной системы. Иммунограмма позволяет выявить изменения, характерные для боррелиоза, и определить степень нарушения в работе иммунитета. В качестве материала для исследования используется не только кровь, но и синовиальная, а также цереброспинальная жидкости.
Еще одно важное исследование при болезни Лайма — выявление маркеров воспаления (АПФ, бета-2 микроглобулин).
Пациентам, у которых наблюдается очаговая неврологическая симптоматика, назначают электроэнцефалографию. При подозрении на поражение центральной нервной системы проводят компьютерную и магнитно-резонансную томографию.

Дифференциальная диагностика клещевого боррелиоза проводится с такими заболеваниями, как клещевой энцефалит, серозный менингит, ревматизм, ревматоидный и реактивный артриты, невриты, дерматиты.
Анализы на клещевой боррелиоз сдают сразу после укуса клеща, а также через 3 недели.
Особенности лечения болезни Лайма
Если пациент обратился в больницу сразу же после укуса иксодового клеща, ему назначают антибиотики. Они эффективны только на ранних стадиях заражения боррелиозом. На поздних стадиях развития эффект от приема антибактериальных средств существенно сокращается. Курс антибиотиков довольно долгий — от месяца и дольше.
На ранних стадиях развития клещевого боррелиоза препаратами выбора являются антибиотики из группы тетрациклинов. Если заболевание распространяется на центральную нервную систему, антибиотики вводят внутривенно. Так активные вещества препарата быстрее достигают цели.
Для уменьшения выраженности симптомов болезни Лайма назначают нестероидные противовоспалительные средства и противоаллергические препараты, антиаритмические средства, гепатопротекторы, холинолитические средства.
Если в качестве осложнения боррелиоза развивается менингит с выраженным повышением внутричерепного давления, возможна установка катетера, соединяющего субдуральное пространство с яремной веной. Эта процедура позволяет обеспечить отток избыточной спинномозговой жидкости.
После перенесенного заболевания за пациентом устанавливается диспансерное наблюдение сроком до двух лет. Ему необходимо посещать периодические осмотры и сдавать анализы на серологию. Также пациент находится на учете у невролога, инфекциониста, кардиолога и артролога. Это необходимо для исключения риска перехода инфекции в хроническую форму.

После перенесенного боррелиоза у пациента формируется достаточно прочный иммунитет, защищающий от повторного заражения сроком на 5-7 лет. Этот иммунитет формируется только к тому возбудителю болезни Лайма, который спровоцировал на тот момент патологический процесс. Другими словами, он не защитит от боррелиоза, если его переносчиком будет клещ другой разновидности.
Нужно учитывать, что даже после завершения лечения у пациента могут оставаться остаточные проявления болезни Лайма в виде постоянных мышечных и головных болей, общей слабости и повышенной усталости.
Профилактика
Чтобы исключить риск заражения боррелиозом, необходимо максимально оградить себя от укусов искодовых клещей. В случае их присасывания к коже нужно сразу же обратиться к врачу и сдать необходимые анализы.
Для исключения риска присасывания клещей рекомендуется:
- Избегать мест обитания клещей. Иксодовые клещи любят влажные и затененные участки. Чаще всего они обитают в оврагах, на обочинах лесных троп, на лесных опушках. Паразиты располагаются на тыльной стороне растений на высоте до 1 м.
- При посещении леса и других мест, где могут обитать клещи, использовать репелленты с перметрином или ДЭТА в составе, надевать одежду с длинными рукавами и штанинами, чтобы не оставалось голых участков тела. Брюки нужно заправлять в носки.
- Во время пребывания в лесу периодически внимательно осматривать одежду, чтобы на нее не прикрепился клещ.
- Выполнять тщательный осмотр тела и одежды после возвращения из леса или местности, где растет высокая трава, и принимать душ. Во время гигиенических процедур нужно очень внимательно осмотреть и прощупать кожу по всему телу. Особенно внимательно нужно отнестись к волосистой части головы и зоне под коленями.
Если на коже был обнаружен клещ, его нужно немедленно удалить. Делать это нужно при помощи пинцета. Также можно воспользоваться нитью, обвязав ее вокруг головы паразита и извлекая его наружу аккуратными раскачивающе-выкручивающими движениями. Ни в коем случае нельзя давить клеща руками.

Рану обработать любым дезинфицирующим раствором (спирт, хлоргексидин, перекись водорода).
Руки после извлечения паразита из кожи нужно тщательно вымыть с мылом и обработать антисептиками.
Клещевой энцефалит — природно-очаговое инфекционное заболевание, которое может протекать в острой или хронической форме, развивающееся при повреждении головного и спинного мозга флавивирусом. Заражение происходит при укусе человека иксодовом клещом. Заболевание имеет неблагоприятное течение и может завершиться летальным исходом.

Характеристика возбудителя заболевания
Вирус клещевого энцефалита был выделен в 1937 году. Он подразделяется на 6 генотипов, наиболее значимыми из которых являются дальневосточный (наиболее опасный, с тяжелым лечением и летальностью до 30-40%), западный и урало-сибирский.
Флавивирус представляет собой РНК-вирус, локализующийся в нервной ткани. Он хорошо сохраняется во внешней среде при пониженных температурах, проявляет устойчивость к высушиванию. Вирус клещевого энцефалита сохраняется в молоке в течение двух недель, в масле и сметане — до двух месяцев.
Губительным для вируса является кипячение в течение двух минут или воздействие температурой +60 градусов в течение 20 минут. Ультрафиолетовые лучи и бытовые средства дезинфекции также вызывают быструю гибель микроорганизма.
Иксодовый клещ, который переносит это вирусное заболевание, распространен преимущественно в Сибири, на Дальнем Востоке, в Китае и Монголии. Вспышки заболевания также регистрируются в лесных районах стран Восточной Европы и Скандинавского полуострова.
Инфекция возникает в весенне-летний период. Особую активность клещи проявляют в мае-июне и августе-сентябре.

Второстепенный резервуар вирусного клещевого энцефалита в природе — теплокровные млекопитающие и птицы. Инфекцию могут переносить лисы, бурундуки, зайцы, белки, козы, снегири, тетерева.
Вирус циркулирует таким образом: клещ-животные и птицы-клещ. Если происходит заражение вирусом человека, этот цикл прерывается, так как энцефалит не передается от человека другим живым организмам.
Пути заражения
Вирус клещевого энцефалита в большинстве случаев передается человеку при укусе зараженных иксодовых клещей. Это может произойти не только на природе: паразитов приносят домой собаки или кошки. Также их может принести на одежде человек после прогулки по лесу.
Еще один возможный путь проникновения возбудителя заболевания в организм человека — алиментарный, через употребление некипяченого молока от зараженных животных.
К заражению клещевым энцефалитом восприимчивы абсолютно все люди, вне зависимости от пола и возраста.
В наибольшей степени заражению подвержены:
- работники леспромхозов;
- строители железнодорожных и автомобильных путей;
- охотники;
- туристы.
Жители городов могут заразиться в пригородных зонах, лесопарках, на садово-огородных участках.

Чем старше человек и чем уязвимее его иммунитет, тем более он подвержен заражению и развитию неблагоприятных для здоровья и жизни последствий.
Особенности течения клещевого энцефалита
В зависимости от преобладающих симптомов, это заболевание протекает в таких формах:
- лихорадочная, с преобладанием лихорадки (развивается в 50% случаев);
- менингеальная, с поражением оболочек головного и спинного мозга (30% случаев);
- очаговая, с вовлечением в инфекционный процесс вещества головного мозга и развитием очаговой неврологической симптоматики (до 20% случаев).
Клиническая картина клещевого энцефалита
Симптоматика заболевания зависит от того, в какой форме оно протекает.
От заражения до проявления первых признаков инфекционного процесса проходит 1-2 недели, но в некоторых случаях энцефалит развивается без инкубационного периода и имеет молниеносное течение. В таком случае первые признаки появляются уже через 24 часа. Также иногда встречаются затяжные формы клещевого энцефалита, когда инкубационный период длится около месяца.
Вне зависимости от формы, в которой протекает заболевание, начальный период практически всегда имеет одинаковые симптомы. Клиническая картина разворачивается остро. Изначально состояние напоминает грипп. У зараженного отмечаются:
- ломота в мышцах;
- озноб;
- суставные боли;
- головные боли;
- общая слабость.

Температура тела резко поднимается, на этом фоне могут возникать рвота и судороги. Это особенно часто проявляется у детей.
Проявления лихорадочной формы клещевого энцефалита
Лихорадочное состояние может сохраняться от 2 до 10 дней. Обычно после первого подъема температуры наблюдается стихание симптомов, но затем они возобновляются с новой силой. Примерно через 10 дней после начала развития заболевания общее состояние больного улучшается, температура нормализуется, но общая слабость, повышенная потливость и учащенное сердцебиение могут сохраняться на протяжении месяца с момента выздоровления.
Симптомы менингеальной формы
Для этой формы клещевого энцефалита характерна симптоматика менингита. Проявления возникают на 3-4 день после заражения. Основные признаки:
- сильные головные боли, усиливающиеся при малейшем движении головы;
- головокружения;
- тошнота, рвота (может быть как одно-, так и многократной);
- светобоязнь;
- общая слабость, вялость, заторможенность;
- сильное напряжение затылочных мышц, приводящее к непроизвольному запрокидыванию головы назад.
Перечисленные симптомы свидетельствуют о том, что вирус клещевого энцефалита достиг оболочек спинного и головного мозга. Клиническая картина сохраняется в течение двух недель.

После выздоровления у больного в течение некоторого времени сохраняются слабость и вялость. Он плохо переносит яркий свет и громкие звуки.
Особенности очаговой формы
Очаговая форма, которую также называют менингоэнцефалитической, считается наиболее опасной и неблагоприятной в плане течения и прогноза. В этом случае возбудитель заболевания проникает непосредственно в вещество головного и спинного мозга. Изначально у больного повышается температура до 40 градусов, возникают общая слабость, вялость, сонливость. Возможны рвота, судороги и озноб.
Характерные проявления очаговой формы клещевого энцефалита:
- галлюцинации;
- расстройства сознания;
- бред;
- нарушения дыхания и сердечной деятельности;
- нарушение симметрии лица;
- нарушения координации;
- тремор рук;
- дрожь в ногах;
- нарушение функции речевого аппарата;
- парезы и параличи мышц шеи, плеч, верхней части груди (при поражении спинного мозга);
- радикулит (при проникновении вируса энцефалита в корешки спинного мозга).
Осложнения клещевого энцефалита
Прогноз заболевания и возможные последствия зависят от формы, в которой протекает энцефалит, а также возраста и общего состояния пациента. К осложнениям после этого заболевания относят следующее:
- нарушение концентрации внимания;
- постоянное чувство усталости;
- полная или частичная потеря памяти;
- личностные изменения;
- нарушения координации;
- отек головного мозга с развитием комы, нарушением функции дыхания и кровообращения (высок риск летального исхода);
- кровоизлияние в мозг, часто приводящее к мгновенной смерти;
- сепсис;
- пневмония;
- отит;
- миокардит.

При лихорадочной форме клещевого энцефалита прогноз наиболее удачный: обычно все больные выздоравливают. При менингиальной форме прогноз менее благоприятный, но выздоровление также наступает в большинстве случаев, при этом часто наблюдаются стойкие осложнения со стороны ЦНС (мигрень, хронические головные боли). Очаговая форма наименее благоприятна в плане прогноза: около 30 человек из заболевших умирают.
Что делать, если вы обнаружили на себе клеща?
Если после прогулки или отдыха на природе вы обнаружили на себе клеща, нужно вынуть его из кожи. Действовать нужно аккуратно. Для начала нужно вымыть руки с мылом, надеть защитные перчатки и подготовить пинцет, предварительно продезинфицировав его. Существуют специальные инструменты для удаления клещей — выкручиватели, но они есть не у каждого.
Концами пинцета нужно захватить тельце клеща как можно ближе к коже. Его нужно тянуть очень аккуратно и медленно, чтобы не оторвать головку.
После извлечения клеща руки, инструмент и место, к которому присосался паразит, продезинфицировать.
Еще один способ извлечь клеща — воспользоваться ниткой. После подготовки места прикрепления клеща и рук продезинфицировать нитку и завязать ее узлом у самого хоботка. Плавно потянуть клеща вверх, не скручивая, чтобы не оторвать головку.
Ни в коем случае нельзя брать паразита руками, пытаясь убрать его с кожи или с животного. Делать это можно только в перчатках. Также запрещено лить на клеща растительное масло, бензин и алкоголь, чтобы задушить его. В таких условиях он может из-за нехватки воздуха выпустить еще больше слюны в рану, а это увеличивает риск инфицирования.
После удаления клеща нужно поместить в пробирку или любую небольшую емкость с плотно закрывающейся крышкой. Желательно поместить его на ватку, смоченную водой, чтобы он оставался жив. Паразита нужно доставить в лабораторию на анализ не позднее, чем через 3 дня после удаления.
Диагностика
Диагностика клещевого энцефалита начинается с внешнего осмотра пациента. Врач обращает внимание на такие характерные симптомы, как отечность лица и шеи, тремор рук, судорожный синдром, дезориентацию в пространстве.
Лабораторные исследования при подозрении на клещевой энцефалит включают:
- анализ спинномозговой жидкости;
- метод ИФА на определение повышенного уровня антител класса IgM к вирусу клещевого энцефалита;
- метод ПЦР (выявление РНК вируса в крови и ликворе).
Также проводится ряд инструментальных диагностических мероприятий. Это:
- электроэнцефалография;
- КТ головного мозга;
- МРТ головного мозга.

Клещевой энцефалит дифференцируют от энцефалитов и менингитов другой инфекционной природы (менингококковые, коревые, герпетические), абсцесса и опухолевых новообразований головного мозга, деменции, болезни Лайма, травматических повреждений ЦНС.
Лечение клещевого энцефалита
Все пациенты с выявленным клещевым энцефалитом госпитализируются в инфекционное или неврологическое отделение (в зависимости от того, какая форма заболевания была выявлена).
Этиотропное лечение, направленное непосредственно на вирус, предусматривает введение специфического противоклещевого иммуноглобулина. Лечебный эффект наблюдается спустя 12-24 часов после введения препарата.
В случае раннего выявления энцефалита эффект дает применение препаратов интерферона. Для предотвращения острого отека головного мозга вводят комплекс диуретиков.
В остром периоде заболевания показаны покой и строгий постельный режим.
При лихорадочной и менингеальной формах клещевого энцефалита проводят патогенетическое лечение, направленное на уменьшение интоксикации. Суть заключается в пероральном и парентеральном введении жидкости для восстановления водно-электролитного баланса и кислотно-щелочного состояния организма.
Для уменьшения отека мозга вводят инъекции глюкокортикоидов.

Пациентам с очаговой формой клещевого энцефалита назначают ноотропные препарата для уменьшения возможного неврологического эффекта. При проявлении судорожного синдрома показан длительный прием (в течение 4-6 месяцев) противоэпилептических препаратов.
Профилактика
При нахождении в местах, потенциально опасных в плане обитания иксодовых клещей, нужно тщательно закрыть тело, чтобы не оставалось открытых участков. Нужно, чтобы:
- воротник плотно прилегал к коже;
- свитер или куртка были заправлены в брюки (верх обязательно должен иметь длинные рукава);
- брюки были заправлены в обувь, которая должна быть высокой.
Для похода в лес лучше выбирать однотонную светлую одежду: на ней легче заметить клеща.
Для защиты от паразита рекомендуется использовать специальные отпугивающие средства — репелленты. Его наносят на открытые участки кожи. На одежду нужно наносить акарициды — средства, которые оказывают паралитическое воздействие на клещей.
Читайте также:

