Вирус микоплазма у ребенка
Обновлено: 24.04.2024
В настоящее время наблюдается рост микоплазменной инфекции урогенитального тракта . Из микоплазм, обнаруживаемых в мочеполовой системе, заслуживают внимания микоплазма хоминис (микоплазмоз) и уреаплазма уреалитикум (уреаплазмоз) . Микоплазма хоминис была обнаружена в 1937 году. Ее часто выделяют из мочеполовых органов больных. Уреаплазма уреалитикум была обнаружена в 1954 году из отделяемого больного негонококковым уретритом. Уреаплазмоз и микоплазмоз по клиническим проявлениям очень похожи.
По данным литературы, поражение органов мочеполовой системы микоплазменной инфекцией составляет 40 процентов всех воспалительных заболеваний мочеполовых органов. Микоплазмоз и уреаплазмоз имеют упорное течение, часто рецидивируют, способствуют появлению осложнений. Как правило, микоплазмоз и уреаплазмоз сочетаются с гонореей, трихомониазом. При смешанных венерических заболеваниях довольно часто обнаруживают микоплазмы и уреаплазмы.
Уреаплазмоз и микоплазмоз , как и всякие инфекционные заболевания, имеют инкубационный период. О длительности инкубационного периода у больных микоплазменными поражениями мочеполовых органов до сих пор нет единого мнения. Считается, что продолжительность инкубационного периода может колебаться от трех дней до трех-пяти недель, а по некоторым данным, и до 50-60 дней. По данным литературы, средняя продолжительность инкубационного периода при уретритах, ассоциированных с микоплазмами, составляет 19 дней.
Многочисленные работы, вышедшие в последнее время, свидетельствуют о значительной распространенности микоплазменной инфекции при трихомонадных, гонококковых и хламидийных поражениях мочеполового тракта, острых и хронических воспалениях женской генитальной сферы невыясненной этиологии, патологии беременности и плода. В отделяемом уретры и в соке предстательной железы больных мужчин с различными постгонорейными осложнениями (простатит, везикулит, эпидидимит, орхоэпидидимит) довольно часто обнаруживаются микоплазмы и уреплазмы.
У таких пациентов отмечаются понижение потенции и вторичное бесплодие. Большой процент выделения микоплазм и уреаплазм при трихомониазе, гонорее, хламидиозе указывает на роль смешанной микоплазмо - и уреаплазмогонококковой, микоплазмо- и уреаплазмотрихомонадной, микоплазмо- и уреаплазмохламидийной инфекции в происхождении различных воспалительных процессов в мочеполовой сфере человека.
Хламидийной урогенитальной инфекции чаще сопутствует уреаплазма. Известно, что микоплазмоз и уреаплазмоз у женщин и мужчин часто протекают малосимптомно или вообще без каких-либо клинических проявлений и субъективных ощущений. В таких случаях больные не подозревают о своем заболевании и не обращаются в лечебные учреждения. Большинство исследователей указывают, что единственным источником микоплазмоза и уреаплазмоза является больной человек или микоплазмо- и уреаплазмоноситель.
Заражение происходит исключительно половым путем. Существует строгая зависимость между сексуальной активностью и заболеваемостью микоплазмозом и уреаплазмозом. Уреаплазмы и микоплазмы часто обнаруживаются в мочеиспускательном и цервикальном канале сексуально активных мужчин и женщин. Частота их выявления увеличивается по мере расширения круга половых контактов. Микоплазмы и уреаплазмы являются уникальными микроорганизмами. Микоплазмы, например, занимают промежуточное положение между вирусами, бактериями и простейшими. Микоплазмоз и уреаплазмоз у мужчин не имеют характерной клинической картины.
Отмечается большое количество разнообразных клинических форм — от острых до малосимптомных. У мужчин микоплазмы и креаплазмы способны поражать мочеиспускательный канал, парауретральные протоки, предстательную железу, семенные пузырьки, придатки яичек, мочевой пузырь. Возможен переход воспаления на верхние мочевые пути и почки (в связи с восходящей ми-коплазменной инфекцией). Уретрит может протекать остро, подостро или вяло. Как правило, он протекает стерто, малосимптомно. Характерны незначительные слизистые выделения из мочеиспускательного канала, ощущения слабого зуда, щекотания, жжения.
Субъективные ощущения могут мало беспокоить больных либо совсем не беспокоить. Но ряд больных предъявляют самые разнообразные жалобы, в том числе и на половые расстройства. Наиболее часто инфекция проникает в предстательную железу, семенные пузырьки из предстательной части мочеиспускательного канала непосредственно через выводные протоки. Не исключена возможность попадания микоплазм и уреаплазм в предстательную железу из передней части мочеиспускательного канала через кровеносные и лимфатические сосуды.
Предрасполагающими моментами для возникновения простатита и везикулита являются половые излишества, употребление алкоголя, затягиваемый и прерванный половой акт и др. Клиника при микоплазменном и уреаплазменном поражении предстательной железы не отличается от таковой при простатитах и везикулитах другой этиологии.
Из осложнений, возникающих у мужчин с микоплазмозом и уреаплазмозом, встречается эпидидимит (воспаление придатка яичка), орхит (воспаление яичка) и орхоэпидидимит (воспаление придатка яичка и яичка сразу). Эпидидимиты часто наблюдаются у лиц с длительным течением уретрита. Это заболевание может также возникать в тех случаях, когда воспалительный процесс переходит в предстательную часть мочеиспускательного канала, откуда по самявыносящему протоку проникает в придаток яичка.
Иногда возникает периорхит — воспаление оболочек яичек. При этом между ними скапливается значительное количество жидкости, которая заметно меняет конфигурацию пораженной половины мошонки. Острый орхит развивается в результате перехода воспалительного процесса с придатка яичка. Инфильтрат (уплотнение) в придатке яичка, семявыносящем протоке, семенном канатике рассасывается медленно.
Этот инфильтрат является последствием воспаления, причем полностью перехода к норме не бывает практически никогда. При двустороннем поражении придатков яичек в последующем возможно бесплодие. Осложнения микоплазмоза и уреаплазмоза у мужчин (простатит, уретрит, везикулит, орхоэпидиди мит, цистит, пиелонефрит) могут возникать при несвоевременно начатом лечении, гормональных нарушениях, недостатке витаминов, расстройстве кровообращения в малом тазу, тяжелом физическом труде, травме мочеполовых органов, когда снижается сопротивляемость организма. Под влиянием различных факторов (половое возбуждение, бурный половой акт, прием алкоголя и др.) воспалительный процесс может обостряться и рецидивировать.
Микоплазмоз и уреаплазмоз у женщин имеет свои особенности. Инфекцию обнаруживают у женщин при хронических воспалениях женских половых органов (воспалении яичников, влагалища, цистите, пиелонефрите). В зависимости от локализации процессов различают микоплазмоз и уреаплазмоз наружных и внутренних половых органов. Наиболее часто инфекция проникает во влагалище, мочеиспускательный канал, преддверие влагалища, поражает железы преддверия. Это и есть микоплазмоз и уреаплазмоз наружных половых органов.
По аналогии с другими болезнями (гонорея, трихомониаз), которые передаются половым путем, микоплазмоз и уреаплазмоз наружных половых органов делят на свежий торпидный уретрит, цервицит, вульвовагинит и так далее с давностью заболевания до двух месяцев. Свежие острые урогенитальные поражения при микоплазмозе и уреаплазмозе у женщин наблюдаются редко. Обычно они проявляются кратковременными слабовыраженными ощущениями зуда в области передних половых органов и скудными скоропреходящими выделениями из влагалища и мочеиспускательного канала, которые не вызывают беспокойства у больных.
При появлении неблагоприятных факторов (снижение защитных сил организма, гормональные нарушения), влияющих на течение микоплазменной и уреаплазменной инфекции, могут возникать различные осложнения вульвовагинита и уретрита (поражение почек, почечных лоханок, мочевого пузыря).
Эта инфекция протекает хронически и, как подтверждение этому, мне пришлось наблюдать довольно интересный случай.
В урологическое отделение обратилась пожилая женщина 80-ти лет, на протяжении 30 лет страдающая хроническим циститом, обострение которого происходило у нее раз в году, а то и чаще. При обследовании у больной были выявлены микоплазмы и хламидии. Половой жизнью она не жила. Более того, по ее словам, последняя интимная связь с мужчиной с блеском завершилась лет двадцать назад. Будучи еще молодой женщиной, она заразилась хламидиями и микоплазмами, которые все эти годы благополучно жили в ее организме, периодически вызывая обострения цистита.
Микоплазмы и уреаплазмы способны проникать в полость матки через шеечный канал и вызывать в ней воспалительный процесс, эндометрит, что подтверждается нахождением этих микроорганизмов в полости матки при абортах или выкидышах и мертворождении.
Основными симптомами эндометрита являются нарушения менструального цикла, кровотечения. Нередко наблюдаются бесплодие и самопроизвольные выкидыши. Микоплазмы и уреаплазмы могут проникать из полости матки в просвет маточных труб и вызывать там воспаление (сальпингит). Микоплазмы из маточных труб могут инфицировать яичник. Возникают воспаление и даже абсцедирование яичника, сращение его с воспалительно измененной маточной трубой (аднексит). Больные жалуются на боль в поясничной области, нарушения менструального цикла, болезненность при половом акте и нередко на бесплодие. Микоплазмами и уреаплазмами могут инфицироваться и новорожденные при прохождении через родовой канал.
Лечение микоплазмоза и уреаплазмоза комплексное. Включает в себя применение антибиотиков широкого спектра действия, иммуностимулирующую терапию, физиотерапию, инстиляцию (промывание лекарствами уретры) и так далее. Микоплазмы очень чувствительны к антибиотикам тетрациклинового ряда. Необходимо придерживаться соответствующей диеты (исключение алкоголя, пряностей). Лечение необходимо осуществлять половым партнерам одновременно.
При установлении излеченности пациентов через некоторое время исследуют опять (через семь-восемь дней). Особое значение имеет наблюдение за больными после завершения лечения в течение двух-трех месяцев. Нередко врачам, чтобы добиться излечения, приходится применять несколько курсов, так как одного бывает недостаточно. Учитывая, что микоплазмоз и уреаплазмоз — многоочаговые заболевания, следует брать материал для исследования из нескольких очагов: уретры, влагалища, шейки матки. Необходимо помнить, что микоплазмоз и уреаплазмоз практически не существуют изолированно. Они часто сочетаются друг с другом и другими инфекциями.
Следует внимательно следить за собой и своим здоровьем. Если вы заметили какие-то выделения, неприятные ощущения при мочеиспускании, явления простатита или же болезненные ощущения при половом акте, нарушения месячных и кровотечения, вам обязательно следует обратиться к врачу-специалисту: венерологу, урологу, гинекологу.
Чтобы избежать заражения, надо соблюдать следующие правила:
- 1. Исключить случайные половые связи и иметь постоянного полового партнера, которому вы доверяете.
- 2. Если вы вступили в связь с малознакомым партнером, пользуйтесь презервативами.
Поскольку, к сожалению, никто ни от чего не застрахован, при малейших подозрениях обследуйтесь у врачей-специалистов. Главное, не попадайтесь на дешевую и непроверенную рекламу.
По этому поводу опишем один забавный трагикомический случай. Пришел на прием молодой человек, только что приехавший с Кипра, где он весело проводил летний отпуск. Поскольку парень был молодой, ехал с целью отдохнуть по полной программе (рестораны, девочки), то решил себя предохранить от различных венерических болезней, так как до этого уже неоднократно ими болел.
Индикатор текущей или имевшей место в прошлом инфекции Mycoplasma pneumoniae.
Mycoplasma pneumoniae – распространённый этиологический агент атипичной пневмонии у детей и взрослых. Удельный вес микоплазмозов среди острых респираторных заболеваний, протекающих с преимущественным поражением верхних дыхательных путей, равен 5 - 6% к общему числу больных, а при острых пневмониях - от 6 до 22% всех больных пневмониями.
Mycoplasma pneumoniae ассоциируется также с нереспираторными заболеваниями, такими как менингиты, энцефалиты, панкреатиты, синдром Стивенса-Джонсона и др. Антитела класса IgG, специфичные к Mycoplasma pneumonia, появляются позже, чем IgM антитела, и сохраняются в течение значительно более длительного периода (более года).
Антитела класса IgM, специфичные к Mycoplasma pneumonia, появляются вскоре после начала заболевания, достигая пикового уровня через 1 - 4 недели, затем снижаются до неопределяемого уровня в течение нескольких месяцев. Достоверный прирост уровня IgG в последовательно взятых пробах с промежутком не менее 2 недель может указывать на текущую инфекцию или реинфекцию, даже в отсутствие IgM антител. Иммунитет не является стойким, возможны случаи повторной инфекции.
Специальная подготовка не требуется. Рекомендуется взятие крови не ранее чем через 4 часа после последнего приема пищи. С общими рекомендациями для подготовки к исследованиям можно ознакомиться здесь >>.
Интерпретация результатов исследований содержит информацию для лечащего врача и не является диагнозом. Информацию из этого раздела нельзя использовать для самодиагностики и самолечения. Точный диагноз ставит врач, используя как результаты данного обследования, так и нужную информацию из других источников: анамнеза, результатов других обследований и т.д.
- текущая инфекция или реинфекция Mycoplasma pneumoniae.
- имевшая место в прошлом инфекция Mycoplasma pneumoniae.
- отсутствие инфекции.
- ранний период инфекции или отдалённые сроки после инфекции.
* Коэффициент позитивности (КП) - это отношение оптической плотности пробы пациента к пороговому значению. КП - коэффициент позитивности является универсальным показателем, применяемым в качественных иммуноферментных тестах. КП характеризует степень позитивности исследуемой пробы и может быть полезен врачу для правильной интерпретации полученного результата. Поскольку коэффициент позитивности не коррелирует линейно с концентрацией антител в пробе, не рекомендуется использовать КП для динамического наблюдения за пациентами, в том числе контроля эффективности лечения.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Синонимы: микоплазменная инфекция, микоплазма, Mycoplasma
Микоплазмоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Микоплазменная инфекция - острое заболевание, вызываемое грамм-отрицательными бактериями, сопровождающееся различными воспалительными поражениями респираторного, урогенитального трактов, суставов, кроветворной и нервной систем. Возбудителями являются микоплазмы из рода Mycoplasma семейства Mycoplasmataceae.
Микоплазмы неустойчивы во внешней среде, разрушаются под действием температуры, замораживания, ультрафиолета, ультразвука, а также современных моющих и дезинфицирующих средств.
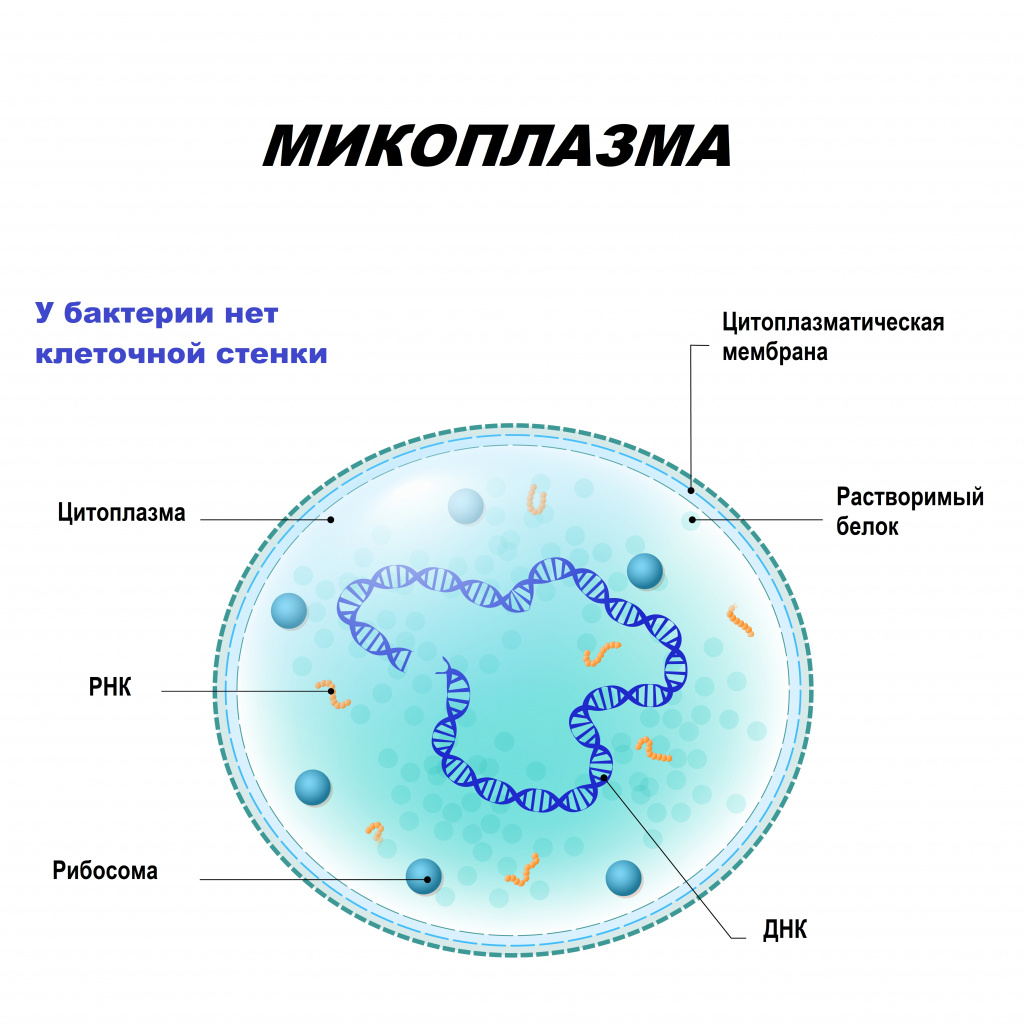
Микоплазмы могут существовать не только вне, но и внутри клеток, что позволяет им ускользать от механизмов иммунной защиты организма. В отличие от бактерий, они не имеют клеточной стенки, но могут расти на специальных бесклеточных средах. Подобно вирусам, проходят через бактериальные фильтры. Самостоятельно существовать микоплазмы не могут, так как паразитируют на клетках организма-хозяина, получая из них питательные вещества.
Причины появления микоплазмоза
Источником инфекции является больной человек или носитель микоплазм. Как правило, микоплазмоз протекает скрыто - примерно 40% больных не чувствуют каких-либо явных симптомов, пока стрессовая ситуация или ослабленный иммунитет не спровоцируют активизацию инфекционного процесса, часто приводя к серьезным осложнениям.
Заражение происходит воздушно-капельным путем, половым путем, вертикальным путем (от матери плоду через плаценту) или во время родов.
Респираторный микоплазмоз, вызываемый Mycoplasma pneumoniae и передающийся воздушно-капельным путем, составляет от 7% до 21% в структуре острых респираторных заболеваний, занимая 5-е место среди болезней органов дыхания.
Для передачи возбудителя требуется довольно тесный и длительный контакт, поэтому респираторный микоплазмоз особенно распространен в закрытых коллективах.
Возбудители респираторного микоплазмоза проникают в организм через дыхательные пути, фиксируются на поверхности эпителия слизистой оболочки трахеи и бронхов. Они вырабатывают токсины, которые вызывают стойкий кашель. Иммунологический ответ на этот возбудитель может провоцировать внебольничную пневмонию, тяжелые заболевания верхних дыхательных путей, острый приступ астмы.
Многочисленные исследования показали, что бактерии респираторного микоплазмоза можно выявить практически во всех органах и тканях – печени, почках, сердечной мышце, веществе мозга, перикардиальной и внутрисуставной жидкостях, крови.
Это дает возможность рассматривать микоплазменную инфекцию как генерализованный процесс с диссеминацией возбудителя и развитием полиорганных поражений.

Mycoplasma genitalium – патогенный микроорганизм, способный вызывать уретрит у лиц обоего пола, цервицит и воспалительные заболевания органов малого таза у женщин. Урогенитальный микоплазмоз распространен среди взрослых и передается половым путем.
Классификация заболевания
Выделяют три основные формы заболевания: респираторный микоплазмоз, урогенитальный микоплазмоз, врожденный микоплазмоз.
Классификация по МКБ 10
А63.8 Другие уточненные заболевания, передаваемые преимущественно половым путем:
- А63.8 + N34.1 Уретрит, вызванный M. genitalium
- А63.8 + N72 Цервицит, вызванный M. genitalium
- А63.8 + N70 Сальпингоофорит, вызванный M. genitalium
- А63.8 + N71 Эндометрит, вызванный M. genitalium
- А63.8 + N45 Орхит и эпидидимит, вызванный M. genitalium
- А63.8 + N48.1 Баланопостит, вызванный M. genitalium
J20.0 Острый бронхит, вызванный M. pneumoniae
B96.0 M. рneumoniae как причина болезней, классифицированных в других рубриках.
Симптомы микоплазмоза
Для урогенитального микоплазмоза характерные клинические особенности не выявлены. Описаны микоплазменные уретриты, простатиты, вагиниты, кольпиты, цервициты, острые и хронические пиелонефриты. Чаще всего микоплазмоз протекает в виде обычной мочеполовой инфекции. Появляется зуд и жжение при мочеиспускании, болезненность в нижней части живота, а также необильные слизистые выделения с неприятным запахом.
Более тяжелым случаем является респираторный микоплазмоз, так как возможно поражение абсолютно любого отдела дыхательного тракта.
Заболевание может протекать в двух клинических формах:
- микоплазмоз верхних дыхательных путей (неосложненный респираторный микоплазмоз),
- микоплазменная пневмония.
Начало заболевания чаще постепенное, реже острое. У пациентов выявляют першение в горле, ринит, непродуктивный постоянный кашель, субфебрильную лихорадку, недомогание, чувство ломоты, головную боль, охриплость, сыпь и редко буллезное воспаление барабанной перепонки. Катаральный синдром характеризуется явлениями фарингита, трахеита или бронхита (часто с обструктивным компонентом). Нередко у детей отмечается коклюшеподобный кашель, сопровождающийся болями в груди, животе, нередко заканчивающийся рвотой.
Диагностика микоплазмоза
Основным направлением в диагностике микоплазмоза является выделение возбудителя, так как клиническая картина заболевания не позволяет достоверно установить диагноз.
Лабораторная диагностика респираторного микоплазмоза основана на прямых методах выявления микоплазм и серологических реакциях определения специфических антител.
Проводят серологическое исследование на M. pneumoniae (на специфические антитела IgM, IgG и IgA). Антитела класса IgM являются индикатором первичного инфицирования.
Индикатор текущей или имевшей место в прошлом инфекции Mycoplasma pneumoniae. Mycoplasma pneumoniae – распространённый этиологический агент атипичной пневмонии у детей и взрослых. Удельный вес микоплазмозов среди острых респираторных заболеваний, протекающих с преимущественным поражение.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Синонимы: микоплазменная инфекция, микоплазма, Mycoplasma
Микоплазмоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Микоплазменная инфекция - острое заболевание, вызываемое грамм-отрицательными бактериями, сопровождающееся различными воспалительными поражениями респираторного, урогенитального трактов, суставов, кроветворной и нервной систем. Возбудителями являются микоплазмы из рода Mycoplasma семейства Mycoplasmataceae.
Микоплазмы неустойчивы во внешней среде, разрушаются под действием температуры, замораживания, ультрафиолета, ультразвука, а также современных моющих и дезинфицирующих средств.
Микоплазмы могут существовать не только вне, но и внутри клеток, что позволяет им ускользать от механизмов иммунной защиты организма. В отличие от бактерий, они не имеют клеточной стенки, но могут расти на специальных бесклеточных средах. Подобно вирусам, проходят через бактериальные фильтры. Самостоятельно существовать микоплазмы не могут, так как паразитируют на клетках организма-хозяина, получая из них питательные вещества.

Причины появления микоплазмоза
Источником инфекции является больной человек или носитель микоплазм. Как правило, микоплазмоз протекает скрыто - примерно 40% больных не чувствуют каких-либо явных симптомов, пока стрессовая ситуация или ослабленный иммунитет не спровоцируют активизацию инфекционного процесса, часто приводя к серьезным осложнениям.
Заражение происходит воздушно-капельным путем, половым путем, вертикальным путем (от матери плоду через плаценту) или во время родов.
Респираторный микоплазмоз, вызываемый Mycoplasma pneumoniae и передающийся воздушно-капельным путем, составляет от 7% до 21% в структуре острых респираторных заболеваний, занимая 5-е место среди болезней органов дыхания.
Для передачи возбудителя требуется довольно тесный и длительный контакт, поэтому респираторный микоплазмоз особенно распространен в закрытых коллективах.
Возбудители респираторного микоплазмоза проникают в организм через дыхательные пути, фиксируются на поверхности эпителия слизистой оболочки трахеи и бронхов. Они вырабатывают токсины, которые вызывают стойкий кашель. Иммунологический ответ на этот возбудитель может провоцировать внебольничную пневмонию, тяжелые заболевания верхних дыхательных путей, острый приступ астмы.
Многочисленные исследования показали, что бактерии респираторного микоплазмоза можно выявить практически во всех органах и тканях – печени, почках, сердечной мышце, веществе мозга, перикардиальной и внутрисуставной жидкостях, крови.
Это дает возможность рассматривать микоплазменную инфекцию как генерализованный процесс с диссеминацией возбудителя и развитием полиорганных поражений.

Mycoplasma genitalium – патогенный микроорганизм, способный вызывать уретрит у лиц обоего пола, цервицит и воспалительные заболевания органов малого таза у женщин. Урогенитальный микоплазмоз распространен среди взрослых и передается половым путем.

Классификация заболевания
Выделяют три основные формы заболевания: респираторный микоплазмоз, урогенитальный микоплазмоз, врожденный микоплазмоз.
Классификация по МКБ 10
А63.8 Другие уточненные заболевания, передаваемые преимущественно половым путем:
- А63.8 + N34.1 Уретрит, вызванный M. genitalium
- А63.8 + N72 Цервицит, вызванный M. genitalium
- А63.8 + N70 Сальпингоофорит, вызванный M. genitalium
- А63.8 + N71 Эндометрит, вызванный M. genitalium
- А63.8 + N45 Орхит и эпидидимит, вызванный M. genitalium
- А63.8 + N48.1 Баланопостит, вызванный M. genitalium
J20.0 Острый бронхит, вызванный M. pneumoniae
B96.0 M. рneumoniae как причина болезней, классифицированных в других рубриках.
Симптомы микоплазмоза
Для урогенитального микоплазмоза характерные клинические особенности не выявлены. Описаны микоплазменные уретриты, простатиты, вагиниты, кольпиты, цервициты, острые и хронические пиелонефриты. Чаще всего микоплазмоз протекает в виде обычной мочеполовой инфекции. Появляется зуд и жжение при мочеиспускании, болезненность в нижней части живота, а также необильные слизистые выделения с неприятным запахом.
Более тяжелым случаем является респираторный микоплазмоз, так как возможно поражение абсолютно любого отдела дыхательного тракта.
Заболевание может протекать в двух клинических формах:
- микоплазмоз верхних дыхательных путей (неосложненный респираторный микоплазмоз),
- микоплазменная пневмония.
Начало заболевания чаще постепенное, реже острое. У пациентов выявляют першение в горле, ринит, непродуктивный постоянный кашель, субфебрильную лихорадку, недомогание, чувство ломоты, головную боль, охриплость, сыпь и редко буллезное воспаление барабанной перепонки. Катаральный синдром характеризуется явлениями фарингита, трахеита или бронхита (часто с обструктивным компонентом). Нередко у детей отмечается коклюшеподобный кашель, сопровождающийся болями в груди, животе, нередко заканчивающийся рвотой.
Диагностика микоплазмоза
Основным направлением в диагностике микоплазмоза является выделение возбудителя, так как клиническая картина заболевания не позволяет достоверно установить диагноз.
Лабораторная диагностика респираторного микоплазмоза основана на прямых методах выявления микоплазм и серологических реакциях определения специфических антител.
Проводят серологическое исследование на M. pneumoniae (на специфические антитела IgM, IgG и IgA). Антитела класса IgM являются индикатором первичного инфицирования.
Индикатор текущей или имевшей место в прошлом инфекции Mycoplasma pneumoniae. Mycoplasma pneumoniae – распространённый этиологический агент атипичной пневмонии у детей и взрослых. Удельный вес микоплазмозов среди острых респираторных заболеваний, протекающих с преимущественным поражение.
Что такое Респираторная микоплазменная инфекция у детей -
Микоплазмепная инфекция у детей — острое инфекционное заболевание, которому подвержены человек и животные и которое вызывается микоплазмами (грамотрицательные бактерии). Это микроорганизмы, которые находятся между вирусами и бактериями в классификации по культуральным свойствам.
Больной человек или здоровый носитель микоплазм распространяют инфекцию воздушно-капельным путем. Микоплазмы нестойки, потому путь передачи инфекции через вещи и игрушки практически исключен.
С октября по февраль регистрируется самое большое количество заболеваний микоплазменной инфекцией. Распространению вирусов способствует погода, преобладающая в холодное время года.
Летом также возможны эпидемические вспышки в детсадах, школах или детских лагерях. Инфекция М. pneumonia особенно активна в новых коллективах, потому за первые 3-4 месяца инфекцией заражается примерно половина детей. Особенно инфекции подвержены дети после 10 лет.
Что провоцирует / Причины Респираторной микоплазменной инфекции у детей:
Исторические сведения. М. pneumonia, возбудитель респираторной микоплазменной инфекции, был открыт в 1944 году ученым М. D. Eaton и его командой. Для выделения М. pneumonia использовали мокроту заболевших атипичной пневмонией. Сначала выдвигались предположения, что агент относится к вирусам, потому что была отмечена его способность к росту на культуре тканей и куриных эмбрионах. Но через 22 года была доказана способность М. pneumonia жить и размножаться на искусственных средах – благодаря исследователям во главе с R. Chanock. Потому М. pneumonia был отнесен к таким прокариотным одноклеточным как микоплазмы.
Mycoplasma pneumoniae приводят к поражениям бронхолегочной (дыхательной) системы. Существует около 40 видов микоплазм, которые приводят к заболеваниям глаз, мочеполовойсистемы, сустатов и т. д. Например, это М. hominis, Т-микоплазмы и пр. Инфекционисты часто сталкиваются с микоплазменной инфекцией, которая поражает дыхательную систему человека. Такая инфекция называется микоплазменной.
М. pneumoniae может расти на культурах клеток человека и животных. Очень мелкие колонии от 0,5 до 1 мм образует М. pneumoniae на поверхности плотных питательных сред. Диаметр клеток М. pneumonia составляет 100-600 нм, они имеют изменчиво круглую форму. Они чувствительны к ультрафиолетовому излучению, а также к температуре. Разрушаются под воздействием дезинфицирующих средств, которые обычно применяются для нейтрализации вирусов, поражающих респираторные органы.
Патогенез (что происходит?) во время Респираторной микоплазменной инфекции у детей:
Агент М. pneumonia попадает в организм через слизистую трахеи и бронхов. Микоплазмы крепятся к эпителиальному слою, которым покрыты дыхательные пути ребенка. Под их воздействием разрушаются перемычки между клетками эпителия и рушится структура ткани. Инфекция распространяется по бронхам и в итоге затрагивает альвеолы. В цитоплазме альвеол появляются микроколонии агента М. pneumoniae.
Развивается интерстициальная пневмония с утолщением межальвеолярных перегородок, может развиваться бронхопневмония. В тяжелых случаях болезни микоплазма заносится в печень, центральную нервную систему, а также в почки и другие органы. Начинает развиваться гепатит, менингит или нефрит. Бронхолегочные поражения возникают при присоединении бактериальной флоры.
Перенесенная инфекция способствует формированию иммунитета. Его длительность зависит от того, насколько тяжелое и продолжительное заболевание было перенесено. Если человек перенес пневмонию, у него вырабатывается защитный иммунитет на срок от 5 до 10 лет. Больные, перенесшие катар верхних дыхательных путей, имеют иммунитет на протяжении от 1 до 2 лет.
Сосуды слизистой оболочки трахеи переполнены кровью, могут кровоточить, также могут проявляться очаги изъязвления. Врачи отмечают спадение долей легких и расширение воздушных пространств дистальных бронхиол. Микроскопическое исследование показывает, что клетки эпителия бронхов и трахеи увеличены, как и клетки альвеолярного эпителия. В цитоплазме обнаруживается скопление микоплазм. Отмечается инфильтрация стенок бронхов и бронхиол лимфоцитами, гистиоцитами, плазматическими клетками и единичными лейкоцитами.
Явление некроза выражены только в тяжелых случаях, как и десквамации эпителиального слоя альвеол.
Симптомы Респираторной микоплазменной инфекции у детей:
От 1 до 3 недель может длиться инкубационный период. Скрытый период болезни может протекать даже 4 или 5 недель, но не более. Клинические формы могут быть различны. Самая легкая – стертый катар верхних дыхательных путей, самая тяжелая – сливная пневмония.

Болезнь проявляется постепенно, температура тела немного повышается. Начинается насморк, аппетит пропадает частично или полностью, возникает сухой кашель. Дети школьного возраста могут жаловаться на недомогание, ощущение общей слабости, озноб. В теле появляется ломота, болит голова, ощущается першение и сухость в горле.
После нескольких дней болезни температура тела поднимается еще больше и достигает отметки 38—39° С – это может произойти как на третий, так и на шестой день после начала заболевания. В разгар болезни лицо становится более бледным, иногда воспаляется конъюнктива, сосуды склер перенасыщены кровью. Могут возникать головокружения, потливость, боли в животе. Выделяют такие симптомы как боли в глазных яблоках, тошнота и рвота, печень увеличена. В большинстве случаев симптомы интоксикации организма выражены слабо, даже в разгар болезни.
Слизистая оболочка зева может быть слегка налита кровью, врачи отмечают явления фарингита с усилением сосудистого рисунка и увеличением фолликулов. Фарингит характеризуется воспалением слизистой оболочки и лимфоидной ткани глотки, проявляется как кашель, покраснение горла, утруднение дыхания и т. д. При глотании могут возникать неприятные ощущения. Ребенку тяжело дышать носом. Можно заметить, что он приоткрывает рот, чтобы облегчить себе дыхание. Когда болезнь начинается, кашель имеет сухой характер, но после 4 или 5 дня появляется небольшая мокрота. В некоторых случаях можно заметить также симптомы крупа. Врачи при прослушивании легких и бронхов слышат, что дыхание жесткое, присутствуют непостоянные рассеянные сухие хрипы. Рентгенограмма может выявить усиление бронхососудистого рисунка и расширение корней, явления умеренной эмфиземы.
При анализе крови выявляется небольшой лейкоцитоз (количество лейкоцитов в крови больного ребенка превышает норму), нейтрофилез (высокое содержание нейтрофильных гранулоцитов в крови, характерно для острых инфекционных заболеваний). Соэ повышается до 20-30 мм/ч.
Микоплазменная пневмония классифицируется как очаговая или долевая. Она может начинаться вместе с развитием других симптомов болезни, с первого дня. Но в большинстве случаев развитие пневмонии наблюдают с третьего, четвертого или пятого дня. Когда начинается пневмония, температура тела ребенка достигает отметки 39—40° С. То, насколько выражена лихорадка, не отражает того, насколько тяжелая форма пневмонии у больного. Микоплазменная пневмония в редких случаях может проходить с нормальной или слегка повышенной температурой тела.
Отследить микоплазменную пневмонию можно по прогрессирующим изменениям в легких, при которых симптомы интоксикации организма относительно слабо выражены. С развитием пневмонии признаки поражения носоглотки могут исчезнуть или ослабеть. Некоторые больные переносят ринит, гиперемию слизистой оболочки зева, фарингит. В некоторых случаях пневмония сопровождается поражением плевры. Диагностировать это можно по болям в области груди, которые становятся сильнее при вдохе и выдохе, врачи порой прослушивают шум трения плевры, что также указывает на ее поражение.
Когда болезнь достигает пика, общее состояние ребенка зачастую нарушается умеренно. Интоксикация проявляется у маленьких детей как общая вялость, отсутствие аппетита (или слабый аппетит); масса тела не прибавляется.
При исследовании периферической крови фиксируют тенденцию к умеренному лейкоцитозу, сдвиг лейкоцитарной формулы влево, лимфопению, моноцитопению, СОЭ в пределах 30-40 мм/ч.
Течение
ОРЗ микоплазменной этиологии протекает в большинстве случаев легко. Температура тела повышена от 2 до 3 дней, но в редких случаях она может держаться неделю, в очень редких случаях – две или три недели. Также 1-2 недели наблюдаются катаральные явления (першение в горле, насморк, кашель и пр.). Микоплазменная пневмония протекает дольше. В большинстве случаев через 2-3 недели исчезают изменения в легких. Но в некоторых случаях они могут ликвидироваться и через месяц или два.
Как и при многих вирусных заболеваниях, осложнения при респираторной микоплазменной инфекции у детей связаны с присоединением бактериальной флоры. Иногда у больных возникает менингоэнцефалит, полирадикулоневриты, поражаются сосуды глаз. Наукой еще не установлена природа таких осложнений.
Микоплазменная инфекция у новорожденных и недоношенных детей
Проходя через родовые пути, ребенок может заразиться микоплазменной инфекцией. Новорожденные переносят болезнь особенно тяжело, схоже с двухсторонней пневмонией. Также болезнь у них может протекать в генерализованной форме, при которой поражается паренхиматозных органов, почек и ЦНС. Такие случаи обычно тяжелые, но температура малышей не повышается до высоких отметок. Довольно часто печень и селезенка новорожденного увеличиваются. Бывают случаи кишечных расстройств, появление судорожного синдрома у зараженных детей. Болезнь протекает долго, имеет циклы спада и нарастания. Позитивный момент в том, что летальные исходы встречаются редко, только если к болезни присоединилась бактериальная инфекция или ОРВИ.
Врожденная микоплазменная инфекция
Малыш может заразиться респираторной микоплазменной инфекцией, находясь у матери в утробе. Это приводит к выкидышам, или же ребенок умирает сразу после родов. Такие случаи характерны тем, что микоплазмы множатся практически во всех органах ребенка. В легких возникают изменения, в других органах также.
Диагностика Респираторной микоплазменной инфекции у детей:
Микоплазменную инфекцию у детей можно диагностировать по тому, что заболевание начинается постепенно, лихорадка длится долго, интоксикация почти не проявляется, катаральные явления выражены слабо. Признаки поражения бронхолегочной системы вплоть до появления малосимптомных (атипичных) пневмоний возникают последовательно.
В частых случаях требуется лаборатоное подтверждение болезни. Микоплазмв выделяют из фарингеальной слизи, гноя, мокроты. Для обнаружения колоний микоплазм применяют обычную фазовоконтрастную, световую, микроскопию или иммунофлюоресценцию.
Переносчиками микоплазм могут быть вполне здоровые люди, поэтому рекомендовано серологическое подтверждение диагноза (изучение антигенов/антител в биологическом материале больных).
Дифференциальная диагностика
Необходимо отличить микоплазменную инфекцию от ОРВИ, в особенности от тех, что имеют аденовирусную этиологию. Также микоплазменную инфекцию отличают от РС-инфекции, орнитоза, КУ-лихорадки и крупозной пневмонии. Пневмония при крупе отличается от пневмонии при микоплазме тем, что при крупозной возникает токсикоз, происходят клинические и рентгенологические изменения в легких больного. Особенно характерны нейтрофильный лейкоцитоз и высокая СОЭ. Быстрое клиническое улучшение наступает благодаря антибиотикам, что не наблюдается при микоплазменной пневмонии.
Орнитозной инфекцией можно заразиться от голубей или домашних птиц. Она характеризуется острым началом болезни, температура тела высокая, токсикоз выражен с первого дня болезни, катаральные явления не наблюдаются. На 4-6 день заболевания отмечают поражение легких. Печень и селезенка увеличиваются. СОЭ значительно повышено. Наблюдается лейкопения или нормоцитоз. Практически невозможно клинически дифференцировать ОРЗ микоплазменной этиологии с ОРВИ без лабораторных исследований.
Лечение Респираторной микоплазменной инфекции у детей:
Лечение микоплазменной инфекции у детей рекомендуют проводить либо в домашних условиях, либо в стационаре. При легких формах лечить можно только симптомы заболевания. Антибиотики назначаются лечащим врачом, если формы болезни среднетяжелые/тяжелые. Принимают, например, азитромицин в дозе, адекватной возрасту больного. Если случай заболевания особенно тяжелый и есть интоксикация, назначают — внутривенные вливания детоксицирующих растворов, мочегонные.
Прогноз благоприятный, если течение болезни проходит без осложнений.
Профилактика Респираторной микоплазменной инфекции у детей:
Необходимо изолировать больного на ранних сроках развития болезни. Проводятся общепрофилактические мероприятия в очаге инфекции. Специфическая профилактика не разработана.
К каким докторам следует обращаться если у Вас Респираторная микоплазменная инфекция у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Респираторной микоплазменной инфекции у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:

