Вирус моллюск у детей лечение чистотелом
Обновлено: 12.05.2024
Чаще всего пациенты обращаются со следующими видами поражений:
- со стригущим лишаем в виде микроспории и трихофитии;
- отрубевидным (разноцветным);
- розовым (лишай Жибера);
- красным плоским;
- опоясывающим.
Болезнь отличается высокой контагиозностью (заразностью). Опасности заражения могут подвергаться взрослые и дети, окружающие больного. Поэтому при любых патологических изменениях кожи, ребенка следует показать дерматологу, инфекционисту или педиатру.
Причины заболевания у ребенка
Так как заболевание имеет бактериальный и вирусный характер, этиология его развития обусловлена воздействием бактериального или вирусного патогена.
-
Стригущий вид проявляется двумя формами – микроспорией и трихофитией. Основной возбудитель – грибковая инфекция у людей и животных. Иногда заражение происходит при контакте с игрушками и предметами обихода, содержащими грибковые споры – головные уборы, расчески или мочалки. Наиболее часто развивается стригущий лишай на коже у детей грудного возраста.
Развитие отрубевидного лишая у ребенка вызывают три вида дрожжеподобных грибков – Malassezia furfur, Pityrosporum orbiculare или P. Ovale. Эти грибки часто обитают на коже не причиняя ей вреда. Триггером к развитию патологии могут послужить:
- инфекционные патологии (СПИД, туберкулез);
- заболевания и состояния, нарушающие гормональный фон (СД, болезнь Кушинга, коллоидный зоб ЩЖ, ожирение);
- гипергидроз;
- ревматизм;
- лейкоз;
- себорея;
- лимфогранулематоз;
- наследственный фактор.
- снижение иммунных функций;
- переутомление;
- ОРВИ;
- аллергозы и вегетоневрозы;
- мелкие кожные повреждения;
- авитаминоз.
Грибковые лишаи у детей чаще диагностируются в теплый сезон, вирусные – с наступлением холодов.
Симптомы лишая у детей
Симптоматика заболевания отличается по внешнему проявлению и клиническому течению согласно развитию определенной формы заболевания.
Самое распространенное грибковое заболевание, поражающее ногтевые пластины, волосы и кожу детей. Длительность инкубационного периода (с момента грибкового заражения до проявления первых симптомов) составляет от 5 до 40 дней.
Признаки кожного поражения проявляются образованием отграниченных круглых и овальных, сильно шелушащихся и покрытых чешуйками, красных пятен. Патология проявляется выраженным зудом и жжением.
При поражении волосистой зоны головы образуются крупные и мелкие, округлой формы очаги облысения. Границы очагов обрамляют обломанные у основания волосы (будто подстриженные). У детей с ослабленным иммунитетом могут проявляться:
- признаки лимфаденита, пиодермии, фолликулита и перифолликулита;
- повышение температуры тела;
- снижение аппетита.
Наиболее часто встречающаяся локализация – верх туловища и волосистая область на голове. Проявление заболевания начинается с появления желтоватых точек в устье волосяных фолликул. Точечные образования постепенно трансформируются в коричнево-желтые или розово-желтые пятна, покрытые чешуйками в виде отрубей. Постепенное разрастание пятен приводит к их слиянию и образованию более крупных, шелушащихся очагов.
Пораженные зоны не подвергаются загару и образуют на коже ребенка гипопигментированные участки.
Первичные признаки розового лишая у ребенка проявляются единичной материнской бляшкой. Это напоминающее медальон ярко-розовое овальное пятно в диаметре до 5 см.
Спустя 1-1,5 недели появляется множество вторичных мелких высыпаний (до 2 см) в сопровождении зуда.
Отличительная особенность пятен – шелушение в центре и отсутствие шелушения на их красной кайме. Высыпания могут наблюдаться от 1 до 1,5 месяца, затем бесследно исчезают самостоятельно.
Постоянное раздражение пораженной кожи (трение одежды, водные процедуры, ультрафиолет) может спровоцировать гнойные осложнения – импетиго, фолликулит, гидраденит.
Крайне редко диагностируется детским дерматологом. Проявляется поражением кожи, слизистых оболочек, иногда – ногтей. Характеризуется мономорфными узелковыми высыпаниями. Узелки плоские, блестящие, ярко-красной или синюшной окраски в диаметре до 3 мм. Слияние узелков образует бляшки небольшого размера, покрытые чешуйками.
Патология вызывает интенсивный зуд. Обычная локализация плоского красного лишая – область лучезапястных суставов, поверхность предплечий в местах сгиба, подмышечные и паховые зоны, внутренняя поверхность бедер, слизистая оболочка рта.
Появлению симптомов опоясывающего лишая у детей предшествует:
- чувство недомогания;
- озноб;
- повышенная температура;
- покалывание, онемение и жжение в местах возможных высыпаний (по ходу чувствительных нервов).
Спустя сутки на участках эритематозно-отечной кожи появляются пузырьки (размером до 0,5 см), заполненные прозрачным, жидким секретом. Высыпания локализуются линейно, как елочка, располагаясь в стороны от нервного ствола по нервным ответвлениям.
Период активного высыпания сопровождается лихорадкой, межреберными болями и лимфаденитом (увеличением лимфатических узлов). Постепенно пузырьки подсыхают. Образованные на их месте корочки отпадают. Об их присутствии напоминает легкая пигментация кожи. Длительность заболевания – от 1,5 недель до месяца.
При развитии опоясывающего лишая на коже у детей могут развиваться невралгии, неврит глазодвигательных и зрительных нервов, иридоциклит, кератит, конъюнктивит или стоматит. При слабом иммунном фагоцитозе (защите) данная разновидность лишая может спровоцировать серьезные осложнения в виде серозного менингита, энцефалита, миелита.
Методы диагностики
Диагностический поиск включает:
- физикальную диагностику – осмотр кожного покрова;
- люминесцентную диагностику;
- микроскопические исследования соскоба кожи;
- морфологию клеток и тканей в зоне поражения;
- биохимию крови.
Результаты диагностики определяют тип возбудителя болезни и помогают врачу определиться, как лечить, выявленную форму дерматоза.
Тактика лечения лишая у ребенка
Схема лечебной терапии зависит от вида инфекционного возбудителя и выраженности клинических проявлений. При любой разновидности лишая лечение проводится под врачебным контролем. При заразной форме патологии больной ребенок должен быть изолирован от других детей.
При лишае грибковой этиологии:
- Назначаются системные антимикотики.
- Для обработки пораженной кожи назначаются противогрибковые мази.
- Проводится общеукрепляющая витаминотерапия и иммуномодулирующая терапия.
- Сильный зуд снимается антигистаминными препаратами и кортикостероидными мазями.
- При поражении кожи на голове рекомендуется применение шампуней с фунгицидным эффектом.
Критерий излечения от грибкового лишая обусловлен трехкратным отрицательным анализом на присутствие грибковых патогенов.
При лишаях вирусной этиологии лечение предусматривает:
- Назначение противовирусных средств общего и местного действия.
- Прием анальгетиков и препаратов НПВС.
- Обработку очагов высыпания дезинфицирующими средствами – для исключения гнойных осложнений.
- Физиотерапию (УФО, соллюкс, ультразвук, диатермию, электрофорез).
- Рефлексотерапию и новокаиновую блокаду – при выраженных болях.
Для исключения рецидивов важно строго соблюдать правила гигиены – регулярно менять белье и одежду ребенка. Тщательно ее стирать и проглаживать. Не допускать расчесывания пораженной кожи. Дезинфицировать предметы гигиены. Обеспечить гипоаллергенное питание.
Записаться и попасть на прием к специалисту, который точно знает, чем эффективнее всего лечить лишай у ребенка, вы можете в любое удобное время.
Контагиозный моллюск у ребенка – это дерматологическое заболевание с доброкачественным течением, высокой заразностью, проявляющееся папулезными элементами на коже, слизистых оболочках. Основной симптом — внезапное появление безболезненных узелковых высыпаний с характерным творожистым содержимым. При классической клинике постановка диагноза не составляет сложности, достаточно осмотра профильного специалиста. Атипичное течение требует проведения лабораторной верификации. Лечение местное, включает деструкцию патологических очагов физическими, химическими либо механическими способами.
МКБ-10
Общие сведения
За последние десятилетия отмечается рост заболеваемости контагиозным моллюском, что связывают с ухудшением экологической картины мира, снижением иммунореактивности у населения в целом. Заболевание отличается высокой степенью контагиозности: возникают вспышки в детских учреждениях, болеют сразу целые семьи.

Причины
Этиология контагиозного моллюска инфекционная. Заболевание вызывает ДНК-содержащий ортопоксвирус, принадлежащий к семейству поксвирусов (вирусы оспы). Возбудитель имеет 4 подвида, паразитирует только у человека. Наиболее значимый путь передачи у детей — контактный. Заражение происходит непосредственно от больного или опосредованно, через предметы личной гигиены (мочалка, посуда, полотенце).
Возможно инфицирование в бассейне, спортзале, парикмахерской, массажных кабинетах. Для подростков актуален половой механизм передачи возбудителя. Инкубационный период у ребенка длится от 2-х недель до 2-6 мес. К факторам риска относятся:
- нарушение барьерной функции кожи при дерматологических проблемах;
- ношение тесного белья и одежды;
- дефекты личной гигиены;
- иммунный дефицит.
Патогенез
Ортопоксвирус развивается в клетках плоского эпителия человека. Вирус не проникает в глубокие слои кожи, не оказывает системного действия на организм. В процессе жизненного цикла вирус вызывает пролиферацию и дегенерацию эпидермальных клеток. Измененные контагиозным моллюском клетки приобретают вид овальных образований с крупными включениями в цитоплазме — моллюсковые тельца. Пораженные клетки сливаются, образуя внутрикожную папулу. Визуально образование выглядит как узелок.
Симптомы
Основной признак контагиозного моллюска – высыпания на коже и/или видимых слизистых. Патологические элементы располагаются на любом участке тела. Излюбленная локализация контагиозного моллюска у детей: кожа лица, шеи, груди, тыльной поверхности кисти. При половом пути передачи сыпь появляется в области наружных половых органов, аноректальной зоны, нижней половины живота. В зависимости от распространенности различают локализованную и генерализованную формы патологии.
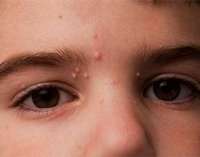
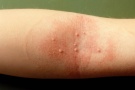
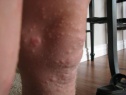
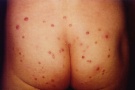
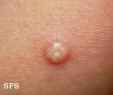
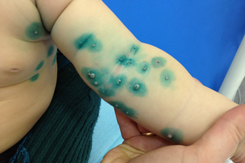
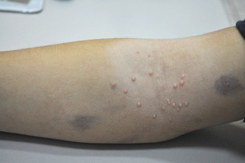
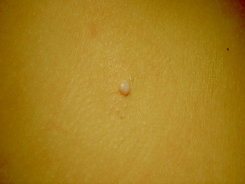
Сыпь у ребенка в дебюте выглядит как мелкие (до 2мм) узелки полусферической формы телесного или розового цвета с перламутровым отливом. Количество колеблется от 5 до нескольких десятков штук. В центре узелка располагается втяжение, из которого при надавливании выделяется белая кашицеобразная субстанция. Сыпь может постепенно увеличиваться в размере, достигая 0,5 см и более. Элементы расположены на неизмененной коже изолированно или группами. Патогномоничный признак – распространение сыпи линейно по ходу расчесов (симптом Кебнера).
Диссеминированная форма встречается при сочетании контагиозного моллюска с экземой, атопическим дерматитом. Общее состояние ребенка обычно не нарушено. У части детей отмечается кожный зуд. В 10% случаев встречаются атипичные формы контагиозного моллюска. При сопутствующих иммунодефицитных состояниях формируются гигантские узелки (более 1,5 см в диаметре). На лице и шее контагиозный моллюск иногда напоминает угри. На кистях элементы могут ороговевать, приобретая вид бородавок.
Осложнения
Несвоевременная диагностика и терапия контагиозного моллюска может осложниться рядом патологических состояний. При нарушении эпителиального барьера и травматизации присоединяется вторичная инфекция кожи, формируются пустулы, абсцессы и рубцы. При расположении элементов в периорбитальной зоне возможно развитие конъюнктивита. Редко контагиозный моллюск провоцирует эпителиальный кератит — поражение роговицы. Кератит с вовлечением кровеносных сосудов глаза грозит расстройствами зрения вплоть до слепоты.
Диагностика
Для верификации болезни у ребенка обычно достаточно клинического осмотра детским дерматологом. Атипичные виды сыпи требуют дифференциации с угревой болезнью, плоскими и вульгарными бородавками, милиа. Алгоритм обследования пациента:
- Физикальные данные. Визуально определяется типичная для контагиозного моллюска сыпь — мелкие бледно-розовые узелки на невоспаленном фоне коже. При пальпации врач получает характерное белесое отделяемое, которое состоит из поврежденных эпителиальных клеток и моллюсковых телец.
- Лабораторная диагностика. При наличии сомнительных образований проводят микроскопическое и патоморфологическое исследование содержимого узелков. Диагноз контагиозного моллюска подтверждает наличие пролиферативных и дегенеративные изменений в шиповатом слое кожи. Внутри цитоплазмы обнаруживают частицы вируса.
Лечение контагиозного моллюска у детей
Консервативная терапия
Несмотря на возможное самостоятельное разрешение, больные контагиозным моллюском подлежат лечению с целью предупреждения аутоинфицирования и заражения других детей. Любые неосложненные формы заболевания у ребенка лечатся амбулаторно. Метод терапии врач подбирает индивидуально, исходя из возраста пациента, распространенности процесса, наличия сопутствующей патологии. Диссеминированные формы требуют системного назначения противовирусных препаратов на основе интерферона. Основное направление в терапии — деструкция высыпаний с элиминацией возбудителя.
Химическая деструкция
Применение мазей и кремов целесообразно при единичных элементах. Из местных консервативных техник используют аппликации трихлоруксусной кислоты, нитрата серебра, йода. Суть метода состоит в активации локального иммунитета в ответ на повреждение эпидермиса препаратами. Также применяются пластыри с салициловой или ретиноевой кислотой. Данная техника не рекомендована детям с сопутствующим дерматитом, так как может вызывать дополнительное раздражение кожи.
Криодеструкция
Методика представляет собой вымораживание высыпаний жидким азотом. Подходит для удаления небольших немногочисленных высыпаний контагиозного моллюска. Криодеструкция производится с помощью нанесения на поврежденную кожу низкотемпературного азота тампоном или аэрозольным криодеструктором. Метод почти безболезнен, для выздоровления требуется несколько сеансов.
Радиоволновая деструкция
Электрокоагуляция
Проводится с применением локальной анестезии. Принцип техники — воздействие на образование токов высокой частоты с разрушением телец возбудителя. Электрокоагуляция позволяет эффективно провести деструкцию элементов контагиозного моллюска на обширной площади поражения, гарантированно предупреждая распространение инфекции. После процедуры остаются сухие корочки, которые отшелушиваются без формирования рубца.
Лазерная деструкция
Бесконтактный, безболезненный метод удаления узелковой сыпи с помощью лазерного луча. Пучок света разрушает папулу с содержащимся внутри вирусом, коагулирует сосуды, минимизируя риски рецидива. После процедуры возможны следы в виде гиперемии, которые через несколько суток исчезают без последствий. Лазеротерапия позволяет за один сеанс обработать очаги любой площади.
Хирургическое лечение
Оперативное удаление контагиозного моллюска проводит детский хирург под местным или общим обезболиванием. Для удаления высыпаний используется пинцет, кюретка или ложка Фолькмана. После вылущивания операционное поле обрабатывается растворами антисептиков. Метод приемлем при свежей сыпи, при необходимости патогистологического изучения материала. Хирургическое вмешательство нежелательно применять у детей, больных атопическим дерматитом.
Прогноз и профилактика
Прогноз при контагиозном моллюске в большинстве случаев благоприятен. Спонтанная инволюция может произойти у ребенка на протяжении 6-9 месяцев. Атипичное или затяжное течение (до 5 лет) характерно для больных с иммунодепрессивными состояниями. Специфической профилактики заболевания нет. Неспецифические методы включают использование индивидуальных средств личной гигиены, соблюдение правил сексуальной культуры подростками. Эпидемиологические мероприятия предусматривают изоляцию больного ребенка от коллектива до выздоровления.
1. Федеральные клинические рекомендации по ведению больных контагиозным моллюском/ Российское общество дерматовенерологов и косметологов// Москва — 2013.
2. Контагиозный моллюск в практике детского хирурга/ Литовка В.К, Журило И.П.// Здоровье ребенка. - №3 — 2013.
3. Контагиозный моллюск у детей: особенности течения и современные подходы к терапии/ Мурашкин Н.Н., Материкин А.И.// Педиатрическая фармакология. − №6 − 2016.
4. Контагиозный моллюск: современное состояние проблемы/ Кравченко В.Г.// Дерматовенерология. Косметология. Сексопатология. − № 1(4) − 2016.
Контагиозный моллюск – паразитарное поражение кожи и слизистых оболочек специфическим вирусом. Проявляется безболезненными узелковыми высыпаниями с пупковидным вдавлением в центре, из которых при надавливании выделяется творожистое содержимое. При попадании на кожу или слизистые этого секрета происходит самозаражение и передача заболевания контактным лицам. Имеет склонность к рецидивам, часто фиксируется вместе с другими инфекциями, в т. ч. ВИЧ-инфекцией.
МКБ-10





Общие сведения
Контагиозный моллюск – хроническое выскоконтагиозное заболевание кожи, возбудитель контагиозного моллюска входит в оспенную группу вирусов – Molluscipoxvirus. По международной классификации болезней контагиозный моллюск не относится к венерологическим заболеваниям, однако, ВОЗ включает контагиозный моллюск в перечень инфекций передаваемых половым путем. Заражению подвержены лица обоих полов вне зависимости от возрастных групп, но люди неразборчивые в сексуальных контактах и дети попадают в группу риска.
Патогенез контагиозного моллюска
Контагиозный моллюск это доброкачественное новообразование кожи; синтез ДНК-вируса происходит в кератиноцитах эпидермиса, после размножения вируса в клетках хозяина блокируется активность Т-лимфоцитов, а потому иммунные клетки при поражении отсутствуют, что и объясняет иммунную толерантность, которая благоприятствует возбудителю при инфицировании.
Пути заражения и патогенез контагиозного моллюска

Контагиозный моллюск является заболеванием, которому подвержены только люди. Заражение происходит при непосредственном контакте больного человека со здоровым, но имеет место быть опосредованный путь заражения – через загрязненные предметы.
Взрослые в основном заражаются контагиозным моллюском при половом контакте, заражение происходит за счет соприкосновения кожи партнеров, а не посредством коитуса, именно поэтому контагиозный моллюск некоторые международные медицинские организации не относят к группе инфекций, передаваемых половым путем. Область поражения при половых контактах это обычно промежность, внутренняя поверхность бедер, нижняя часть живота, наружные половые органы.

При заражении бытовым путем определенной локализации контагиозного моллюска нет, новообразования можно встретить на любых участках кожи. Наличие повреждений и микротравм кожи является благоприятным условием для инокуляции вируса. Случаи заражения обычно носят единичный характер, несмотря на высокую контагиозность моллюска, но в детских садах поражения могут носить эндемичный характер.
Такие факторы как скученность, контакты с кожей, влажная атмосфера благоприятствуют диссеминации. Инкубационный период контагиозного моллюска составляет от нескольких недель до нескольких месяцев, поэтому бывает сложно установить источник заражения. После появления клинических проявлений контагиозный моллюск распространяется по телу путем самозаражения. Клеточные иммунные дефициты врожденные и приобретенные способствуют заражению, у людей с ВИЧ инфекцией заболеваемость контагиозным моллюском в несколько раз выше.
Поскольку возбудителем контагиозного моллюска является ДНК-вирус, то полного излечения добиться невозможно, однако современные методы воздействия позволяют добиться длительной и стойкой ремиссии.
Клинические проявления контагиозного моллюска
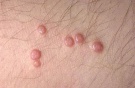
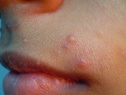
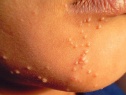
После инкубационного периода на коже появляются единичные безболезненные плотные узелки округлой формы, цвет кожи, пораженной контагиозным моллюском, обычно не изменен или приобретает розовый оттенок, иногда может отмечаться восковидный или перламутровый блеск. Далее происходит увеличение количества элементов контагиозного моллюска за счет самозаражения. Размеры высыпаний от просяного зерна до горошины, иногда при слиянии элементов могут образовываться гигантские контагиозные моллюски, они имеют вид полусферических папул с запавшей центральной частью.

Узелки располагаются на теле повсеместно, но поскольку на втором этапе развития контагиозного моллюска самозаражение происходит через руки, то поражаются участки кожи, к которым наиболее часто прикасаются. Это лицо, шея, верхняя часть туловища и собственно сами кисти рук. Высыпания контагиозного моллюска носят беспорядочный характер, и их количество порой доходит до нескольких сотен, трение рук и непроизвольные почесывания увеличивают количество диссеминаций.
При надавливании пинцетом или случайном повреждении контагиозного моллюска из него выделяется белая кашецеобразная масса, которая состоит из ороговевших клеток и лимфоцитов. Но в ней также содержаться включения моллюскообразных телец, благодаря чему заболевание и получило свое название. Какие-либо субъективные ощущения отсутствуют, но некоторые пациенты больные контагиозным моллюском отмечают зуд и небольшую инфильтрацию, которая случается при присоединении вторичной инфекции.
При атипичных формах контагиозного моллюска характерного вогнутого центра на высыпаниях может не быть, а сами элементы могут быть очень мелких размеров. Профузные формы контагиозного моллюска диагностируют у детей с атопическим дерматитом, у детей с лейкемией и иммунодефицитами, а так же у ВИЧ-положительных пациентов. Как правило, течение контагиозного моллюска проходит без осложнений, возможны асептические и гнойные абсцессы кожи вокруг зоны поражения. В очень редких случаях наблюдается суперинфекция, после которой остаются рубцы.
Диагностика контагиозного моллюска
Диагноз ставится дерматологом на основании клинического осмотра пациента, при сомнительных случаях для диагностики прибегают к гистологическому исследованию, в ходе которого обнаруживаются моллюсковые тельца в цитоплазме клеток эпидермиса. Необходимо дифференцировать контагиозный моллюск с красным плоским лишаем, множественной формы кератоакантомы и бородавками.
Лечение контагиозного моллюска

Хирургическое удаление с помощью кюретажа после предварительной местной анестезии под пленкой дает хороший эффект, так как за один сеанс можно удалить большое количество контагиозных моллюсков из-за практически полного отсутствия болевого синдрома во время процедуры. Обычно проводят один сеанс в месяц, и за несколько месяцев наступает полное клиническое выздоровление. При таком методе лечения не остается содержимого узелков, травматизация кожных покровов минимальна, после кюретажа в некоторых случаях показана электрокоагуляция мест поражения.
Удаление кожных образований контагиозного моллюска возможно путем криодеструкции или радиоволновым методом. Применяется также удаление лазером. Если высыпаний контагиозного моллюска немного, то хороший эффект дают химиопрепараты, но длительно их использовать не рекомендуется из-за раздражающего действия на кожу. При незначительной диссеминации УФ-облучение лечебным ультрафиолетом пораженной кожи и использование кремов с ацикловиром показаны всем пациентам с контагиозным моллюском.
Метод аппликации Туберкулином на пораженный контагиозным моллюском участок особенно часто используется в детской дерматологии, так как является безболезненным. Эта методика новая, а потому точных статистических данных о ее эффективности нет. Но дети должны быть предварительно провакцинированы БЦЖ или изопринозином.
Профилактика и прогноз
В большинстве случаев прогноз при заражении контагиозным моллюском благоприятен, исключения составляют пациенты с иммунодефицитными состояниями. Профилактика заключается в соблюдении личной гигиены как в местах общественного пользования, так и дома. Необходимо, чтобы каждый член семьи имел свою мочалку и иные банные принадлежности. При диагностировании контагиозного моллюска у детей, инфицированных детей изолируют и назначают карантин сроком на длительность инкубационного периода с ежедневным профилактическим осмотром всего детского коллектива и обслуживающего персонала.
В последнее время заболевание контагиозный моллюск встречается часто у детей самых разных возрастов. В этой статье я отвечу на наиболее распространенные вопросы родителей относительно данного состояния.
Контагиозный моллюск является заболеванием вирусной природы. Передается болезнь контактным путем, т.е. при прямом контакте кожи больного ребенка и кожи здорового, а также при контакте с игрушками и другими предметами общего пользования. Если раньше это заболевание встречалось у детей, начиная с 3-ех лет, т.е. у тех, которые ведут активный контактный образ жизни, посещают детский сад, то сейчас контагиозный моллюск часто встречается у детей первого года жизни, которые в большинстве своем не контактируют с другими детьми. Таким образом, нашими личными предположениями относительно путей передачи вирусной инфекции у детей первого года жизни являются следующие: заражение может происходить при проведении массажа, посещении бассейна, поликлиники.
Контагиозный моллюск – это заболевание, которое не является опасным для здоровья ребенка. В подавляющем большинстве случаев оно не является свидетельством сниженного иммунитета ребенка, а появляется именно у детей потому, что детский иммунитет более уязвимый и незрелый и, в связи с этим, вирус контагиозного моллюска легко размножается в детском организме.
Высыпания при контагиозном моллюске могут располагаться на любом участке тела, но излюбленной локализацией являются туловище, особенно его боковые поверхности, подмышечные области, а также соприкасающиеся с туловищем поверхности рук. Но также мы часто встречаем высыпания на коже лица, в том числе около глаз, носа, на шее и на других частях тела.
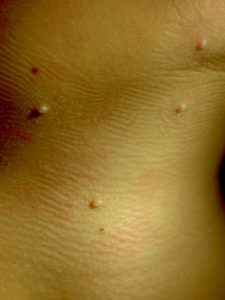
Вот мы и подошли к наиболее тревожащему родителей вопросу: каким способом будет проводиться лечение?
По нашему опыту и опыту зарубежных коллег, назначение противовирусных, иммуномодулирующих препаратов при контагиозном моллюске является нецелесообразным, т.к. еще раз повторюсь, наличие контагиозного моллюска не означает снижение иммунитета у ребенка. А вот вмешательства в здоровый иммунитет путем назначения различных препаратов внутрь, может вызвать куда более серьезные осложнения, чем наличие контагиозного моллюска. Из личных наблюдений можем отметить, что в подавляющем большинстве случаев применение различных комбинаций противовирусных препаратов, назначаемых другими врачами, не приносят желаемого освобождения от этого заболевания.
В редких случаях наблюдается самопроизвольное исчезновение элементов, в то время как чаще всего высыпания распространяются, и тогда из 1-2 элементов появляется 10, далее из 10 появляется 20-30 и так далее. Думаю, что никому из родителей не хочется, чтобы их здоровый малыш общался с ребенком, у которого есть подобные высыпания. Кроме того, наличие таких высыпаний является противопоказанием для посещения детского сада!
Лечение контагиозного моллюска в нашем Центре заключается в удалении элементов механическим способом, т.е. пинцетом. К примеру, в большинстве европейских стран удаление проводят тоже пинцетом или ложечкой Фолькмана, а в США, ОАЭ вообще не лечат, но о скорости распространения высыпаний я уже сказала выше.
Процедура удаления состоит из нескольких этапов:
В 90% случаев сама процедура удаления проходит безболезненно и спокойно, занимая приблизительно около 10-20 минут. Но встречаются индивидуальные редкие случаи, когда крем не полностью обезболил кожный покров, и ребенок может получать неприятные, но не болезненные ощущения.
Также течение и продолжительность процедуры зависят от возраста ребенка. Например, совсем маленькие дети до года и взрослые сознательные дети после 7 лет спокойно реагируют на процедуру, а вот малыши в период с 2 до 5 лет могут капризничать из-за страха перед любыми медицинскими процедурами.
И последнее: удаление высыпаний контагиозного моллюска не является гарантией того, что высыпания не появятся вновь. Чаще всего это заболевание рецидивирует, т.е. элементы появляются вновь еще 2-3 раза, но потом бесследно пропадает.
Контагиозный моллюск у детей – вирусное инфекционное кожное заболевание. Возбудитель относится к группе Поксвирусов, как и вирус натуральной оспы. Вирус поражает людей с ослабленным иммунитетом, детей в возрасте 2–10 лет (чаще всего болеют дошкольники). В большинстве случаев болезнь проходит самостоятельно в течение 6–24 месяцев. Исключение составляют больные ВИЧ, атопическим дерматитом. У них болезнь имеет склонность к рецидивированию, протекает более тяжело, обязательно нужно проводить лечение основного заболевания.
Причины и пути передачи

Вирус моллюска контагиозного (MCV) поражает исключительно людей, характеризуется высокой заразностью. Вирус передается от больных людей при прямом телесном контакте или через предметы обихода – полотенца, игрушки, мочалки, вещи.
Наиболее часто заражение происходит контактным путем в детских коллективах – в садике или дома среди членов семьи. Вирус распространяется при посещении спортивных секций, бассейна. Чтобы прервать распространение вируса, рекомендуют заболевших детей изолировать. От момента контакта с вирусом до появления высыпаний проходит от 2 недель до 6 месяцев.
У взрослых и подростков инфекция также передается половым путем. Инфицирование происходит вирусом 2 типа, а локализация высыпаний соответствует месту проникновения возбудителя – кожа и слизистые наружных половых органов, лобок, бедра, промежность.
Способствуют инфицированию расчесы на коже, поэтому у людей с атопическим дерматитом и другими кожными заболеваниями риск заражения выше. Наличие трещин облегчает проникновение вируса в кожу, высыпания появляются часто линейно, по ходу расчесов.
Редко наблюдаются случаи заражения моллюском при нанесении татуировок, а также от инфицированной матери к ребенку в процессе родов.
Быстрое распространение на новые участки кожных покровов, затяжное рецидивирующее течение, высокая восприимчивость к вирусной инфекции наблюдаются у лиц с ВИЧ и на фоне других болезней, ослабляющих иммунитет.
Патогенез
Моллюск на коже у ребенка вызывает в 75–96% первый тип вируса MCV-1. Возбудитель заболевания проникает внутрь клеток эпидермиса. С молекулы вирусной ДНК клетка начинает синтезировать патологический белок, который вскоре переполняет цитоплазму клетки. Клетка растягивается, принимает шаровидную форму, ее называют моллюсковым тельцем. Наступает усиленная пролиферация и дегенерация клеток шиповатого слоя кожи.
Классификация и стадии развития контагиозного моллюска
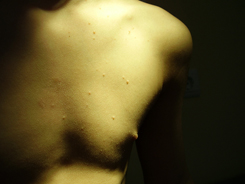
Контагиозный моллюск у детей может поражать одну анатомическую область (локализованная форма), несколько или все тело (генерализованная форма). Чаще всего встречаются кожные высыпания на лице, веках, туловище, конечностях. Исключение составляют ладони, подошвы и волосистая часть головы, на них не бывает поражения кожи моллюском.
Кроме классической формы контагиозного моллюска у детей встречаются атипичные формы. Их диагностировать сложнее, так как по внешнему виду высыпания они напоминают другую болезнь:
- На папиллому похожи педикулярные моллюски, образование висит на тонкой ножке.
- Гигантские папулы достигают в размере 2–3 см, их скопления могут обезображивать лицо, тело.
- Ороговевающие похожи на бородавки, покрыты роговыми чешуйками. Чаще располагаются на тыльной части рук, между пальцами.
- На лице папулы с белым содержимым напоминают акне.
- Кистозная форма моллюска у ребенка характеризуется образованием полости в середине папулы.
- Язвенная форма – при ней имеются дефекты кожи, которые образуются на месте узелков и папул.
Симптомы

Заболевание проявляется только кожными симптомами, нарушений общего состояния, самочувствия нет, температура нормальная. Основной симптом контагиозного моллюска у детей и взрослых – типичная сыпь округлой формы перламутрового цвета, безболезненная, на фоне здоровой кожи или по ходу расчесов.
Размер узелков от 2 мм до 5 мм, редко может достигать 1,5–2 см. Они бывают единичные и множественные, не сливаются, не вызывают зуд. По консистенции мягкие, безболезненные. Количество элементов сыпи чаще всего до 20 штук, однако их может стать больше на фоне ОРВИ, стресса, снижения иммунитета.
Сам вирус воспалительных изменений не вызывает. Если вокруг элементов есть отек, гиперемия, это признаки присоединения вторичной инфекции – стрептококков, стафилококков, грибков. Также в этом случае появляются гнойные пустулы, боль, зуд.
Главный дискомфорт от сыпи при контагиозном моллюске у детей – психологический из-за косметического дефекта. Особенно это касается форм при локализации на лице, множественных папулах. Также ребенка ограничивают в посещении коллектива, поэтому от взрослых требуется отреагировать и вылечить патологию.
Осложнения
Моллюск у детей редко приводит к осложнениям. Наиболее опасные из них:
- Кератит, конъюнктивит при локализации сыпи на веках. В тяжелых случаях можно лишиться зрения из-за врастания сосудов в роговицу.
- Импетиго как результат вторичного бактериального заражения.
- Диссеминация процесса по коже и слизистым оболочкам при иммунодефицитном состоянии, расчесах, плохой гигиене.
- Грубые рубцы на месте высыпаний.
Диагностика
Основной вид диагностики заболевания – осмотр кожных покровов специалистом. Детский дерматолог визуально определяет наличие характерных высыпаний, стадию, степень тяжести и подбирает лечение. Подтвердить природу возбудителя можно путем ПЦР, но обычно в этом нет необходимости. В сложных диагностических случаях проводят:
- Дерматоскопию – осмотр папул у пациента через увеличительную линзу.
- Соскоб с исследованием содержимого под микроскопом.
- При локализации в аногенитальной зоне взрослым пациентам проводят анализы на ВИЧ, ЗППП.
- При тяжелом течении проводят иммунологические анализы для выявления скрытого иммунодефицита.
Дифференциальный диагноз
Контагиозный моллюск следует дифференцировать с такими болезнями:
- бородавки;
- герпесвирусная инфекция;
- акне – угри и милиумы;
- грибковые болезни кожи, например, криптококкоз.
Учитывая, что все они требуют совершенно разного лечения, а проявления могут быть схожими, с любыми симптомами нужно обращаться за консультацией к врачу.
Лечение контагиозного моллюска у детей
В лечении контагиозного моллюска у детей можно выделить два направления – общее укрепление иммунитета и местное воздействие на элементы сыпи с целью деструкции.
Удаление папул с моллюском на теле проводят такими методами:
- Хирургическим путем – содержимое выскабливают острой ложечкой или кюреткой, обрабатывают антисептиком. Метод не применяют при локализации папул на лице и в области половых органов, при атопическом дерматите. Плюс метода – можно исследовать материал после удаления в гистологической лаборатории.
- Щадящие методы лечения – прижигание лазером, жидким азотом (криодеструкция), электрическим током (электрокоагуляция), радиоволнами. После воздействия высокой или низкой температурой пораженные клетки кожи отмирают. После удаления узелков остается рубчик на коже. Впоследствии здесь может быть депигментированное или пигментированное пятнышко. Лучший косметический эффект наблюдается при воздействии лазером, радиоволнами, электрокоагуляцией. Лазером и электрокоагуляцией можно обработать большие площади кожи при множественных высыпаниях. При криодеструкции на папулу воздействуют жидким азотом, может потребоваться повторное прижигание для полного уничтожения очага. При необходимости проводят местную анестезию, а после лечения – тщательную обработку кожи антисептиком.
- Консервативный метод терапии – химическое воздействие на папулы, чаще используют 5–10% гидроксид калия. Его наносят 3 раза в неделю в течение длительного времени (до наступления эффекта). Нельзя использовать мазь возле глаз и при поражении слизистых оболочек, у детей до двух лет. Также могут применяться трихлоруксусная кислота в виде пилинга, салициловая кислота как гель или пластырь, препараты серебра, йода, ретиноиды.
Если у пациента генерализованная форма или ВИЧ-позитивный статус, показана системная терапия противовирусными препаратами по специальным схемам (интерферон альфа, антиретровирусные препараты, циметидин).
Оптимальный метод удаления посоветует врач в зависимости от возраста пациента, локализации, распространенности процесса, иммунного статуса.
Прогноз и профилактика
У детей с нормальной иммунной системой прогноз благоприятный, выздоровление происходит в течение полугода – двух лет. Во многих странах тактика при моллюске у ребенка выжидательная, лечение не проводят. Чтобы избавить от психологического дискомфорта самого пациента и снизить риск заражения, распространения инфекции среди окружающих людей, следует проводить лечение.

Профилактика заболевания включает неспецифические методы, то есть направлена против многих возбудителей, а не только против вируса моллюска:
- Мыть руки с мылом после посещения общественных мест.
- Не пользоваться личными вещами другого человека.
- Укреплять иммунитет – заниматься физкультурой, разнообразно питаться, лечить острые и хронические болезни.
- Исключить половые контакты в подростковом возрасте, иметь постоянного партнера – во взрослом.
Самостоятельно лечить контагиозный моллюск у детей опасно. Использование методов нетрадиционной медицины может привести к химическим ожогам кожи, присоединению гнойной инфекции и распространению вируса на большие площади. Особенно опасно удаление очагов контагиозных моллюсков путем выдавливания дома без соблюдения принципов асептики, антисептики. Удаление элементов нужно проводить только в клинике.
Читайте также:

