Вирус не могу спать ночью
Обновлено: 22.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Нарушение сна: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Нарушение сна, или бессонница (инсомния) - это обобщенное понятие, подразумевающее плохое засыпание, проблемы с поддержанием сна и слишком раннее пробуждение. В результате во время сна человек не может полностью восстановить силы и работоспособность, что снижает качество жизни. Нарушение сна в той или иной степени отмечается почти у половины взрослого населения, однако только у 9–15% людей подобная проблема становится клинически значимой. У пожилых лиц хроническая бессонница отмечается гораздо чаще, чем у молодых, - более чем в 55% случаев.
При любых нарушениях сна человек фиксирует усталость, снижение внимания или памяти, подавленность, депрессию, уменьшение жизненной активности.
Разновидности нарушений сна
В зависимости от причины нарушения сна различают первичную бессонницу и вторичную. При постановке диагноза первичной бессонницы органических, психиатрических, неврологических причин для нарушения сна не отмечают. Вторичные бессонницы становятся следствием различных заболеваний, приема возбуждающих препаратов или каких-либо неблагоприятных внешних условий.
Нарушения сна могут быть острыми (преходящими), кратковременными (до 6 мес.) и хроническими (более полугода). Острое нарушение сна может возникнуть у каждого человека под влиянием стресса, перевозбуждения, в связи со сменой часового пояса. Хроническая инсомния развивается у предрасположенных к этому людей. Обычно этому состоянию подвержены пожилые пациенты, женщины, люди, по тем или иным причинам спящие не более 5 часов в сутки, а также те, кто переживают длительное отсутствие работы, супружеский развод, психологические и психиатрические травмы, пациенты с хроническими заболеваниями.
Возможные причины нарушений сна
Причин таких трудностей засыпания может быть множество, в частности, недостаточная усталость, нахождение длительное время днем в постели, нерегулярное время засыпания, тревога, заболевания, вызывающие зуд или боль.
Частая жалоба – неприятные ощущения в нижних конечностях (ползание мурашек, дрожь, покалывание, жжение, подергивание), которые заставляют все время менять положение ног (синдром беспокойных ног). Симптомы значительно ослабевают или исчезают вовсе при движении. Наилучший эффект чаще всего оказывает обычная ходьба или просто стояние.
В последнее время выросла доля пациентов, у которых возникает проблема с засыпанием вследствие употребления в вечернее время возбуждающих напитков (чая, кофе, энергетиков), а также злоупотребления лекарственными препаратами (кофеином, психостимуляторами, некоторыми антидепрессантами, нейролептиками, ноотропами).
Жалобы на плохой сон характерны для пациентов с инсультом, деменцией, болезнью Паркинсона, Альцгеймера. Такие психические заболевания, как депрессия, шизофрения, тревожно-маниакальные состояния, также сопровождаются нарушением сна.
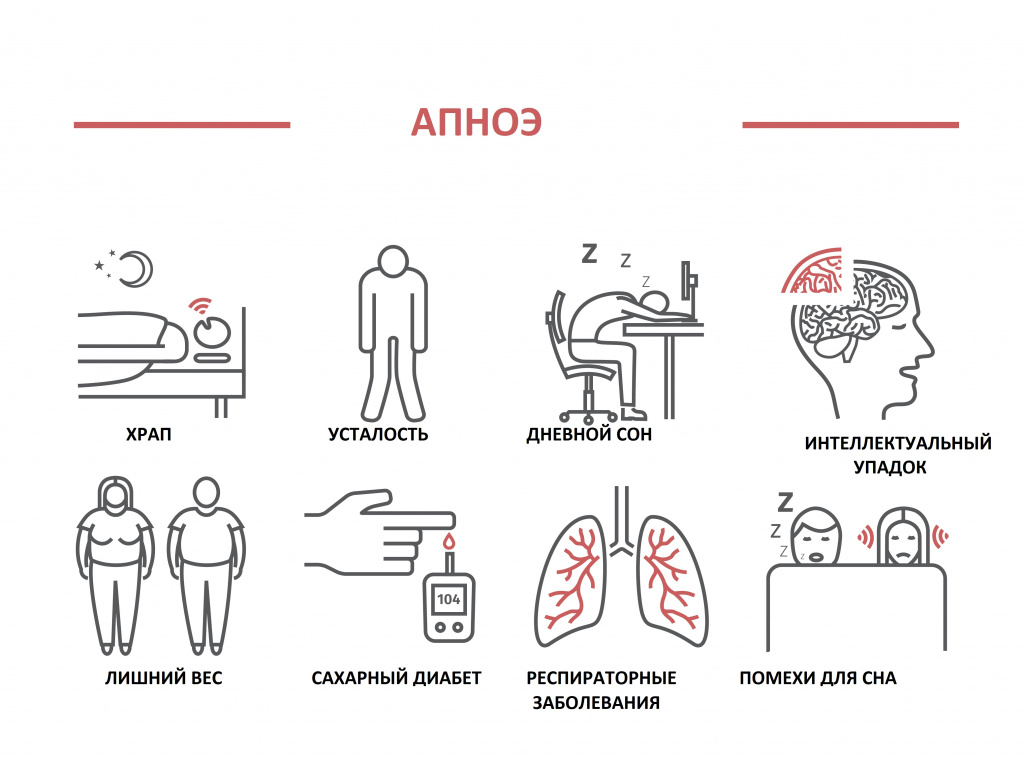
Это дыхательное расстройство возникает во время храпа из-за спадания тканей глоточного кольца при вдохе и характеризуется кратковременной остановкой дыхания, что сопровождается снижением уровня кислорода крови и прерыванием сна.
Нарушение циркадного ритма почти всегда ведет к хронической бессоннице. Такая ситуация возникает при сменных и вахтовых работах, а также у тех, кто долго засиживается вечером у телевизора или компьютера. Избыток синего света экранов в вечерние и ночные часы обусловливает десинхроноз – нарушение суточного биоритма, что, в свою очередь, ведет к нарушению сна.
Частые пробуждения могут быть следствием сердечно-сосудистых (аритмии, артериальная гипертензия), легочных (ХОБЛ), костно-мышечных (артриты, ревматизм), мочеполовых (простатит, недержание мочи) и эндокринных заболеваний.
К каким врачам обращаться при нарушениях сна
Первоначально следует обратиться к врачу-терапевту, чтобы определить истинную причину бессонницы и выявить возможные сопутствующие заболевания, которые могут вести к нарушению сна.
При подозрении на депрессивный синдром необходимо проконсультироваться с психотерапевтом или неврологом. При успешном лечении психоневрологических расстройств сон, как правило, нормализуется.
В том случае, когда диагностика нарушения сна затруднена, терапевт направляет пациента к сомнологу.
Диагностика и обследования при нарушениях сна
При диагностике нарушений сна в первую очередь следует понять, имеет ли бессонница первичный или вторичный характер. Следует иметь в виду, что около 80% случаев нарушений сна вызвано различными заболеваниями. Наряду с жалобами на плохой сон следует учитывать следующие факторы: храп, лишний вес, артериальную гипертензию, неврологические нарушения (перенесенный инсульт, черепно-мозговая травма), наличие заболеваний, которые по ночам могут давать болевой синдром (ревматизм, миалгии, артриты различной этиологии) или зуд (псориаз, герпес, заболевания щитовидной железы и печени).
Синонимы: Анализ крови на ревматоидный фактор; Ревмофактор. Rheumatoid factors (RFs); Rheumatoid Factor Blood Test. Краткая характеристика определяемого вещества Ревматоидный фактор Ревматоидный фактор (РФ) – аутоантитела, реагирующие в качестве аутоантигена с Fc-фрагментом собственных и.
На сервисе СпросиВрача доступна консультация психиатра онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте. Рекомендую обратиться вам на прием к врачу психиатру очно для оценки психологического состояния. Возможно вам назначат тетрациклические антидепрессанты на ночь, они улучшают сон. Или гипнотики коротким курсом. Зопиклон по 1 таб на ночь был бы неплохим вариантом. Препараты все рецептурные.
Самостоятельно можете попробовать донормил по 1 таб на ночь. Из всего что можно приобрести без рецепта, более менее действенный препарат, хотя тоже не идеален.

Здравствуйте. Возможно, у вас постковидный невроз. Это довольно распространенное состояние, связанное как с самим воздействием вируса на нервную систему, так и психологическим давлением (болеть неизвестной болезнью в разгар мировой пандемии кому угодно оставит след на психике).
Лучше всего при данном состоянии помогает феварин 100 мг в сутки. Фенибут можете оставить.
Кроме этого, принимайте витамины группы В (например, мильгамма).
Анастасия, два назад мне выписывали амитриптилин в небольшой дозировке. Тогда после стрессовой ситуации с помощью этого антидепрессанта я быстро пришла в норму. У меня осталось несколько упаковок с нормальным сроком годности в дозировке 0,25. Подскажите, можно ли в моей нынешней ситуации принимать амитриптилин и в какой дозировке? Нормально ли он сочетается с фенибутом?

Да, он сочетается. Это, конечно, не самый лучший антидепрессант и он вызывает привыкание. Но если других вариантов нет - по 1 таблетке 1 раз в день.

Здравствуйте. после ковида часто наблюдается невроз. нарушение сна. Фенибут в Вашем случае довольно легкий препарат, но его можно применять совместно с имеющимся у Вас амитриптилином 25 мг вечером. Плюс витамины группы В для более быстрого восстановления.
Татьяна, спасибо за ответ. Подскажите, через какое время будет заметен эффект от амитриптилина (не помню как было при прошлом приеме).


чтобы фенибут начал отчетливо снижать тревогу и проявлять вегетостабилизирующие свойства (а действует от через ГАМКб рецепторы) часто приходится его назначать в средних дозах: по 500 мг х 3 раза в день. А это риск гастрита. Вот и придумали анвифен.
Дальше. для фенибута потенциально свойственна ноотропная активность, противоастеническое действие. Логику назначения вашего врача понять можно.
Вы правы в том, что надо в первую очередь наладить сон. И амитриптилин здесь отличный выбор (кстати, он снизит риск гастрита от фенибута).

Здравствуйте. Фенибут нужно увеличить до 3 таблеток в день. Возможно, есть смысл подключать антидепрессанты группы СИОЗС с противотревожным действием. кроме того, нужно добавить витамины группы В.
Обязательно нужно обратиться к психиатру.

Здравствуйте! Продолжайте прием фенибута 1 таб. три раза в день. Амитриптилин тяжёлый АД. Лучше феварин утром.

Здравствуйте! вы всё делаете правильно, правильное лечение, дыхательная зарядка это очень хорошо, нужно еще воздух увлажнять , чтобы было легче дышать.
Нарушение сна это проявление астенического синдрома, который еще длительное время может сохраняться и после болезни.
попробуйте перед сном пить ромашковый чай , можно таблетку анантавати за час до сна или же валерьянкук выпить, настойку пустырника.

это еще раз говорит о том, что вы всё делаете правильно и соблюдаете все рекомендации. Перед сном вам нужно расслабиться, принять легкие седативные препараты на травах


Здравствуйте!
Это может быть побочным эффектом приёма витаминов, в частности вит С - попробуйте его отменить.
Либо у Вас астено - вегетативный синдром после инфекции.
Это состояние может беспокоить до месяца.
Попробуйте приём Магне В6 форте 1 т 3 раза в сутки - препарат необходим для коррекции гипомагниемии, в том числе после короновирусной инфекции, а также мягко стабилизирует нервную систему.

Не нужно, Вы уже принимали Арбидол. Клинически у Вас прослеживается положительная динамика - температура снизилась до субфебрильных цифр, противовирусные препараты не имеет смысла принимать.

Температурный хвост может беспокоить ещё в течение месяца. Это нередкое явление сейчас у пациентов. Самое главное, что температура не повышается более 38 градусов.

Да можно, если присутствует небольшой кашель и для восстановления слизистой верхних дыхательных путей.
5-7 мл физ раствора или минеральной воды Ессентуки 4, по 10 минут 2 раза в сутки.


Это может быть астения после болезни ,а может быть ,гормональное что то .На всякий случай гормоны щитовидной можете проверить ( ттг, т3 ,т4, анти тпо)-что бы исключить гормональные нарушения!
И пробовать адаптогены ( мелаксен), седативные ( тенотен/афобазол)

Здравствуйте, лечение у вас верное, бессонница увы может быть. Столько сразу свалилось на вас и астенизация организма и внушение, мысли, пробуйте успокаиваться, травяные таблеточки пропить. Сон сейчас для вас важен, но может вы из за слабости днём засыпаете. Поэтому не можете ночью


Здравствуйте. В какое время суток вы принимаете витамин Д? И как давно вы начали приём его, не заметили, что после начала приёма изменился сон?

Это может быть причиной плохого сна, тем более доза 4000. Передвиньте приём на утренние часы и уменьшить дозировку до 2000 МЕ.

Здравствуйте! В связи с наличием у вас вирусной интерстициальной пневмонии нарушен процесс дыхания, ощущается нехватка воздуха, соответственно поэтому и нарушен сон. Вам необходимо в течении дня, а также вечером перед сном на полчаса - час полежать на животе лицом вниз. Положение на животе способствует более равномерному перераспределению крови и жидкости в лёгких, препятствуя развитию и прогрессированию интерстициального отёка и вирусной пневмонии. После проведения этой манипуляции повысится сатурация , будет легче дышать и в результате улучшится сон. В дополнении рекомендую успокоительный препарат магне В6.
Согласно мировым данным, до 88 % пациентов с COVID-19 страдают от бессонницы. Кроме того, нарушения сна, связанные с работой в условиях коронавирусной инфекции, испытывает 30 % медперсонала. Распространенность нарушений сна в период второй и третьей волн варьировала от 3 % до 88 %. Причем больше страдали пациенты (74,8 %), медработники — 36 %, население в целом — 32,3 %. Больные COVID-19 испытывали трудности со сном в остром периоде, а также бессонницу, депрессию и тревогу 6 месяцев спустя.

Наталия Чечик, заведующая неврологическим отделением РКМЦ Управления делами Президента Республики Беларусь, врач-невролог-сомнолог, кандидат мед. наук, доцент. Наталия Михайловна, когда можно говорить, что у пациента бессонница? Что значит здоровый сон?
Бессонница, или инсомния, — это расстройство сна, связанное с невозможностью либо его начать, либо качественно поддерживать, либо ощущать восстанавливающий эффект сна. При бессоннице человек не спит не менее трех ночей в неделю в течение трех месяцев.
Бессонница бывает острая и хроническая. Острая появляется, как правило, как реакция на стресс и заканчивается после короткого курса лечения. Рекомендуется соблюдение режима и гигиены сна. Назначаются седативные препараты (рецептурные и безрецептурные), поведенческая терапия.
Острая инсомния нередко излечивается самостоятельно, без медикаментов, исчезает вместе с вызвавшим ее стрессом. Но если это состояние длится более 3 месяцев (сохраняются стресс, провоцирующие и поддерживающие факторы), инсомния переходит в хроническую форму, клинически присоединяются коморбидные расстройства: неустойчивое артериальное давление, боли в сердце, головные боли и т. д. Классификация инсомнии насчитывает около 50 различных форм хронической бессонницы.
В фазе быстрого сна мы видим сновидения, реализуем свои эмоции. В эту фазу происходит переработка информации, поступившей в мозг в период бодрствования, включение механизмов памяти, стабилизация эмоциональной сферы и др.
Во время глубокого сна восстанавливаются энергетические запасы мозга и организма в целом, происходит синтез белков, гормонов, ферментов. Сон — восстановительный процесс организма, и его дефицит вызывает когнитивные, обменные, гормональные нарушения, повышенный уровень стресса.
Почему возникает бессонница, каковы причины и особенности нарушения сна при COVID-19?
Основная причина бессонницы — гиперактивация. Если она связана с мозговыми нарушениями, то называется корковой, если с заболеванием вегетативной нервной системы — симпатической, если с гормональными нарушениями щитовидной железы — эндокринной.
Эмоциональная гиперактивация ассоциирована с тревогой, внутренним напряжением, страхами, когнитивная — с навязчивыми мыслями, поведенческая — с нарушениями гигиены сна, депривацией сна, сменной работой, джетлагом. Гиперактивация может быть вторичной, т. е. возникать при психических расстройствах (тревожных, депрессивных, аффективных), хроническом болевом синдроме.
Одна из главных причин развития бессонницы — снижение синтеза мелатонина. В современных условиях этому способствуют искусственное освещение, посменная работа, смена часовых поясов в течение суток, прием некоторых лекарственных средств, различные заболевания.
К слову, функции мелатонина не ограничиваются снотворным действием. Этот гормон обеспечивает регуляцию биоритмов, нормализацию АД, снижает энергетические затраты миокарда, нормализует моторику и секрецию желудка, регулирует работу эндокринной системы, оказывает антидепрессивный эффект, обладает противораковыми свойствами, а также способствует укреплению иммунной системы. При снижении количества мелатонина снижается и выработка Т-лимфоцитов, Т-киллеров, убивающих инфекцию, соответственно, ослабляется антивирусный иммунитет.
С возрастом синтез мелатонина уменьшается. Есть предположения, что этим можно объяснить, почему люди старше 65 лет более подвержены заражению COVID-19.
Если говорить о бессоннице на фоне COVID-19, то по сей день в сомнологии открытым остается вопрос о связи между заболеваемостью коронавирусом (вирусная нагрузка), острым респираторным дистресс-синдромом и нарушениями сна, поскольку симптоматика в клинической практике не всегда вписывается в логику причинно-следственных связей. Исходя из литературных данных и наших собственных наблюдений, можно выделить две причины инсомнии.
Первая — психологическая — стресс, тревога, страх перед заболеванием, одиночество и отсутствие поддержки близких во время изоляции. Вторая причина связана непосредственно с вирусным поражением головного мозга и центральной нервной системы (ЦНС). Одна из составляющих этого поражения — воздействие на гипоталамо-гипофизарно-надпочечниковую систему, которая вырабатывает гормоны, защищающие нас от стресса. Кроме того, вирус поражает структуры, отвечающие за сам сон, — ретикулярную формацию, подкорковые ядра, ядра ствола мозга.
Вирус может достигать ЦНС через носовые, а также гематогенные маршруты. Последующая секреция иммунологических медиаторов сопровождается возбудительными реакциями со стороны нервной и эндокринной систем. Также во время болезни головной мозг испытывает интоксикацию — корковая причина инсомнии. Интоксикация вызывает повышенную сонливость и заторможенность: человек спит днем, ночью уснуть не может, в итоге нарушаются циркадные ритмы. С другой стороны, возникают болевые синдромы, головные боли, которые в свою очередь тоже нарушают сон.
Кроме бессонницы наблюдаете ли еще какие-либо расстройства сна на фоне COVID-19?
Как осложнение коронавирусной инфекции развиваются опасные состояния с нарушением дыхания — обструктивное и центральное апноэ сна. Синдром обструктивного апноэ сна (СОАС) характеризуется храпом, периодическим спадением верхних дыхательных путей на уровне глотки и прекращением легочной вентиляции при сохраняющихся дыхательных усилиях, снижением уровня кислорода крови, грубой фрагментацией сна и избыточной дневной сонливостью.
Центральное апноэ сна возникает вследствие поражения дыхательного центра. Синдром апноэ сна вызывает нарушение газообмена, гипоксию, гипоксемию, ухудшение оксигенации головного мозга, сердца, обусловливает степень тяжести кардиологических, сосудистых заболеваний, когнитивных нарушений. СОАС является фактором риска развития инфарктов сердца и мозга, синдрома внезапной смерти во сне вследствие нарушения сердечного ритма.
Еще одно осложнение COVID-19 — синдром беспокойных ног во сне, вызванный полинейропатией, которая может развиваться в постковидном либо остром периоде. У человека возникают неприятные ощущения (боль, онемение) в нижних конечностях, из-за чего он беспорядочно двигает ногами во сне, чтобы как-то облегчить это состояние, и просыпается.
У пациентов, переболевших COVID-19, наблюдаются астенические и тревожные расстройства.
В центре разработаны и внедрены программы реабилитации для перенесших COVID-19 и получивших неврологические осложнения. Мы уже обследовали 100 пациентов, обратившихся с различными расстройствами сна после перенесенной коронавирусной инфекции. Сейчас обрабатываем полученные данные, смотрим, какие фазы сна нарушены, как часто встречаются дыхательные расстройства и т. д.
Врачи общей практики отмечают, что на бессонницу постоянно жалуются пожилые пациенты…
На самом деле это может быть псевдоинсомния. Во-первых, с возрастом потребность в сне уменьшается до 6–7 часов. Во-вторых, у пожилых людей, которые не работают, нарушается режим дня: они могут вздремнуть в обед или уснуть часов в 8 вечера. Конечно, к 2 часам ночи они уже выспались, но пробуждение в это время воспринимают как бессонницу. То есть у пожилых людей сон может быть фрагментированным. Общее время сна за сутки тем не менее составляет 6–7 часов, и этого достаточно в пожилом возрасте. Хотя и в таком случае они могут не чувствовать себя отдохнувшими: сказываются плохое общее состояние, подавленность, возможно, тревожно-депрессивные расстройства, энцефалопатия. Люди, которые трудились в ночную смену, страдают бессонницей вследствие сформированного нарушения циркадных ритмов.
Каким образом полноценный сон способствует хорошему самочувствию?
Сон играет важную роль в регуляции клеточных процессов, а также гуморального иммунитета. Недосыпание может снизить негативный иммунный ответ и повысить риски развития психических расстройств.
Функция здорового сна — анаболическая, т. е. синтез гормонов, ферментов, белков, которые вос-станавливают структуры тканей организма и тем самым обеспечивают увеличение продолжитель-ности жизни. Выработка соматотропного гормона, способствующего синтезу белка и таким образом росту и развитию организма в детском возрасте, у взрослых обеспечивает регенерацию тканей. Женщины наверняка замечали: стоит хорошо выспаться, как морщинки разглаживаются.
В глубоком сне осуществляется очистительная функция головного мозга. Очищение в организме происходит посредством лимфатических сосудов, которых нет в ЦНС. В ЦНС есть гематоэнцефалический барьер, который полностью ее защищает от вредных воздействий. Очищение здесь происходит путем вымывания вредных веществ, продуктов жизнедеятельности головного мозга спинномозговой жидкостью в период глубокого медленного сна. Соответственно, если медленного сна недостаточно, очистительная функция не выполняется, происходит накопление патологического белка — амилоида. Все это приводит к нарушениям памяти, внимания и заканчивается выраженными когнитивными расстройствами, деменцией.
Как диагностировать и лечить бессонницу, в т. ч. возникшую на фоне COVID-19? На что стоит обратить внимание врачам общей практики?
Самый достоверный способ диагностики нарушений сна — полисомнография. Это не рутинный метод, но он вполне доступен в крупных клиниках. В нашем центре лаборатория сна существует уже 10 лет. Пройти обследование может каждый, кто страдает нарушением сна. Показание определяет врач любой специальности. Полисомнография позволяет выявить, какой цикл сна нарушен, проконтролировать ночную сатурацию, обнаружить дыхательную, сердечно-сосудистую патологию во сне, проследить колебания артериального давления, диагностировать синдром апноэ сна, синдром беспокойных ног и т. д. Мы выявляем основную причину расстройства сна — первично оно или возникло вследствие патологии внутренних органов или систем. После обследования подбираем лечение.
К сожалению, терапевты иногда недооценивают серьезность ситуации с нарушениями во сне. Нельзя назначить снотворный препарат, не разобравшись в причине бессонницы. Действие различных групп снотворных препаратов не учитывается.
К расстройствам сна нужно подходить дифференцированно, воздействовать на причину.
Классификация насчитывает до 50 видов бессонницы, поэтому ключевое значение имеет их точная диагностика и адекватная терапия.
У перенесших COVID-19, особенно в тяжелой форме, развиваются астенические, тревожные расстройства, одним из симптомов которых является бессонница. Таким пациентам стоит поработать с психологами, психотерапевтами. Как правило, необходимо комплексное лечение: общеукрепляющее, снимающее тревогу, страх, напряжение, а также психотерапевтические методы коррекции.
Особое внимание уделяется назначению мелатонина, который вошел в протоколы профилактики и лечения начальных проявлений COVID-19 благодаря его свойствам иммунной защиты. Мелатонин назначается при бессоннице, особенно у пожилых людей, когда синтез его недостаточен.
Эффективны ли при бессоннице валериана, ромашка и т. п.?
Это действительно неплохие средства. Нормализовать легкие расстройства сна можно с помощью народных средств, таких как мед с молоком на ночь.
Полезны продукты, богатые триптофаном, недостаток которого может привести к бессоннице, — индейка, бананы, сыр, кунжут.
Обязательна гигиена сна: не переедать на ночь, не употреблять вечером тяжелые, жирные продукты, например, красное мясо (организм продолжает работать, переваривая пищу). Алкоголь оказывает быстрое усыпляющее действие, но продукты его распада, наоборот, вскоре вызывают пробуждение.
С какими редкими видами нарушений сна к вам обращались? Поделитесь случаями из практики.
Примечательны случаи парасомнии — снохождение, сноговорение, ночные кошмары, страхи, сонный паралич и т. д. Также один из самых известных видов — синдром ночной еды, который может быть проявлением нарушения пищевого поведения. Были пациенты, которые вставали ночью поесть, причем делали это в состоянии сна, а проснувшись утром ничего не помнили.
Быстрый сон называется парадоксальным, потому что в эту фазу головной мозг работает так же активно, как и при бодрствовании, а мышцы полностью релаксированы.
Когда происходит задержка перехода из фазы быстрого сна в бодрствование, у человека возникает такое состояние, как сонный паралич, или т. н. синдром старой ведьмы. Человек не может двигаться, а мозг не полностью пробудился. При этом возникают кошмарные сновидения. Существует легенда: умирая, старая ведьма садится человеку на грудь и передает свои способности. Сонный паралич возникает при стрессах, эмоциональном потрясении. Когда я преподавала в университете, одна из моих студенток провела опрос среди своих однокурсников. Выяснилось, что сонный паралич в различной степени испытывали около 90 % студентов.
Нередко встречаются пациенты с бруксизмом. Это серьезное нарушение, при котором зубы стираются почти наполовину. Таких пациентов направляем к ортодонтам, чтобы изготовить специальные капы.
Встречался в моей практике и синдром снохождения, а также случаи вокализации — смех, напевание во сне, издавание других звуков.
Наблюдались пациенты с гиперсомнией, когда длительность сна значительно превышает норму либо человек засыпает в самый неподходящий момент днем на фоне всплеска эмоций или смеха. Одним из проявлений таких состояний является нарколепсия. До конца это явление не изучено, выявляется врожденный недостаток орексин-содержащих нейронов, участвующих в регуляции циклов сон/бодрствование.
Другой причиной являются скрытые психологические проблемы пациента. Так, у нас обследовалась девочка, у которой был скрытый конфликт с матерью. Чтобы избежать ссор, когда мама приходила с работы, девочка уходила спать. Впоследствии это трансформировалось в засыпание днем — во время работы и в другие неожиданные моменты.
С каждым пациентом приходится разбираться индивидуально, причины бессонницы самые разные. Нужно постоянно учиться, читать, ведь каждый день перед тобой очень много загадок. Приходишь на работу — и всякий раз предстоит решить какой-то ребус. Это большая ответственность.
На сервисе СпросиВрача доступна консультация терапевта онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте.
Лечение сухого кашля - обильное питье, увлажнение воздуха, синекод или омнитус 1т 3р в день, антисептические пастилки для горла.
Постинфекционный кашель может сохраняться до 3 мес,это не показание к антибиотикотерапии. Изначально инфекции всегда вирусные и антибиотики не нужны.
Марина, пастилки какие только не рассасывала, толку Ноль, Синекод не помогает, потому что этот кашель мой спутник по жизни, я от него вешаюсь, как он меня изматывает, четыре года его не было, а тут опять вернулся, и Синекод и коделак нео не берут этот кашель

Здравствуйте! Вам нужно сдать анализы (оак, срб). Не нужно делать ингаляции с мирамистином. Лучше использовать пульмикорт 0,25 мг 2 раза в день 7-10 дней. Раз все же отходит мокрота, то приём АЦЦ. Решение о надобности антибиотиков после анализов.
Надежда, что скажете по поводу ингаляции с дексаметазоном и физраствором, это же вроде и пцльмикорт тот же самый

Нет, он не предназначен для этого. Не нужно использовать вещества, которые не предназначены для ингаляции. Это не только для организма бесполезно, а иногда и вредно, но и для небулайзера это не хорошо. Есть ГКС для ингаляции и это будесонид (пульмикорт). Если действительно сухой кашель-приём омнитуса.кашель после Орви с бронзитов в норме может быть до 4-6 недель, главное, чтобы был на уменьшение.

Здравствуйте.
Для контроля состояния и коррекции лечения, решения вопроса о необходимости антибиотика необходимо сдать общий анализ крови, СРБ, прокальцитонин, мазок ПЦР на коронавирусную инфекцию.
Для купирования кашля рекомендую омнитус 50 мг по 1 таб 2 раза в день в течение 7 дней.




Если приняли перед едой в таблетках по 50 мг, то действие начинается ориентировочно через 1 час и продолжается до 12 часов. Конечно, кашель не исчезнет, но станет меньше беспокоить.

Нужно понимать, что омнитус не лечит кашель, а только снимает проявление болезни. Необходимо сдать анализы, выявить причину заболевания и лечить само заболевание. Омнитус это только помощник в лечении болезни.
Сергей, скажите пожалуйста, ингаляции физраствор , Мирамистин и дексаметазон смогут помочь, что делает гормон?

Для адекватного лечения нужно понимать характер воспаления, а для этого по меньшей мере сдать анализы.
Не думаю, что в острой фазе болезни, не зная характера воспаления стоит применять гормоны.
Сергей, и опять бессонная ночь, до слез, омнитус не помог , кашляю без перерыва, глотаю - кашляю, я уже не знаю чем курировать этот кашель, смысл сдавать кровь, даже если она и плохая , то какие меры проводят?

Здравствуйте.
Анализ крови нужно сдавать для того, чтобы установить причину, вызвавшую воспаление. Если это бактериальная инфекция, то необходим курс антибиотика.
Сергей, сдам платно кровь , если это бактериальная инфекция- какие показатели должны быть повышены? И если вирусная?и какой антибиотик нужен?

Посмотрите нашу переписку, подробно перечислил необходимые анализы.
Не готов изложить подробности трактовки анализов в короткой переписке на данном сайте.

Здравствуйте!Першение возможно из-за присутствия вирусов на слизистой.Продолжайте полоскание горла растворами антисептиков,лоратадин 1 таб 1 раз в день7 дн,бронхомунал 10 дн,курс повторить через 20 дней,ингаляции с минеральной водой боржоми(предварительно выпустив газ).
Юлия, у меня после сосалок и полоскания учащается кашель, что скажете насчёт ингаляции с дексаметазоном и физраствором? Что делает гормон,? Это же подобие пульмикорта

Судя по симптомам у вас ларинготрахеит ,вы болеете несколько дней,после ларингита кашель может сохраняться длительное время.Ингаляции с гормоном снимают местное воспаление,снижают образование слизи,как правило назначаются при обструкции(ее может услышать врач при выслушивании легких),но проблему наличия вирусов на слизистой он не решит.Добавьте противовирусные препараты к лечению эргоферон,умифеновир ,ингавирин.Выше написанные рекомендации в силе.
Читайте также:

