Вирус опоясывающего лишая морфология
Обновлено: 24.04.2024
Категории МКБ: Герпетическая болезнь глаз (B00.5+), Герпетическая инфекция неуточненная (B00.9), Герпетическая экзема (B00.0), Герпетический везикулярный дерматит (B00.1), Герпетический гингивостоматит и фаринготонзиллит (B00.2), Герпетический менингит (B00.3+) (G02.0*), Герпетический энцефалит (B00.4+) (G05.1*), Диссеминированная герпетическая болезнь (B00.7), Другие формы герпетических инфекций (B00.8)
Общая информация
Краткое описание
Герпетическая инфекция (простой герпес, herpessimplex) – широко распространенная антропонозная вирусная болезнь, вызываемая вирусом простого герпеса 1 и 2 типов, преимущественно контактным механизмом передачи возбудителя, характеризуемая поражением кожи и слизистых оболочек, нервной системы, глаз, мочеполовой системы и других, внутренних органов, склонная к хроническому рецидивирующему течению.
Пользователи протокола: терапевты, врачи общей практики, инфекционисты, невропатологи, дерматовенерологи, акушер-гинекологи, стоматологи, офтальмологи, отоларингологи, урологи, анестезиологи-реаниматологи.
Класс I – польза и эффективность диагностического метода или лечебного воздействия доказана и и/или общепризнаны
Класс III – имеющиеся данные или общее мнение свидетельствует о том, что лечение неполезно/ неэффективно и в некоторых случаях может быть вредным
Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию.
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+).
Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию.
Классификация
Врожденная (внутриутробная инфекция).
- генерализованную (висцеральную, диссеминированную) ГИ.
- медленная форма герпетической инфекции.
- поражения слизистых оболочек желудочно-кишечного тракта (стоматит, гингивит, фарингит, эзофагит и др.);
- поражения глаз: офтальмогерпес (герпетический конъюктивит, кератит, иридоциклит, неврит зрительного нерва, оптикомиелит и др.);
- генитальный герпес (герпетическое поражение слизистых оболочек полового члена, вульвы, влагалища, цервикального канала и т.д.);
- поражения нервной системы (менингит, энцефалит, менингоэнцефалит, неврит, менингоэнцефалорадикулит, поражения бульбарных нервов и др.);
- Активная стадия инфекции: продуктивная вирусная инфекция, реализация генетической информации завершается образованием вирусного потомства, дочерних вирусных частиц.
- Неактивная стадия инфекции — абортивная вирусная инфекция, реализуется генетическая информация только неструктурных (альфа-) генов без образования новых дочерних частиц вируса.
- Первичная инфекция. Развивается после заражения вирусом неинфицированного ранее лица. В крови пациентов антитела к ВПГ до развития герпетической инфекции не выявляются. Инфекция сопровождается появлением противовирусных антител (сероконверсией), 4-кратным нарастанием концентрации иммуноглобулинов класса G.
- Первичная инфекция с одиночным местом внедрения вируса (например, через слизистую гениталий или ротовой полости).
- Первичная инфекция с множественными входными воротами инфекции (слизистая гениталий, ротовой полости, сосков молочных желез, кожные покровы промежности, ягодиц, внутренней поверхности бедер, перианальной области и т.д.).
- Аутоинокуляция— механический перенос вируса у инфицированного с одного участка на другие участки тела (например, из ротовой полости на гениталии).
- Латентная инфекция — неактивная стадия инфекции. Инфекционный вирус не обнаруживается в биологических материалах (слюне, моче, секретах гениталий). Вирус сохраняется в виде ДНК-белкового комплекса в нервных ганглиях.
- Первый эпизод герпеса: впервые выявленные клинические проявления герпеса у ранее инфицированных лиц.
- Суперинфекция (субклиническая и клиническая): наслоение одной инфекции на другую (например, заражение вирусом простого герпеса 2 типа половым путем лица, страдающим герпетическим стоматитом, вызванным ВПГ-1).
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий [1,2,3,4,5,6]
Основные диагностические исследования, проводимые на амбулаторном уровне:
- определение антител IgM и IgG к вирусу простого герпеса 1 и 2 типов (ВПГ-1, ВПГ-2) в сыворотке крови методом ИФА;
- определение ДНК ВПГ методом ПЦР (кровь, мазки со слизистых оболочек, содержимое герпетических пузырьков, СМЖ (в зависимости от локализации герпетических поражений));
- УЗИ плода (у беременных);
- определение антител к ВИЧ методом ИФА;
- офтальмоскопия (при поражении глаз);
- ЭКГ.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные диагностические исследования, проводимые на стационарном уровне:
- определение ДНК ВПГ методом ПЦР при поражении ЦНС, висцеральных и генерализованных формах ГИ (качественный);
- гистологическое исследование биопсийных материалов на ВПГ.
Дополнительные диагностические исследования, проводимые на стационарном уровне (в зависимости от клинической формы):
- биохимическое исследование крови (билирубин и фракции, АЛТ, АСТ, тимоловая проба);
- рентгенография органов грудной клетки;
- ЭГДС и колоноскопия;
- УЗИ органов брюшной полости;
- КТ, МРТ;
- спинномозговая пункция с исследованием СМЖ (маркеры ВПГ, антитела к ВПГ-1/-2, белок, лимфоциты и др.(при поражении ЦНС));
- офтальмоскопия;
- ЭКГ;
- определение антител к ВИЧ методом ИФА.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводятся.
Жалобы и анамнез:
Клинические проявления ПГ зависят от локализации патологического процесса и его распространенности, состояния иммунной системы больного и антигенного типа вируса.
- пузырьковые высыпания на коже в области красной каймы губ, вокруг рта, в области крыльев носа, на кистях, в области ягодиц;
Морфология оспы. Морфология ветряной оспы и опоясывающего лишая
При оспе, особенно в ранней стадии, ретикулярная дегенерация резко выражена, баллонирующих клеток мало и они небольшой величины. Пузырьки, таким образом, являются многокамерными. В отличие от этого баллотирующая дегенерация обычно преобладает при ветряной оспе, опоясывающем лишае и пузырьковом лишае. Тем не менее этот признак не является достаточно надежным критерием для дифференциального диагноза оспы с тремя другими заболеваниями, так как старые пузырьки оспы вследствие разрыва перегородки часто становятся однокамерными; в ряде случаев и при трех других заболеваниях ретикулярная дегенерация является более выраженной, чем обычно.
Однако протоплазматические включения обнаруживаются только при оспе и вакцинии, и при их наличии диагноз ветряной оспы, опоясывающего лишая и пузырькового лишая может быть икслючен. В ранней стадии заболевания этих включений много. В развившихся элементах обнаруживаются также и внутриядерные включения, но в меньшем количестве. Вирусная природа протоплазматических включений установлена бесспорно. Связь внутриядерных включений с вирусом, однако, неизвестна и возможно, что они являются продуктами дегенерации. Они не наблюдаются в хорионаллантоисе, который инфицирован материалом из оспенных пузырьков [Дауни и Дамбел (Downie, Dumbell)]; их не обнаруживают также в элементах вакцинии.
Протоплазматические включения, так называемые тельца Гварньери, имеют круглую или овальную форму; это гомогенные эозинофильные структуры диаметром до 10 u. Они обычно окружены светлым неокрашивающимся венчиком. Внутриядерные включения также являются эозинофильными. Они обычно располагаются в центре ядра и окружены неокрашивающимся венчиком, хроматин располагается по периферии ядра.
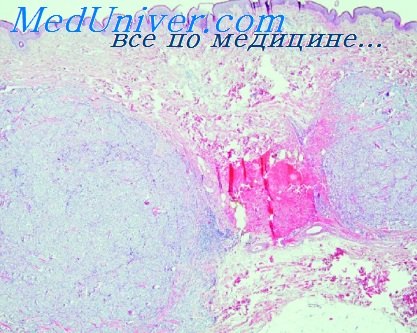
Морфология ветряной оспы и опоясывающего лишая
Ветряная оспа, опоясывающий лишай и пузырьковый лишай. При этих трех заболеваниях баллонирующая дегенерация более выражена, чем ретикулярная дегенерация, и пузырьки обычно с самого начала являются однокамерными. Исключение составляют периферия и самые верхние части эпидермиса, где ретикулярная дегенерация более выражена. Внутриядерные включения аналогичны таковым при оспе, но их значительно больше, особенно в многоядерных баллонирующих клетках. Раньше их обозначали, как тельца Липшютца; в настоящее время их рассматривают, как вирусные включения.
Наряду с кожей при всех трех заболеваниях с разной частотой наблюдаются поражения внутренних органов.
Поражения внутренних органов при ветряной оспе в редких случаях могут вызвать смерть (Джонсон; Фрэнк). На вскрытии обнаруживаются участки очагового некроза эпителиальных клеток с внутриядерными включениями во многих органах, особенно в легких, поджелудочной железе, кишечном тракте почечных канальцах и надпочечниках.
При опоясывающем лишае во всех случаях отмечается поражение невральных сегментов соответственно кожным высыпаниям. Обнаруживаются: 1) тяжелое воспаление зад. них чувствительных ганглиев и задних нервных корешков, 2) периферический мононеврит, 3) односторонний, сегментарный полиомиелит в задних столбах спинного мозга и 4) очаговый лептоменингит [Дени-Браун и Адаме (Denny-Brown, Adams)]. Возможно, что первичной локализацией вируса являются чувствительные ганглии [Хед «и Кемпбелл (Head, Campbell)]. Дегенеративные изменения чувствительных нервных волокон в дерме на месте поражения кожи становятся видны не ранее четырнадцатого дня после появления сыпи (Эберт).
Пузырьковый лишай в очень редких случаях вызывает энцефалит, при котором включения могут обнаруживаться в ядрах клеток черепных нервов [Смит, Леннетт и Римз; Зарафонетис, Смэдел, Адаме и Хэймакер (Smith, Lennette, Reames, Zarafonetis, Smadel, Haymaker)].
Дифференциальный диагноз ветряной оспы и опоясывающего лишая. Хотя пузыри и пузырьки при обыкновенной пузырчатке характеризуются, подобно вирусным пузырькам, акантолизо'М и дегенерацией эпидермальных клеток, дифференциальный диагноз основывается на более выраженной баллонирующей дегенерации в вирусных пузырьках. Кроме того, вирусные пузырьки никогда не располагаются непосредственно над базальным слоем. Другим ценным признаком является обнаружение включений.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Инфекция вызванная вирусом опоясывающего герпеса: диагностика, лечение, профилактика
Существует всего один серотип вируса опоясывающего герпеса (125 тыс. пар нуклеотидов), вызывающий острое первичное заболевание — ветряную оспу и её рецидивы (опоясывающий лишай).
Патогенез и эпидемиология инфекции вируса опоясывающего герпеса. Вирус в большом количестве содержится в везикулярной жидкости. Путь передачи — воздушно-капельный (при разрушении везикулёзных элементов). Вероятность заражения неиммунных пациентов достаточно высока (более 90%).
Инкубационный период 14—21 сут. Наиболее часто заболевание регистрируют у детей в возрасте 4—10 лет. Контагиозными пациенты становятся за несколько дней до возникновения сыпи (до подсыхания везикулёзных элементов). После выздоровления формируется стойкий продолжительный иммунитет.
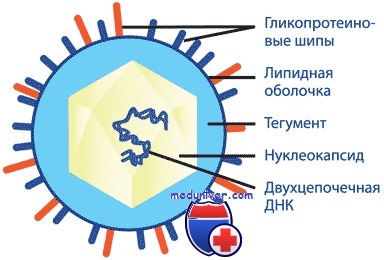
Вирус опоясывающего герпеса
Вирус персистирует в латентной форме в задних корешках нервных узлов. В 20% случаев инфекция распространяется дальше и поражает аксоны, при этом на коже наблюдают возникновение рецидивирующих очагов (опоясывающий герпес). Вирус, содержащийся в везикулярной жидкости, опасен для людей, не имеющих иммунитета, но заразиться опоясывающим герпесом при прямом контакте с инфицированными невозможно, так как сначала развивается ветряная оспа.
Клинические признаки инфекции вируса опоясывающего герпеса. Дискомфорт, возникающий при опоясывающем герпесе, связан с возникновением сыпи. Клинические проявления интоксикационного синдрома слабо выражены. Пятна на коже превращаются в папулы, а затем в везикулы, при разрушении которых образуется корка, исчезающая со временем. Пятнышки появляются в большом количестве на всех участках тела (включая ротоглотку и половые органы) в течение 2—3 дней.
Сыпь сохраняется на протяжении 7—10 дней, но полное выздоровление наступает гораздо позже. В редких случаях наблюдают возникновение геморрагической сыпи, что указывает на тяжёлое течение заболевания (прогностически неблагоприятный исход). Кроме того, последующее инфицирование везикул может стать причиной развития вторичных бактериальных инфекций, вызванных S. aureus или S. pyogenes.
У взрослых (особенно при снижении иммунитета) известны случаи герпетической пневмонии, которая характеризуется высоким показателем смертности и вероятностью развития нарушений функции дыхания, нередко сохраняющихся даже после выздоровления. Возникающий постинфекционный энцефалит редко приводит к смертельному исходу. При заражении во время родов (в результате контакта с поражённой слизистой оболочкой влагалища) у новорождённых развивается тяжёлая инфекция.
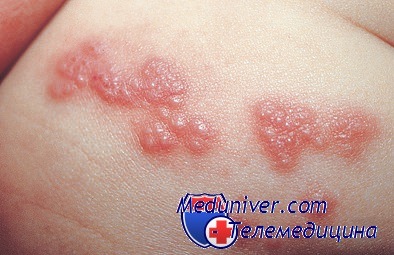
Инфекция вызванная вирусом опоясывающего герпеса
Опоясывающий герпес чаще развивается у пожилых людей. Заболевание характеризуется выраженным болевым синдромом. Возможно прогрессирующее поражение глаз и тройничного нерва. В 10% случаев заболевание сопровождается тяжёлой постгерпетической невралгией, продолжающейся в течение многих лет и нередко становящейся причиной самоубийства.
Диагностика инфекции вируса опоясывающего герпеса. Диагноз обычно устанавливают на основании данных клинической картины. В последнее время всё большую популярность приобретает молекуляно-генетический метод. Окрашивание образцов везикулярной жидкости позволяет определить характерную гиперплазию клеток (гигантские клетки). Кроме того, вирус опоясывающего герпеса идентифицируют при электронной микроскопии и культивировании с использованием культуры тканей. Серологические методы используют для выявления групп риска (люди с иммуноде-фицитами, беременные).
Лечение и профилактика инфекции вируса опоясывающего герпеса. Для лечения ветряной оспы и опоясывающего герпеса применяют противовирусные препараты (ацикловир). Вероятность возникновения постгерпетической невралгии снижается после приёма валацикловира и ацикловира. Болевой синдром бывает настолько сильным, что может потребоваться госпитализация.
Для профилактики первичной инфекции используют живую аттенуированную вирусную вакцину, которая в настоящее время не входит в перечень стандартных прививок. Более того, в большинстве стран не разрешено её всеобщее применение. Тем не менее в Великобритании вакцинация доступна всему медицинскому персоналу. Новорождённым и пациентам, входящим в группу риска, возможно введение противогерпетического иммуноглобулина. При развитии заболевания на ранних стадиях беременности возникает вероятность внутриутробного заражения плода, поэтому инфицированным беременным также показано введение этого препарата.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Название протокола: Опоясывающий лишай (герпес Зостер).
Опоясывающий лишай – инфекционное заболеваний вызываемое нейротропным вирусом (вирус Зостер) семейства герпес [7].
Код протокола:
Код (коды) по МКБ-10:
B 02 опоясывающий лишай (Herpes zoster)
Сокращения, используемые в протоколе:
ПЦР – полимеразная цепная реакция
ДНК – дезоксирибонуклеиновая кислота
Дата разработки/пересмотра протокола: 2015 год
Категория пациентов: взрослые.
Пользователи протокола: дерматолог, инфекционист, невропатолог, врач-стоматолог общей практики, терапевт, врач общей практики.
Оценка на степень доказательности приводимых рекомендаций.
Таблица - 1 Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с не высоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Классификация
Клиническая классификация: [7]
В 02.2 Опоясывающий лишай с другими осложнениями со стороны нервной системы.
В 02.20 Постгерпетическая невралгия тройничного нерва
В 02.21 Постгерпетическая невралгия других черепных нервов
В 02.8 Опоясывающий лишай с другими осложнениями
В 02.8Х Проявления в полости рта
В 02.9 Опоясывающий лишай без осложнений
Клиническая картина
Cимптомы, течение
Диагностические критерии постановки диагноза [2,3,4,5,6,7,10,11]
Жалобы и анамнез: [2,3,4,5,6,7,10,11]
Анамнез:
В анамнезе ветряная оспа, контакт с инфицированным лицом или снижение иммунитета организма, наличие стресса, обострение соматического заболевания.
Физикальное обследование: [2,3,4,5,6,7,10,11]
На слизистой оболочке полости рта и коже пораженной стороны появляются везикулы диаметром от 1 до 6 мм, которые быстро лопаются, образуя единичные или сливные эрозии, покрытые фибринозным налетом. Отмечается регионарный лимфаденит. На коже пузырьки образуют корочки, после их отпадения остается пигментация кожи. Реже пузырьки могут иметь геморрагическое содержимое (геморрагическая форма) или некротизируются (гангренозная форма).
Диагностика
Перечень диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
1. Сбор жалоб и анамнеза.
2. Визуальный осмотр слизистой полости рта и кожных покровов.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
1. Цитологическое исследование.
2. Обнаружение вируса герпеса 3 типа (ВПГ-III) в биологическом материале методом ПЦР.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: нет
Основные (обязательные) и дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренней госпитализации проводятся диагностические обследования не проведенные на амбулаторном уровне): нет
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: нет
Инструментальные исследования: нет.
Показания для консультации специалистов:
· консультация невропатолога – для комплексного лечения
· консультация дерматолога – для исключения кандидоза другой локализации
· консультация терапевта, врача общей практики – для выявления соматической патологии.
Лабораторная диагностика
Лабораторные исследования: [7,10]
· цитологическое – многоядерные гигантские клетки.
обнаружение вируса герпеса 3 типа (ВПГ-III) в биологическом материале методом ПЦР - обнаружение ДНК вируса Зостер.
Дифференциальный диагноз
Дифференциальный диагноз:
Таблица – 2. Дифференциальная диагностика
Лечение
ликвидация воспалительного процесса и увеличение периода ремиссии.
Тактика лечения: [4,5,7,8,9,10,12] лечение проводится на амбулаторном уровне.
Объем лечебных мероприятий определяется формой болезни, размером очага, быстротой развития процесса.
Немедикаментозное лечение: [4,5,7,10] Режим III. Стол №15.
Медикаментозное лечение: [4,5,7,8,9,10,12]
Медикаментозное лечение, оказываемое на амбулаторном уровне:
Местная медикаментозная терапия:
Обезболивающие препараты:
1. Лидокаина гидрохлорид, 1% для аппликаций на слизистую полости рта перед приемом пищи до стихания болевых ощущений.
При непереносимости:
2. Прокаин, 5мг/мл, 0,5%, для аппликаций на слизистую полости рта, с целью обезболивания перед приемом пищи и обработкой элементов поражения до стихания болевых ощущений.
Антисептики:
3. Хлоргексидина биглюконат, 0,05%, для обработки полости рта 3 раза в день в течение 10 дней.
Противовирусные препараты (выбрать один из них):
4. Ацикловир, 5%, для аппликаций на слизистую оболочку 3-4 раза в день в течение 7-14 дней в зависимости от степени тяжести.
5. Пенцикловир, 1%, для аппликаций на пораженный участок каждые 2 ч (примерно 8 раз/сут), курс в течение 4 дней Интерферон, 2 мл, растворить в 2 мл теплой воды в виде аппликаций 5-6 раз в день в течение 7-14 дней в зависимости от степени тяжести.
Эпителизирующие препараты:
6. Токоферола ацетат, 30%, в виде аппликаций на слизистую полости рта, 3 раза в день до полной эпителизации элементов поражения.
Общая медикаментозная терапия:
Нестероидные противовоспалительные препараты (выбрать один из них):
1. Парацетамол, 500мг, перорально, 1таблетка 3 раз в сутки, максимально до 5-7 дней.
2. Ибупрофен, 200мг, 1 таблетка 3 раза в сутки, максимальная суточная доза 2,4г, максимально не более 5 дней.
Противовирусные препараты (выбрать один из них):
3. Ацикловир, 200мг, перорально, 1 таблетка 5 раз в день в течение 7-14 дней в зависимости от степени тяжести.
Другие виды лечения: нет.
Хирургическое вмешательство: нет.
Индикаторы эффективности лечения:
удовлетворительное состояние, стойкая ремиссия.
Препараты (действующие вещества), применяющиеся при лечении
| Ацикловир (Acyclovir) |
| Ибупрофен (Ibuprofen) |
| Лидокаин (Lidocaine) |
| Парацетамол (Paracetamol) |
| Пенцикловир (Penciclovir) |
| Прокаин (Procaine) |
| Токоферол (Tocopherol) |
| Хлоргексидин (Chlorhexidine) |
Госпитализация
Показания для госпитализации с указанием типа госпитализации:
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации: тяжелое течение с риском развития энцефалита, менингита.
Профилактика
Профилактические мероприятия:
· устранение контакта с этиологическим фактором;
· общее оздоровление организма;
· диспансерное наблюдение;
Дальнейшее ведение: диспансерное наблюдение два раза в год.
Информация
Источники и литература
Информация
Список разработчиков протокола с указание квалификационных данных:
1. Есембаева Сауле Сериковна – доктор медицинских наук, профессор, директор Института стоматологии Казахского Национального медицинского университета им.С.Д.Асфендиярова;
2. Баяхметова Алия Алдашевна – доктор медицинских наук, профессор, заведующая кафедры терапевтической стоматологии Казахского Национального медицинского университета им.С.Д.Асфендиярова;
3. Сухочева Татьяна Михайловна – кандидат медицинских наук, ассистент кафедры терапевтической стоматологии Казахского Национального медицинского университета им.С.Д.Асфендиярова;
4. Тулеутаева Светлана Толеуовна – кандидат медицинских наук, зав.кафедры стоматологии детского возраста с курсом хирургической стоматологии Карагандинского государственного медицинского университета;
5. Манекеева Замира Тауасаровна – врач стоматолог Института стоматологии Казахского Национального медицинского университета им.С.Д.Асфендиярова.
6. Тулеутаева Райхан Есенжановна – кандидат медицинских наук, доцент кафедры фармакологии и доказательной медицины Государственного медицинского университета г.Семей .
Указание на отсутствие конфликта интересов: нет
Рецензенты:
1. Жаналина Бахыт Секербековна – доктор медицинских наук, профессор РГП на ПХВ Западно-Казахстанский государственный медицинский университет им. М.Оспанова, заведующая кафедрой хирургической стоматологии и стоматологии детского возраста;
2. Маргвелашвили Владимир Владимирович – доктор медицинских наук, профессор, руководитель Департамента стоматологии и челюстно-лицевой хирургии Тбилисского государственного университета им. И. Джавахишвили.
Указание условий пересмотра протокола: пересмотр протокола через 3 года и/или при появлении новых методов диагностики и/или лечения с более высоким уровнем доказательности.
Читайте также:

