Вирус передающийся половым путем трихомонады
Обновлено: 24.04.2024
Если нет, тогда наша статья поможет разобраться и дать ответ на такие вопросы как: симптоматическое проявление, диагностика, лечение, осложнение и профилактика трихомониаза.
Что таит в себе хронический трихомоноз?
Хронический трихомониаз – это половая инфекция с преимущественным поражением органов урогенитального тракта и половым механизмом передачи.
Актуальность заболевания на сегодняшний день является очень высокой, инфицированность составляет около 170 млн людей по всему миру.
Это заболевание выявляют как у мужчин, так и у женщин.
Причины заболевания трихомониазом и пути заражения
Рассмотрим какие бывают виды трихомонады.
В зависимости от места локализации выделяют три вида:
- В ротовой полости - Trichomonas tenax;
- ЖКТ - Trichomonas hominis;
- Мочеполовые органы-Trichomonas vaginalis.
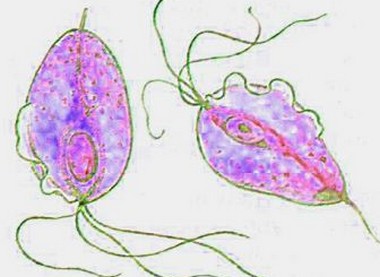
Возбудитель трихомониаза относится к группе простейших микроорганизмов (Protozoa), вид – влагалищная трихомонада (Trichomonasvaginalis).
Этот микроорганизм неустойчив в окружающей среде и быстро погибает под воздействием:
- высушивания,
- низкой температуры
- высокой температуры,
- ультрафиолетового облучения.
Поэтому основным механизмом передачи возбудителя здоровому человеку является непосредственный контакт слизистых оболочек половых органов (половой путь).

После проникновения в органы урогенитального тракта, трихомонады прикрепляются к слизистой оболочке и начинают размножаться на ней.
Основной особенностью возбудителя является то, что микроорганизмы длительное время могут не приводить к развитию воспаления.
Это вызывает первично хроническое течение трихомониаза.
Передаваться трихомониаз может и бытовым путем, через полотенце, общее белье или мочалку.
Хронический трихомониаз – симптомы
Важно знать особенности проявления хронического трихомониаза, для своевременного его лечения.
После заражения у человека инфекционный процесс может длительное время ничем себя не проявлять.
Затем появляется локальная симптоматика воспалительного поражения органов урогенитального тракта, которая имеет определенные отличия у мужчин и женщин.
Период, от момента заражения до первых видимых признаков, составляет примерно 10 дней.
Трихомониаз (трихомоноз) – половая инфекция, вызывающая воспаление органов мочеполовой системы. Проявляется признаками кольпита, уретрита, цистита, проктита. Часто сочетается с другими генитальными инфекциями: хламидиозом, гонореей, микоплазмой, кандидозом и т. д. В острой стадии отмечаются обильные выделения из влагалища, зуд и жжение – у женщин и болезненность при мочеиспускании – у мужчин. При отсутствии адекватного лечения переходит в хроническую форму и в дальнейшем может служить причиной простатита, бесплодия, осложненной беременности и родов, детской патологии и смертности.
Общие сведения
Трихомониаз (или трихомоноз) урогенитальный является заболеванием исключительно мочеполовой системы человека. Возбудитель трихомониаза – влагалищная (вагинальная) трихомонада, передающаяся половым путем.
Органы–мишени трихомониаза у мужчин - это уретра, простата, яички и их придатки, семенные пузырьки, а у женщин - влагалище, влагалищная часть цервикального канала, мочеиспускательный канал. Влагалищная трихомонада у женщин обнаруживается чаще по причине более выраженных проявлений трихомониаза и более частого посещения врача в профилактических целях. В основном, трихомониазом заболевают женщины репродуктивного возраста от 16 до 35 лет. Во время родов заражение трихомониазом новорожденного от больной матери происходит примерно в 5% случаев. У новорожденных трихомониаз протекает в легкой форме из-за особенностей строения эпителия и способен самоизлечиваться.
У мужчин, обычно, присутствие трихомонад не вызывает явной симптоматики трихомониаза, они зачастую являются носителями трихомонад и, не испытывая явного недомогания, передают инфекцию своим половым партнерам. Трихомониаз может быть одной из причин негонококкового уретрита, хронического простатита и эпидидимита (воспаления придатка яичка), способствовать развитию мужского бесплодия из-за снижения подвижности и жизнеспособности сперматозоидов.
Заражение трихомониазом в основном происходит при половых контактах. Бытовым путём - через загрязненное больным бельё, полотенца, купальники трихомониаз передается крайне редко.
Число заболеваний, связанных с трихомониазом, велико. Трихомониаз часто выявляется с другими возбудителями ИППП (гонококками, хламидиями, уреаплазмами, грибами рода кандида, вирусами герпеса). В настоящее время считают, что трихомонады способствуют развитию диабета, мастопатии, аллергии и даже онкологических заболеваний.

Биологические особенности возбудителя трихомониаза
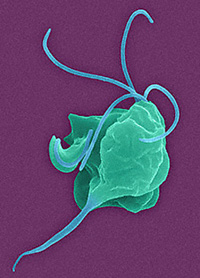
Возбудители трихомониаза – трихомонады (Тип Простейшие, Семейство Жгутиковые) – одноклеточные анаэробные организмы – паразиты, широко распространены в природе. В теле человека паразитируют 3 вида трихомонад: вагинальная (наиболее крупная, активная, патогенная), ротовая и кишечная. Благодаря жгутикам трихомонады очень активны и подвижны. Трихомонады бесполы и всеядны, быстро размножаются в оптимальных условиях – при отсутствии кислорода и при t =35-37°С.
Трихомонады закрепляются в клетках слизистой оболочки мочеполового тракта и вызывают там воспалительный процесс. Продукты жизнедеятельности трихомонад отравляют организм человека, снижают его иммунитет.
Микроорганизмы (гонококки, уреаплазмы, хламидии, грибы рода кандида, вирусы герпеса, цитомегаловирус), попадая внутрь трихомонад, находят там защиту от действия лекарств и иммунной системы человека. Подвижные трихомонады могут разносить других микробов по мочеполовой системе и по кровеносным сосудам. Повреждая эпителий, трихомонады снижают его защитную функцию, и облегчают проникновение микробов и вирусов, передающихся половым путем (в том числе ВИЧ).
Хотя современная венерология владеет эффективными медикаментозными методами лечения большинства половых инфекций, избавиться от трихомониаза полностью чрезвычайно сложно даже в наши дни. Дело в том, что небелковая оболочка трихомонады не реагирует на действие антибиотиков и может быть разрушена только специальными противопротозойными препаратами.
Клиническая картина трихомониаза
Обычно инкубационный период трихомониаза длится от 2 дней до 2 месяцев. Если трихомониаз протекает в стертой форме, то первые симптомы могут проявиться через несколько месяцев после заражения при снижении иммунитета или обострении других хронических инфекций.
Трихомониаз (в зависимости от выраженности симптомов и длительности) может протекать в острой, подстрой, хронической формах и как трихомонадоносительство.
Клинические проявления трихомониаза у мужчин и у женщин различны. Трихомониаз у женщин протекает с более выраженными симптомами, мужской трихомониаз обычно существует в форме трихомонадоносительства.
Трихомониаз у женщин проявляется в форме уретрита, вульвовагинита, бартолинита, цервицита. Острая стадия трихомониаза имеет следующие проявления:
- значительные пенистые выделения желтого, зеленого цвета, с неприятным запахом;
- покраснение и раздражение слизистой гениталий (зуд, жжение), дерматит внутренней поверхности бёдер;
- повреждения слизистой гениталий (эрозии, язвочки);
- дискомфорт при мочеиспускании, дизурия;
- неприятные ощущения при половом контакте;
- иногда боли внизу живота.
Симптомы трихомониаза у женщин усиливаются перед наступлением месячных.
В детском возрасте трихомониаз наблюдается нечасто, как правило, у девочек. Заражение происходит неполовым путём от больных матерей через предметы обихода, бельё. Трихомониаз у девочек проявляется в виде вульвовагинита, при остром течении которого симптомы аналогичны взрослой форме заболевания.
Трихомониаз у мужчин протекает в виде трихомонадного уретрита (поражается мочеиспускательный канал) и сопровождается слизисто-гнойными выделениями, легким зудом, жжением сразу после полового акта либо мочеиспускания. При обследовании наблюдаются твёрдые инфильтраты, стриктура уретры. Трихомониаз может поражать предстательную железу и придатки яичек, вызывать простатит (в 40% случаев) и эпидидимит. Очень редко при трихомониазе у мужчин наблюдаются эрозии и язвочки слизистой, воспаление срединного шва.
Характер и количество выделений зависит от стадии воспалительного процесса: при хроническом трихомониазе отмечается незначительное количество слизистых выделений. Со временем они могут стихнуть, но выздоровление не наступает.
Свежий трихомониаз, при отсутствии лечения, переходит в хроническую форму (если от момента заражения прошло более 2 месяцев) или в трихомонадоносительство. Хронический трихомониаз может годами протекать с малой симптоматикой (~ у 4% сопровождается дизурией и небольшими болевыми ощущениями, ~ у 5-8% половые расстройства).
Трихомонадоносительство выделяют как форму трихомониаза, при которой возбудитель выявлен лабораторно, но проявления заболевания отсутствуют. Это деление условно, так как разные формы трихомониаза могу переходить друг в друга. Стертые формы трихомониаза играют большую роль в распространении заболевания. Обитающий в мочеполовой системе возбудитель является источником заражения партнёра при половом акте и собственного повторного инфицирования.
Трихомониаз опасен своими осложнениями, т. к. увеличивает риск передачи других инфекций (в том числе ВИЧ), патологий беременности (преждевременные роды, мёртворождение), развитие бесплодия (мужского и женского), рака шейки матки, хронических заболеваний мочеполовой системы. При наличии сходных симптомов и даже при отсутствии их необходимо обследоваться на трихомониаз, и возможно другие ИППП. Это важно для женщин, планирующих беременность, для половых партнёров - трихомонадоносителей и больных трихомониазом; для всех, ведущих активную сексуальную жизнь.
Самолечение трихомониаза может привести к противоположному результату: трихомонады переходят в более агрессивную форму, начинают активнее размножаться, болезнь при этом приобретает скрытые или атипичные формы. Диагностировать и лечить трихомониаз в этом случае бывает гораздо сложнее.
Диагностика трихомониаза
Диагностика трихомониаза заключается в обнаружении возбудителя с помощью различных методов.
Достоверно трихомониаз выявляется с помощью лабораторных методов:
- микроскопии исследуемого материала (у женщин – мазки из влагалища и уретры, у мужчин - мазки из уретры);
- культурального (микробиологического) метода с использованием искусственных питательных сред;
- иммунологического метода;
- ПЦР – диагностики.
Трихомониаз у мужчин диагностируется труднее, из-за отсутствия симптоматики, кроме того трихомонады при таком течении заболевания находятся в нетипичной амебовидной форме. Перед планированием беременности и мужчина, и женщина должны пройти полное обследование на ИППП, в том числе на трихомониаз.
Лечение трихомониаза
Лечение трихомониаза проводят венерологи, гинекологи и урологи. Оно необходимо проводить при любых формах заболевания вне зависимости от наличия или отсутствии проявлений. Лечение трихомониаза нужно проводить одновременно для половых партнеров (даже при отрицательных анализах одного из них). Лечение трихомониаза только у одного из половых партнеров оказывается неэффективным, т. к. может происходить повторное заражение после лечения. Выработка антител против возбудителя трихомониаза не образует стойкого иммунитета, после лечения можно снова заболеть при повторном заражении.
Лечение трихомониаза необходимо сочетать с лечением других ИППП, которые часто сопровождают заболевание.
Необходимость лечения трихомониаза у беременной определяет врач, назначать его можно только во втором триместре беременности. По причине нечувствительности трихомонад к антибиотикам, при лечении трихомониаза назначают антипаразитарную терапию: используют препараты группы 5-нитроимидазолов. К ним относятся тинидазол, метронидазол, орнидазол, ниморазол, тернидазол. При лечении трихомониаза запрещено употреблять алкоголь даже в малых количествах, так как все препараты за исключением орнидазола вызывают антабусподобный синдром (влияют на обмен алкоголя в организме). Если трихомониаз протекает в неосложненной острой (подострой) форме, лечение заключается в приеме внутрь противопротозойных препаратов. При осложненном и хроническом течении трихомониаза предварительно назначается стимулирующая терапия. Симптоматическое и местное лечение применяют по показаниям. Только местное лечение трихомониаза (мази, свечи) будет неэффективно. При наличии смешанной инфекции (хламидии, уреаплазмы, гонококки, цитомегаловирус, кандиды) совместно с антипаразитарным препаратом назначается антибиотик.
Трихомониаз считают излечённым, когда возбудитель при диагностике не выявляется, и клинических симптомов не наблюдается. Половая жизнь во время лечения исключается. Необходимо сообщать своему половому партнеру о наличии трихомониаза и других ЗППП, о необходимости обследования и лечения.
Результат лечения трихомониаза зависит от нормализации микрофлоры мочеполовой системы и организма в целом. У женщин с этой целью используют вакцину против из инактивированных ацидофильных лактобацилл. Возможно назначение иммуномодулирующих препаратов.
Иногда встречается устойчивость трихомонад к определённому препарату группы 5-нитроимидазолов (обычно частичная), но изменение дозы, длительности приема или замена препарата этой же группы дают положительный результат в лечении трихомониаза. Чтобы избежать развития устойчивости трихомонад к антипаразитарным препаратам, проходя курс терапии, необходимо строго соблюдать все рекомендации врача.
Трихомониаз у женщин – специфическое воспалительное поражение органов урогенитального тракта вследствие заражения вагинальной трихомонадой. В острых случаях инфицирование проявляется обильными зловонными пенистыми выделениями из влагалища, зудом в области вульвы, резями и болями в вагине и уретре, учащённым мочеиспусканием. При торпидном и хроническом течении симптоматика ограничена незначительным увеличением количества вагинальных белей. Для постановки диагноза применяется гинекологический осмотр, бактериологические и серологические исследования. Лечение консервативное этиотропное с назначением производных нитроимидазолов.
Общие сведения
Трихомониаз (трихомоноз) является наиболее распространённой урогенитальной инфекцией, передающейся половым путём, диагностируется у 65-80% пациентов с ИППП. Ежегодно в мире заражается до 170 миллионов человек, из них более половины составляют женщины преимущественно репродуктивного возраста. Крайне редко трихомоноз выявляется у девочек до наступления менархе. В различных странах вагинальными трихомонадами инфицировано от 2 до 40% населения. Инфекция представляет особую опасность в связи с наличием скрытого носительства и развитием различных осложнений – от тяжёлых воспалительных заболеваний мочеполовых органов до бесплодия, невынашивания беременности, преждевременных и осложнённых родов.

Причины
Урогенитальный трихомоноз вызывает Trichomonas vaginalis – простейший одноклеточный организм, поражающий многослойный плоский эпителий. Оптимальными условиями для размножения трихомонад являются повышенная влажность, температура около 36-37°С, кислая среда с pH 5,9-6,5. У женщин возбудитель обычно паразитирует на слизистой влагалища и влагалищной части шейки матки, в выводных протоках бартолиновых желёз, уретральном канале, скиновых ходах, мочевом пузыре. В редких случаях трихомонады вызывают воспаление матки и её придатков. Существует три способа заражения трихомониазом:
- Половой. Чаще всего инфицирование происходит во время незащищённого секса с партнёром, который болен трихомонозом или является бессимптомным носителем инфекции.
- Бытовой. Крайне редко возбудитель передаётся через загрязнённые предметы личной гигиены, нестерильные медицинские инструменты, перчатки и т. п.
- Контактный. Новорождённые девочки могут заражаться от матери при прохождении через инфицированные родовые пути.
Важную роль в инфицировании и быстрой манифестации заболевания играют предрасполагающие факторы. Риск развития трихомониаза повышен у женщин, которые неразборчивы в выборе половых партнёров, злоупотребляют психоактивными веществами, практикуют незащищённый секс.
Патогенез
Патология принадлежит к категории многоочаговых. Первичный инфекционный очаг, как правило, расположен на слизистой оболочке влагалища. Микроорганизм с поверхности эпителия быстро проникает по межклеточным пространствам в подслизистую соединительную ткань. В участке поражения развивается воспалительная реакция, которая клинически проявляется признаками специфического кольпита. По мере размножения трихомонады распространяются нисходящим и восходящим путём на расположенные рядом органы, вызывая вторичный вульвит, бартолинит, цервицит, эндометрит, сальпингит, уретрит, цистит, пиелонефрит.
Скорость распространения трихомонад определяется массивностью инфицирования, иммунным статусом пациентки, степенью защитной реакции влагалищного секрета, состоянием эпителия, наличием сопутствующей микрофлоры. В 89,5% случаев возбудитель ассоциируется с кандидозом и другими микроорганизмами, вызывающими ИППП, – гонококками, хламидиями, уреаплазмами, микоплазмами.
Классификация
Клиническая классификация трихомониаза у женщин учитывает давность заражения, характер развития болезни и остроту клинической картины. Соответственно выделяют свежий (с давностью заболевания до 2 месяцев) и хронический трихомоноз. Специалисты в сфере гинекологии различают три основные формы свежего трихомониаза:
- Острый – с внезапным началом и яркой клинической симптоматикой.
- Подострый – с менее выраженными симптомами.
- Торпидный – со скудными клиническими признаками инфицирования.
О переходе заболевания в хроническую фазу свидетельствует наличие симптомов в течение двух и более месяцев. В зависимости от наличия осложнений различают следующие виды хронического трихомониаза:
- Неосложнённый – с развитием воспалительного процесса в нижних отделах урогенитальной системы.
- Осложнённый – с вовлечением в процесс внутренних половых органов (матки и придатков).
Отдельную форму трихомониаза представляет бессимптомное носительство, которое наблюдается почти у трети инфицированных. Заражение некоторыми штаммами Trichomonas vaginalis не сопровождается возникновением симптомов заболевания, при этом женщина остаётся источником инфекции для половых партнёров. Бессимптомная форма может клинически манифестировать при изменении иммунного или гормонального статуса носительницы.
Симптомы трихомониаза у женщин
Во время инкубационного периода, длящегося в среднем от 5 до 14 дней, симптомы отсутствуют. При острой манифестации инфекционного процесса пациентка жалуется на зуд в области наружных половых органов, частое болезненное мочеиспускание, резь и боли во влагалище и уретре, диспареунию. Половые органы отёчны, из влагалища выделяются обильные пенистые желтовато- или зеленовато-белые бели со зловонным запахом и примесью крови. Температура повышена до субфебрильных цифр. Нарушается сон и общее самочувствие. Некоторые женщины отмечают боль в нижней части живота.
При подостром течении трихомониаза пациентки замечают незначительное увеличение количества влагалищных выделений, остальная симптоматика обычно смазана. Торпидная форма заболевания протекает практически бессимптомно и переходит в хронический трихомоноз или трихомонадоносительство. Распространение воспалительного процесса на другие органы урогенительной системы проявляется развитием соответствующей клинической картины – болью внизу живота и пояснице, слизисто-гнойными выделениями, нарушениями менструального цикла и репродуктивной функции.
Осложнения
Трихомониаз у женщин чаще всего осложняется гнойно-воспалительными заболеваниями половых органов: абсцессом бартолиновых желёз, эндометритом, аднекситом, тубоовариальным абсцессом, параметритом, пельвиоперитонитом. Из-за формирования спаек в малом тазу может развиться бесплодие. По наблюдениям специалистов, такие пациентки входя группу риска по развитию неоплазий шейки матки. У больных трихомонозом беременность зачастую прерывается самопроизвольно, околоплодные воды изливаются преждевременно. Роды обычно протекают патологически, а ребёнок при прохождении по родовым путям может заразиться трихомониазом.
Диагностика
При постановке диагноза необходимо учитывать клиническую симптоматику, данные эпидемиологического анамнеза, физикальных и лабораторных исследований. Обычно план обследования включает:
- Осмотр на кресле в зеркалах. При гинекологическом осмотре слизистая влагалища и шейки матки выглядит покрасневшей. В заднем своде влагалища определяются обильные пенистые выделения. Отмечается отёчность вульвы и уретры.
- Микроскопия и посев на флору . Трихомонад в мазке со слизистой влагалища или уретры можно обнаружить под обычным или фазово-контрастным микроскопом. Посев нативного материала позволяет подтвердить наличие возбудителя с точностью до 95%.
- Серологические и молекулярно-генетические анализы. Антитела к возбудителю или фрагменты его генетического материала выявляют при помощи РИФ, ИФА, ПЦР.
Гинекологическое УЗИ, томография и другие инструментальные методы диагностики играют вспомогательную роль и позволяют оценить степень вовлечения в воспалительный процесс органов малого таза. Дифференциальная диагностика проводится с кандидозным, неспецифическим и гонорейным вульвовагинитом. При необходимости пациентке назначают консультацию дерматовенеролога.
Лечение трихомониаза у женщин
Лечение осуществляется в амбулаторных условиях, пациентке рекомендован половой покой и отказ от алкоголя. Показана этиотропная терапия сексуальному партнёру. Возбудитель отличается высокой чувствительностью к метронидазолу и другим производным нитроимидазов, которые не только действуют непосредственно на трихомонад, но и стимулируют выработку интерферона. Применяется курсовая комбинированная терапия с одновременным назначением препаратов внутрь и местно (в виде вагинальных таблеток, свечей, кремов). При выявлении трихомониаза у беременной женщины проводится только местное лечение. При длительном течении одновременно с этиотропной терапией вводится противотрихомонадная вакцина, стимулирующая образование гуморальных и секреторных антител. Препарат усиливает эффект противопротозойного лечения, защищает от повреждения клетки многослойного эпителия и предупреждает реинфекцию. В качестве дополнительных лекарственных средств могут быть назначены иммуномодуляторы.
Чтобы подтвердить полное излечение от трихомоноза, выполняется бактериологический контроль. Материал из влагалища, уретрального канала и прямой кишки исследуется спустя 7-10 дней по окончании курсовой терапии и в течение трех последующих менструальных циклов (на пятый день от начала менструации). Для повышения вероятности обнаружения трихомонад может быть проведена алиментарная, физическая или биологическая провокация. Важно учитывать, что почти у 90% пациенток хронический трихомониаз ассоциирован с другими инфекциями. Поэтому после своевременного выявления сопутствующей микрофлоры и определения её чувствительности необходимо назначить соответствующее этиотропное лечение.
Прогноз и профилактика
Прогноз благоприятный. При назначении терапевтических доз метронидазола пациентки полностью излечиваются от трихомониаза в 90-95% случаях, даже резистентные формы заболевания поддаются лечению нитроимидазолами II поколения. Для профилактики заражения необходимо воздерживаться от половых контактов со случайными партнёрами, использовать презервативы, соблюдать правила личной гигиены. Своевременное обращение к гинекологу по поводу появления характерной клинической симптоматики после незащищённого секса позволяет вовремя начать терапию и предупредить развитие серьёзных осложнений.

Трихомониаз — патология мочеполовой системы. У женщин оно поражает придатки, влагалище, яичники, цервикальный, мочеиспускательный каналы. У мужчин болезнь затрагивает простату, уретру, семенные пузырьки.
Трихомониаз возникает после того, как в организм попадает одноклеточный паразит из семейства жгутиковых. Существует три разновидности этого патогена:
- ротовая;
- кишечная;
- вагинальная.
Третий вид более активен и агрессивен по сравнению с предыдущими.
Трихомонады передвигаются с помощью жгутиков. Нормальная температура человеческого тела — 36–37° — оптимальна для их бурного размножения. Кроме того, через межклеточное пространство и лимфатические пути паразиты проникают в кровь, чего болезнь прогрессирует.
Как организм реагирует на инфекцию?
Микроорганизмы прикрепляются к слизистой оболочке органов мочеполовой системы, после чего начинается воспалительный процесс. Патогены выделяют токсины, поэтому больной жалуется на слабость, недомогание.
Инкубационный период длится от одной до трех недель. После этого могут появиться симптомы, которые у женщин выражены более четко, а у мужчин смазаны либо отсутствуют вообще.
Признаки трихомониаза
Микроорганизмы из семейства жгутиковых вызывают проктит, уретрит, кандидоз, гонорею, цистит. Женщины испытывают жжение и зуд во влагалище, отмечаются также отечность, покраснение слизистой половых органов. Выделения становятся обильными, меняется их цвет и консистенция. Сначала они прозрачные, белесые, имеют вязкую текстуру, затем приобретают зеленоватый или желтоватый оттенок, напоминают пену.
Во время полового акта женщины испытывают дискомфорт. После коитуса на стенках влагалища остаются мелкие кровоизлияния, которые образуются трения. Характерный признак инфекции — частые позывы к мочеиспусканию, жжение в уретре. Еще один симптом трихомониаза — тянущие боли, которые локализованы в районе поясницы, нижней части живота, внутренней поверхности бедер.
У мужчин признаки этой венерической инфекции либо отсутствуют, либо проявляются только на начальной стадии. Это утренние выделения из уретры в виде пены и покраснение головки члена. Мужчины также страдают от болезненного мочеиспускания.
Острое течение трихомониаза длится дней. Затем, если иммунная система функционирует хорошо, признаки уменьшаются или совсем исчезают. Но это говорит не об излечении от инфекции, а о том, что болезнь перешла в хроническую фазу.
Насколько опасен трихомониаз?
Трихомониаз относится к высоко заразным заболеваниям, которые легко передаются от человека к человеку. Чаще всего болезнь диагностируется у людей в возрасте от 17 до 36 лет. При этом у женщин инфекцию обнаружить проще, чем у мужчин, поскольку клиническая картина выражена более ярко.
Без своевременного лечения возможны серьезные последствия:
- простатит;
- бесплодие;
- осложнение беременности и родов;
- врожденные патологии у ребенка.
Невылеченная болезнь провоцирует мастопатию, аллергию, злокачественные новообразования, сахарный диабет. Кроме того, трихомониаз ослабляет защитные силы организма и открывает ворота другим инфекциям.
Почему важно предотвратить заражение?
Хотя врачебная тактика и лекарственные препараты постоянно улучшаются, лечить трихомониаз сложно. Жгутиковые паразиты обладают высокой степенью адаптации. Они способны менять форму и выдавать себя за тромбоциты и лимфоциты. Поэтому диагностика заболевания бывает затруднена.
Кроме того, трихомонады устойчивы к воздействию иммунных клеток, а небелковая оболочка патогенов резистентна к антибактериальным препаратам. Поэтому так важно знать, каким образом инфекция проникает в организм и как можно этого избежать.
Половой путь заражения трихомониазом
Чаще всего венерическая патология передается от партнера к партнеру во время полового акта. Человек может не подозревать о том, что является носителем инфекции, однако болезнь опасна даже при бессимптомном течении. Статистика утверждает, что при интимном контакте заражаются от 70 до 90 процентов женщин. Для мужчин риск немного ниже: 50–70%.
Заразиться трихомониазом можно и при вагинальном, и при анальном контакте. Представляют опасность также глубокие ласки. Не исключено инфицирование и при контакте с влагалищным секретом или спермой больного человека, в том числе и при прерванном половом акте.
Можно ли заразиться трихомониазом при оральном сексе?
Патогены присутствуют в вагинальных выделениях, а также в сперме. Поэтому они могут проникнуть в организм во время оральных ласк. Есть риск заражения и при поцелуе. После этого инфицированный человек отмечает симптомы, сходные с проявлениями ангины. Вероятность заболеть повышается, если во рту есть небольшие трещины или повреждения слизистой.
На вопрос, как передается трихомониаз через рот, врачи пока не могут ответить с полной уверенностью, поскольку ротовые трихомонады недостаточно изучены. Однако можно с уверенностью сказать, что они поражают зубы, десны, миндалины, дыхательные пути, вызывают гингивит, кариес, пародонтоз.
Спасает ли презерватив?
Исследование показывает, что этот контрацептив — самый надежный способ уберечься от ИППП. Его надежность достигает 80 процентов. Однако необходимо соблюдать меры предосторожности.
- Презерватив должен быть неповрежденным.
- Использовать его можно только один раз.
- После того, как презерватив снят, половые органы партнеров не должны соприкасаться.
- Если во время секса барьерный контрацептив повредился, гениталии нужно промыть антисептиком.
Как можно заразиться трихомониазом бытовым путем?
Вне тела человека паразиты живут не более 15 минут. Однако они прекрасно чувствуют себя в теплой и влажной среде, вдали от солнечного света, при невысокой температуре воздуха.
Трихомонады способны проникнуть в организм человека через:
- общие банные полотенца, мочалки;
- сидение унитаза;
- нижнее и постельное белье.
Нередко заболевают после посещения бассейна, сауны, бани. Если человек одет в короткие шорты или юбку, опасно соприкасаться с сиденьями в общественном транспорте, поверхностью скамеек, стульев.
Как предотвратить заражение?
Антитела к трихомонадам не вырабатываются. После того как человек переболел, он может заразиться повторно. Следовательно, нужно соблюдать меры предосторожности.
Чтобы исключить инфицирование половым путем, необходимо, чтобы оба партнера хранили верность друг другу. А использование барьерной контрацепции увеличивает шансы остаться здоровым. В группе риска находятся наркоманы, проститутки, люди, которые легко вступают в случайную связь. Необходимо учитывать это при выборе полового партнера.
Чтобы избежать бытового инфицирования, нужно выполнять ряд правил.
- Пользоваться индивидуальным полотенцем, мочалкой, другими предметами гигиены.
- С осторожностью посещать общественные бассейны, бани, туалеты.
- Следить за состоянием здоровья: организм особенно уязвим после родов, абортов, стрессов.
- Перед планированием беременности оба родителя должны пройти обследование, поскольку новорожденный может заразиться при прохождении через родовые пути.
Если появились основания подозревать у себя ЗППП, нужно предупредить партнера, временно отказаться от интимной жизни, обязательно посетить врача. Болезнь нуждается в правильном лечении.

Статья проверена на соответствие медицинским стандартам ведущим специалистом клиники "Поликлиника+1", дерматовенерологом, урологом, микологом
Читайте также:

