Вирус поражает слюнные железы
Обновлено: 24.04.2024
Если сын заболел свинкой. Лечение свинки (паротита) у детей
Эпидемический паротит или распространенное название - свинка, входит в группу детских болезней и является инфекционным заболеванием, вызываемым вирусом, который передается от больного человека через слюну и носоглоточные секреции. В первую очередь вирус поражает слюнные и околоушные железы, которые расположены за углом нижней челюсти под ушами. Чаще всего свинкой болеют дети от 2-х дл 14-ти лет, причем мальчиков эта инфекция поражает в несколько раз больше, чем девочек.
Пик заболеваемости свинкой приходится на осенне-зимний период, так как вирус паротита неустойчив к воздействию ультрафиолетовых лучей и высокой температуры, поэтому летом распространение инфекции затрудняется. Паротитом болеют иногда и молодые люди 14-25 лет, а у детей грудного возраста это заболевание не встречается. Свинка поражает человека только раз в жизни, у переболевших ею людей вырабатывается устойчивый иммунитет к этой болезни.
Особенно беспокоит родителей мальчиков не то, что их сын заболел свинкой, а услышанная от бабушек или у знакомых информация о том, что если мальчик переболеет свинкой, то со временем у него могут быть большие проблемы с зачатием ребенка, вплоть до бесплодия. Действительно, свинка хоть и не относится к тяжелым детским заболеваниям, но может давать серьезные осложнения при неправильном или несвоевременном лечении. Методы специфического лечения свинки не разработаны, поэтому если у вас ребенок заболел паротитом главное не допустить осложнений. Вирус свинки может при осложнениях поражать головной мозг, поджелудочную железу, а у мальчиков - воспаление яичек. При воспалении мозга- свинковом менингите ребенок жалуется на сильные головные боли, у него появляется рвота и головокружение. К счастью, свинковый менингит излечивается полностью, не оставляя никаких последствий.
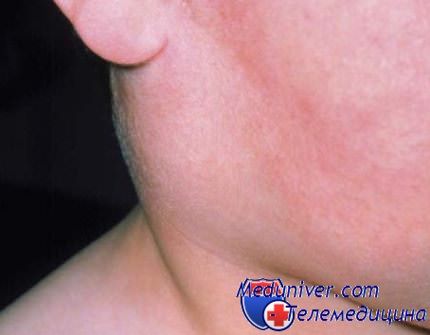
А вот у мальчиков в период полового созревания и у молодых людей от 14-ти до 25 лет свинка может перейти в орхит - воспаление одного или двух яичек. Для мальчиков не достигших 10 летнего возраста подобное осложнение не опасно, оно также полностью излечивается, не оставляя никаких последствий. Но если сын старше 10 лет, поражение обоих яичек вирусом паротита может приводить к бесплодию.
Дело в том, что при эпидемическом паротите заболевание носит аутоиммунный характер, то есть организм уничтожает ткань собственного яичка, считая ее чужеродной. В утешение родителям, у которых сын заболел свинкой можно сказать, что такие осложнения встречаются крайне редко, а современная медицина располагает такими методами лечения, которые помогут вашему ребенку переболеть свинкой без последствий. Главное - не упустите момент и начинайте лечить болезнь своевременно.
Диагноз эпидемического паротита иногда определить не очень просто, ведь припухание лимфатических узлов и температура у ребенка может наблюдаться и при ангине, гриппе и других глоточных инфекциях. Поэтому не стоит при обнаружении опухолей в области шеи заниматься самолечением, вызывайте врача на дом. Только врач может поставить диагноз и назначить соответствующее лечение свинки.
Обязательно ребенок во время болезни должен соблюдать постельный режим и принимать лекарства, назначенные педиатром. Если болезнь перешла в более осложненные формы в виде эпидемического менингита или орхита, лечить ребенка должны в стационаре под наблюдением опытного специалиста.
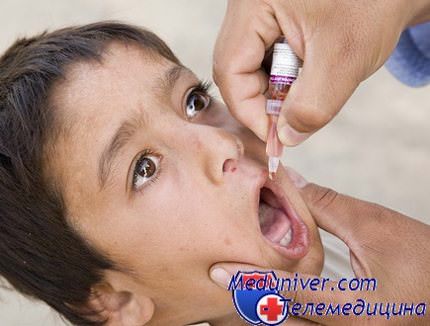
При неосложненном легком течении свинки врач назначает ребенку жаропонижающие и обезболивающие лекарственные препараты, снимающие симптомы болезни: парацетомол, тавегил, димедрол, пипольфен, фенкарол и другие. Также необходимо во время болезни принимать таблетки и витамины, повышающие иммунитет, а также препараты кальция.
Больному ребенку необходимо соблюдать во время болезни диету, в целях профилактики панкреатита. Надо исключить из рациона питания выпечки и мучные изделия, жирную и острую пищу. Питание ребенка должно состоять в основном из молочных продуктов, круп, овощей и фруктов. Мясо должно быть диетическим, без жира и не свиное, а хлеб желательно употреблять в малых количествах и только черный.
Из-за ограничения жевательных движений и уменьшения выделения слюны во время болезни во рту у ребенка может развиться кандидоз, поэтому больной свинкой ребенок должен пить как можно больше. Также необходимо полоскать рот после еды кипяченой водой или слабым раствором марганцовки. Многие народные целители рекомендуют греть шею во время болезни, чего делать нельзя. Воспаленные железы надо держать в тепле, но греть грелкой или другими методами не рекомендуем. Особенно, если у ребенка высокая температура.
В подавляющем большинстве случаев свинка излечивается без последствий. Если же паротит протекает в тяжелой форме, то врач может назначить физиотерапевтические сеансы, например, УВЧ -терапию или ультрафиолетовое облучение.
Для профилактики заболевания свинки у детей можно сделать вакцинацию. Первую прививку от свинки делают, когда ребенку исполняется 1 год, а следующую в возрасте 5-6 лет. Иммунитет от свинки у ребенка сохраняется на протяжении 25 лет, а отрицательные реакции на вакцину не наблюдаются.
Вирусный сиаладенит - причины, диагностика и лечение
Острый вирусный сиаладенит может быть вызван парамиксовирусом кори, коксакивирусами, цитомегаловирусами, эховирусами, вирусом гриппа. Воспаление околоушных желез чаще всего вызывается вирусом эпидемического паротита. Вирусное поражение слюнных желез у детей, страдающих ВИЧ-инфекцией, является СПИД-определяющим состоянием.
а) Диагностика вирусного сиаладенита. Вирусный сиаладенит чаще всего двусторонний, обычно он сопровождается субфебрильной температурой, болью при жевании, утомляемостью, головной болью, миалгиями.
Вирус кори представляет собой парамиксовирус, который чаще всего поражает детей в возрасте 4-6 лет. Инкубационный период составляет 2-3 недели, симптомы общей интоксикации обычно разрешаются до исчезновения паротита. При сборе анамнеза важно уточнить сведения о прививках. При осмотре железа увеличена, уплотнена, но гнойных выделений из ее протока нет.
Диагноз подтверждается определением титра вируса. Вирус эпидемического паротита передается воздушно-капельным путем, его можно определить в слюне больного человека. Цитомегаловирусы могут приводить к редкой форме поражения слюнных желез новорожденных. Диагноз ставится при наличии других характерных симптомов: церебральной атрофии, гепатоспленомегалии, тромбоцитопенической пурпуры и желтухи. При ВИЧ-ассоциированном сиаладените отмечается увеличение размеров слюнной железы, нарушение симметричности лица, ксеростомия. При микроскопическом исследовании определяется лимфоцитарная инфильтрация железы CD8+ Т-клетками. При диффузном инфильтративном лимфоцитарном синдроме у ВИЧ-положительных пациентов увеличиваются в размерах слюнные и слезные железы, а во внутренних органах появляются гиперпластические кистозные лимфоидные инфильтраты.
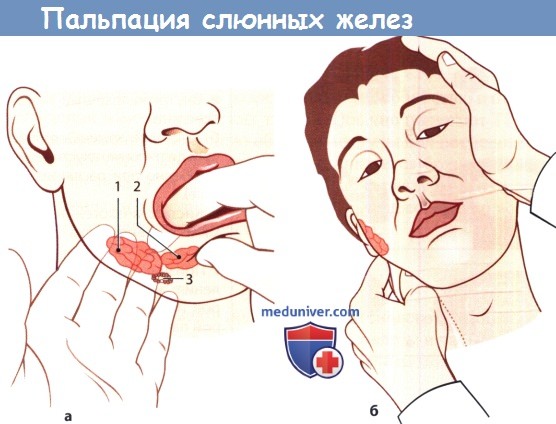
а Бимануальная пальпация поднижнечелюстной (1) и подъязычной (2) железы и перигландулярного лимфатического узла или камня (3) в поднижнечелюстном протоке.
б Техника пальпации ретромандибулярной части околоушной железы. Голову пациента наклоняют, чтобы ослабить натяжение шейной фасции.
б) Лечение вирусного сиаладенита. При вирусном сиаладените лечение симптоматическое, важно обильное питье. Частота встречаемости эпидемического паротита снизилась после введения вакцины против кори, свинки и краснухи.
в) Возможные осложнения. Эпидемический паротит может осложниться менингитом и энцефалитом, панкреатитом и орхитом. К осложнениям цитомегаловирусной инфекции со стороны ЛОР-органов относится сенсоневральная тугоухость легкой или средней степени тяжести, способная развиваться спустя несколько месяцев после первичного заражения. Наконец, доброкачественные лимфоэпителиальные опухоли, развивающиеся при ВИЧ-инфекции, в некоторых случаях могут малигнизироваться.
Видео строение, микробиология вируса эпидемического паротита (свинки)
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Сиаладенит – воспалительное заболевание слюнной железы, обычно вирусной или бактериальной природы. Сиаладенит сопровождается увеличением объема, уплотнением, болезненностью пораженной слюнной железы, уменьшением слюноотделения, сухостью во рту, нарушением общего самочувствия; в осложненных случаях – формированием камней или абсцесса. Диагноз сиаладенита устанавливается с учетом данных бактериологического и цитологического анализа отделяемого из протоков, сиалометрии, УЗИ слюнных желез, сиалографии, сиалосцинтиграфии, исследования биоптатов малых слюнных желез. Лечение сиаладенита предусматривает проведение противовирусной и антибактериальной терапии; при калькулезном сиаладените показано удаление камней.
МКБ-10

Общие сведения
Сиаладенит – воспалительное поражение больших или малых слюнных желез, приводящее к нарушению процесса слюноотделения. В стоматологии сиаладениты составляют 42-54% всех заболеваний слюнных желез. Наиболее часто сиаладенитом заболевают дети и пациенты 50-60 лет. Самой частой формой сиаладенита служит эпидемический паротит, изучаемый в рамках инфекционных болезней и педиатрии. Кроме этого, сиаладенит может сопровождать течение системных заболеваний (например, болезни Шегрена), которые рассматриваются ревматологией. Специфические воспалительные поражения слюнных желез при туберкулезе, сифилисе являются сферой интересов соответствующих дисциплин – фтизиатрии и венерологии.

Классификация сиаладенита
Классификация сиаладенитов предполагает их разделение с учетом клинического течения, причинных факторов, механизма инфицирования и морфологических изменений на следующие группы:
1. Острые сиаладениты:
- вирусные (гриппозный, цитомегаловирусный, Коксаки-индуцированный сиаладенит, эпидемический паротит)
- бактериальные (послеоперационные, постинфекционные, лимфогенные, контактные, связанные с обструкцией протока слюнной железы инородным телом)
2. Хронические сиаладениты:
- паренхиматозные (воспаление паренхимы слюнных желез)
- интерстициальные (воспаление соединительнотканной стромы слюнных желез)
- сиалодохит (протоковый сиаладенит)
Хронические сиаладениты могут иметь неспецифическую и специфическую этиологию. К числу хронических специфических сиаладенитов относятся туберкулез, актиномикоз и сифилис слюнных желез.
Острый сиаладенит в своем развитии может проходить стадии серозного, гнойного воспаления слюнной железы и ее некроза.
Причины сиаладенита
Возбудителями сиаладенитов выступают вирусные или бактериальные агенты, поражающие слюнные железы. Бактериальные сиаладениты чаще всего вызываются микрофлорой полости рта или микроорганизмами, распространяющимися из отдаленных очагов инфекции (стафилококками, стрептококками, колибактериями, анаэробной флорой). Контактный сиаладенит обычно наблюдается при флегмоне прилежащих к железе мягких тканей. Лимфогенный сиаладенит развивается после перенесенных респираторных инфекций (трахеита, ангины, пневмонии), заболеваний челюстно-лицевой области (периодонтита, фурункулов, карбункулов, конъюнктивита). При послеоперационном сиаладените всегда прослеживается связь заболевания с предшествующим хирургическим вмешательством на полости рта или слюнной железе. Сиаладениты, связанные с инородными телами, могут быть обусловлены сиалолитиазом, попаданием в проток слюнной железы мелких зернышек, косточек, ворсинок зубной щетки и пр.
Среди вирусов наибольшую этиологическую роль в возникновении сиаладенита играют вирусы гриппа, аденовирусы, парамиксовирусы, цитомегаловирусы, вирусы Коксаки и Эпштейна-Барр, простого герпеса и др. Возбудителями специфических сиаладенитов выступают актиномицеты, микобактерии туберкулеза, бледные трепонемы.
Инфицирование слюнных желез чаще происходит через устье протока, реже – контактным, гематогенным или лимфогенным путем. Возникновению сиаладенита способствуют ослабление иммунитета, застой секрета в протоках железы или снижение слюноотделения при тяжелых инфекциях, после хирургических вмешательств на брюшной полости, вследствие повреждений железы. Повышенный риск заболеваемости сиаладенитом существует у пациентов с ксеростомией; больных, получающих лучевую терапию полости рта; лиц, страдающих анорексией.
Симптомы сиаладенита
В силу анатомических и топографических особенностей чаще всего воспаляются околоушные железы, реже – подчелюстные, подъязычные и малые слюнные железы. Острый сиаладенит манифестирует с увеличения объема и уплотнения пораженной слюнной железы, припухлости мягких тканей; болей, имеющих тенденцию к усилению при жевании, глотании, повороте головы и иррадиации в ухо, висок, нижнюю челюсть. Может отмечаться ограничение амплитуды открывания рта, заложенность ушей.
На воспалительный процесс в железе указывает нарушение ее функции: гипосаливация (реже гиперсаливация), появление в слюне слизи, гноя, хлопьев (клеток слущенного эпителия). Часто острые сиаладениты протекают с ухудшением самочувствия, лихорадкой. При исследовании железы пальпируется плотный инфильтрат, при гнойном расплавлении которого определяется симптом флюктуации.
Осложнения
При осложненном течении острого сиаладенита не исключается возникновение слюнных свищей, абсцессов и флегмон околоушно-жевательной и подчелюстной области, стеноза слюнных протоков. Хронический сиаладенит протекает с периодически возникающими обострениями, во время которых отмечается припухлость и незначительная болезненность в области пораженных слюнных желез, снижением слюноотделения, неприятным привкусом во рту.
Диагностика
В зависимости от возраста пациента, этиологии воспаления слюнных желез и основных заболеваний, которым оно сопутствует, сиаладенит может выявляться стоматологом, терапевтом. При внешнем осмотре обнаруживается локальная припухлость в области слюнной железы (снаружи или со стороны полости рта), выделение гноя из устья выводного протока при массировании железы.
Различные формы сиаладенита могут быть дифференцированы по клиническим проявлениям, а также с помощью данных лабораторных и инструментальных исследований. Важную информацию о специфике происходящих в слюнной железе процессов позволяет получить ПЦР, биохимическое, цитологическое, микробиологическое исследование секрета, биопсия слюнных желез с гистологическим исследованием материала. Наличие видоспецифических антител в сыворотке крови определяется с помощью иммуноферментного анализа.
Анатомо-топографические особенности и функциональные нарушения желез анализируются на основании результатов УЗИ слюнных желез, сиалографиии, сиалосцинтиграфии, сиалотомографии, термографии. Для количественной оценки секреции слюнных желез используется сиалометрия. Дифференциальная диагностика сиаладенитов должна идти по пути исключения сиаладеноза, слюннокаменной болезни, кист и опухолей слюнных желез, лимфаденита, инфекционного мононуклеоза и др.
Лечение сиаладенита
В зависимости от типа возбудителя, этиотропная терапия сиаладенита может включать назначение противовирусных или антибактериальных препаратов. При вирусных сиаладенитах проводится орошение полости рта интерфероном; при бактериальных осуществляется инстилляция антибиотиков и протеолитических ферментов в проток слюнной железы. В стадии инфильтрата выполняются новокаиновые блокады по Вишневскому, проводятся аппликации раствора диметилсульфоксида на область железы. При абсцедировании показано вскрытие гнойника.
При хроническом сиаладените к медикаментозной терапии добавляется массаж железы, физиолечение (электрофорез, флюктуоризация, гальванизация, УВЧ). При стриктурах проводится бужирование протоков слюнной железы; при выявлении саливолитов – их удаление одним из принятых способов (литотрипсия, сиалэндоскопия, литоэкстракиця и пр.). В случае упорного, рецидивирующего течения сиаладенита решается вопрос об экстирпации слюнной железы.
Прогноз и профилактика сиаладенита
Исход сиаладенита, в большинстве случаев, благоприятный. В случае острого сиаладенита выздоровление обычно наступает в течение 2-х недель. В тяжелых или запущенных случаях сиаладенит может сопровождаться рубцовой деформацией или заращением протоков, стойким нарушением слюноотделения, некрозом железы.
Профилактика сиаладенита заключается в укреплении иммунитета, соблюдении гигиены полости рта, терапии сопутствующих заболеваний, устранении стоматогенных очагов хронической инфекции.
Острый сиаладенит – это воспаление слюнной железы, возбудителями которого в большинстве случаев являются вирусы и бактерии. Пациенты жалуются на болезненность в области пораженной железы, появление припухлости, сухость во рту, повышение температуры, ухудшение общего состояния. Диагностика включает сбор анамнеза, физикальный осмотр, УЗИ слюнных желез, сиалографию. Лечение острого эпидемического сиаладенита симптоматическое. При выявлении острого сиаладенита бактериального происхождения назначают антибактериальные, антигистаминные, противовоспалительные препараты. В случае абсцедирования показано вскрытие гнойного очага.
Общие сведения
Острый сиаладенит – воспалительное поражение слюнных желез, сопровождающееся снижением их секреторной функции. Наиболее часто диагностируют острый сиаладенит приушной железы (паротит), что объясняется анатомическим строением ее выводных протоков, серозным типом секрета. Реже в патологический процесс вовлекается поднижнечелюстная слюнная железа (субмаксиллит). Крайне редко выявляют острый сиаладенит подъязычной области (сублингвит). Повышенное продуцирование муцина поднижнечелюстной и подъязычной слюнными железами является хорошим барьером, препятствующим проникновению инфекции через устья их выводных протоков. Наиболее часто острый сиаладенит диагностируют у детей в возрасте от 7 до 15 лет.

Причины острого сиаладенита
Основные возбудители острого сиаладенита – вирусы и бактерии. При вирусных сиаладенитах инфицирование происходит воздушно-капельным путем. Острый сиаладенит бактериального генеза развивается на фоне сниженной реактивности организма у пациентов с тяжелыми инфекционными заболеваниями, болезнями сердечно-сосудистой системы. При операциях наблюдается рефлекторное уменьшение слюноотделения, что также создает благоприятные условия для внедрения и активизации бактериальных агентов. Именно поэтому заболевание очень часто диагностируют у пациентов инфекционных и хирургических отделений.
К местным предрасполагающим факторам, способствующим возникновению острого сиаладенита, относят стриктуры, аномалии развития выводных протоков, камни слюнных желез. Также инициировать начало развития воспаления может внедрение инородного тела в просвет протока. Причинами контактного острого сиаладенита являются гнойно-воспалительные процессы прилежащих тканей.
Патогенез
Развитию острого сиаладенита предшествует снижение секреции и угнетение саливации, в результате чего разрушается барьер, препятствующий проникновению инфекции в паренхиму железы. В начальном периоде возникает серозное воспаление. Далее с усилением лейкоцитарной инфильтрации острый сиаладенит может перейти в гнойную форму. На фоне сниженной сопротивляемости организма развивается расплавление гнойных очагов, что приводит к появлению участков некроза.
Классификация
По этиологии острые сиаладениты разделяют на 2 основные категории:
- Вирусные. Возбудители заболевания – парамиксовирусы, вирусы гриппа, герпеса. Путь передачи – воздушно-капельный. Цитомегаловирусная инфекция передается гемотрансфузионно. Среди острых вирусных сиаладенитов самой известной формой является эпидемический паротит, вызванный парамиксовирусом.
- Бактериальные. Развиваются на фоне сниженной резистентности организма, после перенесенных инфекционных болезней, оперативных вмешательств. К этой группе также относят острый сиаладенит контактного происхождения, при котором воспалительный процесс распространяется на железу из близлежащих очагов поражения, что часто наблюдается у пациентов с флегмоной приушно-жевательной области, остеомиелитом.
По форме воспаления в стоматологии выделяют серозный, гнойный, гангренозный сиаладениты. По характеру течения различают легкую, средней тяжести и тяжелую степени сиаладенита.
Симптомы острого сиаладенита
Острый эпидемический сиаладенит протекает с выраженной клиникой. При легкой форме наблюдается незначительная припухлость в приушной области, состояние пациентов не нарушено. При среднетяжелой степени острого сиаладенита повышается температура. Наблюдается сухость во рту. Сначала припухает одна слюнная железа. Далее в воспалительный процесс вовлекается и паренхима другой железы. Припухлость болезненная, тестообразной консистенции. Неприятные ощущения усиливаются во время приема пищи. Тяжелая форма острого сиаладенита характеризуется выраженными симптомами интоксикации. Открывание рта болезненное. Выделение слюны из пораженной железы полностью прекращается. Отечность тканей распространяется вверх до глазницы, в нижней части спускается на область шеи. При эпидемическом остром сиаладените высоки риски развития осложнений: панкреатита, орхита, менингита.
Гриппозный острый сиаладенит протекает с вовлечением в воспалительный процесс приушных желез. Иногда патологические изменения выявляют в поднижнечелюстной и подъязычной областях. При остром сиаладените пациенты указывают на появление припухлости каменистой консистенции в приушных участках, болезненность при открывании рта. При субмаксиллите возникает боль при глотании. При сублингвите пациенты ощущают болезненность при движениях языком. Резко снижается саливация.
Острый сиаладенит бактериального происхождения в большинстве случаев имеет вторичный характер. Основные жалобы сводятся к появлению болезненной припухлости в проекции пораженной железы. Ухудшается общее состояние, развивается гипертермия. При переходе катаральной формы острого сиаладенита в гнойную из устья протока выделяется гнойное содержимое. Кожа становится гиперемированной. Если острый сиаладенит возник в результате попадание инородного тела в проток железы, симптоматика начинает развиваться со слюнной колики. Далее воспаление прогрессирует с появлением типичных признаков острого сиаладенита бактериального генеза. Гангренозный острый сиаладенит возникает у пациентов со сниженным иммунитетом. Течение заболевания вялое, клиника стертая. Постепенно развивается некроз железы с отторжением пораженных тканей.
Диагностика
При остром гриппозном сиаладените диагностируют наличие болезненной припухлости каменистой консистенции с бугристой поверхностью. Выделение слюны снижено. Рассасывание инфильтрата наблюдается в течение длительного отрезка времени. При остром бактериальном сиаладените из протока пораженной железы выделяется мутная слюна с примесью гноя. При развитии гнойной формы острого сиаладенита кожа над припухлостью становится гиперемированной, лоснится. Устье выводного протока возвышается над окружающей слизистой. Отмечается плотный резко болезненный инфильтрат. Присутствует перифокальный отек.
У больных с острым бактериальным сиаладенитом в анализе крови выявляют ускорение СОЭ, увеличенное количество лейкоцитов, сдвиг лейкоцитарной формулы влево. Появление такого же рода изменений в крови у пациентов с острым эпидемическим сиаладенитом говорит о развитии осложнений вследствие присоединения вторичной бактериальной инфекции. Специфическими тестами на определение парамиксовируса являются реакции торможения гемагглютинации, связывания комплемента. При гнойном сиаладените контрастную сиалографию не проводят. Для диагностирования воспалительного процесса, вызванного внедрением инородного тела, выполняют УЗИ слюнных желез, сиалографию.
При постановке диагноза необходимо дифференцировать между собой разные формы острого сиаладенита, а также провести дифференциальную диагностику заболевания с воспалительными процессами челюстно-лицевой области: обострением хронического сиаладенита, абсцессами, флегмонами, острым лимфаденитом, псевдопаротитом Герценберга. Острый сиаладенит может быть выявлен стоматологом, педиатром, терапевтом, инфекционистом.
Лечение острого сиаладенита
Этиотропного лечения острого эпидемического сиаладенита не существует. При выявлении признаков заболевания показана симптоматическая терапия. С целью повышения местных факторов защиты проводят орошения полости рта интерфероном. Для предотвращения присоединения бактериальной инфекции (что часто наблюдается на фоне выраженной ксеростомии) прибегают к введению антибиотиков в устье выводного протока. При выявлении среднетяжелой и тяжелой форм острого сиаладенита лечение осуществляется в условиях стационара инфекционного отделения.
При переходе острого сиаладенита в гнойную фазу показано вскрытие патологического очага. Для нормализации секреторной функции, ускорения рассасывания инфильтрата применяют сухие компрессы, повязки с диметилсульфоксидом на область железы. При остром бактериальном сиаладените назначают антибиотики (макролиды, пенициллины). Если из протока выделяется гной, показаны инстилляции антибиотиков и протеолитических ферментов. Для подавления продукции калликреинов у пациентов с острым гнойным сиаладенитом применяют ингибиторы протеаз.
С целью купирования воспалительного процесса назначают новокаиновые лечебные блокады, ставят компрессы с диметилсульфоксидом, а также с добавками антигистаминных, обезболивающих средств. При появлении очагов гнойного расплавления показано оперативное вмешательство. Для устранения болезненности, нормализации секреторной функции применяют лазеро- или магнитотерапию. Лечение гангренозного сиаладенита, а также острого сиаладенита, вызванного внедрением инородного тела, хирургическое.
Прогноз
При остром сиаладените прогноз благоприятный. Выздоровление наступает в течение 2 недель. При отсутствии своевременного квалифицированного лечения острого сиаладенита возрастают риски развития тяжелых осложнений, сопровождающихся стойким снижением саливации, рубцеванием, необратимыми некротическими изменениями пораженных слюнных желез.
Читайте также:

