Вирус вызывающий рак яичников
Обновлено: 24.04.2024
Яичники – парный орган женской репродуктивной системы, отвечающий за выработку половых гормонов и созревание яйцеклеток. Как и любой другой орган, яичники подвержены развитию опухолей доброкачественной и злокачественной природы. В лечении доброкачественных опухолей новообразование не разрастается, его удаляют хирургическим путем и женщина навсегда избавляется от патологии. В случае злокачественной природы опухоли раковые клетки разрастаются в организме, поражая другие органы.
Своевременно проведенное обследование может спасти вам жизнь и здоровье. Что же такое рак яичника? Каковы симптомы и выживаемость при диагностике данного рода патологии?
Рак яичников занимает седьмое место по заболеваемости среди всех видов онкологических заболеваний. Во многих случаях он развивается в женском организме незаметно, что впоследствии затрудняет его лечение.
Когда патология обнаруживается на ранних стадиях, вероятность эффективности лечения составляет 90%. Рак яичников – патология, которой подвержены женщины любого возраста, но чаще заболевание диагностируют у пациенток старшей возрастной категории – 60-65 лет.
Рак яичников: причины возникновения
Точные причины развития онкологических заболеваний на сегодняшний день не выявлены. Существует ряд факторов, которые могут провоцировать развитие раковых опухолей. Среди них:
- генетический фактор: выделяют гены, присутствие которых увеличивает риск развития заболевания. Современные разработки медицины позволяют провести анализ для выявления сбоев (мутаций) в данных генах с целью оценки вероятности развития рака яичников;
- возрастной фактор: после 45-ти лет риск развития патологии увеличивается;
- нарушения гормонального фона: известно, что у рожавших девушек риск развития заболевания намного меньше, чем у бездетных. Беременность повышает защитную функцию женщины в плане развития онкологических заболеваний органов половой системы. Риск развития опухоли возрастает при длительном приеме препаратов, стимулирующих овуляцию. А комбинированные контрацептивы, напротив, снижают риск роста опухолей;
- воспалительные процессы в органах мочеполовой системы хронического характера;
- неблагоприятный экологический фон;
- венерические заболевания;
- нерегулярная половая жизнь.
Данные факторы не говорят о том, что со временем у женщины обнаружится рак яичников. Все эти явления только увеличивают риск развития патологии и не более того. Чем больше факторов воздействуют на женский организм, тем больше риски.
Как проявляется рак яичников: симптомы, стадии
Первые признаки и симптомы рака яичников проявляются, как правило, уже на поздних стадиях развития патологии. В самом начале женщина даже не подозревает о патологическом процессе, протекающем в ее организме в то время, когда раковые клетки стремительно поражают яичники.
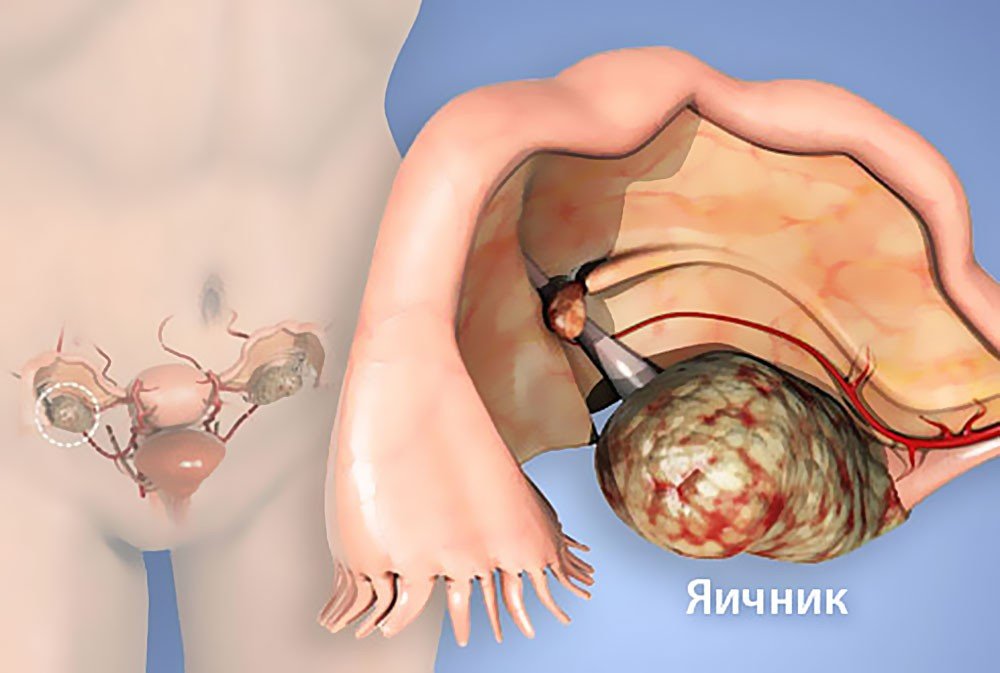
Признаки рака яичников у женщин (первые симптомы) зачастую проявляются в виде скопления жидкости в брюшной полости. В данном случае живот визуально заметно увеличивается. Нередко наблюдается болевой синдром в момент полового акта. Онкология яичников у женщин в основном проявляется общей слабостью, быстрой утомляемостью, потерей аппетита, тошнотой.
Заболевание классифицируют на четыре стадии:
- первая стадия: патология развивается только на яичнике. Может наблюдаться скопление жидкости в брюшной полости;
- вторая стадия: признаки заболевания приобретают более выраженный характер, опухоль начинает постепенно разрастаться за пределы яичника;
- третья стадия – это рак яичника с метастазами в прилежащие органы;
- четвертая стадия: обнаруживаются метастазы в отдаленные органы.
Классифицируют заболевание следующим образом:
- первичный рак яичника. В большинстве случаев встречается у женщин в возрасте до 35 лет. Раковые клетки поражают орган с обеих сторон в виде бугристых плотных образований;
- вторичный рак яичников. Представлен в виде кисты, заполненной слизью или жидкостью. Обычно кистозные образования имеют доброкачественный характер, но иногда перерастают в рак;
- метастатический рак яичника. Речь идет о тех случаях, когда раковые клетки попадают в яичники из других органов. На практике широко известно распространение злокачественных клеток из опухоли желудка. Заражение происходит через лимфатические узлы или кровь.
Рак яичников МКБ 10
Опухоль яичников МКБ 10 находится под кодом С56 – злокачественные новообразования женских половых органов (С51-С58), включающих злокачественные новообразования кожи половых органов женщины:
- Злокачественные новообразования вульвы – С51.
- Злокачественные новообразования влагалища – С52.
- Злокачественное новообразование шейки матки – С53.
- Злокачественное новообразование тела матки – С54.
- Неуточненной локализации злокачественное новообразование матки – С55.
- Злокачественное новообразование яичников С56.
- Злокачественное новообразование неуточненных, других женских половых органов – С57.
- Злокачественное новообразование плаценты – С58. Включает хорионкарциному БДУ, хорионэпителиома БДУ.
Злокачественные новообразования яичника С56 – опухоли яичника, герминомы, синдромы разные. Коды МКБ 10 – это международная классификация болезней, которая содержит закодированные медицинские диагнозы. Коды МКБ 10 используют при заполнении медицинских документов – они кратко описывают информацию о заболеваниях пациента. Также существует классификация по стадиям рака яичников:
- Т0 – опухоль не обнаружена.
- Тх – оценочных данных для первичной опухоли недостаточно.
- Т1 – опухоль не вышла за пределы яичников.
- Т1а – поражен один яичник, нет разрастания опухоли на поверхности органа, капсула не поражена.
- Т1b – опухоль поразила оба яичника, не вышла за пределы яичников, нет разрастания опухоли по поверхности яичников, капсулы не повреждены.
- Т1с – на поверхности одного или двух яичников наблюдается разрастание опухоли, повреждена капсула, в асцитической жидкости присутствуют злокачественные клетки.
- Т2 – поражены один или оба яичника, в злокачественный процесс вовлечены стенки и органы малого таза.
- Т2а – злокачественная опухоль разрослась или метастазировала в маточные трубы.
- Т2b – злокачественная опухоль распространилась на другие ткани малого таза.
- Т2с – опухоль ограничена малым тазом, в асцитической жидкости обнаружены злокачественные клетки.
- Т3 – поражен один или оба яичника, обнаружены метастазы в регионарных лимфатических узлах или /и за пределами малого таза.
- Т3а – подтверждены внутрибрюшинные метастазы за пределами малого таза.
- Т3b –подтверждены внутрибрюшинные метастазы за пределами таза и размером не более 2 см.
- Т3с – подтверждены внутрибрюшинные метастазы за пределами таза и размером более 2 см.
- М1 – обнаружены отдаленные метастазы.
Рак яичников: диагностика
Виды диагностики в данном случае выбирает врач. К сожалению, симптомы рака яичника проявляются уже на запущенной стадии. Специалист, при имеющихся на то показаниях, направит пациентку на анализ по выявлению рака яичников. В качестве методов диагностики патологии выступают:
- общий, специфический и биохимический анализ крови. Проводятся исследования на уровень гормонов, а также на наличие онкомаркеров;
- УЗИ органов малого таза. Этот метод позволяет выявить саму опухоль, ее размеры и расположение;
- МРТ и КТ: методы позволяют определить локализацию новообразования и его размеры с высокой точностью;
- биопсия: у пациентки берут небольшой образец ткани для последующего гистологического исследования на предмет обнаружения раковых клеток;
Онколог Юсуповской больницы может назначить другие виды обследований и анализов в случае необходимости.
Гормонпродуцирующие опухоли яичников
Гормонально-активные опухоли — новообразования, которые развиваются из желёз внутренней секреции и характеризуются чрезмерным выделением гормонов или продуктов их образования.
Гормонпродуцирующие опухоли могут быть диагностированы во всех железах человеческого организма. Опухоль выделяет большое количество гормонов, что приводит к возникновению симптомов и признаков гиперфункции. Гормонпродуцирующие опухоли могут иметь как доброкачественное, так и злокачественное течение.
Гормонпродуцирующие опухоли яичников – новообразования, которые принято разделять в зависимости от гормона, который она выделяет. Гормоноактивная опухоль яичников усиленно выделяет либо эстрогены, либо андрогены.
Этиология развития любого вида новообразований до конца не изучена. Исследования ведутся и в настоящее время, но пока достижения ограничатся только определением возможных причин:
- Гормональные нарушения. Большое значение имеет гормональный фон женщины, наличие в анамнезе беременностей и родов. Из-за овуляции ткани яичника повреждаются, что сопровождается последующей регенерацией. Но иногда такое повышенное деление клеток переходит в патологическое. Овуляция отсутствует во время беременности и грудном вскармливании, поэтому в это время риск возникновения новообразования существенно снижается. Такие факты как ранее начало менструации, поздняя менопауза, отсутствие родов и отказ от кормления грудью риски повышают.
- Отягощенный анамнез и генетическая предрасположенность. С этим фактором связаны двух процентов новообразований. При неблагополучном семейном анамнезе и диагностике рака у близких родственников, пациентки имеют высокий риск возникновения и ракового перерождения яичников. В этом случае необходимо проходить обследование, наблюдаться у гинеколога.
- Употребление большого количества продуктов с высоким содержанием канцерогенов и животных жиров. Статистические данные свидетельствуют в пользу данного утверждения из-за исследования пищевых привычек у определенных странах мира и сопоставлением их с уровнем заболеваемости на рак.
Причины, по которым одни опухоли гормоны продуцируют, а другие – нет, на данный момент остаются неизвестными.
Рак яичников: лечение
Рак левого яичника, симптомы которого на ранних стадиях не проявляются (как и при раке правого яичника), хорошо поддается лечению оперативным методом. В большинстве случаев проводят экстирпацию матки вместе с придатками. У женщин репродуктивного возраста детородную функцию пытаются сохранить.
Лечение рака яичников всегда комплексное. Перед проведением оперативного вмешательства пациентке могут назначить прием химиотерапевтических препаратов, способствующих угасанию опухоли. Химиотерапию назначают и после проведения операции для уничтожения оставшихся в организме раковых клеток.
Лучевую терапию при лечении рака яичника назначают довольно редко, поскольку при таком виде заболевания она малоэффективна. Облучение проводят только в качестве паллиативного лечения, чтобы улучшить качество жизни больной и продлить ее.
Эффективность лечения напрямую зависит от стадии течения заболевания. При своевременном обнаружении патологии, малых размерах опухоли и отсутствии метастазов, шансы на полное выздоровление у пациенток составляют 90%.
Рак яичников: выживаемость по стадиям
Если патологию выявляют на первой стадии, то после лечения пятилетняя выживаемость составляет 90-95%, на второй стадии – 70%, на третьей 15-20%, на четвертой – 1,5%.
Рак яичников: профилактика
Врачи Юсуповской больницы ежедневно ведут борьбу с онкологическими заболеваниями и спасают жизни многим пациенткам. У нас работают специалисты высокого уровня, подходящие индивидуально к проблеме каждого пациента. Медицинские услуги в Юсуповской больнице предоставляются на европейском уровне. С помощью современного медицинского оборудования онкологи выполнят диагностику и лечение рака яичников.
Если у вас появились какие-либо проблемы со здоровьем, немедленно обращайтесь за помощью в Юсуповскую больницу. Профилактические обследования у гинеколога два раза в год служат лучшей профилактикой развития заболевания.
Чтобы записаться на прием к врачу, звоните по телефону. Сотрудники центра назначат консультацию в любое удобное для Вас время.
Рак яичников – первичное, вторичное или метастатическое опухолевое поражение женских гормонопродуцирующих половых желез – яичников. На ранних стадиях рак яичников малосимптомен; патогномоничные проявления отсутствуют. Распространенные формы проявляются слабостью, недомоганием, снижением и извращением аппетита, нарушениями функции ЖКТ, дизурическими расстройствами, асцитом. Диагностика рака яичников включает проведение физикального и вагинального обследования, УЗИ, ЯМРТ или КТ малого таза, лапароскопии, исследование онкомаркера СА 125. В лечении рака яичников применяется хирургический подход (пангистерэктомия), полихимиотерапия, радиотерапия.
МКБ-10

Общие сведения
Рак яичников стоит на седьмом месте в структуре общей онкопатологии (4-6%) и занимает третье место (после рака тела матки и рака шейки матки) среди злокачественных опухолей в онкогинекологии. Чаще рак яичников поражает женщин предклимактерического и климактерического периода, хотя не является исключением и среди женщин моложе 40 лет.
Причины
Проблема развития рака яичников рассматривается с позиций трех гипотез. Считается, что как и другие овариальные опухоли, рак яичников развивается в условиях длительной гиперэстрогении, что повышает вероятность опухолевой трансформации в эстрогенчувствительной ткани желез.
Другой взгляд на генез рака яичников основан на представлениях о постоянной овуляции при раннем наступлении менархе, поздней менопаузе, малом количестве беременностей, укорочении лактации. Непрерывные овуляции способствуют изменению эпителия стромы яичника, тем самым создавая условия для аберрантного повреждения ДНК и активации экспрессии онкогенов.
Генетическая гипотеза выделяет среди группы потенциального риска женщин с семейными формами рака груди и яичников. По наблюдениям, повышенный риск развития рака яичников ассоциирован с наличием бесплодия, дисфункции яичников, гиперплазии эндометрия, частых оофоритов и аднекситов, миомы матки, доброкачественных опухолей и кист яичников. Применение гормональной контрацепции длительнее 5 лет, напротив, снижает вероятность возникновения рака яичников практически вдвое.
Классификация
По месту возникновения изначального очага рака различают первичное, вторичное и метастатическое поражения яичников.
- Первичный рак яичника сразу развивается в железе. По своему гистотипу первичные опухоли являются эпителиальными образованиями папиллярного или железистого строения, реже развиваются из клеток покровного эпителия. Первичный рак яичника чаще носит двустороннюю локализацию; имеет плотную консистенцию и бугристую поверхность; встречается преимущественно у женщин до 30 лет.
- Вторичный рак яичников. На его долю приходится до 80% клинических случаев. Развитие данной формы рака происходит из серозных, тератоидных или псевдомуцинозных кистом яичников. Серозные цистаденокарциномы развиваются в возрасте 50-60 лет, муцинозные - после 55-60 лет. Вторичные эндометриоидные цистаденокарциномы встречаются у молодых женщин, обычно страдающих бесплодием.
- Метастатическое поражение яичников развивается в результате распространения опухолевых клеток гематогенным, имплантационным, лимфогенным путями из первичных очагов при раке желудка, молочной железы, матки, щитовидной железы. Метастатические опухоли яичников обладают быстрым ростом и неблагоприятным течением, обычно поражают оба яичника, рано диссеминируют по брюшине малого таза. Макроскопически метастатическая форма рака яичников имеет белесоватый цвет, бугристую поверхность, плотную или тестоватую консистенцию.
Более редкие типы рака яичников представлены папиллярной цистаденомой, гранулезоклеточным, светлоклеточным (мезонефроидным) раком, аденобластомой, опухолью Бреннера, стромальными опухолями, дисгерминомой, тератокарциномой и др. В клинической практике рак яичников оценивается в соответствии с критериями FIGO (стадии I-IV) и TNM (распространенность первичной опухоли, регионарных и отдаленных метастазов).
I (T1) – распространенность опухоли ограничивается яичниками:
- IA (T1a) – рак одного яичника без прорастания его капсулы и разрастания опухолевых клеток на поверхности железы
- IB (T1b) – рак обоих яичников без прорастания их капсул и разрастания опухолевых клеток на поверхности желез
- IC (T1c) – рак одного или двух яичников с прорастанием и/или разрывом капсулы, опухолевыми разрастаниями на поверхности железы, наличием атипичных клеток в асцитических или смывных водах
II (T2) – поражение одного или обоих яичников с распространением опухоли на структуры малого таза:
- IIA (T2a) - рак яичников распространяется или метастазирует в маточные трубы или матку
- IIB (T2b) - рак яичников распространяется на другие структуры таза
- IIC (T2c) – опухолевый процесс ограничен поражением малого таза, определяется наличие атипичных клеток в асцитических или смывных водах
III (T3/N1) - поражение одного или обоих яичников с метастазированием рака яичников по брюшине или в регионарные лимфоузлы:
- IIIA (T3a) – наличие микроскопически подтвержденных внутрибрюшинных метастазов
- IIIB (T3b) – макроскопически определяемые внутрибрюшинные метастазы диаметром до 2 см
- IIIC (T3c/N1) - макроскопически определяемые внутрибрюшинные метастазы диаметром более 2 см или метастазы в регионарные лимфоузлы
IV (M1) – метастазирование рака яичников в отдаленные органы.
Симптомы рака яичников
Проявления рака яичников вариабельны, что объясняется многообразием морфологических форм заболевания. При локализованных формах рака яичников симптоматика, как правило, отсутствует. У молодых женщин рак яичников может клинически манифестировать с внезапного болевого синдрома, вызванного перекрутом ножки опухоли или перфорацией ее капсулы.
Активизация проявлений рака яичников развивается по мере распространения опухолевого процесса. Происходит нарастание недомогания, слабости, утомляемости, субфебрилитета; ухудшение аппетита, функции ЖКТ (метеоризм, тошнота, запоры); появление дизурических явлений.
При поражении брюшины развивается асцит; в случае метастазов в легкие – опухолевый плеврит. В поздних стадиях нарастает сердечно-сосудистая и дыхательная недостаточность, развиваются отеки нижних конечностей, тромбозы. Метастазы при раке яичников, как правило, выявляются в печени, легких, костях.
Среди злокачественных опухолей яичников встречаются гормонально-активные эпителиальные образования. Гранулезоклеточный рак яичников – феменизирующая опухоль, способствующая преждевременному половому созреванию девочек и возобновлению маточных кровотечений у пациенток в менопаузе. Маскулинизирующая опухоль – адренобластома, напротив, приводит к гирсутизму, изменению фигуры, уменьшению груди, прекращению менструаций.
Диагностика
Комплекс методов диагностики рака яичников включает проведение физикального, гинекологического, инструментального обследования. Распознавание асцита и опухоли может быть произведено уже в ходе пальпации живота.
- Гинекологическое исследование хоть и позволяет выявить наличие одно- или двустороннего овариального образования, но не дает четкого представления о степени его доброкачественности. С помощью ректовагинального исследования определяется инвазия рака яичников в параметрий и параректальную клетчатку.
- Методы визуализации. С помощью трансвагинальной эхографии (УЗИ), МРТ и КТ малого таза выявляется объемное образование неправильной формы без четкой капсулы с бугристыми контурами и неодинаковой внутренней структурой; оцениваются его размеры и степень распространенности.
- Диагностическая лапароскопия при раке яичников необходима для проведения биопсии и определения гистотипа опухоли, забора перитонеального выпота или смывов для цитологического исследования. В ряде случаев получение асцитической жидкости возможно посредством пункции заднего свода влагалища.
При подозрении на рак яичников показано исследование опухолево-ассоциированных маркеров в сыворотке (СА-19.9, СА-125 и др.). Для исключения первичного очага или метастазов рака яичников в отдаленных органах производится маммография, рентгенография желудка и легких, ирригоскопия; УЗИ брюшной полости, УЗИ плевральной полости, УЗИ щитовидной железы; ФГДС, ректороманоскопия, цистоскопия, хромоцистоскопия.

Лечение рака яичников
Вопрос выбора лечебной тактики при раке яичников решается с учетом стадии процесса, морфологической структуры опухоли, потенциальной чувствительности данного гистиотипа к химиотерапевтическому и лучевому воздействию, отягощающих соматических и возрастных факторов. В лечении рака яичников сочетается хирургический подход (пангистерэктомия) с проведением полихимиотерапии и радиотерапии.
Оперативное лечение
Хирургическое лечение локализованной формы рака яичников (I-II ст.) заключается в проведении удаления матки с аднексэктомией и резекцией большого сальника. У ослабленных или пожилых пациенток возможно выполнение надвлагалищной ампутации матки с придатками и субтотальной резекции большого сальника. В процессе операции обязательна интраоперационная ревизия парааортальных лимфоузлов с их срочным интраоперационным гистологическим исследованием. При III-IV ст. рака яичников производится циторедуктивное вмешательство, направленное на максимальное удаления опухолевых масс перед химиотерапией. При неоперабельных процессах ограничиваются биопсией опухолевой ткани.
Противоопухолевая терапия
Полихимиотерапия при раке яичников может проводиться на предоперационном, послеоперационной этапе или являться самостоятельным лечением при распространенном злокачественном процессе. Полихимиотерапия (препаратами платины, хлорэтиламинами, таксанами) позволяет добиться подавления митоза и пролиферации опухолевых клеток. Побочными действиями цитостатиков выступают тошнота, рвота, нейро- и нефротоксичность, угнетение кроветворной функции. Лучевая терапия при раке яичников обладает незначительной эффективностью.
Прогноз и профилактика
Отдаленная выживаемость при раке яичников обусловлена стадией заболевания, морфологической структурой опухоли и ее дифференцировкой. В зависимости от гистотипа опухоли пятилетний порог выживаемости преодолевает 60-90% пациенток с I ст. рака яичников, 40-50% - со II ст., 11% - с III ст.; 5% - с IV ст. Более благоприятны в отношении прогноза серозный и муцинозный рак яичников; менее – мезонефроидный, недифференцированный и др.
В постоперационном периоде после радикальной гистерэктомии (пангистерэктомии) пациенткам требуется систематическое наблюдение онкогинеколога, предупреждение развития посткастрационного синдрома. В профилактике рака яичников существенная роль отводится своевременному выявлению доброкачественных опухолей желез, онкопрофилактическим осмотрам, снижению воздействия неблагоприятных факторов.
Наследственный рак яичников – злокачественная эпителиальная опухоль яичников, генетическая предрасположенность к которой передаётся потомкам. Овариальная карцинома сопровождается неспецифическими признаками – снижением аппетита, слабостью, желудочно-кишечным дискомфортом, неопределёнными болевыми ощущениями в животе и пояснице, на поздних стадиях - асцитом. Диагноз устанавливается по данным гинекологического осмотра, лучевых методов, лабораторных анализов крови и биоптатов. Лечение комбинированное или комплексное, основными методами являются оперативное вмешательство и полихимиотерапия, дополнительно может применяться лучевая терапия.
МКБ-10
Общие сведения
Наследственный (семейный) рак яичников – карцинома женских гонад, ассоциированная с генеративными (герминальными) генными мутациями. Частота таких мутаций среди европейцев составляет в среднем 0,2–0,5% и резко (в 4-10 раз) повышена у евреев ашкенази. На наследственно обусловленные формы приходится 10-19% всех злокачественных эпителиальных новообразований яичников. Средний возраст больных ‒ 48 лет (против 56 лет при спорадическом раке), нередко наследственный рак манифестирует и у более молодых женщин. Риск развития раковой опухоли у женщин-носителей мутации составляет 11-40%, а при отягощённом семейном анамнезе возрастает в 1,1-1,5 раза. Опухолевый процесс в яичниках часто сочетается с карциномами других органов – как репродуктивной системы, так и экстрагенитальными.

Причины наследственного рака яичников
Причиной семейного рака женских гонад является генеративная мутация - повреждение определённых генов в хромосомах половых клеток, передающееся последующим поколениям. К генным нарушениям может приводить воздействие ионизирующего излучения, пестицидов и сельскохозяйственных удобрений, растворителей, алкалоидов, ряда лекарственных препаратов, инфекционных агентов.
Впервые возникшая герминальная мутация проявляется лишь в следующей генерации, то есть повышенному риску рака будут подвержены сибсы (родные сёстры и братья) этого поколения и их дети, но не пробанды (родители, у которых возникла генетическая мутация). В настоящее время известны следующие наследственные состояния, одним из проявлений которых является овариальная карцинома:
- Синдром рака молочной железы и яичника. Обусловлен мутацией в генах BRCA1 и BRCA2 и является основной причиной наследственного овариального рака (доля BRCA-ассоциированных карцином составляет 90-95% всех семейных злокачественных опухолей яичника). Риск развития рака яичника при герминальной мутации BRCA1 достигает 44%, а BRCA2 – 27%. К другим клиническим проявлениям синдрома относятся злокачественные опухоли органов пищеварительной системы, меланома. Одной из разновидностей синдрома является семейный органоспецифичный рак яичника, протекающий изолированно, не сочетаясь с первично-множественными неоплазмами других органов.
- Синдром Линча второго типа (наследственный неполипозный колоректальный рак). Ассоциирован в основном с мутациями в генах MLH1, MSH2. Клинические проявления включают опухоли желудочно-кишечного тракта, женской репродуктивной системы и ряд других.
В группе риска развития наследственного рака яичника находятся женщины, среди близких кровных родственниц которых регистрировались карциномы молочных желёз, яичников, тела матки, толстой кишки и поджелудочной железы, меланома, а по мужской линии – указанные экстрагенитальные опухоли, рак простаты и первичный рак брюшины. Особая роль в плане риска отводится карциноме груди у кровных родственников мужского пола, ранним (до 40-50 лет) эпизодам рака и их первично-множественной (синхронной или метахронной) форме – поражению нескольких разных или парных органов.
Риск развития неоплазии у носителей мутации накапливается с возрастом и имеет прямую зависимость от распространённости наследственных синдромов среди родственников. Значимые для большинства типов спорадического овариального рака факторы риска (нарушения функции яичников, нереализованный репродуктивный потенциал, медикаментозная стимуляция овуляции, гиперэстрогения) практически не влияют на развитие наследственных карцином, поскольку в клетках 80-90% этих опухолей отсутствуют рецепторы эстрогена, прогестерона и эпидермального фактора роста.
Патогенез
Патогенез наследственного рака яичников до конца не изучен, однако результаты последних исследований позволяют полагать, что источником опухоли является не эпителий капсулы яичника, как считалось ранее, а эпителиальная выстилка маточных труб и брюшины (чем можно объяснить морфологическое и клиническое сходство рака яичника с первичной перитонеальной карциномой). Основной и самый ранний путь метастазирования овариального рака – имплантационный, с поражением брюшины, большого сальника, органов малого таза и капсул печени, селезёнки. Другим характерным путём распространения метастазов является лимфогенный – сначала поражаются забрюшинные лимфатические узлы, затем периферические. Гематогенное метастазирование встречается крайне редко, при этом поражается лёгкое, печень, головной мозг.
Классификация
Наиболее полно оценить анатомическую распространённость опухоли с целью правильной постановки диагноза, определения прогноза и выработки рационального лечения позволяет классификация TNM. Наряду с TNM, в онкологии и гинекологии активно используется классификация неоплазий, разработанная Международной федерацией гинекологов и акушеров (FIGO), которая отражает последовательное развитие опухолевого процесса по стадиям. Ниже представлена классификация FIGO пересмотра 2014 года (в скобках указаны соответствующие значения TNM):
- Стадия I (T1N0M0). Опухолевый процесс ограничен яичниками. Выделяют 5 подстадий в зависимости от одно- или двусторонней локализации процесса, наличия раковых клеток в смывах с брюшины, повреждения капсулы яичника в пред- или интраоперационный период.
- Стадия II (T2N0M0). Опухоль распространяется на органы малого таза. Включает две подстадии – поражение только половых органов и вовлечение в процесс других структур.
- Стадия III (T3N0M0 илиT1-3N1M0). Опухоль поражает брюшину за пределами малого таза или (и) регионарные лимфоузлы (необходимо морфологическое подтверждение). В зависимости от размеров метастазов и их локализации внутри стадии выделяют 5 подстадий.
- Стадия IV (T1-3N0-1M1). Имеются метастазы в отдалённых органах (исключая внутрибрюшинные) и периферических лимфоузлах. Включает 2 варианта – наличие злокачественных клеток в плевральном выпоте и вовлечение других дистантных органов.
Симптомы наследственного рака яичников
Первыми субъективными признаками опухоли могут быть проявления паранеопластического синдрома – снижение аппетита, слабость и быстрая утомляемость, общее недомогание, субфебрилитет. По мере роста опухоли симптоматика становится более выраженной, присоединяются тупые распирающие боли в области пупка, нижней части живота, эпигастрия, подреберья. Сдавление кишечника сопровождается тошнотой, рвотой, запорами, вздутием живота, неприятными ощущениями во рту, а сдавление мочевыводящего тракта – частыми позывами на мочеиспускание, затруднением отхождения мочи. При асците увеличивается объём живота, скопление выпота в брюшной полости и в плевре проявляется усиливающейся одышкой, кашлем, сердцебиением, ощущением дурноты в ответ на привычные ранее нагрузки. Распространение процесса на маточные трубы и матку может сопровождаться серозно-кровянистыми выделениями.
Кожные покровы сначала имеют бледный вид, затем приобретают землисто-серый цвет с желтоватым оттенком (ввиду присоединения гемолитической анемии, сдавления или прорастания опухолью билиарной системы). Чаще всего наблюдается снижение веса, однако кахексия не характерна для больных даже с запущенным раком яичника, их вид не всегда может соответствовать тяжести заболевания. Нередко рак яичника сопровождают тромбофлебиты и флеботромбозы таза и нижних конечностей, проявляющиеся болью, уплотнением, гиперемией по ходу поражённой вены. Иногда при овариальной карциноме отмечается характерное выпячивание пупка – появление пупочной грыжи обусловлено выходом за пределы пупочного кольца поражённого опухолью большого сальника.
Осложнения
Осложнения могут быть связаны с местным распространением опухоли, сосудистыми проявлениями паранеопластического синдрома, отдалёнными метастазами. У молодых больных нередко возникает перекрут ножки новообразования, сопровождающийся картиной острого живота. Такое состояние может приводить к некрозу, перитониту, бурному прогрессированию рака. Подобными последствиями грозит и ущемление сальника. Тромбозы могут повлечь тромбоэмболию лёгочной артерии. В результате длительного накопления асцитической жидкости развивается выраженная сердечно-лёгочная недостаточность. Сдавление толстой кишки может закончиться полной кишечной непроходимостью и смертью. Метастазы в печени, лёгких, головном мозге вызывают серьёзные расстройства и значительно ухудшают качество жизни, распространение процесса приводит к летальному исходу.
Диагностика
Диагностика овариального рака осложнена труднодоступностью опухоли и отсутствием специфических гинекологических симптомов. В результате больные длительно и безуспешно лечатся по поводу несуществующих внутренних болезней, а опухоль выявляется слишком поздно. Диагностический поиск направлен на определение BRCA-статуса, морфологическую верификацию неоплазии, оценку распространённости опухолевого процесса и включает следующие исследования:
- Гинекологический и физикальный осмотр. В ходе бимануального ректовагинального исследования можно обнаружить опухоль придатка и по характеру изменений (неровности, подвижности, плотности, фиксации к соседним органам) предположить первичное злокачественное новообразование. При общем осмотре по косвенным признакам (асцит, увеличение периферических лимфоузлов) также можно заподозрить рак яичника.
- Лучевые методы. Абдоминальное УЗИ половых органов с дополнительным применением трансвагинальных, внутриматочных и ректальных датчиков, цветной допплерометрии позволяет обнаружить признаки злокачественного роста (неравномерность структуры, наличие множества беспорядочно расположенных перегородок, нечёткость контура, гиперваскуляризация, асцит). Для более точного исследования первичной опухоли, а также с целью выявления метастазов в матке, печени, лёгких, селезёнке могут назначаться КТ и МРТ малого таза, брюшной полости, грудной клетки. Для обнаружения опухолевого поражения толстой кишки применяется колоноскопия.
- Анализы крови. Производится определение уровня опухолевого маркёра (ИФА-анализ) и дисфункции генов наследственных синдромов (ПЦР-тест). Повышение уровня ассоциированного с раком яичника антигена Ca-125 свидетельствует о высокой вероятности овариальной карциномы, а обнаружение мутаций в BRCA1, 2 – о наследственном характере патологического процесса.
- Морфологические анализы биоптатов. Цитологическое исследование пунктатов дугласова пространства, брюшной и плевральной полости позволяет обнаружить раковые клетки, верифицировать диагноз и уточнить стадию опухолевого процесса.
- Лапароскопию. В некоторых случаях (ожирение, спаечные процессы у больной) точный диагноз возможно установить только хирургическим методом. Диагностическая лапароскопия позволяет наиболее точно диагностировать опухоль яичника и определить стадию.
Дифференциальная диагностика проводится с участием онкогинеколога, врачей лабораторной и ультразвуковой диагностики, медицинского генетика, радиолога, патоморфолога. Рак яичника дифференцируют с овариальными и забрюшинными кистами, доброкачественными и другими злокачественными опухолями яичников, синдромом Мейгса, неоплазиями соседних органов, метастазами рака желудка и толстой кишки, гнойно-воспалительными заболеваниями придатков, пупочной грыжей, гастроэнтеральной, кардиологической, пульмонологической патологией.
Лечение наследственного рака яичников
На ранних стадиях основной целью лечения является радикальное удаление опухоли и достижение стойкой и длительной ремиссии без рецидива. Однако распространённость первично диагностированной неоплазии в большинстве случаев не позволяет уничтожить все раковые клетки в организме, поэтому лечение в таких случаях направлено на стабилизацию процесса и удлинение периода без прогрессирования. Для достижения этих целей применяется комбинация двух методов – хирургического и медикаментозного, которая иногда может дополняться лучевой терапией.
- Циторедуктивная операция. При раке яичника, в отличие от большинства других злокачественных неоплазий, удаление любого технически возможного объёма опухоли позволяет улучшить прогноз, поэтому хирургическая операция выполняется при любой стадии. Если опухоль была удалена не полностью, вмешательства повторяются после нескольких курсов химиотерапии.
- Полихимиотерапия. Наследственные раковые опухоли яичников более чувствительны к химиотерапии, чем спорадические, поэтому медикаментозное лечение тоже можно считать основным методом, применяемым с целью частичной регрессии неоплазии. При наличии асцита или плеврита химиотерапия проводится до операции, в остальных случаях – после. Лечение проводят препаратами платины и таксанами.
- Лучевая терапия. Лечение в основном малоэффективно при эпителиальных опухолях и назначается после операции только в случае резистентности карциномы к лекарственным препаратам.
Прогноз и профилактика
Прогноз безрецидивной и общей выживаемости при семейном раке благоприятнее, чем при спорадическом. В среднем пятилетняя выживаемость составляет 36-40%. При I стадии процесса этот показатель составляет 70-100%, при II – 45%, при III – 35-40%, при IV – 5-10%. Более половины рецидивов регистрируется в течение года после лечения. Частота рецидивов в среднем составляет 20-50%. Пятилетний порог безрецидивной выживаемости перешагивает 27% больных, десятилетний – 7%.
Профилактическая программа включает медико-генетическое консультирование женщин группы риска для расчёта вероятности развития у них рака яичника, ДНК-тестирование для выявления мутаций BRCA. При наличии наследственной предрасположенности молодым (до 35-40 лет) пациенткам с целью раннего выявления вероятных неоплазий рекомендовано ежегодное тщательное обследование (гинекологическое УЗИ, ректовагинальное исследование, определения уровня CА-125). После реализации репродуктивной функции женщинам может быть предложена превентивная тубовариэктомия, снижающая риск развития опухоли яичников на 95%, а опухоли молочной железы – на 50%, или альтернатива – перевязка маточных труб (снижает риск на 60-70% в связи с атрофией эпителия, являющегося источником патологического процесса). Больным, получавшим лечение по поводу рака яичника, необходимо пожизненное динамическое наблюдение онкогинеколога для своевременной диагностики возможного рецидива.
1. 1. Ошибки в клинической онкологии: руководство для врачей/ ред. В.И. Чиссов, А.Х. Трахтенберг – 2009.
2. Наследственный рак яичника (литературный обзор)/ М.П.Казаков, И.В.Поддубная, Л.Н.Любченко, Т.В.Харитонова// Современная онкология. - 2012 - №1.
3. Молекулярная генетика рака яичников/ 3. К.П. Хансон, Е.Н. Имянитов// Практическая онкология. - 2004 - №4.
Новообразования яичников - достаточно распространенное явление среди женщин. Они бывают как доброкачественные, так и злокачественные, но есть и отдельная группа – пограничные, которые имеют признаки, не позволяющие их отнести ни в одну из выше перечисленных групп.
Диагностируют пограничные опухоли у женщин в возрасте от тридцати до сорока пяти лет, и именно они выступают причиной, из-за которой пациентки не могут забеременеть.
Высокая вероятность рецидива в случае не радикального лечения не дает отнести их к доброкачественным новообразованиям, но и к злокачественным отнести их не представляет возможным. Более чем в шестидесяти процентов случаев диагностируют пограничные опухоли яичников на начальной стадии, а это один из залогов благоприятного прогноза.

Проблема пограничной опухоли яичника состоит как раз в том, что женщины хотят сберечь фертильную функцию, а органосохраняющие методы лечения несут высокую вероятность рецидивирования.
Специалисты Юсуповской больницы разрабатывают план лечения для каждой пациентки индивидуально и максимально учитывают ее потребности. Врачи следят за новинками в медицине, внедряют новые методы и технологии. За годы работы в Юсуповской больнице диагностика и лечение пограничных опухолей яичников проводилась тысячам женщин, и каждая из них выбрала оптимальный для себя метод.
Лучшая больница Москвы с удобным расположением, ведущими специалистами разных отраслей медицины, современным оборудованием, компетентным персоналом и комфортабельными палатами оказывает помощь населению в круглосуточном режиме. Диагностику можно пройти амбулаторно, без очередей и заминок. Лечение подбирается с учетом особенностей каждой пациентки, а также разрабатывается курс реабилитации и в благоприятных условиях восстановление происходит в максимально короткие сроки. Записаться на консультацию необходимо в онлайн режиме и по телефону. Во время личного разговора с врачом можно получить ответы на вопросы о этиологии, патогенезе, диагностике, лечению и реабилитации данного заболевания, решить вопросы госпитализации и дальнейшей тактики.
В случае пограничных опухолей яичников очень важно в начальной стадии правильно расставить приоритеты и не допустить распространению заболевания. На сайте Юсуповской больницы большое количество информации, касающееся данной патологии, а также многих других. Сайт по праву считается одним из лучших информационных сайтов сети.
Причины пограничных опухолей яичников
Пограничные опухоли яичников по морфологическим, клиническим и прогностическим критериям занимают некое срединное положение между злокачественными и доброкачественными новообразованиями. Но, как и в их случае, достоверных причин их возникновения на данное время не установлено. Многочисленные проведенные исследования свидетельствуют о том, что значительно повышают вероятность возникновения пограничных опухолей яичников следующие факторы:
- Повышенная масса тела (индекс массы тела выше 25кг/м2);
- Стимулированная овуляция;
- Отягощенная наследственность;
- Иммунодефицитные состояния;
- Длительные гормональные нарушения;
- Врожденные аномалии развития органов мочеполовой системы, надпочечников, гипофиза и гипоталамуса;
- Канцерогенные вещества;
- Ультрафиолетовое и ионизирующее излучения;
- Прием эстрогенов;
- Отсутствие беременности и родов в анамнезе;
- Метаболические заболевания;
- Заболевания эндокринной системы, в частности сахарный диабет;
- Оральная контрацепция;
- Вредные привычки – алкоголь, курение, наркомания и т.д.
Не опровергается также и инфекционно-вирусная теория возникновения пограничных опухолей яичников.
Достоверным считается тот факт, что беременность, роды и кормление грудью значительно снижают риски возникновения пограничных опухолей яичников.
Классификация пограничных опухолей яичников
От злокачественных новообразований пограничные опухоли яичников отличаются тем, что для них нехарактерна стромальная деструктивная инвазия. Согласно цитологической классификации, пограничные опухоли яичников разделяют на наиболее распространённые – серозная и муцинозная, и более редкие – эндометриоидные, опухоль Бреннера, метанефроидные и смешанные формы.
Также их принято разделять на инвазивные и неинвазивные. Опухоли, которые имеют форму узла и располагаются на ножке, называют поверхностными, а кистовидные злокачественные новообразования – внутрияичниковыми.
Метастазы пограничных опухолей яичников могут располагаться как в толще, так и на поверхности малого и большого сальников.
Симптомы пограничных опухолей яичников
На ранних стадиях пограничные опухоли яичников не имеют не то что специфических признаков, а не дают клиники вообще. Очень часто их диагностируют случайно во время профилактических осмотров или проведения ультразвукового исследования.
Также заподозрить пограничную опухоль яичника может специалист в случае проблемы первичного бесплодия, ведь именно данная опухоль является причиной невозможности забеременеть. Если беременность все-таки наступает, пограничная опухоль яичника может выступить причиной невынашивания.
Хоть в начале заболевания клинических симптомов практически нет, но в дальнейшем могут возникнуть тянущие боли внизу живота и дискомфорт в пояснице, который вначале носит односторонний характер, но вскоре охватывает и вторую сторону. Эти симптомы неинтенсивные и редко становятся причиной обращения к специалисту.
Увеличение размера пограничной опухоли яичника к увеличению живота, что очень часто пациентки объясняют себе набором веса или беременностью.
В дальнейшем присоединяются симптомы, связанные с прогрессированием процесса:
- Плохой аппетит или его отсутствие;
- Диспепсические явления;
- Чрезмерная усталость, вялость, сонливость;
- Повышается температура тела до субфебрильных цифр;
- Снижается масса тела и т.д.
Диагностика пограничных опухолей яичников
Сбор жалоб и анамнеза дополняется гинекологическим осмотром, а также лабораторными и инструментальными методами исследования.
Лабораторные методы включают следующие анализы:
- общий анализ крови. Специфических признаков нет, но в нем есть признаки анемии разной степени тяжести, уменьшение количества лейкоцитов и увеличение скорости оседания эритроцитов;
- Исследование уровня эстрогенов, прогестерона и тестостерона в крови;
- Определение концентрации CA-125, ХГТ, РЭА, АФП;
- Цитологическое и гистологическое исследование биоптата;
- Определение группы крови, кровь на вирусные гепатиты и сифилис;
- Молекулярное исследование и т.д.
Из инструментальных методов могут быть использованы следующие:
- ультразвуковое исследование, которое дает обнаружить опухоль маленьких размеров, которую во время гинекологического исследования пропальпировать не удалось. Так же дает возможность получить информацию о локализацию новообразования, прорастание в близлежащие органы;
- компьютерная или магнитно-резонансная томография выполняется для исключения или подтверждения метастазов;
- пункционная биопсия с последующим микроскопическим исследованием биоптата;
- диагностическая лапароскопия, а при невозможности ее проведения - диагностическая лапаротомия.
Проведение данных физикальных, лабораторных и инструментальных методов позволит не только определить доброкачественное, пограничное или злокачественное новообразование, а и даст представление о локализации, стадии и распространенности, а также поможет определиться с дальнейшей тактикой ведения пациентки.
Лечение пограничных опухолей яичников
Поскольку основная масса пациенток – женщины репродуктивного возраста, вполне обоснованным их желанием является сохранение матки как органа и, хотя бы, части яичника, которая бы и продолжала функционировать.
Эффективным и оправданным методом лечения пограничных опухолей яичников является хирургический метод.
Щадящая операция подразумевающая одностороннее удаление яичника и брюшины с сохранением второго яичника и матки несет за собой определенный риск. Каждая женщина должна понимать, что пограничная опухоль яичника после такой операции может, а как показывает практика скорее всего и будет, рецидивировать.
Если пациентка все-таки настаивает на органосохраняющей операции, она должна понимать серьезность ситуации и наблюдаться у гинеколога, регулярно обследоваться.
Важно знать, что есть возможность сохранить яйцеклетки путем криоконсервации, таки образом сохраняется возможность выполнения репродуктивной функции даже после двухстороннего удаления яичников.
Женщинам в менопаузе наиболее правильным считается обширное оперативное вмешательство, которое подразумевает удаление матки с придатками, большим сальником с последующей множественной биопсией брюшины. Такой объем вмешательства оправдан значительным улучшением прогноза при пограничной опухоли яичника после операции.
Многочисленные исследования свидетельствуют в пользу неэффективности применения химиотерапевтических препаратов для профилактики рецидивов.
Важно понимать, что несвоевременное лечение, или вовсе отказ от него несет за собой тяжелые последствия в виде перехода в злокачественную форму, так называемая малигнизация, сдавление соседних органов и структур, нарушение репродукции, некроз, перфорация, пенетрация, кровотечение и др.
Юсуповская больница – это не просто рядовая больница Москвы. Она изначально создавалась, чтоб каждый пациент мог в комфортных условиях, в окружении тепла и заботы, получить все необходимые медицинские услуги.
Диагностика и лечение в Юсуповской больнице выполняются с использованием современной техники. Все оборудование высокоточное, качественное. Доктора, которые работают в Юсуповской больнице, обладают не только наивысшими профессиональными, но и прекрасными человеческими качествами, такими как сочувствие и поддержка.
Персонал Юсуповской больницы работает двадцать четыре часа в сутки, чтобы каждый пациент мог получить высокопрофессиональную помощь в любое время суток.
Пограничные опухоли яичников хоть и очень часто долгое время не приносят никакого дискомфорта пациенткам, но требуют обязательного лечения. Опыт наших специалистов, современные технологии и совместная работа врачей Юсуповской больницы помогают найти подход к каждой пациентке, выбрать наиболее эффективную тактику лечения, обезопасить женщину от рецидива и дают возможность вновь почувствовать себя здоровой.
Не стоит откладывать проблему, необходимо немедленно ее решить. Обсудить и объяснить то, что раньше казалось пациенту недостижимым – важная часть работы хорошего специалиста. Вылеченная на ранней стадии пограничная опухоль яичника, не несет за собой никаких последствий для здоровья женщины. Записаться на консультацию можно по телефону или в онлайн режиме в любое время дня и ночи. В Юсуповской больнице всегда рады помочь пациенту.
Читайте также:

