Вирусная экзема у детей признаки как лечить
Обновлено: 19.04.2024
Острая кишечная инфекция у детей и взрослых занимает второе место по распространённости после респираторных болезней. Этот группа инфекционных заболеваний, протекающих в ЖКТ и сопровождающихся местными и общими симптомами. Особенно остро кишечная инфекция проходит у младенцев. Согласно статистике ВОЗ, каждый год в мире от кишечных инфекций умирает примерно 2 млн детей младше 5 лет. Поэтому очень важно своевременно обращаться за квалифицированной помощью.
Всплески заболевания обычно приходятся на теплое время года, особенно когда влажно. Болезнетворные микроорганизмы живучи и могут существовать до нескольких дней вне тела человека. Это могут быть вирусы и бактерии. Дети раннего возраста наиболее подвержены заражению и сложнее переносят инфекцию. У них велик риск осложнений и серьезного вреда здоровью в целом. Микроорганизмы проходят через рот и желудок, потом закрепляются в кишечнике и размножаются, от этого происходит общая интоксикация.
Разновидности инфекций
Все инфекции делятся на бактериальные и вирусные, которые в свою очередь тоже классифицируются на несколько видов.
Бактериальные виды
- Стафилококковая – на ее фоне появляется рвота, диарея, незначительно повышается температура тела. Может быть насморк, желудочные и кишечные спазмы, покраснение горла.
- Сальмонеллезная – ребенка лихорадит, у него повышается температура, стул становится жидким, но сохраняет нормальный цвет.
- Брюшно-тифозная – возникает лихорадка, ломота в теле, может носом идти кровь, болеть горло, при мочеиспускании ребенку больно.
- Эшерихиоз – рвота, понос, повышение температуры тела, колики в животе. Источник:
А.Н. Сурков
Тактика лечения острых кишечных инфекций у детей
// Вопросы современной педиатрии, 2011, т. 10, №6, с.141-147
Вирусные формы
Причины развития заболевания
Возбудителями острых кишечных инфекций могут выступать патогенные и условно-патогенные бактерии, вирусы.
Основные формы передачи вируса: орально-фекальная, а для вирусной инфекции характерен воздушно-капельный путь. Нередко заражение происходит от грязных, несвежих или недостаточно приготовленных продуктов, сырой воды. Вирус или бактерия проходит через рот и желудок и далее укрепляется в кишечнике, где начинается активное размножение, приводящее к интоксикации организма.
Основные причины заражения:
- контакт с людьми-носителями;
- некачественные или несвежие продукты питания;
- низкое качество и загрязненность воды;
- плохо вымытые овощи и фрукты.
Симптомы кишечной инфекции у детей
Признаки заболевания разделяют на местные и общие. К последним относятся:
- высокая температура;
- недомогание;
- головная боль;
- обезвоживание.
Местные симптомы:
- поражения желудка и кишечника;
- диарея;
- боли в животе;
- рвота.
При тяжёлой форме острой кишечной инфекции у ребёнка могут развиться осложнения с различной симптоматикой:
- Нейротоксикоз: спутанность сознания, нервозность, судороги.
- Нарушение кровообращения: снижение давления, бледность и синюшность кожи, ухудшение работы сердца.
- Почечная недостаточность: снижение выработки мочи, боли в районе поясницы.
- Гиповолемический шок от обезвоживания: резкое похудение, пониженная температура, у младенцев — западение родничка.
- Кровотечения в органах ЖКТ.
Самые распространенные признаки, по которым можно определить инфекцию – это некоторые изменения поведения ребенка. Он становится сонливым, отказывается от еды, у него вялость.
Болезнь может иметь инкубационный период. Первые симптомы могут появляться через 6-48 часов после заражения.
Способы клинической диагностики
Чтобы точно установить диагноз и исключить другие заболевания, проводятся:
- бактериологические посевы кала и рвоты;
- анализ крови (общий, иммуноферментный);
- копрологический анализ кала. Источник:
Д.В. Усенко, А.А. Плоскирева, А.В. Горелов
Острые кишечные инфекции у детей в практике педиатра: возможности диагностики и терапии
// Вопросы современной педиатрии, 2014, т.13, №3, с.12-20
Очень важно отличить инфекцию кишечника от других болезней с похожими симптомами. Например, от небактериального отравления пищей или лекарствами, воспаления аппендикса, пневмонии. Если появились симптомы, нужно обратиться к детскому инфекционисту или гастроэнтерологу. Врач назначит бактериологические исследования и/или дополнительные серологические способы диагностики, чтобы выявить антитела к возбудителям инфекции. При вирусных инфекциях ухудшается общее состояние, поднимается высокая температура, а при бактериальных возникают четкие локальные симптомы.
Лечение острой кишечной инфекции у детей
Первое желание родителей – что-то дать ребенку, как-то начать его лечить еще до консультации с врачом.
До прихода врача нужно оказать первую помощь:
Если соблюдать все рекомендации врача, бороться с обезвоживанием и соблюдать диету, ребенок сможет выздороветь за 4-5 дней.
Рекомендации при острой форме заболевания
Профилактика обезвоживания
Меры против высокой температуры
Антибиотики
ВОЗ дала рекомендации, когда при кишечных инфекциях показана терапия именно противомикробными препаратами:
- диарея на протяжении нескольких дней;
- кровь в рвотных и каловых массах;
- холера в тяжелой форме.
Сорбенты
Это именно то, что можно дать ребенку при кишечной инфекции, чтобы избежать интоксикации. Согласно данным ВОЗ, нет прямых доказательств действенности таким препаратов именно против заболевания. Однако и вреда они не наносят, поэтому педиатры часто их назначают.
Диета при кишечной инфекции у детей
Болезнь будет протекать хуже, если кормить ребенка молочными и мясными продуктами. Почти любая еда может ухудшить состояние. Поэтому в идеале показано голодание на 1-2 дня. Однако далеко не все родители согласны на такое и такие меры не подходят детям с низкой массой тела. ВОЗ предлагает кормить ребенка так же, как и до болезни, но лучше перевести его на вегетарианскую диету с преобладанием жидкой пищи. Полезны овощи, крупы.
Профилактика кишечных инфекций
- соблюдать личную гигиену;
- употреблять в пищу только чистые и свежие продукты;
- подвергать их необходимой термической обработке;
- пить только кипячёную воду;
- избегать контактов с больными.
Источники:
- А.Н. Сурков. Тактика лечения острых кишечных инфекций у детей // Вопросы современной педиатрии, 2011, т.10, №6, с.141-147.
- Д.В. Усенко, А.А. Плоскирева, А.В. Горелов. Острые кишечные инфекции у детей в практике педиатра: возможности диагностики и терапии // Вопросы современной педиатрии, 2014, т.13, №3, с.12-20.
- Х.С. Хаертынов, В.А. Анохин. Современные принципы терапии острых кишечных инфекций // Казанский медицинский журнал, 2010, т.1, №XCI
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Маленький ребенок появился на свет. Его организм начинает адаптироваться к новым условиям. Не всегда контакт с внешними факторами благополучно отображается на состоянии здоровья малыша. Экзема у детей – заболевание кожи аллергического характера с патологическим процессом воспаления в верхних слоях эпидермиса. Возникнуть может как в первые месяцы жизни, так и в подростковом возрасте. Из-за зуда и разнообразных высыпаний экзема доставляет дискомфорт. Острая воспалительная аллергическая реакция может сопровождать диатез, наличие которого и предполагает склонность организма к проявлению аллергических реакций. Природа заболевания неинфекционная с рецедивирующим характером.
Причины возникновения
Экзема у ребенка причины может иметь разные, но одна из основных – это наследственность. Активироваться аллергическая реакция может при контакте с определенным раздражителем в виде косметики, ароматизаторов, шерсти домашних животных и др. Статистика свидетельствует, что при наличии у родителей аллергии в любом ее проявлении вероятность наследования ребенком составляет 40%. Экзема кистей у ребенка или любая другая форма патологии имеет разные причины развития, которые сложно определить в единый список. Каждый организм и случай индивидуальны. Экзема часто сопровождает наличие сахарного диабета, хронические заболевания ЖКТ. Основными причинами могут быть и такие:
- глистная инвазия;
- эндокринные патологии;
- проявление дисбактериоза;
- инфекционные патологии;
- реакция на пыль и пыльцу;
- продукты питания (при ГВ);
- врожденный иммунодефицит;
- искусственное вскармливание.
Экзема у детей и ее разновидности
Классификация заболевания основана на проявлении клинических особенностей. Каждая разновидность имеет отличительные симптомы и определенное место локализации. Бывает экзема на пальцах у детей, на голове, вокруг ушей, на ногах и по всему телу в целом. Очаги могут располагаться хаотично, иметь разную форму и симптоматику. В зависимости от этиологии и признаков заболевания различают следующие формы:
- себорейная;
- истинная (идиопатическая);
- микробная;
- атопическая;
- монетовидная;
- мокнущая;
- сухая;
- дисгидротическая;
- вирусная;
- герпетическая.
Себорейная форма у маленький детей
Себорейная экзема у детей провоцируется нейроэндокринными расстройствами и непосредственно себореей. Зоны поражения богаты сальными железами: кожа головы, спина, нос, брови, область за ушами и между лопатками. Проявляется в виде желтоватых и белесых жирных чешуек. Хроническая форма заболевания поддается лечению с переходом в длительную ремиссию.
Истинная (идиопатическая)
Классическая форма проявления заболевания. Определить первопричину ее возникновения сложно. Имеет рецидивирующий и хронический характер. Для этой формы характерно очаговое расположение на тыльной стороне стоп и кистей, ягодицах, на груди и лице. Пятна имеют неправильную форму и напоминают острова архипелага на карте. Такие очаги контрастируют рядом со здоровыми участками кожи. Площадь поражения экземой со временем может увеличиваться. Застойные трещины, чешуйки и постоянный зуд – типичные признаки.
Микробная форма экземы
При повреждениях кожи образуются царапины и ранки. Большая вероятность попадания в них болезнетворных микроорганизмов, которые в дальнейшем провоцируют развитие экземы. Речь идет о стафилококках и стрептококках. Эти микробы, попадая в благоприятную для них среду, начинают активно размножаться. В результате появляются большие воспаленные участки кожи с гнойными корочками. Возможно образование мокнущей эрозии. Микробная экзема располагается асимметрично, а ее контуры округлые или фестончатые. Основные места расположения – разгибательная поверхность конечностей и тыл костей.
Монетовидная разновидность патологии
Монетовидная или нуммулярная экзема у детей проявляется на коже в виде бляшек вытянутого типа. По внешнему виду они напоминают монету. Образования на коже имеют диаметр от 3 до 5 см с розово-красными бляшками и синеватыми везикулами. Края слегка приподняты над кожей. Сыпь и шелушение доставляют дискомфорт и зуд, поэтому дети часто расчесывает такие очаги. При вторичной инфекции монетовидная экзема у детей может гноиться.
Атопическая форма и ее особенности
Стоит знать, что атопическая форма экземы и одноименный дерматит не являются синонимами. Чаще всего проявляется в младенчестве и в возрасте до 5 лет. Атопическая форма возникает у детей при контакте с агрессивным для организма аллергеном. Слишком сухие пораженные очаги могут воспаляться и сильно зудеть. Локализуется патология в области груди, а также на сгибах рук, ног, шеи.
Мокнущая и сухая разновидности
Проявляется мокнущая экзема у ребенка в виде пузырьков на коже с серозной внутренней жидкостью. При контакте с одеждой они лопаются, образуя мокнущие корочки. Очаги на коже тяжело заживают, привнося в общее самочувствие ощущения жжения и зуда. Тяжелый случай, когда присоединяется различная инфекция. Заболевание поражает у детей кожу рук, лица и шеи. Противоположный вид заболевания – это сухая экзема. При ней кожа становится очень сухой, вплоть до трещин.
Дисгидротическая форма патологии
Дисгидротическая экзема у детей возникает на кистях рук и на стопах. Провоцируют ее появление различные аллергены. Сыпь носит зудящий характер. Проявляться может в трех вариантах: остром, рецидивирующем и хроническом. При облегченном типе заболевания наблюдается шелушение, покраснение с последующим образованием мокнущей поверхности. А в тяжелых случаях возможно появление пузырей. При физическом контакте они лопаются, образуя корочку на поверхности кожи.
Вирусная форма заболевания
Вирусные инфекции провоцируют развитие сыпи, которую часто путают с другими патологиями, например, крапивницей, атопическим дерматитом или аллергической реакцией на лекарственные сиропы. Согласно статистике, 90% детей переносят именно внезапную экзантему вместе с основным инфекционным заболеванием. Вирусная экзема у детей сопровождается отеком кожных покровов. Высыпания могут быть на разных частях тела. Часто встречается экзема на лице у ребенка, на ногах, руках. Она относится к саморазрешающимся заболеваниям. Специфического лечения не требуется.
Герпетическая форма патологии
Возникает на фоне заражения различными подтипами герпеса. Заболевание относится к сложным. Развивается на фоне нарушений иммунитета. На коже ребенка появляется сыпь в виде пузырьков. Внутреннее содержимое в виде серозно-кровянистой жидкости. Встречаются эрозивно-язвенные поражения кожи у детей младшего возраста.
Симптомы и клиническая картина
Начинается экзема у детей с появления на коже высыпаний. Недомогание и температура в некоторых случаях может быть, но в основном дискомфорт в самочувствии возникает из-за местных реакций. В зависимости от вида патологии и сложности протекания сопутствующих заболеваний будет отличаться и клиническая картина. Значение имеет и локализация пораженных участков кожи. Экзема на пальцах у детей проявляется при сухой форме патологии. Если на лице, значит, в анамнезе может быть вирусная природа происхождения. Клиническая картина у каждой разновидности отличается, но общая симптоматика выглядит следующим образом:
- высыпания различной этиологии;
- очаговое шелушение;
- красно-розовые пятна;
- новообразования в виде пузырей;
- зуд и из-за этого капризность;
- снижение аппетита;
- общее недомогание, слабость.
Когда следует обратиться к врачу
Диагностика заболевания у детей
Основой для диагноза является клиническая картина. После осмотра и сбора анамнеза доктор ставит предварительный диагноз. Для его подтверждения назначают дополнительные исследования и анализы. В сложных случаях лабораторные тесты помогают правильно определить патологию. Экзема у ребенка причины может иметь разные, поэтому и терапия будет отличаться. В список анализов входит:
- анализы крови (общий и биохимический);
- общий анализ мочи;
- аллергологические и иммунологические тесты;
- аппликационные кожные пробы;
- эритемометрия;
- анализ чешуек кожи на грибок (соскоб).
Экзема у детей и лечение
Лечение назначает аллерголог или дерматолог в зависимости от результатов осмотра и анализов. Правильное определение причин экземы на теле ребенка – это залог успешной терапии. Главное правило – исключить контакт с аллергеном и других провоцирующих или потенциально опасных факторов: домашние животные, цветочная пыльца, бытовая химия для стирки вещей и белья, продукты питания. Если ребенок находится на грудном вскармливании, то причина может заключаться в питании мамы, тогда ей нужно пересмотреть свой рацион. Маленькие дети из-за зуда расчесывают сыпь ногтями. Экзема на руках у ребенка находится в свободном доступе, поэтому повредить кожу легче, чем на спине или ногах. Следите за этим, своевременно делая гигиенические процедуры и уход. Назначенная терапия должна способствовать устранению причины заболевания, снятию или облегчению симптомов, заживлению кожи.
Что входит в состав лечения
Лечение зависит от формы патологии. Например, дисгидротическая экзема у детей лечение имеет местное в виде мазей. Если говорить об общих принципах терапии, в нее входит следующее:
- медикаментозное лечение;
- физиотерапевтические процедуры;
- гипоаллергенная диета;
- нормализация режима дня;
- иммуномодулирующая терапия.
Экзема на ногах и на руках у ребенка, включая другие части тела, у маленьких детей может пройти самостоятельно. Это актуально, если у заболевания легкая симптоматика, нет выраженного зуда и дискомфорта. В таких случаях рекомендуется просто соблюдать гигиенические нормы и наблюдать. При выраженном зуде врачи назначают специальные мази, аптечные болтушки. В холодное время года пятна нужно прикрывать для минимизации агрессивного воздействия температуры, солнца, ветра. Монетовидная экзема у детей и другие формы патологии должны наблюдаться дерматологом, чтобы не допустить усугубления ситуации.
Роль диеты при лечении экземы
Экзема на ногах у ребенка или щеках, спине, груди может развиваться на фоне пищевой аллергии. В этом случае нужно соблюдать принципы диетического питания. Если ребенок в возрасте до 6 месяцев, причиной может стать раннее введение в прикорм коровьего молока. Рекомендуется заменить его на сухой аналог или на козье. Дети старшего возраста могут иметь расширенный список аллергенов. Здесь поможет наблюдение, после каких именно продуктов питания происходит обострение симптомов. Экзема у детей лечение предполагает под контролем врача, но диетическое питание никогда не будет лишним в таких ситуациях. Детям дошкольного и школьного возраста рекомендуется питаться с включением следующих позиций:
- первые блюда в виде различных супов;
- безглютеновые продукты;
- овощные бульоны;
- различные каши;
- минеральная вода и соки светлых тонов;
- свежие фрукты и овощи каждый день;
- кисломолочные продукты (кефир, ряженка, творог);
- сухофрукты.
Народная медицина в помощь при экземе у детей
Экзема у детей лечение предполагает щадящее. Применять сложные мази, различные антигистаминные лекарства и кортикостероиды не всегда возможно. Это нагрузка на детский организм, которую можно избежать при неосложненных стадиях заболевания. Народные средства медицины могут помочь снять зуд, отечность, заживить поверхность сыпи. Экзема на ногах у ребенка или других частях тела может обрабатываться раствором овсяной муки. Просто во время купания добавьте пару ложек в воду. Можно развести овсяную муку в стакане, прикладывая потом смоченные в растворе ватные тампоны к зудящим и воспаленным очагам.
Экзема на руках у ребенка хорошо обрабатывается картофельным соком и его кашицей. Нужно натереть один клубень на терке, смочить в образованной массе небольшой отрез марли и сделать аппликацию. Прикладывать надо на пораженные участки в течение 10 дней. Картофельный сок обладает особыми биологическими противомикробными, болеутоляющими свойствами. Дисгидротическая экзема у детей тоже эффективно поддается лечению народными средствами. Картофель – хороший способ облегчить симптомы зуда. Если у ребенка проблемы с мокрой формой заболевания, народная медицина рекомендует использовать аппликации из сока каланхоэ. Помните, что любые средства могут иметь как показания, так и противопоказания. Выбирайте подходящие методы лечения только после консультации с доктором.
Как записаться к дерматологу
Экзема – кожное заболевание, характеризующееся сыпью с покраснением, жжением и зудом. Возникает с первых месяцев жизни. Имеет рецидивирующую форму, практически не поддается излечению. То есть после исчезновения симптомов они могут появиться снова.
Симптомы экземы у детей
Для заболевания характерны:
- сыпь;
- покраснение кожи участками, которые слегка воспалены и имеют признаки отечности, с четкими контурами;
- шелушение кожи;
- зуд, усиливающийся к вечеру;
- пузыри, на месте которых потом формируются корочки;
- сниженный аппетит;
- слабость;
- раздражительность.
Характер проявления перечисленных признаков зависит от стадии заболевания. В остром периоде кожа интенсивно краснеет, отекает и становится горячей на ощупь. На ней образуются мокнущие пузырьки. В случае их инфицирования к первичным симптомам добавляются вторичные – высокая температура, головная и мышечная боль, слабость и т. п.
Экзема у детей протекает сравнительно тяжело. Характеризуется повышенной чувствительностью кожи и слизистых, снижением сопротивляемости к инфекциям, воспалительные очаги нередко нагнаиваются.
Причины появления
Одна из главных причин – наследственность. Чтобы болезнь проявилась, нужен стимул для этого, которым может служить аллергическая реакция (на детскую косметику, бытовую химию, шерсть животных и др.), стресс на фоне общей слабости организма. Также заболевание вызывается:
- эндокринными патологиями;
- заражением глистами;
- вирусами;
- дисбактериозом;
- инфекциями;
- некоторыми продуктами питания и препаратами, которые употребляет мать, если ребенок – на грудном кормлении.
Экзема у ребенка может возникнуть на теле, ногах, руках, лице, голове, пальцах рук, за ушами, на локтях.
Экзема на руках доставляет психологический дискомфорт, если ребенок уже адаптируется в обществе, накладывает ограничения на привычные действия. Возникает от: длительного контакта с моющими средствами, при аллергии на шерсть кошек, некоторые продукты питания, пыльцу, повышенной потливости рук, излишней сухости кожи, нагноений.
Очень распространено это заболевание, локализующееся на локтях. При нем кожа очень сухая, образуются трещины, ребенок ощущает зуд, кожные покровы шелушатся и краснеют.
Также распространенным видом экземы является ее сухая форма. Локализация – пальцы рук. Начинается обычно с одного пальца и распространяется без лечения вплоть до всей кисти. Клиническая картина: трещины, сухость и огрубение кожи, снижение ее эластичности, шелушение, сыпь. Зуд появляется редко, бывает слабовыраженным. Разновидность – локализация между пальцев. Проявляется мелкими пузырьками, сильным зудом. Когда пузырьки лопаются, формируются мокнущие участки, которые затем грубеют, шелушатся, покрываются пигментацией и трещинами.
Недуг может развиваться на теле. При этом появляется зудящая сыпь, воспаление, пузырьки и везикулы (водянистые полости, выступающие над поверхностью кожи), эрозии, красные пятна. Может проявиться в первые недели жизни.
На голове болезнь очень часто появляется у грудных детей уже на 2-й неделе жизни, когда еще не устоялся гормональный фон. Обычно она не беспокоит ребенка, выглядит как шелушение.
Заболевание может локализоваться за ушами. Формируются мокнущие участки, которые затем высыхают, образуются трещины. Сопровождаются зудом, отечностью кожных покровов.
Разновидности экземы
Экзема подразделяется на несколько видов – истинную, вирусную, себорейную, атопическую, микробную и микотическую.
Истинная (идиопатическая) экзема
Это самая распространенная. В острой форме проявляется множеством микровезикул – мельчайших пузырьков, заполненных жидкостью. Они быстро вскрываются, образуя микроэрозии, которые покрываются грануляциями – корочками. Поражения начинаются с лица и кистей, а после покрывают все тело. Они вызывают сильный зуд. Очаги – без четких границ. В хронической стадии образуются инфильтраты, как правило, симметричные относительно друг друга.
Разновидность истинной экземы – дисгидротическая. Локализуется преимущественно на ладонях, подошвах, боковых поверхностях пальцев ног и рук. Множественные пузырьки располагаются группами. Истинной также считается контактная экзема, возникающая на открытых участках кожи после контакта с аллергеном.
Вирусная экзема(экзантема)
Развивается из-за попадания в организм возбудителей вирусных инфекций, поражающих кожу – вирусов герпеса, ветряной оспы, гепатитов В и С, Эпштейн-Бара и Коксаки, энтеровирусов и цитомегаловируса, аденовируса и парвовируса В19. Протекает особенно тяжело. Симптомы появляются резко, сопровождаются отеком кожи, повышением температуры тела и тошнотой. Источник:
Е.О. Утенкова
Инфекционные экзантемы у детей
// Детские инфекции, 2018, №17(3)
Себорейная
Наступает после себореи как осложнение. Характеризуется сильным зудом и шелушением в области волосистой части головы, за ушами и на шее, а также в областях, где много сальных желез – между лопатками, на плечах и в зоне декольте. Сопровождается образованием желто-серых корочек.
Атопическая
Проявляется реакцией на внешние факторы в виде сухости и шелушения кожи. Представляет собой хроническое рецидивирующее воспаление кожи. Может осложняться грибковыми и микробными поражениями. Нередко развивается в грудничковом возрасте и по мере взросления может переходить в стадию устойчивой ремиссии. Источник:
Л.С. Намазова, Ю.Г. Левина, А.Г. Сурков, К.Е. Эфендиева, И.И. Балаболкин, Т.Э. Боровик, Н.И. Вознесенская, Л.Ф. Казначеева, Л.П. Мазитова, Г.В. Яцык
Атопический дерматит
// Педиатрическая фармакология, 2006, №1, с.34-40
Микробная
Это асимметричные высыпания, провоцируемые попаданием микробов в ранки на коже – ссадины, царапины, свищи. Очаги поражения – с четкими границами, часто располагаются на ногах и руках.
Микотическая
Развивается как аллергия на грибковую инфекцию. Характеризуется четкими округлыми поражениями. Трудно поддается лечению.
Диагностика заболевания
Врач ставит предварительный диагноз на основании клинической картины и результатов опроса. Для его подтверждения назначают:
- общий и биохимический анализы крови;
- общий анализ мочи;
- комплексные аллергологические и иммунологические исследования, в том числе аппликационные кожные пробы.
Так как иногда проявления экземы у детей схожи со стригущим лишаем и чесоткой, для дифференциальной диагностики может понадобиться гистологическое исследование пораженных тканей.
Лечение экземы у детей
Чем лечить экзему у ребенка
Важно! Детские аллергические реакции нельзя запускать и лечить народными средствами. Обязательно нужно обратиться к врачу для постановки верного диагноза.
Источники:
Дата публикации: 20.10.2017 г.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Бронхит – это заболевание, при котором у детей воспаляются бронхи (полые ответвления трахеи, соединяющие ее и легкие).
Общие сведения о болезни
При воспалении бронхи сильно отекают, вследствие чего сужаются, поэтому воздух по ним поступает с затруднением. Организм в ответ на воспалительный процесс вырабатывает большое количество слизи, а бронхи путем мышечных сокращений стремятся от нее избавиться, чтобы не было закупорки. В итоге ребенок кашляет и отхаркивает мокроту.
Почему бронхит опасен?
Вследствие этой болезни сильно ухудшается проходимость бронхов, что снижает уровень вентиляции легких. Недостаток кислорода негативно сказывается на работе всех систем организма, притупляет мозговую активность, что внешне проявляется слабостью, вялостью, отсутствием желания заниматься даже любимыми делами.
Вторая причина опасности заболевания – его возможный переход в пневмонию. Несмотря на плохую проходимость бронхов, бактерии и вирусы все равно могут продвигаться по ним в легкие. Осев на плохо снабжаемых кислородом внутренних поверхностях, они размножаются, вызывая воспаление.
Важно! При отсутствии терапии или неправильном лечении бронхита пневмония – одно из самых частых осложнений у детей разного возраста.
Дети хуже переносят бронхит!
Мокрота при этом заболевании скапливается довольно глубоко. Избавиться от нее организм может только за счет деятельности дыхательной мускулатуры, которая у дошкольников развита плохо. Даже сильный кашель у малышей может быть неэффективным, вне зависимости от его длительности. В связи с этим дети страдают больше и дольше, чем взрослые.
Причины заболевания:
- стрептококк, пневмококк и другие бактерии (мокрота бывает гнойной);
- грипп, а также другие вирусы (мокрота имеет желтоватый оттенок либо прозрачна);
- грибковые инфекции;
- контакт с токсинами и/или аллергенами.
Первые две причины – наиболее частые для детей, а среди них самый опасный фактор развития бронхита – грипп.
Родителям следует знать, что ребенок может заболеть бронхитом, даже если:
- раньше у него не было этого заболевания;
- вы не допускаете переохлаждения ребенка.
Симптомы заболевания
Самая распространенная форма болезни – вирусная, и она проявляется следующими симптомами:
- повышенная температура;
- кашель;
- частое неглубокое дыхание, шум во время этого процесса, хрипы;
- сниженный аппетит;
- сонливость, слабость (часто ребенку даже тяжело дойти до туалета).
При бактериальной природе недуга ребенок испытывает:
Важно! Нельзя проводить самолечение этого заболевания. Тем более при его бактериальной форме – в этом случае детей госпитализируют и лечат только в условиях стационара!
Классификация детских бронхитов
По продолжительности болезнь бывает:
- хронической – длительные бронхиты (от трех месяцев), которые повторяются на протяжении более двух лет;
- рецидивирующей – три раза в год или более ребенок переносит заболевание длительностью 2-3 недели;
- острой – длится 2-3 недели.
По природе:
- инфекционный бронхит, вызванный бактериями, вирусом или их сочетанием;
- аллергическая форма – контакт с аллергенами, вредными веществами (пыль, сигаретный дым, токсины и др.).
Выделяют также обструктивный бронхит, характерный для дошкольников и проявляющийся закупоркой бронха. Его причинами могут быть:
- очень сильный отек бронхов (он наиболее опасен при изначально узком их просвете);
- повышенная вязкость, обильное выделение слизи, ее плохой отток;
- бронхоспазм.
При частых обструктивных бронхитах нужно провести обследование ребенка на предмет бронхиальной астмы. Источник:
Н.К. Кайтмазова, Т.Б. Касохов, И.Е. Третьякова, З.А. Цораева
Современные представления об обструктивном бронхите у детей
// Вестник новых медицинских технологий, 2009, т.XVI, №1, с.204-206
Методы диагностики
Если при прослушивании грудной клетки педиатр замечает характерные признаки болезни, то ребенку назначаются:
- клинический анализ крови для определения формы заболевания – вирусной или бактериальной;
- рентгенография (исключает или подтверждает пневмонию);
- исследование мокроты (точно выявляет возбудителя).
Лечение бронхита
Какие меры могут принять родители:
Какие препараты рекомендуются врачами?
- если у ребенка есть серьезные патологии легких (врожденные аномалии, малая выработка ферментов для разжижения мокроты и др.);
- при наличии обструктивного бронхита назначаются лекарства для расширения просвета бронхов;
- короткий курс муколитического препарата может быть назначен, если болезнь протекает тяжело, эта мера сочетается с массажем для отвода мокроты и лекарствами, которые стимулируют откашливание.
Помимо пероральных препаратов, могут быть прописаны ингаляции. Но только с использованием рекомендованных врачом лекарств и специальных приборов!
При бронхите исключить:
- горячие паровые ингаляции;
- перегрев грудной клетки горячими ванными, компрессами, одеждой, разогревающими мазями, горчичниками.
Меры профилактики
- Не курите рядом с ребенком, а лучше вообще в квартире.
- Своевременно делайте прививки от пневмококка и других бактерий-возбудителей этого недуга.
- Обеспечьте ребенку профилактику ОРВИ (не перегревайте его, надевайте ему одежду по погоде, проводите закаливания).
У нас работают одни из лучших в Санкт-Петербурге детских пульмонологов. Клиника имеет современное диагностическое оборудование, проводит точные лабораторные исследования в короткий срок.
Наш специалист верно диагностирует заболевание и назначит индивидуальный курс лечения для вашего ребенка. Мы сделаем все для того, чтобы вернуть малышу здоровье, не допустить осложнений болезни. Если пациенту потребуется нахождение в стационаре, ему будет предоставлена комфортная и уютная палата, а внимательный персонал обеспечит круглосуточный уход.
Источники:
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.


Фирсакова
Светлана Сергеевна
Врач-дерматовенеролог,
клиника Melanoma Unit Moscow
Микробная экзема – вторичное воспалительное дерматологическое заболевание, развивающееся вокруг ран, язв и трещин вследствие инфицирования. Она составляет 12-27% от всех случаев экземы. Особенно часто поражает ноги.
В большинстве случаев возбудителем болезни служит стрептококк, немного реже – стафилококк, изредка – менингококк, гонококк, протей, клебсиелла, грибок кандида. Но болезнь незаразна.
Известно 5 видов микробной экземы, фото покажет их различия:
- Монетовидная
Очаги отличаются округлой формой и четкими границами, напоминают монетки диаметром до трех сантиметров. Кожа отекает и приобретает ярко-красный окрас, покрывается серозно-гнойными корками. В основном монетовидная экзема поражает верхние конечности. Она с трудом поддается терапии. - Варикозная
Обнаруживается у людей, у которых варикоз сочетается с венозной недостаточностью. Развивается вследствие травматизации кожи или ее мацерации во время перевязок либо проникновения инфекции в трофические язвы. При этом на кожном покрове ног появляются трофические язвы и некротизированные участки. Поражению подвергается и прилегающая кожа. Характерная черта – полиморфизм. - Посттравматическая
Болезнь развивается, если патогенные микроорганизмы проникают в раны, образующиеся после травм или операций. В результате пораженная область воспаляется, долго не заживают раны, образуются пузырьки, заполненные гноем. Требует длительного лечения. - Сикозиформная
Является результатом сикоза – воспаления, поражающего волосяные луковицы, при инфицировании стафилококком. При этом на подбородке, щеках, верхней губе, лобке, в подмышечных впадинах образуются мокнущие очаги, окрашенные в красный цвет. Чаще встречается у представителей мужского пола. - Экзема сосков
Обычно развивается у кормящих мам вследствие травмирования сосков. Появляются ограниченные гиперемированные участки, покрытые мокнутием, корками и трещинами, вызывающие зуд.
Мнение эксперта
— Экзема имеет генетическую предрасположенность, при которой происходит нарушение иммунной регуляции, а также функции нервной и эндокринной систем. Статистика говорит, что при заболевании одного из родителей вероятность развития экземы у ребенка составляет приблизительно 40%, при наличии заболевания у обоих родителей - от 50 до 60%.
Фирсакова Светлана Сергеевна, врач-дерматовенеролог,
клиника Melanoma Unit Moscow
Причины микробной экземы
Патология обладает полиэтиологической природой. Но центральное место среди причин возникновения микробной экземы занимает фоновая болезнь, ослабляющая местный иммунитет, что способствует заражению. Инфекция повышает чувствительность организма и запускает аутоиммунные реакции.
В число факторов, способных вызвать экзему, входят:
- наследственная предрасположенность к аллергиям;
- бактериальная инфекция, проникающая в различные ссадины, травматические и послеоперационные раны;
- бактериальная инфекция, возникающая в местах, пораженных варикозом или лимфостазом;
- повышенная чувствительность кожи;
- отсутствие адекватного лечения при грибковых поражениях эпидермиса;
- пиодермии: образование экземы возле свищей и фурункулов;
- дефицит витаминов;
- психические нарушения;
- эндокринные сбои;
- ослабление иммунной системы.
Как выглядит микробная экзема на фото
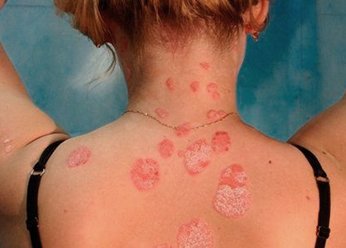
Фото 1.
Монетовидная экзема на спине человека
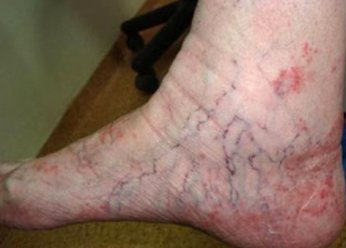
Фото 2.
Варикозная экзема на ногах
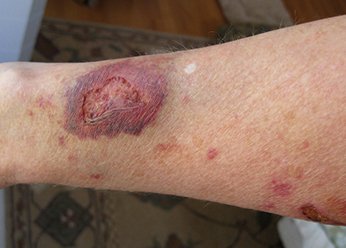
Фото 3.
Посттравматическая экзема
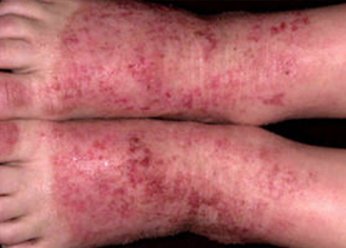
Фото 4.
Посттравматическая экзема
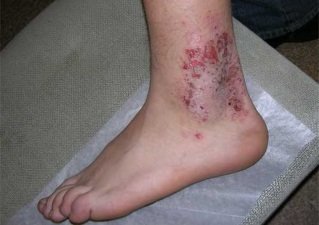
Фото 5.
Микробная экзема на ногах
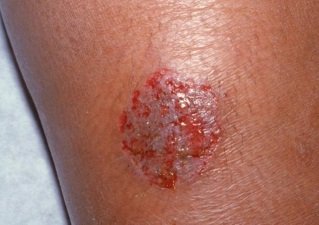
Фото 6.
Микробная экзема с мокнутием
Симптомы микробной экземы
Признаки болезни хорошо видны на фото микробной экземы на ногах. Пораженные участки представлены крупными, четко очерченными гиперемированными очагами, на границе которых располагаются чешуйки. На очагах размещаются пузырьки, заполненные жидкостью, папулы, мокнущие эрозии. Со временем пузырьки вскрываются и начинают присыхать, а на их месте образуются гнойные корочки желто-зеленого цвета, окруженные отторгающимся роговым слоем, и трещины. Подобно другим видам, сопровождается сильным зудом.
Микробная экзема на руках, в своем развитии проходит несколько стадий:
- 1 стадия (эритематозная) – на кожном покрове образуются четко очерченные красные пятна, которые сильно зудят;
- 2 стадия (папуловезикулезная) – появляется выраженная сыпь и пузырьки;
- 3 стадия (мокнущая) – пузырьки вскрываются, выделяется жидкость, наблюдается мокнутие;
- 4 стадия (сухая) – формируются бляшечные корки.
При неадекватном лечении микробной экземы может появляться вторичная сыпь аллергического происхождения. Для нее характерен полиморфизм – одновременное присутствие красных отечных пятен, папул, пустул и везикул. Если болезнь прогрессирует, то пятна сливаются, образуя мокнущие эрозии, и захватывают здоровые участки кожного покрова.
Лечение микробной экземы
Прежде всего, необходимо поставить точный диагноз. С этой целью дерматолог проводит визуальное обследование, собирает анамнез заболевания, направляет пациента на сдачу анализов. В лаборатории у него берут соскоб и делают посев экссудата.
Сначала нужно устранить причины микробной экземы: вылечить фоновую болезнь и ликвидировать очаг заражения.
Чем лечить микробную экзему? Врач подбирает системные и симптоматические лекарства. Их выбор зависит от основного заболевания, имеющихся симптомов и тяжести патологии.
Оптимального результата удастся достичь только при комплексном лечении, объединяющем:
- медикаментозную терапию;
- физиотерапевтические процедуры;
- диетотерапию.
Медикаментозная терапия включает использование:
- антибиотиков или противогрибковых препаратов (зависимо от возбудителя);
- десенсибилизирующих средств;
- противовоспалительных лекарств;
- антигистаминных медикаментов;
- антисептиков;
- антиэкссудативных средств (для устранения мокнутия);
- гормональных лекарств (в тяжелых случаях);
- иммуномодуляторов;
- седативных средств;
- витаминов.
Применяется как общая, так и местная терапия.
После устранения острой симптоматики рекомендованы специальные мази и кремы, позволяющие предотвратить рецидив. Превосходно зарекомендовали себя средства серии Лостерин. Они не содержат гормонов и химических добавок и комплексным действием. Цинко-нафталановая паста подсушивает эпидермис, снимает воспаление и зуд, активирует заживление язв, обладает антибактериальными и антисептическими свойствами.
Среди физиотерапевтических процедур самыми эффективными являются лазеротерапия, магнитотерапия, озонотерапия, ультравысокочастотная терапия, воздействие ультрафиолетом, грязелечение. Они помогут закрепить полученный эффект.
Необходимо поддерживать личную гигиену, беречь кожу от травмирования, воздействия солнца, мороза, дождя и снега, отказаться от шерстяной и синтетической одежды, особенно носков и перчаток.
Обычно прогноз при микробной форме экземы благоприятный. Затруднения могут возникнуть только при лечении пожилых и ослабленных пациентов. Но чтобы добиться быстрого выздоровления, избежать перехода болезни в хроническую форму и развития других осложнений, необходимо строго соблюдать рекомендации лечащего врача.
Лечение микробной экземы на руках
Если диагностирована микробная экзема на руках, лечение предполагает использование гипосенсибилизирующих медикаментов (антигистаминных и седативных). Они окажут успокоительное действие и снимут неприятную симптоматику. Активировать регенерационные процессы поможет прием витаминов. В некоторых случаях витамины вводят внутримышечно.
При тяжелой форме врач назначит глюкокортикостероидные мази, которые быстро купируют рецидив, но способны вызвать побочное действие. Поэтому после снятия острой симптоматики их заменяют негормональными мазями, обладающими антисептическими, противовоспалительными и противозудными свойствами. В число подобных средств входит Лостерин.
Лечение микробной экземы на ногах
На ногах сыпь появляется на месте долго незаживающих ран и ожогов, если в них проникают патогенные микроорганизмы. Также она может осложнять другие разновидности экземы. При этом на нижних конечностях образуются гнойные пузырьки, которые после вскрытия оставляют болезненные и зудящие эрозии.
При микробной экземе на ногах лечение включает антибактериальные, противогрибковые и антисептические медикаменты. Они могут использоваться в виде таблеток, инъекций и мазей. Инъекции необходимы при сильных воспалительных процессах. Мази позволяют смягчить кожу, снять зуд и ускорить заживление.
В дополнение к медикаментозным препаратам применяются средства народной медицины в виде компрессов, примочек и теплых ванночек.
Профилактика микробной экземы
Для предотвращения развития экземы необходимо соблюдать правила гигиены, не допускать инфицирования ран, своевременно лечить болезни, которые могут стать фоном для экземы
Список литературы
- Архангельская, Е.И. Материалы к клинике, этиологии и патогенезу диффузной стрептодермии и микробной экземы: автореф. дис. .д-ра мед. наук / Е.И. Архангельская. Л., 1973. - 42 с.
- Айзикович, JI.A. Тезисы научных работ VIII Всероссийского съезда дерматовенерологов / JI.A. Айзикович, Т.В. Соколова. 4.1. // Дерматология. - 2001.- С. 210.
- Родина, Ю.А. Иммунокоррегирующая терапия идиопатической экземы / Ю.А. Родина, Ю.С. Бутов // Рос. журн. кожных и венерических болезней. 2006. - №3. - С. 30-39.
- Рахманов, В.А. Принципы местной терапии экзематозного процесса / В.А. Рахманов, Н.С. Потекаев, О.Л. Иванов // Сов. медицина. -№2. С. 63-69.
- Студницын, A.A. Новое в изучении патогенеза экземы /A.A. Студницын, Е.П. Фролов // Вестн. дерматологии. 1979. - №11. -С. 3-8.
- Тузлукова, Е.Б. Антигистаминные препараты / Е.Б. Тузлукова, Н.И. Ильин, Л.В. Лосс // РМЖ. 2002. - Т. 10, №5. - С. 97.
- Хазизов, И.Е Общепатологический подход к проблеме патогенеза экземы и экземоподобных состояний / И.Е. Хазизов, O.K. Шапошников // Вестн. дерматологии и венерологии.- 1991. №6. - С. 4-8.
Экзема – хроническое аллергическое заболевание кожи, которое имеет разные формы. Пораженные участки кожи начинают краснеть, появляются трещины. Характерные симптомы экземы можно обнаружить на разных частях тела, в том числе на пальцах рук.
Понимание о том, что экзема, это в первую очередь заболевание кожного покрова ошибочно. Экзема является внешним признаком того, что внутри организма присутствуют какие-то проблемы. Именно поэтому так важно обнаружить эти внутренние проблемы и провести их коррекцию.
В лечении любого дерматологического заболевания, в том числе и экземы, большое значение имеет диета. Правильно подобранный рацион помогает стабилизировать обменные процессы как в организме в целом, так и в коже.
Истинная (идиопатическая) экзема – острое или хроническое воспаление кожи, сопровождающееся зудом, покраснением пораженных участков и появлением на них папул, наполненных серозным (белково-лейкоцитным) экссудатом.
Читайте также:

