Вирусный энтероколит симптомы и лечение у взрослых
Обновлено: 23.04.2024
Клостридиальный псевдомембранозный колит (С. difficile-ассоциированный колит)
Патофизиология: гибель нормальных бактерий толстой кишки, вызвванная антибиотиками (от нескольких дней до 10 недель после приема антибиотиков), приводит к колонизации токсинпродуцирующим С. difficile (орально-фекальный путь заражения). Высвобождение токсинов А и В приводит к гибели слизистой и воспалению. В основе различных степеней проявления заболевания лежат: 1) иммунные факторы хозяина и 2) вирулентные факторы микроорганизмов.
Антибиотики, связанные с клостридиальным колитом: любые антибиотики (за некоторым исключением, например, ванкомицин); частота возникновения колита в значительной степени является отражением повсеместного использования соответствующих лекарственных препаратов: пенициллинов, цефалоспоринов, фторхинолонов, клиндамицина и даже метронидазола (несмотря на то, что последний применяется для лечения при С. difficile).
Лечение: от консервативного (легкие и среднетяжелые формы) до колэктомии (тяжелые и жизнеугрожающие формы), которая может спасти больному жизнь.
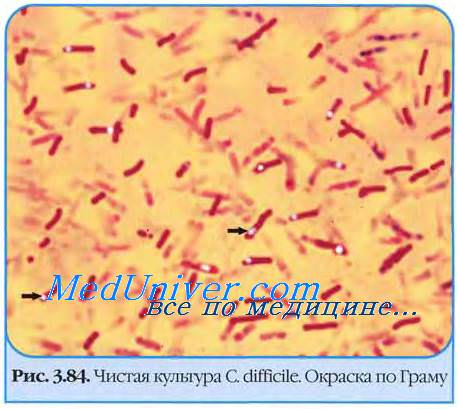
Возбудитель псевдомембранозного колита - Clostridium difficile
б) Симптомы псевдомембранозного колита:
- Осложнения: дилатация толстой кишки (вначале картина как при синдроме Огилви) => токсический мегаколон, перфорация, сепсис, олигурия, полиорганная недостаточность, смерть.
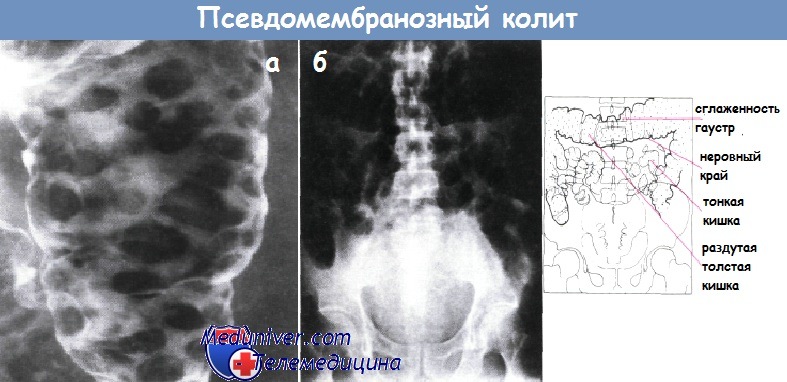
а - Колит, вызванный Clostridium difficile: приподнятый рентгенопрозрачный налет в нисходящей ободочной кишке. Клизма с барием, двойное контрастирование
б - Обзорная рентгенография брюшной полости при псевдомембранозном колите
в) Дифференциальный диагноз клостридиального колита:
• Антибиотико-ассоциированная диарея, несвязанная с С. difficile (80%): неспецифическая диарея, другие патогенные микроорганизмы (Staphylococcus, Clostridium perfringens, Candida albicans и др.).
• Диарея, неассоциированная с антибиотиками: например, секреторная, связанная с пищей, лекарствами (например, НПВП, прокинетиками), нейроэндокринные опухоли и т.д.
• Дисфункция толстой кишки после перенесенной инфекции С. difficile, может длиться в течение недель и месяцев после элиминации С. difficile.
• ВЗК: обострение язвенного колита с суперинфекцией С. difficile.
• Инфекционный колит: Shigella, энтерогеморрагическая Е. coli, Salmonella, Campylobacter и т.д.
• Ишемический колит.
• Дивертикулез.
г) Патоморфология псевдомембраного колита
Микробиология Clostridium difficile:
• С. difficile повсеместно распространенный грамположительный анаэроб, образующий устойчивые к нагреванию споры, способные сохраняться в окружающей среде месяцы и годы => отличие патогенных штаммов от непатогенных состоит в способности продуцировать токсины, вызывающие диарею и колит.
• Инфицирование происходит при проглатывании спор, которые могут выжить в кислой среде желудка и развиться в вегетативные формы в толстой кишке.
• Наличие С. difficile обычно для окружающей среды больниц/учреждений длительного ухода:
- Пол, туалеты, подкладные судна, постельные принадлежности, швабры, весы, мебель.
- Повышение риска в присутствии больного с диареей, недавно получавшего лечение по поводу инфекции С. difficile.
- Медицинский персонал, выступающий переносчиком через руки, галстуки, кольца, стетоскопы.
• Токсины:
- Токсин А (энтеротоксин с массой 308 кДа): секреция жидкости, повреждение слизистой и воспаление.
- Токсин В (цитотоксин с массой от 250 до 270 кДа): в тканевых культурах в 1000 раз более цитотоксичен по сравнению с токсином А, однако не энтеротоксичен у животных. Вызывает распад филаментного актина => разрушение микрофиламентного цитоскелета => округление и смерть клеток.
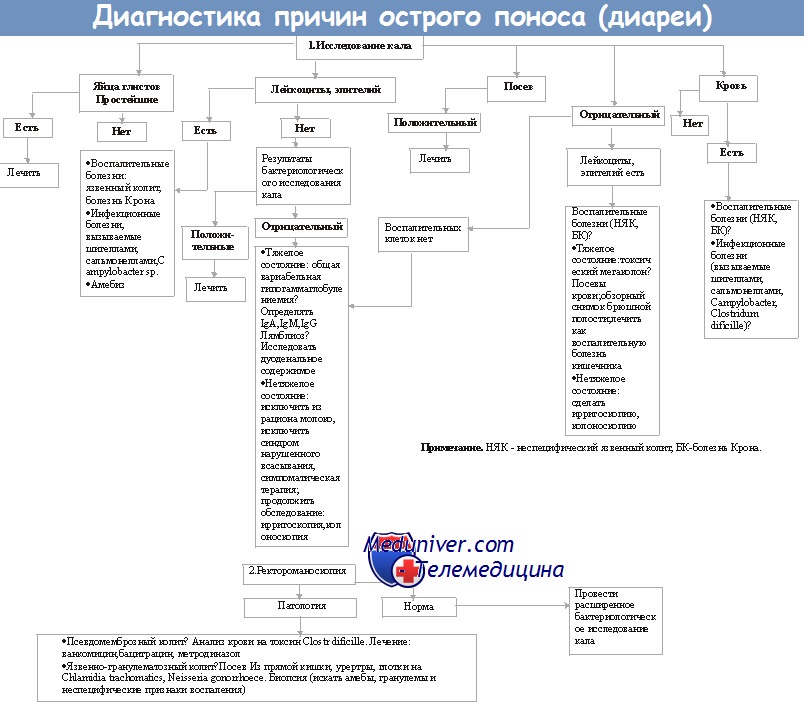
д) Обследование при псевдомембранозном колите
Необходимый минимальный стандарт:
1. Диарея. Анализ кала на токсины С. difficile А и В (посев С. difficile не показан!).
- Цитотоксиновый копрологический тест: чувствительность - 95%, специфичность - 99%, результат - в течение 2-3 дней.
- ELISA (Enzyme Linked Immuno Sorbent Assay - фермент-связанный иммуносорбентный тест) для определения токсина: чувствительность - 70-90%, специфичность - 99%, результат - в течение 4-6 часов.
- ПЦР (полимеразная цепная реакция) на токсин В: чувствительность - 96%, специфичность - 100%, результат - в течение нескольких часов.
ж) Лечение без операции псевдомембраного колита
1. Амбулаторно или в стационаре при легких симптомах:
• Отмена антибиотиков, вызвавших колит.
• Коррекция процесса, лежащего в основе заболевания.
• Уход за перианальной кожей: барьерный крем.
• Монотерапия одним из нижеперечисленных антибиотиков, по крайней мере, в течение 10 дней:
- Метронидазол 3x250-500 мг внутрь (дешевый метод).
- Ванкомицин 4х 125-250 мг внутрь (дорогой метод).
- Рифаксимин 3 х 200 мг внутрь.
2. Стационар при выраженных сопутствующих заболеваниях/ПИТ:
• Отмена антибиотиков, вызвавших колит.
• Лечение текущего заболевания.
• Уход за перианальной кожей: барьерный крем.
• Комбинация двух из нижеперечисленных антибиотиков, по крайней мере, в течение 10 дней:
- Метронидазол 3x500 мг внутрь (дешевый метод).
- Ванкомицин 4х 125-250 мг внутрь (дорогой метод).
- Рифаксимин 3x200 мг внутрь.
• Рефрактерный/рецидивный колит: комбинация ванкомицина и рифаксимина в течение 10 дней, затем ударная доза.
3. Альтернативы:
• Связывающие вещества: холестирамин 3-4x4 г внутрь (также связывает и пероральные антибиотики!), колестипол.
• Другие антибиотики: бацитратцин
• Антидиарейные препараты: следует назначать с осторожностью, противопоказаны до тех пор, пока инфекция неконтролируема.
• Стероиды?
• Пробиотики: например, Saccharomyces boulardii (непатогенные дрожжевые грибки, за исключением больных с центральным венозным доступом в палатах интенсивной терапии), Lactobacillus GG (в целом непатогенны, но могут вызывать бактериемию/абсцессы печени).
• Клизмы с калом или введение кала через колоноскоп от здорового донора (например, супруга): эффективное восстановление флоры толстой кишки.
Ванкомицин применяемый для лечения псевдомембранозного колита
и) Операция при псевдомембранозном колите
Показания:
• Фульминантное течение.
• Токсическая дилатация.
• Перфорация толстой кишки.
• Неэффективность лекарственной терапии, рефрактерное течение или ухудшение. Признаком ухудшения (помимо основных) является нарушение функции других органов и систем (дыхательной, нервной, кровообращения): применение вазопрессоров, стероидов, лейкоцитоз > 20000.
Хирургический подход. Колэктомия с концевой илеостомой у всех без исключения больных.
л) Наблюдение и дальнейшее лечение:
• Экстренная хирургия: планирование последующей операции, т.е. восстановление непрерывности кишечника в плановом порядке, после полного восстановления физического состояния и питания.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Инфекционный энтероколит - причины, признаки, лечение
Инфекционные колиты - группа острых и хронических воспалительных заболеваний толстой кишки с установленной причиной, что является основным моментом для дифференциальной диагностики с идиопатическими ВЗК. Клиническая картина может варьировать от острой самокупирующейся диареи до фульминантных токсических форм с возможным фатальным исходом.
Патогенез: энтеротоксические патогенные организмы не нарушают целостность слизистой, но вызывают секреторную диарею; энтероинвазивные патогенные организмы вызывают повреждение слизистой в комбинации с симптомами повышенной секреции и образованием язв. Иммуносупрессивные состояния (например, ВИЧ-инфекция) могут служить фоном, предрасполагающим к инфицированию специфическими патогенными микроорганизмами.
а) Эпидемиология. Точные сведения о заболеваемости отсутствуют, поскольку больные с легкими формами не обращаются за медицинской помощью. Локальные спорадические вспышки вызывают интерес средств массовой информации.
б) Симптомы инфекционного энтероколита:
• Общие симптомы острого/хронического энтероколита: диарея, слизь в стуле, императивные позывы, тенезмы, инконтиненция, кровотечение из прямой кишки, обусловленное определенными микроорганизмами.
• Возможные системные проявления: анорексия, дегидратация, изменения психического статуса, боли в животе, лихорадка.
• Осложнения: вздутие живота, токсический мегаколон, перфорация.
в) Дифференциальный диагноз:
• Идиопатические ВЗК (язвенный колит, болезнь Крона), микроскопический колит, коллагенозный колит, СРК, лучевой энтероколит/проктит, ишемический колит, диверсионный колит, эозинофильный колит, дивертикулит, колит, вызванный ЗППП (например, венерический лимфогранулематоз, гонорея), неинфекционные причины (лекарственные препараты, пищевая аллергия, целиакия).
д) Обследование при инфекционном энтероколите
Необходимый минимальный стандарт:
• Анамнез: характеристика симптомов, эндемичный район, факторы риска, недавние поездки, фоновая иммуносупрессия или ВИЧ-инфекция, одновременно заболевшие члены семьи, функция кишечника до начала заболевания и т.д.
• Клиническое обследование: общий вид, основные показатели, дегидратация, вздутие живота, локальная болезненность, перитонеальные симптомы, перистальтические шумы.
• Ригидная ректороманоскопия/фибросигмоидоскопия или колоноскопия: оценка распространенности/тяжести морфологических изменений => биопсия.
• Посев кала, яйца глист и паразиты, токсины С. difficile: выявление специфической инфекционной этиологии => положительные в 20% случаев.
• Экстренная госпитализация: обзорная рентгенография органов брюшной полости => исключение признаков перфорации или дилатации толстой кишки > 6 см (1,5 позвонка) для поперечно-ободочной кишки или >12 см для слепой кишки.
Дополнительные исследования (необязательные):
Лейкоциты в кале: при повреждении эпителия тест положительный.
а - Эндоскопическая картина геморрагического колита, вызванного воздействием веротоксина штамма кишечной палочки (Е. coli)
б-в - Эндоскопическая картина инфекционного колита: вирусного (а), вызванного Campylobacter jejuni (б)
г - Вирусный колит. Заметно множество мелких язв (типичные язвы указаны стрелками) на левой боковой стенке прямой кишки. При биопсии обнаружены вирусные включения в клетках. Клизма с барием, двойное контрастирование.
е) Классификация инфекционного энтероколита
• Хронический или острый.
• Специфический или идиопатический.
• Сегментарный колит или панколит.
• Энтероинвазивный или энтеротоксический.
• Нетоксический или токсический.
ж) Лечение без операции инфекционного энтероколита:
• Неспецифическое/симптоматическое лечение: регидратация, противодиарейные препараты, антибиотики эмпирически (хинолоны, метронидазол).
• Специфическое антипатогенное лечение: целенаправленная антибиотикотерапия.
• Выявление источника инфекции.
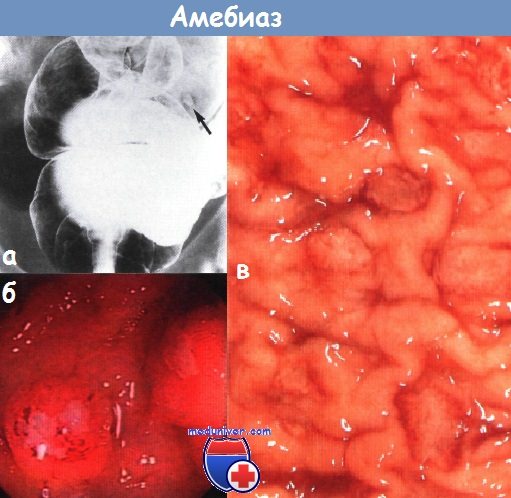
а - больной с амебиазом. Обнаружено множество маленьких афтозных язв. Вокруг и вдоль язв — бариевая взвесь.
Язвы окружены рентгенопрозрачным ободком (отек) (показано стрелками). Клизма с барием, двойное контрастирование
б - эндоскопическая картина острого амебиаза с множественными поверхностными геморрагическими язвами
в - хронический амебный колит. Слепая кишка воронкообразной формы, слизистая оболочка ее имеет зернистую структуру. Бариевая клизма.
з) Операция при инфекционном энтероколите
Показания:
• Жизнеугрожающие осложнения: фульминантный колит, токсическая дилатация, перфорация толстой кишки, массивное кровотечение.
• Отсутствие клинического ответа на лечение или ухудшение состояния в течение 3-5 дней лечения.
Хирургический подход:
• Колэктомия с концевой илеостомой (т.е. с сохранением прямой кишки, без тазовой диссекции).
и) Результаты лечения инфекционного энтероколита:
• Фульминантный/токсический колит (редко) => значительный уровень осложнений и летальности. Нетоксический колит => полное выздоровление.
к) Наблюдение и дальнейшее лечение:
• После разрешения инфекции специального наблюдения не требуется.
• Носительство (например, Salmonella) в желчном пузыре => необходимость в холецистоэктомии?
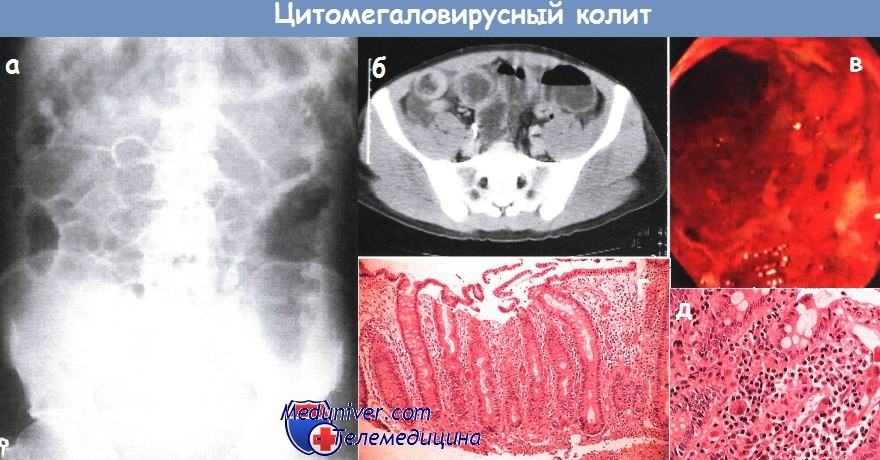
а - обзорная рентгенограмма брюшной полости при остром цитомегаловирусном колите. Наблюдаются утолщение стенки толстой кишки (особенно поперечно-ободочной) и небольшое вздутие тонкой и толстой кишки.
б - цитомегаловирусный колит. Значительное утолщение стенки толстой кишки. Компьютерная томография.
в - картина тяжелого изъязвления, вызванного цитомегаловирусом. Колоноскопия.
г - цитомегаловирусный колит. Повреждение эпителия с уплощением клеток, отделением их от основной мембраны и реактивной гиперплазией (удлинением) желез, сопровождающейся умеренным стромальным воспалительным инфильтратом.
Биопсия слизистой оболочки
д - слизистая оболочка толстой кишки: видно характерное массивное расширение зараженных цитомегаловирусом эпителиальных клеток собственной пластинки.
В зараженных клетках присутствуют амфифильные внутриядерные и гранулярные цитоплазматические включения. Большое увеличение
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
- Вернуться в оглавление раздела "Хирургия"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Острый энтероколит – патология, характеризующаяся воспалительным поражением как тонкого, так и толстого кишечника, обусловленным инфекционными и неинфекционными причинами. В связи с большой площадью патологического процесса клиническая картина может быть весьма вариабельной и включать в себя болевой синдром, диспепсические явления (тошноту, многократную рвоту, расстройства стула, метеоризм), признаки интоксикации. Диагностика основана на результатах копрограммы, бактериологического посева кала, колоноскопии, ректороманоскопии, рентгенографии кишечника. Лечение осуществляется в условиях стационара и предполагает проведение дезинтоксикации, введение спазмолитиков и антибиотиков, соблюдение диеты.
Общие сведения
Острый энтероколит – одно из наиболее распространенных заболеваний пищеварительного тракта, в равной степени поражающее и детей, и взрослых. Патологический процесс при остром энтероколите обычно неглубокий (не проникает глубже слизистой оболочки), но очень обширный – затрагивает не только весь кишечник, но чаще всего и желудок (гастроэнтероколит). Пусковым механизмом этого заболевания обычно является повреждение слизистой оболочки кишечника с развитием бурного воспалительного процесса, характеризующегося обильной потерей жидкости и электролитов. Выраженное обезвоживание, токсемия и дисбактериоз приводят к еще большему повреждению слизистой оболочки, замыкая порочный круг. Клиническая классификация энтероколита основана на его этиологических факторах.

Причины острого энтероколита
Все острые энтероколиты подразделяют на инфекционные и неинфекционные. Острый энтероколит инфекционной природы может быть вызван паразитами (гельминты, амебы, трихомонады), бактериями (шигеллы, сальмонеллы, холерный вибрион, стафилококк). Развитие острого инфекционного энтероколита обычно обусловлено нарушением санитарно-противоэпидемического режима: плохим мытьем рук, овощей и фруктов; употреблением некачественных продуктов; использованием воды из ненадежных источников. Учитывая инфекционную природу заболевания, острый энтероколит может быть заразен. Если пациент с острым энтероколитом не обратится вовремя к врачу, либо лечение будет проведено ненадлежащим образом, заболевание может перейти в бактерионосительство или хроническую форму. Помимо уточнения этиологии, выделяют также специфический и неспецифический инфекционный острый энтероколит. Специфический энтероколит вызывается перечисленными выше возбудителями, а неспецифический обусловлен дисбактериозом (Clostridium), развившимся на фоне антибиотикотерапии (псевдомембранозный колит).
Острый неинфекционный энтероколит не является заразным заболеванием и обусловлен повышенной чувствительностью кишечника к токсическим и другим раздражающим веществам. Выделяют несколько видов острых энтероколитов неинфекционной этиологии:
- токсический (при алкоголизме, постоянном приеме некоторых медикаментов, работе с ядами и тяжелыми металлами);
- алиментарный (на фоне приема слишком жирной, пряной и острой еды; злоупотребления продуктами, богатыми клетчаткой; нарушений приготовления пищи);
- механический (обусловлен хронической кишечной непроходимостью, сужением кишечника из-за рубцов и опухолей, запорами);
- аллергический (обычно связан с другой аллергической патологией – бронхиальной астмой, поллинозами);
- ишемический (некротический энтероколит новорожденных, у взрослых возникает на фоне тромбоза мезентериальных сосудов и травм живота).
Симптомы острого энтероколита
Клиническая картина острого энтероколита во многом зависит от его причин. Наиболее частыми признаками заболевания являются интенсивные схваткообразные боли в животе без четкой локализации, диарея (жидкий стул с примесью слизи и непереваренных комочков пищи, крови), тошнота и многократная рвота кислотой и желчью, явления интоксикации (лихорадка, головная боль, головокружение, боли в мышцах и суставах).
Начало острого энтероколита обычно внезапное, связано с болями в животе, диареей и рвотой. Из-за интенсивной потери жидкости с рвотой и поносом развивается обезвоживание, внутренние органы страдают от гипоксии. Это приводит к выраженной токсемии, токсины попадают с током крови в кишечник и еще больше повреждают слизистую оболочку. Из-за вторичного токсического поражения тонкого и толстого кишечника процесс усугубляется, явления интоксикации нарастают. Именно из-за этого острый энтероколит является очень опасным заболеванием – без своевременного лечения отмечается тяжелое повреждение внутренних органов.
При осмотре пациент с острым энтероколитом имеет страдальческий вид, черты лица заострены из-за обезвоживания, кожа и слизистые сухие. Язык обложен беловатым налетом. Живот вздут, урчит при пальпации. Количество мочи может быть снижено (олигурия).
Диагностика острого энтероколита
Обычно у опытного гастроэнтеролога не возникает затруднений в постановке правильного диагноза: для острого энтероколита характерно сочетание болей в животе, рвоты, диареи и явлений интоксикации. Для подтверждения диагноза может потребоваться ряд лабораторных исследований: паразитологических (соскоб на энтеробиоз, анализ кала на яйца гельминтов), бактериологических (анализ кала на дисбактериоз, бактериологическое исследование кала, определение чувствительности выделенной микрофлоры к антибиотикам).
Повторная консультация гастроэнтеролога после установления причины острого энтероколита необходима для назначения инструментальных исследований: обзорная рентгенография и УЗИ органов брюшной полости дают возможность выявить спазмированные участки тонкой или толстой кишки, повышенный метеоризм кишечника, дефекты наполнения. Рентгенография пассажа бария по тонкому кишечнику нужна для дифференциальной диагностики с острой хирургической патологией.
Консультация врача-эндоскописта требуется для проведения ректороманоскопии и колоноскопии. При остром энтероколите в толстом кишечнике визуализируются изъязвления, скопления слизи и гноя, источники кровотечения в местах некроза кишечной стенки.
Лечение острого энтероколита
Медикаментозное лечение заключается в назначении спазмолитиков, антибиотиков и препаратов для восстановления микрофлоры кишечника. Если причина острого энтероколита точно известна, терапия должна быть этиотропной (антибактериальные препараты не назначаются без необходимости, могут потребоваться антипаразитарные средства и т. д.).
В качестве симптоматического лечения применяются ферментные препараты, средства для нормализации моторики кишечника. Для промывания желудка и кишечника рекомендуют использовать отвары трав (ромашки, календулы и др.). При выраженной диарее помогут отвар коры дуба, черемухи и зверобоя в виде чая. Облепиховое масло, принятое внутрь, способствует заживлению слизистой оболочки кишечника.
Диета при остром энтероколите зависит от уровня поражения (преимущественно тонкой или толстой кишки), характера патологических процессов в кишечнике, вида диспепсических расстройств. При поражении тонкого кишечника в диету следует включить больше белка, витаминов и микроэлементов. При гнилостных процессах в кишечнике белок, наоборот, исключают, как и клетчатку, кисломолочные продукты. Если преобладают бродильные процессы, необходимо отказаться от ржаного хлеба, молока, большого количества сладкого, капусты и бобовых.
Прогноз и профилактика острого энтероколита
Профилактика острого энтероколита заключается в соблюдении правил личной гигиены и приготовления пищи, рациональном питании, своевременном лечении кишечных инфекций, ответственном подходе к приему различных медикаментов. Прогноз при остром энтероколите благоприятный, однако, отсутствие правильного лечения или преждевременное его окончание могут приводить к развитию осложнений, бактерионосительства, хронических форм заболевания.
Вирусный энтерит – острое инфекционное заболевание, вызываемое энтеротропными вирусами, которое может протекать в виде изолированного поражения тонкого кишечника или с вовлечением других органов и систем. Чаще всего возбудителями вирусного энтерита являются ротавирусы, энтеровирусы, вирусы Коксаки и ЕСНО. Источник заражения – больной человек или носитель. Характерны симптомы интоксикации, диарейный синдром, рвота. Диагноз подтверждается при выявлении генетического материала микроорганизма и четырехкратного роста титра специфических антител. Лечение вирусного энтерита основано на дезинтоксикационных и симптоматических мероприятиях. Специфической противовирусной терапии нет.
МКБ-10
Общие сведения
Вирусный энтерит – острое вирусное поражение тонкого кишечника, характеризующееся признаками интоксикации и нарушения пищеварения. Может протекать в форме энтерита, гастроэнтерита, гастроэнтероколита. В последние годы отмечается тенденция к активизации вирусных кишечных инфекций в мире. В развитых странах постоянно регистрируется рост заболеваемости, главным образом, среди детей и подростков.
Особенностью патологии является длительное здоровое вирусоносительство, при котором человек не имеет симптомов, но служит источником заражения. Возбудители могут находиться в кишечнике в течение нескольких месяцев, а также обладают высокой устойчивостью во внешней среде. Они способны длительно сохраняться в воде, чем обусловлены массовые вспышки вирусного энтерита. Все эти факторы в совокупности с многообразием энтеротропных вирусов определяют высокую распространенность патологии.
Причины
Возбудителями вирусного энтерита являются вирусы, обладающие тропностью к эпителиальной и лимфоидной ткани тонкого кишечника. Наиболее значимы в структуре заболеваемости ротавирусы и представители рода Enterovirus (вирусы Коксаки, ЕСНО, полиовирусы, энтеровирусы 69, 71, 73, 77, 78 типов). Также вирусный энтерит могут вызывать более ста неклассифицированных микроорганизмов, с чем связана сложность диагностики и отсутствие специфического лечения. Все возбудители обладают устойчивостью к физико-химическим факторам, в том числе ко многим дезинфицирующим средствам.
Источник заражения вирусным энтеритом - человек с клиническими проявлениями или вирусоносительством. Особую опасность представляют больные с бессимптомной формой. Распространение инфекции происходит контактно-бытовым (при несоблюдении личной гигиены, некачественном мытье рук после посещения санузлов), водным (при питье зараженной воды, особенно из открытых источников) и алиментарным путем (при употреблении зараженных продуктов). Возможна вертикальная передача энтеротропных вирусов (от матери плоду), при этом важная роль отводится скрытому течению вирусного энтерита у беременной женщины.
Для вспышек вирусного энтерита характерна летне-осенняя сезонность. После выздоровления сохраняется длительный иммунитет, однако многообразие возбудителей обуславливает возможность многократного повторного инфицирования.
Патогенез
Проникая в желудочно-кишечный тракт, микроорганизмы внедряются в слизистую оболочку тонкого кишечника, где интенсивно размножаются и накапливаются. Жизнедеятельность вирусов приводит к гибели эпителиальных клеток, отторжению ворсинок. В процессе восстановления отмерших ворсинок при вирусном энтерите клетки слизистой оболочки ЖКТ не могут нормально функционировать, поэтому простые углеводы не усваиваются. Накопление этих компонентов в просвете кишечника повышает осмотическое давление и приводит к нарушению всасывания электролитов, воды и развитию диарейного синдрома.
Симптомы вирусного энтерита
Проявления кишечных инфекций отличаются в зависимости от возбудителя, но имеются и характерные общие признаки. Обычно вирусный энтерит начинается с повышения температуры тела до субфебрильных цифр (37-38° С). Пациента беспокоит слабость, снижение аппетита и головная боль. Многократная рвота (до десяти и более раз в сутки) обычно предшествует диарее. Стул жидкий, водянистый, пенистый, без примесей слизи и крови. При тяжелом течении вирусного энтерита частота стула может достигать двадцати раз в сутки.
Уменьшается объем выделяемой мочи. Возможны умеренные постоянные боли в животе. Эти симптомы в большинстве случаев сопровождаются катаральными явлениями: насморком, заложенностью носа, болью в горле и гиперемией зева. Часто с первых дней на теле появляется сыпь, которая затем бесследно исчезает. При стертой форме вирусного энтерита симптомы менее выражены и достаточно быстро проходят. Вирусоносительство не имеет клинических признаков и может быть выявлено только лабораторным путем.
Кишечные вирусы обладают сродством ко многим тканям организма человека, поэтому чаще всего проявления заболевания не ограничиваются энтеритом. В процесс может вовлекаться центральная нервная система, слизистая оболочка респираторных путей, конъюнктива глаз, печень, сердце и мышцы.
В случае поражения ротоглотки заболевание сопровождается гиперемией ее слизистой, пузырьковыми высыпаниями на дужках миндалин. Вирусный конъюнктивит характеризуется покраснением глаз, светобоязнью, слезотечением и мелкими кровоизлияниями. Поражение мышечного аппарата протекает по типу полимиозита с болезненностью разных групп мышц.
Со стороны сердечно-сосудистой системы при вирусном энтерите возможны признаки миокардита и эндокардита (повышенная утомляемость, учащенное сердцебиение, аритмии и снижение артериального давления). Лимфотропные вирусы (например, аденовирус) приводят к увеличению лимфатических узлов. Энтеровирусный менингит, энцефалит сопровождаются головной болью, тошнотой, рвотой, судорогами, потерей сознания.
Диагностика
Предположительный диагноз вирусного энтерита гастроэнтеролог и врач-инфекционист выставляют, учитывая особенности клинического течения заболевания и эпидемиологической обстановки в регионе. При осмотре пациента определяется бледность кожных покровов, снижение тургора кожи, сухость языка. Энтерит, вызванный аденовирусом, характеризуется увеличением разных групп лимфатических узлов. В клиническом анализе крови при вирусном энтерите повышено количество лейкоцитов и СОЭ. В копрограмме определяется непереваренная клетчатка, зерна крахмала и нейтральные жиры; исследование на дисбактериоз выявляет малое содержание бифидобактерий, лактобактерий.
С целью обнаружения специфических иммуноглобулинов и непосредственно возбудителя вирусного энтерита проводятся серологические и вирусологические исследования, однако они занимают несколько дней, к тому не позволяют отличить вирусоносительство от острой манифестной формы. Более важный диагностический критерий острой фазы вирусного энтерита - четырехкратное нарастание титра антител в парных сыворотках и обнаружение РНК или ДНК вируса методом полимеразной цепной реакции (ПЦР). Дифференциальная диагностика вирусного энтерита проводится с кишечными токсикоинфекциями, гриппом, острыми респираторными инфекциями не энтеровирусной этиологии, менингококковым и туберкулезным менингитом, краснухой, корью и другими заболеваниями в зависимости от преобладающего синдрома.
Лечение вирусного энтерита
Специфическая этиотропная терапия не разработана. Основными направлениями лечения энтерита в клинической гастроэнтерологии считаются дезинтоксикация и симптоматические мероприятия. При легких формах лечение проводится амбулаторно, в тяжелых случаях с выраженным обезвоживанием – в условиях инфекционного стационара. Диетотерапия при вирусном энтерите предполагает исключение молочных продуктов, углеводов (фруктов и овощей); рекомендуется жидкая пища, богатая белком, витаминами и микроэлементами. Показано обильное питье (регидрон), при сильной потере жидкости в результате диареи и многократной рвоты проводится инфузионная регидратация (внутривенно вводятся растворы, возмещающие потерю воды и электролитов).
Назначаются иммуномодулирующие препараты, интерфероны, энтеросорбенты. В случае гипертермии, выраженной мышечной и головной боли при вирусном энтерите применяются анальгетики и жаропонижающие лекарственные средства. Для нормализации микрофлоры используются пробиотики (препараты, содержащие полезные для кишечника бактерии) и пребиотики (вещества, создающие благоприятные условия для заселения флоры).
Прогноз и профилактика
При проведении своевременного лечения прогноз вирусного энтерита благоприятный. При сильном обезвоживании возможно развитие таких осложнений, как почечная и сердечно-сосудистая недостаточность. В случае выраженного снижения иммунитета, наличия сопутствующей патологии вирусный энтерит приобретает тяжелое течение, особенно если возбудитель обладает тропностью к центральной нервной системе.
Профилактика вирусного энтерита заключается в соблюдении мер личной гигиены, тщательном мытье фруктов и овощей, употребляемых в сыром виде, питье только очищенной воды, ограничении посещения людных мест в период эпидемий и регулярном проведении общеукрепляющих процедур. Заболевший вирусным энтеритом член семьи должен быть изолирован в отдельной комнате и использовать индивидуальную посуду и полотенца. Специфическая профилактика вирусных кишечных инфекций (вакцинация) не разработана.
Читайте также:

