Вирусный гепатит а краткое содержание
Обновлено: 18.04.2024
Гепатит A (болезнь Боткина, желтуха) – это острое вирусное заболевание печени, которое вызывается вирусом гепатита А (HAV). Основными симптомами вирусного гепатита А являются повышенная утомляемость, тошнота, рвота, отрыжка горьким, боль в правом подреберье, желтуха, потемнение мочи и др. Диагностика гепатита А осуществляется на основании серологического анализа крови, который выявляет наличие антител против вируса гепатита А. Лечение гепатита А заключается в назначении диеты и симптоматического лечения. В большинстве случаев гепатит А заканчивается полным выздоровлением.
Как передается вирус гепатита А?
Вирус гепатита А передается от человека человеку фекально-оральным путем. Это означает, что больной гепатитом А выделяет вирусы с калом, которые, при недостаточном соблюдении гигиены, могут попасть в пищу или воду и привести к заражению другого человека. Гепатит А часто называют болезнью грязных рук.
Факторы повышающие риск заболеть гепатитом А.
Риск заболеть гепатитом А выше у:
- детей посещающих детские дошкольные учреждения,
- лиц, не соблюдающих правила личной гигиены или проживающих в перенаселенных районах,
- у людей часто посещающих страны Средней Азии и Африки,
- у людей контактирующих с больными гепатитом А.
Как вирус гепатита А действует на печень?
Вирус гепатита А передается фекально-оральным путем, то есть попадает в организм человека через рот с загрязненной пищей или водой, содержащие вирусы. Попадая в кишечник, вирус всасывается в кровь и проникает в печень. В клетках печени (гепатоцитах), вирус размножается, и изменяет их структуру и разрушает их. Далее вирус попадает в желчь, которая выбрасывается в кишечник. Вместе с желчью вирусы выводятся из организма с каловыми массами. В развитии гепатита А принимает участие и иммунная система человека. Дело в том, что во время размножения (репликации) вируса в гепатоците изменяется структура специальных маркеров (опознавателей) клеток печени и иммунная система начинает рассматривать их как чужеродные. В организме начинают вырабатываться антитела - вещества, вызывающие гибель гепатоцитов, которые усиливают губительное действие вируса на ткани печени.
Через какое время после заражения гепатит А начнет проявляться?
Инкубационный период вирусного гепатита А (время с момента заражения до появления симптомов) составляет в среднем 30 дней, однако может колебаться от двух недель до полутора месяца.
Каковы симптомы и признаки вирусного гепатита А?
Нередко вирусный гепатит А протекает бессимптомно, или под маской другой болезни (например, гастроэнтерит, грипп, простуда), но, как правило, некоторые из нижеперечисленных симптомов могут указать на наличие гепатита:
Слабость, повышенная утомляемость, сонливость, у детей плаксивость и раздражительность.
Снижение или отсутствие аппетита, тошнота, рвота, отрыжка горьким.
Повышение температуры до 39°С, озноб, потливость.
Боли, чувство тяжести, дискомфорта в правом подреберье
Потемнение мочи – наступает через несколько дней после появления первых признаков гепатита.
- Желтуха (появление желтой окраски склер глаз, кожи тела, слизистой оболочки рта), как правило, появляется через неделю после начала заболевания, принося некоторое облегчение состояния больного. Нередко признаки желтухи при гепатите А вовсе отсутствуют.

У детей гепатит А довольно часто протекает бессимптомно или под видом острого гастроэнтерита (воспаления слизистой оболочки желудка и кишечника). Также развитие гепатита А у ребенка может напоминать грипп или простуду. В подобных случаях потемнение мочи и/или обесцвечивание кала, а также появление желтухи указывают на то, что ребенок болен именно гепатитом.
Вышеперечисленные симптомы характерны для любого типа вирусного гепатита, поэтому только на основании симптомов нельзя поставить диагноз острого вирусного гепатита А.
Что делать при подозрении на вирусный гепатит А?
При появлении симптомов, характерных для вирусного гепатита необходимо сразу же обратиться к врачу. Для выявления вирусного гепатита А (HAV) необходимо провести серологический анализ крови на наличие антител к вирусу гепатита А - anti-HAV IgM. При попадании вируса гепатита в кровь, организм немедленно начинает борьбу с вирусом, продуцируя против него антитела. Наличие в крови антител anti-HAV IgM может с высокой точностью указать на острый вирусный гепатит А.
В чем состоит опасность гепатита А?
Из всех известных типов вирусного гепатита (В, С, D, E) вирусный гепатита А является наиболее щадящим для печени. Острый вирусный гепатит А, как правило, длится около 6 недель и самостоятельно разрешается полным выздоровлением. Крайне редки случаи перехода острого вирусного гепатита А в фульминантную (молниеносную) форму с последующим летальным исходом. Такое развитие болезни более вероятно у лиц, уже болеющих гепатитом В или С.
Как лечить острый вирусный гепатит А?
Основными принципами лечения гепатита А являются соблюдение диеты и поддерживающая терапия (симптоматическое лечение). Лечение гепатита А проводится под контролем врачей инфекционистов. Самостоятельное лечение гепатита А недопустимо. В течение всего периода болезни больного гепатитом А изолируют от коллектива (особенно важно в случае детей). Больной гепатитом А перестает быть заразным примерно после 3 недели болезни.
Диета при гепатите А
Больному гепатитом А рекомендуют исключить из рациона питания жирное мясо, печень, жареные блюда, алкоголь, шоколад, газированные напитки. В рацион питания включают молоко и молочные каши, кефир, отварные овощи, нежирные сорта мяса и рыбы, фруктовые соки, мед.
Симптоматическое лечение гепатита А
Профилактика гепатита А
Гепатит А часто называют болезнью грязных рук, так как несоблюдение правил гигиены значительно повышает риск заболевания гепатитом А. Чтобы избежать заражения необходимо тщательно мыть руки с мылом перед едой, хорошо мыть под проточной водой фрукты и овощи, употреблять в пищу продукты, подверженные правильной термической обработке, пить воду из проверенных источников, или кипятить воду перед употреблением.
Иммунитет и прививка от гепатита А
Человек, переболевший гепатитом А скорее всего больше никогда не заболеет им вновь. Дело в том, что после выздоровления в крови человека навсегда остаются антитела против вируса гепатита А, которые при повторном попадании вируса сразу же атакуют его, не позволяя вызвать болезнь. Иммунитет против гепатита А можно приобрести и при помощи вакцинации (прививки). Вакцина против гепатита А состоит из мертвых вирусов гепатита, которые не в состоянии вызвать болезнь, но могут вызвать выработку иммунитета. Иммунитет, развившийся после вакцинации, сохраняется в течение 5-10 лет, защищая человека от заражения гепатитом А.
Кому показана вакцинация против гепатита А?
Поставить прививку от гепатита А может любой желающий человек, не перенесший гепатит А ранее. Чтобы узнать перенес человек гепатит А или нет, достаточно сделать серологический анализ крови на наличие антител против вируса. Если они отсутствуют – значит организм еще никогда не встречался с вирусом гепатита А и подвержен высокому риску заболевания. В таком случае показана вакцинация.
Что такое гепатит А (болезнь Боткина)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
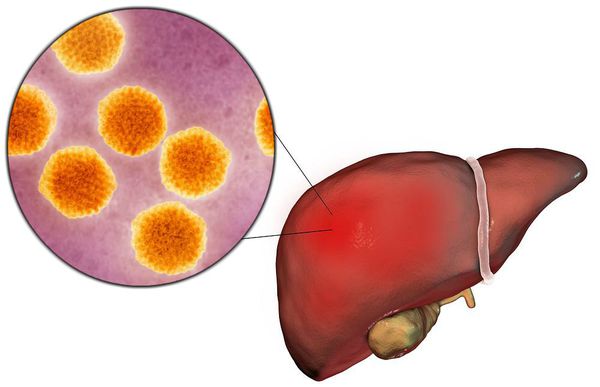
Этиология
семейство — пикорнавирусы (Picornaviridae)
вид — вирус гепатита А (HAV)
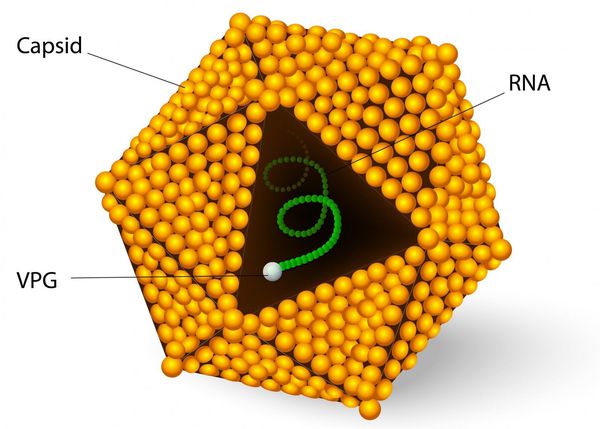
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни. [1] [2] [4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10] .
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7] .
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1] [3] [4] [7] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
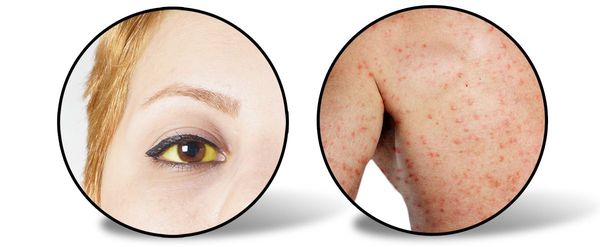
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
Факторы, увеличивающие риск тяжёлого течения гепатита А:
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1] [2] [4] [7] .
Патогенез гепатита А
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
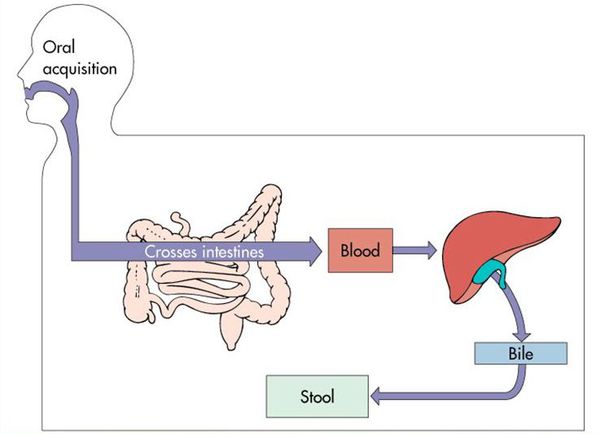
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
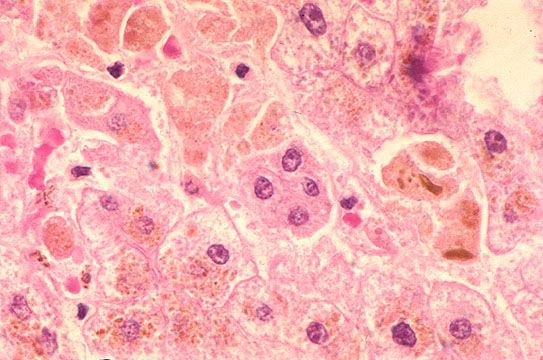
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного. [2] [3] [4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы. [2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
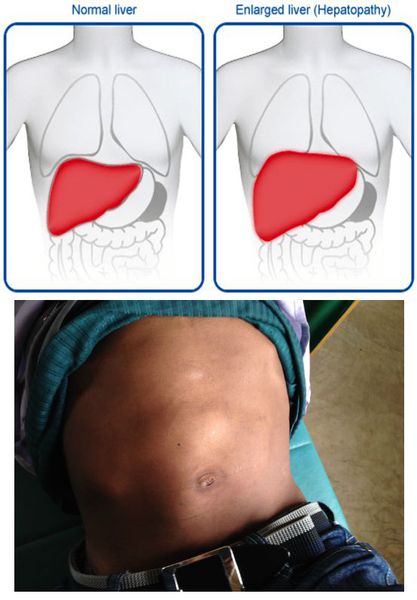
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье). [1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период: ;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период: ;
- псевдотуберкулёз; ;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.) [1][2][3][4][9] .
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
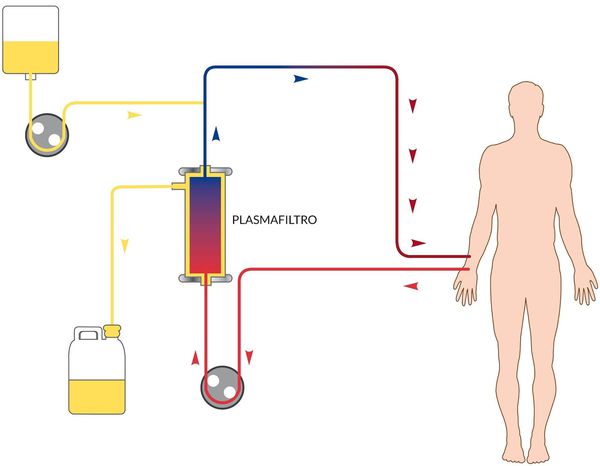
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц. [2] [3] [6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.
Гепатитом А (инфекционным гепатитом, болезнью Боткина) называется заболевание, которое протекает с поражением печени и желчевыделительной системы и вызывается вирусом. Передается контактно-бытовым путем.
Чаще всего вирусный гепатит А диагностируется у детей: в 60% случаев болезни.
Данному заболеванию присуща сезонность, эпидемические вспышки вирусного наблюдаются в осенне-зимний период. Отмечено, что преимущественно от гепатита А страдает население развивающихся стран.
Известны следующие формы вирусного гепатита А:
- желтушные;
- со стертой желтухой;
- безжелтушные.
Отдельно выделяется субклиническая (инаппарантная) форма, которая диагностируется только на основании результатов лабораторных анализов.
Течение заболевания может быть острым, затяжным, подострым и хроническим (крайне редко). Острый инфекционный гепатит по тяжести клинических проявлений может быть легким, среднетяжелым и тяжелым.
Возбудителем заболевания является вирус гепатита А, который относится к семейству пикорнавирусов. Он весьма устойчив во внешней среде, сохраняется в течение нескольких месяцев при +4 о С и на протяжении нескольких лет при -20 о С. Погибает вирус только после пятиминутного кипячения.
Источником инфекции становится больной человек, независимо от того, какая у него форма заболевания: желтушная или безжелтушная. Наибольшую опасность представляют больные в конце инкубационного периода и в течение преджелтушной стадии. С появлением желтухи вирус в крови не обнаруживается, и риск заражения максимально снижается.
Главные пути распространения инфекции:
- алиментарный (пищевой);
- контактно-бытовой;
- водный.
Некоторые врачи придерживаются мнения, что вирус может передаваться воздушно-капельным путем, но достаточных доказательств эта точка зрения не имеет. Поэтому гепатит А относят к кишечным инфекциям.
Можно заразиться гепатитом А при употреблении:
- пищи, которую приготовил зараженный человек;
- овощей и фруктов, которые мыли зараженной и некипяченой водой;
- еды, приготовленная человеком, который не соблюдает правила личной гигиены или ухаживает за больным ребенком;
- сырых морепродуктов, отлов которых производится в зараженных возбудителем гепатита А водах (не исключаются и сточные воды);
- а также при гомосексуальных контактах с больным человеком.
Группы риска по инфицированию гепатитом А:
- домочадцы больного гепатитом А человека;
- люди, которые имеют половые контакты с больным;
- люди, особенно дети, которые проживают в местности с высокой распространенностью гепатита А;
- мужчины-гомосексуалисты;
- сотрудники детских садов, учреждений общественного питания и водоснабжения;
- дети, которые посещают дошкольные учреждения;
- наркоманы.
Инкубационный период заболевания в среднем продолжается 2-3 недели, максимум 50 дней, а минимум 7.
Признаки безжелтушной формы и формы со стертой желтухой
У детей гепатит А обычно протекает без желтухи или со стертой картиной желтухи.
Затруднения в диагностике данных форм состоит в том, что повышение температуры кратковременно, наблюдается в первые 2-3 суток, затем она снижается или (редко) остается субфебрильной.
Главными и важными признаками являются увеличенная печень и селезенка (гепатоспленомегалия). Печень выступает на 2-3см из-под края реберной дуги, во время пальпации отмечается ее чувствительность. У меньшей части больных прощупывается увеличенная селезенка.
Возможно быстропроходящее потемнение мочи.
Большинство пациентов жалуются на:
- снижение аппетита;
- тошноту;
- слабость;
- тянущие боли в эпигастрии и в правом подреберье;
- боли в суставах;
- в верхних дыхательных путях обнаруживаются катаральные явления.
Желтушная форма
Если гепатит А протекает остро, то клинически хорошо диагностируются его стадии:
- преджелтушная;
- разгара болезни (желтухи);
- реконвалесценции (выздоровления).
Преджелтушная стадия обычно не превышает 7 дней, у детей она короче, до 4-5 суток, у взрослых - 7-8 дней.
В зависимости от того, какой синдром превалирует в преджелтушном периоде, различают его варианты:
- астеновегетативный (слабость, повышенная утомляемость, сонливость, недомогание);
- диспепсический (тошнота, отсутствие аппетита, возможна рвота, боли в правом подреберье);
- катар дыхательных путей (ринит, боли в горле и покраснение слизистых, кашель, повышенная температура до 39–40 градусов);
- ложноревматический (боли в суставах);
- смешанный.
Желтушная стадия характеризуется пожелтением кожи и склер, которые сначала нарастают, а потом уменьшаются. Эти проявления обнаруживает либо сам больной, либо друзья или родственники.
Признаки интоксикации не усиливаются, возможно возникновение кожного зуда. Больного продолжает беспокоить тяжесть и ноющие боли в подреберье, отмечается обесцвечивание кала и потемнение мочи. Печень и селезенка увеличены.
В периоде выздоровления клинические симптомы заболевания постепенно нивелируются. Появляется аппетит, печень возвращается к исходным размерам, моча светлеет, цвет кала нормализуется.
Вирусные гепатиты - распространенные и опасные инфекционные заболевания печени.
Из всех форм вирусных гепатитов гепатит А является наиболее распространенным. От момента заражения до появления первых признаков болезни проходит от 7 до 50 дней. Чаще всего начало заболевания сопровождается подъемом температуры и может напоминать грипп. Большинство случаев завершается спонтанным выздоровлением и не требует активного лечения. При тяжелом течении назначают капельницы, устраняющие токсическое действие вируса на печень.
Вирус гепатита В передается половым путем, при инъекциях нестерильными шприцами у наркоманов, от матери - плоду. В типичных случаях заболевание начинается с повышения температуры, слабости, болей в суставах, тошноты и рвоты. Иногда появляются высыпания. Происходит увеличение печени и селезенки. Также может быть потемнение мочи и обесцвечивание кала.
Гепатит С - наиболее тяжелая форма вирусного гепатита, которую называют еще посттрансфузионным гепатитом. Это значит, что заболевали им после переливания крови. Это связано с тем, что тестировать донорскую кровь на вирус гепатита С стали всего несколько лет назад. Достаточно часто происходит заражение через шприцы у наркоманов. Возможен половой путь передачи и от матери - плоду. Наибольшую опасность представляет собой хроническая форма этой болезни, которая нередко переходит в цирроз и рак печени.
Хроническое течение развивается примерно у 70-80% больных. Сочетание гепатита С с другими формами вирусного гепатита резко утяжеляет заболевание и грозит летальным исходом.
Гепатит E похож на гепатит A, но начинается постепенно и опаснее для беременных.
Последний в семействе гепатитов, гепатит G, похож на C, но менее опасен.
Пути заражения
Вирусы гепатита попадают в организм человека двумя основными способами. Больной человек может выделять вирус с фекалиями, после чего тот с водой или пищей попадает в кишечник других людей. Врачи называют такой механизм заражения фекально‑оральным. Он характерен для вирусов гепатита А и Е. Таким образом, гепатит А и гепатит Е возникают в основном из‑за несоблюдения личной гигиены, а также при несовершенстве системы водоснабжения. Этим объясняется наибольшая распространенность этих вирусов в малоразвитых странах.
Второй путь заражения - контакт человека с инфицированной кровью. Он характерен для вирусов гепатитов В, С, D, G. Наибольшую опасность, ввиду распространенности и тяжелых последствий заражения, представляют вирусы гепатитов В и С.
Ситуации, при которых чаще всего происходит заражение:
- переливание донорской крови. Во всем мире в среднем 0,01-2% доноров являются носителями вирусов гепатита, поэтому в настоящее время донорская кровь перед переливанием реципиенту исследуется на наличие вирусов гепатита В и С. Риск инфицирования повышается у лиц, нуждающихся в повторных переливаниях крови или ее препаратов
- использование одной иглы разными людьми во много раз увеличивает риск заражения гепатитами В, С, D, G. Это самый распространенный путь заражения среди наркоманов;
- вирусы B, С, D, G могут передаваться при половом контакте. Чаще всего половым путем передается гепатит В. Считается, что вероятность заражения гепатитом С у супругов мала.
Симптомы
От момента заражения до появления первых признаков болезни проходит разное время: от 2-4 недель при гепатите А, до 2-4 и даже 6 месяцев при гепатите В. По истечении этого периода, во время которого вирус размножается и адаптируется в организме, болезнь начинает проявлять себя.
Сначала, до появления желтухи, гепатит напоминает грипп и начинается с повышения температуры, головной боли, общего недомогания, ломоты в теле, как при гепатите А. При гепатитах B и С начало, как правило, более постепенное, без резкого подъема температуры. Так, вирус гепатита В проявляет себя незначительной температурой, болью в суставах, иногда высыпаниями.
Обычно после появления желтухи состояние больных улучшается. Однако этого не происходит при гепатите С, а также у хронических алкоголиков и наркоманов, независимо от вида вируса, вызывающего заболевание, из‑за интоксикации организма. У остальных же больных постепенно, в течение нескольких недель, происходит обратное развитие симптомов. Так протекают острые формы вирусных гепатитов.
Клиническое течение гепатитов может быть разной степени тяжести: легкая, среднетяжелая и тяжелая формы. Есть еще и четвертая, фульминантная, то есть молниеносная форма. Это самая тяжелая разновидность гепатита, при которой развивается массивный некроз печени, заканчивается обычно смертью больного.
Наибольшую опасность представляет хроническое течение гепатитов. Хронизация характерна только для гепатитов B, C, D. Наиболее характерными признаками хронических гепатитов являются недомогание и усиливающаяся к концу дня повышенная утомляемость, невозможность выполнять прежние физические нагрузки. На далеко зашедшей стадии хронического вирусного гепатита обнаруживаются желтуха, потемнение мочи, кожный зуд, кровоточивость, похудание, увеличение печени и селезенки, сосудистые звездочки.
Лечение
Длительность гепатита А составляет в среднем 1 месяц.
Специального противовирусного лечения при этом заболевании не требуется. Лечение включает в себя: базисную терапию, постельный режим, соблюдение диеты. При наличии показаний назначается дезинтоксикационная терапия (внутривенно или перорально), симптоматическая терапия. Обычно рекомендуют избегать употребления алкоголя, который, как ядовитое вещество, может ослабить и без того поврежденную печень.
Острый вирусный гепатит В с выраженными клиническими симптомами заканчивается выздоровлением более чем в 80% случаев. У больных, перенесших безжелтушную и субклиническую формы, гепатит В часто хронизируется. Хронический гепатит приводит со временем к развитию цирроза и рака печени. Полного излечения хронического гепатита В практически не наступает, но можно добиться благоприятного течения заболевания при условии выполнения определенных рекомендаций, касающихся режима труда и отдыха, питания, психоэмоциональных нагрузок, а также при приеме препаратов, улучшающих обменные процессы в клетках печени.
В обязательном порядке проводится базисная терапия. Противовирусное лечение назначается и проводится под строгим контролем врача и в тех случаях, когда имеются показания. К противовирусному лечению относятся препараты группы интерферонов. Лечение проводится длительно. Иногда бывают необходимы повторные курсы терапии.
Гепатит C - наиболее серьезный вид гепатита. Развитие хронической формы наблюдается как минимум у каждого седьмого заболевшего. У этих больных высок риск развития цирроза и рака печени. Основой всех схем лечения является интерферон‑альфа. Механизм действия этого препарата заключается в предотвращении инфицирования новых клеток печени (гепатоцитов). Применение интерферона не может гарантировать полного выздоровления, однако, лечение им предотвращает развитие цирроза или рака печени.
Гепатит D протекает только на фоне гепатита B. Лечение гепатита D должно проводиться в стационаре. Требуется как базисная, так и противовирусная терапия.
Гепатит E не лечат, так как организм человека достаточно силен, чтобы избавиться от вируса без помощи лечения. Через месяц‑полтора наступает полное выздоровление. Иногда доктора назначают симптоматическую терапию для устранения головной боли, тошноты и других неприятных симптомов.
Осложнения
Осложнениями вирусных гепатитов могут стать функциональные и воспалительные заболевания желчных путей и печеночная кома, и если нарушение в работе желчевыводящих путей поддается терапии, то печеночная кома является грозным признаком молниеносной формы гепатита, заканчивающейся летальным исходом практически в 90% случаях. В 80% случаев молниеносное течение обусловлено сочетанным действием вирусов гепатитов В и D. Печеночная кома наступает из‑за массивного омертвения (некроза) клеток печени. Продукты распада печеночной ткани попадают в кровь, вызывая поражение центральной нервной системы и угасание всех жизненных функций.
Хронический гепатит опасен тем, что отсутствие адекватного лечения нередко приводит к циррозу, а иногда и раку печени.
Самое тяжелое течение гепатита вызывает сочетание двух и более вирусов, например В и D или B и С. Встречается даже B+D+C. В этом случае прогноз крайне неблагоприятный.
Профилактика
Чтобы уберечься от заражения гепатитами, необходимо соблюдать несложные правила.
Не следует употреблять некипяченую воду, всегда мыть фрукты и овощи, не пренебрегать термической обработкой продуктов. Так можно предотвратить заражение гепатитом А.
В целом, необходимо избегать контакта с биологическим жидкостями других людей. Для предохранения от гепатитов В и С - в первую очередь с кровью. В микроскопических количествах кровь может остаться на бритвах, зубных щетках, ножницах для ногтей. Не стоит делить эти предметы с другими людьми. Нельзя делать пирсинг и татуировки нестерильными приборами. Необходимо принимать меры предосторожности при сексе.
© Управление Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека по Тамбовской области , 2022
Если Вы не нашли необходимую информацию, попробуйте
зайти на наш старый сайт
Разработка и продвижение сайта – FMF
Почтовый адрес:
392000, г. Тамбов, ул. Б. Васильева, д. 5

Острое инфекционное заболевание печени, вызываемое вирусом гепатита А (HAV - hepatitis A virus )
- Легко заразиться. Наиболее значимыми в эпидемическом отношении группами населения являются школьники и дети 3–6 лет.
- Передается при потреблении загрязненных продуктов питания и воды или при прямом контакте с инфицированным человеком.
- Поражает печень, при этом желтуха возникает только в 20-25% случаев.
- Тесно связана с отсутствием безопасной воды или пищи, ненадлежащей санитарией и плохой личной гигиеной.
Любой человек, не вакцинированный и не инфицированный ранее, может заразиться гепатитом А. Вирус гепатита А является одной из наиболее частых причин инфекции пищевого происхождения. Эпидемии, связанные с загрязненными пищевыми продуктами или водой, могут носить взрывной характер, как, например, эпидемия в Шанхае в 1988 году, во время которой было инфицировано 300 000 человек.
Вирус гепатита А отличает рекордная устойчивость к внешним воздействиям и поэтому длительно сохраняется в объектах окружающей среды. Однако он не проходит через плаценту и не передается с молоком матери.

В число факторов риска входят следующие:
- отсутствие или некачественное проведение санитарно-гигиенических мероприятий;
- отсутствие безопасной воды (в т.ч. аварии в системе водоснабжения, наводнения);
- совместное проживание с инфицированным человеком (предметы обихода, полотенца, посуда);
- сексуальные отношения с человеком, имеющим острую инфекцию гепатита А;
- поездки в районы, неблагополучные по гепатиту А, без предварительной иммунизации - Удмуртская Республика, Республика Дагестан, Пермский, Красноярский края, Самарская, Челябинская, Ивановская, Калужская Орловская области, Ненецкий АО, а так же Мексика, Африка, Индия, Монголия и Средняя Азия;
Основные пути передачи:
Водный - вирус попадает в организм при использовании недоброкачественной питьевой воды, купании в загрязненных водоемах и бассейнах. Крупные вспышки связаны с загрязнением фекалиями водоемов, являющихся источником водоснабжения, или с попаданием сточных вод в водопроводную сеть.
Пищевой - реализуется при употреблении продуктов, загрязненных вирусом во время производства на пищевых предприятиях, предприятиях общественного питания и торговли. Ягоды, овощи, зелень могут быть загрязнены при выращивании на полях орошения или на огородах, удобряемых фекалиями. Морепродукты могут быть инфицированы при отлове моллюсков в загрязненных сточными водами прибрежных водах.
Контактно-бытовой. В детских коллективах этот путь имеет наибольшее значение (через грязные руки и различные предметы обихода: игрушки, посуду, белье и т. д.). Реализуется при несоблюдении правил личной гигиены. Факторами передачи при этом служат руки, а также все предметы, загрязненные вирусом. Не исключается также передача вируса при орально-анальных и орально-генитальных контактах.
Инкубационный период может длиться от 7 до 50 дней (чаще 15 - 30 дней). Далее развивается начальный (преджелтушный) период - продолжительностью 5 - 7 дней, который может протекать по нескольким вариантам:
А. Гриппоподобный вариант: резкое повышение температуры до 38 – 39*C, которая держится на этом уровне 2 - 3 дня, головная боль, ломота в мышцах и суставах, иногда небольшой насморк, боль в горле.
Б. Диспепсический вариант: снижение аппетита, боли и тяжесть в правом боку, тошнота и рвота, учащение стула до 2 - 5 раз/сутки.
В. Астеновегетативный вариант: слабость, раздражительность, сонливость, головная боль и головокружение.
Г. Смешанный вариант - за два дня до появления желтушности склер глаз и кожных покровов моча приобретает темный цвет, а испражнения светлеют.

Желтушный период – 1-3 недели: выраженная желтушность склер глаз и слизистых ротоглотки, кожи; цвет мочи - темный, цвет кала – бесцветный; температура тела обычно нормальная. Печень и селезенка увеличиваются.
Через месяц наступает выздоровление, исчезают клинические проявления и нормализуются анализы крови, улучшается общее самочувствие, светлеет моча, кал приобретает естественную окраску.
Больные легкой формой, при отсутствии противопоказаний, могут лечиться на дому; остальные подлежат госпитализации и лечению в инфекционных больницах или отделениях. При легкой форме ограничиваются базисной терапией, которая включает в себя щадящий режим и соответствующую диету - исключают жареное, копченое, маринованные продукты, тугоплавкие жиры (свинина, баранина). Категорически запрещается алкоголь в любых видах. Рекомендуется обильное питье (до 2–3 литров в сутки) некрепко заваренного чая с молоком, медом, вареньем, а также отвара шиповника, свежеприготовленных фруктовых и ягодных соков, компотов, щелочных минеральных вод. В квартире, где пребывает заболевший, лицами, ухаживающими за больным проводится дезинфекция, обучение которой организуется участковым врачом. Заболевшего изолируют в отдельную комнату, обеспечивают его индивидуальными предметами: постельным бельем, полотенцами, носовыми платками, салфетками, предметами личной гигиены, посудой для приема пищи, емкостью для сбора и обеззараживания выделений.
Наиболее эффективными мерами профилактики гепатита А являются санитрано-гигиенические мероприятия (архитектурно планировочные решения при строительстве пищеблоков и станций водоподготовки, соблюдение технологических потоков, организация производственного контроля) и вакцинация.
В России в Национальный календарь профилактических прививок вакцинация против вирусного гепатит А включена по эпидемическим показаниям. Для сравнения – в США и ряде стран Европы (Израиль, Испания, Италия) вакцинация от гепатита А входит в национальный календарь плановых профилактических прививок.
Профилактические прививки в рамках календаря профилактических прививок по эпидемическим показаниям проводятся в медицинских организациях (поликлиниках, центрах вакцинации). Перед проведением профилактической прививки необходимо провести медицинский осмотр врачом (фельдшером).
В России прививкам по эпид. Показаниям от гепатита А подлежат:
- дети с трех лет, проживающие на территориях с высоким уровнем заболеваемости гепатитом А;
- медицинские работники, воспитатели и персонал детских дошкольных учреждений;
- работники сферы общественного питания;
- рабочие, обслуживающие водопроводные и канализационные сооружения;
- лица, выезжающие в неблагополучные по гепатиту А регионы и страны;
- контактировавшие с больными в очаге гепатита А, ранее не болевшие и не привитые
В настоящее время выпускаются эффективные и безвредные вакцины против гепатита А для детей и взрослого населения, обеспечивающие иммунитет до 10 лет.
В случае поездки в неблагополучные по гепатиту А регионы, рекомендовано сделать прививку за 4-2 недели до отъезда. Однако, даже если иммунизация не была проведена до этого срока, то все же ее стоит провести за несколько дней до отъезда. В этом случае защитные антитела будут вырабатываться в процессе путешествия, что тоже снижает риск заболеть, хотя не защищает полностью.
Для введения вакцин против гепатита А существуют общие противопоказания (такие же, как и для других вакцин) – до исчезновения симптомов любого острого заболевания, до вхождения хронического заболевания в стадию ремиссии. К абсолютным противопоказаниям относится возникновение немедленных аллергических реакций на предыдущие введения этой вакцины.
Для сохранения здоровья и защиты от гепатита А стоит помнить несколько простых, и в то же время эффективных правил:
Тщательно мойте овощи и фрукты перед тем, как их съесть;
Мойте руки перед едой, после туалета, после прогулок;
Пейте только кипяченую или бутилированную воду;
Плавайте в разрешенных для этих целей водоемах, не заглатывайте воду при купании;
Избавляйтесь от вредных привычек, не грызите ногти и карандаши;
Соблюдайте правила личной и общественной гигиены, не ешьте продукты, упавшие на пол;
Своевременно защитите себя при помощи вакцины (особенно выезжающие в регионы, неблагополучные по гепатиту А, а так же сотрудники детских образовательных учреждений, рабочие, обслуживающие водопроводные и канализационные сооружения)
Читайте также:

