Вирусный гепатит хронический бронхит
Обновлено: 19.04.2024
Хронический вирусный гепатит – воспаление ткани печени, сохраняющееся в течение длительного (более 6-ти месяцев) периода времени.
Код протокола: Н-T-026 "Хронический вирусный гепатит"
Для стационаров терапевтического профиля
- Другие уточненные хронические вирусные гепатиты В18.8
- Другие неуточненные хронические вирусные гепатиты В18.9
Классификация
- хронический вирусный гепатит В (ХВГВ): HbeAg-позитивный и HBeAg-негативный (с мутацией pre-cor зоны); HbsAg-негативный (с мутацией по гену S);
- хронический вирусный гепатит С (ХВГС): 1b / 1а / 2 / 3 / 4 генотип; с высокой или низкой вирусной нагрузкой;
- хронический вирусный гепатит, не классифицируемый другим образом.
- иммунной толерантности (для вирусного гепатита В).
4. По стадии:
*Степени активности хронического гепатита определяют по выраженности некроза паренхимы и воспалительной клеточной инфильтрации применением полуколичественного (рангового) анализа, оценивая выраженность гистологических признаков в баллах (индекс Knodell, шкала METAVIR).
**Оценка индекса гистологической активности
| Компоненты индекса | Пределы баллов |
| 1. Перипортальные некрозы с мостовидными некрозами или без них | 0-10 |
| 2. Внутридольковая дегенерация и фокальные некрозы | 0-4 |
| 3. Портальное воспаление | 0-4 |
| 4. Фиброз | 0-4 |
Факторы и группы риска
В группу риска входят:
- наркоманы;
- лица с беспорядочными половыми связями;
- пациенты отделений гемодиализа;
- больные, нуждающиеся в повторных трансфузиях крови или ее компонентов;
- медицинские работники;
- члены семьи носителя вирусов.
Наиболее значимые пути заражения, по которым происходит массивная передача возбудителя, - переливание крови и ее продуктов (70% случаев посттрансфузионного гепатита), инъекции и другие инвазивные вмешательства, гемодиализ, трансплантация органов, татуаж. Роль полового, вертикального и перинатального путей заражения более существенна для ХВГВ. В 40% случаев не удается установить путь передачи возбудителя. Основной путь передачи HCV - парентеральный: трансфузии, трансплантации органов от инфицированных доноров, внутривенное введение наркотиков.
Диагностика
Жалобы и анамнез
ХВГВ чаще протекает с явлениями астеновегетативного синдрома, пациентов беспокоят слабость, утомляемость, бессонница или гриппоподобный синдром, мышечные и суставные боли, тошнота. Менее характерны боли в эпигастральной области, диарея, кожная сыпь, желтуха.
У большинства пациентов с ХГС даже на фоне высоких уровней сывороточных трансаминаз заболевание зачастую протекает бессимптомно либо с явлениями астеновегетативного синдрома. Реже отмечается тошнота, потеря аппетита, кожный зуд, артралгии и миалгии.
ХВГД является исходом суперинфекции вирусом гепатита Д у пациентов с ХВГВ и имеет, по сравнению с ХВГВ и ХВГС более выраженные клинические проявления.
При физикальном обследовании основным объективным симптомом является гепатомегалия, повышение плотности печени. При высокой активности процесса, а также формировании цирроза печени возможны спленомегалия, иногда – лимфаденопатия, наличие печеночных знаков (пальмарная и подошвенная эритема, сосудистые звездочки, гиперпигментация).
- эндоскопическое исследование, контрастное исследование пищевода с барием (варикозное расширение вен пищевода);
- ультразвуковое исследование гепатобилиарной системы (гепатомегалия, спленомегалия, изменение структуры печени);
Формирование и прогрессирование портальной гипертензии: спонтанного бактериального перитонита, портосистемной энцефалопатии, гепаторенального синдрома, гепатопульмонального синдрома, вторичного гиперспленизма с цитопенией (аплазия костного мозга), коагулопатия (потребления), ДВС-синдром.
- общий анализ крови;
- общий анализ мочи;
- копрограмма;
- биохимические пробы печени (АЛТ, АСТ, щелочная фосфатаза, ГГТП или ГГТ, билирубин, белки сыворотки крови, коагулограмма или протромбиновое время, креатинин или мочевина);
- серологические маркеры (HBsAg, HBeAg, анти-HBc, HBe IgG, анти-HBc IgM, анти HBe IgG, DNA HBV, анти-HCV total, RNA HCV, анти-HDV, RNA HDV);
Лабораторная диагностика
Изменения общего анализа крови малохарактерны и чаще наблюдаются в качестве побочных эффектов противовирусной терапии.
Биохимические изменения крови включают:
- синдром цитолиза (повышение активности АЛТ, АСТ, альдолазы, ЛДГ,4,5-орнитинкарбамилтрансферазы);
- синдром холестаза (повышение активности/содержания ЩФ, 5-нуклеотидазы, ГГТП, билирубина (прямой фракции), желчных кислот, холестерина, b-ЛП, фосфолипидов);
- синдром печеночно-клеточной недостаточности (снижение содержания альбуминов, холинестеразы, протромбина, проконвертина, задержка выделения бромсульфалеина);
- синдром иммунного воспаления (повышение содержания g-глобулинов, IgA, IgM, IgG, увеличение тимоловой пробы, снижение сулемовой пробы, наличие аутоантител: антинуклеарных (ANA), антигладкомышечных (ASMA), к микросомам печени и почек 1 типа (LKM-1), к растворимому антигену печени (SLA));
- синдром шунтирования (повышение содержания аммиака, фенолов, свободных аминокислот).
- анти-HDV, RNA HDV.
Дифференциальный диагноз
1. Болезни печени и ее сосудов: аутоиммунный гепатит, латентный цирроз печени, эхинококкоз печени, рак печени, доброкачественные опухоли печени, непаразитарные кисты печени, туберкулезный гранулематоз, туберкулома печени, болезнь Бадда-Киари.
3. Болезни сердечно-сосудистой системы: констриктивный перикардит, недостаточность кровообращения II и III степени ("застойная печень").
Лечение
- щадящий режим (избегать физических перегрузок, перегреваний, переохлаждений);
- диета №5;
- обязательное исключение любых алкогольсодержащих напитков.
В лечении хронического вирусного гепатита ведущую роль играет противовирусная терапия с использованием интерферонов и аналогов нуклеозидов/нуклеотидов. Учитываются активность процесса, клинико-биохимические и гистологические изменения печени.
- гистологические признаки активности.
- анемия или невозможность переносимости анемии.
- отсутствие ИФН-терапии в анамнезе.
- большая давность заболевания (свыше 10 лет);
- рецидив.
Факторы пациента:
Для лечения ХВГВ используются пегилированные интерфероны в монотерапии и аналоги нуклеотидов/нуклеозидов.
Стандартная доза пегилированного интерферона α2а составляет 180 мкг 1 раз в неделю, пегилированного интерферона α2b - 1,5 мкг/кг 1 раз в неделю. Стандартная длительность терапии – 24 недели, однако в настоящее время она пересматривается в сторону увеличения до 48 и даже 96 недель.
В качестве альтернативы, а также при наличии противопоказаний к интерферонотерапии используют аналоги нуклеотидов/нуклеозидов (ламивудин 100 мг/сутки или адефовир 10 мг/сут. или энтекавир 0,5 мг/сут.). Лечение у HBe-позитивных пациентов длится до достижения сероконверсии (появление anti-HBe) и исчезновения DNA HBV, у HBe-негативных пациентов - до исчезновения DNA HBV на протяжении не менее 24 недель. При отсутствии сероконверсии и отрицательной качественной ПЦР эффективность терапии оценивают по снижению вирусной нагрузки (не более 104), а длительность терапии в этих случаях может быть неопределенно долгой.
На фоне лечения аналогами нуклеотидов/нуклеозидов возможно возникновение резистентности (чаще к ламивудину) в виде ухудшения течения заболевания, подъема АЛТ, увеличения вирусной нагрузки. В этих случаях дальнейшее лечение ламивудином комбинируют с адефовиром.
При ХВГС используют комбинированную противовирусную терапию интерферонами и рибавирином. Продолжительность лечения при 1,4,5 и 6 генотипах составляет 48 недель, а при генотипах 2 и 3 – 24 недели. Стандартная доза пегилированного интерферона α2а составляет 180 мкг 1 раз в неделю, пегилированного интерферона α2b - 1,5 мкг/кг 1 раз в неделю. Доза рибавирина при лечении пациентов с генотипами 1,4,5 и 6 составляет 1200 мг в сутки, с генотипами 2 и 3 - 1000 мг в сутки.
При ХВГД используют стандартные дозы пегилированных интерферонов. Рекомендуемая длительность лечения - от 48 до 96 недель.
В случаях сопутствующего холестаза у пациентов с хроническими вирусными гепатитами доказана эффективность урсодезоксихолевой кислоты (500-1000 мг/сутки). При возникновении серьезных побочных эффектов терапии, не поддающихся коррекции (лейкопения менее 1,8, тромбоцитопения менее 80, анемия тяжелой степени, глубокая депрессия, аутоиммунные заболевания), рассматривают вопрос об отмене терапии. У пациентов с ХВГС терапию отменяют также при отсутствии вирусологического ответа после 12 недель лечения.
Диспансеризация проводится поликлиническим терапевтом, гатроэнтерологом, инфекционистом. Осмотры с определением биохимических показателей активности воспаления, маркеров вирусной репликации и других тестов проводятся не реже 1 раза в полгода, а при проведении ПВТ – 1 раз в месяц.
Через 6 месяцев после окончания курса лечения исследуют уровень АЛТ, HCV RNA и HBV DNA. Если уровень АЛТ нормален, HCV RNA и HBV DNA отрицателен, то эффект расценивают как стойкий положительный.
В противном случае дальнейшую тактику ведения пациента выбирают индивидуально. У больных на стадии вирусного цирроза печени каждые 6 месяцев проводят исследование α-фетопротеина и УЗИ.
3. Рибавирин 200 мг
Перечень дополнительных медикаментов:
5. Лактулоза 200,0
- ответ на момент окончания лечения – эффективность лечения оценивают непосредственно на момент завершения его курса;
- стойкий ответ – сохранение нормального уровня АЛТ и отрицательные результаты HCV RNA и HBV DNA через 6 месяцев после завершения курса лечения.
Госпитализация
Госпитализация при необходимости коррекции печеночной дисфункции, уточнения активности процесса, подбора противовирусной терапии и ее коррекции при возникновении нежелательных явлений – в гастроэнтерологические или терапевтические стационары.
Профилактика
Проводится с помощью рекомбинантной HBV-вакцины, которая вводится трехкратно (0-1-6 месяцев).
Иммунизации подлежат:
- наркоманы, проститутки, гомосексуалисты (обеспечить полную иммунизацию данной категории невозможно, но при всяком удобном случае им нужно предлагать вакцинацию).
Поддерживающие дозы вакцины следует вводить каждые 5-10 лет.
Заключается во введении двух доз гипериммунного HBV-иммунноглобулина (500 МЕ внутримышечно с интервалом в 1 месяц).
Категории лиц, подлежащие данному виду иммунизации:
- ранее не иммунизированный медицинский персонал, получивший травмы кожных покровов при оказании помощи пациентам, инфицированным вирусом гепатита В. Иммуноглобулин следует вводить в течение первых 7 суток с последующим проведением активной иммунизации. Если пациент является HBV- негативным, необходимо провести активную иммунизацию и проанализировать действия персонала для предупреждения повторных травм;
- новорожденные от HBV-позитивных матерей. В первые 12 ч. с момента рождения в разные участки тела вводят 200 МЕ иммуноглобулина и 0,5 мл (10 мкг) рекомбинантной вакцины. Вторую и третью дозы вакцины вводят через 1 и 6 месяцев.
Информация
Источники и литература
Информация
Нерсесов А.В. д.м.н., профессор, кафедра внутренних болезней, факультет усовершенствования врачей, КазГМА
Петрова Н.П., доцент кафедры инфекционных болезней Алматинского государственного института усовершенствования врачей
Бронхит – это диффузно-воспалительное заболевание бронхов, затрагивающее слизистую оболочку или всю толщу стенки бронхов. Повреждение и воспаление бронхиального дерева может возникать как самостоятельный, изолированный процесс (первичный бронхит) или развиваться как осложнение на фоне имеющихся хронических заболеваний и перенесенных инфекций (вторичный бронхит). Повреждение слизистого эпителия бронхов нарушает выработку секрета, двигательную активность ресничек и процесс очищения бронхов. Разделяют острый и хронический бронхит, различающиеся по этиологии, патогенезу и лечению.
МКБ-10
Общие сведения
Бронхит – диффузно-воспалительное заболевание бронхов, затрагивающее слизистую оболочку или всю толщу стенки бронхов. Повреждение и воспаление бронхиального дерева может возникать как самостоятельный, изолированный процесс (первичный бронхит) или развиваться как осложнение на фоне имеющихся хронических заболеваний и перенесенных инфекций (вторичный бронхит). Повреждение слизистого эпителия бронхов нарушает выработку секрета, двигательную активность ресничек и процесс очищения бронхов. Разделяют острый и хронический бронхит, различающиеся по этиологии, патогенезу и лечению.

Острый бронхит
Острое течение бронхита характерно для многих острых респираторных инфекций (ОРВИ, ОРЗ). Чаще всего причиной острого бронхита являются вирусы парагриппа, респираторно-синцитиальный вирус, аденовирусы, реже - вирус гриппа, кори, энтеровирусы, риновирусы, микоплазмы, хламидии и смешанные вирусно-бактериальные инфекции. Острый бронхит редко имеет бактериальную природу (пневмококки, стафилококки, стрептококки, гемофильная палочка, возбудитель коклюша). Воспалительный процесс сначала затрагивает носоглотку, миндалины, трахею, постепенно распространяясь на нижние дыхательные пути – бронхи.
Вирусная инфекция может провоцировать размножение условно-патогенной микрофлоры, усугубляя катаральные и инфильтративные изменения слизистой. Поражаются верхние слои стенки бронхов: возникает гиперемия и отек слизистой оболочки, выраженная инфильтрация подслизистого слоя, происходят дистрофические изменения и отторжение эпителиальных клеток. При правильном лечении острый бронхит имеет благоприятный прогноз, структура и функции бронхов полностью восстанавливаются и через 3 – 4 недели. Острый бронхит очень часто наблюдается в детском возрасте: этот факт объясняется высокой восприимчивостью детей к респираторным инфекциям. Регулярно повторяющиеся бронхиты способствуют переходу заболевания в хроническую форму.
Хронический бронхит
Хронический бронхит - это длительно протекающее воспалительное заболевание бронхов, прогрессирующее со временем и вызывающее структурные изменения и нарушение функций бронхиального дерева. Хронический бронхит протекает с периодами обострений и ремиссий, часто имеет скрытое течение. В последнее время наблюдается рост заболеваемости хроническим бронхитом в связи с ухудшением экологии (загрязнением воздуха вредными примесями), широким распространением вредных привычек (курение), высоким уровнем аллергизации населения. При длительном воздействии неблагоприятных факторов на слизистую дыхательного тракта развиваются постепенные изменения в строении слизистой оболочки, повышенное выделение мокроты, нарушение дренажной способности бронхов, снижение местного иммунитета. При хроническом бронхите возникает гипертрофия желез бронхов, утолщение слизистой оболочки. Прогрессирование склеротических изменений стенки бронхов ведет к развитию бронхоэктазов, деформирующего бронхита. Изменение воздухопроводящей способности бронхов значительно нарушает вентиляцию легких.
Классификация бронхитов
Бронхиты классифицируют по ряду признаков:
По тяжести течения:
- легкой степени
- средней степени
- тяжелой степени
По клиническому течению:
Острый бронхит
Острые бронхиты в зависимости от этиологического фактора бывают:
- инфекционного происхождения (вирусного, бактериального, вирусно-бактериального)
- неинфекционного происхождения (химические и физические вредные факторы, аллергены)
- смешанного происхождения (сочетание инфекции и действия физико-химических факторов)
- неуточненной этиологии
По области воспалительного поражения различают:
- трахеобронхиты
- бронхиты с преимущественным поражением бронхов среднего и мелкого калибра
- бронхиолиты
По механизму возникновения выделяют первичные и вторичные острые бронхиты. По характеру воспалительного экссудата различают бронхиты: катаральные, гнойные, катарально-гнойные и атрофические.
Хронический бронхит
В зависимости от характера воспаления различают катаральный хронический бронхит и гнойный хронический бронхит. По изменению функции внешнего дыхания выделяют обструктивный бронхит и необструктивную форму заболевания. По фазам процесса в течении хронического бронхита чередуются обострения и ремиссии.
Основными факторами, способствующими развитию острого бронхита являются:
- физические факторы (сырой, холодный воздух, резкий перепад температур, воздействие радиации, пыль, дым);
- химические факторы (присутствие поллютантов в атмосферном воздухе – оксида углерода, сероводорода, аммиака, паров хлора, кислот и щелочей, табачного дыма и др.);
- вредные привычки (курение, злоупотребление алкоголем);
- застойные процессы в малом круге кровообращения (сердечно-сосудистые патологии, нарушение механизма мукоцилиарного клиренса);
- присутствие очагов хронической инфекции в полости рта и носа – синуситы, тонзиллиты, аденоидиты;
- наследственный фактор (аллергическая предрасположенность, врожденные нарушения бронхолегочной системы).
Установлено, что курение является основным провоцирующим фактором в развитии различных бронхолегочных патологий, в т. ч. хронического бронхита. Курильщики болеют хроническим бронхитом в 2-5 раз чаще, чем некурящие. Вредное влияние табачного дыма наблюдается и при активном, и при пассивном курении.
Предрасполагает к возникновению хронического бронхита длительное воздействие на человека вредных условий производства: пыли – цементной, угольной, мучной, древесной; паров кислот, щелочей, газов; некомфортный режим температуры и влажности. Загрязнение атмосферного воздуха выбросами промышленных предприятий и транспорта, продуктами сгорания топлива оказывает агрессивное воздействие в первую очередь на дыхательную систему человека, вызывая повреждение и раздражение бронхов. Высокая концентрация вредных примесей в воздухе крупных городов, особенно в безветренную погоду, приводит к тяжелым обострениям хронического бронхита.
Повторно перенесенные ОРВИ, острые бронхиты и пневмонии, хронические заболевания носоглотки, почек могут в дальнейшем вызвать развитие хронического бронхита. Как правило, инфекция наслаивается на уже имеющееся поражение слизистой органов дыхания другими повреждающими факторами. Сырой и холодный климат способствует развитию и обострению хронических заболеваний, в том числе бронхита. Важная роль принадлежит наследственности, которая при определенных условиях повышает риск возникновения хронического бронхита.
Симптомы бронхита
Острый бронхит
Основной клинический симптом острого бронхита – низкий грудной кашель – появляется обычно на фоне уже имеющихся проявлений острой респираторной инфекции или одновременно с ними. У пациента отмечаются повышение температуры (до умеренно высокой), слабость, недомогание, заложенность носа, насморк. В начале заболевания кашель сухой, со скудной, трудно отделяемой мокротой, усиливающийся по ночам. Частые приступы кашля вызывают болезненные ощущения в мышцах брюшного пресса и грудной клетки. Через 2-3 дня начинает обильно отходить мокрота (слизистая, слизисто-гнойная), и кашель становится влажным и мягким. В легких выслушиваются сухие и влажные хрипы. В неосложненных случаях острого бронхита одышки не наблюдается, а ее появление свидетельствует о поражении мелких бронхов и развитии обструктивного синдрома. Состояние больного нормализуется в течение нескольких дней, кашель может еще продолжаться несколько недель. Длительная высокая температура говорит о присоединении бактериальной инфекции и развитии осложнений.
Хронический бронхит
Хронический бронхит возникает, как правило, у взрослых, после неоднократно перенесенных острых бронхитов, или при длительном раздражении бронхов (сигаретный дым, пыль, выхлопные газы, пары химических веществ). Симптомы хронического бронхита определяются активностью заболевания (обострение, ремиссия), характером (обструктивный, необструктивный), наличием осложнений.
Основное проявление хронического бронхита - это длительный кашель в течение нескольких месяцев более 2 лет подряд. Кашель обычно влажный, появляется в утренние часы, сопровождается выделением незначительного количества мокроты. Усиление кашля наблюдается в холодную, сырую погоду, а затихание - в сухое теплое время года. Общее самочувствие пациентов при этом почти не изменяется, кашель для курильщиков становится привычным явлением. Хронический бронхит со временем прогрессирует, кашель усиливается, приобретает характер приступов, становится надсадным, непродуктивным. Появляется жалобы на гнойную мокроту, недомогание, слабость, утомляемость, потливость по ночам. Присоединяется одышка при нагрузках, даже незначительных. У пациентов с предрасположенностью к аллергии возникают явления бронхоспазма, свидетельствующие о развитии обструктивного синдрома, астматических проявлений.
Осложнения
Бронхопневмония является частым осложнением при остром бронхите, развивается в результате снижения местного иммунитета и наслоения бактериальной инфекции. Многократно перенесенные острые бронхиты (3 и более раз в год), приводят к переходу воспалительного процесса в хроническую форму. Исчезновение провоцирующих факторов (отказ от курения, перемена климата, смена места работы) может полностью избавить пациента от хронического бронхита. При прогрессировании хронического бронхита возникают повторные острые пневмонии, а при длительном течении заболевание может перейти в хроническую обструктивную болезнь легких. Обструктивные изменения бронхиального дерева рассматриваются как предастменное состояние (астматический бронхит) и повышают риск возникновения бронхиальной астмы. Появляются осложнения в виде эмфиземы легких, легочной гипертензии, бронхоэктатической болезни, сердечно-легочной недостаточности.
Диагностика
Диагностика различных форм бронхита основывается на изучении клинической картины заболевания и результатах исследований и лабораторных анализов:
- Общего анализа крови и мочи;
- Иммунологического и биохимического анализов крови;
- Рентгенографии легких;
- Спирометрии, пикфлоуметрии;
- Бронхоскопии, бронхографии;
- ЭКГ, эхокардиографии;
- Микробиологического анализа мокроты.
Лечение бронхитов
В случае бронхита с тяжелой сопутствующей формой ОРВИ показано лечение в отделении пульмонологии, при неосложненном бронхите лечение – амбулаторное. Терапия бронхита должна быть комплексной: борьба с инфекцией, восстановление проходимости бронхов, устранение вредных провоцирующих факторов. Важно пройти полный курс лечения острого бронхита, чтобы исключить его переход в хроническую форму. В первые дни болезни показан постельный режим, обильное питье (в 1,5 – 2 раза больше нормы), молочно-растительная диета. На время лечения обязателен отказ от курения. Необходимо повышать влажность воздуха в помещении, где находится больной бронхитом, так как в сухом воздухе кашель усиливается.
Терапия острого бронхита может включать противовирусные препараты: интерферон (интраназально), при гриппе – ремантадин, рибавирин, при аденовирусной инфекции – РНК-азу. В большинстве случаев антибиотики не применяют, за исключением случаев присоединения бактериальной инфекции, при затяжном течении острого бронхита, при выраженной воспалительной реакции по результатам лабораторных анализов. Для улучшения выведения мокроты назначают муколитические и отхаркивающие средства (бромгексин, амброксол, отхаркивающий травяной сбор, ингаляции с содовым и солевым растворами). В лечении бронхита применяют вибрационный массаж, лечебную гимнастику, физиотерапию. При сухом непродуктивном болезненном кашле врач может назначить прием препаратов, подавляющих кашлевой рефлекс – окселадин, преноксдиазин и др.
Хронический бронхит требует длительного лечения, как в период обострения, так и в период ремиссии. При обострении бронхита, при гнойной мокроте назначаются антибиотики (после определения чувствительности к ним выделенной микрофлоры), разжижающие мокроту и отхаркивающие препараты. В случае аллергической природы хронического бронхита необходим прием антигистаминных препаратов. Режим – полупостельный, обязательно теплое обильное питье (щелочная минеральная вода, чай с малиной, медом). Иногда проводят лечебную бронхоскопию, с промыванием бронхов различными лекарственными растворами (бронхиальный лаваж). Показана дыхательная гимнастика и физиолечение (ингаляции, УВЧ, электрофорез). В домашних условиях можно использовать горчичники, медицинские банки, согревающие компрессы. Для усиления сопротивляемости организма принимают витамины и иммуностимуляторы. Вне обострения бронхита желательно санаторно-курортное лечение. Очень полезны прогулки на свежем воздухе, нормализующие дыхательную функцию, сон и общее состояние. Если в течение 2 лет не наблюдается обострений хронического бронхита, больного снимают с диспансерного наблюдения у пульмонолога.
Прогноз
Острый бронхит в неосложненной форме длится около двух недель и заканчивается полным выздоровлением. В случае сопутствующих хронических заболеваний сердечно-сосудистой системы наблюдается затяжное течение заболевания (месяц и более). Хроническая форма бронхита имеет длительное течение, смену периодов обострений и ремиссий.
Профилактика
Профилактические меры по предупреждению многих бронхолегочных заболеваний, в том числе острого и хронического бронхитов, включают в себя: ликвидацию или ослабление воздействия на органы дыхания вредных факторов (запыленности, загрязненности воздуха, курения), своевременное лечение хронических инфекций, профилактику аллергических проявлений, повышение иммунитета, здоровый образ жизни.
1. Хронический необструктивный бронхит/ Т.А. Мухтаров, A.В. Тумаренко, В.В. Скворцов// Медицинская сестра. - 2015 - №8.
4. Внутренние болезни в 2-х томах: учебник / Под ред. Н.А. Мухина, В.С. Моисеева, А.И. Мартынова - 2010.
Хронический бронхит – это диффузный прогрессирующий воспалительный процесс в бронхах, приводящий к морфологической перестройке бронхиальной стенки и перибронхиальной ткани. Обострения хронического бронхита возникают несколько раз в год и протекают с усилением кашля, выделением гнойной мокроты, одышкой, бронхиальной обструкцией, субфебрилитетом. Обследование при хроническом бронхите включает проведение рентгенографии легких, бронхоскопии, микроскопического и бактериологического анализа мокроты, ФВД и др. В лечении хронического бронхита сочетают медикаментозную терапию (антибиотики, муколитики, бронхолитики, иммуномодуляторы), санационные бронхоскопии, оксигенотерапию, физиотерапию (ингаляции, массаж, дыхательную гимнастику, лекарственный электрофорез и др.).
МКБ-10
Общие сведения
Заболеваемость хроническим бронхитом среди взрослого населения составляет 3-10%. Хронический бронхит в 2-3 раза чаще развивается у мужчин в возрасте 40 лет. О хроническом бронхите в современной пульмонологии говорят в том случае, если на протяжении двух лет отмечаются обострения заболевания продолжительностью не менее 3-х месяцев, которые сопровождаются продуктивным кашлем с выделением мокроты.
При многолетнем течении хронического бронхита существенно повышается вероятность таких заболеваний, как ХОБЛ, пневмосклероз, эмфизема легких, легочное сердце, бронхиальная астма, бронхоэктатическая болезнь, рак легких. Воспалительное поражение бронхов носит диффузный характер и со временем приводит к структурным изменениям стенки бронха с развитием вокруг нее перибронхита.

Причины
В ряду причин, вызывающих развитие хронического бронхита, ведущая роль принадлежит длительному вдыханию полютантов – различных химических примесей, содержащихся в воздухе (табачного дыма, пыли, выхлопных газов, токсических паров и др.). Токсические агенты оказывают раздражающее воздействие на слизистую, вызывая перестройку секреторного аппарата бронхов, гиперсекрецию слизи, воспалительные и склеротические изменения бронхиальной стенки. Довольно часто в хронический бронхит трансформируется несвоевременно или не до конца излеченный острый бронхит.
Обострение хронического бронхита, как правило, возникает при присоединении вторичного инфекционного компонента (вирусного, бактериального, грибкового, паразитарного). К развитию хронического бронхита предрасположены лица, страдающие хроническими воспалениями верхних дыхательных путей:
Патогенез
В основе механизма развития хронического бронхита лежит повреждение различных звеньев системы местной бронхопульмональной защиты: мукоцилиарного клиренса, локального клеточного и гуморального иммунитета (нарушается дренажная функция бронхов; уменьшается активностьa1-антитрипсина; снижается продукция интерферона, лизоцима, IgA, легочного сурфактанта; угнетается фагоцитарная активность альвеолярных макрофагов и нейтрофилов).
Это приводит к развитию классической патологической триады: гиперкринии (гиперфункции бронхиальных желез с образованием большого количества слизи), дискринии (повышению вязкости мокроты ввиду изменения ее реологических и физико-химических свойств), мукостазу (застою густой вязкой мокроты в бронхах). Данные нарушения способствуют колонизации слизистой бронхов инфекционными агентами и дальнейшему повреждению бронхиальной стенки.
Эндоскопическая картина хронического бронхита в фазу обострения характеризуется гиперемией слизистой бронхов, наличием слизисто-гнойного или гнойного секрета в просвете бронхиального дерева, на поздних стадиях - атрофией слизистой оболочки, склеротическими изменениями в глубоких слоях бронхиальной стенки.
На фоне воспалительного отека и инфильтрации, гипотонической дискинезии крупных и коллапса мелких бронхов, гиперпластических изменений бронхиальной стенки легко присоединяется бронхиальная обструкция, которая поддерживает респираторную гипоксию и способствует нарастанию дыхательной недостаточности при хроническом бронхите.
Классификация
Клинико-функциональная классификация хронического бронхита выделяет следующие формы заболевания:
- По характеру изменений: катаральный (простой), гнойный, геморрагический, фибринозный, атрофический.
- По уровню поражения: проксимальный (с преимущественным воспалением крупных бронхов) и дистальный (с преимущественным воспалением мелких бронхов).
- По наличию бронхоспастического компонента: необструктивный и обструктивный бронхит.
- По клиническому течению: хронический бронхит латентного течения; с частыми обострениями; с редкими обострениями; непрерывно рецидивирующий.
- По фазе процесса: ремиссия и обострение.
- По наличию осложнений: хронический бронхит, осложненный эмфиземой легких, кровохарканьем, дыхательной недостаточностью различной степени, хроническим легочным сердцем (компенсированным или декомпенсированным).
Симптомы хронического бронхита
Хронический необструктивный бронхит характеризуется кашлем с выделением мокроты слизисто-гнойного характера. Количество откашливаемого бронхиального секрета вне обострения достигает 100-150 мл в сутки. В фазу обострения хронического бронхита кашель усиливается, мокрота приобретает гнойный характер, ее количество увеличивается; присоединяются субфебрилитет, потливость, слабость.
Выраженность дыхательной недостаточности при хроническом бронхите может варьировать от незначительной одышки до тяжелых вентиляционных нарушений, требующих проведения интенсивной терапии и ИВЛ. На фоне обострения хронического бронхита может отмечаться декомпенсация сопутствующих заболеваний: ИБС, сахарного диабета, дисциркуляторной энцефалопатии и др. Критериями тяжести обострения хронического бронхита служат выраженность обструктивного компонента, дыхательной недостаточности, декомпенсации сопутствующей патологии.
При катаральном неосложненном хроническом бронхите обострения случаются до 4-х раз в год, бронхиальная обструкция не выражена (ОФВ1 > 50% от нормы). Более частые обострения возникают при обструктивном хроническом бронхите; они проявляются увеличением количества мокроты и изменением ее характера, значительными нарушениями бронхиальной проходимости (ОФВ1 < 50% от нормы), обострением сопутствующих заболеваний. Хронический гнойный бронхит протекает с постоянным выделением мокроты, снижением ОФВ1 < 50% от нормативных показателей, декомпенсацией сопутствующей патологии и развитием дыхательной недостаточности.
Диагностика
В диагностике хронического бронхита существенное значение имеет выяснение анамнеза заболевания и жизни (жалоб, стажа курения, профессиональных и бытовых вредностей). Аускультативными признаками хронического бронхита служат жесткое дыхание, удлиненный выдох, сухие хрипы (свистящие, жужжащие), влажные разнокалиберные хрипы. При развитии эмфиземы легких определяется коробочный перкуторный звук. Подтверждающие методы:
- Рентгенологические. Верификации диагноза способствует проведение рентгенографии легких. Рентгенологическая картина при хроническом бронхите характеризуется сетчатой деформацией и усилением легочного рисунка, у трети пациентов – признаками эмфиземы легких. Лучевая диагностика позволяет исключить пневмонию, туберкулез и рак легких. С помощью бронхографии оценивается архитектоника бронхиального дерева, исключается наличие бронхоэктазов.
- Лабораторные. Микроскопическое исследование мокроты выявляет ее повышенную вязкость, сероватый или желтовато-зеленый цвет, слизисто-гнойный или гнойный характер, большое количество нейтрофильных лейкоцитов. Бактериологический посев мокроты позволяет определить микробных возбудителей (Streptococcus pneumoniae, Staphylococcus aureus, Haemophilus influenzae, Moraxella catarrhalis, Klebsiella pneumoniae, Pseudomonas spp., Enterobacteriaceae и др.).
- Эндоскопические. Степень активности и характер воспаления при хроническом бронхите уточняется в процессе диагностической бронхоскопии. При трудностях сбора мокроты показано проведение бронхоальвеолярного лаважа и бактериологического исследования промывных вод бронхов.
- Функциональные. Выраженность нарушений функции внешнего дыхания определяется при проведении спирометрии. Спирограмма у пациентов с хроническим бронхитом демонстрирует снижение ЖЁЛ различной степени, увеличение МОД; при бронхиальной обструкции – снижение показателей ФЖЁЛ и МВЛ. При пневмотахографии отмечается снижение максимальной объемной скорости выдоха.
Из лабораторных тестов при хроническом бронхите проводятся общий анализ мочи и крови; определение общего белка, белковых фракций, фибрина, сиаловых кислот, СРБ, иммуноглобулинов и др. показателей. При выраженной дыхательной недостаточности исследуются КОС и газовый состав крови.
Лечение хронического бронхита
Обострение хронического бронхита лечится стационарно, под контролем врача-пульмонолога. При этом соблюдаются основные принципы лечения острого бронхита. Важно исключить контакт с токсическими факторами (табачным дымом, вредными веществами и т. д.).
Фармакотерапия хронического бронхита включает назначение противомикробных, муколитических, бронходилатирующих, иммуномодулирующих препаратов. Для проведения антибактериальной терапии используются пенициллины, макролиды, цефалоспорины, фторхинолоны, тетрациклины внутрь, парентерально или эндобронхиально. При трудноотделяемой вязкой мокроте применяются муколитические и отхаркивающие средства (амброксол, ацетилцистеин и др.). С целью купирования бронхоспазма при хроническом бронхите показаны бронхолитики (эуфиллин, теофиллин, салбутамол). Обязателен прием иммунорегулирующих средств (левамизола, метилурацила и т. д.).
При тяжелом хроническом бронхите могут проводиться лечебные (санационные) бронхоскопии, бронхоальвеолярный лаваж. Для восстановления дренажной функции бронхов используются методы вспомогательной терапии: щелочные и лекарственные ингаляции, постуральный дренаж, массаж грудной клетки (вибрационный, перкуторный), дыхательная гимнастика, физиотерапия (УВЧ и электрофорез на грудную клетку, диатермия), спелеотерапия. Вне обострения рекомендуется пребывание в санаториях Южного берега Крыма.
При хроническом бронхите, осложненном легочно-сердечной недостаточностью, показана кислородная терапия, сердечные гликозиды, диуретики, антикоагулянты.
Прогноз и профилактика
Своевременное комплексное лечение хронического бронхита позволяет увеличить продолжительность периода ремиссии, снизить частоту и тяжесть обострений, однако не дает стойкого излечения. Прогноз хронического бронхита отягощается при присоединении бронхиальной обструкции, дыхательной недостаточности и легочной гипертензии. Профилактическая работа по предупреждению хронического бронхита заключается в пропаганде отказа от курения, устранении неблагоприятных химических и физических факторов, лечении сопутствующей патологии, повышении иммунитета, своевременном и полном лечении острого бронхита.
Хронический вирусный гепатит – это группа инфекционных поражений печени, протекающих с воспалительными дистрофически-пролиферативными изменениями паренхимы органа. Клиническими проявлениями хронических вирусных гепатитов служат диспепсический, астеновегетативный и геморрагический синдромы, стойкая гепатоспленомегалия, нарушения функции печени. Диагностика включает определение в сыворотке маркеров гепатитов В, С, D, F и G; оценку биохимических проб печени, УЗИ печени, реогепатографию, пункционную биопсию печени, гепатосцинтиграфию. Лечение хронических вирусных гепатитов консервативное, включающее диету, прием эубиотиков, ферментов, гепатопротекторов, противовирусных препаратов.
МКБ-10

Общие сведения
Под хроническими вирусными гепатитами в клинической гастроэнтерологии понимают этиологически неоднородные антропонозные заболевания, вызываемые гепатотропными вирусами (A, B, C, D, E, G), имеющие манифестное течение продолжительностью свыше 6 месяцев. Хронические вирусные гепатиты чаще встречаются в молодом возрасте и при отсутствии адекватной терапии приводят к раннему развитию цирроза, рака печени и гибели пациентов. Прогрессирование заболевания ускоряется при злоупотреблении наркотиками, алкоголем, одновременном инфицировании несколькими вирусами гепатита или ВИЧ.

Причины
Хронические гепатиты этиологически тесно связаны с острыми формами вирусных гепатитов В, С, D, Е, G, особенно протекающими в легком желтушном, безжелтушном или субклиническом варианте и принимающими затяжной характер. Хронический вирусный гепатит обычно развивается на фоне неблагоприятных факторов – неправильного лечения острого гепатита, неполной реконвалесценции на момент выписки, отягощенного преморбидного фона, алкогольной или наркотической интоксикаций, инфицирования другими вирусами (в т. ч. гепатотропными) и т. д.
Патогенез
Ведущим патогенетическим механизмом при хроническом вирусном гепатите служит нарушение взаимодействия иммунных клеток с содержащими вирус гепатоцитами. При этом отмечается дефицит Т-системы, депрессия макрофагов, ослабление системы интерфероногенеза, отсутствие специфического антителогенеза в отношении антигенов вирусов, что в конечном итоге нарушает адекватное распознавание и элиминацию иммунной системой антигенов вирусов на поверхности гепатоцитов.
Классификация
С учетом этиологии различают хронические вирусные гепатиты В, С, D, G; сочетания В и D, В и С и др., а также неверифицированный хронический вирусный гепатит (неясной этиологии).
В зависимости от степени активности инфекционного процесса выделяют хронические вирусные гепатиты с минимальной, слабо выраженной, умеренно выраженной, выраженной активностью, фульминантный гепатит с печеночной энцефалопатией. Минимальная степень активности (хроническая персистенция вирусного гепатита) развивается при генетически обусловленном слабом иммунном ответе, когда отмечается пропорциональное угнетение всех показателей клеточного иммунитета (Т-лимфоцитов, Т-супрессоров, Т-хелперов, Т-киллеров и др.). Низкая, умеренная и выраженная активность хронического вирусного гепатита имеет место при резком дисбалансе иммунной регуляции.
В течении хронического вирусного гепатита различают стадии:
- с отсутствием фиброза;
- с наличием слабовыраженного перипортального фиброза;
- с наличием умеренного фиброза с портопортальными септами;
- с наличием выраженного фиброза с портоцентральными септами;
- с развитием цирроза печени;
- с развитием первичной гепатоцеллюлярной карциномы.
Хронический вирусный гепатит может протекать с ведущим цитолитическим, холестатическим, аутоиммунным синдромом. Цитолитический синдром характеризуется интоксикацией, повышением активности трансаминаз, снижением ПТИ, диспротеинемией. При холестатическом синдроме преимущественными проявлениями служат кожный зуд, увеличение активности ЩФ, ГГТП, билирубина. Аутоиммунный синдром протекает с астеновегетативными явлениями, артралгиями, диспротеинемией, гипергаммаглобулинемией, повышением активности АлАТ, наличием различных аутоантител.
В зависимости от развивающихся осложнений различают хронический вирусный гепатит, отягощенный печеночной энцефалопатией, отечно-асцитическим синдром, геморрагическим синдромом, бактериальными осложнениями (пневмонией, флегмоной кишки, перитонитом, сепсисом).
Симптомы
Клиника хронического вирусного гепатита определяется степенью активности, этиологией заболевания, а выраженность симптоматики – сопутствующим фоном и длительностью поражения. Наиболее характерными проявлениями служат астеновегетативный, диспепсический и геморрагический синдромы, гепато- и спеномегалия.
Астеновегетативный синдром
Астеновегетативные проявления при хроническом вирусном гепатите характеризуются повышенной утомляемостью, слабостью, эмоциональной лабильностью, раздражительностью, агрессивностью. Иногда отмечаются жалобы на нарушение сна, головную боль, потливость, субфебрилитет.
Диспепсический синдром
Явления диспепсии связаны как с нарушением нормального функционирования печени, так и с частыми сопутствующими поражениями билиарного тракта, 12-перстной кишки и поджелудочной железы, поэтому сопровождают большинство случаев хронического вирусного гепатита. Диспепсический синдром включает ощущения тяжести в эпигастрии и подреберье, метеоризм, тошноту, отрыжку, непереносимость жирной пищи, ухудшение аппетита, неустойчивость стула (склонность к поносам). Желтуха не является патогномоничным симптомом хронического вирусного гепатита; в отдельных случаях может отмечаться субиктеричность склер. Явная желтуха чаще появляется и нарастает по мере развития цирроза и печеночной недостаточности.
Геморрагический синдром
В половине наблюдений у больных с хроническим вирусным гепатитом отмечается геморрагический синдром, характеризующийся склонностью к кожным кровоизлияниям, носовым кровотечениям, петехиальным высыпаниям. Геморрагии обусловлены тромбоцитопенией, нарушением синтеза факторов свертываемости. У 70 % пациентов отмечается появление внепеченочных знаков: телеангиэктазий (сосудистых звездочек), пальмарной эритемы, капиллярита (расширения капилляров), усиленного сосудистого рисунка на груди.
Внепеченочные проявления
К внепеченочным проявлениям хронического вирусного гепатита относятся миалгии и артралгии, периферическая полинейропатия, аменорея, гинекомастия, снижение либидо, поражение глаз и слюнных желез. При преобладающем аутоиммунном синдроме могут присоединяться узелковый периартериит, кардиомиопатия, антифосфолипидный синдром, дерматомиозит, гранулематоз, болезнь Такаясу, аутоиммунный гепатит, хронический гломерулонефрит, сахарный диабет и др.
Гепатоспленомегалия
При хроническом вирусном гепатите отмечается гепатомегалия: печень может выступать из-под реберной дуги на 0,5-8 см; верхняя граница определяться перкуторно на уровне VI—IV межреберий. Консистенция печени становится плотноэластической или плотной, может отмечаться повышенная чувствительность или болезненность при пальпации. У большинства пациентов также выявляется спленомегалия. Расширение вен пищевода, геморроидальных вен, развитие асцита свидетельствуют о запущенности хронического вирусного гепатита и формировании цирроза печени.
Диагностика
Диагноз хронического вирусного гепатита устанавливается при длительно текущем (свыше 6 месяцев) инфекционном процессе, вызванном вирусами гепатита В, С, D, F, G; наличии гепатоспленомегалии, астенического, диспепсического и геморрагического синдромов. Для подтверждения диагностической гипотезы проводится:
- Определение инфекционных маркеров. С целью верификации формы заболевания проводится определение маркеров вирусных гепатитов методом ИФА, обнаружение РНК вирусов с помощью ПЦР-диагностики.
- Биохимия крови. Из биохимических показателей функции печени наибольший интерес представляет исследование АлАт и АсАТ, щелочной фосфатазы (ЩФ), гамма-глутамилтранспептидазы (ГГТ), лецитинаминопептидазы (ЛАП), сывороточной холинэстеразы (ХЭ), лактатдегидрогеназы (ЛДГ), билирубина, холестерина и др., позволяющих судить о степени повреждения паренхимы печени при хроническом вирусном гепатите. С целью оценки состояния гемостаза производится исследование коагулограммы, определение количества тромбоцитов.
- Методы визуализации.УЗИ печени позволяет увидеть изменения печеночной паренхимы (воспаление, уплотнение, склерозирование и пр.). С помощью реогепатографии изучается информация о состоянии внутрипеченочной гемодинамики. Проведение гепатосцинтиграфии показано при признаках цирроза печени.
- Инвазивная диагностика.Биопсия печени и морфологическое исследование биоптата выполняется на заключительном этапе обследования для оценки активности хронического вирусного гепатита.
Лечение хронического вирусного гепатита
В стадии ремиссии хронического вирусного гепатита необходимо придерживаться диеты и щадящего режима, проводить профилактические курсы приема поливитаминов, гепатопротекторов, желчегонных средств. Обострение хронического вирусного гепатита требует стационарного лечения.
Основу базисной терапии хронического вирусного гепатита составляет диетический стол № 5; назначение препаратов, нормализующих кишечную микрофлору (лактобактерин, бифидумбактерин, бификол); ферментов (фестал, энзистал панкреатин); гепатопротекторов (рибоксин, карсил, гептрал, эссенциале и др.). Целесообразен прием настоев и отваров, обладающих противовирусным (календула, зверобой), спазмолитическим и слабым желчегонным и действием (спорыш, мята).
При цитолитическом синдроме необходимы внутривенные инфузии белковых препаратов и свежезамороженной плазмы, проведение плазмафереза. Купирование холестатического синдрома проводится с помощью адсорбентов (активированный уголь, полифепам, билигнин), препаратов ненасыщенных жирных кислот (хенофальк, урсофальк). При аутоиммунном синдроме назначаются иммунодепрессанты, глюкокортикоиды, делагил, проводится гемосорбция.
Этиотропная терапия хронического вирусного гепатита требует назначения противовирусных препаратов: синтетических нуклеозидов (ретровир, фамвир), интерферонов (виферон, роферон А) и др.
Прогноз и профилактика
Пациенты с хроническим вирусным гепатитом находятся на пожизненном диспансерном учете у инфекциониста-гепатолога. Неблагоприятное течение хронические вирусные гепатиты приобретают при отягощенном фоне: одновременном инфицировании несколькими вирусами, злоупотреблении алкоголя, наркотической зависимости, ВИЧ-инфекции. Исходом хронических вирусных гепатитов служит цирроз и рак печени.
Профилактика хронизации инфекционного процесса заключается в выявлении малосимптомных форм вирусного гепатита, проведении адекватного лечения и контроле за реконвалесцентами. Пациенты, перенесшие вирусные гепатиты, должны придерживаться рекомендуемой врачом диеты и образа жизни.
Что такое гепатит Б? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит В (Б) — острое и хроническое инфекционное заболевание, вызываемое вирусом гепатита В, с гемоконтактным механизмом передачи (через кровь), протекающее в различных клинико-морфологических вариантах, и возможным развитием цирроза печени и гепатоцеллюлярной карциномы. Всего в мире, по самым скромных оценкам, инфицировано более 250 млн человек.
Этиология
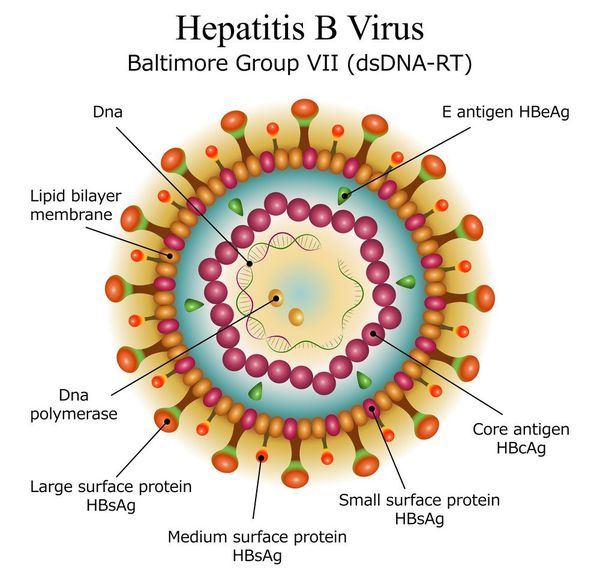
вид — вирус гепатита В (частица Дейна)
Развитие вируса гепатита Б происходит в гепатоцитах (железистых клетках печени). Он способен к интеграции в ДНК человека. Имеются 9 генотипов вируса с различными подтипами — генетическая изменчивость позволяет вирусу образовывать мутантные формы и ускользать от действия лекарств.
Имеет ряд собственных антигенов:
- поверхностный HbsAg (австралийский). Появляется за 15-30 дней до развития болезни, свидетельствует об инфицировании (не всегда). Антитела к HbsAg выявляются через 2-5 месяцев от начала заболевания, а сам HbsAg исчезает из крови (при благоприятном течении процесса);
- сердцевинный HbcorAg (ядерный, коровский). Появляется в инкубационном периоде и совместно с ним появляются антитела (HbcorAb). Длительное присутствие HbcorAg в крови свидетельствует о вероятной хронизации процесса (неадекватный иммунный ответ);
- антиген инфекциозности и активного размножения вируса (HbeAg). Появляется совместно с HbsAg и отражает степень инфицированности. Его продолжительная циркуляция в крови является свидетельством развития хронизации процесса, а антитела к нему являются благоприятным прогностическим признаком (не всегда, но по меньшей мере указывают на возможность более благоприятного процесса, срок их циркуляции после выздоровления окончательно не определён, но не более пяти лет после благоприятного разрешения процесса);
- HbxAg — регулятор транскрипции, способствует развитию гепатокарциномы.
Вирус гепатита В чрезвычайно устойчив к действию всевозможных естественных факторов окружающей среды, инактивируется при 60 °C за 10 часов, при 100 °C за 10 минут, при оптимальной температуре сохраняется до 6 месяцев, при автоклавировании погибает за 5 минут, в сухожаровом шкафу — через 2 часа, 2% раствор хлорамина убивает вирус за 2 часа. [1] [3]
Эпидемиология
Источник инфекции — только человек, больной острой или хронической формой инфекции.
Механизм передачи: гемоконтактный и вертикальный (от матери к ребёнку), не исключается трансмиссивный механизм передачи (например, при укусах комаров в результате раздавливания и втирания инфицированного тела комара в поврежденную ткань человека).
Пути передачи: половой, контактно-бытовой, гемотрансфузионный (например, при переливании крови или медицинских манипуляциях). Восприимчивость всеобщая. Заболеваемость — 30-100 человек на 100 тысяч населения (зависит от страны). Летальность от острых форм — до 2%. После перенесённого острого заболевания при условии выздоровления иммунитет стойкий, пожизненный.
Для заражения характерна малая заражающая доза (невидимые следы крови). [1] [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита Б
Инкубационный период гепатита В длится от 42 до 180 дней (следует иметь в виду, что наличие клинической симптоматики характеризует лишь незначительную долю всех случаев заболевания).
Начало постепенное. Характерные синдромы:
- общей инфекционной интоксикации (проявляется как астеноневротический синдром);
- холестатический (нарушение секреции желчи);
- артрита;
- нарушения пигментного обмена (появление желтухи при уровне общего билирубина свыше 40 ммоль/л);
- геморрагический (кровоточивость кровеносных сосудов);
- экзантемы;
- отёчно-асцитический (скопление жидкости в брюшной полости);
- гепатолиенальный (увеличение печени и селезёнки).
При первых признаках гепатита B нужно обратиться к доктору.
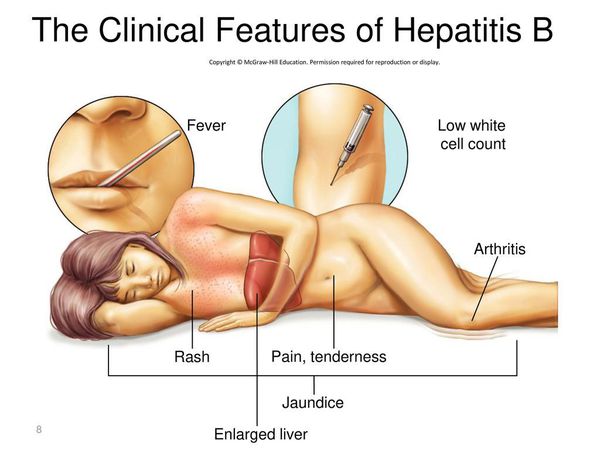
Первые признаки гепатита B
Начальный (преджелтушный) период продолжается 7-14 дней. Чаще протекает по многообразному типу с болевыми ощущениями в различных суставах по ночам и утром, уртикарными высыпаниями, астеновегетативными проявлениями (снижение аппетита, апатия, нервозность, слабость, разбитость, повышенная утомляемость). Изредка развивается синдром Джанотти-Крости — симметричная, яркая пятнисто-папулёзная сыпь. Не исключены умеренные диспептические явления (расстройства пищеварения). К концу периода происходит потемнение мочи, обесцвечивание кала.
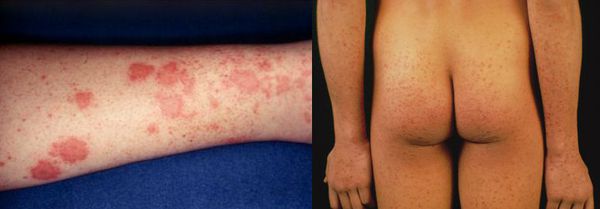
Желтушный период
Этот период продолжительностью около одного месяца характеризуется возникновением желтушного окрашивания кожи (различных оттенков) на фоне продолжающегося или ухудшающегося общего состояния. Характерна длительность и стойкость симптоматики. Появляется тяжесть и болезненность в правом подреберье, горечь во рту, тошнота, выражённый зуд кожи (практически не снимаемый никакими средствами). На фоне усиления астеноневротического компонента появляются геморрагические проявления, урежение пульса, гипотензия, отёки (отражает степень интоксикации и нарушения функций печени).
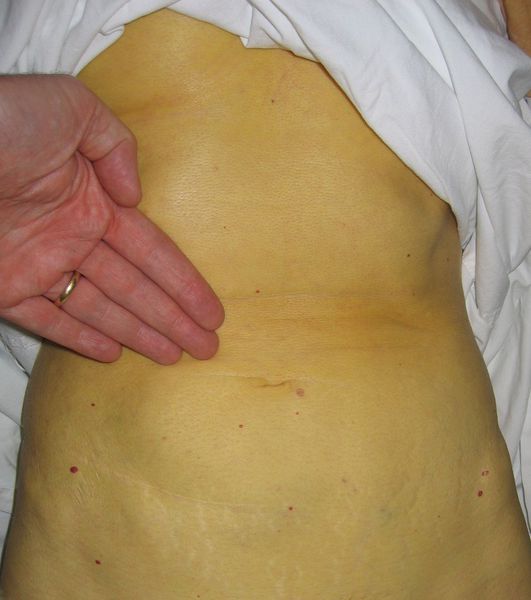
Выздоровление
Следующим этапом в развитии болезни является нормализации общего состояния, спадение желтухи и реконвалесценция, которая в зависимости от конкретной ситуации и состояния иммунной системы может закончиться как выздоровлением, так и движением развития заболевания в хроническое течение, характеризующееся маловыраженой неусточивой симптоматикой, преимущественно в виде слабости, периодического дискомфорта в правом подреберье, бурно сигнализирующим лишь на стадии цирроза и полиорганных осложнений.
- гепатиты другой этиологии;
- желтухи другой этиологии (например, гемолитическая болезнь, токсическое поражение, опухоли);
- малярия; ;
- лептоспироз;
- ревматоидный артрит.
Гепатит В у беременных
Острый гепатит характеризуется более тяжёлым течением у беременной, возникновении повышенного риска преждевременных родов, аномалий развития плода на ранних сроках и кровотечений. Вероятность передачи при острой форме зависит от сроков беременности: в первом триместре риск 10% (но более тяжёлые проявления), в третьем триместре — до 75% (чаще бессимптомное течение после родов). У большинства детей при заражении во внутриутробном и постнатальном периодах происходит хронизация инфекции. [1] [3] [6]
Патогенез гепатита Б
С движением кровяной массы вирус попадает в печеночную ткань, где локализуется в гепатоцитах и теряет свою протеиновую сферу в лизосомах. Происходит выход вирусной ДНК с последующим ресинтезом аномальных протеинов LSP, а параллельно образование новых частиц Дейна.
В процессе эволюции вирусчеловеческого взаимодействия возможно развитие двух вариантов:
При репликативном пути происходит следующее: белки LSP совместно с HbcorAg вызывают увеличение продукции гамма-интерферона, что приводит к активации главного комплекса гисотсовместимости (HLA), проистекает преобразование молекул гистосовместимости 1 и 2 классов, в результате чего клетка становиться для организма враждебной в антигенном формате.
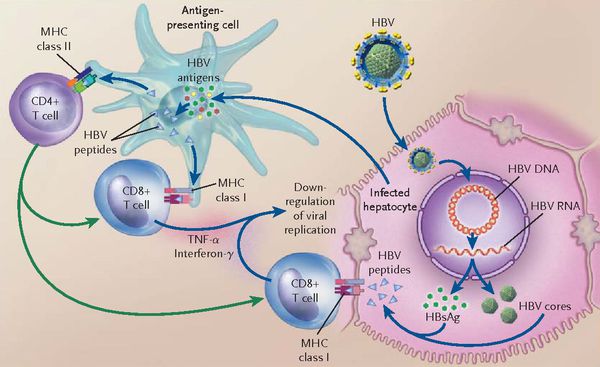
Антигенпрезентирующие макрофаги содействуют изменению В-лимфоцитов в плазматические клетки и экспрессии ими агрессивных белков-антител к посторонним антигенам. В итоге на поверхности печёночных клеток формируются вирусспецифические иммунные комплексы (антиген + антитело + фракция комплемента С3в).
В динамике может реализоваться два сценария:
- в первом варианте запуск каскада комплимента ведёт к появлению в составе иммунных комплексов агрессивной фракции С9 (мембранатакующий комплекс) — наблюдается значительный некроз гепатоцитов без участия лимфоцитов (молниеносная форма гепатита В);
- при альтернативной варианте (наблюдающимся в большинстве случаев) каскад комплемента в силу иммуноиндивидуалистических свойств не активируется — тогда идёт умеренное разрушение Т-киллерами меченых антителами заражённых вирусом гепатоцитов. Образуются ступенчатые некрозы с образованием на месте гибели гепатоцитов соединительной ткани — рубцов (то есть острый гепатит В при плохом иммунном ответе постепенно переходит в хронический).
Непременным атрибутом патогенеза является формирование иммунопатологического процесса. Гибель гепатоцитов, инфицированных вирусом гепатита В, следует за счёт иммунокомпетентных частиц, Т-киллеров и макрофагальных элементов.
Серьёзным значением является нарушение свойств мембраны клеток печени, что сопровождается экскрецией (выделением) лизосомальных ферментов, разрушающих гепатоциты. Сообразно этому, гибель гепатоцитов происходит за счёт иммунокомпетентных клеток, лизосомальных ферментов и противопечёночных гуморальных аутоантител, то есть острая болезнь наступает (и благоприятно заканчивается) только при хорошем иммунитете, а при плохом идёт хронизация.
При тяжёлом цитолитическом синдроме (массивные некрозы гепатоцитов) возникает гипокалиемический алкалоз, острая печёночная недостаточность, печёночная энцефалопатия (ПЭП), церебротоксическое действие, нарушение функции обмена нервной ткани. [2] [3] [6]
Классификация и стадии развития гепатита Б
По цикличности течения:
- острый;
- острый затяжной;
- хронический.
По клиническим проявлениям:
- субклинический (инаппарантный);
- клинически выраженный (желтушный, безжелтушный, холестатический, фульминантный).
По фазам хронического процесса:
Группы риска хронического гепатита B
Хроническим гепатитом чаще страдают дети младше шести лет. При заражении в первый год жизни он развивается в 80–90 % случаев, от года до шести лет — в 30–50 %, у взрослых без сопутствующих заболеваний — менее чем в 5 %. [7]
Осложнения гепатита Б
Чем опасен гепатит Б
Заболевание может привести к острой печёночной недостаточности (синдрому острой печеночной энцефалопатии).
Выделяют четыре стадии болезни:
Диагностика гепатита Б
Многообразие форм, тесная взаимосвязь с иммунной системой человека и зачастую достаточно высокая стоимость исследований часто затрудняют принятие конкретного решения и диагноза в стационарный отрезок времени, поэтому во избежание роковых (для больного) ошибок следует подходить к диагностике с учётом всех получаемых данных в динамическом наблюдении:
- общеклинический анализ крови с лейкоцитарной формулой (лейкопения, лимфо- и моноцитоз, уменьшение СОЭ, тромбоцитопения);
- общий анализ мочи (появление уробилина);
- биохимический анализ крови (гипербилирубинемия в основном за счёт связанной фракции, повышение уровня АЛТ и АСТ, ГГТП, холестерина, щелочной фосфатазы, снижение протромбинового индекса, фибриногена, положительная тимоловая проба);
- маркеры гепатита В: HbsAg, HbeAg, HbcorAg, HbcorAb IgM и суммарные, HbeAb, anti-Hbs, ПЦР в качественном и количественном измерении);
- УЗИ органов брюшной полости, КТ и МРТ диагностика;
- фиброскан (применяется для оценки степени фиброза). [3][4]
Скрининг при хроническом гепатите
Пациентам с хроническим гепатитом В рекомендуется не реже чем раз в полгода проходить обследование: УЗИ органов брюшной полости, клинический анализ крови, АЛТ, АСТ, тест на альфа-фетопротеин. Скрининг позволяет вовремя заметить обострение болезни и начать специфическую терапию.
Лечение гепатита Б
Лечение острых форм гепатита В должно осуществляться в стационаре (учитывая возможность быстрых и тяжёлых форм болезни), хронических — с учётом проявлений.
Диета и режим при гепатите В
В острый период показан постельный режим, печёночная диета (№ 5 по Певзнеру): достаточное количество жидкости, исключение алкоголя, жирной, жареной, острой пищи, всё в мягком и жидком виде.
Медикаментозная терапия
При лёгкой и средней тяжести острого гепатита этиотропная противовирусная терапия (ПВТ) не показана. При тяжёлой степени и риске развития осложнений назначается специфическая противовирусная терапия на весь период лечения и возможно более длительное время.
В лечении хронических форм гепатита показаниями к назначению ПВТ является наличие уровня DNA HBV более 2000 МЕ/мл (при циррозе печении независимо от уровня), умеренное и высокое повышение АЛТ/АСТ и степени фиброза печёночной ткани не менее F2 по шкале METAVIR, высокая вирусная нагрузка у беременных женщин. В каждом конкретном случае показания определяются индивидуально, в зависимости от выраженности процесса, временной тенденции, пола, планирования беременности и другого.
Существует два пути противовирусного лечения:
- терапия пегилированными интерферонами (имеет ряд существенных противопоказаний и серьёзных побочных эффектов — не менее 12 месяцев);
- нуклеозидно-аналоговой терапии NA (используются препараты с высоким порогом резистентности вируса, длительно — не менее пяти лет, удобство применения, хорошая переносимость).
В отдельных случаях может рассматриваться применение комбинированной терапии.
Из средств патогенетической терапии в острый период используются внутривенно вводимые растворы 5% глюкозы, дезинтоксикантов, антиоксидантов и витамины. Показан приём энтеросорбентов, ферментных препаратов, при выраженном холестазе применяются препараты Урсодезоксихолевой кислоты, при тяжёлом течении — глюкокортикостероиды, методы аппаратного плазмофереза.
В хронической стадии заболевания при наличии соответствующей активности процесса и невозможности назначения ПВТ может быть показан приём групп гепатопротекторов и антиоксидантов. [1] [3]
Прогноз. Профилактика
Основное направление профилактики на сегодняшний день — это проведение профилактической вакцинации против гепатита В в младенческом возрасте (в том числе усиленная вакцинация детей, рождённых от матерей с гепатитом В) и далее периодические ревакцинации раз в 10 лет (или индивидуально по результатам обследования). Достоверно показано, что в странах, где была введена вакцинация, резко сократилось количество вновь выявленных случаев острого гепатита В.
Вторая составляющая стратегии профилактики включает обеспечение безопасности крови и её компонентов, использование одноразового или стерилизованного инструментария, ограничение числа половых партнёров и использование барьерной контрацепции. [1] [2]
Читайте также:

