Вирусный круп это острый стенозирующий ларингит
Обновлено: 18.04.2024
Как и у взрослых, гортань у детей выполняет дыхательную, защитную и голосообразующую функции.
Дыхательная функция является самой важной, именно за счет состояния гортани зависит качество нашего дыхания.
Любая причина, которая приводит к сужению просвета гортани, может привести к нарушению дыхания и кислородному голоданию таких жизненно важных органов, как головной мозг, сердце, почки и др.
Общепринятой классификации заболеваний гортани у детей нет. Но особое внимание уделяют одному из тяжелых воспалительных заболеваний гортани - стенозу (ларингостенозу), или синдрому крупа. 1
Что такое круп
Круп (острый обструктивный ларингит) - это любое заболевание верхних дыхательных путей, которое приводит к стенозу.
МКБ - круп:
Как часто встречается круп
Круп является неотложным состоянием с высокой степенью летальности. 2 Распространенность крупа в различных возрастных периодах неодинакова:
- у детей 2–3 лет круп развивается часто (более 50% заболевших);
- несколько реже — в грудном возрасте (6–12 мес.) и на 4-м году жизни;
- редко - в возрасте старше 5 лет. 3
Для крупа характерна сезонность (осенне-зимний период) и наличие групповых вспышек в детских коллективах.
Возбудители крупа
Причиной крупа чаще всего становится вирусная инфекция:
Вирусная инфекция:- вирусы гриппа или парагриппа
- аденовирусы
- респираторно-синцитиальные вирусы
- микоплазма пневмонии
Основным фактором, обусловливающим воспалительный процесс в гортани и трахее с развитием синдрома крупа, является заболевание вирусом гриппа и парагриппа. 4
Бактерии:- гемофильная палочка (H. Influenzae)
- хламидии пневмония (Chlamydia pneumoniae)
- моракселла (Moraxella catarrhalis)
- пневмококк (S. pneumoniae)
Источником инфекции является больной человек, особенно с выраженным катаральным синдромом.
Как развивается круп
В результате развития воспалительного процесса верхних дыхательных путей (а именно в гортани) на фоне вирусной инфекции нарастает воспаление и отек и увеличивается секреция желез слизистой оболочки гортани.
При воздействии экссудата и накопившихся продуктов воспаления происходит неврогенный спазм мышц гортани, выражающийся в смыкании голосовой щели.
Каждый из вышеперечисленных факторов может быть ведущим в развитии сужения просвета гортани, приводя в действие нервно-рефлекторный механизм стеноза.
Классификация крупа по выраженности стеноза
Классификация крупа отражает выраженность стеноза:
I степень стеноза
II степени стеноза
Характерна стойкая охриплость, частый кашель, дыхание шумное, хорошо слышно на расстоянии, отмечается в покое. Одышка на вдохе. Увеличивается работа дыхательной мускулатуры, втягиваются податливые места грудной клетки в покое и при напряжении (межреберные промежутки, над- и подключичные пространства, эпигастральная область). Ребенок возбужден, беспокоен, сон нарушен. Кожные покровы бледные, появляются синюшность вокруг рта. Газовый состав крови может быть в норме.
Явлений дыхательной недостаточности может не быть. Явления стеноза гортани II степени могут сохраняться более продолжительное время (до 3–5 дней).
III степень стеноза
Общее состояние тяжелое. Голос резко осипший, вплоть до потери голоса. Дыхание постоянно затрудненно, шумное, глубокое дыхание сменяется тихим, поверхностным. Кашель, вначале грубый, громкий, по мере уменьшения просвета гортани становится тихим, поверхностным. Одышка постоянная и на вдохе и на выдохе.
Отмечается резкое вытяжение надключичной и надгрудинной ямок, межреберных промежутков, эпигастральной области в состояния покоя. Беспокойство сменяется заторможенностью, сонливостью. Конечности холодные, кожа бледная с мраморным рисунком. По мере нарастания стеноза дыхание становится аритмичным. Насыщение крови кислородом падает — < 92%. Над легкими выслушиваются грубые хрипы и ослабление дыхания. Тоны сердца приглушены. Может регистрироваться снижение артериального давления.
IV степени стеноза
Характерно крайне тяжелое состояние, развивается глубокая кома, могут быть судороги, температура тела падает до нормальных цифр и ниже. Дыхание частое, поверхностное или аритмичное с периодическими эпизодами кратковременной остановки дыхания. Одышка на вдохе и выдохе. Могут быть судороги, помрачение и потеря сознания из-за нехватки кислорода. Артериальное давление падает, температура тела снижается, зрачки расширены. Эта степень приводит к летальному исходу. Выход из этого состояния возможен только при интубации трахеи или установки трахеостомы.
Как проявляется круп
Ведущий симптом - затрудненное дыхание с одышкой на вдохе. Осиплость и изменение голоса нарастают по мере прогрессирования отека в гортани. Затруднение дыхания обусловлено затрудненным прохождением вдыхаемого воздуха через суженный просвет гортани. Вдох (либо вдох и выдох) удлинен и затруднен, дыхание становится шумным, отмечаются раздувание крыльев носа и последовательное включение дыхательной мускулатуры с втяжением уступчивых мест грудной клетки (надключичных и яремных ямок, эпигастральной области и межреберных промежутков). 6
Так как заболевание начинается на фоне ОРВИ, катаральные проявления могут проявиться в виде першения и боли в горле. Эти же симптомы будут присутствовать и при бактериальном возбудителе.
Диагностика крупа и картина при осмотре
Эндоскопический осмотр гортани (ларинго- и микроларингоскопия) и прямая ларингоскопия являются основными методами, которые позволяют подробно осмотреть все структуры гортани, определить воспалительный процесс и степень стеноза.
Второй метод может быть менее информативным и при неправильном проведении может способствовать прогрессированию стеноза. 7
При ларингоскопии возможно получение видеоизображения гортани, благодаря которому обеспечивается контроль состояния дыхательных путей в динамике. В таком же случае осмотр становится более тщательным и более щадящим. 8
Классификация крупа
Различают круп по характеру воспалительного процесса: 9
- катаральный - слизистая оболочка гортани красная, набухшая, отечная. Просвет гортани сужен. В просвете гортани визуализируется густая, тягучая, гнойная или обильная прозрачная жидкая слизь
- фибринозно-гнойный - на слизистой оболочке имеются фибринозно-гнойные наложения, при удалении которых стенки слизистой покрыты сплошной кровоточащей поверхностью
- язвенно-некротический - характеризуется некрозом слизистой оболочки гортани. В просвете гортани определяется гнойная мокрота.
Какие анализы нужны
- общий анализ венозной или переферической крови
- исследование газов крови - для определения насыщенности кислородом организма и определение газового состава крови
- С-реактивный белок - высокочувствительный маркер, отражающий повреждение тканей при воспалении
- При подозрении на дифтерийный круп или сочетание стеноза гортани с ангиной необходимы бактериоскопия мазков и бактериологическое исследование
Лечение крупа
При I степени стеноза допустимо амбулаторное лечение, но на момент приступа рекомендовано вызвать бригаду скорой медицинской помощи и дальнейшим наблюдением педиатра и врача оториноларинголога.
Для купирования стеноза на амбулаторном этапе рекомендовано:
- обильное теплое щелочное питье
- ингаляции с глюкокортикостероидами
- прием жаропонижающих
! При синдроме крупа 2-4 степени стеноза необходима обязательная госпитализация. Самолечение в данном случае исключено.
На госпитальном этапе для купирования приступов применяются ингаляции с глюкокортикостероидами, противовоспалительная и противоотечная терапия, введение гормональных препаратов, прием жаропонижающих, противовирусная терапия, а при необходимости в дальнейшем назначается антибактерильная терапия.
При нарастании стеноза рекомендована интубация трахеи или трахеостомия.
Основной задачей лечения стеноза является уменьшение отека и поддержание свободной проходимости дыхательных путей.
! Лечение народными средствами исключено.
Осложнения крупа
При несвоевременной диагностике и лечении при стенозе гортани 2-4 степени и невозможности интубации трахеи или наложении трахеостомы возможна смерть от асфикции.

Павлычева Диана Кирилловна
Место работы: Инфекционная клиническая больница 1 (ИКБ 1)
г. Москвы
Что такое острый ларингит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Столяровой Елены Александровны, аллерголога со стажем в 16 лет.
Над статьей доктора Столяровой Елены Александровны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Острый ларингит — острое воспалительное заболевание слизистой оболочки гортани длительностью до трёх недель. Проявляется болями в горле при глотании и попытке говорить, изменением голоса (осиплостью, хрипотой), лающим кашлем, затруднённым дыханием (стридором), а также возможным повышением температуры тела и ухудшением самочувствия [1] .
Причины острого ларингита могут быть инфекционными (связанными с патогенными микроорганизмами) и неинфекционными (асептическими).
Инфекционные причины:
- Вирусы (70 % случаев ларингита) — чаще всего риновирусы, респираторно-синцитиальный вирус (RSV), аденовирус, грипп A или B, вирус парагриппа типа 1 и 2. Гораздо реже ларингит вызывают вирусы герпеса, Эпштейна — Барр, Коксаки, ВИЧ — эти возбудители, как правило, поражают людей с ослабленным иммунитетом [8] .
- Бактерии — чаще всего гемофильная палочка типа В (22-35 %). Этот же возбудитель вызывает опасное для жизни заболевание — эпиглоттит ( воспаление области надгортанника и окружающей его клетчатки) . Также причиной ларингита могут быть бета-гемолитический стрептококк, мораксела катаралис (2-10 %) и золотистый стафилококк (MRSA) — до 33 %. Другие бактериальные инфекции гораздо реже вызывают острый ларингит: респираторные хламидии и микоплазмы, коклюш, сифилис, туберкулёз, дифтерия[10] .
Неинфекционные причины:
- Травма (физическая или фонотравма). Фонотравма может быть вызвана криком или пением, а также интубацией трахеи. К физической относится тупая или проникающая травма гортани и аспирация (вдыхание) инородного тела. Очень важно исключать аспирацию инородного тела, особенно у детей. Инородные предметы часто не замечают, пропускают и ошибочно диагностируют рецидивирующий хронический ларингит [9] .
- Аллергия. Острый аллергический ларингит (в виде анафилаксии и ангионевротического отёка) возникает после повторного воздействия причинно-значимого аллергена и может быстро стать опасным для жизни. Чаще всего причинами аллергического отёка гортани являются:
- пища (молоко, орехи, морепродукты, рыба, соя, пшеница);
- пыльца различных растений;
- лекарства;
- косметика, парфюмерия, бытовая химия;
- укусы насекомых;
- животные.
Если острый ларингит вызван вирусной инфекцией, то больной заразен для окружающих примерно 3-7 дней.
Факторы риска острого ларингита:
В Великобритании частота встречаемости острого ларингита в 2011 году составляла 5,9 случаев на 100 тыс. человек в неделю, независимо от возраста [30] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острого ларингита
- дисфония — хрипота, осиплость, которая может иметь форму напряжённого либо слабого голоса или афонию (полное отсутствие голоса);
- сухой лающий кашель (американцы говорят "как у тюленя");
- одышка из-за нарушения проходимости дыхательных путей (встречается в тяжёлых случаях заболевания);
- дисфагия (нарушение глотания);
- одинофагия (ощущение боли во время прохождения пищи по пищеводу);
- сухость, боль и ощущение комка в горле;
- зуд горла.
При инфекционном процессе возможно сочетание с лихорадкой, насморком и нарушением общего самочувствия [3] .
Патогенез острого ларингита
Гортань (Larynx) — это условная граница, разделяющая верхние и нижние дыхательные пути. Это своеобразный музыкальный инструмент в человеческом организме, дарующий голос. Он построен по принципу аппарата движения — в нём есть скелет (хрящи гортани) и его соединения (связки и суставы). На этом каркасе есть две полосы мышц (голосовые связки), которые тянутся вдоль верхней части дыхательной трубки (трахеи). Движения и вибрации этих мышц позволяют говорить, петь и шептать.
Кроме голосообразующей функции гортань выполняет ещё и защитную функцию. Когда мы глотаем, гортань закрывает свой вход, чтобы пища и жидкости попадали в пищевод, а не в дыхательные пути [4] .
Вне зависимости от причины, воспаление вызывает отёк голосовых связок и сужение просвета между ними. Возникает распад белков, что приводит к повышению осмотического и онкотического давления в повреждённых тканях. Из-за разницы в давлении в область повреждения устремляется жидкость, что приводит к появлению отёков. В слизистой оболочке гортани появляются изменения:
- Катаральные (связанные с воспалением слизистых оболочек): гиперсекреция слизистых желёз, отёк, покраснение. Наблюдаются п ри вирусных инфекциях.
- Выраженные отёчные — при аллергии.
- Инфильтративные (скопление в тканях организма клеток с примесью крови и лимфы) — характерны для новообразований и химических поражений (при воздействии кислот, щёлочей и других едких жидкостей);
- Гнойные — при бактериальных инфекциях [5] .
В ответ на раздражители слизистая оболочка гортани начинает продуцировать слизь, которая также может закупоривать дыхательный просвет, как пробка. Слизь образуется специальными клетками, которые называются бокаловидными. Они располагаются в слизистой оболочке и подслизистых железах. Слизь служит для защиты эпителиальных клеток от инфекционных агентов, аллергенов и раздражающих веществ. Именно поэтому курильщики страдают постоянным кашлем с отхождением мокроты. Увеличение секреции слизи в дыхательных путях — это маркер многих распространённых заболеваний, таких как ОРВИ или аллергия.
Голосовые связки из-за отёка слизистой утолщаются и не могут колебаться, голос меняется, становится осипшим или вовсе исчезает. В тяжёлых случаях связки могут практически смыкаться, вызывая одышку, шумное сиплое дыхание из-за невозможности сделать вдох. Такое состояние называется стенозом гортани, другое название — ложный круп (от шотландского "croup" — каркать). Это жизнеугрожающее состояние, которое характеризуется лающим кашлем, часто сопровождается инспираторной одышкой (затруднённым вдохом) и охриплостью голоса. Обычно наблюдается у детей в возрасте 6-36 месяцев, чаще всего на фоне переносимой вирусной инфекции: парагриппа — 50 %, гриппа — 23 %, аденовирусной инфекции — 21 %, риновирусной инфекции — 5 % [6] .
Классификация и стадии развития острого ларингита
По характеру возбудителя:
- бактериальный;
- вирусный;
- грибковый;
- специфический.
Виды острого ларингита:
- Флегмонозный ларингит — острый ларингит с образованием абсцесса (скоплением гноя) . Проявляется резкими болями при глотании и попытке говорить, лихорадкой, а также образованием инфильтрата в тканях гортани.
- Острый хондроперихондрит гортани — острое воспаление хрящей гортани.
Формы острого ларингита:
- Катаральный. Проявляется дисфонией, охриплостью голоса, першением, саднением и сухостью в горле при нормальной или субфебрильной температуре (37,1-38,0 °C). Иногда больные жалуются на сухой кашель, который в дальнейшем сопровождается отхаркиванием мокроты.
- Отёчный. Процесс не ограничивается слизистой оболочкой, а распространяется на глубжележащие ткани (мышечный аппарат, связки, надхрящницу). Пациенты жалуются на боль, усиливающуюся при глотании, выраженную хрипоту и осиплость голоса, высокую температуру, плохое самочувствие. Характерно появление кашля с отхаркиванием густой слизисто-гнойной мокроты. Возможно нарушение дыхания. Регионарные лимфатические узлы уплотнены, болезненны при пальпации (прощупывании).
- Флегмонозный. Боль становится сильнее, нарастает температура, ухудшается общее состояние, затрудняется дыхание, вплоть до асфиксии.
- Инфильтративный. Определяют значительную инфильтрацию, покраснение, увеличение в объёме и нарушение подвижности поражённого отдела гортани. Часто обнаруживается фибринозный налёт.
- Абсцедирующий — острый ларингит с образованием абсцесса. Проявляется резкими болями при глотании и фонации, которые распространяются на ухо. Также характерно повышение температуры тела и наличие плотного инфильтрата в тканях гортани [7] .
Осложнения острого ларингита
- Жизнеугрожающая обструкция верхних дыхательных путей, требующая неотложного врачебного вмешательства в дыхательные пути, такого как трахеотомия или интубация.
- Распространение воспалительных изменений на здоровые дыхательные пути — трахею, бронхи и лёгкие.
- Хронический ларингит. Развивается из-за повторяющегося острого ларингита или длительных воспалительных процессов в носу, его придаточных пазухах или глотке. Хронический ларингит может негативно повлиять на физическое здоровье, качество жизни, психологическое благополучие и профессиональную деятельность, если не будет должным образом лечиться. Такие пациенты обязательно должны наблюдаться у отоларинголога и фониатра, т. к. практически все хронические ларингиты являются предраковыми состояниями [22][30] .
- Стойкое нарушение голоса, особенно при хроническом ларингите.
- Гнойные осложнения в виде флегмоны шеи и абсцессов [21] .
Диагностика острого ларингита
Диагностика основывается на жалобах пациента на осиплость голоса, лающий кашель и хрипоту. Врач обязательно должен подробно опросить больного и выяснить, есть ли у него одышка, была ли травма незадолго до обращения и др.
Далее следует провести физикальный осмотр и определить, нет ли воспаления соседних участков — миндалин, глотки или носа. Воспаление часто говорит о наличии инфекционного заболевания.
Возможно проведение вокальной оценки с использованием специальных шкал, например шкалы GRBAS:
- Grade — общая тяжесть имеющихся нарушений.
- Roughness — грубость/изломанность голоса.
- Вreathiness — одышка.
- Asthenia — астеничность, слабость голоса.
- Strain — напряжение.
Каждый симптом оценивается отдельно:
- 0 класс — нормально;
- 1 класс — лёгкая степень;
- 2 класс — средняя степень;
- 3 класс — высокая степень.
Есть более простая шкала:
- 1 класс — субъективно нормальный голос;
- 2 класс — лёгкая дисфония;
- 3 класс — умеренная дисфония;
- 4 класс — тяжёлая дисфония;
- 5 класс – афония (полное отсутствие голоса).
Проведение ларингоскопии — внешнего осмотра гортани и дыхательных путей зеркалом.
При необходимости используется ларингоскоп — эндоскопический прибор, позволяющий оценить отёк голосовых связок, скопление слизи, покраснение слизистой оболочки гортани и различные образования [17] [18] .
Ларингоскопия обязательна к выполнению, если:
- симптомы сохраняются более трёх недель;
- есть настораживающие признаки, такие как стридор (свистящее, шумное дыхание), курение, потеря веса, нарушение акта глотания [19] ;
- недавняя операция на шее, эндотрахеальная интубация, проведение лучевой терапии.
Жёсткая ларингоскопия (под общим наркозом) проводится в случае подозрения на атипичное поражение (узелки, полипы, предраковые или злокачественные новообразования), а также когда необходима биопсия.
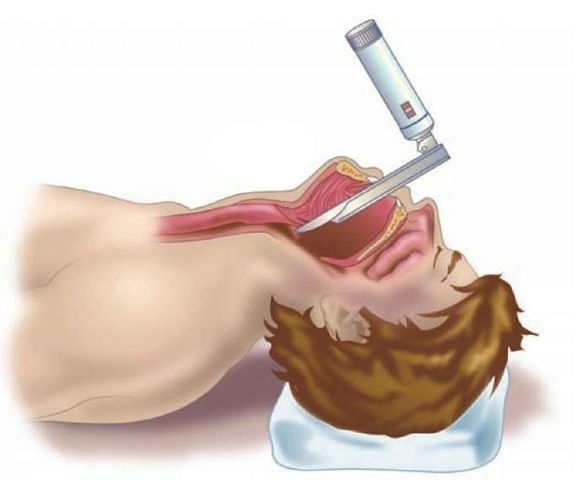
Возможно обнаружение при биопсии гортани эозинофилов (клеток, часто участвующих в реализации аллергического воспаления). В этом случае необходимо проведение комплексного обследования — эндоскопии дыхательных путей в сочетании с аллергологическими тестами и обследованием желудочно-кишечного тракта [20] . У 33 % больных с выявленными эозинофилами в гортани обнаруживали эозинофильный эзофагит — воспаление пищевода с преобладанием эозинофилов.
Пациентам с подозрением на ГЭР (гастроэзофагиальный рефлюкс) и ГЭРБ (гастроэзофагеальную рефлюксную болезнь) необходимо проконсультироваться у гастроэнтеролога и провести дообследование (ФГДС и пр.).
Лабораторное обследование назначается по показаниям, чаще всего это клинический анализ крови и анализ на С-реактивный белок для уточнения причины заболевания, возможно проведение аллерготестирования. КТ и МРТ являются вспомогательными методами, используются в случае неясного диагноза.
Лечение острого ларингита
Лечение зависит от причины, выявленной в ходе сбора анамнеза, а также от результата ларингоскопии. Как будет проходить лечение, амбулаторно или стационарно, в каждом случае решается индивидуально. Это напрямую зависит от степени тяжести, длительности заболевания и выраженности дыхательной недостаточности.
Лечение любого ларингита обычно включает в себя гигиену голоса:
- Голосовой отдых (молчание от нескольких часов до нескольких дней, исключая шепот).
- Системное увлажнение — использование в помещениях увлажнителей воздуха. Локальное увлажнение слизистых оболочек — проведение ингаляций физиологическим 0,9 % раствором через небулайзер [24] .

Вирусный ларингит обычно не требует специфического лечения, так как часто проходит самостоятельно через несколько дней. Рутинное назначение антибиотиков для лечения ларингита не рекомендуется [25] .
При появлении острого стенозирующего ларинготрахеита на фоне ОРВИ показано проведение ингаляций суспензией будесонида из расчёта 0,5-2 мг через компрессорный небулайзер [28] .
Чтобы предотвратить пересушивание гортани, рекомендовано обильное питьё, жевательная резинка без сахара. Парацетамол или ибупрофен помогут облегчить боль и сбить высокую температуру. Полоскания горла, таблетки и спреи для местного применения не облегчают болезненность в гортани и будут полезны лишь при сопутствующем фаринготонзиллите. Необходимо избегать всего, что раздражает гортань: сигаретного дыма, кофеина, алкоголя, сухого жаркого воздуха и др.
Лечение бактериального ларингита требует назначения антибиотикотерапии (как местной — ингаляционной, так и системной). Желательно подбирать лекарства после уточнения возбудителя и определения его чувствительности к препаратам.
Лечение грибкового ларингита. Выбор лекарственного средства зависит от возбудителя и его чувствительности, возможно использование нистатина, кетоконазола, флуконазола, итраконазола, амфотерицина B.
Лечение острого аллергического ларингита с анафилаксией должно оказываться немедленно. Доврачебная помощь больному:
- Необходимо убрать причину (аллерген).
- Уложить больного на спину, приподняв ноги, беременных женщин стоит укладывать на левый бок.
- Вызвать неотложную скорую помощь.
- Оценить функцию дыхательных путей, кровообращения и уровень сознания.
- Ввести адреналин внутримышечно, если это необходимо для контроля симптомов и стабилизации артериального давления.
- По возможности наладить венозный доступ и начать инфузионную терапию с помощью физиологического раствора.
- Антигистаминные препараты являются дополнительной терапией.
Лечение рефлюкс-ларингита включает комплекс мероприятий:
- изменение в питании (исключение кислых и других раздражающих продуктов) и образе жизни (отказ от курения и употребления алкоголя);
- налаживание режима дня и отдыха;
- применение антацидных препаратов (снижают кислотность в верхних отделах пищеварительного тракта);
- применение ИПП (ингибитора протонной помпы) один или два раза в день [26] .
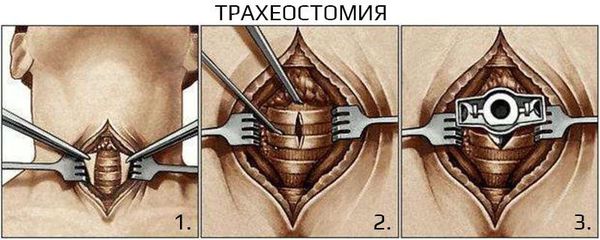
Хирургическое лечение не рекомендовано при неосложнённом течении ларингита. Проведение экстренных хирургических вмешательств необходимо при осложнённых формах и жизнеугрожающих состояниях, например при крайне выраженном стенозе гортани, эпиглоттите и абцессе. Проводят трахеостомию или инструментальную коникотомию [27] .
Прогноз. Профилактика
Острый ларингит без осложнений имеет благоприятный прогноз и проходит в течение 1-2 недель. При осложнённых формах (стенозах, гнойных процессах) необходимо оказание экстренной помощи и проведение хирургического лечения для спасения жизни. В некоторых случаях острый ларингит может перейти в хронический из-за индивидуальных особенностей патофизиологии пациента, сопутствующих заболеваний (например, сахарного диабета) или не проведённого своевременно лечения.
В статье рассмотрены клинико-иммунологические особенности острых стенозирующих ларинготрахеитов на фоне дисплазии соединительной ткани. Дана этиологическая характеристика заболевания по данным клинического наблюдения. Анализ местного иммунитета у таких де
Clinical and immunological characteristics of acute laryngitis in children with connective tissue dysplasia syndrome A. V. Pochivalov, E. I. Pogorelova, L. I. Khomutova, О. А. Panina, M. А. Shulga
The article describes the clinical and immunological features of acute stenosing laryngotracheitis on the background of connective tissue dysplasia. The etiological characteristics of the disease according to clinical observation were given. Analysis of local immunity in these children revealed a decrease in sIgA in saliva, which indicates a decrease in local immunity and, as a result, a tendency to develop acute respiratory diseases. An immunogram study revealed a clear immunosuppressive state of the immune system: a significant reduction in the number of common lymphocytes, the level of T-lymphocytes, T-helper cells, T-cytotoxic and O-lymphocytes, and a decrease in the reserve capacity of neutrophils. Also, in children with connective tissue dysplasia, total IgE was 3,7 times increased, which was reflected in clinical observations and the disposition of such children to atopic diseases.
За последние 10 лет отмечается рост острых стенозирующих ларинготрахеитов, которые являются одной из главных причин обструкции верхних дыхательных путей у детей младшего возраста и занимают ведущее место в общей структуре заболеваемости детей [1]. По данным российских ученых до 75% всех случаев острого ларинготрахеита протекает с явлениями стеноза гортани [2]. Развитию стеноза гортани способствуют особенности строения дыхательных путей у детей, особенно младших возрастных групп. Это воронкообразная форма гортани, рыхлая волокнистая соединительная ткань подсвязочного аппарата, узкий просвет гортани. Особой группой, требующей повышенного внимания, являются дети с острым ларингитом, протекающим на фоне дисплазии соединительной ткани [3]. Дисплазия соединительной ткани изменяет резистентность и реактивность организма ребенка [4–6]. В работах отечественных ученых собрана большая доказательная база по изменению физиологических параметров и реактивности детей при коморбидных состояниях [7–9]. Расширяющиеся диагностические возможности современности позволяют диагностировать коморбидные состояния, меняющие течение основных заболеваний, и вовремя найти пути их коррекции [10–12]. Кроме того, как проявление фибропластического диатеза, дисплазия соединительной ткани способствует формированию хронической патологии опорно-двигательного аппарата и внутренних органов, не исключая дыхательную систему. Заболевание у таких детей часто сопровождается развитием различных осложнений, в том числе и со смертельным исходом. Поэтому острый стенозирующий ларинготрахеит на фоне дисплазии соединительной ткани до настоящего времени находится под пристальным наблюдением и изучением врачей многих специальностей, но больше всего он волнует врачей-педиатров и врачей-реаниматологов.
Целью настоящей работы было проанализировать особенности клинического течения и особенности иммунитета при острых ларингитах у детей с синдромом дисплазии соединительной ткани.
Материалы и методы исследования
Под нашим наблюдением находилось 190 детей (104 мальчика и 86 девочек) в возрасте от 1,5 до 5 лет. Средний возраст 3,1 ± 1,2 года. Всем детям был поставлен диагноз острого инфекционного ларинготрахеита различных клинических вариантов течения. Все дети были разбиты на три клинические группы: первая группа — 73 ребенка с рецидивирующим стенозирующим ларинготрахеитом; во вторую группу вошли 62 ребенка, которые имели острый ларинготрахеит со стенозом гортани, который появился впервые; третья группа — 55 человек с острым ларинготрахеитом, протекавшим без стеноза гортани. Достоверных различий по возрасту, полу, социальному уровню между группами не было.
Результаты и обсуждение
Характеристика клинико-лабораторных показателей выявила, что этиологическую основу всех форм острых стенозирующих ларинготрахеитов составляют вирусы. Во всех группах преобладали вирусы парагриппа 1-го и 3-го типов (58%), вирусы гриппа А и В выделялись в 22%, аденовирус в 2% случаев. Во всех остальных случаях (18%) выделяли микробные ассоциации, хламидии и их сочетание. Статистически достоверных различий в частоте выделения вирусов в различных группах не было выявлено.
В результате обследования у большинства детей (89%) с признаками дисплазии соединительной ткани было выявлено снижение IgА в крови и в слюне, что говорит о снижении местного иммунитета и, как следствие, о склонности к развитию воспалительных заболеваний. Показатель sIgА в слюне у детей с признаками дисплазии соединительной ткани во всех группах был снижен до среднего значения 137 ± 7,4 мг/л (127,0–160,0 мг/л) при норме 200–1000 мг/л. Измерение данного параметра у детей без дисплазии соединительной ткани показало значения, превышающие вышеуказанные значения в 1,8 раза. При этом в крови у этих детей выявлено нормальное содержание В-лимфоцитов. Следовательно, изменение факторов местного иммунитета является главным в развитии частых ОРЗ у детей с дисплазией соединительной ткани. Это подтверждает литературные данные о том, что дети с дисплазией соединительной ткани относились к группе часто болеющих детей в 2 раза (p < 0,01) чаще своих сверстников, не имеющих признаков изменений соединительной ткани.
Исследование показателей гемограммы, иммунограммы у детей с дисплазией соединительной ткани выявило достоверное снижение количества общих лимфоцитов, уровня Т-лимфоциов, Т-хелперов, Т-цитотоксических и О-лимфоцитов и снижение резервных возможностей нейтрофилов. Таким образом, можно констатировать явное иммунодепрессивное состояние иммунной системы: супрессию всех клеточных реакций, снижение резервных возможностей нейтрофилов.
Во всех группах у детей с дисплазией соединительной ткани была выявлена повышенная склонность к развитию атопических реакций. Так, атопический дерматит как сопутствующая патология обнаружен у таких детей в 1,6 раза чаще. Эти же показатели подтверждались результатами лабораторной диагностики — общий IgE (индикатор атопических реакций) превышал нормативные значения плазмы крови в среднем в 3,7 раза (p < 0,05).
Выводы
У детей с дисплазией соединительной ткани имеет место иммунодепрессивное состояние иммунной системы: супрессия всех клеточных реакций, снижение резервных возможностей нейтрофилов и снижение активности местного иммунитета. Это объясняет более частое развитие острых респираторных заболеваний у таких детей, чем в общей популяции. При ларинготрахеитах наиболее частыми возбудителями являются вирусы. Все это дает основание для дифференцированной этиопатогенетической терапии с включением в общий комплекс иммуномодулирующих препаратов.?
Литература
- Погорелова Е. И., Почивалов А. В., Панина О. А., Савенко И. Л. Острые ларингиты у детей раннего возраста на фоне синдрома дисплазии соединительной ткани // Научные ведомости Белгородского государственного университета. Серия: Медицина. Фармация. 2014. № 24–1 (195). С. 71–72.
- Погорелова Е. И., Почивалов А. В., Панина О. А., Гудкова А. Н., Хомутова Л. Н., Шеменев М. А. Эффективность применения препарата иммунокинд для профилактики острых респираторных инфекций у часто болеющих детей с атопическим дерматитом // Педиатрия. Журнал им. Г. Н. Сперанского. 2016. Т. 95. № 4. С. 215–222.
- Почивалов А. В., Погорелова Е. И., Панина О. А. Бронхолегочная дисплазия: диагностика, профилактика // Прикладные информационные аспекты медицины. 2017. Т. 20. № 3. С. 110–114.
- Новикова В. П., Демченкова О. А., Листопадова А. П., Азанчевская С. В., Петровский А. Н. Патология верхних отделов органов пищеварения у детей с дисплазией соединительной ткани. В сборнике: Инновационные технологии в медицине детского возраста Северо-Кавказского федерального округа Материалы Северо-Кавказской научно-практической конференции с международным участием. 2018. С. 195–197.
- Погорелова Е. И., Почивалов А. В., Звягин А. А., Панина О. А. Особенности местного иммунитета у детей с рекуррентными респираторными инфекциями на фоне атопического дерматита // Прикладные информационные аспекты медицины. 2017. Т. 20. № 3. С. 105–109.
- Шульга М. А., Панина О. А. Особенности местного иммунитета у подростков с респираторными инфекциями на фоне аллергических заболеваний и возможности его коррекции. В сборнике: Современные проблемы подростковой медицины и репродуктивного здоровья молодежи. Кротинские чтения. Сборник трудов 2-й Всероссийской научно-практической конференции / Под ред. А. С. Симаходского, В. П. Новиковой, М. Ф. Ипполитовой. 2018. С. 383–384.
- Бавыкина А. Б., Звягин А. А., Настаушева Т. Л., Гусев К. Ю., Бавыкин Д. В., Когутницкая М. И., Перцева М. В. Состояние физического развития у детей с непереносимости глютена // Прикладные информационные аспекты медицины. 2017. Т. 20. № 3. С. 159–164.
- Звягин А. А., Бавыкина И. А. Эффективность безглютеновой диеты в терапии расстройств аутистического спектра у детей // Педиатрия. Журнал им. Г. Н. Сперанского. 2017. Т. 96. № 6. С. 197–200.
- Бавыкина И. А., Звягин А. А., Мирошниченко Л. А., Гусев К. Ю., Жаркова И. М. Эффективность продуктов из амаранта в безглютеновом питании детей с непереносимостью глютена // Вопросы питания. 2017. Т. 86. № 2. С. 91–99.
- Bavykina I. A., Zvyagin A. A., Nastausheva T. L., Bavykin D. V. Serologic and genetic markers of gluten intolerance in autism spectrum disorders // Research Journal of Pharmaceutical, Biological and Chemical Sciences. 2018. Т. 9. № 3. С. 38–42
- Бавыкина И. А., Настаушева Т. Л., Бавыкин Д. В., Соболева В. И., Панина О. А. Нутритивный статус детей с синдромом Дауна // Научно-медицинский вестник Центрального Черноземья. 2018. № 72. С. 98–100.
- Листопадова А. П., Калинина Н. М., Новикова В. П., Мельникова И. Ю., Петровский А. Н., Чиненова Л. В., Давыдова Н. И. Исследование цитокинового статуса у детей с хроническим гастритом и сопутствующим ювенильным артритом // Цитокины и воспаление. 2014. Т. 13. № 4. С. 61–65.
А. В. Почивалов* , 1 , доктор медицинских наук, профессор
Е. И. Погорелова*, кандидат медицинских наук
Л. И. Хомутова**
О. А. Панина*, кандидат медицинских наук
М. А. Шульга***
* ФГБОУ ВО ВГМУ им. Н. Н. Бурденко МЗ РФ, Воронеж
** ДП № 9 БУЗ ВО ВГКБ № 5, Воронеж
*** БУЗ ВО ОДКБ № 1, Воронеж
Клинико-иммунологические особенности острых ларингитов у детей с синдромом дисплазии соединительной ткани/ А. В. Почивалов, Е. И. Погорелова, Л. И. Хомутова, О. А. Панина, М. А. Шульга
Для цитирования: Лечащий врач № 4/2019; Номера страниц в выпуске: 55-56
Теги: острые респираторные заболевания, стеноз, обструкция верхних дыхательных путей.
Круп – это острый стенозирующий ларинготрахеит – синдром, связанный с дыхательной системой ребенка, возникающий в основном в ночное время и проявляющийся хрипотой, особым свистящим дыханием, лающим кашлем.
Круп диагностируют детям до 4 лет. У более старших детей и подростков дыхательные пути не такие узкие, хрящи в их стенках теряют эластичность, потому при воспалении набухание слизистой не вызывает таких симптомов. Круп зачастую не представляет серьезной опасности, но вовремя должны быть приняты соответствующие меры, описанные выше.
Что провоцирует / Причины Крупа у ребенка:
Причиной крупа является разбухание или спазм слизистой оболочки трахеи и гортани. Спровоцировать его могут такие заболевания как:
- грипп
- ОРВИ
- аллергия
- недостаток кальция в крови
- вирусная или бактериальная инфекция, что ведет к воспалению надгортанника
Симптомы крупа у ребенка могут появиться вследствие втягивания носом инородного тела (ракушки, вишневой косточки, ореха и пр.), что приводит к спазму трахеи и гортани.
Симптомы Крупа у ребенка:

Сужается просвет гортани, что проявляется лающим кашлем и дисфонией. Под дисфонией понимают потерю обычного тембра голоса. Симптомы крупа у ребенка появляются резко, обычно на фоне острого респираторного вирусного заболевания, сопровождающегося повышенной температурой тела. Обычно круп появляется в первые 3 суток заболевания ОРВИ.
Существует четыре степени тяжести стеноза (сужения гортани и трахеи):
Сознание ребенка ясное. Есть беспокойство, время от времени появляется лающий кашель, инспираторная одышка. Голос осиплый. Кожа обычного оттенка.
Среди осложнений крупа у ребенка выделяют бактериальный нисходящий трахеобронхит и пневмонию. Болезнь чаще находится на первой или второй степени (описаны выше), улучшения наступают через 1-3 суток. Круп рецидивирует, если у ребенка атопия. Сочетается он с приступом бронхиальной астмы. Для крупа характерно быстрое прогрессирование.
Диагностика Крупа у ребенка:
При диагностике отличают острый стенозирующий ларинготрахеит у ребенка от дифтерийного крупа. Второй имеет более медленное развитие, симптомов ОРВИ не фиксируют. Эпиглоттит отличается от крупа наличием выраженного токсикоза, повышенной температурой, ухудшением проходимости гортани, если ребенок лежит на спине. При эпиглоттите у ребенка нет лающего кашля. В четверти случаев вместе с этим заболеванием начинается и пневмония.
При анафилактическом шоке у детей отек гортани внезапный, развивается всего за несколько минут после контакта организма с аллергеном: ядом насекомого, пищей, введением вакцины. Круп отличают и от врожденного сужения гортани (стридора), которое появляется, как правило, по причине врождённой мягкости надгортанника или хрящей гортани, реже с сужениями трахеи. Вдох утруднен в большинстве случаев сразу после рождения ребенка, симптом усиливается в период заболевания ОРВИ.
Лечение Крупа у ребенка:
Меры первой помощи при крупе у ребенка
1. Если у ребенка тяжелое дыхание, его берут на руки, успокаивают словами и поглаживаниями, поят подогретым молоком или же щелочной минеральной водой без газа.
2. Ребенок должен хорошо дышать, потому желательно открыть окна или вынести его на террасу.
3. В качестве отвлекающих мер используют горячие ванночки для ног или горчичники на стопы. Но с младенцем такие процедуры проводить очень сложно и не рекомендуется врачами.
4. В качестве отвлекающей меры часто применяют ингаляцию влажного теплого пара в ванной комнате. Заносят ребенка в ванную и открывают горячую воду, чтобы она текла сильной струёй.
5. Ребенку дают антигистаминное средство: кларитин, фенистил, зодак. Средства от аллергии должны быть всегда в вашей аптечке. Прием такого препарата поможет от отека гортани.
6. При повышенной температуре у малыша нужно снизить ее до нормы, поскольку от жара отек тканей только усугубляется. Никогда не используйте аспирин при крупе у детей.
7. Когда признаки крупа нарастают, сосудосуживающее средство капают еще и на корень языка. Если есть насморк, то в нос ребенку капают сосудосуживающие капли для облегчения дыхания носом. Следите за том, чтобы использовать детскую концентрацию и дозировку лекарства.
8. От крупа хорошо помогает ингаляция, к примеру, при помощи небулайзера.
9. Вызовите скорую помощь.
Врачи могут посоветовать госпитализировать ребенка, если он находится в тяжелом состоянии, или симптомы быстро прогрессируют. Иногда в домашних условиях не представляется реальным преодолеть круп, при котором большой стеноз гортани.
Не рекомендуется
- давать ребенку мед и масляные лекарства
- давать ребенку во время приступа мяту (может возникнуть аллергия)
- брызгать в горло малышу спреи (состояние может ухудшиться)
После того, как приняты первые меры при крупе, лечение проводится с помощью таких средств:
- отхаркивающие и бронхолитические средства
- противовирусные препараты
- антибиотики в случае длительного течения заболевания и появлении осложнений
- иммуностимуляторы
Круп у ребенка можно рецидивировать, потому средства, которыми можно неотложно помочь малышу, должны быть под рукой. Их хранят в аптечке и обязательно берут в дорогу, куда бы вы ни ехали.
Профилактика Крупа у ребенка:
1. Проводите профилактику острых респираторных инфекций
2. При заболевании ОРВИ терапия должна быть своевременной и адекватной
3. Держите под рукой препараты для снятия стеноза гортани и трахеи
4. Поддерживайте в помещении правильный микроклимат – воздух должен быть влажным (60-65%) и прохладным (18–20 °С)
5. Регулярно проветривайте детскую комнату
6. Следите, чтобы ребенок не контактировал с потенциальными аллергенами
7. Если возникли другие симптомы, связанные с дыхательной системой, срочно обратитесь к врачу
К каким докторам следует обращаться если у Вас Круп у ребенка:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Крупа у ребенка, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Что такое острый ларингит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Столяровой Елены Александровны, аллерголога со стажем в 16 лет.
Над статьей доктора Столяровой Елены Александровны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Острый ларингит — острое воспалительное заболевание слизистой оболочки гортани длительностью до трёх недель. Проявляется болями в горле при глотании и попытке говорить, изменением голоса (осиплостью, хрипотой), лающим кашлем, затруднённым дыханием (стридором), а также возможным повышением температуры тела и ухудшением самочувствия [1] .

Причины острого ларингита могут быть инфекционными (связанными с патогенными микроорганизмами) и неинфекционными (асептическими).
Инфекционные причины:
- Вирусы (70 % случаев ларингита) — чаще всего риновирусы, респираторно-синцитиальный вирус (RSV), аденовирус, грипп A или B, вирус парагриппа типа 1 и 2. Гораздо реже ларингит вызывают вирусы герпеса, Эпштейна — Барр, Коксаки, ВИЧ — эти возбудители, как правило, поражают людей с ослабленным иммунитетом [8] .
- Бактерии — чаще всего гемофильная палочка типа В (22-35 %). Этот же возбудитель вызывает опасное для жизни заболевание — эпиглоттит ( воспаление области надгортанника и окружающей его клетчатки) . Также причиной ларингита могут быть бета-гемолитический стрептококк, мораксела катаралис (2-10 %) и золотистый стафилококк (MRSA) — до 33 %. Другие бактериальные инфекции гораздо реже вызывают острый ларингит: респираторные хламидии и микоплазмы, коклюш, сифилис, туберкулёз, дифтерия[10] .
Неинфекционные причины:
- Травма (физическая или фонотравма). Фонотравма может быть вызвана криком или пением, а также интубацией трахеи. К физической относится тупая или проникающая травма гортани и аспирация (вдыхание) инородного тела. Очень важно исключать аспирацию инородного тела, особенно у детей. Инородные предметы часто не замечают, пропускают и ошибочно диагностируют рецидивирующий хронический ларингит [9] .
- Аллергия. Острый аллергический ларингит (в виде анафилаксии и ангионевротического отёка) возникает после повторного воздействия причинно-значимого аллергена и может быстро стать опасным для жизни. Чаще всего причинами аллергического отёка гортани являются:
- пища (молоко, орехи, морепродукты, рыба, соя, пшеница);
- пыльца различных растений;
- лекарства;
- косметика, парфюмерия, бытовая химия;
- укусы насекомых;
- животные.
Если острый ларингит вызван вирусной инфекцией, то больной заразен для окружающих примерно 3-7 дней.
Факторы риска острого ларингита:

В Великобритании частота встречаемости острого ларингита в 2011 году составляла 5,9 случаев на 100 тыс. человек в неделю, независимо от возраста [30] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острого ларингита
- дисфония — хрипота, осиплость, которая может иметь форму напряжённого либо слабого голоса или афонию (полное отсутствие голоса);
- сухой лающий кашель (американцы говорят "как у тюленя");
- одышка из-за нарушения проходимости дыхательных путей (встречается в тяжёлых случаях заболевания);
- дисфагия (нарушение глотания);
- одинофагия (ощущение боли во время прохождения пищи по пищеводу);
- сухость, боль и ощущение комка в горле;
- зуд горла.
При инфекционном процессе возможно сочетание с лихорадкой, насморком и нарушением общего самочувствия [3] .
Патогенез острого ларингита
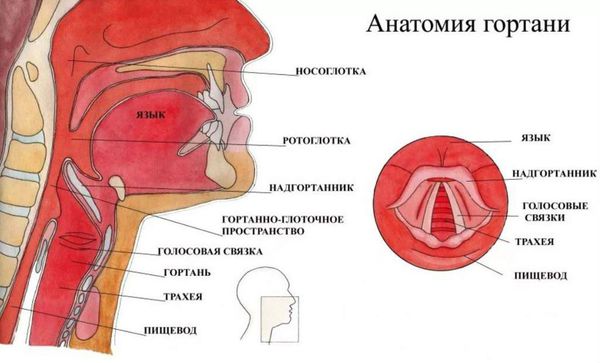
Гортань (Larynx) — это условная граница, разделяющая верхние и нижние дыхательные пути. Это своеобразный музыкальный инструмент в человеческом организме, дарующий голос. Он построен по принципу аппарата движения — в нём есть скелет (хрящи гортани) и его соединения (связки и суставы). На этом каркасе есть две полосы мышц (голосовые связки), которые тянутся вдоль верхней части дыхательной трубки (трахеи). Движения и вибрации этих мышц позволяют говорить, петь и шептать.
Кроме голосообразующей функции гортань выполняет ещё и защитную функцию. Когда мы глотаем, гортань закрывает свой вход, чтобы пища и жидкости попадали в пищевод, а не в дыхательные пути [4] .

Вне зависимости от причины, воспаление вызывает отёк голосовых связок и сужение просвета между ними. Возникает распад белков, что приводит к повышению осмотического и онкотического давления в повреждённых тканях. Из-за разницы в давлении в область повреждения устремляется жидкость, что приводит к появлению отёков. В слизистой оболочке гортани появляются изменения:
- Катаральные (связанные с воспалением слизистых оболочек): гиперсекреция слизистых желёз, отёк, покраснение. Наблюдаются п ри вирусных инфекциях.
- Выраженные отёчные — при аллергии.
- Инфильтративные (скопление в тканях организма клеток с примесью крови и лимфы) — характерны для новообразований и химических поражений (при воздействии кислот, щёлочей и других едких жидкостей);
- Гнойные — при бактериальных инфекциях [5] .
В ответ на раздражители слизистая оболочка гортани начинает продуцировать слизь, которая также может закупоривать дыхательный просвет, как пробка. Слизь образуется специальными клетками, которые называются бокаловидными. Они располагаются в слизистой оболочке и подслизистых железах. Слизь служит для защиты эпителиальных клеток от инфекционных агентов, аллергенов и раздражающих веществ. Именно поэтому курильщики страдают постоянным кашлем с отхождением мокроты. Увеличение секреции слизи в дыхательных путях — это маркер многих распространённых заболеваний, таких как ОРВИ или аллергия.
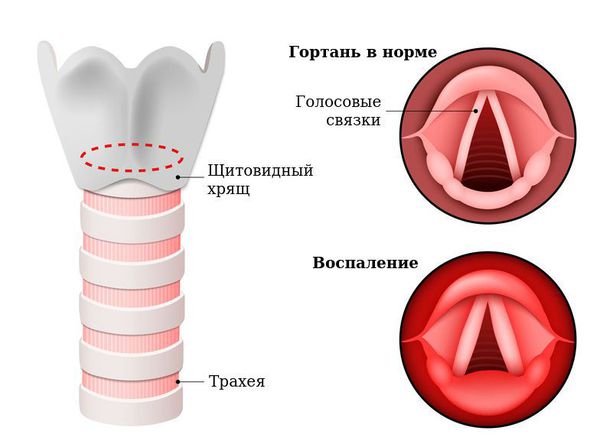
Голосовые связки из-за отёка слизистой утолщаются и не могут колебаться, голос меняется, становится осипшим или вовсе исчезает. В тяжёлых случаях связки могут практически смыкаться, вызывая одышку, шумное сиплое дыхание из-за невозможности сделать вдох. Такое состояние называется стенозом гортани, другое название — ложный круп (от шотландского "croup" — каркать). Это жизнеугрожающее состояние, которое характеризуется лающим кашлем, часто сопровождается инспираторной одышкой (затруднённым вдохом) и охриплостью голоса. Обычно наблюдается у детей в возрасте 6-36 месяцев, чаще всего на фоне переносимой вирусной инфекции: парагриппа — 50 %, гриппа — 23 %, аденовирусной инфекции — 21 %, риновирусной инфекции — 5 % [6] .
Классификация и стадии развития острого ларингита
По характеру возбудителя:
- бактериальный;
- вирусный;
- грибковый;
- специфический.
Виды острого ларингита:
- Флегмонозный ларингит — острый ларингит с образованием абсцесса (скоплением гноя) . Проявляется резкими болями при глотании и попытке говорить, лихорадкой, а также образованием инфильтрата в тканях гортани.
- Острый хондроперихондрит гортани — острое воспаление хрящей гортани.
Формы острого ларингита:
- Катаральный. Проявляется дисфонией, охриплостью голоса, першением, саднением и сухостью в горле при нормальной или субфебрильной температуре (37,1-38,0 °C). Иногда больные жалуются на сухой кашель, который в дальнейшем сопровождается отхаркиванием мокроты.
- Отёчный. Процесс не ограничивается слизистой оболочкой, а распространяется на глубжележащие ткани (мышечный аппарат, связки, надхрящницу). Пациенты жалуются на боль, усиливающуюся при глотании, выраженную хрипоту и осиплость голоса, высокую температуру, плохое самочувствие. Характерно появление кашля с отхаркиванием густой слизисто-гнойной мокроты. Возможно нарушение дыхания. Регионарные лимфатические узлы уплотнены, болезненны при пальпации (прощупывании).
- Флегмонозный. Боль становится сильнее, нарастает температура, ухудшается общее состояние, затрудняется дыхание, вплоть до асфиксии.
- Инфильтративный. Определяют значительную инфильтрацию, покраснение, увеличение в объёме и нарушение подвижности поражённого отдела гортани. Часто обнаруживается фибринозный налёт.
- Абсцедирующий — острый ларингит с образованием абсцесса. Проявляется резкими болями при глотании и фонации, которые распространяются на ухо. Также характерно повышение температуры тела и наличие плотного инфильтрата в тканях гортани [7] .
Осложнения острого ларингита
- Жизнеугрожающая обструкция верхних дыхательных путей, требующая неотложного врачебного вмешательства в дыхательные пути, такого как трахеотомия или интубация.
- Распространение воспалительных изменений на здоровые дыхательные пути — трахею, бронхи и лёгкие.
- Хронический ларингит. Развивается из-за повторяющегося острого ларингита или длительных воспалительных процессов в носу, его придаточных пазухах или глотке. Хронический ларингит может негативно повлиять на физическое здоровье, качество жизни, психологическое благополучие и профессиональную деятельность, если не будет должным образом лечиться. Такие пациенты обязательно должны наблюдаться у отоларинголога и фониатра, т. к. практически все хронические ларингиты являются предраковыми состояниями [22][30] .
- Стойкое нарушение голоса, особенно при хроническом ларингите.
- Гнойные осложнения в виде флегмоны шеи и абсцессов [21] .
Диагностика острого ларингита
Диагностика основывается на жалобах пациента на осиплость голоса, лающий кашель и хрипоту. Врач обязательно должен подробно опросить больного и выяснить, есть ли у него одышка, была ли травма незадолго до обращения и др.
Далее следует провести физикальный осмотр и определить, нет ли воспаления соседних участков — миндалин, глотки или носа. Воспаление часто говорит о наличии инфекционного заболевания.
Возможно проведение вокальной оценки с использованием специальных шкал, например шкалы GRBAS:
- Grade — общая тяжесть имеющихся нарушений.
- Roughness — грубость/изломанность голоса.
- Вreathiness — одышка.
- Asthenia — астеничность, слабость голоса.
- Strain — напряжение.
Каждый симптом оценивается отдельно:
- 0 класс — нормально;
- 1 класс — лёгкая степень;
- 2 класс — средняя степень;
- 3 класс — высокая степень.
Есть более простая шкала:
- 1 класс — субъективно нормальный голос;
- 2 класс — лёгкая дисфония;
- 3 класс — умеренная дисфония;
- 4 класс — тяжёлая дисфония;
- 5 класс – афония (полное отсутствие голоса).
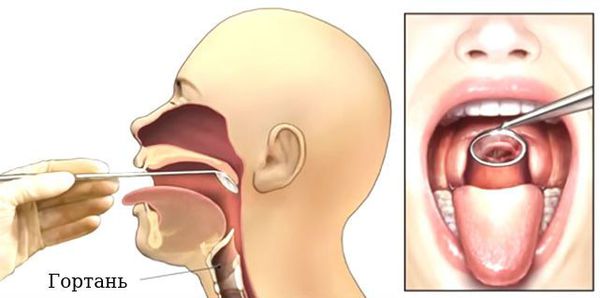
Проведение ларингоскопии — внешнего осмотра гортани и дыхательных путей зеркалом.

При необходимости используется ларингоскоп — эндоскопический прибор, позволяющий оценить отёк голосовых связок, скопление слизи, покраснение слизистой оболочки гортани и различные образования [17] [18] .
Ларингоскопия обязательна к выполнению, если:
- симптомы сохраняются более трёх недель;
- есть настораживающие признаки, такие как стридор (свистящее, шумное дыхание), курение, потеря веса, нарушение акта глотания [19] ;
- недавняя операция на шее, эндотрахеальная интубация, проведение лучевой терапии.
Жёсткая ларингоскопия (под общим наркозом) проводится в случае подозрения на атипичное поражение (узелки, полипы, предраковые или злокачественные новообразования), а также когда необходима биопсия.

Возможно обнаружение при биопсии гортани эозинофилов (клеток, часто участвующих в реализации аллергического воспаления). В этом случае необходимо проведение комплексного обследования — эндоскопии дыхательных путей в сочетании с аллергологическими тестами и обследованием желудочно-кишечного тракта [20] . У 33 % больных с выявленными эозинофилами в гортани обнаруживали эозинофильный эзофагит — воспаление пищевода с преобладанием эозинофилов.
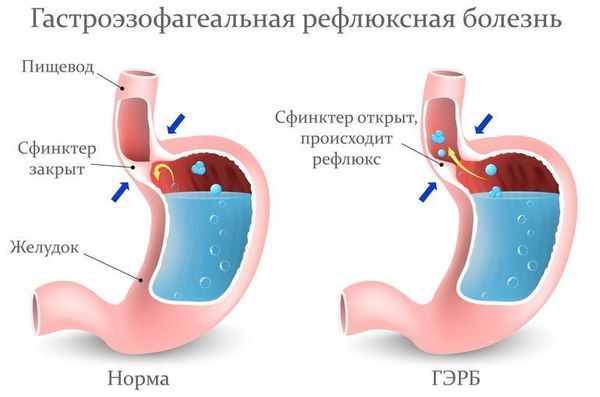
Пациентам с подозрением на ГЭР (гастроэзофагиальный рефлюкс) и ГЭРБ (гастроэзофагеальную рефлюксную болезнь) необходимо проконсультироваться у гастроэнтеролога и провести дообследование (ФГДС и пр.).
Лабораторное обследование назначается по показаниям, чаще всего это клинический анализ крови и анализ на С-реактивный белок для уточнения причины заболевания, возможно проведение аллерготестирования. КТ и МРТ являются вспомогательными методами, используются в случае неясного диагноза.
Лечение острого ларингита
Лечение зависит от причины, выявленной в ходе сбора анамнеза, а также от результата ларингоскопии. Как будет проходить лечение, амбулаторно или стационарно, в каждом случае решается индивидуально. Это напрямую зависит от степени тяжести, длительности заболевания и выраженности дыхательной недостаточности.
Лечение любого ларингита обычно включает в себя гигиену голоса:
- Голосовой отдых (молчание от нескольких часов до нескольких дней, исключая шепот).
- Системное увлажнение — использование в помещениях увлажнителей воздуха. Локальное увлажнение слизистых оболочек — проведение ингаляций физиологическим 0,9 % раствором через небулайзер [24] .

Вирусный ларингит обычно не требует специфического лечения, так как часто проходит самостоятельно через несколько дней. Рутинное назначение антибиотиков для лечения ларингита не рекомендуется [25] .
При появлении острого стенозирующего ларинготрахеита на фоне ОРВИ показано проведение ингаляций суспензией будесонида из расчёта 0,5-2 мг через компрессорный небулайзер [28] .
Чтобы предотвратить пересушивание гортани, рекомендовано обильное питьё, жевательная резинка без сахара. Парацетамол или ибупрофен помогут облегчить боль и сбить высокую температуру. Полоскания горла, таблетки и спреи для местного применения не облегчают болезненность в гортани и будут полезны лишь при сопутствующем фаринготонзиллите. Необходимо избегать всего, что раздражает гортань: сигаретного дыма, кофеина, алкоголя, сухого жаркого воздуха и др.
Лечение бактериального ларингита требует назначения антибиотикотерапии (как местной — ингаляционной, так и системной). Желательно подбирать лекарства после уточнения возбудителя и определения его чувствительности к препаратам.
Лечение грибкового ларингита. Выбор лекарственного средства зависит от возбудителя и его чувствительности, возможно использование нистатина, кетоконазола, флуконазола, итраконазола, амфотерицина B.
Лечение острого аллергического ларингита с анафилаксией должно оказываться немедленно. Доврачебная помощь больному:
- Необходимо убрать причину (аллерген).
- Уложить больного на спину, приподняв ноги, беременных женщин стоит укладывать на левый бок.
- Вызвать неотложную скорую помощь.
- Оценить функцию дыхательных путей, кровообращения и уровень сознания.
- Ввести адреналин внутримышечно, если это необходимо для контроля симптомов и стабилизации артериального давления.
- По возможности наладить венозный доступ и начать инфузионную терапию с помощью физиологического раствора.
- Антигистаминные препараты являются дополнительной терапией.
Лечение рефлюкс-ларингита включает комплекс мероприятий:
- изменение в питании (исключение кислых и других раздражающих продуктов) и образе жизни (отказ от курения и употребления алкоголя);
- налаживание режима дня и отдыха;
- применение антацидных препаратов (снижают кислотность в верхних отделах пищеварительного тракта);
- применение ИПП (ингибитора протонной помпы) один или два раза в день [26] .
Хирургическое лечение не рекомендовано при неосложнённом течении ларингита. Проведение экстренных хирургических вмешательств необходимо при осложнённых формах и жизнеугрожающих состояниях, например при крайне выраженном стенозе гортани, эпиглоттите и абцессе. Проводят трахеостомию или инструментальную коникотомию [27] .

Прогноз. Профилактика
Острый ларингит без осложнений имеет благоприятный прогноз и проходит в течение 1-2 недель. При осложнённых формах (стенозах, гнойных процессах) необходимо оказание экстренной помощи и проведение хирургического лечения для спасения жизни. В некоторых случаях острый ларингит может перейти в хронический из-за индивидуальных особенностей патофизиологии пациента, сопутствующих заболеваний (например, сахарного диабета) или не проведённого своевременно лечения.
Читайте также:

