Вирусы и инфекции вызывающие иммунодефицит
Обновлено: 23.04.2024
Нет, настоящий иммунодефицит — это серьезное заболевание, при нем в организме часто появляются инфекционные заболевания, которые протекают тяжело. Речь совсем не про ОРВИ. Иммунодефицитом врачи также называют состояние, при котором один или несколько факторов иммунной системы перестают защищать организм. В целом термин можно назвать собирательным, потому что причины, по которым эти факторы перестают работать, могут быть разными.
Глобально иммунодефициты можно разделить на три группы.
Их не стоит бояться, врачи определяют их как нормальное состояние человека. Физиологические иммунодефициты сигнализируют, что организм проходит через разные этапы жизнедеятельности. Они могут быть в детстве, во время беременности или в старости. Лечить их не нужно, просто важно понимать, что в это время люди болеют чаще. Поддерживать организм в эти периоды можно только с помощью вакцинации и здорового образа жизни.
Они возникают чаще всего в результате генетической поломки. Допустим, ребенок рождается с поломанным участком гена, отвечающего за какой-то из компонентом иммунной системы. В таком случае у него может не быть определенных клеток или белковых факторов, из-за этого ребенок начинает часто и тяжело болеть.
Современной медицине известно более 250 видов ПИД. Британское общество иммунологии отмечает, что в мире насчитывается около 6 миллионов людей с этим заболеванием, однако точное количество больных с ПИД установить невозможно — порядка 70—90 % из них остаются не диагностированными. Группа исследователей следила за жизнью 235 пациентов с первичным иммунодефицитом на протяжении 22 лет, за это время 32 из них умерли.
В России один из 500 россиян рождается с первичным иммунодефицитом. В российском регистре Национальной ассоциации экспертов в области ПИДС состоит 3017 пациентов.
Само название говорит о том, что изменения в иммунной системе появились не при рождении, а вторично — в результате какого-то патологического процесса или воздействующих факторов. Яркий пример вторичного иммунодефицита — это люди с ВИЧ-инфекцией. Изначально здоровый человек инфицируется вирусом, поражающим клетки иммунной системы, в результате развивается иммунодефицит. К этой же группе могут относиться пациенты с онкологическими заболеваниями, получающие химиотерапию. Вторичный иммунодефицит, как правило, протекает на фоне других заболеваний. Развитие иммунодефицитного состояния затрудняет их лечение, способствует формированию осложнений. Помимо ВИЧ к этой группе можно отнести лучевую болезнь, лимфопролиферативные заболевания, то есть связанные с клетками лимфоидной природы. Вторичный иммунодефицит, в отличие от ПИД, может пройти без лечения, например, если исчезнет воздействующий фактор.
Может ли человек с первичным иммунодефицитом вылечиться?
У некоторых людей с ПИД действительно нет шансов на полное выздоровление. Медицина может предложить им только поддерживающую терапию, направленную на борьбу с инфекцией. Но случается, что у самых тяжелых пациентов с первичным иммунодефицитом есть шанс на полное выздоровление. Это может произойти благодаря трансплантации гемопоэтических стволовых клеток от донора. Поэтому важно, чтобы как можно больше человек вступали в регистр доноров костного мозга.
Насколько опасны вторичные иммунодефициты?
Если говорить о ВИЧ, то без антиретровирусной терапии прогноз неблагоприятный. У человека могут развиться не только тяжелые инфекции, но и онкологические заболевания на последних стадиях (уже при СПИДе). Если говорить о вторичных иммунодефицитах, которые формируются в результате химиотерапии, то они проходят самостоятельно, как только заканчивается курс лечения.
Иммунодефициты легко распознать? Бывает ли, что врачи начинают лечить здоровых людей, думая, что у них иммунодефицит?
Важно понимать, что иммунодефицит — это тяжело протекающие инфекционные заболевания бактериального, грибкового и вирусного характера. И речь не про ОРЗ и ОРВИ. У людей с ним зачастую в анамнезе несколько пневмоний, синуситов, абсцессов, тяжелый кандидоз кожи и слизистых, тяжелое течение герпетических вирусов.
ВИЧ-инфекция — это медленно прогрессирующее инфекционное заболевание, вызываемое вирусом иммунодефицита человека (ВИЧ).
Размножаясь, ВИЧ поражает клетки иммунной системы — так называемые CD4+ Т-лимфоциты. В результате чего количество их постепенно уменьшается.
Что это за клетки?
Они отвечают за уничтожение тех вирусов, которые попали в организм человека и смогли преодолеть гуморальный барьер.
Т-лимфоциты действуют не против возбудителей, циркулирующих в крови, а распознают измененную, то есть зараженную вирусом, клетку и разрушают ее. Клетки CD4 регулируют весь этот процесс, выполняя функцию иммунной памяти.
Именно поэтому против ВИЧ иммунная система не может сработать так, как это было бы с любым другим вирусом.
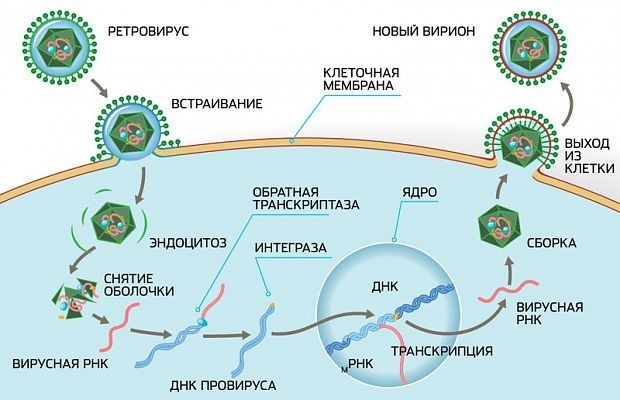
Стоит сразу отметить, что ВИЧ — вирус нестойкий, он погибает вне среды человеческого организма при высыхании содержащих его жидкостей и практически моментально погибает при температуре выше 56ºС.
ВИЧ содержится во всех биологических жидкостях человеческого организма. Однако достаточное для инфицирования количество ВИЧ может содержаться только в крови, сперме, предэякуляте, вагинальном секрете и грудном молоке.
Слюна, пот и моча не содержат достаточного для инфицирования количества вируса.
Пути инфицирования ВИЧ
Вероятность инфицирования при незащищенном контакте такого типа наиболее велика.
Некоторые другие практики, например оральный секс, могут подразумевать меньшую опасность инфицирования.
Несмотря на то, что в справочниках обычно для орального секса отмечается процент вероятности, отличный от нуля, за всю историю эпидемии пока достоверно не зафиксировано ни одного случая инфицирования таким образом — даже в том случае, если принимающий партнер проглатывает сперму после эякуляции.
Таким образом, получить ВИЧ может каждый независимо от пола, возраста, национальности, сексуальной ориентации, материального достатка или принадлежности к какой-либо социальной группе.
Часто люди могут знать, как необходимо поступать, чтобы избежать инфицирования, однако в силу социальных, культурных или экономических условий, в которых им приходится находиться, они могут воздерживаться от правильных действий.
Что такое СПИД?
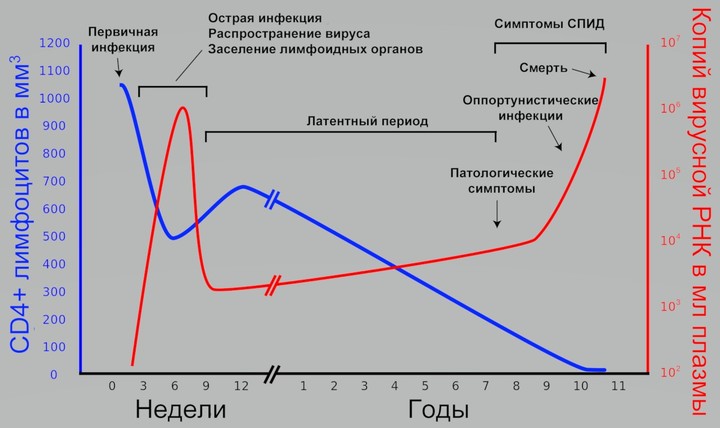
ВИЧ-инфекция течет медленно и почти бессимптомно. В течение многих лет она может никак не тревожить человека.
СПИД — синдром приобретенного иммунодефицита — тяжелое состояние, которое вызывается у человека длительным течением ВИЧ-инфекции.
Считается, что с момента проникновения вируса в организм до достижения стадии СПИДа проходит в среднем 10 лет (от 5 до 15 лет). Но только в том случае, если пациент, получив вирус, не начал лечение.
Антиретровирусная терапия является единственным средством для лечения ВИЧ-инфекции с доказанной эффективностью.
Если антиретровирусная терапия не начата вовремя и количество CD4+ Т-лимфоцитов снизилось ниже критического уровня 200 кл/мкл, у человека появляется вероятность развития СПИДа.
Но СПИДа можно избежать!
Что для этого нужно сделать? Необходимо как можно скорее после обнаружения в организме следов вируса начать так называемую антиретровирусную терапию (сокращенно АРВТ или АРТ).
Антиретровирусная терапия — это комбинация из 3-4 препаратов, которые блокируют размножение ВИЧ на разных этапах. Вследствие ее применения вирус иммунодефицита человека перестает размножаться.
Пока АРТ неспособна элиминировать вирус, то есть полностью вылечить ВИЧ-инфекцию, однако в состоянии не просто продлить жизнь ВИЧ-инфицированного человека, но и повысить ее качество.
Пациенты, которые получают АРТ, не болеют СПИДом!
Предполагаемая продолжительность жизни человека с ВИЧ-инфекцией, получающего АРТ, не отличается от таковой в общей популяции людей. Более того, человек, принимающий препараты АРТ и достигший неопределяемого уровня вирусной нагрузки, безопасен для своего сексуального партнера, даже в том случае, если занимается с ним сексом без презерватива.
Считается, что, если у человека с ВИЧ показатель вирусной нагрузки менее 200 копий, риск передачи отсутствует. Если этот показатель выше — риск безусловно есть. В этом случае ВИЧ-отрицательному партнеру советуется начать доконтактную профилактику (PrEP, ДКП).
Почему важно регулярно проходить тестирование на ВИЧ?
Зная результат обследования, вы избавитесь от неопределенности, связанной с тревожными размышлениями о том, что у вас может быть ВИЧ-инфекция, но вы не знаете об этом.
Плюсы тестирования:
Если результат теста показал, что у вас нет ВИЧ-инфекции, но при этом вы знаете, что ваше поведение связано с риском инфицирования, вы можете узнать, как быть осторожнее, дабы избежать инфицирования в будущем.
Впрочем, о тестировании не стоит забывать даже тем, кто состоит в моногамных отношениях: вы не можете знать наверняка, верен ли ваш партнер. Более того, испытывая чувство вины, он может стыдиться рассказывать вам о тех случайных связях, которые были у него на стороне.
Большинство тестов определяют не сам ВИЧ, а антитела к нему: иммунная система начинает вырабатывать их после того, как вирус попадает в организм. У 97 % людей антитела к ВИЧ выявляют в срок от 3 до 12 недель после инфицирования. В течение этого срока проверку можно проходить как в лабораторных условиях (ИФА-диагностика), так и при помощи домашней тест-системы — по крови или слюне.
Более чувствительные тесты (ИФА четвертого поколения) выявляют антигены, которые являются частью самого вируса и появляются в достаточном для определения количестве, пока антитела еще не появились. Подобные тест-системы показывают результат на сроке в 2—6 недель после инфицирования.
ПЦР-диагностика выявляет не антитела или антигены, а генетический материал вируса. Из-за высокой стоимости и сложности этот метод используется реже других. Он способен показать точный результат в срок от 1 до 4 недель.
Более подробно о том, каким бывает тестирование, вы можете узнать, вернувшись к оглавлению данного раздела.
ВИЧ-положительными называют людей, чей тест на ВИЧ показал положительный результат. То есть вирус в организме этого человека есть.
ВИЧ-отрицательными — людей, чей тест не обнаружил следов вируса в организме.
Знайте: тот факт, что у кого-то из вас обнаружена ВИЧ-инфекция, вовсе не означает, что вы должны отказываться от секса и/или отношений.
Но это значит, что как можно скорее вам нужно начать антиретровирусную терапию. От этого зависит ваше здоровье и здоровье вашего партнера.
Не бойтесь АРВ-терапии: несмотря на то, что в прошлом многие препараты от ВИЧ были весьма токсичны, сегодня они ничуть не опаснее других лекарств. Свои побочные эффекты есть и у них, но всех их можно избежать, если правильно подобрать схему лечения.
Запомните: схема подбирается врачом! Именно он обладает всеми необходимыми знаниями, чтобы определить, какие именно таблетки и по какому графику вам необходимо принимать. Не занимайтесь самолечением!
Если вы столкнулись с побочными эффектами, сообщите об этом вашему лечащему врачу в центре СПИД и попросите его подобрать для вас альтернативную схему терапии.
Как оценивают эффективность АРВТ и от чего она зависит?
Для оценки эффективности и неэффективности лечения используются разные критерии: вирусологические, иммунологические и клинические.
Вирусологическая эффективность — это уменьшение вирусной нагрузки до неопределяемой (менее 20 копий/мкл). Чем быстрее и значительнее упадет вирусная нагрузка, тем дольше терапия будет эффективной. Если через 6 месяцев после начала терапии вирусная нагрузка сохраняется выше порога определения — это вирусологическая неэффективность.
Причинами вирусологической неэффективности лечения могут быть:
низкая приверженность пациента лечению, то есть пропуск приема препаратов; несоблюдение других условий приема лекарств, например, таких как сочетание с пищей, межлекарственные взаимодействия; резистентность вируса к проводимой АРТ.
Иммунологическая эффективность — это увеличение количества CD4+ T- клеток. В разных исследованиях критерием иммунологического ответа служит прирост количества CD4+ T-клеток на 50 в микролитре, на 100 в мкл или на 200 в мкл. Или превышение CD4+ T-клетками порога в 200 кл/мкл или 500 кл/мкл. Под иммунологической неэффективностью подразумевается отсутствие прироста CD4+ T-клеток.
Стадия СПИДа наступает только в том случае, если количество CD4+ ниже 200 кл/мкл.
Клиническая эффективность
Клинический успех лечения оценивается как отсутствие СПИД- индикаторных заболеваний. Уменьшение выраженности общих симптомов.
Клинический успех лечения напрямую связан с вирусологическим и иммунологическим ответом на лечение.
Как рассказать партнеру, с которым я встречаюсь, что у меня ВИЧ?
Многие люди с ВИЧ-инфекцией сталкивались с отказом в отношениях, когда рассказывали о ВИЧ партнерам, с которыми встречались, из-за чего им было тяжело в дальнейшем принимать решение о раскрытии своего статуса.
Рассказать о себе партнеру будет проще, если вы предварительно обсудите это с другими ВИЧ-позитивными людьми или с профессионалом, работающим в этой сфере.
Однако помните, что ваш диагноз касается в первую очередь вас — это ваш личный мир, очень глубокая и интимная часть вас и вашей жизни.
От того, как и при каких обстоятельствах вы это преподнесете, будет зависеть реакция вашего партнера. Лучше всего рассказывать о том, что у вас ВИЧ-инфекция, тогда, когда вы сами приняли свой диагноз, а значит, перестал испытывать чувства вины и стыда, связанные с диагнозом.
Потому что состояние, находясь в котором, мы делимся чем-то сокровенным, отражается на собеседнике.
Теперь меня бросят, и я останусь один?
Нет. Не обязательно. Конечно, такая новость может огорчить и даже напугать вашего любимого человека, но это вовсе не означает, что он обязательно должен вас из-за этого бросить.
В мире много пар, в которых один из партнеров имеет положительный ВИЧ-статус, и эти пары остаются вместе, несмотря на ВИЧ.
Общение и честность являются ключевыми факторами укрепления и успешного развития отношений. Вы оба должны четко говорить о том, как вы чувствуете себя и что вы хотите друг от друга. Вам обоим нужно уметь внимательно слушать и слышать друг друга.
Вместо послесловия
В течение всех последних лет количество людей с ВИЧ в России растет, количество инфицированных от общего их числа равняется примерно одному проценту, то есть с ВИЧ живет практически каждый сотый россиянин. Это очень много.
Значительная часть из них — совсем не представители уязвимых групп, а гетеросексуальные мужчины и женщины, никогда не употреблявшие наркотиков.
Один из ста — совсем немного? Но это закон статистики: тем самым сотым может стать каждый. Вне зависимости от образа жизни, вероисповедания и социального статуса.
Более того, среди российских геев или мужчин, практикующих секс с мужчинами, носителем вируса по разным оценкам является каждый десятый или даже каждый пятый.
Это очень много. Именно поэтому Фонд помощи людям, живущим с ВИЧ, как и многие другие ВИЧ-сервисные организации, регулярно проводит анонимное бесплатное тестирование на ВИЧ.
В любое время пройти абсолютно анонимный тест (для этого не нужны ни прописка, ни паспорт) можно в открытом пространстве фонда СПИД.ЦЕНТР по адресу:
Москва, ул. Нижняя Сыромятническая, д. 11, с.1, офис 313.
Информация, представленная на странице, не должна быть использована для самолечения или самодиагностики. При подозрении на наличие заболевания, необходимо обратиться за помощью к квалифицированному специалисту. Провести диагностику и назначить лечение может только ваш лечащий врач.
Содержание статьи

Что такое иммунодефицит?
Читая об иммунодефицитных состояниях, многие люди неверно понимают, что значит данное заболевание, считая, что это более частые простуды и общее недомогание. В реальности иммунодефицит у взрослого – это серьезная, достаточно тяжелая патология, при которой перестают работать одно или несколько звеньев иммунной защиты организма от инфекций. Причем, это не одно единственное заболевание, а целая группа процессов, имеющих разные причины и симптомы болезни, тяжесть и прогнозы.
Опасность иммунодефицитов в том, что на фоне серьезных изменений иммунная система перестает надежно защищать организм от агрессии возбудителей, в силу чего вирусные и бактериальные инфекции протекают тяжело, с осложнениями и могут грозить неблагоприятными исходами. Источник:
М. Есеналиев. Синдром приобретенного иммунодефицита – главная проблема общественного здравоохранения // Вестник АГИУВ, 2013, №1, с.64-65.
Классификация иммунодефицитов
С точки зрения причин и патогенеза иммунодефицитов их можно разделить на три большие группы.
Причины возникновения
В отношении первичных иммунодефицитов точной причины, вызывающей повреждения генов не определено. Возможно влияние тератогенных факторов во время беременности, изначальные дефекты в половых клетках родителей, нарушения во время внутриутробного развития, вызванные перенесенными инфекциями, приемом лекарств или проблемами здоровья матери.
Вторичными причинами могут стать вирусы, поражающие иммунные клетки, облучение, химиопрепараты,тяжелые инфекции и т.д.
Признаки иммунодефицитов
При иммунодефицитах основными проявлениями становятся тяжело протекающие бактериальные, грибковые или вирусные инфекции. Речь идет не о банальных простудах, а о серьезных состояниях: постоянные синуситы, рецидивирующие пневмонии, множественные абсцессы, грибковые поражения кожи, слизистых и кишечника, герпетические высыпания. Чем тяжелее стадия иммунодефицита, тем серьезнее проявления.
Врачи выделяют пять групп ПИД в зависимости от поражения того или иного звена иммунитета:
- поражение гуморального иммунитета;
- комбинированные;
- дефекты фагоцитоза;
- проблемы клеточного звена;
- патология систем комплемента.
Заподозрить ПИД можно по набору определенных признаков, но диагноз подтверждается лабораторно, по данным иммунограммы, а при ВИЧ – выявляя антитела к иммунодефициту человека. Среди ключевых признаков можно отметить:
- наличие ПИД у членов семьи, гибель от инфекций в раннем возрасте;
- рецидивирующие гнойные отиты (более 8 случаев за год), два и более синусита;
- две или более пневмонии за год;
- отсутствие эффекта от приема стандартных антибиотиков, применяемых более 2 месяцев;
- тяжелые осложнения после вакцинации живыми вакцинами;
- рецидивирующие гнойные процессы кожи и мягких тканей (фурункулы, абсцессы);
- выявление двух и более системных инфекций с менингитами, сепсисом, остеомиелитом;
- рецидивирующий системный кандидоз у пациентов старше года;
- тяжелые атипичные инфекции (например, пневмоцистные пневмонии).
Эти явления могут дополнять длительные периоды субфебрилитета, повторные инфекции с переходом в хронические, рецидивирующие формы, неэффективность при лечении инфекций по стандартным схемам, снижение работоспособности, постоянная астения. Но важна полноценная диагностика с проведением осмотра иммунолога и изучением развернутой иммунограммы Источник:
RajeN, DinakarC. OverviewofImmunodeficiencyDisorders // ImmunolAllergyClinNorthAm. 2015 Nov;35(4):599-623. doi: 10.1016/j.iac.2015.07.001. Epub 2015 Aug 25. .
Задачи иммунологических обследований:
- подтверждение иммунодефицитных состояний;
- определение тяжести нарушений того или иного звена иммунитета;
- индивидуальный подбор иммунокорректирующей терапии и оценка его эффективности;
- составление прогноза, контроль за терапией, профилактика осложнений.
Проведение иммунотерапии
После того как выполнена полная диагностика и определен тип иммунодефицита, врач-иммунолог подбирает индивидуальную схему лечения.
Применение иммунотерапии (препаратов для коррекции иммунитета) направлено на усиление работы иммунной системы, коррекции нарушенного баланса иммунных реакций, подавление агрессии аутоиммунитета, патологически активных процессов. Важно также стимулировать именно нарушенные у конкретного пациента звенья иммунитета.
Информация, представленная на странице, не должна быть использована для самолечения или самодиагностики. При подозрении на наличие заболевания, необходимо обратиться за помощью к квалифицированному специалисту. Провести диагностику и назначить лечение может только ваш лечащий врач.
Содержание статьи:

Что такое вирусная инфекция?
Вирус – это крошечный агент, который живет внутри живых клеток или клеток-хозяев. Вирусы нуждаются в живых клетках, чтобы иметь возможность воспроизводиться. Существуют тысячи вирусных инфекций человека, некоторые из которых встречаются чаще, чем другие. Например, простуда и грипп – это вирусы, но встречаются они чаще, чем Эбола и ВИЧ. Обычно инфекции вирусного характера у взрослых протекают нетяжело у относительно здоровых людей, но могут быть довольно тяжелыми для людей с ослабленной иммунной системой. Практически любой вирус может привести к осложнениям, присоединению микробной инфекции.
Основные вирусные инфекции
Вирусные заболевания – это чрезвычайно распространенные инфекции. Есть много типов возбудителей, вызывающих самые разные вирусные заболевания. Самый распространенный тип вирусного заболевания – простуда, вызванная вирусной инфекцией верхних дыхательных путей (носа и горла). Другие распространенные вирусные заболевания:
- ветряная оспа;
- грипп;
- герпес;
- вирус иммунодефицита человека (ВИЧ / СПИД);
- вирус папилломы человека (ВПЧ);
- инфекционный мононуклеоз;
- свинка, корь и краснуха;
- опоясывающий лишай;
- вирусный гастроэнтерит (желудочный грипп);
- вирусный гепатит;
- вирусный менингит;
- вирусная пневмония.
Для вирусных инфекций характерна высокая заразность, они передаются от человека к человеку, когда вирус проникает в организм и начинает размножаться. Источником является больной человек (животное) или носители. Распространенные пути и механизмы передачи вирусов от человека к человеку включают:
- вдыхание переносимых по воздуху капель, зараженных вирусом;
- употребление в пищу или питье воды, зараженной вирусом;
- половой контакт с человеком, инфицированным вирусом, передающимся половым путем;
- непрямая передача от человека к человеку вирусным хозяином, таким как комар, клещ или полевая мышь;
- прикосновение к поверхностям или биологическим жидкостям, зараженным вирусом.
Вирусные заболевания в своем развитии и течении имеют определенные отличия, вызывают широкий спектр симптомов, которые различаются по характеру и степени тяжести в зависимости от конкретной причины вирусной инфекции и других факторов, включая возраст человека и общее состояние здоровья.
Вирусные заболевания не поддаются лечению антибиотиками, которые могут вылечить только бактериальные заболевания и инфекции. Однако наиболее распространенные формы вирусной инфекции – ОРВИ и грипп – у относительно здоровых людей проходят самостоятельно Источник:
Грипп и острые респираторные вирусные инфекции. Сельков С.А. Инфекция и иммунитет, 2019. с. 216 . Это означает, что распространенные виды вызывают заболевание в течение определенного периода времени, затем проявления вирусной инфекции проходят, все симптомы исчезают, поскольку иммунная система атакует вирус, и тело восстанавливается.
Вирусная инфекция: основные симптомы заболевания
Симптомы вирусных заболеваний различаются в зависимости от конкретного типа, характеристики вируса, вызывающего инфекцию, пораженной области тела, возраста, истории болезни пациента и других факторов, изначального состояния при вирусной инфекции. Симптомы вирусных заболеваний могут затронуть практически любую область тела или систему организма. Они могут включать:
- гриппоподобные симптомы (утомляемость, лихорадка, боль в горле, головная боль, кашель, ломота и боли);
- желудочно-кишечные расстройства, такие как диарея, тошнота и рвота;
- раздражительность;
- недомогание;
- сыпь;
- чихание;
- заложенность носа, насморк или постназальное затекание;
- увеличение лимфатических узлов;
- воспаление, отечность миндалин;
- необъяснимую потерю веса.
У младенцев картина вирусной инфекции также может включать:
- выпячивание родничка на макушке;
- затруднения кормления;
- постоянный плач или беспокойство;
- чрезмерную сонливость.
Серьезные признаки, которые могут указывать на опасные для жизни осложнения
В некоторых случаях нужно строго контролировать то, как проявляется инфекция. Немедленно нужно обратиться за медицинской помощью, если наблюдаются какие-либо из следующих симптомов:
- изменение ориентации во времени, пространстве или уровня сознания;
- боль в груди;
- глубокий влажный грудной кашель с выделением желтой, зеленой или коричневатой мокроты;
- высокая температура (выше 39 градусов);
- вялость или заторможенность;
- судороги;
- одышка, хрипы или затрудненное дыхание;
- скованность мышц шеи;
- пожелтение кожи и белков глаз (желтуха).
Методы диагностики
Большинство ОРВИ и грипп в эпидемический сезон диагностируют клинически, учитывая особенности симптомов, тяжесть заболевания и сроки развития болезни (инкубационный период). В зависимости от того, сколько длится период инкубации – от момента контакта с больным, до первых признаков болезни, можно уточнить тип ОРВИ.
В некоторых случаях могут помочь некоторые тесты – анализы крови, тесты ПЦР, исследования на антитела. Вирусные инфекции имеют особенности лабораторной диагностики, для них характерны изменения в показателях крови. Дополнительно врач может решить, как определить, отличить конкретные типы вирусов. Например, при заражении COVID-19 необходимо выполнение экспресс-теста на наличие вируса, а в стадии выздоровления – определение уровня антител Источник:
Совершенствование диагностики герпес-вирусных инфекций. Васильев А.Н., Федорова Н.Е., Климова Р.Р., Адиева А.А. Клиническая лабораторная диагностика, 2012. с. 52-55 .
Лечение вирусной инфекции у взрослых
Терапия вирусных инфекций зависит от конкретного вируса и других факторов. Общие лечебные меры направлены на облегчение симптомов, чтобы человек мог отдохнуть, поддержать свои силы и выздороветь без развития осложнений. Чем лечить инфекции, определяет врач.
Общие препараты для лечения и немедикаментозные методы вирусных инфекций включают:
- жаропонижающие, противовоспалительные препараты нестероидного ряда при лихорадке, ломоте в теле и боли;
- прием дополнительной теплой жидкости;
- дополнительный отдых и сон;
- правильное питание.
Важно знать, что антибиотики при вирусной инфекции не показаны, они применимы только при развитии или угрозе присоединения микробных осложнений.
В зависимости от типа вирусной инфекции и наличия осложнений может потребоваться широкий спектр других методов лечения. Например, инфекцию, вызванную вирусом папилломы человека (ВПЧ), которая приводит к дисплазии шейки матки, можно лечить путем хирургического удаления аномальных клеток на шейке матки женщины.
В некоторых случаях для лечения вирусных заболеваний могут быть назначены определенные лекарства:
Возможные осложнения после вирусных инфекций
В некоторых случаях заболевания могут привести к серьезным, возможно, опасным для жизни осложнениям после вирусной инфекции, таким как обезвоживание, бактериальная пневмония и другие вторичные бактериальные инфекции. Особенно это вероятно у людей, подверженных риску осложнений. К ним относятся те, кто страдает хроническим заболеванием, подавленной или ослабленной иммунной системой, младенцы и пожилые люди Источник:
ОСТРЫЕ РЕСПИРАТОРНЫЕ ВИРУСНЫЕ ИНФЕКЦИИ И СЕРДЦЕ. Кириченко А.А. Consilium Medicum, 2020. с. 22-27 . К тому же, некоторые типы вирусных инфекций, передаваемых половым путем, такие как ВИЧ/СПИД и ВПЧ сами представляют опасность, могут привести к серьезным осложнениям и смерти.
Меры профилактики и защиты
Вирусы распространяются по-разному, в зависимости от их классификации и особенностей. Гепатит С, заболевание печени, передается через биологические жидкости. С другой стороны, грипп может передаваться при контакте с вирусом, оставленным на каком-либо объекте, например телефоне, или через капли в воздухе, если больной гриппом чихает или кашляет перед вами. Не все вирусные инфекции можно предотвратить, но можно снизить риск заражения вирусом несколькими способами:
Вторичные иммунодефициты – это болезни иммунной системы, возникающие у детей и взрослых, не связанные с генетическими дефектами и характеризующиеся развитием повторных, затяжных инфекционно-воспалительных патологических процессов, плохо поддающихся этиотропному лечению. Выделяют приобретенную, индуцированную и спонтанную форму вторичных иммунодефицитов. Симптоматика обусловлена снижением иммунитета и отражает конкретное поражение того или иного органа (системы). Диагностика основана на анализе клинической картины и данных иммунологических исследований. В лечении используется вакцинация, заместительная терапия, иммуномодуляторы.

Общие сведения
Вторичные иммунодефициты – нарушения иммунитета, которые развиваются в поздний постнатальный период и не связаны с генетическими дефектами, возникают на фоне исходно нормальной реактивности организма и обусловлены конкретным причинным фактором, вызвавшим развитие дефекта иммунной системы.
Причинные факторы, приводящие к нарушению иммунитета, многообразны. Среди них - длительное неблагоприятное воздействие внешних факторов (экологических, инфекционных), отравления, токсическое действие лекарственных препаратов, хронические психоэмоциональные перегрузки, недоедание, травмы, оперативные вмешательства и тяжелые соматические заболевания, приводящие к нарушению работы иммунной системы, снижению сопротивляемости организма, развитию аутоиммунных расстройства и новообразований.
Течение заболевания может быть скрытым (жалобы и клиническая симптоматика отсутствует, наличие иммунодефицита выявляется только при лабораторном исследовании) или активным с наличием признаков воспалительного процесса на коже и в подкожной клетчатке, верхних дыхательных путях, легких, мочеполовой системе, пищеварительном тракте и в других органах. В отличие от преходящих сдвигов в иммунитете, при вторичном иммунодефиците патологические изменения сохраняются и после ликвидации возбудителя заболевания и купирования воспаления.

Причины
Привести к выраженному и стойкому снижению иммунной защиты организма могут самые разнообразные этиологические факторы – как внешние, так и внутренние. Вторичный иммунодефицит нередко развивается при общем истощении организма. Длительное недоедание с дефицитом в рационе белка, жирных кислот, витаминов и микроэлементов, нарушения всасывания и расщепления питательных веществ в пищеварительном тракте приводят к нарушению процессов созревания лимфоцитов и снижают сопротивляемость организма.
Тяжелые травматические повреждения опорно-двигательного аппарата и внутренних органов, обширные ожоги, серьезные оперативные вмешательства, как правило, сопровождаются кровопотерей (наряду с плазмой теряются белки системы комплемента, иммуноглобулины, нейтрофилы и лимфоциты), а выброс кортикостероидных гормонов, предназначенных для поддержания жизненно-важных функций (кровообращения, дыхания и др.) еще больше угнетает работу иммунитета.
Ведущую роль в развитии вторичных иммунодефицитов играют хронические вирусные инфекционные заболевания (ВИЧ, цитомегаловирусная инфекция, вирусы Эпштейна-Барр и другие герпес-вирусы, реже корь, краснуха, вирусные гепатиты и т. д.), вызывая подавление клеточного и гуморального иммунитета. Неблагоприятное влияние на иммунный статус оказывает бактериальная и грибковая инфекция, паразитарные заболевания.
Выраженное нарушение обменных процессов в организме при соматических заболеваниях (хронические гломерулонефриты, почечная недостаточность) и эндокринных расстройствах (диабете, гипо- и гипертиреозе) приводит к угнетению хемотаксиса и фагоцитирующей активности нейтрофилов и, как следствие, к вторичному иммунодефициту с возникновением воспалительных очагов различной локализации (чаще это пиодермии, абсцессы и флегмоны).
Снижается иммунитет при длительном приеме некоторых лекарственных препаратов, обладающих подавляющим действием на костный мозг и кроветворение, нарушающих формирование и функциональную активность лимфоцитов (цитостатики, глюкокортикоиды и пр.). Схожий эффект оказывает и лучевое воздействие.
При злокачественных новообразованиях происходит продукция опухолью иммуномодулирующих факторов и цитокинов, в результате чего снижается количество T-лимфоцитов, увеличивается активность клеток-супрессоров, угнетается фагоцитоз. Ситуация усугубляется при генерализации опухолевого процесса и метастазировании в костный мозг. Вторичные иммунодефициты нередко развиваются при аутоиммунных заболеваниях, острых и хронических отравлениях, у людей старческого возраста, при длительных физических и психоэмоциональных перегрузках.
Симптомы вторичных иммунодефицитов
Клинические проявления характеризуются наличием в организме затяжного, устойчивого к этиотропной терапии хронического инфекционного гнойно-воспалительного заболевания на фоне снижения иммунной защиты. При этом изменения могут быть преходящими, временными или имеют необратимый характер. Выделяют индуцированную, спонтанную и приобретенную формы вторичных иммунодефицитов.
К индуцированной форме относят нарушения, возникающие вследствие конкретных причинных факторов (рентгеновское излучение, длительный прием цитостатиков, кортикостероидных гормонов, тяжелые травмы и обширные хирургические операции с интоксикацией, кровопотерей), а также при тяжелой соматической патологии (сахарный диабет, гепатиты, циррозы, хроническая почечная недостаточность) и злокачественных опухолях.
При спонтанной форме видимый этиологический фактор, вызвавший нарушение иммунной защиты, не определяется. Клинически при этой форме отмечается наличие хронических, трудно поддающихся лечению и часто обостряющихся заболеваний верхних дыхательных путей и легких (синуситы, бронхоэктазы, пневмонии, абсцессы легких), пищеварительного тракта и мочевыводящих путей, кожи и подкожной клетчатки (фурункулы, карбункулы, абсцессы и флегмоны), которые вызваны условно-патогенными микроорганизмами. В отдельную – приобретенную форму выделен синдром приобретенного иммунодефицита (СПИД), вызванный ВИЧ-инфекцией.
О наличии вторичного иммунодефицита при всех стадиях можно судить по общим клиническим проявлениям инфекционно-воспалительного процесса. Это может быть длительный субфебрилитет или лихорадка, увеличение лимфатических узлов и их воспаление, боли в мышцах и суставах, общая слабость и утомляемость, снижение работоспособности, частые простудные заболевания, повторные ангины, часто рецидивирующие хронические гаймориты, бронхиты, повторные пневмонии, септические состояния и т. п. При этом эффективность стандартной антибактериальной и противовоспалительной терапии невысока.
Диагностика
Выявление вторичных иммунодефицитов требует комплексного подхода и участия в процессе диагностики различных врачей-специалистов – аллерголога-иммунолога, гематолога, онколога, инфекциониста, оториноларинголога, уролога, гинеколога и др. При этом учитывается клиническая картина заболевания, свидетельствующая о наличии хронической инфекции, трудно поддающейся лечению, а также выявление оппортунистических инфекций, вызванных условно-патогенными микроорганизмами.
Необходимо изучение иммунного статуса организма с использованием всех доступных методик, применяемых в аллергологии и иммунологии. Диагностика основана на исследовании всех звеньев иммунитета, участвующих в защите организма от инфекционных агентов. При этом изучается фагоцитарная система, система комплемента, субпопуляции T- и B-лимфоцитов. Исследования выполняются путем проведения тестов первого (ориентировочного) уровня, позволяющего выявить грубые общие нарушения иммунитета и второго (дополнительного) уровня с идентификацией конкретного дефекта.
При проведении скрининговых исследований (тесты 1 уровня, которые можно выполнить в любой клинико-диагностической лаборатории) можно получить информацию об абсолютном количестве лейкоцитов, нейтрофилов, лимфоцитов и тромбоцитов (встречается как лейкопения, так и лейкоцитоз, относительный лимфоцитоз, повышенная СОЭ), уровне белка и сывороточных иммуноглобулинов G, A, M и E, гемолитической активности комплемента. Кроме того, можно выполнить необходимые кожные пробы для выявления гиперчувствительности замедленного типа.
При углубленном анализе вторичного иммунодефицита (тесты 2 уровня) определяется интенсивность хемотаксиса фагоцитов, завершенность фагоцитоза, субклассы иммуноглобулинов и специфические антитела к конкретным антигенам, продукция цитокинов, индукторов T-клеток и другие показатели. Анализ полученных данных должен проводиться только с учетом конкретного состояния данного пациента, сопутствующих заболеваний, возраста, наличия аллергических реакций, аутоиммунных расстройств и других факторов.
В процессе обследования проводится дифференциальная диагностика с первичными иммунодефицитами, затяжными инфекционными заболеваниями вирусной, бактериальной, грибковой и паразитарной природы, соматическими заболеваниями, эндокринными расстройствами, новообразованиями.
Лечение вторичных иммунодефицитов
Эффективность лечения вторичных иммунодефицитов зависит от правильности и своевременности выявления этиологического фактора, вызвавшего появление дефекта иммунной системы и возможности его устранения. Если нарушение иммунитета возникло на фоне хронической инфекции, применяются меры по ликвидации очагов воспаления с использованием антибактериальных препаратов с учетом чувствительности к ним возбудителя, проведением адекватной противовирусной терапии, использованием интерферонов и т. п. Если причинный фактор – недостаточное питание и авитаминоз, проводятся мероприятия по разработке правильного рациона питания со сбалансированным сочетанием белков, жиров, углеводов, микроэлементов и необходимой калорийности. Также устраняются имеющиеся нарушения обмена веществ, восстанавливается нормальный гормональный статус, проводится консервативное и оперативное лечение основного заболевания (эндокринная, соматическая патология, новообразования).
Важный компонент лечения больных вторичным иммунодефицитом – иммунотропная терапия с использованием активной иммунизации (вакцинации), заместительного лечения препаратами крови (внутривенное введение плазмы, лейкоцитарной массы, человеческого иммуноглобулина), а также использованием препаратов иммунотропного действия (иммуностимуляторов). Целесообразность назначения того или иного лечебного средства и подбор дозировки осуществляется врачом аллергологом-иммунологом с учетом конкретной ситуации. При преходящем характере иммунных нарушений, своевременном выявлении вторичного иммунодефицита и подборе правильного лечения, прогноз заболевания может быть благоприятным.
Читайте также:

