Внутрипротоковые папилломы во время беременности
Обновлено: 19.04.2024

Причины заболевания
Местом локации ВПП может оказаться любая часть млечного протока. Но наиболее часто папиллома формируется вблизи соска (непосредственно под ареолой). В этом случае проток значительно расширяется и напоминает кисту.
Согласно статистическим данным ВПП занимает около 1% случаев среди общего количества доброкачественных опухолей.
Данные новообразования выявляются у пациентов самых разных возрастов (от подростков до старшего поколения). Однако возрастная категория пациента влияет на непосредственную клиническую картину, включая риски развития злокачественных образований и их строение.
ВПП относятся к разновидности мастопатии. Так как молочные железы являются гормонально зависимым органом, то любые эндокринные изменения следует расценивать в качестве провоцирующих факторов.
Причины возникновения ВПП:
- нарушение функциональности яичников (провоцирует рост эстрогенов за счет сбоя менструального цикла и нарушения гормонального фона);
- воспаление яичников (хронические формы инфицирования придатков приводят гормональному сбою и увеличивают вероятность формирования данных новообразований);
- синдром поликистозных яичников (дефицит прогестерона связан с неполным созреванием яйцеклетки и возникновением хронической ановуляции);
- множественные аборты (нарушают обусловленную секрецию гормонов);
- гиперпластические патологии органов репродукции (гиперплазия эндоментрия, эндометриоз, миома) – способствуют избыточному количеству эстрогенов;
- нарушение процесса лактации – именно во время грудного вскармливания созревает и перестраивается молочная железа, поэтому нарушение нормального процесса обуславливает избыточный рост тканей, из-за чего развиваются пролиферативные патологии.
ВПП может возникнуть на фоне мастопатии (узловой или диффузной).
Вероятность развития заболевания резко возрастает при следующих условиях:
- лишний вес;
- сахарный диабет;
- патологии щитовидной железы;
- необоснованная гормональная контрацепция;
- поздний климакс;
- раннее менархе (первая менструация у девочек).
Симптомы внутрипротоковой папилломы молочной железы
Первичным признаком возникновения ВПП является появление из соска молочной железы обильных жидких выделений различного цвета (от прозрачных до кровянистых).
Пальпация дает результаты только тогда, когда ВПП находится в главном протоке. Такая локация папилломы позволяет почувствовать эластический узел округлой формы в области ареолы. При надавливании на новообразование пациент может чувствовать болезненность, а из соска выделяются капельки кровянистой жидкости, что сопровождается уменьшением опухоли в размерах.
Повторный воспалительный процесс приводит к уплотнению опухоли и отеку смежных с ним тканей.
Особенности у беременных
Удаление ВПП у беременных женщин производится только в крайних случаях, так как обычно процесс вынашивания плода и дальнейшая лактация не сопровождаются существенными рисками онкогенности новообразования. Кроме того, нормализация гормонального и иммунного фона у женщины после родов и периода вскармливания часто приводит к самопроизвольному разрешению папиллом.
Причины удаления ВПП во время беременности:
- интенсивное увеличение размеров новообразования;
- необычные выделения из соска груди при формировании опухоли;
- регулярные болезненные ощущения в месте локализации папилломы;
- зуд и жжение.
Так как риски роста опухоли в данных случаях значительно превосходят вероятность возникновения осложнений, то принятие решения в пользу оперативного вмешательства расценивается как обоснованное. Ситуация должна сопровождаться оптимальным выбором методики проведения хирургического воздействия. Главными аспектами этого мероприятия становятся безопасность, эффективность и исключение травматизма.
Наиболее вероятным способом считается лазерная деструкция в виду её максимальной безопасности и избирательного воздействия на ткани новообразования. Единственным ограничением относительно стандартного протокола мероприятия в данном случае становится применение анестетиков. Поэтому пациентке следует смириться с возможным дискомфортом в процессе операции. Лазерная коррекция займет всего несколько минут, а заживление тканей происходит максимум за 14 дней.
Лечение и профилактика ВПП молочной железы
Так как ВПП может привести к раку грудной железы, то хирургическое вмешательство не стоит откладывать надолго. Причем частично новообразование можно удалить во время биопсии, которая считается альтернативой хирургическому вмешательству и представляет собой низко инвазивную форму воздействия. Однако этот способ нельзя рассматривать в качестве конечного варианта лечения. Поэтому в случаях, когда выделения из сосков груди продолжаются, необходимо провести полноценную хирургическую операцию в виде секторальной резекции грудной железы.
В этом случае через надрез в области соска производится полное удаление тканей, в которых произошли патологические изменения протоков.
Послеоперационными последствиями для пациента следует считать следующие факторы:
- незначительные болевые ощущения;
- небольшой рубец возле соска (со временем практически незаметен);
- уменьшенная чувствительность соска (в ряде случаев).
Если перед операцией у пациента были выявлены аномальные клетки или множественные цистоденомы в последующем необходимо систематически проходить медицинское обследование. При подтверждении отсутствия склонности тканей к перерождению после анализов может назначаться медикаментозная терапия под врачебным сопровождением. В этом случае назначаются антиоксиданты, противовирусные лекарства и препараты, корректирующие иммунитет.
Важно помнить, что предотвратить возникновение и развитие ВПП можно только за счет систематического обследования у медицинского специалиста (маммолога). А обнаружить новообразование можно и самостоятельно, путем пальпации.
Что такое внутрипротоковая папиллома молочной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Степыко С. Б., маммолога со стажем в 17 лет.
Над статьей доктора Степыко С. Б. работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Внутрипротоковая папиллома молочной железы — это доброкачественная папиллярная опухоль, которая развивается в расширенном протоке молочной железы. Синонимы заболевания — болезнь Шиммельбуша, цистаденопапиллома, кровоточащая молочная железа и болезнь Минца.
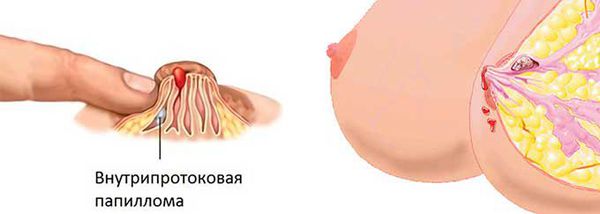
Папиллома может появиться в отдаленных участках протоков, но чаще всего формируется под ареолой, недалеко от соска. Млечный проток при этом расширяется и приобретает форму кисты. Среди остальных доброкачественных опухолей цистоаденома встречается примерно в 1 % случаев [9] .
Новообразования могут диагностироваться в любом возрасте. Их обнаруживают как у подростков, так и у женщин после наступления климакса. Но в зависимости от возраста опухоли отличаются по строению и риску развития злокачественных форм.
Внутрипротоковые папилломы считают одной из форм мастопатии. Грудные железы — это гормонально чувствительный орган, поэтому любые внешние или внутренние влияния на эндокринную систему могут стать провоцирующим фактором. Основные причины развития опухоли:
- дисфункция яичников — нарушения в работе яичников, которое сопровождается сбоем менструального цикла, приводит к нарушению баланса гормонов и преобладающему влиянию эстрогенов;
- гиперпластические заболевания репродуктивных органов (миома, эндометриоз, гиперплазия эндометрия) являются как следствием избытка этрогенов, так и сами участвуют в поддержании патологической секреции гормонов [6] ;
- воспалительные процессы в яичниках — при хроническом инфекционном поражении придатков нарушается гормональная функция, увеличивается риск развития новообразований в грудной железе;
- многократные искусственный аборты — при прерывании беременности нарушается ритмическая секреция гормонов, страдает гипоталамо-гипофизарная система, что приводит к развитию гиперпластических процессов [2] ;
- отсутствие грудного вскармливания, беременностей, завершившихся родами, период лактации менее 1 месяца или больше 1 года — во время кормления происходит окончательное созревание и функциональная перестройка тканей молочной железы, и если у женщины не было достаточной лактации, повышается вероятность развития пролиферативных заболеваний (связанных с избыточным разрастанием тканей);
- синдром поликистозных яичников — при этой патологии в яичниках не созревают яйцеклетки, наблюдается хроническая ановуляция, поэтому организм страдает от дефицита прогестерона.
Внутрипротоковая папиллома может развиваться на фоне диффузной или узловой мастопатии. Гиперплазия стромы в грудных железах ведет к сдавлению протоков, их расширению, а дисгормональное расстройство способствует пролиферации эпителия.
Риск развития эпителиальных новообразований повышается в следующих случаях:
-
, болезни щитовидной железы;
- раннее начало менархе, поздний климакс; или избыточная масса тела;
- неправильное применение гормональной контрацепции [6] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы внутрипротоковой папилломы молочной железы
Цистаденомы небольшого размера могут долгое время не обнаруживаться. Они расположены под ареолой или соском достаточно поверхностно, но связи с соском не имеют, поэтому первые симптомы женщина замечает после сдавления или небольшого повреждения груди. Из соска выделяется небольшое количество капель крови, но болезненные ощущения отсутствуют.
Признаки новообразования можно определить при самообследовании молочных желез. Оптимальный срок для диагностики — первые дни после окончания менструации. В это время грудь не находится под влиянием гормонов, поэтому остается мягкой и эластичной. Если проводить пальпацию во второй фазе цикла, можно принять за новообразование небольшую отёчность [5] .
При осмотре груди может определяться тяжистость (ощущается как натянутые плотные волокна, тяжи ткани). Если папиллома сочетается с узловой формой мастопатии, у пациентки будет пальпироваться очаговое уплотнение. Но в большинстве случаев при самообследовании можно определить кровянистые выделения из соска, а под ареолой — небольшой подвижный узел до 1 см в диаметре. Его сдавление может сопровождаться болью [7] . Иногда уплотнение имеет веретенообразную форму.
В запущенных случаях, когда женщина не проводит ежемесячный осмотр груди, она замечает первые симптомы по красно-коричневым выделениям, которые пачкают бюстгалтер. Иногда на сосках остаются корочки свернувшейся крови [5] .
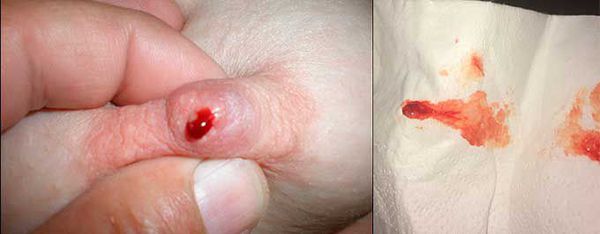
В норме на соске открывается 3-5 протоков груди, но при внутрипротоковой папилломе, расположенной поверхностно, выделения наблюдаются только из одной точки. Если новообразование находится глубоко в тканях, то кровит из нескольких протоков.
Патогенез внутрипротоковой папилломы молочной железы
Механизм развития внутрипротоковой гиперплазии схож с другими гиперпластическими процессам в молочной железе. Этот орган чувствителен к концентрации половых гормонов. Основное влияние на грудь оказывают эстрогены. После начала полового созревания под их влиянием в первую фазу менструального цикла активируются пролиферативные процессы. Они уравновешиваются прогестероном, который повышается после овуляции. У женщин с нарушениями менструального цикла этого не происходит [6] .
Под нескомпенсированным влиянием эстрогенов в ткани груди происходят следующие процессы:
- активируется деление эпителиальных клеток;
- усиливается выработка факторов роста;
- увеличивается активность фибробластов;
- вырабатываются протоонкогены.
Но не у всех женщин с гормональными нарушениями развивается внутрипротоковая папиллома. Для этого необходимо нарушение иммунных механизмов, снижение апоптоза — запрограммированной гибели клеток. Патологические клетки получают возможность делиться, поэтому в очаге появляются атипичные структуры.
Зависимость от эстрогенов подтверждается иммуногистохимическими анализами. В участках атипической и типичной гиперплазии наблюдается увеличение количества рецепторов к эстрогенам [8] .
Классификация и стадии развития внутрипротоковой папилломы молочной железы
Внутрипротоковые папилломы классифицируют в зависимости от их количества:
- одиночные — одно новообразование, которое часто расположено в конечных отделах протоков, характерно для женщин в период климакса;
- множественные — не имеют строгой локализации, могут обнаруживаться в разных отделах молочной железы, в глубине тканей и поверхностно, характерны для женщин репродуктивного возраста [5] .
Отдельно выделяют юношеский тип внутрипротоковых папиллом, которые формируются в подростковом возрасте.
Существует гистологическая классификация новообразования, согласно которой выделяют два типа папиллом:
- Типичная протоковая гиперплазия — доброкачественная пролиферация эпителия протоков, для которой характерно увеличение количества слоёв клеток, вплоть до полной облитерации просвета.
- Атипичная протоковая гиперплазия — в этом случае происходит увеличение слоёв клеток, которые отличаются цитологической атипией [9] .
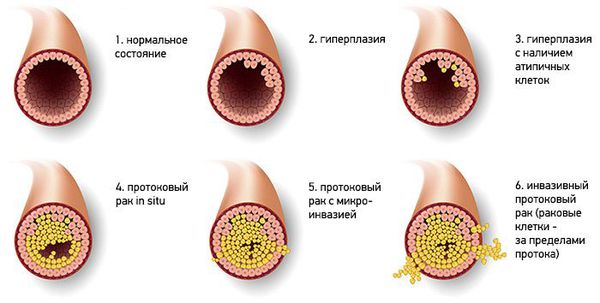
Типичная протоковая гиперплазия может быть нескольких вариантов:
- папиллярная, или слабовыраженная;
- фестончатая (криброзная), имеющая многочисленные выросты, или умеренная;
- солидная, или выраженная.
Типичная гиперплазия представлена гетерогенной клеточной популяцией. Клетки имеют разную форму и размер, ориентированы беспорядочно. Просвет между фестончатыми краями отличается по диаметру и контурам. Исследования показывают, что в новообразовании много рецепторов к эстрогенам.
При атипической протоковой гиперплазии популяция клеток мономорфная. Они одного размера и формы, с округлыми ядрами и имеют чёткие границы. Такой тип называют люминальными атипическими клетками [8] .
При внутрипротоковой папилломе с типичной гиперплазией чаще поражается одна молочная железа. Если у женщины атипическая гиперплазия, то в 50 % случаев поражение будет двусторонним [10] .
Осложнения внутрипротоковой папилломы молочной железы
Основная опасность внутрипротоковой папилломы молочной железы — риск перерождения в злокачественную опухоль. Он зависит от нескольких факторов. У женщин после 45 лет папиллома из-за гормональных особенностей способна перерождаться в рак. Этому способствуют ановуляторные циклы, когда не происходит созревания яйцеклеток и не формируется жёлтое тело, выделяющее прогестерон. В молодом возрасте вероятность озлокачествления ниже.
Если при гистологическом исследовании обнаружена типичная протоковая гиперплазия, риск развития рака в 2 раза выше, чем при других доброкачественных пролиферативных процессах, например, мастопатии [11] . При атипической гиперплазии риски повышаются в 3-5 раз [10] .
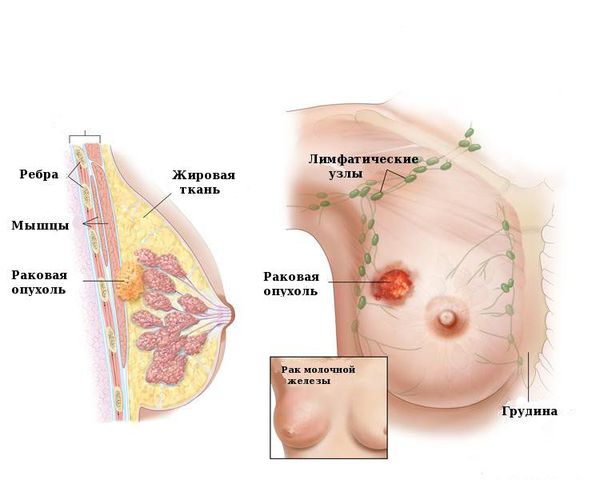
Врач может предположить риски на начальном этапе диагностики. Онконастороженность должна присутствовать при обращении за помощью женщин старше 45-50 лет, у которых папиллома хорошо пальпируется, имеются выраженные выделения из сосков. По данным УЗИ в новообразованиях, склонных к переходу в рак, имеются кальцинаты — плотные структуры с отложением солей кальция. Такие доброкачественные опухоли хорошо заметны при маммографии [5] .
При множественных внутрипротоковых папилломах молочных желез после хирургического удаления часто возникает рецидив [9] .
Диагностика внутрипротоковой папилломы молочной железы
При появлении жалоб женщина должна обратиться на консультацию к маммологу. Первым этапом диагностики является сбор анамнеза и осмотр. Врач фиксирует сопутствующие заболевания и факторы, которые могли спровоцировать развитие внутрипротоковой папилломы, отмечает время появления симптомов.
Осмотр проводится в двух положениях:
- стоя с опущенными руками: маммолог оценивает симметричность груди, наличие локальных изменений, пальпирует грудь;
- лежа с заведенными за голову руками: прощупывается глубокий слой тканей.
Обязательно оценивают выделения из молочной железы. Врач аккуратно надавливает на сосок и берёт отпечаток для цитологического исследования. По его результату можно сделать первые выводы о характере новообразования [7] .
В качестве скринингового метода на начальном этапе диагностики может применяться радиотермометрия и электроимпедансная маммография . При радиотермометрии груди через кожу специальным датчиком измеряется электромагнитное излучение тканей и выстраивается температурный график. Опухоли выглядят более горячими, чем здоровые ткани. Электроимпедансная маммография основана на изучении электропроводности, которая изменяется в опухолевых очагах. Эти способы эффективны для выявления пролиферативных процессов и позволяют отличить внутрипротоковые папилломы и рак молочной железы от фиброаденомы или мастопатии.
Методика основана на том, что при активном клеточном делении, которое происходит при гиперпластических заболеваниях, усиливается кровенаполнение и питание тканей. Это вызывает повышение температуры и электропроводности. При внутрипротоковой папилломе радиотермометрия информативна в 83 % случаев, специфична в 90 %.

Для электроимпедансной маммографии при цистаденоме гипоимпедансные очаги определяются в 70 % случаев, а если этот показатель достигает 100 %, то диагностируют рак [1] .
УЗИ молочной железы проводится для поиска объёмных образований, но при внутрипротоковой папилломе этот метод недостаточно эффективный. Косвенным признаком патологии являются:
- эктазия, или расширение, протоков;
- мягкотканное образование недалеко от соска;
- гипоэхогенный характер образования (на мониторе темнее окружающих тканей);
- четкие контуры опухоли [3] .
У женщин старше 45 лет УЗИ не используется из-за физиологических изменений молочной железы. А маммография также не покажет патологию протоков, если только опухоль не начнёт прорастать в окружающие ткани.
Выявить локализацию процесса помогает дуктография. Это рентгенологический метод диагностики, при котором в млечные протоки вводится контрастное вещество. Она назначается при патологических выделениях из грудных желез, но не во всех случаях. Нет показаний для проведения дуктографии если:
- по цвету выделения молочные, прозрачные, жёлто-зелёные или коричневые;
- нерожавшая женщина принимает препараты, которые влияют на функцию гипофиза;
- пациентка недавно родила или закончила кормить грудью [5] .
Специальная подготовка к дуктографии не требуется. Женщину нужно предупредить, что выдавливать кровь из соска перед процедурой нельзя. Обследование занимает около 30 минут. Специальным инструментом в протоки водится тонкий катетер, по которому нагнетается рентгеноконтрастный раствор. После этого выполняется стандартный снимок, как при маммографии.
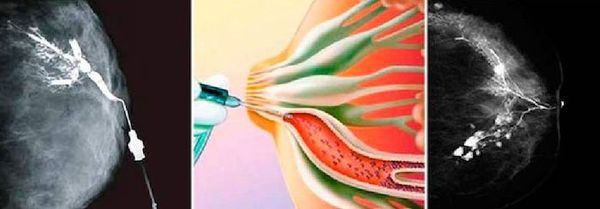
Результат снимка оценивается в тот же день. Обычно внутрипротоковая папиллома не позволяет пройти раствору в дистальные отделы протока, поэтому на снимке появляется дефект наполнения. Дуктография — это безопасный метод диагностики патологии млечных протоков. Он безболезненный, но некоторые пациентки ощущают дискомфорт. По результатам исследования врач получает точное представление о локализации патологического образования, чтобы взять образец тканей для гистологической диагностики [5] .
Подтвердить или опровергнуть злокачественный процесс помогают морфологические методы [reference:4:
- трепан-биопсия — аппаратом со специальной иглой берут фрагмент тканей из патологического очага. Но по некоторым исследованиям, методика недостаточно информативна при внутрипротоковых папилломах, т.к. в этом типе новообразования клетки гетерогенны, а во время забора материала можно захватить только доброкачественный участок. Поэтому есть риск ложного диагноза;
- вакуумная аспирационная биопсия — через толстую иглу берётся фрагмент тканей, который больше, чем при трепан-биопсии. Метод позволяет точно определить доброкачественный и злокачественный процесс [9] .
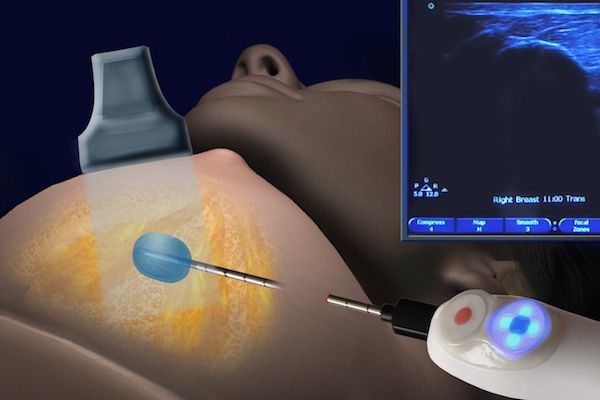
Сравнение результатов гистологии, полученной после вакуумной аспирационной биопсии и изучения тканей, удалённых во время операции, показывает, что диагнозы в большинстве случаев совпадают.
Лечение внутрипротоковой папилломы молочной железы
Консервативная терапия при внутрипротоковой папилломе не применяется. Основной метод лечения — хирургическое удаление, для которого используются разные подходы.
У молодых женщин и подростков с типичной протоковой гипреплазией, которую подтвердили при помощи вакуумной аспирационной биопсии, допускается выжидательная тактика. Но большинство исследователей считают, что папилломы, особенно множественные, нужно удалять [5] .
При атипической протоковой гиперплазии вне зависимости от возраста проводится секторальная резекция молочной железы. Техника операции отличается от той, которая применяется при фиброаденоме. Хирургическое вмешательство проводят под наркозом. Сначала в проток вводят красящее вещество, чтобы точно локализовать новообразование.
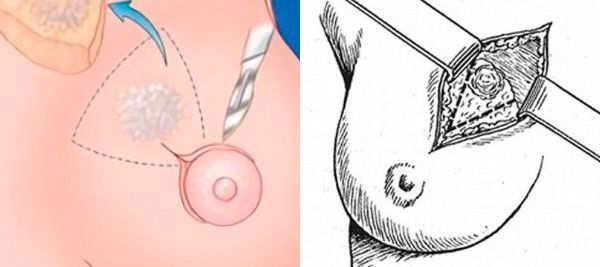
Разрез выполняют по краю ареолы. В ране за соском находят прокрашенный проток, его аккуратно выделяют из окружающих тканей и пересекают. Молочную железу ушивают внутрикожными швами и накладывают стерильную повязку [4] .
Полученные ткани отправляют на гистологическое исследование, чтобы верифицировать тип новообразования. В 15 % случаев послеоперационная диагностика подтверждает, что в очаге не гиперплазия, а инвазивный рак [12] .
Прогноз. Профилактика
Прогноз благоприятный при своевременном обнаружении единичной внутрипротоковой папилломы и её адекватном лечении. Чем младше женщина, тем ниже вероятность, что у неё обнаружится злокачественное новообразование. Но при множественных папилломах существует риск рецидива после секторальной резекции.
Профилактика внутрипротоковой папилломы проводится путем коррекции образа жизни. Защитным действием на молочные железы обладает лактация. Но женщина должна полноценно кормить ребёнка грудью на протяжении не менее 1 месяца. Лактация, которая сохраняется больше года, может иметь негативные последствия [7] .
Гормональные контрацептивы имеют профилактический эффект на молочные железы, но только при их непрерывном использовании на протяжении года и более. Лечение антагонистом эстрогена тамоксифеном и аналогичными препаратами наоборот увеличивает вероятность гиперпластических процессов в грудных железах.
Для профилактики внутрипротоковой папилломы необходимо своевременно диагностировать и лечить гинекологические заболевания. Опасность представляют миома, эндометриоз, кисты яичников, хронические воспалительные процессы [2] .
Рекомендуется избегать искусственных абортов. Они наносят вред гипоталамо-гипофизарной системе, ведут к гормональному сбою и увеличивают риски новообразований молочных желез. Поэтому женщинам, не планирующим беременность, необходимо подбирать эффективный метод контрацепции.
Но главный метод профилактики — регулярное посещение врача и самодиагностика после окончания менструации. Женщинам после удаления внутрипротоковой папилломы груди необходимо 1-2 раза в год приходить на осмотр, чтобы вовремя обнаружить рецидив.
Что такое новообразование молочной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ивашков В. Ю., маммолога со стажем в 11 лет.
Над статьей доктора Ивашков В. Ю. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Новообразования груди бывают доброкачественные и злокачественные.
Доброкачественные новообразования, в отличие от злокачественных опухолей:
- не имеют бесконтрольного деления и местно агрессивного роста;
- не распространяются на другие части тела.
Доброкачественные новообразования могут встречаться как у женщин, так и у мужчин. Существует много типов доброкачественных новообразований молочной железы. Зачастую приходится встречаться с диагнозом фиброзно-кистозная мастопатия, который описывает целую группу доброкачественных новообразований молочной железы.
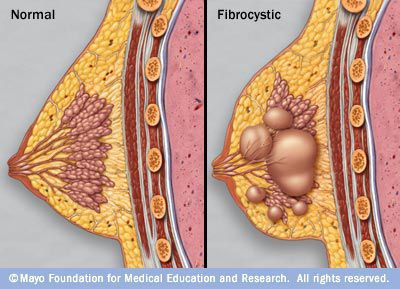
Доброкачественные новообразования молочных желез встречаются очень часто. Так, в РФ 9 из 10 женщин имеют доброкачественные изменения ткани молочной железы.
Точная причина доброкачественных новообразований молочных желез неизвестна. Известно, что клетки в организме делятся и растут с определенной скоростью. Как правило, организм способен сбалансировать рост и деление клеток. Когда старые или поврежденные клетки умирают, они автоматически заменяются новыми здоровыми клетками. В случае с доброкачественными образованиями скорость деления клеток нарушается, что приводит к локальному росту железистой ткани молочных желез.
Существует множество доброкачественных опухолей, которые развиваются в ткани молочной железы, название опухоли зависит от ткани, которая является источником роста, так, липома молочной железы, например, растет из жировых клеток, а миома — из мышечной ткани.
Аденомы молочных желез образуются в тонком слое ткани, который покрывает железистые дольки молочной железы. Несмотря на разнообразие новообразований молочных желез, наиболее часто встречаются фиброаденомы молочной железы.
Фиброаденома — это доброкачественная опухоль в груди, которая обычно встречается у женщин в возрасте до 30 лет.
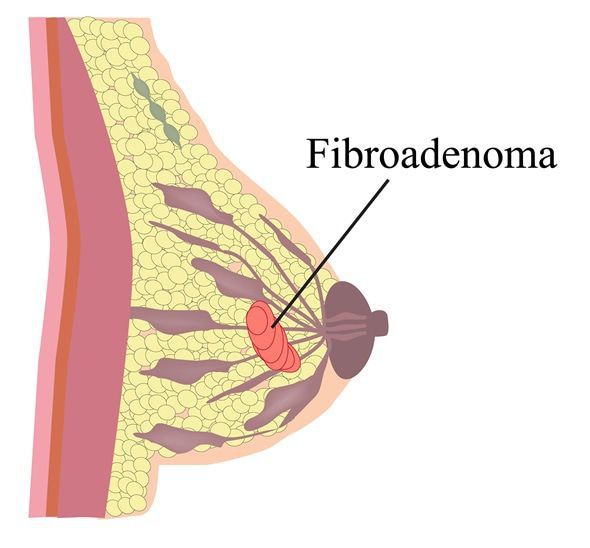
Около 70% женщин в России либо встречались с данным диагнозом, либо не знают о наличии у них фиброаденомы молочной железы. Данная опухоль состоит из так называемой стромальной, или соединительной ткани. Фиброаденомы могут встречаться в одной или обеих молочных железах. Фиброаденома плотная, округлой формы, подвижна под кожей.
На образование фиброаденомы влияет совокупность факторов. Гормоны, такие как эстроген, играют важную роль в росте и развитии фиброаденомы. Существуют данные, что прием оральных контрацептивов в возрасте до 20 лет повышает риск развития фиброаденом. Влияние гормонального фона можно подтвердить тем, что фиброзные новообразования молочных желез могут интенсивно расти во время беременности, а во время менопаузы их размер сокращается.
Существует два типа фиброаденом:
Простые фиброаденомы не повышают риск развития рака молочной железы. Сложные фиброаденомы содержат другие компоненты, такие как кисты, заполненные жидкостью, которые иногда содержат отложения кальция. Сложные фиброаденомы могут незначительно увеличить риск развития рака молочной железы. Американское онкологическое сообщество утверждает, что женщины со сложными фиброаденомами имеют в полтора раза больший риск развития рака молочной железы, чем женщины без таковых.
Рак молочной железы возникает, когда ДНК клетки повреждена, но почему и как эта ДНК повреждается, пока неизвестно. Это может быть генетическое или экологическое воздействие, или в большинстве случаев сочетание обоих факторов. Но большинство пациентов никогда не узнают, что именно вызвало их рак.
Факторы риска, связанные с раком молочной железы:
- пол: рак молочной железы встречается почти в 100 раз чаще у женщин, чем у мужчин;
- возраст: две из трех женщин обнаружили рак молочной железы после 55 лет;
- национальность: рак молочной железы чаще диагностируется у некоторых народностей, например у кавказских женщин.
Если у близких родственников был диагностирован рак молочной железы или яичников, у человека высокий риск развития рака молочной железы в будущем. Риск увеличивается, если родственнику был поставлен диагноз до 50 лет. У женщин с ранней менструацией (до 12 лет), поздней менопаузой (после 55 лет), родивших первого ребенка после 27 лет или никогда не рожавших, риск развития рака молочной железы выше, чем в остальной популяции. Мутации в определенных генах, такие как BRCA1 и BRCA2, могут увеличить риск развития рака молочной железы. Наличие мутаций выясняется с помощью генетического теста, который необходимо выполнить женщинам, у которых есть отягощенный семейный анамнез. Лица с этими мутациями генов могут передавать мутацию гена своим детям.
Другие факторы риска:
- отсутствие физической активности: сидячий образ жизни;
- диета с высоким содержанием насыщенных жиров и отсутствие фруктов и овощей;
- избыточный вес или ожирение;
- частое употребление алкоголя (чем больше алкоголя вы потребляете, тем больше риск).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы новообразования молочной железы
Для фиброаденомы характерно наличие плотного округлого образования, которое легко смещается относительно ткани молочной железы. Как правило, безболезненное, однако некоторые пациентки отмечают ощущение болезненности, связанное с менструальным циклом. Если фиброаденома находится близко к поверхности кожи, возможна деформация кожного покрова, что может быть визуально заметно для пациентки.
Кисты молочных желез обычно бессимптомны, если размер кисты зависит от менструального цикла, возможно ощущение набухания молочной железы перед менструациями.
Внутрипротоковая папиллома имеет патогномоничный признак — густые кровянистые выделения из соска. Возможна пальпация самого образования, если оно располагается поверхностно.
Листовидные опухоли и радиальный рубец зачастую проявляют себя только наличием образования в ткани молочной железы, болей нет.
Рак молочной железы имеет некоторые характерные признаки:
1. наличие опухолевого узла в молочной железе;
2. симптом площадки;
3. вытяжение соска;
4. увеличение подмышечных лимфоузлов;
5. иногда выделения из соска.
Патогенез новообразования молочной железы
Развитие новообразований молочной железы — процесс, который запускается благодаря совокупности различных факторов: гормонального фона, стресса, условий окружающей среды. Особенностью доброкачественных образований — фиброаденом, липом и кист — является тот факт, что в любом случае процесс деления клеток внутри этих образований находится под контролем иммунной системы организма. То есть эти образования никогда не могут разрастись до неконтролируемых размеров или распространиться по лимфатической системе.
Кисты в молочной железе образуются в результате гиперпродукции секрета протоков млечных путей, таким образом происходит формирование мешочков, заполненных содержимым. Фиброаденома — разрастание соединительной ткани. И кисты, и фиброаденомы очень часто сочетаются, поэтому подобное состояние называется фиброзно-кистозная мастопатия.
Что касается злокачественных новообразований молочной железы, то тут механизм немного другой. Поврежденные клетки нашего организма могут размножаться, создавая еще более поврежденные клетки и вызывая рост опухоли. Гормоны нашего организма и химические вещества могут ускорить рост этих мутировавших клеток. Лимфатические и кровеносные сосуды могут переносить рак в другие области тела. Процессы злокачественного роста запускаются после повреждения клеток. Здоровые клетки являются основными строительными блоками всех тканей и органов в организме. Но когда ДНК клетки повреждена, мутировавшие клетки начинают быстро воспроизводиться, не следуя какому-либо плану. Агрессивный рост клеток образует опухоль. Эти аномальные клетки или группы клеток перерастают в болезнь, известную как рак молочной железы, и могут распространяться на другие части тела.
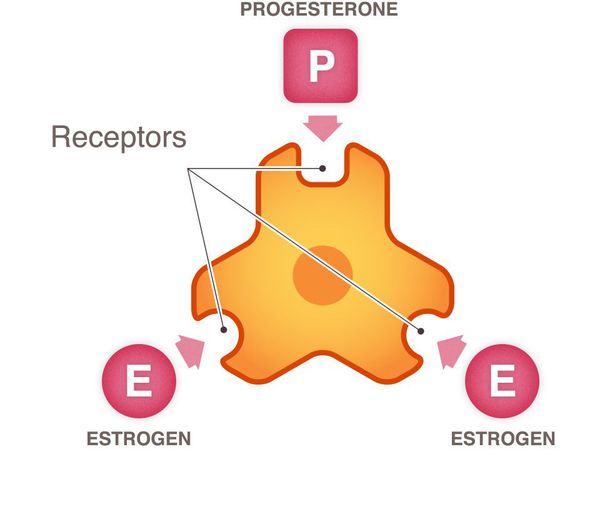
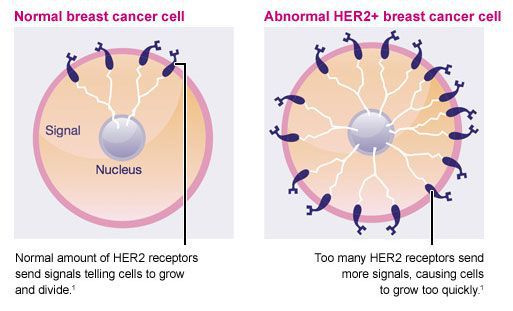
Рост и распространение рака молочной железы подпитывается нормальными химическими веществами организма, такими как эстроген, прогестерон и ген HER2/neu (фактор роста). Каждый из этих трех химических компонентов является важным в норме, однако когда клетка становится раковой, эти химические вещества ускоряют рост клеток рака молочной железы.
Классификация и стадии развития новообразования молочной железы
Новообразования молочных желез делятся на 2 вида:
Доброкачественные образования:
Гиперплазия — чрезмерный рост (пролиферация) клеток долек или протоков молочной железы. Существует два основных типа гиперплазии — обычный и атипичный. Оба повышают риск рака молочной железы, но атипичная гиперплазия делает это в большей степени. [1]
Кисты представляют собой заполненные жидкостью мешочки, которые почти всегда доброкачественны. Кисты чаще встречаются у женщин в возрасте 35-50 лет.
Внутрипротоковые папилломы — это локальное разрастание стенки млечного протока в груди. Они обычно располагаются близко к соску и могут вызывать боль. Вы можете почувствовать уплотнение вблизи ареолы. Типичным признаком папилломы являются темные кровянистые выделения из соска. Они чаще всего встречаются у женщин в возрасте 35-55 лет. Внутрипротоковые папилломы (ВПП) удаляются хирургическим путем и не требуют дальнейшего лечения. [2] Если у вас одна ВПП, она не увеличивает риск развития рака молочной железы(в случае отсутствия аномальных клеток или клеток протоковой карциномы in situ (DCIS). [3] Наличие 5 или более ВПП может увеличить риск рака молочной железы. [4]
Склерозирующий аденоз состоит из небольших уплотнений, состоящих их увеличенных долек молочной железы. Может вызывать боль, не связанную с менструальным циклом. Склерозирующий аденоз можно увидеть на маммограмме.
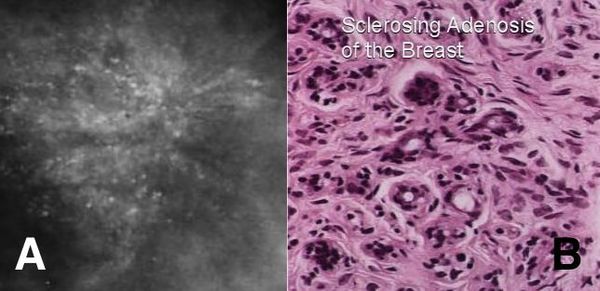
Поскольку он имеет неровные контуры, он может быть ошибочно принят за рак молочной железы. Для исключения рака молочной железы может потребоваться биопсия. Склерозирующий аденоз не нуждается в лечении. [5] Некоторые исследования показали, что склерозирующий аденоз несколько увеличивает риск развития рака молочной железы, а другие не обнаружили увеличения риска. [6]
Радиальный рубец (рубец Земба) имеет сердцевину волокон соединительной ткани. Хотя радиальный рубец может выглядеть как рак молочной железы на маммограмме, он не являются раком. Радиальный рубец удаляется хирургическим путем, но не требует дальнейшего лечения. Исследования показали, что радиальный рубец не увеличивает риск развития рака молочной железы. [7]
Листовидная опухоль — это редкая опухоль молочной железы, которая состоит из соединительной (стромальной) ткани. Чаще всего встречаются у женщин в возрасте 40 лет. Женщины с синдромом Ли-Фраумени (редкое наследственное генетическое состояние) имеют повышенный риск развития подобных опухолей. Большинство листовидных опухолей являются доброкачественными (не раковыми), но 1 из 4 из этих опухолей являются злокачественными (рак).
Злокачественные новообразования молочных желез:
Рак молочной железы — заболевание неоднородное. Существует большое количество различных подтипов рака молочной железы, каждый из которых имеет свои особенности диагностики и лечения.
Во-первых, существуют различные типы дифференцировки:
1. низкий класс (1) — хорошо дифференцированный;
2. промежуточный класс (2) — умеренно дифференцированный;
3. высокий класс (3) — плохо дифференцированный.
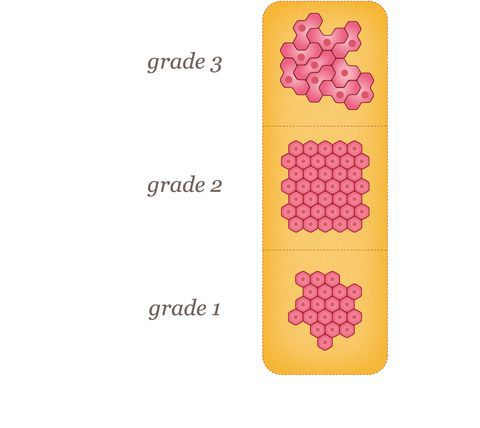
Высокодифференцированные опухоли больше похожи на нормальную ткань молочной железы под микроскопом. Низкодифференциированные опухоли выглядят менее похожими на нормальную ткань и имеют тенденцию быть более агрессивными. Стадирование рака молочной железы осуществляется по системе TNM, в которой учитывается размер опухоли, состояние региональных лимфоузлов и наличие отдаленных метастазов. Прогноз для пациента очень сильно зависит от стадии рака молочной железы.
Осложнения новообразования молочной железы
В группе доброкачественных новообразований осложнения встречаются относительно редко. Крупные фиброаденомы и листовидные опухоли могут вырастать до крупных размеров, что приводит к изменению формы молочной железы и ее деформации. В случае беременности данная ситуация может осложниться лактостазом и маститом. Крупные кисты молочных желез в некоторых случаях могут инфицироваться, что в дальнейшем приводит к развитию инфекционных осложнений в виде абсцесса или флегмоны молочной железы. Наиболее грозным осложнением новообразований молочных желез является рак молочной железы. Однако злокачественное перерождение происходит достаточно редко, особенно в случае фиброаденомы молочной железы. Относительно чаще злокачественной трансформации подвергается дольковая или протоковая гиперплазия.
В случае обнаружения, развития и последующего лечения рака молочной железы возможно возникновение таких осложнений, как лимфостаз или лимфедема, которые проявляются появлением стойкого отека руки на оперированной стороне. [8] Однако данное состояние эффективно поддается лечению с помощью наложения лимфовенозных анастомозов и пересадки лимфатических узлов. [9]
Диагностика новообразования молочной железы
Существуют различные эффективные методы диагностики новообразований молочных желез. Ключом к постановке правильного диагноза является определение того, является ли опухоль доброкачественной или злокачественной. [10] Только гистологическое исследование может с уверенностью определить эти характеристики опухоли. Самым первым способом диагностики является самообследование молочных желез.
Если вам удалось обнаружить подозрительные образования, необходимо обратиться к специалисту-онкологу для проведения полного обследования молочных желез.
Основные инструментальные методы для диагностики новообразований молочных желез:
3. МРТ молочных желез
Доброкачественные опухоли часто имеют четко выраженные границы, что позволяет диагностировать их как доброкачественные. Также необходимо сдать анализы крови на наличие маркеров рака, например, СА 153. В случаях, когда клиническая картина сомнительна, необходимо провести биопсию опухоли, чтобы определить, является ли она доброкачественной или злокачественной. Биопсия будет более или менее инвазивной в зависимости от местоположения опухоли. Наиболее эффективным методом для биопсии образований молочной железы является кор-биопсия. [11] Суть методики состоит в заборе столбика тканей подозрительного образования с дальнейшим гистологическим исследованием. В случае, если образование злокачественное — необходимо определить рецептурный статус, что позволит начать грамотное и специализированное лечение.
Лечение новообразования молочной железы
Не все доброкачественные опухоли нуждаются в лечении. Если опухоль небольшая и не вызывает никаких симптомов, необходимо осуществлять динамическое наблюдение.
Фиброаденому не обязательно удалять. В зависимости от симптомов, семейной истории, данных УЗИ врач решает: удалить фиброаденому или нет. Фиброаденомы, которые не растут и, безусловно, не являются злокачественными, достаточно контролировать по УЗИ и маммографии.
Показания для удаления фиброаденомы:
1. размер более 5 мм;
2. фиброаденома влияет на естественную форму груди;
3. фиброаденома вызывает боль;
4. обеспокоенность развитием рака;
5. наличие рака в семейной истории;
6. сомнительные результаты биопсии.
После удаления фиброаденомы рекомендовано следующее лечение:
1. Прожестожель 1% 1 р/сут. втирать в каждую железу 3 месяца;
2. Аевит 1 драже 2 р/сут.;
3. Валерианы экстракт 1 таб/3р/сут.;
4. Мастодинон 1 таб 2р/сут. или 30 капель 2р/сут. 3 мес, месяц перерыв, еще 3 месяца;
6. Почечный сбор.
Основным видом лечения листовидных опухолей является хирургический. [12] Листовидные опухоли могут рецидивировать при недостаточном удалении. По этой причине их необходимо удалять вместе с краем нормальной ткани молочной железы. В некоторых случаях может потребоваться мастэктомия. Злокачественные листовидные опухоли отличаются от рака молочной железы. Они плохо реагируют на гормональную терапию или химиотерапевтические препараты, которые используются для лечения рака молочной железы. Злокачественные листовидные опухоли необходимо лечить по тем же принципам, что и саркомы.
Лечение внутрипротоковой папилломы — хирургическое, удаление новообразования вместе протоком молочной железы. Протоковая, или дольковая гиперплазия, как правило, в лечении не нуждается. Однако если при выполнении пункционной биопсии были получены атипические клетки, необходимо выполнить кор-биопсию молочной железы или секторальную резекцию, чтобы достоверно исключить злокачественное новообразование.
Прогноз. Профилактика
Доброкачественные новообразования молочной железы — это не рак молочной железы. Однако некоторые типы (особенно те, в которых по данным биопсии присутствуют аномальные клетки) повышают риск рака молочной железы. В этом случае стоит осуществлять серьезный контроль за новообразованиями и при необходимости удалять их.
Существуют некоторые факторы, которые могут увеличить риск развития доброкачественных новообразований молочной железы:
1. менопаузальная гормональная терапия (использование постменопаузальной заместительной терапии);
2. семейный рак молочной железы или доброкачественные образования молочных желез у членов одной семьи;
3. употребление алкоголя в подростковом возрасте;
4. нарушения менструального цикла;
5. тиреотоксический зоб;
6. нерегулярная половая жизнь.
Факторы, которые снижают риск возникновения новообразований молочных желез:
1. употребление в пищу продуктов, содержащих каротиноиды, например, дыня, морковь, сладкий картофель, орехи и бобы;
2. грудное вскармливание;
3. регулярная половая жизнь.
Женщинам с атипичной гиперплазией (но не обычной гиперплазией) рекомендуется рассмотреть возможность приема тамоксифена для снижения риска развития рака молочной железы. [13] Тамоксифен снижает риск развития рака молочной железы у женщин с атипичной гиперплазией на 86%.
Что такое папилломавирусная инфекция (ВПЧ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Борисова Э. В., гинеколога со стажем в 35 лет.
Над статьей доктора Борисова Э. В. работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Папилломавирусная инфекция — это состояние, развивающееся при заражении какой-либо разновидностью вируса папилломы человека (ВПЧ). Возбудители данной группы могут существовать только в человеческом организме, поражая кожу и слизистые оболочки, приводя к появлению папиллом, бородавок, плоских и остроконечных кондилом. [1] [2] [4]

ВПЧ довольно широко распространён в человеческой популяции, особенно среди сексуально активных людей, а это свыше 80% всего населения. До недавнего времени вирусы этой группы считались относительно безобидными, вызывающими лишь косметические дефекты, но последние научные исследования показывают, что проблема гораздо серьёзнее. [9]
На сегодняшний день науке известно несколько сотен штаммов (типов) папилломавирусов . Около 40 из них преимущественно поражают аногенитальную область и передаются половым путём. Особую опасность представляют штаммы высокого онкогенного риска, так как они могут спровоцировать развитие онкологических заболеваний, в том числе рака шейки матки.
Чаще всего заражение происходит в молодом возрасте, как правило, с началом половой жизни, при этом возможно неоднократное инфицирование. Наиболее уязвимой группой в плане вероятности заражения ВПЧ и развития неблагоприятных последствий являются молодые женщины в возрасте 15-30 лет.
Помимо этого ВПЧ может перейти от инфицированной матери к ребёнку, например, при родах. Не исключается и контактно-бытовой способ передачи возбудителя, например, при соприкосновениях и даже при совместном использовании предметов личной гигиены.
К факторам риска, способствующим заражению ВПЧ, развитию хронической папилломавирусной инфекции и её переходу в предраковые состояния с потенциальным перерождением в злокачественную опухоль, относятся:
- иммунодефицит любого происхождения, в том числе вследствие ВИЧ-инфекции, лучевых поражений, применения иммунодепрессантов при трансплантации органов и тканей, лечения цитостатиками и других причин;
- подавленное состояние иммунитета во время беременности;
- раннее начало половой жизни;
- частая смена половых партнёров, незащищённый секс;
- инфицированность высокоонкогенными штаммами ВПЧ;
- заражение одновременно несколькими типами ВПЧ;
- наличие других инфекций, передающихся половым путём, например, герпесвирусной и цитомегаловирусной инфекции, вируса Эпштейна — Барр, гепатитов В и С, гонореи и трихомониаза;
- стресс, истощение, гиповитаминоз, гормональный дисбаланс;
- многократные роды и аборты;
- тяжёлые хронические заболевания, в том числе сахарный диабет;
- вредные привычки (курение, злоупотребление спиртным);
- низкий социальный статус, плохие условия жизни, неудовлетворительная интимная гигиена;
- пренебрежение регулярными профилактическими обследованиями (один из важнейших факторов риска);
- низкий уровень развития медицины в регионе проживания.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы папилломавирусной инфекции
Далеко не всегда человек догадывается о наличии в своём организме папилломавирусной инфекции, оставаясь при этом источником заражения для потенциальных партнёров. [1] [2] Дело в том, что заболевание может долгое время протекать бессимптомно: вирус скрыто существует в организме от нескольких месяцев до нескольких лет, никак себя не проявляя. Кроме того, уже имеющиеся проявления инфекции не всегда доступны для наружного обзора. Например, если папилломы, бородавки и кондиломы на открытых участках тела и поверхности гениталий ещё можно заметить самостоятельно, то патологические изменения, локализующиеся на шейке матки, сможет обнаружить только специалист в ходе осмотра с применением соответствующих инструментов.
И всё же существует несколько симптомов, которые прямо или косвенно могут указывать на наличие папилломавирусной инфекции и её неблагоприятных последствий. [3] К ним относятся:
- появление на коже и/или слизистых оболочках каких-либо разрастаний различных форм (на тонкой ножке или с широким основанием, нитевидной, округлой или плоской конфигурации, в форме цветной капусты или петушиного гребня) и размеров (от образований в несколько миллиметров до разрастаний, занимающих всю промежность);

- отёчность и воспалительная инфильтрация папилломатозных разрастаний (остроконечных кондилом), их ранимость и кровоточивость, что приводит к присоединению вторичной инфекции с появлением гнойного отделяемого с неприятным запахом;
- зуд, жжение, мокнутие в области промежности, появление обильных белей, даже при отсутствии видимых патологических образований;
- межменструальные кровянистые выделения, в том числе появляющиеся в результате полового контакта:
- дискомфорт во время полового акта.
Наиболее тревожными признаками заболевания являются:
- постоянные боли в области спины и таза;
- слабость;
- беспричинная потеря веса;
- опухание одной или обеих ног.
Патогенез папилломавирусной инфекции
Заражение папилломавирусной инфекцией происходит при попадании вирусных частиц на кожу или слизистую оболочку. [1] [2] Излюбленная локализация инфекции на теле женщины — промежность, большие и малые половые губы, вульва, влагалище и шейка матки, у мужчин — половой член. Может также произойти поражение слизистой полости рта, пищевода, мочевого пузыря, трахеи, конъюнктивы и других органов и тканей.
Заражению способствуют микротравмы и потёртости. Особенно благоприятные для инфицирования условия создаются при половом акте. В 60–80% случаев достаточно однократного сексуального контакта с больным папилломавирусной инфекцией или бессимптомным носителем ВПЧ. К развитию заболевания может привести попадание в организм буквально единичных вирусных частиц.
При наличии предрасполагающих факторов (микроповреждения, слабого иммунитета и других) возбудитель проникает в эпителиальную ткань до её базального слоя. Там он прикрепляется к оболочке незрелой клетки и внедряется сначала в её цитоплазму, а затем и в ядро, где повреждает генетический аппарат. После этого начинается деление клеток с изменённым геномом, что приводит к появлению в месте внедрения вируса генитальных кондилом (образований, которые постепенно разрастаются), а, например, на шейке матки — к развитию диспластических процессов различной степени тяжести (дисплазия шейки матки).

В случае ВПЧ высокого онкогенного риска определённые гены в вирусной ДНК кодируют синтез специфических белков-онкопротеинов (Е6 и Е7), которые подавляют противораковую защиту клеток. Под действием онкопротеинов нарушается стабильность генома клеток, стимулируется их размножение и снижается способность к дифференцировке — всё это со временем может привести к онкопатологии. [12]
Формирование новых полноценных вирусных частиц, способных инфицировать другого человека, происходит уже не в базальном, а в самых поверхностных слоях поражённого эпителия. Возбудитель может содержаться в слущивающихся отмирающих клетках, которые отделаются слизистой оболочкой. Таким образом они переходят к новому хозяину при тесном (сексуальном или бытовом) контакте.
Классификация и стадии развития папилломавирусной инфекции
По способности индуцировать развитие злокачественных новообразований ВПЧ подразделяют на четыре группы: [8]
- неонкогенные штаммы ВПЧ (типы 1-5);
- ВПЧ низкого онкогенного риска (типы 6, 11, 40, 42-44, 54, 61, 70, 72, 81);
- ВПЧ среднего онкогенного риска (типы 26, 31, 33, 35, 51-53, 58, 66);
- ВПЧ высокого онкогенного риска (типы 16, 18, 39, 45, 56, 59, 68, 73, 82).
Клинические формы папилломавирусной инфекции: [5]
- латентная — скрытая форма, не имеющая клинических и морфологических признаков, но обнаруживаемая иммунохимическими и молекулярно-биологическими методами;
- субклиническая — возникает у лиц с нормальным иммунитетом, определяется только специальными диагностическими методами (пробы с растворами-индикаторами, гистологические и цитологические исследования);
- манифестная — появляется у лиц с временным или стойким снижением иммунитета, в случае генитальной папилломавирусной инфекции характеризуется появлением кондилом.
Латентная инфекция может переходить в субклиническую и манифестную форму в случае возникновения предрасполагающих условий (факторов риска), но чаще всего она протекает бессимптомно, не манифестируя.
Клинические проявления папилломавирусной инфекции:
- кожные поражения: подошвенные, плоские и обычные (вульгарные) бородавки, бородавчатая эпидермодисплазия, бородавки Бютчера и небородавчатые поражения кожи;
- поражения слизистых оболочек гениталий: кондиломы, некондиломатозные поражения, карциномы;
- поражения слизистых вне гениталий: папилломатоз гортани, карциномы шеи, языка и другое.

Разновидности поражений:
- экзофитные — видимые разрастания в виде папиллом и бородавок;
- эндофитные — образования, располагающиеся в толще ткани, которые не видны невооружённым глазом.
Осложнения папилломавирусной инфекции
Основными наиболее опасными осложнениями папилломавирусной инфекции являются злокачественные новообразования. Но возможны и другие серьёзные последствия:

- Злокачественные новообразования заднего прохода, вульвы, полового члена и ротоглотки. Повышение риска их развития также связывают с высокоонкогенными штаммами ВПЧ. [6]
- Остроконечные кондиломы на гениталиях, папилломатоз верхних дыхательных путей (рецидивирующий респираторный папилломатоз, веррукозный ларингит). Причиной возникновения могут стать 6-й и 11-й типы вируса, несмотря на свой низкий онкогенный риск. В случае папилломатоза есть вероятность полной потери голоса, обструкции (перекрытия) гортани с развитием асфиксии. Это довольно редкое заболевание может возникать у детей, рождённых женщинами с папилломавирусной инфекцией. По разным данным, заражение может происходить как во время родов, так и внутриутробно. Как правило, респираторный папилломатоз начинает проявляться в детском и подростковом возрасте, он склонен к неоднократным рецидивам после удаления множественных папиллом, перекрывающих дыхательные пути.
- Гнойно-септические осложнения. Папилломатозные разрастания на слизистых оболочках очень ранимы, легко травмируются, и через участки мокнутия, расчёсов и потёртостей может проникать вторичная инфекция, которая в свою очередь и вызывает нагноение.
Диагностика папилломавирусной инфекции
Основные цели диагностических мероприятий: [3]
- ранняя диагностика папилломавирусной инфекции для динамического наблюдения и лечения;
- своевременное обнаружение и лечение предраковых изменений, что позволяет на 80% предотвратить развитие злокачественных новообразований;
- выявление онкологических новообразований на ранних стадиях, что в большинстве случаев даёт хороший прогноз эффективного излечения;
- решение вопроса о целесообразности вакцинации.
Для выявления папилломавирусной инфекции на сегодняшний день существует целый комплекс диагностических процедур:
- Гинекологический осмотр в зеркалах — позволяет увидеть папилломатозные разрастания (аногенитальные кондиломы) и другие изменения.
- Классический тест Папаниколау (мазки с поверхности шейки матки и стенок влагалища для цитологического исследования) — обнаруживает ранние признаки дисплазии и злокачественного перерождения.

- Пробы с уксусной кислотой и раствором Люголя — выявляют участки поражения слизистой шейки матки.
- Кольпоскопия, в том числе с биопсией подозрительных участков и их гистологическим исследованием, — определяет характер имеющегося новообразования.

- Иммунофлюоресцентный анализ (ИФА) обнаруживает в цервикальном соскобе онкопротеины (Е7 и Е6). Этот метод достаточно новый, с его помощью можно различить носительство ВПЧ и первые признаки злокачественного перерождения в клетках, [12] оценить агрессивность данного процесса, сделать предположения относительно прогноза заболевания.
- Полимеразная цепная реакция (ПЦР) находит вирусную ДНК в биологическом материале (соскоб со слизистой), определяет тип ВПЧ, степень его онкогенности, а также количество вирусных частиц, что косвенно позволяет судить о характере течения папилломавирусной инфекции у данного пациента, возможности спонтанного излечения или высокого риска прогрессирования. Обнаружение ВПЧ с помощью этого возможно даже при латентном течении болезни, когда цитологические и гистологические методы не эффективны.
Целесообразно дополнительное обследование пациента на наличие других инфекций, передающихся половым путём, так как папилломавирус в 90% случаев с ними сочетается, и это может осложнять течение заболевания.
Лечение папилломавирусной инфекции
Лечение папилломавирусной инфекции должно быть комплексным и включать следующие составляющие: [3] [5]
- деструкцию (удаление) видимых проявлений (аногенитальных кондилом и др.);
- иммуномодулирующую терапию;
- противовирусную терапию;
- лечение сопутствующих инфекций, передающихся половым путём.
Деструктивные методы делятся на две основные группы:
- химические — с применением трихлоруксусной кислоты, а также таких препаратов, как "Солкодерм", "Колломак", "Ферезол" и др.;
- физические — хирургическое удаление, электрокоагуляция, криодеструкция, радиоволновая и плазменная коагуляция, лазеротерапия.

Лечение сопутствующих половых инфекций проводят до начала деструктивной терапии на фоне адекватной иммунокоррекции.
Удаление видимых проявлений папилломавирусной инфекции должно сочетаться с противовирусной терапией — как с общей, так и с применением препаратов местного действия после удаления кондилом.
Следует помнить, что успешно проведённое лечение не исключает развитие рецидивов в дальнейшем, особенно у пациентов с нарушениями иммунитета. Поэтому за ними устанавливается динамическое наблюдение в течение как минимум 1-2 лет.
Прогноз. Профилактика
В 90% случаев здоровая иммунная система человека справляется с папилломавирусной инфекцией самостоятельно за период от полугода до двух лет с момента инфицирования, после чего происходит полное выздоровление с исчезновением вируса из организма. При этом не формируется напряжённого пожизненного иммунитета, то есть человек может заразиться повторно.
В других случаях, при наличии предрасполагающих факторов, заболевание приобретает хроническую форму, склонную к длительному скрытому течению с периодическими рецидивами и возможным развитием тяжёлых осложнений.
От момента попадания вируса в организм до развития предраковых состояний и тем более возникновения рака может пройти достаточно много времени, иногда десятки лет. Поэтому регулярные профилактические обследования, своевременное выявление и лечение предраковых состояний — вполне реальный и эффективный способ избежать самого неблагоприятного варианта развития событий. [13] С этой целью Всемирная организация здравоохранения рекомендует всем женщинам старше 30 лет при первичном скрининге проходить не только “рутинное” цитологическое исследование, но и делать тест на наличие ВПЧ. [10]
Регулярное посещение гинеколога (при отсутствии каких-либо жалоб — раз в год) с проведением теста Папаниколау позволяет своевременно обнаружить начальные признаки дисплазии и предпринять все необходимые меры для предотвращения прогрессирования процесса и его перехода в онкологическое заболевание.
Использование методов барьерной контрацепции хоть и не полностью защищает от инфицирования, но несколько снижает его вероятность.
Главным методом первичной профилактики папилломавирусной инфекции считается вакцинация. [11] Современные вакцины разработаны с целью защиты от наиболее опасных, высокоонкогенных штаммов ВПЧ, ответственных за 70-80% случаев развития рака шейки матки. Стандартный курс, состоящий из трёх прививок, даёт вполне надёжную защиту.

Читайте также:

