Все о вирусном заболевании желтая лихорадка
Обновлено: 19.04.2024
ктуальность проблемы
Пациенты, прошедшие через ИКБ №1*
*за 6 мес 2014 г. 16 случаев Денге, 3 сл. Геморрагическая форма лихорадки Денге, 1 случай ГЛПС
Лихорадка Денге
ЛЗН
2014 / 6 мес
2013
2012
2011
2010
2009
Классификация геморрагических лихорадок (М.П. Чумаков, 1977 г.)
Клещевые геморрагические лихорадки
¨Крымская геморрагическая лихорадка
¨Омская геморрагическая лихорадка
¨Киасанурская лесная болезнь
Комариные геморрагические лихорадки
¨Желтая лихорадка. Включена в группу особо опасных инфекций
¨Лихорадка Денге
¨Лихорадка Чукунгунья
Контагиозные зоонозные геморрагические лихорадки
¨Аргентинская геморрагическая лихорадка
¨Боливийская геморрагическая лихорадка
¨ГЛПС
¨Геморрагическая лихорадка Ласса
¨Геморрагическая лихорадка Марбурга
¨Геморрагическая лихорадка Эбола
Arenaviridae: возбудители лихорадок Ласса, Аргентинской, Боливийской, Венесуэльской и Бразильской
Bunyaviridae: возбудители лихорадки долины Рифт и Крымской геморрагической
Filoviridae: возбудители лихорадок Марбург и Эбола
Flaviviridae: возбудитель желтой лихорадки
Togaviridae: возбудители лихорадки Денге, Къясанурской лесной болезни и геморрагической лихорадки с почечным синдромом (ГЛПС)
Группа вирусных геморрагических лихорадок
Включает 12 нозологических форм.
Этиология их различна, но есть признаки, по которым эти заболевания объединены в одну группу:
Природная очаговость
Вазотропность вирусов
Наличие геморрагического синдрома (экзантема, энантема, кровотечение)
Протекают как острые лихорадочные заболевания с высокой интоксикацией
Общие симптомы: гипотония, брадикардия, глухость сердечных тонов, дистрофическое поражение сердечной мышцы, нарушение проводимости
Поражение почек имеет место при всех геморрагических лихорадках, но наиболее выражено при ГЛПС
В гемограмме тромбоцитопения, лейкопения (за исключением ГЛПС)
Прямое поражение сосудистой системы
Первичное поражение ЦНС:
- вегетативный отдел, диэнцефальная область.
Первичное поражение развивается на клеточно-молекулярном уровне с обязательным вовлечением в инфекционный процесс клеток, выстилающих кровеносные сосуды и стволовые клетки костного мозга
Геморрагические лихорадки – вирусные инфекции с природно-очаговым распространением, протекающие с геморрагическим и острым лихорадочным синдромом. Симптоматика геморрагических лихорадок включает выраженную интоксикацию, высокую температуру тела, геморрагическую сыпь, кровотечения различной локализации, полиорганные нарушения. Форма геморрагической лихорадки определяется с учетом клинико-эпидемиологических и лабораторных данных (ПЦР, ИФА, РИФ). При геморрагических лихорадках проводится дезинтоксикационная, противовирусная, гемостатическая терапия, введение специфических иммуноглобулинов, борьба с осложнениями.
Общие сведения
Геморрагические лихорадки – группа инфекционных заболеваний вирусной природы, вызывающих токсическое поражение сосудистых стенок, способствуя развитию геморрагического синдрома. Протекают на фоне общей интоксикации, провоцируют полиорганные патологии. Геморрагические лихорадки распространены в определенных регионах планеты, в ареалах обитания переносчиков заболевания. Вызывают геморрагические лихорадки вирусы следующих семейств: Togaviridae, Bunyaviridae, Arenaviridae и Filoviridae. Характерной особенностью, объединяющей эти вирусы, является сродство к клеткам эндотелия сосудов человека.
Резервуаром и источником этих вирусов является человек и животные (различные виды грызунов, обезьяны, белки, летучие мыши и др.), переносчиком – комары и клещи. Некоторые геморрагические лихорадки могут передаваться контактно-бытовым, пищевым, водным и другими путями. По способу заражения эти инфекции подразделяются на группы: клещевые инфекции (Омская, Крымская-Конго и лихорадка Кьясанурского леса), комариные (желтая, лихорадка денге, Чукунгунья, долины Рифт) и контагиозные (лихорадки Лаоса, Аргентинская, Боливийская, Эбола, Марбург и др.).
Восприимчивость к геморрагическим лихорадкам у человека довольно высока, заболевают преимущественно лица, чья профессиональная деятельность связана с дикой природой. Заболеваемость в городах чаще отмечается у граждан, не имеющих постоянного места жительства и сотрудников бытовых служб, контактирующих с грызунами.

Симптомы геморрагической лихорадки
Геморрагические лихорадки в большинстве случаев объединяет характерное течение с последовательной сменой периодов: инкубации (как правило, 1-3 недели), начальный (2-7 дней), разгара (1-2 недели) и реконвалесценции (несколько недель). Начальный период проявляется общеинтоксикационной симптоматикой, обычно весьма интенсивной. Лихорадка при тяжелом течении может достигать критических цифр, интоксикация – способствовать расстройству сознания, бреду, галлюцинациям.
Перед наступлением периода разгара нередко отмечается кратковременная нормализация температуры и улучшение общего состояния, после чего токсикоз нарастает, интенсивность общей клиники увеличивается, развиваются полиорганные патологии, нарушения гемодинамики. В период реконвалесценции происходит постепенный регресс клинических проявлений и восстановление функционального состояния органов и систем.
Геморрагический дальневосточный нефрозонефрит нередко называют геморрагической лихорадкой с почечным синдромом, поскольку для этого заболевания характерно преимущественное поражение сосудов почек. Инкубация геморрагического дальневосточного нефрозонефрита составляет 2 недели, но может сокращаться до 11 и удлиняться до 23 дней. Впервые дни заболевания возможны продромальные явления (слабость, недомогание). Затем развивается тяжелая интоксикация, температура тела поднимается до 39,5 и более градусов и сохраняется на протяжении 2-6 дней. Спустя 2-4 дня от начала лихорадки появляется геморрагическая симптоматика на фоне прогрессирующей интоксикации. Иногда могут отмечаться менингеальные симптомы (Кернига, Брудзинского, ригидность затылочных мышц). Ввиду токсического поражения головного мозга, сознание нередко спутано, появляются галлюцинации, бред.
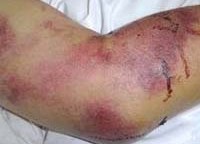
Крымская геморрагическая лихорадка характеризуется острым началом: отмечается рвота, боль в животе натощак, озноб. Температура тела резко повышается. Внешний вид больных характерный для геморрагических лихорадок: гиперемированное отечное лицо и инъецированные конъюнктивы, веки, склеры. Геморрагическая симптоматика выражена: петехиальные высыпания, кровоточивость десен, кровотечения из носа, примесь крови в кале и рвотных массах, маточные кровотечения у женщин. Селезенка чаще остается нормального размера, у некоторых больных может отмечаться ее увеличение. Тяжелое течение заболевания проявляется интенсивной болью в животе, частой рвотой, меленой. Пульс лабильный, артериальное давление снижено, сердечные тоны – глухие.
Омская геморрагическая лихорадка протекает более легко и доброкачественно, геморрагический синдром выражен слабее (хотя летальность имеет место и при этой инфекции). В первые дни лихорадка достигает 39 с небольшим градусов, в половине случаев лихорадочный период протекает волнообразно, с периодами повышения и нормализации температуры тела. Продолжительность лихорадки – 3-10 дней.
Геморрагическая лихорадка денге характеризуется инкубационным периодом от 5 до 15 дней, доброкачественным течением, симптоматикой общей интоксикации, усиливающейся к 3-4 дню и пятнисто-папулезной сыпью геморрагического происхождения, проходящей через 2-3 дня после появления (обычно возникает в разгар заболевания) и не оставляющей после себя пигментаций или шелушения. Температурная кривая может быть двухволновой: лихорадка прерывается 2-3-дневным периодом нормальной температуры, после чего возникает вторая волна. Такая форма характерна для европейцев, у жителей Юго-Восточной Азии лихорадка Денге развивается по геморрагическому варианту и имеет более тяжелое течение.
Геморрагические лихорадки могут способствовать развитию тяжелых, угрожающих жизни состояний: инфекционно-токсического шока, острой почечной недостаточности, комы.
Диагностика геморрагических лихорадок
Диагностику геморрагических лихорадок производят на основании клинической картины и данных эпидемиологического анамнеза, подтверждая предварительный диагноз лабораторно. Специфическая диагностика производится с помощью серологических исследования (РСК, РНИФ и др.), иммуноферментного анализа (ИФА), выявления вирусных антигенов (ПЦР), вирусологического метода.
Геморрагические лихорадки обычно характеризуются тромбоцитопенией в общем анализе крови, выявлением эритроцитов в моче и кале. При выраженной геморрагии появляются симптомы анемии. Положительный анализ кала на скрытую кровь говорит о кровотечении по ходу желудочно-кишечного тракта.
Лихорадка с почечным синдромом также проявляется при лабораторной диагностике в виде лейкопении, анэозинофилии, увеличением количества палочкоядерных нейтрофилов. Значительны патологические изменения в общем анализе мочи – удельный вес снижен, отмечается белок, (нередко повышение достигает 20-40%), цилиндры. В крови повышен остаточный азот. Крымская лихорадка отличается лимфоцитозом на фоне общего нормоцитоза, сдвигом лейкоформулы влево и нормальной СОЭ.
Лечение геморрагической лихорадки
Больные с любой геморрагической лихорадкой подлежат госпитализации. Прописан постельный режим, полужидкая калорийная легкоусвояемая диета, максимально насыщенная витаминами (в особенности С и В) – овощные отвары, фруктовые и ягодные соки, настой шиповника, морсы). Кроме того, назначают витаминотерапию: витамины С, Р. Ежедневно в течение четырех дней принимается викасол (витамин К).
Внутривенно капельно назначают раствор глюкозы, в период лихорадки могут производиться переливания крови небольшими порциями, а также введение препаратов железа, препаратов на основе водного экстракта из печени крупного рогатого скота. В комплексную терапию включают противогистаминные средства. Выписка из стационара производится после полного клинического выздоровления. По выписке больные некоторое время наблюдаются амбулаторно.
Прогноз и профилактика геморрагической лихорадки
Прогноз зависит от тяжести течения заболевания. Геморрагические лихорадки могут варьироваться по течению в весьма широких пределах, в некоторых случаях вызывая развитие терминальных состояний и заканчиваясь летально, однако в большинстве случаев при своевременной медицинской помощи прогноз благоприятен – инфекция заканчивается выздоровлением.
Профилактика геморрагических лихорадок в первую очередь подразумевает меры, направленные на уничтожение переносчиков инфекции и предупреждение укусов. В ареале распространения инфекции производят тщательную очистку мест, подготовленных под поселение, от кровососущих насекомых (комары, клещи), в эпидемически опасных регионах рекомендовано в лесных массивах носить плотную одежду, сапоги, перчатки, специальные противокомариные комбинезоны и маски, использовать репелленты. Для омской геморрагической лихорадки существует методика специфической профилактики, плановая вакцинация населения с помощью убитой вакцины вируса.
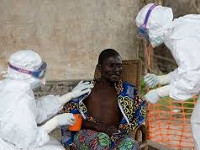
Лихорадка Эбола - особо опасная вирусная инфекция, вызываемая вирусом Эбола и протекающая с тяжелым геморрагическим синдромом. Начальные клинические признаки лихорадки Эбола включают высокую температуру и выраженную интоксикацию, катаральные явления; в период разгара присоединяются неукротимая рвота, диарея, боли в животе, геморрагии в виде кожных кровоизлияний, наружных и внутренних кровотечений. Специфическая диагностика лихорадки Эбола осуществляется с помощью вирусологических и серологических методов. Этиотропная терапия лихорадки Эбола не разработана; получен положительный эффект от введения больным плазмы реконвалесцентов. Патогенетические мероприятия направлены на борьбу с инфекционно-токсическим шоком, дегидратацией, геморрагическим синдромом.
Общие сведения
Последняя вспышка лихорадки Эбола в Западной Африке, начавшаяся в марте 2014 г., является самой массовой и тяжелой со времени обнаружения вируса. В течение этой эпидемии заболело и умерло людей больше, чем во все предыдущие годы. Кроме этого, впервые вирус пересек не только сухопутные, но и водные границы, оказавшись на территории Северной Америки и Европы. Летальность при эпидемических вспышках лихорадки Эбола достигает 90%. В августе 2014 г. ВОЗ признала лихорадку Эбола угрозой всемирного масштаба.

Причины лихорадки Эбола
Вирус Эбола (Ebolavirus) принадлежит к семейству филовирусов и по своим морфологическим признакам схож с вирусом, вызывающим геморрагическую лихорадку Марбург, однако отличается от последнего в антигенном отношении. Всего известно 5 видов вируса Эбола: Zaire ebolavirus (Заир), Sudan ebolavirus (Судан), Tai Forest ebolavirus (Таи форест), Bundibugyo ebolavirus (Бундибуджио), Reston ebolavirus (Рестон). Крупные вспышки лихорадки Эбола в Африке ассоциируются с эболавирусами Заир, Судан и Бундибуджио; эпидемия 2014 года вызвана вирусом вида Заир. Рестонский эболавирус не представляет опасности для человека.
Предполагается, что естественным резервуаром вируса Эбола служат летучие мыши, шимпанзе, гориллы, лесные антилопы, дикобразы и другие животные, обитающие в экваториальных лесах. Первичное заражение человека происходит при контакте с кровью, выделениями или трупами инфицированных животных. Дальнейшее распространение вируса от человека к человеку возможно контактным, инъекционным, половым путем. Чаще всего заражение лихорадкой Эбола происходит при прямом контакте с биологическим материалом больных людей, загрязненными постельными принадлежностями и предметами ухода, с телом умершего при погребальных обрядах, совместном питании с больным, реже – при половых контактах и т. д. Больные лихорадкой Эбола представляют высокую опасность для окружающих примерно в течение 3-х недель от начала заболевания, выделяя вирус со слюной, носоглоточной слизью, кровью, мочой, спермой и др.
Повышенному риску заражения лихорадкой Эбола подвержены члены семьи и медицинский персонал, ухаживающий за больными, а также лица, занимающиеся отловом и транспортировкой обезьян. После перенесенной лихорадки Эбола формируется устойчивый постинфекционный иммунитет; случаи повторного заражения редки (не более 5%).
Сиптомы лихорадки Эбола
Примерно с 5-7 суток, в период разгара клинического течения лихорадке Эбола, возникают боли в грудной клетке, мучительный сухой кашель. Усиливаются абдоминальные боли, понос становится профузным и кровавым, развивается острый панкреатит. С 6-7 дня на коже нижней половины туловища, разгибательных поверхностях конечностей появляется кореподобная сыпь. Часто возникают язвенные вульвиты, орхиты. Одновременно развивается геморрагический синдром, характеризующийся кровоизлияниями в местах инъекций, носовыми, маточными, желудочно-кишечными кровотечениями. Массивная кровопотеря, инфекционно-токсический и гиповолемический шок становятся причиной гибели больных лихорадкой Эбола в начале 2-й недели заболевания.
В благоприятных случаях через 2-3 недели наступает клиническое выздоровление, однако период реконвалесценции растягивается на 2-3 месяца. В это время выражен астенический синдром, плохой аппетит, кахексия, боли в животе, выпадение волос, иногда развиваются тугоухость, потеря зрения, психические нарушения.
Диагностика
Лихорадка Эбола может быть заподозрена у лиц с характерными клиническими симптомами, находящихся в эпидемиологически неблагополучных регионах Африки или контактировавших с больными. Специфическая диагностика инфекции проводятся в специальных вирусологических лабораториях с соблюдением требований биологической безопасности повышенного уровня. Эболавирус может быть выделен из слюны, мочи, крови, носоглоточной слизи и других биологических жидкостей с помощью заражения клеточных культур, ОТ-ПЦР, электронной микроскопии биоптатов кожи и внутренних органов. Серологическая диагностика лихорадки Эбола основана на обнаружении антител к вирусу методами ИФА, РНГА, РСК и др.
Неспецифические изменения в общем анализе крови включают анемию, лейкопению (позже – лейкоцитоз), тромбоцитопению; в общем анализе мочи – выраженную протеинурию. Биохимические изменения крови характеризуются азотемией, увеличением активности трансфераз и амилазы; при исследовании коагулограммы выявляются признаки гипокоагуляции; КОС крови - признаки метаболического ацидоза. С целью оценки тяжести течения и прогноза лихорадки Эбола больным может потребоваться проведение рентгенографии органов грудной клетки, ЭКГ, УЗИ органов брюшной полости, ФГДС. Дифференциальная диагностика проводится с малярией, септицемией, тифом, другими геморрагическими лихорадками, прежде всего, с лихорадкой Марбург, Ласса, желтой лихорадкой. Больным могут быть показаны консультации инфекциониста, гастроэнтеролога, невролога, гематолога и других специалистов.
Лечение лихорадки Эбола
Транспортировка и лечение пациентов с лихорадкой Эбола осуществляется в специальных боксах-изоляторах. Весь ухаживающий персонал должен пройти специальный инструктаж, использовать барьерные средства защиты (специальные костюмы, очки, респираторы перчатки, обувь и т. д.), рекомендуемые при таких особо опасных инфекциях, как чума и натуральная оспа. Пациенту организуется строгий постельный режим и круглосуточное медицинское наблюдение.
На сегодняшний день вакцины от лихорадки Эбола не существует; сразу в нескольких странах мира проходят испытания экспериментальные образцы. Лечение сводится, главным образом, к симптоматическим мероприятиям: дезинтоксикационной терапии, борьбе с обезвоживанием, геморрагическим синдромом, шоком. В некоторых случаях положительный эффект дает введение плазмы выздоровевших людей.
Прогноз и профилактика
Летальность от лихорадки Эбола, вызванной штаммом вируса Заир достигает почти 90%, штаммом Судан – 50%. Критериями выздоровления считаются нормализация общего состояния пациента и трехкратные отрицательные результаты вирусологических исследований. Пресечь распространение лихорадки Эбола позволяет отслеживание контактов больных, соблюдение мер индивидуальной защиты, безопасное захоронение умерших, обеззараживание биологических материалов от больных геморрагическими лихорадками. В аэропортах различных стран усилен санитарно-карантинный контроль пассажиров, прибывающих из Африки. Контактные лица подлежат обсервации в течение 21 дня. При подозрении на заражение вирусом лихорадки Эбола пациенту вводится специфический иммуноглобулин из сыворотки крови лошадей.
Желтая лихорадка – острая природно-очаговая вирусная инфекция, характеризующаяся тяжелым течением с преобладанием интоксикационного, желтушного и геморрагического синдрома. Желтая лихорадка входит в число особо опасных инфекций. Желтая лихорадка распространяется трансмиссивным путем, ее переносчиками являются комары. Инкубационный период желтой лихорадки составляет около недели. ее клиника включает тяжелую интоксикацию вплоть до нарушений сознания и сердечной деятельности, геморрагический синдром, гепатоспленомегалию, желтушность склер. Лечение больного желтой лихорадкой проводится исключительно стационарно в отделении для особо опасных инфекций.
Общие сведения
Желтая лихорадка – острая природно-очаговая вирусная инфекция, характеризующаяся тяжелым течением с преобладанием интоксикационного, желтушного и геморрагического синдрома. Желтая лихорадка входит в число особо опасных инфекций.
Характеристика возбудителя
Вирус желтой лихорадки – РНК-содержащий, относится к роду Flavivirus, устойчив во внешней среде. Хорошо переносит замораживания и высушивание погибает в течение 10 минут при нагревании до 60 °С, а также легко инактивируется ультрафиолетовым излучением и дезинфицирующими растворами. Плохо переносит кислую среду. Резервуаром и источником инфекции являются животные – обезьяны, сумчатые, грызуны и насекомоядные. Человек может стать источником инфекции только при наличии переносчика.
Заболевание распространяется по трансмиссивному механизму, переносчиками вируса являются комары. В странах Америки желтая лихорадка распространяется комарами рода Наетаgogus, в Африке – Aedes (преимущественно вида A. Aegypti). Комары размножаются вблизи человеческих жилищ, в бочках с водой, искусственных застойных водоемах, затопленных подвалах и т. п. Насекомые заразны с 9-12 дня после укуса больного животного или человека при температуре 25 °С и уже через 4 дня при 37 °С. Передача вируса при температуре окружающей среды менее 18 °С не осуществляется.
В случае попадания крови, содержащей возбудителя, на участки поврежденной кожи или слизистой возможна реализация контактного пути заражения (при обработке туш больных животных). Люди обладают высокой естественной восприимчивостью к инфекции, после перенесения формируется длительный иммунитет. Заболевание относится к карантинным (ввиду особой опасности), случаи возникновения эпидемий желтой лихорадки подлежат международной регистрации.
Вспышки заболевания могут отмечаться в любых зонах ареала распространения переносчика, преимущественно возникают в тропических странах. Распространение лихорадки из очага эпидемии осуществляется при переездах больных и перемещении комаров при перевозке грузов. Эпидемии желтой лихорадки развиваются при наличии трех необходимых условий: носители вируса, переносчики и благоприятные погодные условия.
Патогенез желтой лихорадки
Вирус проникает в кровь во время кровососания из пищеварительной системы переносчика и в течение инкубационного периода репродуцируется и накапливается в лимфатических узлах. Первые дни заболевания вирус распространяется по организму с током крови, оседая в тканях различных органов (печень и селезенка, почки, костный мозг, сердечная мышца и головной мозг) и поражая их сосудистую систему и вызывая воспаление. В результате нарушения трофики и прямого токсического действия вируса происходит некротическая деструкция паренхимы, повышение проницаемости сосудистой стенки способствует геморрагии.
Симптомы желтой лихорадки
Инкубационный период желтой лихорадки составляет неделю (иногда 10 дней). Заболевание протекает со сменой последовательных фаз: гиперемии, кратковременной ремиссии, венозного стаза и реконвалесценции. Фаза гиперемии начинается с резкого подъема температуры, нарастающей интоксикации (головная боль, ломота в теле, тошнота и рвота центрального генеза). С прогрессированием интоксикационного синдрома могут отмечаться расстройства центральной нервной деятельности: бред, галлюцинации, нарушения сознания. Лицо больного, шея и плечевой пояс одутловаты, гиперемированы, имеют место многочисленные инъекции склер, слизистые оболочки рта, язык, конъюнктива ярко красные. Пациенты жалуются на светобоязнь и слезотечение.
Отмечаются токсические нарушения сердечной деятельности: тахикардия, сменяющаяся брадикардией, гипотензия. Снижается количество суточной мочи (олигурия), отмечают умеренное увеличение размеров селезенки и печени. В последующем возникают первые признаки развивающегося геморрагического синдрома (кровоизлияния, кровоточивость), склеры приобретают желтушный оттенок.
Состояние больных значительно ухудшается, выражена геморрагическая симптоматика, больные отмечают рвоту с кровью, мелену (дегтеобразный кал – признак интенсивного кишечного кровотечения), кровотечения из носа, могут отмечаться внутренние кровоизлияния. Обычно прогрессирует олигурия (вплоть до анурии), в моче также отмечают кровянистые примеси. В половине случаев заболевание прогрессирует с развитием тяжелых летальных осложнений. При благоприятном течении наступает продолжительный период реконвалесценции, клиническая симптоматика постепенно регрессирует. Возможно сохранение разнообразных функциональных нарушений при значительной деструкции тканей. После перенесения заболевания сохраняется пожизненный иммунитет, повторных эпизодов не отмечается.
Тяжело протекающая желтая лихорадка может осложниться инфекционно-токсическим шоком, почечной и печеночной недостаточностью. Эти осложнения требуют мероприятий интенсивной терапии, во многих случаях приводят к летальному исходу на 7-9 день заболевания. Кроме того, возможно развитие энцефалита.
Диагностика желтой лихорадки
В первые дни общий анализ крови показывает лейкопению со сдвигом лейкоцитарной формулы влево, пониженная концентрация нейтрофилов, тромбоцитов. В последующем развивается лейкоцитоз. Тромбоцитопения прогрессирует. Растет гематокрит, повышается содержание азота и калия в крови. Общий анализ мочи отмечает повышение белка, отмечаются эритроциты и клетки цилиндрического эпителия.
Биохимический анализ крови показывает повышение количества билирубина, активности печеночных ферментов (преимущественно АСТ). Выделение возбудителя производят в условиях специализированных лабораторий с учетом особой опасности инфекции. Диагностику производят с помощью биопробы на лабораторных животных. Серологическая диагностика производится следующими методиками: РНГА, РСК. ИФА. РНИФ и РТНГ.
Лечение желтой лихорадки
Желтую лихорадку лечат стационарно в инфекционном отделении, специализированном для лечения особо опасных инфекций. Этиотропной терапии данного заболевания в настоящее время не разработано, лечение направлено на поддержание иммунных функций, патогенетические механизмы и облегчение симптомов. Больным показан постельный режим, полужидкая легкоусвояемая пища, богатая калориями, витаминотерапия (витамины С, Р, К). В первые дни можно производит переливание плазмы реконвалесцентных доноров (лечебный эффект незначительный).
В период лихорадки больным переливают кровь в количестве 125-150 мл каждые 2 дня, назначают препараты на основе экстракта печени крупного рогатого скота, железо внутримышечно с целью компенсации потерь крови. В комплексной терапии могут назначаться противовоспалительные (при необходимости – кортикостероидные), антигистаминные средства, гемостатики, сердечно-сосудистые препараты. При необходимости осуществляются реанематологические мероприятия.
Прогноз и профилактика желтой лихорадки
Прогноза при желтой лихорадке в случае легкого или абортивного течения благоприятный, при развитии тяжелой клиники – усугубляется. Осложнения инфекции в половине случаев приводят к смерти.
Профилактика заболевания предусматривает контроль за миграцией населения и перевозками грузов с целью исключения возможности завоза желтой лихорадки из эпидемического очага. Кроме того, проводится уничтожение переносчиков желтой лихорадки в населенных пунктах. Индивидуальная профилактика подразумевает использование средств защиты от укусов насекомых. Специфическая профилактика (вакцинация) заключается в ведении живой ослабленной вакцины. Иммунопрофилактика показана лицам любого возраста, планирующим путешествие в эндемичные регионы за 7 -10 дней перед отбытием.
Инкубационный период вируса в организме человека составляет 3-6 дней. Во многих случаях заболевание протекает бессимптомно. При появлении симптомов наиболее распространенными являются повышенная температура, мышечная боль с сильной болью в спине, головная боль, потеря аппетита и тошнота или рвота. В большинстве случаев симптомы исчезают в течение 3-4 дней.
Диагностика
Желтая лихорадка с трудом поддается диагностике, особенно на ранних этапах. Тяжелые формы болезни можно принять за тяжелую форму малярии, лептоспироз, вирусный гепатит (особенно скоротечный), другие геморрагические лихорадки, заражение другими флавивирусами (например, геморрагическая лихорадка денге) и отравление.
В некоторых случаях анализ крови (ОТ-ПЦР) позволяет обнаружить вирус на ранних этапах болезни. На поздних этапах болезни необходимо тестирование на наличие антител (иммуноферментный анализ и реакция нейтрализации бляшкообразования).
Группы риска
Сорок семь стран — в Африке (34) и Центральной и Южной Америки (13) — либо эндемичны, либо имеют в своем составе регионы, эндемичные по желтой лихорадке. По результатам моделирования на основе данных, полученных из источников в странах Африки, бремя желтой лихорадки в 2013 году составило 84 000-170 000 случаев тяжелой формы заболевания и 29 000-60 000 случаев смерти.
Периодически лица, совершающие поездки в страны, эндемичные по желтой лихорадке, могут завезти заболевание в страны, где оно отсутствует. В целях предотвращения завозных инфекций многие страны при выдаче виз требуют представить справку о вакцинации против желтой лихорадки, особенно если человек проживает в эндемичных районах или посещал их.
В прошлом (в XVII-XIX веках) желтая лихорадка попадала в Северную Америку и Европу, что провоцировало крупные вспышки болезни, наносило вред экономике стран, подрывало их развитие и, в некоторых случаях, приводило к гибели большого числа людей.
Передача инфекции
Вирус желтой лихорадки является арбовирусом рода flavivirus, а основными переносчиками являются комары видов Aedes и Haemogogus. Среда обитания этих видов комаров может быть разной: некоторые размножаются либо вблизи жилищ (домашние), либо в джунглях (дикие), либо в обеих средах обитания (полудомашние). Существует три типа циклов передачи инфекции.
- Лесная желтая лихорадка: во влажных тропических лесах обезьяны, которые являются основным резервуаром инфекции, заражаются в результате укуса диких комаров видов Aedes и Haemogogus и передают вирус другим обезьянам. Периодически инфицированные комары кусают людей, работающих или находящихся в лесах, после чего у людей развивается желтая лихорадка.
- Промежуточная желтая лихорадка: в данном случае полудомашние комары (те, что размножаются как в дикой природе, так и вблизи жилищ) инфицируют как обезьян, так и людей. Более частые контакты между людьми и инфицированными комарами приводят к более частым случаям передачи инфекции, и вспышки заболевания могут происходить одновременно во многих изолированных селениях отдельно взятых районов. Это самый распространенный тип вспышки болезни в Африке.
- Городская желтая лихорадка: крупные эпидемии происходят в тех случаях, когда инфицированные люди заносят вирус в густонаселенные районы с высокой плотностью популяции комаров видов Aedes и Haemogogus и низким или нулевым иммунитетом к этой болезни у большинства населения из-за отсутствия вакцинации или перенесенной ранее желтой лихорадки. В этих условиях инфицированные комары передают вирус от человека человеку.
Лечение
Правильное и своевременное поддерживающее лечение в больницах повышает показатели выживаемости пациентов. На данный момент антивирусного препарата от желтой лихорадки не существует, однако предоставление лечения от дегидратации, печеночной или почечной недостаточности и повышенной температуры позволяет сократить вероятность неблагоприятного исхода. Сопутствующие бактериальные инфекции можно лечить с помощью антибиотиков.
Профилактика
1. Вакцинация
Вакцинация — основной способ профилактики желтой лихорадки.
Вакцина от желтой лихорадки является безопасной и недорогостоящей. При этом одна доза вакцины достаточна для формирования пожизненного иммунитета без необходимости ревакцинации.
Для предотвращения желтой лихорадки и ее распространения применяется ряд стратегий: плановая иммунизация детей грудного возраста; проведение кампаний по массовой вакцинации для расширения охвата в странах, где существует риск вспышек болезни; вакцинация лиц, совершающих поездки в районы, эндемичные по желтой лихорадке.
В районах с высоким риском заболевания, для которых характерен слабый охват прививками, важнейшим условием предотвращения эпидемий является своевременное выявление и подавление вспышек болезни посредством массовой вакцинации населения. При этом, чтобы не допустить дальнейшего распространения заболевания в регионе, где зафиксирована вспышка, важно обеспечить большой охват иммунизацией подверженного риску населения (не менее 80%).
Уровень риска НППИ выше у лиц старше 60 лет, пациентов с тяжелым иммунодефицитом, связанным с симптоматическим ВИЧ/СПИДом или другими факторами, а также лиц с нарушениями вилочковой железы. Вакцинацию людей старше 60 лет следует проводить после тщательной оценки потенциального риска и пользы иммунизации.
Как правило, к числу лиц, не подлежащих вакцинации, относятся:
- дети грудного возраста младше 9 месяцев;
- беременные женщины (кроме случаев вспышки желтой лихорадки и высокого риска инфекции);
- лица с тяжелыми формами аллергии на яичный белок;
- лица с тяжелым иммунодефицитом, связанным с симптоматическим ВИЧ/СПИДом или другими факторами, а также лица с нарушениями вилочковой железы.
В соответствии с Международными медико-санитарными правилами (ММСП) страны имеют право требовать от лиц, совершающих поездки, представить свидетельство о вакцинации против желтой лихорадки. При наличии медицинских противопоказаний к вакцинации необходимо предоставить соответствующую справку от компетентных органов. ММСП — это юридически обязательный механизм, предназначенный для предотвращения распространения инфекционных заболеваний и других источников угрозы для здоровья населения. Применение к лицам, совершающим поездки, требования по предоставлению свидетельства о вакцинации оставлено на усмотрение каждому государству-участнику и в настоящее время практикуется не всеми странами.
2. Борьба с комарами – переносчиками заболевания
Риск передачи желтой лихорадки в городских районах можно сократить путем ликвидации мест, пригодных для размножения комаров, в том числе — обработкой ларвицидами резервуаров и других объектов со стоячей водой.
Как эпидемиологический надзор, так и контроль над переносчиками заболевания — элементы стратегии по профилактике заболеваний, вызываемых насекомыми-переносчиками, и борьбе с ними, которые используются в том числе для предотвращения передачи заболевания при эпидемиях. В случае желтой лихорадки эпидемиологический надзор за комарами вида Aedes aegypti и прочими видами Aedes помогает получить информацию о наличии риска вспышек в городах.
На основе сведений о распространении комаров этих видов по стране можно выделить зоны, в которых необходимо усилить эпиднадзор за заболеваемостью среди людей и тестирование, а также разработать мероприятия по борьбе с переносчиками заболевания. В настоящее время арсенал безопасных, эффективных и экономичных инсектицидов, которые можно использовать против взрослых особей комаров, ограничен. В основном это связано с устойчивостью данных видов комаров к распространенным инсектицидам, а также с отказом от определенных пестицидов или их отзывом по причинам безопасности или высоких цен на перерегистрацию.
В прошлом кампании по борьбе с комарами позволили ликвидировать Aedes aegypti, переносчика желтой лихорадки, в городских районах в большей части Центральной и Южной Америки. Однако Aedes aegypti вновь заселил городские районы этого региона, что опять создало высокий риск передачи заболевания в городах. Программы по борьбе с комарами, нацеленные на дикие популяции комаров в лесных районах, непригодны для профилактики передачи лесной желтой лихорадки.
Чтобы избежать укусов комаров, рекомендуется использовать средства индивидуальной защиты, такие как закрытая одежда и репелленты. Использование противомоскитных сеток на кровати имеет ограниченную эффективность, поскольку комары вида Aedes активны в дневное время.
3. Обеспечение готовности к эпидемиям и принятие мер реагирования
Быстрое выявление желтой лихорадки и оперативное реагирование посредством начала кампаний по экстренной вакцинации — важнейшие средства борьбы со вспышками. Тем не менее отмечается проблема неполного выявления случаев заболевания: по оценкам, реальное число случаев в 10-250 раз превышает сегодняшнюю официальную статистику.
ВОЗ рекомендует каждой стране с риском эпидемии желтой лихорадки располагать по меньшей мере одной национальной лабораторией, в которой могли бы выполняться элементарные анализы крови на желтую лихорадку. Один случай заболевания в непривитой популяции уже рассматривается как вспышка желтой лихорадки. В любом случае все лабораторно подтвержденные случаи должны быть объектом тщательного расследования. Группы по проведению расследований должны выполнить оценку характеристик вспышки и принять как экстренные, так и долгосрочные меры реагирования.
Деятельность ВОЗ
В 2016 г. две связанные вспышки желтой лихорадки в городах Луанда (Ангола) и Киншаса (Демократическая республика Конго) привели к тому, что из Анголы заболевание широко распространилось по всему миру, включая Китай. Этот факт подтверждает, что желтая лихорадка представляет собой серьезную глобальную угрозу, которая требует нового стратегического подхода.
Стратегия по ликвидации эпидемий желтой лихорадки (EYE) была разработана в ответ на растущую угрозу вспышек желтой лихорадки в городах и распространение заболевания по всему миру. Стратегия осуществляется под руководством ВОЗ, ЮНИСЕФ и ГАВИ (Глобального альянса по вакцинам и иммунизации) и охватывает 40 стран. Над ее реализацией работают свыше 50 партнеров.
Глобальная стратегия ЕYЕ призвана решить три стратегические задачи:
1. защита подверженного риску населения
2. предотвращение распространения желтой лихорадки по всему миру
3. быстрая ликвидация вспышек
Для успешного решения этих задач необходимы пять составляющих:
1. доступные вакцины и устойчивый рынок вакцин
2. сильная политическая воля на международном и региональном уровнях, а также на уровне отдельных стран
3. принятие решений на высоком уровне на основе долгосрочного партнерства
4. синергия с другими программами и секторами здравоохранения
5. исследования и разработки для улучшения инструментов и практик.
Стратегия EYE — комплексная, многокомпонентная, объединяющая усилия многих партнеров. В дополнение к рекомендованным мероприятиями по вакцинации стратегия призывает к созданию городских центров устойчивого развития, планированию готовности к вспышкам заболевания в городах и более последовательному применению Международных медико-санитарных правил (2005 г.).
Партнеры стратегии EYE оказывают поддержку странам с высоким и средним риском заболевания желтой лихорадкой в Африке и Северной и Южной Америке за счет усиления их эпидемиологического надзора и лабораторных мощностей для реагирования на вспышки и случаи заболевания жёлтой лихорадкой. Кроме того, партнеры стратегии EYE поддерживают развертывание и устойчивую реализацию программ регулярной иммунизации и кампаний по вакцинации (превентивных, упреждающих и реактивных) в любой точке мира и в любое время при необходимости.
Читайте также:

