Жалобы при вирусном гепатите с
Обновлено: 23.04.2024
Гепатит С – вирусное инфекционное заболевание печени, передающееся трансфузионно, отличающееся легким, зачастую субклиническим, реже среднетяжелым течением в фазе первичного инфицирования и склонностью к хронизации, циррозу и озлокачествлению. В большинстве случаев гепатит С имеет безжелтушное малосимптомное начало. В связи с этим он может оставаться не диагностированным в течение нескольких лет и выявляется, когда в тканях печени уже развивается цирроз или происходит злокачественная трансформация в гепатоцеллюлярный рак. Диагноз гепатита С считается достаточно обоснованным при выявлении в крови вирусной РНК и антител к ней в результате повторных исследований методом ПЦР и различными видами серологических реакций.
Общие сведения
Гепатит С – вирусное инфекционное заболевание печени, передающееся трансфузионно, отличающееся легким, зачастую субклиническим, реже среднетяжелым течением в фазе первичного инфицирования и склонностью к хронизации, циррозу и озлокачествлению. Вирусный гепатит С вызывается РНК-содержащим вирусом семейства Flaviviridae. Склонность этой инфекции к хронизации обуславливается способностью возбудителя пребывать в организме продолжительное время, не вызывая интенсивных проявлений инфекции. Как и остальные флавивирусы, вирус гепатита С способен, размножаясь, формировать квазиштаммы, имеющие разнообразные серологические варианты, что мешает организму формировать адекватный иммунный ответ и не позволяет разработать эффективную вакцину.
Вирус гепатита С не размножается в клеточных культурах, что не дает возможности детально изучить его устойчивость во внешней среде, однако известно, что он немного более устойчив, нежели ВИЧ, погибает при воздействии ультрафиолетовых лучей и выдерживает нагревание до 50 °С. Резервуаром и источником инфекции являются больные люди. Вирус содержится в плазме крови больных. Заразны как страдающие острым или хроническим гепатитом С, так и лица с бессимптомно протекающей инфекцией.
Механизм передачи вируса гепатита С – парентеральный, преимущественно передается через кровь, но иногда может происходить заражение и при контакте с другими биологическими жидкостями: слюной, мочой, спермой. Обязательным условием для заражения является непосредственное попадание достаточного количества вируса в кровь здорового человека.
В подавляющем большинстве случаев в настоящее время заражение происходит при совместном употреблении наркотиков внутривенно. Распространение инфекции среди наркоманов достигает 70-90%. Лица, употребляющие наркотики, являются наиболее опасным в эпидемическом плане источником вирусного гепатита С. Кроме того, риск заражения инфекцией возрастает у больных, получавших медицинскую помощь в виде многократных переливаний крови, хирургических мероприятий, парентеральных инъекций и пункций с применением нестерильного инструментария многократного пользования. Передача может осуществляться при нанесении татуировок, пирсинге, порезах во время маникюра и педикюра, манипуляций в стоматологии.
В 40-50% случаев не удается отследить способ заражения. В медицинских профессиональных коллективах заболеваемость гепатитом С не превышает таковую среди населения. Передача от матери к ребенку осуществляется тогда, когда в крови матери накапливается высокая концентрация вируса, либо при сочетании вируса гепатита С с вирусом иммунодефицита человека.
Возможность развития гепатита С при единичном попадании малого количества возбудителя в кровоток здорового человека невелик. Половой путь передачи инфекции реализуется редко, в первую очередь - у лиц с сопутствующей ВИЧ-инфекцией, склонных к частой смене половых партнеров. Естественная восприимчивость человека к вирусу гепатита С в значительной степени зависит от полученной дозы возбудителя. Постинфекционный иммунитет недостаточно изучен.
Симптомы вирусного гепатита С
Клинически манифестация вирусного гепатита С может проявляться в виде общей симптоматики: слабость, апатия, пониженный аппетит, быстрое насыщение. Могут отмечаться местные признаки: тяжести и дискомфорт в правом подреберье, диспепсия. Лихорадка и интоксикация при вирусном гепатите С являются довольно редкими симптомами. Температура тела если и поднимается, то до субфебрильных значений. Интенсивность проявления тех или иных симптомов часто зависит от концентрации вируса в крови, общего состояния иммунитета. Обычно симптоматика незначительна и больные не склонны придавать ей значение.
В анализе крови в острый период гепатита С нередко отмечают пониженное содержание лейкоцитов и тромбоцитов. В четверти случаев отмечается кратковременная умеренная желтуха (часто ограничивается иктеричностью склер и биохимическими проявлениями). В дальнейшем при хронизации инфекции эпизоды желтухи и увеличения активности печеночных трансфераз сопровождают обострения заболевания.
Тяжелое течение вирусного гепатита С отмечается не более чем в 1% случаев. При этом могут развиваться аутоиммунные нарушения: агранулоцитоз, апластическая анемия, невриты периферических нервов. При таком течении вероятен летальный исход в доантительном периоде. В обычных случаях вирусный гепатит С протекает медленно, без выраженной симптоматики, годами оставаясь недиагностируемым и проявляясь уже при значительной деструкции ткани печени. Часто впервые больным ставят диагноз гепатита С, когда уже имеют место признаки цирроза или гепатоцеллюлярного рака печени.
Осложнения вирусного гепатита С – это цирроз и первичный рак печени (гепатоцеллюлярная карцинома).
Диагностика вирусного гепатита С
В отличие от вирусного гепатита В, где возможно выделение вирусного антигена, клиническая диагностика вирусного гепатита C производится с помощью серологических методик (антитела IgM к вирусу определяются с помощью ИФА и РИБА), а также определением в крови вирусной РНК с помощью ПЦР. При этом ПЦР осуществляется дважды, поскольку есть вероятность ложноположительной реакции.
При выявлении антител и РНК можно говорит о достаточной достоверности диагноза. Определение в крови IgG может означать как наличие вируса в организме, так и ранее перенесенную инфекцию. Пациентам с гепатитом С назначается проведение биохимических проб печени, коагулограммы, УЗИ печени, а в некоторых сложных диагностических случаях - биопсия печени.
Лечение вирусного гепатита С
Терапевтическая тактика при гепатите такая же, как и при вирусном гепатите В: прописана диета №5 (ограничение жиров, в особенности тугоплавких, при нормальном соотношении белков и углеводов), исключение продуктов, стимулирующих секрецию желчи и печеночных ферментов (соленая, жареная, консервированная пища), насыщение рациона липолитически активными веществами (клетчатка, пектины), большое количество жидкости. Полностью исключается алкоголь.
Специфическая терапия вирусного гепатита – это назначение интерферона в сочетании с рибавирином. Продолжительность терапевтического курса – 25 дней (при стойком к противовирусной терапии варианте вируса возможно удлинение курса до 48 дней). В качестве профилактики холестаза в комплекс терапевтических мер включают препараты урсодеоксихолиевой кислоты, а в качестве антидепрессанта (поскольку психологическое состояние больных нередко сказывается на эффективности лечения) – адеметионин. Действие противовирусной терапии напрямую зависит от качества интерферонов (степени очистки), интенсивности терапии и общего состояния больного.
По показаниям базисную терапию могут дополнять оральной дезинтоксикацией, спазмолитическими средствами, ферментами (мезим), антигистаминными препаратами и витаминами. При тяжелом течении гепатита С показана внутривенная дезинтоксикация растворами электролитов, глюкозы, декстрана, при необходимости терапию дополняют преднизолоном. В случае развития осложнений курс лечения дополняется соответствующими мерами (лечение цирроза и рака печени). При необходимости производят плазмаферез.
Прогноз при вирусном гепатите С
При должном лечении выздоровлением заканчивается 15-25% случаев заболевания. Чаще всего гепатит С переходит в хроническую форму, способствуя развитию осложнений. Смерть при гепатите С, как правило, наступает вследствие цирроза или рака печени, летальность составляет 1-5% случае. Менее благоприятен прогноз сочетанной инфекции вирусами гепатита В и С.
Профилактика вирусного гепатита С
Общие меры профилактики гепатита С включают тщательное соблюдение санитарного режима в медицинских учреждениях, контроль над качеством и стерильностью переливаемой крови, а также санитарный надзор над учреждениями, оказывающими услуги населению с использованием травматических методик (татуаж, пирсинг).
Помимо прочего, ведется разъяснительная, просветительская деятельность среди молодежи, рекламируется индивидуальная профилактика: безопасный секс и отказ от наркотиков, осуществление медицинский и иных травматических процедур в сертифицированных учреждениях. Среди наркоманов распространяются одноразовые шприцы.
Что такое гепатит А (болезнь Боткина)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
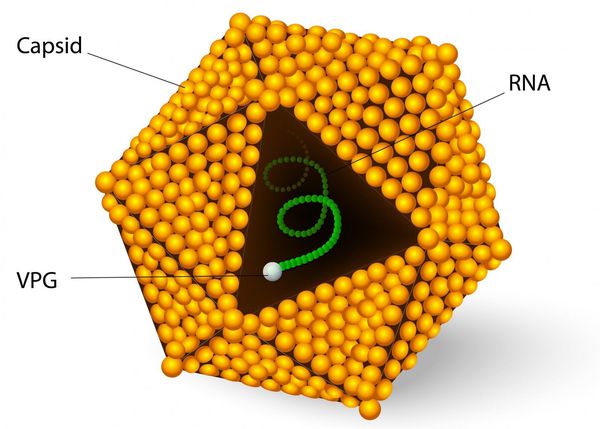
Этиология
семейство — пикорнавирусы (Picornaviridae)
вид — вирус гепатита А (HAV)
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни. [1] [2] [4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10] .
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7] .
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1] [3] [4] [7] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
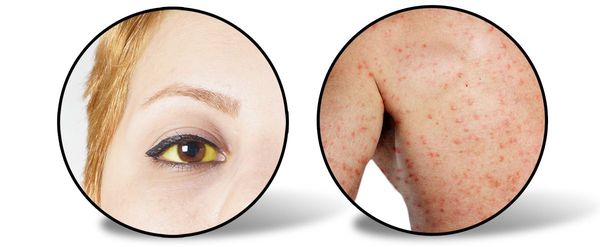
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
Факторы, увеличивающие риск тяжёлого течения гепатита А:
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1] [2] [4] [7] .
Патогенез гепатита А
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
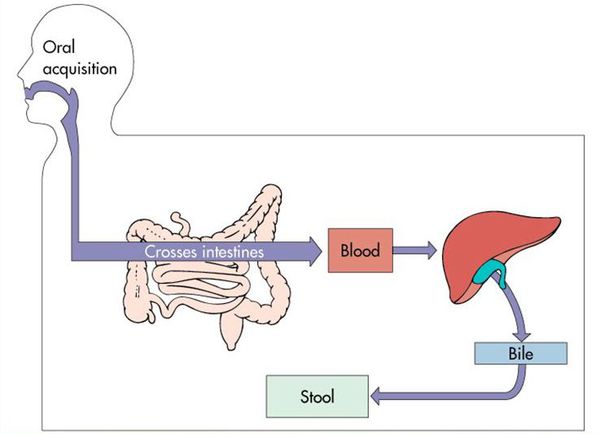
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
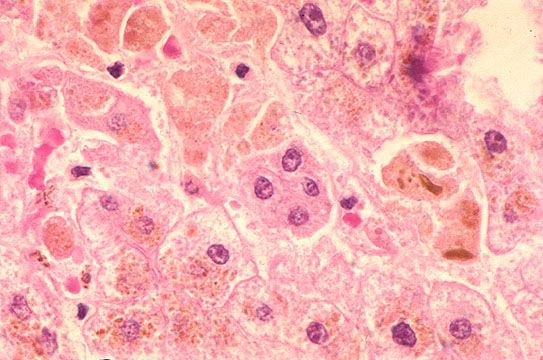
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного. [2] [3] [4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы. [2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье). [1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период: ;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период: ;
- псевдотуберкулёз; ;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.) [1][2][3][4][9] .
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
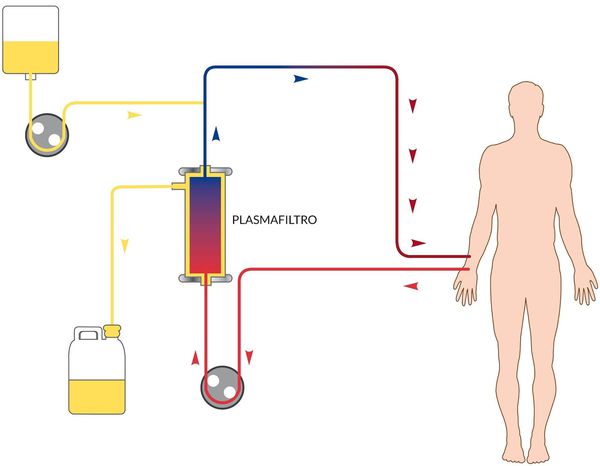
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц. [2] [3] [6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.
Хронический гепатит С – заболевание печени, вызванное вирусом гепатита С, длительностью 6 и более месяцев. В 10 – 40% случаев хронический гепатит С прогрессирует до цирроза печени, а в 5% случаев до гепатоцеллюлярной карциномы (чаще у пациентов с циррозом или выраженным фиброзом).
Пользователи протокола: гастроэнтерологи, инфекционисты, терапевты, врачи общей практики, а также врачи смежных специальностей, осуществляющие ведение и лечение пациентов с гепатитом С на разных стадиях заболевания.
Методология: Протокол разработан на основе Клинических руководств ведущих международных сообществ (EASL, AASLD, CASL, SASL, FASL, EACS, РОПИП) и адаптирован с учетом используемых на территории Казахстана методов диагностики и лечения. Классификация рекомендаций, использованная в данном протоколе, представлена в Таблице 1.
Таблица 1. Классификация рекомендаций
Классификация
Клиническая классификация
Общепринятой классификации ХГС не существует. При постановке диагноза необходимо указывать вирусологический статус (генотип и вирусную нагрузку), активность (биохимическую и/или гистологическую), а также стадию заболевания (по данным непрямой эластографии или морфологического исследования).
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
(+) исследования необходимые для пациентов с ЦП
Хронический гепатит С протекает бессимптомно или малосимптомно и может сопровождаться такими неспецифичными симптомами как:
• Депрессия (оценивается у всех пациентов с использованием шкалы Бека)
• сахарный диабет 2 типа
При сборе анамнеза следует учитывать указания на гемотрансфузии, трансплантацию органов и тканей, небезопасные инвазивные (немедицинские) манипуляции, принадлежность в группам риска (потребители наркотиков, лица с беспорядочными половыми связями, пациенты, находящиеся на хроническом гемодиализе, пациенты с онкогематологическими заболеваниями, лица, живущие с ВИЧ и другими парентеральными инфекциями, сексуальные партнеры лиц с ВГС, медицинские работники, дети, рожденные от HCV-инфицированных матерей, лица с измененными функциональными пробами печени). Лицам с указанными факторами риска необходим профилактический скрининг на наличие ВГС (anti-HCV).
При физикальном обследовании на начальной стадии ХГС патологии не выявляется, за исключением незначительной гепатомегалии. По мере прогрессирования заболевания может отмечаться увеличение и уплотнение печени. Спленомегалия и другие стигмы хронического заболевания печени могут проявляться на более поздних стадиях.
Вирусный гепатит С преимущественно протекает бессимптомно. При переходе хронического гепатита С в цирроз в 6,4% случаев отмечаются симптомы, обусловленные дисфункцией печени и портальной гипертензией:
В ряде случаев ВГС выявляется у пациентов с ГЦК, которая, как правило, протекает бессимптомно, кроме случаев запущенной стадии, когда опухоль достигает значительных размеров, вызывая ухудшение функции печени (желтуха, асцит, печеночная энцефалопатия), боли в верхнем правом квадранте, астенизацию и потерю веса.
ОАК с подсчетом тромбоцитов. Могут быть выявлены анемия (в результате гиперспленизма, кровотечений из ВРВ), лейкопения, тромбоцитопения (в результате гиперспленизма и прямого миелодепрессивного влияния ВГС), ускорение СОЭ (при инфекционных осложнениях).
Биохимический профиль включает определение показателей АЛТ, АСТ, ГГТП, альбумина, билирубина, щелочной фосфатазы, МНО или ПВ, а также рутинных (глюкозы, креатинина, холестерина) и некоторых специфических показателей, таких как, гамма-глобулины, IgG (скрининг аутоиммунного гепатита), сывороточное железо и ферритин (скрининг гемохроматоза и вторичной перегрузки железом), церулоплазмин (скрининг болезни Вильсона-Коновалова), АФП (скрининг ГЦК). Активность АЛТ и АСТ может быть минимальной ( < ВГН), слабовыраженной (< 5 ВГН), умеренной (5-10 ВГН), выраженной (>10 ВГН) и не всегда коррелирует с гистологической активностью. Уровень билирубина при ХГС, как правило, нормальный. Его увеличение может наблюдаться при остром гепатите или свидетельствовать об ухудшении деятельности печени на поздней стадии заболевания, что также сопровождается снижением уровня альбумина и увеличением МНО или ПВ. Показатели щелочной фосфатазы и ГГТП могут увеличиваться при остром гепатите и оставаться на уровне нормы при хроническом гепатите.
В план клинического лабораторного обследования включаются также ОАМ, копрограмма.
- anti-HCV, маркеры других парентеральных инфекций таких как ВГВ (HBsAg, HBeAg, anti-HBs, anti-HBe, anti-HBc total/IgM), ВГD (anti-HDV у носителей HBsAg), ВИЧ (anti-HIV), а также (при подозрении на острый гепатит) ВГА (anti-HAV) и ВГЕ (anti-HEV)
Качественное определение HCV RNA с помощью высокочувствительной ПЦР в режиме реального времени с нижним лимитом определения 15 МЕ/мл на автоматических анализаторах закрытого типа.
• В случае подозрения на острый ВГС или у иммуносупрессивных пациентов необходимо определение HCV RNA (рекомендация А1)
• Если тест на anti-HCV положительный, необходимо определить HCV RNA, чувствительным молекулярным методом (рекомендация А1)
• Пациенты с положительным тестом anti-HCV и отрицательным молекулярным тестом на HCV RNA должны быть протестированы на HCV RNA через 3 месяца для подтверждения элиминации вируса (рекомендация А1).
− ИФА (+) в 50% в момент острых проявлений, поэтому ПЦР при подозрении на ОГС проводится во всех, в том числе, ИФА (–) случаях
Количественное определение HCV RNA с помощью высокочувствительной ПЦР в режиме реального времени с нижним лимитом определения 15 МЕ/мл на автоматических анализаторах закрытого типа, а также определение генотипа ВГС.
В настоящий момент известно 6 различных типов вируса, которые обозначаются цифрами от 1 до 6. Также существует подтипы, обозначаемые буквами (например, подтип 1а и 1b). На территории РК преимущественно распространенны генотипы 1b, 2 и 3.
Функциональные пробы щитовидной железы (ТТГ)
Тест на беременность
Определение полиморфизма гена интерлейкина – 28В. Результат анализа полиморфизма в гене ИЛ28В полезен в прогнозе эффективности лечения и принятии решения о выборе режима терапии у пациентов с ВГС 1 генотипа. 1
Инструментальные исследования
Радиологическое исследование
Радиологическое исследование печени (в первую очередь УЗИ) позволяет идентифицировать признаки стеатоза, выраженного фиброза и перехода в цирроз печени (закругление контуров печени, неравномерность поверхности и крупнозернистость паренхимы печени), признаки портальной гипертензии и тромбоза (увеличение диаметра, кавернозная трансформация, наличие тромбов воротной и селезеночной вен, асцит, спленомегалия), а также наличие объемных образований (ГЦК). Могут использоваться и другие визуализирующие технологии (КТ, МРТ).
Эндоскопическое исследование
При прогрессировании хронического гепатита С в цирроз диагностика портальной гипертензии может, помимо прочих методов, осуществляться путем эндоскопического обследования, позволяющего выявить варикозное расширение вен (пищевода и желудка) и портальную гастропатию.
Оценка тяжести заболевания печени должна проводиться до ПВТ. Выявление пациентов с циррозом печени имеет особое значение, так как эффективность ПВТ обратно пропорциональна стадии фиброза. Отсутствие выраженного фиброза имеет значение при принятии решения о времени начала ПВТ. Пациенты с явными клиническими признаками цирроза не нуждаются в биопсии печени для оценки стадии фиброза. Пациенты с признаками цирроза печени должны быть обследованы на ГЦК. Выраженный фиброз может быть у пациентов с нормальной активностью АЛТ, поэтому оценка степени тяжести заболевания должна проводиться независимо от показателей АЛТ. Пункционная биопсия остается эталонным методом оценки стадии фиброза печени. Риск тяжелых осложнений при биопсии очень низок (от 1/4000 до 1/10000). У пациентов с нарушением свертываемости крови можно использовать трансюгулярную биопсию печени с одновременной оценкой давления в портальной вене. При ХГС альтернативные, неинвазивные методы (непрямая эластография и биомаркеры) могут быть использованы вместо биопсии. Непрямая эластография может быть использована для оценки стадии фиброза печени у пациентов с ХГС, но необходимо учитывать факторы, которые могут повлиять на достоверность результатов, например выраженная активность заболевания, ожирение. Оба метода (непрямая эластография и биомаркеры) точны при оценке цирроза и нулевого фиброза, но менее точны при промежуточных стадиях фиброза. Комбинирование биомаркеров и непрямой эластографии повышает точность оценки стадии фиброза и уменьшает необходимость в проведении ункционной биопсии. В случае противоречивых результатов биомаркеров и непрямой эластографии, можно использовать пункционную биопсию печени. Гистологическая оценка также необходима при смешанной этиологии (например, ВГС с ВГВ, метаболическим синдромом, алкоголизмом или аутоиммунными заболеваниями).
Пункционная биопсия печени (ПБП) – относительно безопасный метод оценки морфологических изменений печени у пациентов с ХГС. ПБП позволяет оценить выраженность фибротического процесса и некровоспалительных изменений. Результаты ПБП легко интерпретируются и поддаются полуколичественной оценке. ПБП проводится в динамике с целью оценки прогрессирования поражения печени при ХГС. ПБП – единственный доступный метод, позволяющий оценить вклад сопутствующих заболеваний (стеатогепатит, гемохроматоз, аутоиммунный гепатит и т.д.) в патологическом процессе и их влияние на течение и эффективность лечения ХГС. Необходимо помнить, что ПБП имеет ряд ограничений. В частности, имеет значение опыт врача, проводящего пункцию, и морфолога, оценивающего морфологические изменения; малый объем образцов ткани печени; инвазивность и дискомфорт для пациентов; риск развития осложнений. ПБП требует строгого выполнения правил ее выполнения в условиях специализированных отделений и наличия квалифицированных морфологов.
2. Всем пациентам перед выполнением биопсии печени должно быть выполнено УЗИ ОБП. Данное исследование позволяет выявить анатомический вариант строения печени и наличие очаговых образований в ее паренхиме, что может потребовать проведения прицельной биопсии под визуальным контролем.
3. В течение недели перед проведением пункции необходимо определить количество тромбоцитов и протромбиновое время (ПВ), либо протромбиновый индекс (ПИ)
• Если количество тромбоцитов ≥90 000 /мм3, то манипуляцию можно выполнять рутинным способом (чрескожная биопсия печени)
• Если ПВ удлинено менее чем на 3 сек. в сравнении с контрольным значением (предоставляется лабораторией, в которой выполняется исследование образца крови), ПИ не менее 70%, тромбиновое время (ТВ) и активированное частичное тромбопластиновое время (АЧТВ) не превышают 1,5 нормы, биопсию можно проводить чрескожным доступом
• Во всех других случаях решение о выполнении биопсии печени принимается на индивидуальной основе путем оценки пользы и риска от планируемой манипуляции. В случае строгой необходимости в проведении биопсии печени у пациентов с гипокоагуляцией или низким количеством тромбоцитов в некоторых случаях может быть оправдана заместительная терапия
4. Перед биопсией необходимо подписать у пациента информированное согласие, в котором доступно описана методика манипуляции и возможные осложнения.
5. Во время выполнения биопсии врач и пациент должны быть в постоянном контакте. Больной четко и своевременно должен выполнять команды врача. При повышенной возбудимости пациента и отсутствии признаков печеночной недостаточности возможно назначение седативных препаратов.
6. Выбор иглы для биопсии целесообразно осуществлять с учетом личного опыта оператора. В повседневной практике удобны в применении иглы Менгини и иглы типа Tru-cut.
7. Врачи, личный опыт которых не превышает 20 манипуляций, выполняют биопсию в присутствии и под контролем более опытного доктора в условиях специализированного гепатологического центра.
9. Активное наблюдение пациентов в течение 8 часов и первой ночи после манипуляции должно проводиться в условиях медицинской организации. Оценка результатов ПБП проводится с применением полуколичественных шкал описания степени некро-воспалительных изменений и стадии фиброза ткани печени (см. Таблицы 3 и 4).
Таблица 3. Морфологическая диагностика степени некровоспалительной активности гепатита
*Для определения стадии заболевания печени чаще применяется шкала METAVIR
К преимуществам метода относятся:
• Неинвазивность
• Воспроизводимость
• Больший чем при биопсии оцениваемый объем ткани печени (в 100-200 раз больше)
• Быстрота и удобство применения (обследование занимает в среднем 5 мин)
• Немедленный результат
• Оценка эффективности терапии
• Возможность обследования детей
• Высокой биохимической активности (АЛТ/АСТ выше верхнего лимита нормы в 3 и более раз)
• Не менее 60% успешных измерений.
Таблица 5. Интерпретация результатов непрямой эластографии
Хронический вирусный гепатит – это группа инфекционных поражений печени, протекающих с воспалительными дистрофически-пролиферативными изменениями паренхимы органа. Клиническими проявлениями хронических вирусных гепатитов служат диспепсический, астеновегетативный и геморрагический синдромы, стойкая гепатоспленомегалия, нарушения функции печени. Диагностика включает определение в сыворотке маркеров гепатитов В, С, D, F и G; оценку биохимических проб печени, УЗИ печени, реогепатографию, пункционную биопсию печени, гепатосцинтиграфию. Лечение хронических вирусных гепатитов консервативное, включающее диету, прием эубиотиков, ферментов, гепатопротекторов, противовирусных препаратов.
МКБ-10

Общие сведения
Под хроническими вирусными гепатитами в клинической гастроэнтерологии понимают этиологически неоднородные антропонозные заболевания, вызываемые гепатотропными вирусами (A, B, C, D, E, G), имеющие манифестное течение продолжительностью свыше 6 месяцев. Хронические вирусные гепатиты чаще встречаются в молодом возрасте и при отсутствии адекватной терапии приводят к раннему развитию цирроза, рака печени и гибели пациентов. Прогрессирование заболевания ускоряется при злоупотреблении наркотиками, алкоголем, одновременном инфицировании несколькими вирусами гепатита или ВИЧ.

Причины
Хронические гепатиты этиологически тесно связаны с острыми формами вирусных гепатитов В, С, D, Е, G, особенно протекающими в легком желтушном, безжелтушном или субклиническом варианте и принимающими затяжной характер. Хронический вирусный гепатит обычно развивается на фоне неблагоприятных факторов – неправильного лечения острого гепатита, неполной реконвалесценции на момент выписки, отягощенного преморбидного фона, алкогольной или наркотической интоксикаций, инфицирования другими вирусами (в т. ч. гепатотропными) и т. д.
Патогенез
Ведущим патогенетическим механизмом при хроническом вирусном гепатите служит нарушение взаимодействия иммунных клеток с содержащими вирус гепатоцитами. При этом отмечается дефицит Т-системы, депрессия макрофагов, ослабление системы интерфероногенеза, отсутствие специфического антителогенеза в отношении антигенов вирусов, что в конечном итоге нарушает адекватное распознавание и элиминацию иммунной системой антигенов вирусов на поверхности гепатоцитов.
Классификация
С учетом этиологии различают хронические вирусные гепатиты В, С, D, G; сочетания В и D, В и С и др., а также неверифицированный хронический вирусный гепатит (неясной этиологии).
В зависимости от степени активности инфекционного процесса выделяют хронические вирусные гепатиты с минимальной, слабо выраженной, умеренно выраженной, выраженной активностью, фульминантный гепатит с печеночной энцефалопатией. Минимальная степень активности (хроническая персистенция вирусного гепатита) развивается при генетически обусловленном слабом иммунном ответе, когда отмечается пропорциональное угнетение всех показателей клеточного иммунитета (Т-лимфоцитов, Т-супрессоров, Т-хелперов, Т-киллеров и др.). Низкая, умеренная и выраженная активность хронического вирусного гепатита имеет место при резком дисбалансе иммунной регуляции.
В течении хронического вирусного гепатита различают стадии:
- с отсутствием фиброза;
- с наличием слабовыраженного перипортального фиброза;
- с наличием умеренного фиброза с портопортальными септами;
- с наличием выраженного фиброза с портоцентральными септами;
- с развитием цирроза печени;
- с развитием первичной гепатоцеллюлярной карциномы.
Хронический вирусный гепатит может протекать с ведущим цитолитическим, холестатическим, аутоиммунным синдромом. Цитолитический синдром характеризуется интоксикацией, повышением активности трансаминаз, снижением ПТИ, диспротеинемией. При холестатическом синдроме преимущественными проявлениями служат кожный зуд, увеличение активности ЩФ, ГГТП, билирубина. Аутоиммунный синдром протекает с астеновегетативными явлениями, артралгиями, диспротеинемией, гипергаммаглобулинемией, повышением активности АлАТ, наличием различных аутоантител.
В зависимости от развивающихся осложнений различают хронический вирусный гепатит, отягощенный печеночной энцефалопатией, отечно-асцитическим синдром, геморрагическим синдромом, бактериальными осложнениями (пневмонией, флегмоной кишки, перитонитом, сепсисом).
Симптомы
Клиника хронического вирусного гепатита определяется степенью активности, этиологией заболевания, а выраженность симптоматики – сопутствующим фоном и длительностью поражения. Наиболее характерными проявлениями служат астеновегетативный, диспепсический и геморрагический синдромы, гепато- и спеномегалия.
Астеновегетативный синдром
Астеновегетативные проявления при хроническом вирусном гепатите характеризуются повышенной утомляемостью, слабостью, эмоциональной лабильностью, раздражительностью, агрессивностью. Иногда отмечаются жалобы на нарушение сна, головную боль, потливость, субфебрилитет.
Диспепсический синдром
Явления диспепсии связаны как с нарушением нормального функционирования печени, так и с частыми сопутствующими поражениями билиарного тракта, 12-перстной кишки и поджелудочной железы, поэтому сопровождают большинство случаев хронического вирусного гепатита. Диспепсический синдром включает ощущения тяжести в эпигастрии и подреберье, метеоризм, тошноту, отрыжку, непереносимость жирной пищи, ухудшение аппетита, неустойчивость стула (склонность к поносам). Желтуха не является патогномоничным симптомом хронического вирусного гепатита; в отдельных случаях может отмечаться субиктеричность склер. Явная желтуха чаще появляется и нарастает по мере развития цирроза и печеночной недостаточности.
Геморрагический синдром
В половине наблюдений у больных с хроническим вирусным гепатитом отмечается геморрагический синдром, характеризующийся склонностью к кожным кровоизлияниям, носовым кровотечениям, петехиальным высыпаниям. Геморрагии обусловлены тромбоцитопенией, нарушением синтеза факторов свертываемости. У 70 % пациентов отмечается появление внепеченочных знаков: телеангиэктазий (сосудистых звездочек), пальмарной эритемы, капиллярита (расширения капилляров), усиленного сосудистого рисунка на груди.
Внепеченочные проявления
К внепеченочным проявлениям хронического вирусного гепатита относятся миалгии и артралгии, периферическая полинейропатия, аменорея, гинекомастия, снижение либидо, поражение глаз и слюнных желез. При преобладающем аутоиммунном синдроме могут присоединяться узелковый периартериит, кардиомиопатия, антифосфолипидный синдром, дерматомиозит, гранулематоз, болезнь Такаясу, аутоиммунный гепатит, хронический гломерулонефрит, сахарный диабет и др.
Гепатоспленомегалия
При хроническом вирусном гепатите отмечается гепатомегалия: печень может выступать из-под реберной дуги на 0,5-8 см; верхняя граница определяться перкуторно на уровне VI—IV межреберий. Консистенция печени становится плотноэластической или плотной, может отмечаться повышенная чувствительность или болезненность при пальпации. У большинства пациентов также выявляется спленомегалия. Расширение вен пищевода, геморроидальных вен, развитие асцита свидетельствуют о запущенности хронического вирусного гепатита и формировании цирроза печени.
Диагностика
Диагноз хронического вирусного гепатита устанавливается при длительно текущем (свыше 6 месяцев) инфекционном процессе, вызванном вирусами гепатита В, С, D, F, G; наличии гепатоспленомегалии, астенического, диспепсического и геморрагического синдромов. Для подтверждения диагностической гипотезы проводится:
- Определение инфекционных маркеров. С целью верификации формы заболевания проводится определение маркеров вирусных гепатитов методом ИФА, обнаружение РНК вирусов с помощью ПЦР-диагностики.
- Биохимия крови. Из биохимических показателей функции печени наибольший интерес представляет исследование АлАт и АсАТ, щелочной фосфатазы (ЩФ), гамма-глутамилтранспептидазы (ГГТ), лецитинаминопептидазы (ЛАП), сывороточной холинэстеразы (ХЭ), лактатдегидрогеназы (ЛДГ), билирубина, холестерина и др., позволяющих судить о степени повреждения паренхимы печени при хроническом вирусном гепатите. С целью оценки состояния гемостаза производится исследование коагулограммы, определение количества тромбоцитов.
- Методы визуализации.УЗИ печени позволяет увидеть изменения печеночной паренхимы (воспаление, уплотнение, склерозирование и пр.). С помощью реогепатографии изучается информация о состоянии внутрипеченочной гемодинамики. Проведение гепатосцинтиграфии показано при признаках цирроза печени.
- Инвазивная диагностика.Биопсия печени и морфологическое исследование биоптата выполняется на заключительном этапе обследования для оценки активности хронического вирусного гепатита.
Лечение хронического вирусного гепатита
В стадии ремиссии хронического вирусного гепатита необходимо придерживаться диеты и щадящего режима, проводить профилактические курсы приема поливитаминов, гепатопротекторов, желчегонных средств. Обострение хронического вирусного гепатита требует стационарного лечения.
Основу базисной терапии хронического вирусного гепатита составляет диетический стол № 5; назначение препаратов, нормализующих кишечную микрофлору (лактобактерин, бифидумбактерин, бификол); ферментов (фестал, энзистал панкреатин); гепатопротекторов (рибоксин, карсил, гептрал, эссенциале и др.). Целесообразен прием настоев и отваров, обладающих противовирусным (календула, зверобой), спазмолитическим и слабым желчегонным и действием (спорыш, мята).
При цитолитическом синдроме необходимы внутривенные инфузии белковых препаратов и свежезамороженной плазмы, проведение плазмафереза. Купирование холестатического синдрома проводится с помощью адсорбентов (активированный уголь, полифепам, билигнин), препаратов ненасыщенных жирных кислот (хенофальк, урсофальк). При аутоиммунном синдроме назначаются иммунодепрессанты, глюкокортикоиды, делагил, проводится гемосорбция.
Этиотропная терапия хронического вирусного гепатита требует назначения противовирусных препаратов: синтетических нуклеозидов (ретровир, фамвир), интерферонов (виферон, роферон А) и др.
Прогноз и профилактика
Пациенты с хроническим вирусным гепатитом находятся на пожизненном диспансерном учете у инфекциониста-гепатолога. Неблагоприятное течение хронические вирусные гепатиты приобретают при отягощенном фоне: одновременном инфицировании несколькими вирусами, злоупотреблении алкоголя, наркотической зависимости, ВИЧ-инфекции. Исходом хронических вирусных гепатитов служит цирроз и рак печени.
Профилактика хронизации инфекционного процесса заключается в выявлении малосимптомных форм вирусного гепатита, проведении адекватного лечения и контроле за реконвалесцентами. Пациенты, перенесшие вирусные гепатиты, должны придерживаться рекомендуемой врачом диеты и образа жизни.
Острый вирусный гепатит – группа инфекционных поражений печени, имеющих вирусную этиологию, проявляющихся симптомами печеночной недостаточности и интоксикацией. Для данной патологии характерны желтуха, увеличение печени, боли в правом подреберье, повышенная кровоточивость, асцит, неврологические нарушения, утомляемость. Для диагностики используют серологические и молекулярно-генетические исследования крови (ИФА, ПЦР), УЗИ печени и желчного пузыря, МРТ печени и желчевыводящих путей, ОФЭКТ печени, пункционную биопсию. Лечение консервативное: диета, противовирусные препараты и гепатопротекторы, отказ от вредных привычек.
Общие сведения
Острые вирусные гепатиты, имеющие парентеральный путь передачи (В, С, D), являются наиболее серьезной инфекционной патологией в России. Ежегодно регистрируются тысячи новых случаев заболевания, а высокая степень хронизации процесса и инвалидизации приводит к поиску новых методик диагностики и лечения этой патологии. Главной проблемой острых вирусных гепатитов является то, что пациент наиболее заразен в преджелтушной стадии, когда еще нет практически никаких симптомов.
К острым вирусным гепатитам, передающимся фекально-оральным путем (А, Е, F), наиболее восприимчивы дети дошкольного возраста и лица трудоспособного возраста. Этой группе острых гепатитов присуща сезонность и периодичность. К гепатитам А, Е и F формируется стойкий и пожизненный иммунитет. Заразиться острыми вирусными гепатитами В, С, D, G, SAN, TTV можно различными путями: парентеральным, половым, вертикальным (к плоду во время беременности), контактно-бытовым. Инфицированию данными формами патологии подвержены абсолютно все возрастные категории, в течении заболевания нет сезонности и периодичности. Иммунитет также формируется пожизненный. Острый вирусный гепатит приводит к выздоровлению или переходит в хроническую форму в течение трех месяцев.
Причины острого вирусного гепатита
Острые вирусные гепатиты вызываются своими типами вирусов (HAV, HBV, HCV, HDV, HEV, HFV, HGV, HTTV, HSANV) либо их комбинацией. Возбудители гепатитов В и TTV содержат в своей основе дезоксирибонуклеиновую кислоту, остальные – рибонуклеиновую кислоту. Вирусы с энтеральным путем передачи (А, Е) наименее чувствительны к воздействию агрессивных факторов окружающей среды, а вирус гепатита В наиболее стоек – он выдерживает даже длительное кипячение (в течение более чем 10 минут).
Вирусы, имеющие фекально-оральный путь передачи (А, Е, F), при попадании в организм мигрируют сначала в кишечник, затем в печень, где и начинают размножаться, с током желчи вновь попадая в кишечник. Присутствие вирусных тел в крови активирует иммунитет, вследствие чего начинают продуцироваться антитела, останавливающие репликацию вируса. Данная группа острых вирусных гепатитов отличается адекватным ответом иммунитета на инфекцию, благодаря чему они имеют благоприятный прогноз и хорошую чувствительность к лечению.
Патогенез острых вирусных гепатитов с парентеральным путем передачи более сложный. Репликация вирусов в печени вызывает активацию аутоиммунных процессов, оказывающих повреждающее действие на печень с постепенным переходом заболевания в хроническую форму. Течение острых вирусных гепатитов В, С, D, F, G, SAN, TTV обычно тяжелое, часто встречаются фульминантные (молниеносные) формы, особенно при заражении беременных в последнем триместре.
К инфицированию гепатитами А, Е, F предрасполагает несоблюдение гигиенических мероприятий; парентеральными формами острых вирусных гепатитов – беспорядочная половая жизнь, переливание недостаточно обследованных и некарантинизированных препаратов крови, использование инъекционных наркотических средств, посещение маникюрных и тату-салонов, стоматологических клиник с сомнительной репутацией, совместное использование средств гигиены (особенно бритв).
Острые вирусные гепатиты классифицируют по ряду параметров:
- По этиологии: гепатит А, В, С, D, Е, F, G, SAN, TTV, неустановленной этиологии.
- По течению: субклиническая форма, с типичной клинической картиной, стертая форма, безжелтушная и холестатическая.
- По тяжести: легкое течение, средней тяжести, тяжелое и фульминантное (злокачественное) течение.
Симптомы острого вирусного гепатита
В течении заболевания дифференцируют пять периодов: инкубационный, преджелтушный, период разгара, постжелтушный и период реконвалесценции. Кроме того, клиническая картина может отличаться в зависимости от конкретного типа вируса, степени тяжести патологического процесса, формы заболевания.
Во время инкубационного периода происходит активное размножение вирусов, при этом нет никаких клинических проявлений. Первые клинические симптомы соответствуют началу преджелтушного периода, в течении которого различают несколько синдромов: катаральный (гиперемия зева, повышение температуры, озноб, насморк) – при гепатите А, Е; диспепсия – при гепатите А, Е, TTV; астеновегетативный – при всех видах гепатитов; артралгический (боли в суставах, сыпь вокруг них) – при гепатитах В, D, иногда С; геморрагический (петехии на коже, кровоизлияния, кровотечения из носа) и абдоминальный (боли в животе, напряжение передней брюшной стенки) – очень редко при гепатите В. К концу данного периода печень увеличивается, становится плотной, моча темнеет, а кал обесцвечивается.
Во время желтушного периода иктеричность кожи и слизистых постепенно нарастает в течение 3-5 дней, сохраняется около 10 дней и затем постепенно снижается. Печень и селезенка увеличиваются в размерах. Явления интоксикации с развитием желтухи постепенно снижаются. На высоте разгара симптомов возможно появление кожного зуда. Желтушный период длится около двух недель, максимальная его продолжительность – три месяца. Постжелтушный период характеризуется постепенным исчезновением желтухи, но ферментативная активность сохраняется повышенной. Период реконвалесценции может длиться до полугода, за это время происходит постепенная нормализация всех показателей.
Выше описана типичная клиническая картина острого вирусного гепатита. Субклиническая форма заболевания не имеет явной симптоматики, обычно этот диагноз выставляется контактным лицам при повышении активности ферментов и положительных серологических тестах. Безжелтушная форма характеризуется отсутствием изменений окраски кожи, мочи и стула. Активность ферментов повышена в несколько раз, однако уровень билирубина значительно не вырастает; печень увеличена. Стертая форма проявляется кратковременным окрашиванием кожи и изменением цвета мочи и кала (в течение не более 3-х суток), незначительным увеличением печени и уровня билирубина. Холестатическая форма обычно имеет течение средней тяжести, желтуха очень интенсивная и сохраняется от полутора до четырех месяцев, сопровождается сильным зудом. Моча очень темная, кал полностью обесцвечивается. Цифры билирубина увеличиваются значительно, повышена активность показателей, указывающих на холестаз (ЩФ, холестерин, альдолаза).
При остром вирусном гепатите А инкубационный период продолжается 10-45 дней. Преджелтушный период длится около недели, проявляется катаральными симптомами, диспепсией, повышенной утомляемостью. Как только начинается период разгара (появляется желтуха), интоксикационные явления значительно уменьшаются, самочувствие улучшается. Желтуха в среднем сохраняется не более недели или двух. Гепатит А редко протекает в тяжелой форме, чаще в легкой или среднетяжелой. Вирусоносительство и переход в хроническую форму для гепатита А не характерны.
При остром вирусном гепатите В период инкубации намного дольше – от 45 до 180 дней. Заболевание развивается постепенно, до периода разгара пациента беспокоят боли в суставах и животе. В среднем в течение двух недель появляется желтуха, на этом фоне состояние больного значительно ухудшается. Желтушное окрашивание кожи и слизистых держится не менее месяца. Течение острого вирусного гепатита В чаще тяжелое. Для данного заболевания характерно формирование вирусоносительства, возможен переход в хроническую форму у 1/10 больных. В будущем у таких пациентов может обнаруживаться цирроз печени, гепатоцеллюлярная карцинома.
Инкубационный период при остром вирусном гепатите С составляет от 15 дней до трех месяцев. Преджелтушный период обычно стертый, может характеризоваться повышенной утомляемостью, диспепсией, болями в животе и суставах. Начало заболевания чаще острое, при этом желтуха и признаки интоксикационного синдрома выражены слабо. Острому вирусному гепатиту С присуще легкое или среднетяжелое течение без выраженной клинической симптоматики. Вирусоносительство встречается достаточно часто. Патология практически в 70% случаев переходит в хроническую форму и заканчивается циррозом печени, формированием гепатокарциномы.
Гепатит D может протекать в двух формах: коинфекции (одновременное инфицирование вирусным гепатитом В и D) либо суперинфекции (заражение гепатитом D пациента, уже страдающего вирусным гепатитом В или являющегося носителем вируса). Для коинфекции характерен инкубационный период от полутора месяцев до полугода. Начало болезни острое, клиническая картина протекает с преджелтушным и желтушным периодами. Выздоровление занимает длительное время, вирусоносительство и хроническая форма заболевания формируются у десятой части больных. При наличии суперинфекции инкубация проходит быстро (за 15-50 дней), течение очень тяжелое, волнообразное, часто приводит к летальному исходу. У выживших больных хроническая форма с малигнизацией развивается более чем в 90% случаев.
Период репликации (инкубации) вирусов при остром вирусном гепатите Е длится от десяти дней до полутора месяцев. Характеризуется острым началом, в преджелтушном периоде артралгический синдром и боли в животе преобладают в клинической картине. Заболевание протекает обычно в легкой форме, желтуха не сопровождается выраженной интоксикацией. Вирусный гепатит Е чаще всего приводит к развитию фульминантных форм болезни у беременных, если заражение произошло в последнем триместре беременности. Вирусоносительства не развивается, в хроническую форму не переходит.
Диагностика острого вирусного гепатита
Консультация гастроэнтеролога позволит предварительно определить клиническую форму, степень тяжести и период острого вирусного гепатита. Для установления точной этиологической формы острого вирусного гепатита назначаются специальные лабораторные тесты. Для этого производят определение уровня антител (IgM, IgG) в крови с помощью ИФА, вирусной ДНК и РНК в биологических жидкостях методом ПЦР. Таким образом выявляют гепатиты A, B, C, D, E. Специфическая диагностика остальных гепатитов на данный момент только внедряется в практических лабораториях.
Неспецифическая диагностика позволяет определить степень активности и тяжести вирусного поражения печени. Для этого проводят печеночные пробы, в которых определяют уровень билирубина и его фракций, протромбина, фибриногена, АСТ, АЛТ, ЩФ, антитрипсина и альдолазы. В анализе мочи регистрируется повышение уровня прямого билирубина, снижение уробилина. В кале значительно снижен уровень стеркобилина. Дополнительные сведения для установления точного диагноза и степени тяжести процесса предоставляют УЗИ печени и желчного пузыря, МРТ печени и желчевыводящих путей, ОФЭКТ печени, пункционная биопсия печени.
Лечение и профилактика острого вирусного гепатита
Все пациенты с острым вирусным гепатитом (кроме гепатита А в легкой форме) требуют госпитализации в инфекционный стационар. Базисная терапия включает в себя рациональные физические нагрузки, соблюдение диеты №5 или 5а, соответствующую тяжести заболевания терапию.
Из медикаментозных средств назначают холекинетики и спазмолитики, поливитамины, дезинтоксикационные средства, ингибиторы протеаз, гормональные и антибактериальные средства, десенсибилизирующие препараты и гепатопротекторы. При гепатитах B, C и D используют противовирусные средства и интерфероны.
Профилактика острого вирусного гепатита может быть неспецифической (направленной на предупреждение заражения) – контроль за санитарным состоянием пищи, воды, соблюдение санитарно-противоэпидемического режима, своевременное выявление и изоляция больных острым вирусным гепатитом. Специфическая профилактика заключается в вакцинации населения из групп риска.
Прогноз при гепатитах А, Е благоприятный. Гепатиты с парентеральными путями передачи часто переходят в хроническую форму, пациенты в течение длительного времени должны наблюдаться в отделении гастроэнтерологии или гепатологии. Острые вирусные гепатиты могут приводить к летальному исходу.
Читайте также:

