Желтуха гепатит анализы сдать
Обновлено: 26.04.2024
Желтуха – заболевание, при котором из-за чрезмерного количества в крови билирубина кожа и слизистые оболочки желтеют. Она развивается, если скорость образования билирубина превышает скорость его выведения. Это происходит при избыточном поступлении предшественников билирубина в кровь или при нарушении его захвата (клетками печени), его метаболизма и выведения.
Ранние признаки желтухи – пожелтение кожных покровов, белков глаз и жидкостей организма.
Желтуха может быть признаком других опасных заболеваний, и ее появление требует срочного обращения к врачу.
Синонимы русские
Синонимы английские
Jaundice, Icterus, Attributive adjective, Icteric.
Симптомы
- Пожелтение кожных покровов.
- Пожелтение слизистых.
- Пожелтение склер.
- Изменение цвета мочи и кала.
- Кожный зуд.
Кто в группе риска?
- Люди с заболеваниями, которые могут сопровождаться желтухой.
- Новорождённые, у которых еще не стабилизировался процесс обмена билирубина.
Общая информация
При желтухе желтеют кожные и слизистые покровы, глазные склеры и жидкости организма. Это происходит из-за повышенного содержания билирубина, имеющего желтый оттенок.
Что же такое билирубин? Это пигмент, образующийся в результате распада составляющих крови – гемоглобина и эритроцитов.
После образования неконъюгированный (непрямой, свободный), то есть не связанный с другими веществами, билирубин поступает в печень. В клетках печени он связывается с глюкуроновой кислотой. Образовавшийся комплекс называют конъюгированным (прямым) билирубином.
Затем конъюгированный билирубин в составе желчи попадает в двенадцатиперстную кишку, после – в нижележащие отделы тонкой кишки и в толстую кишку. Далее большая часть этих веществ выводится из организма с фекалиями.
Выделяют следующие виды желтухи.
- Надпеченочная желтуха возникает при усиленном образовании билирубина, что бывает, например, при избыточном разрушении эритроцитов (гемолитической анемии). При этом увеличивается его свободная фракция – непрямой билирубин.
- Печеночная желтуха обусловлена поражением печени и вызывается нарушением переработки билирубина ее клетками. При этом в крови повышается содержание как прямого, так и непрямого билирубина. Первопричиной этого может быть нарушение выделения прямого билирубина из печени в желчь или метаболизма билирубина в печени.
- Подпеченочная желтуха обусловлена закупоркой желчных путей с нарушением оттока желчи либо полным перекрытием общего желчного протока (из-за камня, воспаления, опухоли и т. д.). В этом случае происходит поступление прямого билирубина в кровь.
Цвет кожи при желтухе может варьироваться от бледно-желтого до ярко-оранжевого. Некоторые формы заболевания сопровождаютя изменением цвета мочи и кала. При подпеченочной форме моча приобретает цвет пива, а кал становится светлым (вплоть до белого).
Если желтуху не лечат, она вызывает отравление организма, в том числе оказывает токсическое воздействие на мозг.
Остальные проявления желтухи зависят от причин, вызвавших ее.
Наиболее распространенные причины развития желтухи
Более редкие причины развития желтухи
- Синдром Криглера-Найяра – наследственное заболевание, которое может приводить к серьезному повышению концентрации билирубина. Генная мутация вызывает дефицит фермента, необходимого для выведения билирубина (глюкуроновой кислоты).
- Синдромы Дубина-Джонсона и Ротора – наследственные заболевания, связанные с затруднением выведения прямого билирубина из печеночных клеток. У больных ими желтуха часто носит прерывистый характер.
Следует различать желтуху и псевдожелтуху, при которой кожа тоже может приобретать желтоватый оттенок, но связно это с употреблением моркови, тыквы, дыни в большом количестве – в этом случае цвет кожи изменяется за счет накопления в ней большого количества каротина. Такая реакция является временной и не имеет отношения к уровню билирубина в крови. Отличительная черта псевдожелтухи – отсутствие изменения цвета белков глаз.
Диагностика
При появлении желтухи необходимо определить, что ее вызвало, а также выяснить степень ее тяжести – для этого определяется уровень билирубина крови. Как правило, диагностика начинается с обследования печени. Выполняются анализы крови на так называемую печеночную панель, которая включает определение следующих ферментов в крови:
Как правило, проводится исследование крови на вирусные гепатиты. Из нелабораторных исследований огромное значение имеет результат ультразвукового исследования печени.
Соотношение между содержанием в крови двух форм билирубина, прямого и непрямого, может значительно меняться при разных видах желтухи. Это соотношение крайне важно для дифференциальной диагностики заболеваний, которыми может быть вызвана желтуха.
- общий анализ крови,
- общий анализ мочи.
Если по результатам общего анализа крови выявлены признаки анемии, определяется количество ретикулоцитов – незрелых эритроцитов, значительное повышение которых может указывать на гемолитическую анемию.
В соответствии с полученными результатами лечащим врачом назначается последующее обследование:
- УЗИ и биопсия печени могут быть использованы для оценки состояния и структуры печени, желчного пузыря и желчных протоков; может быть назначено УЗИ брюшной полости или КТ (компьютерная томография);
- эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) – осмотр желчных протоков и протока поджелудочной железы при помощи введения рентгеноконтрастного вещества через специальный зонд;
- лапароскопия брюшной полости – метод хирургии, при котором операции на внутренних органах производятся через отверстия величиной от 0,5 до 1,5 см).
Лечение
Желтуха – повод для срочного обращения к врачу. Лечение желтухи, как правило, заключается в лечении основного заболевания, вызвавшего её.
Физиологическая желтуха у новорождённых требует внимательного наблюдения – при её усугублении необходимы срочные меры, так как отложения билирубина могут привести к необратимым повреждениям мозга.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вирусные гепатиты: причины появления, симптомы, диагностика и способы лечения.
Определение
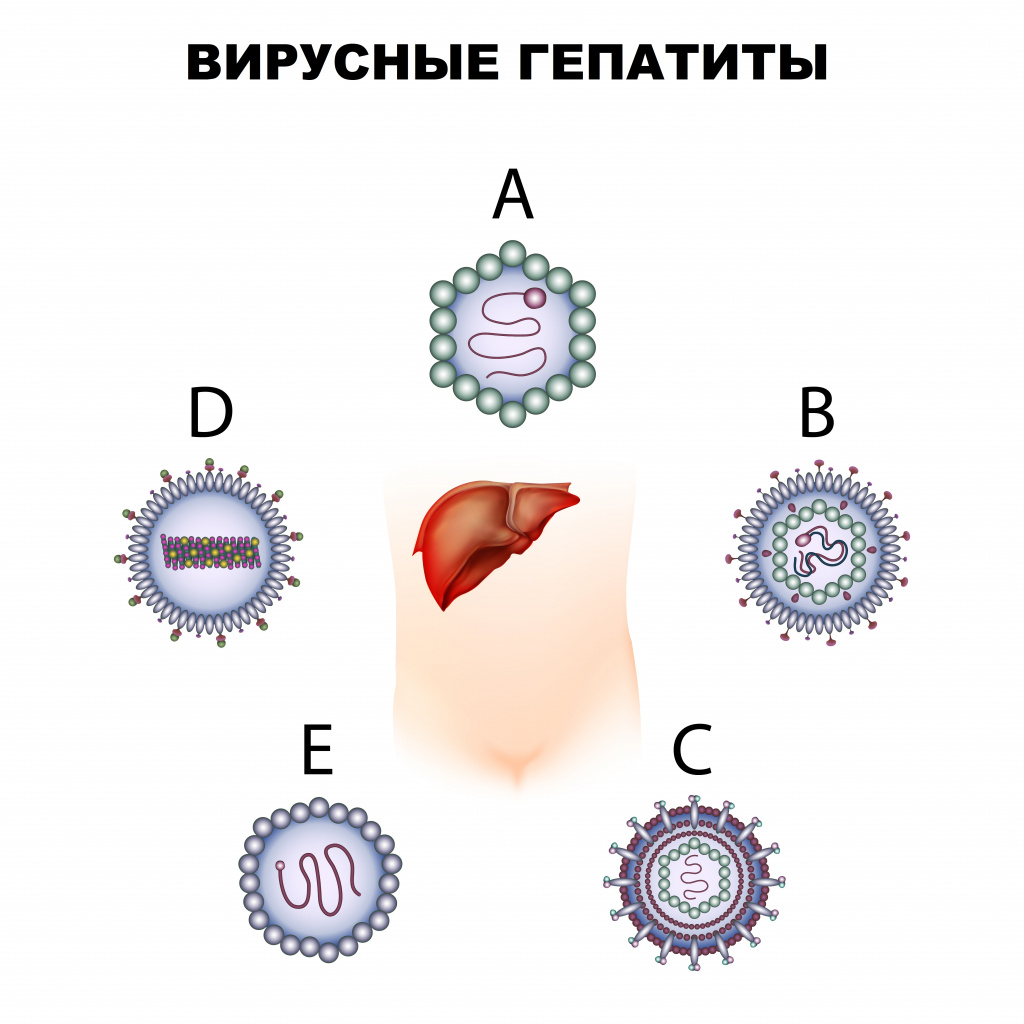
Вирусный гепатит – инфекционное заболевание, вызываемое различными вирусами, поражающими печень. Существует пять вирусов гепатита: A (болезнь Боткина), B, C, D и E.
Причины появления вирусного гепатита
На сегодняшний день выявлено три основных пути передачи энтеральных гепатитов А и Е:
- водный путь - при использовании некачественной питьевой воды, купании в загрязненных водоемах и бассейнах;
- пищевой путь - при употреблении продуктов, загрязненных вирусом во время производства на пищевых предприятиях, предприятиях общественного питания и торговли;
- контактно-бытовой путь - при несоблюдении правил личной гигиены.
- при контакте с кровью или биологическими жидкостями больного (или носителя);
- при медицинских манипуляциях – переливании зараженной крови и ее препаратов (плазмы и др.), при проведении сеансов гемодиализа, инъекциях, акупунктуре, при многократном использовании инъекционных игл и канюль;
- половой - при незащищенном сексуальном контакте с инфицированным человеком или носителем вируса;
- во время родов или с молоком матери;
- при контакте с предметами, загрязненными кровью больного (бритва, зубная щетка, маникюрные принадлежности, медицинский инструментарий);
- через немедицинские манипуляции – употребление инъекционных наркотиков, выполнение пирсинга, татуировки.
Некоторые пациенты, инфицированные вирусами гепатита В, С и D, сами не болеют, но, являясь носителями, представляют опасность в плане заражения окружающих.
Классификация заболеваний
По длительности процесса вирусные гепатиты бывают:
- острыми – до 3 месяцев (гепатит А);
- затяжными – до 6 месяцев (гепатит В, С);
- хроническими – свыше 6 месяцев (гепатит В, С, D).
- бессимптомные формы (характерны для гепатитов В и С);
- субклиническая форма - может быть при любом гепатите;
- манифестные формы - могут быть желтушными и безжелтушными.
- с печеночной комой,
- без печеночной комы.
- с дельта-агентом (коинфекция) и печеночной комой,
- с дельта-агентом (коинфекция) без печеночной комы,
- без дельта-агента с печеночной комой,
- без дельта-агента и без печеночной комы.
- дельта-(супер)-инфекция вирусоносителя гепатита B,
- гепатит C,
- гепатит E,
- другие уточненные острые вирусные гепатиты.
- гепатит B с дельта-агентом,
- гепатит B без дельта-агента,
- гепатит C,
- другой хронический вирусный гепатит,
- хронический вирусный гепатит неуточненный.
- с печеночной комой,
- без печеночной комы.
Инкубационный период: вирус размножается и распространяется, не вызывая симптомов.
Продромальная (преджелтушная) фаза: появляются неспецифические симптомы, которые включают глубокую анорексию, недомогание, тошноту и рвоту, внезапно возникшее отвращение к сигаретам у курильщиков, лихорадку или боль в правом верхнем квадранте живота, иногда возникает крапивница и артралгия (боль в суставах).
Желтушная фаза: через 3-10 дней темнеет моча, затем возникает желтуха. Системные симптомы часто регрессируют, и пациенты чувствуют себя лучше, несмотря на усиливающуюся желтуху. Печень обычно увеличивается и становится болезненной при пальпации. Пик желтухи обычно наступает в пределах 1–2 недель. Могут развиться проявления холестаза.
Фаза восстановления: в течение этих 2-4 недель желтуха исчезает, а аппетит обычно возвращается после первой недели симптомов. Острый вирусный гепатит разрешается спонтанно спустя 4–8 недель от момента появления симптомов.
Острый гепатит — фаза, когда организм активно борется с инфекцией, стараясь полностью удалить ее из организма: он возникает вскоре после инфицирования и длится, как правило, не больше 6-8 месяцев. Гепатит A протекает остро и никогда не переходит в хроническую форму.

Диагностика вирусного гепатита
В диагностике гепатитов решающее значение имеет клиника: осмотр, пальпация, перкуссия (простукивание отдельных участков тела и анализ возникающих при этом звуков), жалобы пациента. Для всех вирусных гепатитов однотипны особенности изменения многих биохимических показателей, их динамика, диагностическая и прогностическая оценка. Острый гепатит в первую очередь дифференцируют с другими заболеваниями, имеющими сходную клиническую симптоматику.
Пациентам с подозрением на гепатит первично проводят неспецифические лабораторные тесты:
-
исследование уровня аланинаминотрансферазы, аспартатаминотрансферазы, билирубина и щелочной фосфатазы;
Аланинаминотрансфераза − внутриклеточный фермент, участвующий в метаболизме аминокислот. Тест используют в диагностике поражений печени, сердечной и скелетных мышц. Синонимы: Глутамат-пируват-трансаминаза; Глутамат-пируват-трансаминаза в сыворотке; СГПТ. Alanine aminotransferase; S.
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ .
Синонимы: Общий билирубин крови; Общий билирубин сыворотки. Totalbilirubin; TBIL. Краткая характеристика определяемого вещества Билирубин общий Билирубин – пигмент коричневато-желтого цвета, основное количество которого образуется в результате метаболизма гемовой части гемоглобина при дест.
Синонимы: Анализ крови на щелочную фосфатазу; Фосфатаза щёлочная. ALK PHOS; ALKP; ALPase; Alk Phos. Краткое описание определяемого вещества Щелочная фосфатаза Щелочная фосфатаза катализирует щелочной гидролиз сложных эфиров фосфорной кислоты и органических соединений. Понятие «щелоч.
Синонимы: Человеческий сывороточный альбумин; ЧСА; Альбумин плазмы; Human Serum Albumin; ALB. Краткая характеристика исследуемого вещества Альбумин Альбумин – это протеин, состоящий из 585 аминокислот и имеющий молекулярную массу 66,6-70 кДа. Альбумин составляет 40-60% от о.
Синонимы: Анализ крови на протромбин; Протромбин; Протромбиновое время; Протромбиновый индекс; Международное нормализованное отношение; МНО; Фактор свертывания крови II. Prothrombin; PT; Protime; INR; International normalized ratio; Coagulation Factor II; FII. Краткое описание исследования Прот.
-
наличие антител к вирусу гепатита A классов IgG и IgM;
Маркёр прошлой инфекции вирусом гепатита А или вакцинации против вируса гепатита А. Антитела класса IgG против вируса гепатита А появляются в ходе инфекции вскоре после антител класса IgM и сохраняются после перенесённого гепатита А пожизненно, обеспечивая стойкий иммунитет. Наличие в крови человека.
Иммуноглобулины класса М, характерны для острого периода гепатита А. Функции. Антитела класса IgМ практически всегда обнаруживаются уже в начале проявления клинических симптомов, достигают пика концентрации в течение месяца, персистируют в крови 3 - 6 месяцев и снижаются до неопределяемого.
Маркёр активной репликации вируса гепатита B (HBV) и высокой инфекционности крови. HBеAg (антиген инфекционности) представляет собой сердцевинный белок, кодируется тем же геном, что и НBсore Ag. Обнаруживается в крови в период вирусемии, параллельно с HBsAg, начиная с конца инкуб.
Количественное определение HBsAg - основного маркёра вирусного гепатита В. HBsAg - наиболее ранний маркёр гепатита В, появляющийся ещё в инкубационном периоде заболевания, до повышения уровня ферментов крови. Вирус гепатита В состоит из оболочки и нуклеокапсида. Оболочка содержит пове.
Свидетельство перенесённого острого гепатита В, показатель ремиссии. Определяет присутствие антител к HBеAg. Синтез антител к HBeAg в организме начинается после элиминации антигена инфекционности, они свидетельствуют о прекращении репликации (размножения) вируса в организме. К концу 9-й недели .
Определяет присутствие антител к HB-core Ag, независимо от класса M или G. Функции. Антитела к HB-core антигену появляются при остром гепатите В в крови вскоре после появления HBsAg, персистируют после исчезновения HBs-антигена перед появлением анти-HBs-антител и сохраняются длительное время после.
Определение РНК вируса гепатита С (оценка вирусной нагрузки) в плазме крови методом ПЦР с детекцией в режиме реального времени. Исследование выполняется на оборудовании компании Hoffmann-La Roche (Швейцария) по стандартизованной технологии с автоматизированной пробоподготовкой. Аналитические .
Синонимы: Вирус гепатита С (ВГС), количественное определение РНК. Hepatitis C Virus RNA, Quantitative, Real-Time PCR; Blood, HCV Viral Load; Hepatitis C Virus RNA Quant. Краткое описание исследования «Количественное определение РНК вируса гепатита С методом ПЦР [вирусная нагрузка] в сыворо.
Определение вирусной нагрузки и генотипа (1, 2, 3) вируса гепатита С (ВГС). Гепатит С – вирусное заболевание печени, которое часто переходит в хроническую форму (55-85% инфицированных). У части таких пациентов (15-30%) хронический гепатит в течение 20 лет может приводить к циррозу пече.
Синонимы: Суммарные антитела к вирусу гепатита С; анти-HCV. Anti-HCV IgG/IgM; Antibodies to Hepatitis C Virus, IgM + IgG; HCVAb, Total. Характеристика показателя Anti-HCV-total (антитела к антигенам вируса гепатита C суммарные) Внимание! При положительных и сомнительных реакциях срок выдачи ре.
Тест направлен на определение генотипа (1a, 1b, 2, 3а, 4, 5а, 6) вируса гепатита С (ВГС). Применим для генотипирования ВСГ у пациентов с вирусной нагрузкой выше 5000 МЕ/мл. Исследование не предназначено для скрининга ВГС. Гепатит С – вирусное заболевание печени, которое часто.
Сканирование внутренних органов брюшной полости для оценки его функционального состояния и наличия патологии.
К каким врачам обращаться
Любой вирусный гепатит – это инфекционное заболевание и лечат его, прежде всего, врачи-инфекционисты. Кроме того, есть и другие специалисты по заболеваниям печени (гастроэнтерологи и гепатологи), которые также принимают самое активное участие в лечении пациентов, страдающих вирусными гепатитами.
Лечение вирусного гепатита
При острых гепатитах легкой степени тяжести лечение можно проводить амбулаторно, среднетяжелые и тяжелые формы лечатся в стационаре. При хронической патологии (вне значимого обострения) лечение проводится на дому. В случаях выраженного обострения или декомпенсации показана госпитализация в инфекционный стационар.
Назначается базисное лечение, которое включает в себя щадящий режим и специализированную диету - исключают жареные, копченые, маринованные продукты, тугоплавкие жиры (свинину, баранину), алкогольные и газированные напитки. Рекомендуется обильное питье (до 2–3 литров в сутки).
Применяют дезинтоксикационные мероприятия (внутривенное введение гемодеза, раствора глюкозы с витамином С или с эссенциале, назначают прием лактулозы). При необходимости рекомендованы сорбенты, гепатопротекторы, антиоксиданты, диуретики, пробиотики, антигистаминные, противовоспалительные и гормональные средства, витамины.
Альфа-интерферон оказывает иммуномоделирующий и противовирусный эффекты, угнетает синтез белков вируса, усиливает активность естественных клеток-киллеров при гепатитах В и С.
В случае хронического течения болезни может потребоваться назначение препаратов прямого противовирусного действия, приводящих к полному исчезновению вируса гепатита С или стойкому подавлению репликации вирусов при гепатитах B и D.
Вирус гепатита В способен встраиваться в генетический материал человека, в связи с чем излечиться от этой болезни полностью не удается. Лечение гепатита В с дельта-агентом – это одна из самых трудных задач в гепатологии сегодня.
Осложнения
Осложнениями вирусных гепатитов могут стать функциональные и воспалительные заболевания желчных путей, а также печеночная кома, которая наступает из-за массивного омертвения (некроза) клеток печени и приводит к летальному исходу практически в 90% случаях. Гепатиты В и С опасны развитием хронического процесса и являются самой распространенной причиной цирроза и рака печени.

Самое тяжелое течение заболевания вызывает сочетание двух и более вирусов. В этом случае прогноз крайне неблагоприятный. Часто признаки хронического вирусного гепатита слабо выражены, что позволяет человеку до поры до времени не обращать внимания на болезнь. Нередко явные клинические проявления заболевания обнаруживаются уже на стадии цирроза печени.
Помимо развития цирроза и рака печени была доказана связь хронического гепатита С с В-клеточной лимфомой - поражением эндокринных желез, органов зрения, кожи, мышц, суставов, нервной системы, желчных путей.
Профилактика вирусного гепатита
На сегодняшний день самым эффективным методом профилактики вирусного гепатита является вакцинация:
- Вакцина от гепатита А вводится двукратно и формирует защиту от заболевания на срок до 20 лет. В России в Национальный календарь профилактических прививок вакцинация против вирусного гепатит А включена по эпидемическим показаниям.
- Вакцинация против гепатита В (N532) позволяет защититься не только от вируса гепатита В, но и от дельта-агента. В России вакцинация проводится в рамках Национального Календаря Профилактических прививок. Если у новорожденного не выявлены противопоказания, первая прививка делается в роддоме, в первый день жизни. Через один месяц делается вторая, а третья через 6 месяцев после начала вакцинации.
- Специфической вакцины против гепатита С не существует. Несколько вакцин находятся в стадии разработки.
Меры профилактики гепатитов просты и доступны:
- Строгое выполнение правил личной гигиены: мытье рук перед едой, после посещения туалета, при возвращении с работы, прогулки, отказ от использования чужого маникюрного инструмента, зубной щетки, бритвы.
- Избегать контактов с биологическими жидкостями посторонних людей. При обработке ран пользоваться одноразовыми перчатками.
- Овощи, ягоды, фрукты, зелень мыть под сильным напором водопроводной воды, ополаскивать кипяченой водой.
- Употреблять для питья только кипяченую или бутилированную воду. Не купаться в загрязненных водоемах.
- При выявлении парентеральных гепатитов необходимо обследовать и полового партнера, выполнять все назначения лечащего врача.
- Избегать контакта с использованными шприцами, иглами и другим инструментарием медицинского и немедицинского назначения.
- Клинические рекомендации. Хронический вирусный гепатит С (ХВГС) у взрослых; 2019 ;
- Клинические рекомендации. Хронический вирусный гепатит B (ХВГВ) у взрослых; 2019 ;
- ВОЗ ;
- ВОЗ ;
- ВОЗ ;
- ВОЗ ;
- ВОЗ ;
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Желтухой называют синдром, при котором кожа, слизистые и белки глаз окрашиваются в желтый цвет. Это не самостоятельное заболевание, а только проявление какой-то патологии. Причины развития желтухи могут быть совершенно различными.
Что вызывает желтуху?
Желтуха возникает, когда в крови слишком много билирубина. Он может быть повышен из-за множества факторов: нарушений в работе печени, нарушения оттока желчи (сама желчь содержит билирубин) из желчного пузыря и желчных протоков, нарушений крови, в которой распадается слишком много эритроцитов, содержащих билирубин.
Билирубин – вещество желтого цвета, образующееся при расщеплении красных кровяных телец, переносящих кислород по телу. Когда эритроциты умирают, печень фильтрует продукты их распада из кровотока. Но при патологиях (болезни самой печени и желчевыводящих путей, повышенном разрушении эритроцитов) печень может не успевать за этим процессом, билирубин накапливается, и кожа, склеры глаз и слизистые приобретают желтый цвет.
Сдать анализы на билирубин в СИТИЛАБ
Виды желтухи
Существует несколько видов желтухи, и в зависимости от этого отличается механизм повреждений.
Симптомы желтухи
Из названия синдрома ясно, что представляет собой главный симптом. При желтухе желтеют белки глаз, кожа и другие ткани человеческого тела. Что интересно, по оттенку желтого можно предположить вид желтухи. При гемолитических желтухах кожа становится бледной и приобретает светло-желтый, лимонный оттенок. При печеночных – оранжевый. При механических желтухах кожа темнеет, становится землистого, зеленоватого цвета.
Желтуха, вызванная острым заболеванием, обычно сопровождается жаром, ознобом, болью в животе, гриппоподобными симптомами, темной мочой и светлым стулом.
Если желтуха развивается в результате хронической патологии, могут быть такие симптомы, как потеря веса или кожный зуд. Желтуха, вызванная онкологическим заболеванием поджелудочной железы или желчных путей, может сопровождаться болью в животе.
Желтуха у детей
Частое явление – желтуха новорожденных. Как и у взрослых, детская желтуха связана с повышенным уровнем билирубина в крови, однако в преобладающем большинстве случаев не несет серьезной угрозы для жизни или здоровья.
Желтуха – один из наиболее распространенных синдромов, с которыми сталкиваются новорожденные. По статистике, почти 60% доношенных детей и 80% рожденных раньше срока (до 37-й недели беременности) имеют при рождении желтуху различной степени. При этом 60-70% от этого числа сталкиваются с физиологической, а не патологической формой желтухи. И только у одного из 20 младенцев билирубин в крови настолько высок, что нуждается в лечении.
Симптомы желтухи новорожденных обычно развиваются через 2–3 дня после рождения и исчезают без лечения к 2-м неделям. В большинстве больниц проводится обследование детей на желтуху перед выпиской. Несмотря на то, что обычно желтуха у новорожденных проходит без медицинской помощи, при первых симптомах необходимо показать малыша врачу, чтобы специалист определил причину желтых склер или желтой кожи и дал индивидуальные рекомендации.
Желтуха часто встречается у новорожденных, потому что красные кровяные тельца младенцев быстрее разрушаются. Кроме того, печень новорожденного не полностью развита, поэтому она удаляет билирубин из крови не так эффективно, как у взрослого человека. Плюс – низкое содержание бактерий в кишечнике новорожденных также влияет на обмен билирубина, увеличивая его содержание в крови. Обычно к концу второй недели жизни малыша его печень начинает справляться с количеством билирубина, и показатель приходит в норму.
Лечение обычно рекомендуется только в том случае, если анализы показывают очень высокий уровень билирубина в крови ребенка. В особенно высоких количествах билирубин оказывает нейротоксическое действие – то есть может нанести вред мозгу ребенка. Степень повреждений зависит от продолжительности желтухи и степени, насколько повышен билирубин.
Чтобы снизить уровень билирубина у малыша, часто применяют фототерапию. Свет от специальной лампы падает на кожу и преобразует билирубин в форму, которая легче расщепляется печенью. В редких и тяжелых случаях применяется обменное переливание: кровь ребенка удаляется с помощью катетера и заменяется кровью от подходящего донора. Большинство младенцев хорошо реагируют на лечение, и уже через несколько дней их выписывают из больницы.
Желтуха у взрослых
- Гепатит. Это воспалительное заболевание печени, часто вызванное вирусом. Гепатит может быть острым (полностью излечимым) или хроническим. Другие причины гепатита: лекарственные препараты, наркотические вещества, алкоголь, аутоиммунные заболевания. Такие повреждения печени в итоге приводят к желтухе.
- Заблокированные желчные протоки. По этим тонким трубкам желчь поднимается из печени и желчного пузыря и попадает в тонкий кишечник. Камни в желчном пузыре и опухоли могут блокировать протоки.
- Рак поджелудочной железы: это 10-ое по частоте онкологическое заболевание у мужчин и 9-ое - среди женщин.
- Нарушения крови, из-за которых происходит быстрый распад эритроцитов.
Синдром Жильбера
Отдельно стоит выделить синдром Жильбера – распространенное наследственное заболевание, также известное как конституциональная дисфункция печени и семейная негемолитическая желтуха. Он не требует лечения, а многие врачи не считают его за заболевание и рассматривают как вариант нормы и индивидуальную особенность. Синдром Жильбера встречается у 1-5% населения, в зависимости от региона. Он связан с дефектом гена, который отвечает за выработку печеночного фермента. Благодаря этому ферменту связывается непрямой билирубин.
У трети носителей синдрома Жильбера патология не проявляет себя в течение всей жизни. Часто он переносится бессимптомно и обнаруживается только по результатам анализа крови на билирубин. Однако возможны и более выраженные симптомы: боль в правом подреберье, металлический привкус во рту, метеоризм, рвота, общая слабость и усталость, потеря аппетита, бессонница. Симптомы разнообразны, и часто пациенты с синдромом Жильбера сталкиваются со сниженным настроением, раздражительностью, тревожностью.
Специфическое лечение синдрома Жильбера обычно не проводится. Пациенту необходимо ограничивать количество жирных продуктов в рационе, придерживаться здорового образа жизни и посещать гастроэнтеролога – именно он занимается диагностикой и лечением данного заболевания.
Диагностика и лечение желтухи
Предварительный диагноз можно поставить уже по цвету кожи, однако повторим, что желтуха – не заболевание, а синдром. Поэтому вся дальнейшая диагностика после первичного осмотра будет направлена на выявление причины симптомов.
-
; ; , в том числе анализ крови на билирубин общий и билирубин прямой;
- анализ мочи на билирубин общий и билирубин прямой;
- кровь на антитела к вирусным гепатитам.
Лечение подбирается индивидуально, в зависимости от причин, вызвавших желтуху, состояния внутренних органов и результатов проведенных исследований. Желтуха имеет много видов и проявлений, и лечение ее также разнообразно.
Разными видами желтухи занимаются разные специалисты: терапевты, инфекционисты, гематологи, онкологи. Какой именно специалист станет основным лечащим врачом, будет понятно в результате обследования. Правильно начать обследование со сдачи лабораторных анализов и обращения к терапевту.
Потребность в интерпретации лабораторных тестов при вирусных гепатитах больше, чем при других инфекционных заболеваниях, потому что многочисленные тесты, назначаемые при подозрении на вирусный гепатит, предназначены для решения различных задач.
Врачами СИТИЛАБ подготовлены информационные материалы по лабораторным тестам при вирусных гепатитах в помощь специалистам.
Гепатит А
Вирус гепатита А (HAV), семейство Picornaviridae, родHepatoviridae.
Распространён по всему миру, самая низкая заболеваемость в Северной и Центральной Европе.
Почти всегда фекально-оральным путём через загрязненную пищу. Например, в мидиях вирус может сохраниться в течение многих месяцев. Из-за гигиенических мер профилактики новые случаи инфекции стали редкими в Северной Европе. Встречающиеся случаи - чаще привозные.
Всегда острый гепатит, часто проходящий незамеченным у детей, живущих в эндемичных районах. У взрослых течение болезни более тяжёлое, в редких случаях приводит к печеночной недостаточности. Никогда не переходит в хроническую форму и никогда не вызывает цирроз печени. Вирус выделяется с калом.
Медицинский персонал, сантехники, рабочие водоканала, наркоманы. Жители эндемичных районов, особенно старшего возраста, путешественники. Инфицирование HCV-положительных пациентов вирусом гепатита А может привести к тяжёлой форме заболевания.
При активной иммунизации длительно сохраняется иммунитет (10 лет). Иммунизация может быть проведена даже перед поездкой. Возможна также пассивная иммунизация в случае контакта с зараженными людьми.
Диагностика гепатита А
Определяются антитела классов IgG и IgM. Скрининговый тест при подозрении на новую или прошлую инфекцию. В начале заболевания может быть отрицательным. Тест может также использоваться для оценки напряжённости иммунитета перед прививкой.
Положительный в случае новой инфекции. Следует отметить, что тест может быть положительным в течение двух лет после перенесенного гепатита A. Антитела к HAV класса IgM могут быть положительными в течение короткого времени после прививки. В редких случаях, например, инфекция вирусом Эпштейна-Барр, тест может быть сомнительным или слабо положительным.
При гепатите А РНК вируса может определяться в крови.
Гепатит В
Вирус гепатита В (HBV), ДНК-содержащий вирус, семейство Hepadnaviridae, род Orthohepadnaviridae.
Распространён по всему миру, самая высокая заболеваемость в Юго-восточной Азии и Африке. Распространённость в Центральной Европе - 1-2%. В России больны хроническим гепатитом В около 8 млн человек.
HBV наиболее часто передается при половых контактах. Возможна вертикальная передача плоду при родах, через кровь от больного (переливание крови, препаратов крови; татуировки; пирсинг; повреждения кожи). HBV может обнаруживаться во всех жидкостях организма. Самая высокая концентрация вируса определяется в крови (до 1000 блн. инфекционных частиц/мл). Попадание в кровь приблизительно 10 вирусов достаточно для инфицирования.
2-3 месяца, в единичных случаях до 1 года.
HBV может вызывать как острый, так и хронический гепатит. Клиническое течение острого гепатита может быть различным от инапарантной формы (носительство) до молниеносного течения. Приблизительно у 10% инфицированных гепатит В протекает в хронической форме, выделяют хроническую инфекцию без клинической активности и хронический гепатит В. Приблизительно у 10% больных хроническим гепатитом В развивается цирроз печени. Кроме того, больные хроническим гепатитом В имеют высокий риск развития гепатоцеллюлярной карциномы.
Медицинский персонал, лица, перенёсшие переливание крови, реципиенты органов и тканей, диализные больные, лица, имеющие контакты с больными гепатитом В, новорождённые, рожденные от больных матерей, жители домов инвалидов и престарелых.
Иммунизация является успешной, если титр антител кHBsAg 100 мМЕ/мл или больше спустя 4-8 недель после третьей прививки. В этом случае иммунитет к заболеванию может сохраняться достаточно долго (по крайней мере, 10 лет). Лицам, у которых после 3-х должным образом проведённых прививок, через 8 недель титр антител к HBsAgне повысился, необходимо провести повторную вакцинацию (другой вакциной или большими дозами). Все новорождённые и подростки между 12 и 14 годами должны быть привиты, так же как и лица, входящие в группу риска. До проведения вакцинации необходимо провести исследование на антитела к HBsAg, если титр антител меньше 10 мМЕ/мл, то необходима срочная вакцинация.
Диагностика гепатита В
При гепатите В возможно определение антител, антигенов и ДНК вируса.
Поверхностный белок вируса гепатита В, обнаруживается в сыворотке в трех различных формах: на поверхности неповрежденных инфекционных частиц, или как свободный протеин (нитевидный или сферический). Основной маркер острого и хронического гепатита В. В большинстве случаев HBsAg обнаруживается уже в инкубационном периоде и при остром течении гепатита выявляется в крови в течение 5-6 месяцев. Обнаружение поверхностного антигена вируса гепатита В дольше 6 месяцев после начала заболевания свидетельствует о возможной хронизации процесса. Возможно пожизненное носительство HBsAg. Из-за наличия различных форм HBsAg в сыворотке, при его обнаружении невозможно дифференцировать заболевание и HBsAg-носительство. Для этого необходимо провести дополнительные исследования (определение ДНК вируса гепатита В, HBeAg и антител к HBeAg).
Методы иммуноферментного анализа, применяемые для определения HBsAg в сыворотке крови, являются скрининговыми и в очень редких случаях могут давать ложноположительные результаты. Поэтому в случае получения положительного результата для подтверждения его специфичности специалисты лаборатории ставят подтверждающий тест - повторное исследование сыворотки крови пациента с иммуноингибированием и разведением. Исследование проводится для подтверждения положительного результата исследования на HBsAg.
Показатель наличия иммунитета к вирусу гепатита В, проводится перед вакцинацией и через 4-8 недель после вакцинации для контроля за эффективностью вакцинации.
Антитела к HBcAg класса IgM выявляются в сыворотке при остром гепатите и реактивации хронического гепатита. При молниеносной форме течения заболевания только этот тест может давать положительный результат.
Определение антител к НBcAg класса IgG применяют в целях диагностики текущего или перенесенного в прошлом гепатита В. Однако наличие антител не дает возможности дифференцировать острую, хроническую или перенесенную в прошлом инфекцию.
HBeAg - маркер активной репликации вируса гепатита B. HBеAg является продуктом распада сердцевинного антигена вируса гепатита В (НBсAg).
Является показателем начала сероконверсии, свидетельствует о прекращении репликации вируса. Однако обнаружение антител к HBeAg не всегда является показателем отсутствия инфекционности. Иногда возможно появление мутантной, дефектной HBeAg-отрицательной формы вируса, то есть вирус данный антиген синтезировать не способен или синтезирует в малых количествах, при этом, хотя в крови обнаруживаются антитела к HBeAg, высокая репликативная активность вируса сохраняется.
Определяется ДНК вируса гепатита В в крови. При положительном результате исследования необходимо провести количественное исследование.
Определяется количество копий ДНК вируса гепатита B в 1 мл крови (вирусная нагрузка). Исследование проводится для контроля за эффективностью лечения.
Гепатит С
РНК-содержащий вирус, семейство Flaviviridae. В настоящее время выделяют 8 генотипов (1-7, 10) с многочисленными подгруппами.
Распространён повсеместно, наиболее высокая заболеваемость в Южной Азии, Египте и Центральной Африке. По данным Robert-Koch-Institute (RKI). гепатит С является причиной 20% острых гепатитов, больше чем 40 % всех случаев цирроза печени, 70-85% хронических гепатитов и 60% всех опухолей печени.
Как и при гепатите В, заражение происходит при переливании крови и продуктов крови. Передача инфекции половым путём не играет значительной роли; перинатальная передача низка (4%). Возможно заражение при инъекциях, аутогемотерапии, через инструменты стоматолога, при эндоскопии.
6-12 недель, иногда до 1 года.
Острый гепатит С часто имеет умеренное клиническое течение и остается незамеченным, у 85% заболевших развивается хронический гепатит и у 20% больных хроническим гепатитом развивается цирроз печени. Характерной особенностью клинического течения заболевания является небольшое увеличение активности трансаминаз, которое часто не связывают с возможностью вирусного гепатита. Это приводит к поздней диагностике заболевания.
Медицинский персонал, лица после переливания крови, диализные пациенты, дети, рождённые от матерей, больных гепатитом С.
В настоящее время вакцин нет.
Диагностика гепатита С
Антитела к HCV обычно определяются спустя 6-8 недель после инфицирования. В единичных случаях позже. Отрицательный результат не исключает недавно приобретенную инфекцию HCV. Положительный результат может свидетельствовать об остром или хроническом гепатите С. Данное исследование не позволяет различить острый и хронический гепатит, а также стадию выздоровления после гепатита С. Антитела к HCV необходимо определять у всех пациентов с незначительным повышением активности трансаминаз и у людей, относящихся к группе риска.
Определение суммарных антител к вирусу гепатита С является скрининговым тестом для диагностики заболевания. В случае получения положительного результата для подтверждения его специфичности используют подтверждающий тест - определение широкого спектра антител к белкам специфичным для вируса гепатита С (сore, NS1 NS2, NS3, NS4, NS5) в сыворотке крови больного. Исследование считается положительным, если выявляются антитела к 2 или более белкам вируса гепатита С. Подтверждающий тест на антитела к вирусу гепатита С используют для подтверждения специфичности скринингового метода.
Положительный результат может свидетельствовать об остром гепатите С или обострении хронического гепатита С. Отрицательный результат свидетельствует о том, что гепатит С не выявлен (при отрицательном результате исследования суммарных антител к гепатиту С), или у пациента хронический гепатит С вне обострения (при положительном результате исследования суммарных антител).
Определяется РНК вируса гепатита С в крови. Положительный результат свидетельствует о репликации вируса. При положительном результате должно проводиться количественное исследование, чтобы определить степень виремии. Метод выбора - так называемый "Real time" ПЦР. РНК вируса необходимо определять в случае положительного результата исследования на антитела, кроме того, и при отрицательном результате, если подозревается гепатит С (особенно в случае диализных пациентов). Исследование на РНК вируса гепатита С показано для новорожденных, рождённых от матерей больных гепатитом С. Так как у новорожденных в крови могут определяться материнские антитела, по этой причине обнаружение антител к HCV не может использоваться у этой категории пациентов.
Исследование проводится для определения вирусной нагрузки.
Определяется генотип вируса для выбора схемы лечения. В настоящее время в лабораторной практике определяется 5 генотипов.
Гепатит D
Дефектный РНК-содержащий вирус. Для репликации необходим вирус гепатита В. Обнаруживается только у лиц, инфицированных вирусом гепатита В.
Низкий уровень заболеваемости в Северной Европе; более высокий в Средиземноморских странах и в странах Черноморского региона; высокая заболеваемость в Центральной Африке и Южной Америке.
Как и гепатит B, парентеральным путем, при переливании зараженной крови или при сексуальных контактах.
Несколько недель или месяцев.
В случае коинфекции (одновременное заражение гепатитом B и гепатитом D) - острый гепатит с очень тяжёлым клиническим течением, часто наблюдается высокая смертность. В случае суперинфекции (заражение вирусом гепатита D HBV-положительных пациентов) развивается хронический гепатит с более тяжёлым течением, чем просто хронический гепатит B.
Такие же, как и для гепатита B, и лица, проживающие в эндемичных областях.
В настоящее время вакцин против гепатита D нет, но иммунизация против гепатита B защищает от инфицирования.
Диагностика гепатита D
Определяются IgG и IgM антитела. Скрининговое исследование назначается, если подозревается новая или хроническая инфекция. Антитела к HDV обнаруживаются спустя 1-2 недели после появления клинических признаков заболевания.
РНК к вирусу гепатита D обнаруживается в крови при появлении клинических признаков заболевания. Как правило, результат исследования на ДНК вируса гепатита В в этот период отрицательный.
Гепатит Е
РНК-содержащий вирус семейства Caliciviridae.
Высокая заболеваемость встречается в Центральной Америке, Южной Азии и в некоторых регионах Африки.
Как и у гепатита А - фекально-оральный.
Острый гепатит, который никогда не переходит в хроническую форму. У беременных женщин может развиться тяжёлый гепатит с молниеносной формой клинического течения с высокой летальностью.
Жители эндемичных районов, путешественники.
Вакцин в настоящее время нет.
Диагностика гепатита Е
Обнаружение антител класса IgM к вирусу гепатита Е свидетельствует об острой стадии гепатита Е. Антитела к вирусу гепатита Е IgM выявляются в крови после появления желтухи. Чувствительность данного исследования, по данным литературы, составляет более 93%. Отрицательный результат исследования не исключает инфицирования вирусом гепатита Е. Показания к назначению исследования: наличие клинической картины заболевания или лабораторных данных (повышение АЛТ, АСТ, билирубина), обследование в эндемичных районах.
Антитела класса IgG к вирусу гепатита Е появляются в период разгара заболевания. Антитела класса IgG могут исчезать после перенесенного заболевания в течение 6 месяцев, но у некоторых лиц могут определяться в крови до 6-8 лет и более. Показания к назначению исследования: диагностика гепатита Е, проведение эпидемиологических исследований.
Читайте также:

