Анализы при заболевании корью
Обновлено: 25.04.2024
Корь – это острое заболевание, которое вызывается специфическим вирусом (вирусом кори).
Корью болеют преимущественно дети в возрасте 2—5 лет и значительно реже взрослые, не переболевшие этим заболеванием или не получившие вакцинацию.
После перенесенного заболевания развивается стойкий иммунитет, повторное заболевание человека корью, без сопутствующей патологии иммунной системы, сомнительно.
Причины кори
Корь – одна из самых заразных болезней. Инфекция передаётся воздушно-капельным путём.
Человек, не имеющий иммунитета против кори, столкнувшись с инфекцией, практически наверняка заболеет, независимо от своего возраста. Для того чтобы заболеть, необязательно непосредственно контактировать с носителем инфекции, заразиться можно, например, зайдя в помещение, где он недавно находился. Известны случаи распространения вируса кори на значительные расстояния с потоком воздуха. Но при этом вирус малоустойчив во внешней среде; он быстро погибает вне человеческого организма от воздействия различных химических и физических факторов (облучение, кипячение, обработка дезинфицирующими средствами).
Инкубационный период кори составляет от 7-ми до 14-ти дней. Источником инфекции является больной корью в любой форме. Больной заразен для окружающих, начиная с последних дней инкубационного периода (последние 2 дня) и до 4-го дня высыпаний. С 5-го дня высыпаний больной считается незаразным.
Симптомы кори
Заболевание, если оно развивается в соответствии с типичной картиной, проходит три стадии: катаральную, период высыпаний и период пигментации.
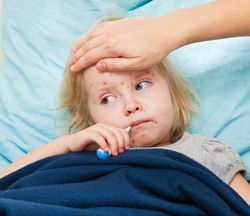
У детей в возрасте до года корь может протекать в стертой форме, так как в этот период у ребёнка есть пассивный иммунитет, полученный от организма матери.
Начало болезни внезапно, по симптомам напоминает простуду.
К концу первой стадии температура снижается.
На второй стадии (обычно 4-й или 5-й день болезни) снова повышается температура – до 39-40 °C и появляется сыпь: сначала на лице, шее, за ушами. На следующий день – на туловище. На 3-й день высыпания сыпь покрывает разгибательные поверхности рук и ног, включая пальцы. Сыпь имеет темно-красный (багровый) цвет, элементы сыпи сливаются. Пораженная кожа становится шероховатой. Период высыпаний – самый тяжелый этап болезни.
На четвертый день после появления, сыпь начинает угасать – в том же порядке, что и возникала. Сыпь темнеет, буреет, пигментируется, шелушится, температура нормализуется.
Бурые шелушащиеся пятна на месте сыпи сохраняются ещё 1,5 недели. Это третья стадия болезни – период пигментации.
Методы диагностики кори
В большинстве случаев корь диагностируется на основании осмотра больного. Однако в некоторых случаях требуется проведение дополнительных исследований.
Общий анализ крови является базовым исследованием при любом инфекционном заболевании. В случае заболевания корью анализ покажет снижение уровня лимфоцитов, лейкоцитов, моноцитов, нейтрофилов и эозинофилов (последние могут вообще отсутствовать). Умеренно возрастает скорость оседания эритроцитов (СОЭ).
Общий анализ мочи – ещё одно исследование "обязательного минимума" – покажет лейкоцитурию (повышение уровня лейкоцитов), а также примесь белка в моче.
Серологический анализ крови предназначен для выявления антител IgM и IgG к вирусу кори. Данный анализ позволяет установить, что организм подвергся атаке именно этого вируса. Антитела класса IgG обеспечивают иммунитет к данному заболеванию, не позволяющий заболеть корью повторно. Они начинают вырабатываться со второго дня высыпаний (или через 10-14 дней с начала болезни).
Рентгенография грудной клетки проводится на предмет выявления пневмонии – возможного осложнения кори.
Методы лечения кори
Лечение при кори направлено на предотвращение осложнений, которые весьма вероятны. Корь может вести к воспалению среднего уха (отиту), заболеваниям горла и бронхов, пневмонии, воспалению лимфоузлов. Среди возможных осложнений – слепота и энцефалит.
Больному корью необходим постельный режим, пока держится температура. Помещение, где находится больной, должно хорошо проветриваться. Два раза в день там следует делать влажную уборку.. Если свет больному мешает, окна надо держать зашторенными.
Питание при кори должно быть лёгким, не раздражающим кишечник, но в то же время калорийным. Больному необходимо обязательно получать витамины A и C.
Медикаментозное лечение при кори может включать антигистаминные препараты, жаропонижающие средства, витамины, препараты симптоматического действия (капли для глаз, средства, разжижающие мокроту, и т.п.). При присоединении бактериальной инфекции могут назначаться антибиотики.
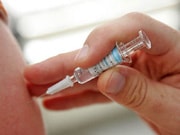
В случае с корью мы имеем яркое подтверждение известного положения, что заболевание лучше предотвратить, чем лечить. Именно поэтому вакцинация против кори включена в Национальный и региональный календари профилактических прививок. Вакцинация против кори производится в возрасте 12 месяцев. Иммунитет, полученный в результате вакцинации, с течением времени теряется. Поэтому в возрасте 6 лет необходима ревакцинация. Первичная и повторная иммунизация против кори допускается в возрасте до 35 лет.
Обратившись по поводу вакцинации против кори в "Семейный доктор", Вы гарантируете, что вакцина будет качественной, а квалификация медицинского персонала – высокой. Направление на вакцинацию выписывает: детям – врач-педиатр, взрослым – терапевт.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Синонимы: Анализ крови на антитела к кори; IgG антитела к вирусу кори; Антитела класса G к вирусу кори; Иммуноглобулины класса G к Measles Virus; Ат к вирусу кори, IgG.
Вирус кори относится к роду Morbillivirus семейства парамиксовирусов. Корь – высококонтагиозное заболевание. Передача вируса происходит воздушно-капельным путем. Первоначально вирус размножается в слизистой, затем с кровью попадает в лимфоидную ткань, в которой активно репродуцируется, особенно в моноцитах. Происходит широкое распространение вируса, совпадающее с продромальным периодом заболевания (повышение температуры, недомогание). Появляется кашель, насморк, конъюнктивит. В течение последующих 5-6 суток больные наиболее заразны. Во время появления характерной сыпи (примерно на 14-е сутки) репродукция вируса снижается, но в крови обнаруживаются специфические антитела. С возникновением сыпи симптомы достигают максимума, наиболее тяжелое состояние отмечается на 2-4-е сутки, когда сыпь покрывает все тело. Нередко сыпь сопровождается головной болью, рвотой, болями в животе, поносом и болями в мышцах. Выраженное увеличение лимфоузлов и селезенки, появляющееся в первые дни болезни, может сохраняться несколько недель. Самые тяжелые осложнения кори – поражения центральной нервной системы. Корь у беременных (вследствие наличия иммунитета у большинства
взрослого населения) встречается редко, но, возникнув, может вызвать преждевременные роды, мертворождение и самопроизвольный аборт, однако к порокам развития плода не приводит.
Поскольку нейтрализующие IgG-антитела хорошо проникают через плаценту, новорожденные от матерей, имеющих иммунитет к кори, защищены от инфекции до 6-7-месячного возраста, со второго полугодия жизни восприимчивость растет.
В случае затруднений в диагностике по клинической картине заболевания целесообразно использование серологическох тестов: исследование уровня IgM-антител в крови (см. тест № 251) и IgG-антител к вирусу кори (см. тест № 2500). Неспецифическим лабораторным признаком кори является лейкопения со снижением
абсолютного количества нейтрофилов и выраженным снижением числа лимфоцитов в продромальном периоде и в периоде высыпаний (см. тесты №№ 5, 119).
Антитела класса IgG к вирусу кори появляются вслед за антителами класса IgM примерно через две недели после инфицирования. В ходе дальнейшего развития иммунного ответа их концентрация быстро растет. Специфические антитела в крови можно обнаружить практически у всех больных корью уже ко второму дню появления сыпи. Антитела класса IgG сохраняются после перенесенного заболевания обычно пожизненно, обеспечивая стойкий иммунитет. У иммунных лиц, даже если уровень антител в сыворотке был низкий или не определялся, попадание вируса в организм вызывает быстрый иммунный ответ с подъемом концентрации антител в отсутствие каких-либо проявлений инфекции и выделения вируса. IgG к вирусу кори появляются и в результате вакцинации коревой вакциной, которая в Российской Федерации входит в календарь обязательных прививок. Иммунитет после прививки, в зависимости от свойств вакцины, может быть менее стойким, чем после естественно перенесенного заболевания. Исследование IgG в крови применяют для определения наличия специфического иммунитета и оценки эффективности вакцинации. У новорожденных до 6-7-месячного возраста в крови могут выявляться материнские IgG-антитела (легко проникающие через плаценту, в отличие от IgM).
С какой целью выполняют анализ крови для определения Антител класса IgG к вирусу кори и характеристики теста
Количественное определение антител, показатель напряженности иммунного ответа на вирус кори. Указывает на имевшую место в прошлом или текущую инфекцию, или вакцинацию против кори.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Корь: причины появления, симптомы, диагностика и способы лечения.
Корь – заболевание с очень высокой контагиозностью (заразностью), вызываемое РНК-содержащим вирусом.

Пути передачи кори
- Прямой контакт здорового человека с инфицированным.
- Воздушно-капельный, когда вирус проникает в организм через слизистые оболочки.
У новорожденных в течение трех месяцев сохраняется пассивный иммунитет, полученный от матери, переболевшей корью.
У перенесших корь формируется стойкий иммунитет, что делает возможность реинфекции маловероятной.
Причины возникновения кори
- Отказ от вакцинации (опасен для детей раннего возраста и беременных).
- Снижение иммунитета.
- Истощение, наличие длительно текущих хронических заболеваний.
- Гиповитаминозы.
- Корь с типичными симптомами.
- Корь с атипичным течением.
- Легкой степени тяжести.
- Средней степени тяжести.
- Тяжелой степени тяжести.
- Гладкое течение.
- С наличием осложнений, присоединением вторичной инфекции, обострением хронических заболеваний.
- Инкубационный период.
- Катаральный (продромальный) период.
- Период высыпаний.
- Период пигментации.
Инкубационный период (с момента попадания вируса в организм до появления первых симптомов) длится около 9-17 дней. В это время происходит активное размножение вируса и его фиксация в разных тканях, но симптомы заболевания отсутствуют.
В это время возможно введение противокоревого иммуноглобулина с целью нейтрализации вируса. Однако применение данного метода актуально не позднее 5 дней после контакта с больным корью.
Затем наступает катаральный период с лихорадкой (высокая температура тела, сопровождаемая ознобом, обычно сохраняется 4-7 дней), насморком, кашлем (вызванным раздражением задней стенке глотки стекающей слизью из носа), покраснением глаз с признаками конъюнктивита и слезотечением. Возможно появление мелких белых пятен на внутренней поверхности щек (пятна Бельского–Филатова–Коплика) – признак, присущий только кори. В продромальный период вируса выходит из внутритканевого расположения в кровь и распространяется по организму. На нёбе ко 2-3-му дню заболевания появляются темные мелкие пятна, которые сохраняются до исчезновения высыпаний на коже. Для болезни характерны симптомы общей интоксикации: недомогание, слабость, отсутствие аппетита, возможна кратковременная диарея.
Примерно на третий день лихорадки возникает пятнисто-папулезная (слегка возвышающаяся над кожей) сыпь на шее, потом за ушами, затем вдоль волосистой части головы. В течение суток сыпь распространяется на щеки и туловище. Это особенность именно кори: первоначальное появление сыпи на голове с переходом на туловище. Ко второму дню сыпь появляется на коже рук и ног, на третий день высыпания можно обнаружить на стопах.
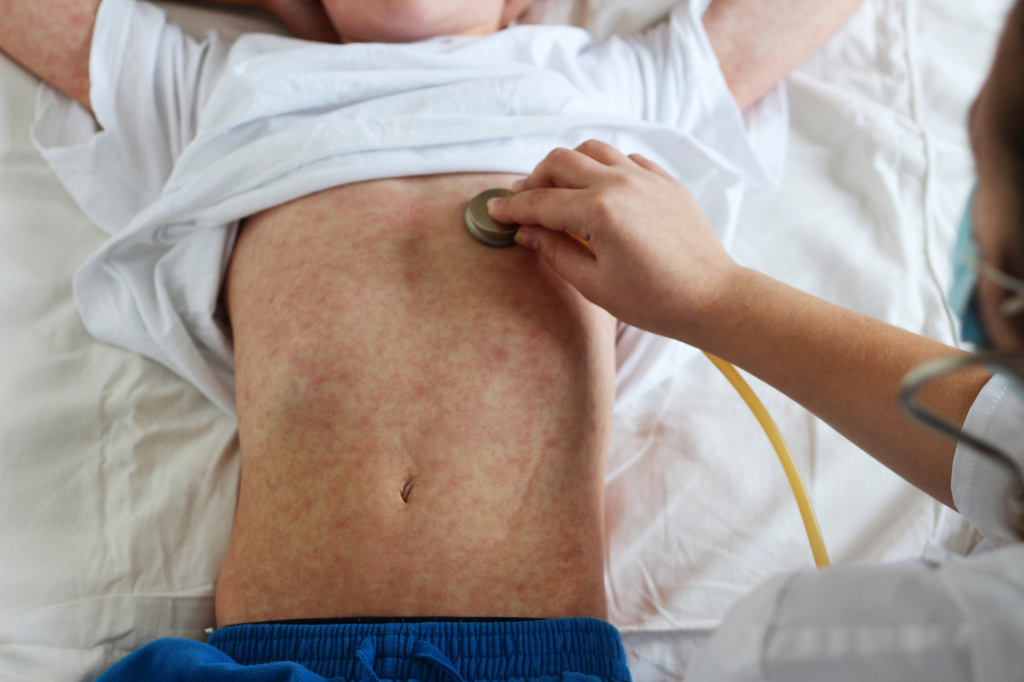
Особенности сыпи (на какие сутки появилась, место возникновения первых высыпаний, сопровождалась ли лихорадкой, внешний вид сыпных элементов, темпы распространения) – важный диагностический признак кори, отличающий ее от других инфекционных заболеваний.
Сыпь сохраняется на коже около 6 дней, от момента инфицирования до появления пятен проходит 14 дней. Через три дня после появления на лице сыпь бледнеет, затем шелушится; высыпания при этом не имеют четких границ, неровные, сливающиеся между собой. Это период пигментации, длящийся около полутора недель. Его характерные признаки – ослабление симптомов интоксикации, тенденция к нормализации температуры тела, уменьшение или исчезновение насморка, кашля. В это время возможно развитие осложнений, что связано с выраженным подавлением вирусом кори функций иммунной системы и приводит к обострению хронических заболеваний или присоединению вторичной инфекции.
Отличительной чертой кори является нисходящий характер кожных проявлений, сильная лихорадка, появление пятен на внутренней поверхности щек, губ, десен, на твердом нёбе. У взрослых кожные проявления обычно обильнее, чем у детей.
Диагностика кори
Диагностика кори основывается на определении уровня иммуноглобулинов класса М в крови, начиная с 5-7-го дня болезни.
Синонимы: Анализ крови на антитела к кори. Measles virus IgM; IgМ antibodies anti-measles virus; Anti-Measles IgM antibody. Краткое описание исследования Антитела класса IgM к вирусу кори Корь – высококонтагиозное заболевание. Вирус кори относится к семейству Morbillivirus семейства парами.
Что такое корь? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Корь (Measles) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы. Клинически характеризуется выраженным синдромом общей инфекционной интоксикации, патогномоничной энантемой, макуло-папулёзной сыпью, конъюнктивитом и синдромом поражения респираторного тракта (дыхательных путей).
Этиология
вид — возбудитель кори (Polinosa morbillarum)
Синдромально заболевание было описано в 1890 году доктором Бельским (Псков), в 1895 году детским доктором Филатовым и в 1898 году доктором Копликом (США).
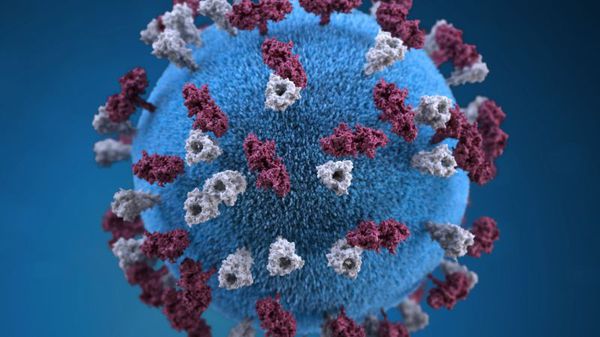
Оболочка вируса имеет 3 слоя: белковую мембрану, липидный слой и наружные гликопротеидные комплексы, образующие своеобразные выступы. Штаммы вирусов идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластообразующей активностью. СД-46 является рецептором у человека к вирусу кори.
Вирус неустойчив во внешней среде – чувствителен к ультрафиолету, в каплях слюны погибает за 30 минут, при высыхании и действии дезинфицирующих средств — мгновенно. Хорошо переносит пониженные температуры. Вирус можно выделить из различных сред организма (кровь, моча, кал, смывы со слизистых ротоглотки, конъюнктив, цереброспинальной жидкости). [2] [5]
Эпидемиология
Антропоноз. Источник заболевания – исключительно заражённый человек, также с атипичной формой заболевания кори. Инфицированный заразен с последних 2-х дней инкубации и до 4-го дня с момента появления высыпаний включительно — с 5 дня заразность пропадает.
Передача заболевания
Механизм передачи: воздушно-капельный (путь аэрозольный), редко трансплацентарный (при заболевании женщины в конце беременности). Теоретически возможно заражение от недавно привитых (но на практике такое случается чрезвычайно редко).
Существует весенне-зимняя сезонность. После перенесённой инфекции, полного курса вакцинации развивается стойкий пожизненный иммунитет.
Корь — одна из основных причин смерти среди детей раннего возраста.
В 2015 году в глобальных масштабах произошло 134 200 случаев смерти от кори. [1] [3]
Кто подвергается риску
Заразиться корью может любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, у кого не выработался иммунитет после вакцинации.
Самому высокому риску заболевания корью и развития осложнений, включая смертельный исход, подвергаются невакцинированные дети раннего возраста. Корь — одна из основных причин смерти среди них.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы кори
Инкубационный период
Инкубационный период при типичной форме — от 9 до 11 суток (в некоторых случая до 13).
Симптомы кори у взрослых
Начало заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при должной подготовке врача (выявлении патогномоничной энантемы — сыпи на слизистых оболочках) можно определить острое начало (в течении первых суток). Во взрослом возрасте из-за особенностей иммунной системы эти критерии могут не соблюдаться.
- синдром выраженной общей инфекционной интоксикации;
- синдром патогномоничной энантемы (пятна Бельского-Филатова-Коплика);
- синдром макуло-папулёзной экзантемы;
- синдром конъюнктивита (выраженный);
- синдром поражения респираторного тракта (фарингит, трахеобронхит);
- синдром генерализованной лимфаденопатии (ГЛАП);
- гепатолиенальный синдром.
Описана так называемая ранняя диагностика кори, включающая:
- затруднение носового дыхания;
- покраснение правого века;
- субфебрилитет (лихорадка постоянного типа).
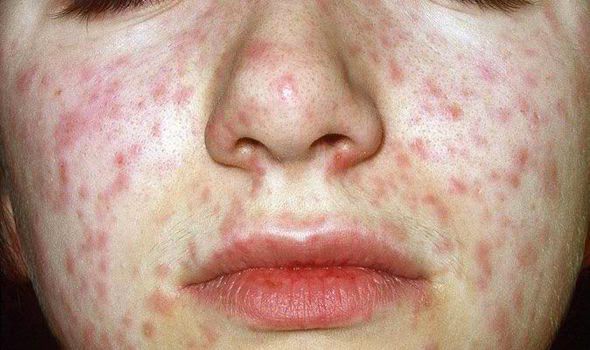
Объективно: можно отметить возникновение макуло-папулёзной сыпи, появляющейся в типичных случаях на 3-4 день болезни, с выраженной этапностью (лицо, шея; после туловище, руки, бёдра; затем олени и стопы, а на лице в этот момент бледнеет). Высыпания представляют собой папулы, окруженные красным пятном, предрасположенные к слиянию (но при наличии чистых участков), иногда появляются петехии. Спустя 3-4 дня сыпь становятся бледной и оставляет после себя бурые пятна и отрубевидное шелушение. Увеличиваются и приобретают чувствительность периферические лимфоузлы (затылочные, заднешейные и подмышечные). Ярко выражен конъюнктивит (конъюнктивы масштабно гиперемированы, отёчны, быстро присоединяется гнойное отделяемое). Характерным является вид больного: одутловатое лицо, красные (как у кролика) глаза, отёчность носа и век, сухие потрескавшиеся губы. При аускультации в лёгких прослушиваются сухие хрипы. Выражена тахикардия, снижение артериального давления. Увеличиваются размеры печени и селезёнки (генерализация инфекции).
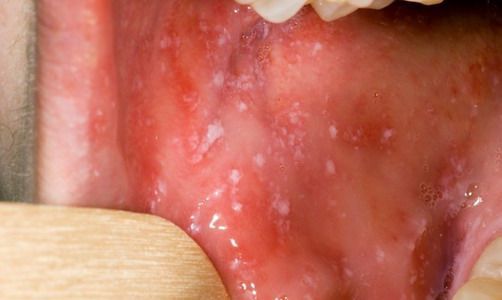
При фарингоскопии в ротоглотке визуализируется гиперемия мягкого нёба, на слизистой поверхности щёк в начале заболевания пятна Бельского — Филатова — Коплика (мелкие белесоватые пятнышки с узкой красноватой каёмкой), которые пропадают при появлении экзантемы. Иногда появляется пятнистая энантема на слизистой мягкого нёба.
Описана митигированная корь (у людей, получивших специфический противокоревой иммуноглобулин в период инкубации), характеризующаяся удлинением инкубационного периода до 21 дня, лёгким течением.
При абортивной форме заболевания характерно типичное начало, но спустя 1-2 суток клинические проявления исчезают.
Существует понятие — реакция на прививку (при первичном введении живой противокоревой вакцины), характеризующееся повышением температуры тела, катаральными явлениями (воспалениями) со стороны верхних дыхательных путей, скудной малозаметной сыпью (чаще развивается у детей и лиц с иммунодефицитом).
У больных с наличием тяжелого иммунодефицита – СПИДа (ВИЧ, онкологические больные, лица, получающие системные цитостатики после трансплантации органов) — течение заболевания крайне тяжёлое (летальность до 80%). [4] [5]
Автор статьи - Чуклина Ольга Петровна, врач общей практики, терапевт. Стаж работы с 2003 года.
Корь является высокозаразным инфекционным заболеванием. Если человек переболел корью, то у него формируется стойкий иммунитет.
Возбудителем кори является РНК-содержащий вирус. Источником инфекции является больной человек. Наиболее заразен больной в первые дни заболевания.
Корь передается воздушно-капельным путем. Попадая на слизистые оболочки дыхательных путей, вирус по кровотоку распространяется по организму.
Так как у взрослых заболевание протекает в более тяжелой форме и высок риск развития осложнений, необходимо обязательно проводить вакцинацию.
Национальный календарь прививок предусматривает обязательную вакцинацию взрослых до 35 лет, а также лиц, работающих с детьми независимо от возраста.
Вакцинация обеспечивает формирование у человека иммунитета, что гарантирует защиту от кори примерно на 20 лет.
Сделать прививку можно как в государственной, так и в коммерческой поликлинике. На данный момент можно привиться одно-, двух- или трехкомпонентными прививками (корь, корь-паротит, корь-паротит-краснуха). Целесообразность каждой из этих прививок определяется врачом индивидуально.
Вакцинация проводится дважды с промежутком в 3 месяца.
Осложнения после прививки
Самыми частыми осложнениями прививки от кори у взрослых считаются:
- подъем температуры на 5-15 сутки (иногда до 40 градусов), которая держится до четырех дней. Ее можно сбивать жаропонижающими средствами, например, парацетомолом.
- помимо температуры могут беспокоить ринит, кашель, небольшая сыпь.
Поскольку в вакцине содержатся антибиотики и фрагменты яичного белка, то может развиться аллергическая реакция (при условии существования аллергии на эти компоненты ранее).
Также возможно обострение хронических заболеваний.
Тяжелые осложнения редки.
И отечественные, и зарубежные вакцины переносятся одинаково.
В течении болезни различают четыре периода:
- инкубационный;
- катаральный;
- период высыпаний;
- период выздоровления.
Типичное течение кори
В инкубационный период никаких клинических проявлений нет. Он в большинстве случаев длится от 7 до 14 дней, редко может быть до 21 дня.
Клинические признаки кори появляются в период катаральных проявлений. Для катарального периода характерно наличие следующих симптомов:
- общая слабость, ломота в теле;
- головные боли;
- повышение температуры тела от 38 до 40 градусов;
- насморк с обильным отделяемым слизистого характера;
- вирусный конъюнктивит (воспаление слизистых оболочек глаз);
- мучительный сухой кашель;
- увеличение шейных лимфатических узлов;
- боль в горле при глотании;
- на второй день на слизистой щек характерно появление белесых пятнышек с красным ободком - пятен Бельского-Филатова-Коплика.
Период катаральных проявлений длится до 5 дней, в конце этого периода самочувствие больного улучшается, симптомы интоксикации уменьшаются.
Но примерно через сутки у больного опять повышается температура тела и самочувствие ухудшается. Начинается период высыпаний.
Для периода высыпаний характерно появление сыпи, сыпь – пятнисто-папулезная, очаги высыпаний склонны к слиянию.
В начале высыпания появляются на голове, шее, верхней части грудной клетки.
Позже сыпь распространяется на все туловище, конечности.
Сыпь на теле больного держится на протяжении трех дней, затем элементы сыпи бледнеют.
Когда сыпь на теле бледнее начинается период выздоровления больного. На месте элементов сыпи появляются участки пигментации кожи. Температура тела нормализуется.
Такая картина характерна для типичного течения кори, иногда встречается атипичное течение.
Атипичная корь
К атипичным формам кори относят следующие:
- митигированная;
- гипертоксическая;
- геморрагическая.
При митигированной форме у больного
- появляются легкие катаральные явления;
- температура повышается до субфебрильного уровня (до 38 градусов);
- элементы сыпи единичные и бледные.
Данная форма кори может развиться при введении больному гамма-глобулина, у лиц со слабым противокоревым иммунитетом.
Для гипертоксической формы характерно
- наличие высоких цифр температуры тела (фебрильных),
- выраженная интоксикация организма,
- проявления острой сердечно-сосудистой недостаточности (одышка, цианоз носогубного треугольника и кончиков пальцев),
- проявления менингоэнцефалита (выраженная головная боль, двигательные нарушения, нарушения чувствительности).
Для геморрагической формы характерна общая интоксикация и появление множественных кровоизлияний на коже, слизистых оболочках, появление крови в моче, кале. Эта форма отличается очень тяжелым течением и часто приводит к смерти больного.
Диагностика в первую очередь основана на:
- тщательном сборе анамнеза у больного,
- характерной сыпи и распространением ее по телу (начало процесса с головы),
- длительности периода высыпаний (в большинстве случаев 3 дня).
Для подтверждения диагноза проводятся следующие лабораторные исследования:
На ранних стадиях заболевания можно сдать кровь из вены и определить иммуноглобулин М (IgM, ранние антитела) к вирусу кори. Обнаружение данного вида антител говорит о начальной стадии заражения вирусом кори. Организм уже начал бороться с заболеванием.
При заражении корью происходит нарастание титра IgM (антител) к вирусу кори в четыре или более раз. Проводится анализ крови при появлении клинических признаков и через 2-3 недели, это является достоверным критерием заражения коревой инфекцией.
Поздние антитела к вирусу кори (иммуноглобулин G, IgG) определять не нужно при диагностике, так как они формируются и после прививки, и после перенесенного заболевания. Выработка G-иммуноглобулинов происходит через 1-2 месяца после перенесенной коревой инфекции. Если человек никогда не прививался от кори, то их появление говорит о том, что он когда-то перенес корь. Наличие IgG защищает человека от повторного заражения.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
При появлении признаков заболевания необходимо обратиться к врачу-терапевту, дерматологу или инфекционисту.
Если у больного нет признаков осложнения кори, то больной лечится амбулаторно. Госпитализации подлежат лица с осложненным течением кори, при невозможности изолировать больного (проживание в общежитии, военных частях).
Больные госпитализируются в инфекционное отделение.
Специфического лечения кори нет.
Противокоревой гаммаглобулин применяется только при установленном контакте и отсутствии вакцинации в инкубационный период.
Лечение кори только симптоматическое.
При наличии у больного температуры тела более 38.5 градусов назначаются жаропонижающие препараты:
Популярные противовирусные препараты такие как Кагоцел, Циклоферон, ингавирин и другие не доказали свою эффективность в качественных клинических исследованиях.
При насморке назначаются сосудосуживающие средства:
Применение местных препаратов для полоскания ротовой полости также не достаточно эффективны и не сокращают период заболевания. Эффективность антибактериальных препаратов достаточна только при назначении внутрь, но назначаются они только при развитии бактериальных осложнений (например, при пневмониях, отитах). Антибиотики при кори назначаются только после выявления возбудителя и с учетом его чувствительности к этим антибиотикам.
В большинстве случаев заболевание протекает благоприятно, выздоровление без отрицательных последствий. Однако взрослыми корь переносится гораздо тяжелее, чем детьми, а это увеличивает риск развития осложнений.
Возможны следующие последствия кори, перенесенной во взрослом состоянии:
- бактериальные осложнения (бронхит, пневмония, отит);
- снижение слуха;
- язвы роговицы, кератит;
- поражение внутрибрюшных лимфоузлов (проявляется болями в животе);
- энцефаломиелит, является причиной смерти больных;
- тромбоцитопеническая пурпура (наличие кровотечений в ротовой полости, в кишечнике, мочевыводящих путях);
- редко – восходящий и поперечный миелит.
Для предупреждения развития осложнений необходимо обязательно вакцинироваться. Так как если даже человек заболеет, то заболевание будет протекать в легкой форме и без осложнений.
- Вакцинация живой вакциной (возможно, в составе комбинированных препаратов) здоровым детям с 12-месячного возраста. Ревакцинация показана детям перед поступлением их в школу. В течение первых трех суток после контакта с больным вакцинацию используют в качестве экстренной профилактики (желательно в течение первых 72 часов после контакта с больным). У отдельных лиц на введение живой вакцины (на 4-5-й день после инъекции) возможно развитие симптомокомплекса, внешне напоминающего стертый вариант болезни (эти дети для окружающих не опасны).
- Альтернативный вариант профилактики после контакта с больным (первые 5 суток) – нормальный иммуноглобулин человека (0,25 мл/кг, не более 15 мл) для детей до 1 года, иммунодефицитных пациентов и беременных женщин.
- Детей из организованных коллективов разобщают на 17 дней, при введении иммуноглобулина – на 21-й день после изоляции первого заболевшего.
- Карантин не распространяется на вакцинированных, переболевших ранее корью и взрослых.
Введение вакцины лицам, ранее перенесшим корь, не показано (вследствие развития стойкого постинфекционного иммунитета).
Читайте также:

