Бледное лицо после отравления
Обновлено: 26.04.2024
Поджелудочная железа является незаменимым звеном пищеварительной системы. Этот орган выполняет две главные функции. Первая функция заключается в выработке ферментов, которые расщепляют белки, жиры и углеводы, поступающие в организм с пищей. Вторая функция заключается в выработке гормона инсулина, который помогает усваиваться глюкозе. Под влиянием внешних или внутренних негативных факторов, одним из которых является нерациональное питание, развиваются хронические и острые патологии поджелудочной железы.
По статистике, у каждого третьего человека среднего возраста диагностируется хронический вялотекущий панкреатит (воспаление поджелудочной железы). Это заболевание может протекать не только в хронической, но и в острой форме. Острое течение панкреатита сопровождается отмиранием клеток органа (панкреонекрозом). Острый панкреатит несет прямую угрозу не только здоровью, но и жизни человека.
Симптомы заболеваний поджелудочной железы
Кроме острой и хронической формы панкреатита, существует рак поджелудочной железы, который относится к одному из самых агрессивных видов онкологии. Каждое заболевание имеет характерные симптомы, появление которых должно стать прямым сигналом для прохождения комплексного обследования и консультации гастроэнтеролога, эндокринолога и онколога. При остром течении панкреатита, человек сталкивается с набором таких клинических симптомов:
- Выраженная боль в левом подреберье, которая может отдавать в бок, левую часть спины, плечо, иметь опоясывающий характер или локализоваться в левой части груди. , не приносящая облегчение.
- Бледность кожных покровов.
- Сухость во рту.
- Учащенное сердцебиение.
Приступ острого панкреатита потенциально опасен для жизни человека, поэтому при появлении характерных симптомов, необходимо вызвать бригаду скорой помощи. Для хронической формы воспалительного поражения поджелудочной железы, характерен набор таких клинических признаков:
- Расстройства стула в виде диареи, возникающей после приема пищи.
- Не ярко выраженная, но периодически возникающая боль в левом подреберье.
- Тошнота и дискомфорт в подложечной области после приема острой или жирной пищи, а также алкоголя.
- Кал приобретает неоднородную консистенцию, могут быть видимы частицы непереваренной пищи.
- Снижение массы тела, частичная потеря аппетита.
Опасность хронического панкреатита заключается не только в том, что этот процесс нарушает весь акт пищеварения, но и в том, что хронический воспалительный процесс в любой момент может перерасти в острый. Онкология поджелудочной железы сопровождается набором общих и видоспецифичных симптомов. К тревожным признакам, указывающим на развитие рака поджелудочной железы, можно отнести:
-
.
- Полная или частичная утрата аппетита. .
- Пожелтение кожных покровов.
- Повышенное газообразование в кишечнике, хронические запоры, диарея, тошнота и рвота.
- Резкая беспричинная потеря массы тела.
- Увеличение показателей глюкозы в крови.
Описанная клиническая картина может быть дополнена общей слабостью, недомоганием, а при выполнении ультразвукового исследования органов брюшной полости наблюдается увеличение размеров печени и желчного пузыря.
Симптомы панкреатита и острой формы гастрита могут быть схожи. В отличие от панкреатита, при остром гастрите рвота приносит облегчение, а боль в животе локализуется в одной области, и не является опоясывающей. Если говорить о том, как отличить гастрит от панкреатита при отсутствии специфических симптомов, то в данном вопросе поможет только комплексное обследование и консультация гастроэнтеролога.
Причины развития заболеваний поджелудочной железы
К предрасполагающим факторам, которые потенциально негативно влияют на здоровье поджелудочной железы и могут провоцировать развитие заболеваний, можно отнести:
- нерациональное питание, скудный рацион, преобладание жирной и жареной пищи;
- злоупотребление алкоголем;
- ожирение;
- табакокурение;
- наследственная предрасположенность к развитию заболеваний поджелудочной железы;
- патологии печени и желчевыводящих путей;
- сахарный диабет;
- заболевания органов ЖКТ, включая гастрит;
- перенесенная интоксикация;
- врождённые или приобретенные аномалии протоков поджелудочной железы;
- нарушение микроциркуляции в органе;
- синдром диссеминированного внутрисосудистого свертывания.
Риск развития онкологии поджелудочной железы возрастает у пациентов, имеющих хронический панкреатит с частыми эпизодами рецидивов.
Образ жизни при хроническом панкреатите
Комплексная терапия хронического воспаления поджелудочной железы включает коррекцию образа жизни и пищевых привычек. Пациентам с диагностированным хроническим панкреатитом назначается диета (стол № 5 по Певзнеру). В период обострения заболевания соблюдается пищевой покой в течение нескольких дней, после чего в рацион постепенно вводятся отдельные продукты.
При наличии проблем с поджелудочной железой категорически запрещено употреблять алкоголь, даже в минимальных дозировках. Запрет распространяется и на табакокурение, так как никотин вызывает спазм кровеносных сосудов, что может спровоцировать острый приступ панкреатита. Диета при панкреатите накладывает ограничения на употребление продуктов с высоким содержанием жиров и углеводов. Это касается мясных и рыбных компонентов, молочной и кисломолочной продукции. Под запрет попадают острые и жареные блюда, а также продукты, приготовленные во фритюре. В период обострения воспалительного процесса показана госпитализация. Консервативная терапия хронического панкреатита включает набор таких групп лекарственных медикаментов:
- ненаркотические обезболивающие препараты;
- спазмолитики;
- ферментативные препараты;
- блокаторы H2 гистаминовых рецепторов;
- ингибиторы протонной помпы;
- антибиотики.
В период обострения, кроме перечисленных групп лекарственных средств назначается инфузионная терапия, которой предусмотрено капельное введение растворов электролитов.
Восстановить нормальное пищеварение при хроническом панкреатите, устранить расстройства стула и поддержать работу поджелудочной железы, помогает приём метапребиотика Стимбифид Плюс, который имеет трехкомпонентный натуральный состав, стимулирующий восстановление естественной микробиоты кишечника и желудка. Средство активизирует естественные механизмы восстановления эпителия ЖКТ. Прием метапребиотика Стимбифид Плюс с лечебно-профилактической целью помогает снизить до минимума риск обострения воспалительного процесса в поджелудочной железе.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Озноб: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Озноб – это ощущение холода, которое сопровождается появлением гусиной кожи, мышечной дрожи и бледностью кожных покровов. При ознобе происходят частые сокращения мышц, сужение сосудов и замедление микроциркуляции кожи, соответственно, снижается теплоотдача и возникает чувство зябкости. В большинстве случаев с ознобом сталкиваются при повышении температуры тела, однако этот симптом может возникать и по другим причинам, многие из которых требуют незамедлительного врачебного вмешательства.

Разновидности озноба
Наиболее важным для диагностики является определение связи озноба с температурой тела:
- озноб, связанный с повышенной температурой тела;
- озноб, возникающий при нормальной температуре тела;
- озноб, возникший при переохлаждении.
- постоянный озноб – длительностью более часа;
- кратковременный озноб – продолжительностью несколько минут.
- Однократный озноб – возникает при инфекционных заболеваниях с острым началом, таких как пневмония, ангина, грипп; при аллергических реакциях и некоторых других ответных реакциях организма, например, при переливании компонентов крови.
- Многократный озноб – чередование лихорадки с периодами нормальной температуры (характерно для малярии, возвратного сыпного тифа).
Наиболее частой причиной озноба является инфекция, вызывающая повышение температуры тела.
Лихорадка – это аутоиммунный ответ организма на простуду, грипп и т. д. Известно, что повышенная температура тела затрудняет размножение вирусов и позволяет иммунной системе более эффективно бороться с болезнью.
Мозг получает сигнал для повышения температуры тела, после чего в организме усиливается процесс теплопродукции и снижается теплоотдача, в этот момент и возникает озноб.
Редкое, но опасное инфекционное заболевание – малярия, передающаяся комарами рода Anopheles. Малярия сопровождается высокой температурой и сильным ознобом, который наступает внезапно и продолжается до двух часов.
Пациенты, недавно вернувшиеся из тропических стран и жалующиеся на лихорадку с ознобом, должны быть обязательно обследованы на предмет малярии.
Не стоит забывать, что не только инфекционные заболевания, но и онкологический процесс может стать причиной озноба. В таком случае у пациента также наблюдается снижение массы тела, потливость, особенно в ночное время, повышенная утомляемость, ухудшение аппетита.
Озноб может стать следствием сильного переохлаждения. При этом состоянии кровеносные сосуды сужаются, в организме замедляется не только кровоток, но и обменные процессы.
Не самой частой, но все же встречающейся в медицинской практике причиной озноба может стать синдром Рейно, характеризующийся кратковременными спазмами сосудов концевых фаланг кистей и стоп. Данное состояние чаще регистрируется у женщин, а провоцирующим фактором является холод.
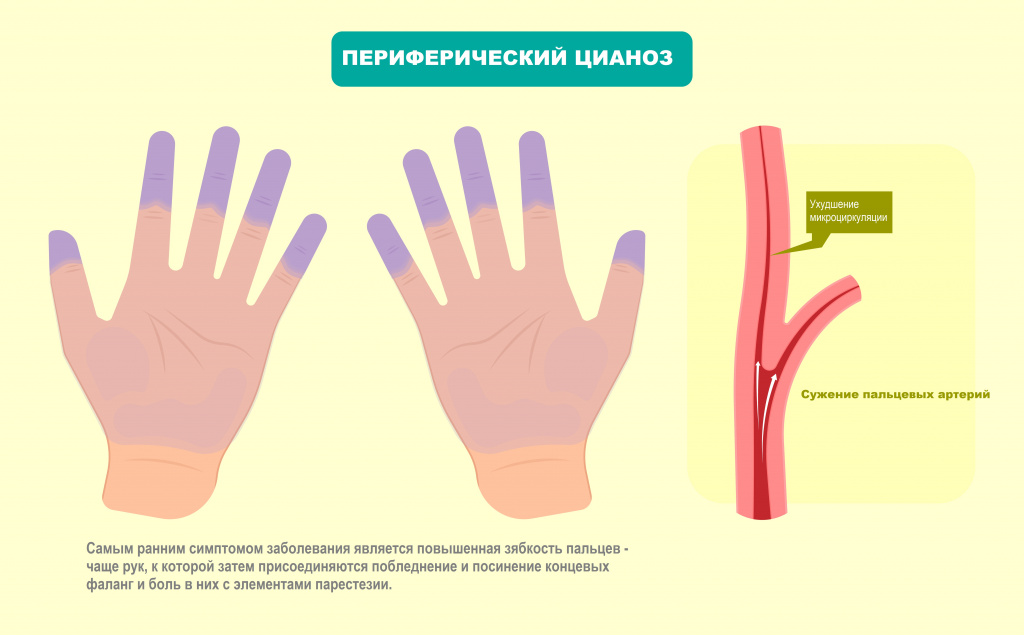
Что касается появления озноба при нормальной температуре тела, то и здесь причин тоже немало.
Эндокринологические нарушения и заболевания. Например, для пациентов с недостаточной функцией щитовидной железы жалобы на озноб – совсем не редкость. Больные сахарным диабетом могут ощущать зябкость в момент резкого снижения уровня глюкозы. У женщин причиной появления озноба порой становится гормональный дисбаланс во время климактерического периода.
Озноб может быть одним из симптомов анемии – заболевания, сопровождающегося снижением количества красных клеток крови (эритроцитов) и содержащегося в них гемоглобина.
Нередко озноб возникает в ответ на повышение или понижение артериального давления. В таком случае помимо озноба пациента будут беспокоить головокружение, резкая слабость, тошнота, рвота.
Озноб без повышения температуры может быть симптомом хронизации инфекционного процесса.
На озноб нередко жалуются люди с дефицитом массы тела (значение индекса массы тела менее 18,5 кг/м2). Для расчета индекса массы тела нужно значение массы тела в килограммах разделить на значение роста в метрах, предварительно возведенное в квадрат.
В некоторых случаях стресс, психоэмоциональное напряжение и тяжелые физические нагрузки являются причиной озноба на фоне нормальной температуры тела.
Озноб может стать побочной реакцией на прием некоторых медикаментов, поэтому при обращении к врачу следует сообщать обо всех принимаемых лекарственных препаратах.
Таким образом, озноб возникает при следующих заболеваниях:
- Острые респираторные заболевания (грипп, ОРВИ, коронавирус).
- Острые инфекционные заболевания верхних и нижних дыхательных путей (синусит, ангина, перитонзиллярный абсцесс, крупозная пневмония).
- Бактериальный эндокардит.
- Инфекционные и воспалительные заболевания пищеварительной системы (бактериальный гастроэнтерит, ротавирусная инфекция, острый панкреатит).
- Инфекционные и воспалительные заболевания верхних и нижних мочевыводящих путей (цистит, уретрит, пиелонефрит, мочекаменная болезнь).
- Заболевания эндокринной системы (гипотиреоз, сахарный диабет).
- Гипертонический криз.
- Онкологические заболевания.
- Туберкулез.
- Малярия.
- Аллергическая реакция.
- Переохлаждение.
- Анемия.
- Стресс, тревожное расстройство, депрессивное расстройство.
Если озноб возник на фоне высокой температуры, особенно у пожилых пациентов или маленьких детей, гипертонического криза, резкого падения сахара в крови, аллергической реакции, то может потребоваться экстренный вызов скорой медицинской помощи.
Диагностика и обследования при ознобе
При обращении пациента с жалобами на озноб врач собирает подробный анамнез, выясняет, сопровождается ли озноб повышением температуры, проводит тщательный физикальный осмотр пациента с целью поиска инфекционного очага, выясняет, какие еще симптомы беспокоят больного, узнает, принимает ли пациент какие-либо лекарственные препараты.
В зависимости от предполагаемой причины появления озноба с целью уточнения диагноза врач может назначить следующие обследования:
-
клинический анализ крови с развернутой лейкоцитарной формулой позволяет выявить воспалительные изменения при различных инфекционно-воспалительных, аллергических заболеваниях, исключить анемию;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бледность кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Бледностью называют такое состояние, когда кожа человека становится светлее, чем обычно. Так называемое побледнение кожных покровов может быть как физиологической реакцией на стресс или погодные условия, так и симптомом развития тех или иных патологических процессов в организме.
Бледность кожи, сопровождающаяся быстрой утомляемостью, слабостью, головокружением, потерей аппетита и снижением веса, - весомый повод для обращения за медицинской помощью.
Разновидности бледности кожи
Общепринятой классификации бледности кожи не существует, поэтому специалисты ориентируются на причины, вызывающие данное состояние.
Возможные причины бледности кожи
Кожа может бледнеть под влиянием ряда факторов.
- Стресс. У некоторых людей психоэмоциональное напряжение, сильное волнение вызывает побледнение кожных покровов, что объясняется спазмом сосудов.
- Климат. Недостаток солнца чреват снижением выработки меланина и дефицитом витамина Д, которые не в последнюю очередь влияют на здоровье кожи.
- Возраст. С возрастом снижается эластичность кожи и сосудов, ухудшается кровоснабжение кожных покровов, и они бледнеют.
- Малоподвижный образ жизни вызывает замедление кровотока, в результате чего все органы, включая кожу, испытывают недостаток кислорода.
- Анемия – снижение уровня гемоглобина и количества эритроцитов, красных кровяных телец.
В группе риска - вегетарианцы, люди, придерживающиеся строгой диеты или злоупотребляющие алкоголем, беременные, пожилые люди, пациенты после операции на кишечнике.
Бледность кожных покровов – один из основных симптомов анемии, кроме того, пациенты отмечают ломкость волос и ногтей, сухость кожи, слабость, головокружение.
- Анемия может наблюдаться при хронической кровопотере у больных с язвенной болезнью и гинекологическими патологиями. По сути, любой воспалительный процесс в желудочно-кишечном тракте приводит к нарушению всасывания питательных веществ, что, в свою очередь, становится причиной анемии и авитаминоза.
- Болезни сердечно-сосудистой системы приводят к нарушению кровообращения в органах и тканях и снижению тонуса сосудов, в результате чего наблюдается бледность кожи.
- Снижение гормональной активности щитовидной железы влияет на всасывание железа в кишечнике, что вызывает анемию и бледность кожи.
- Интоксикация организма на фоне инфекционных заболеваний может вызывать побледнение кожных покровов.
- Онкологические заболевания часто сопровождаются бледностью кожи вследствие анемии. Опухоль может вызывать кровотечение или увеличивать потребление организмом железа и витаминов. Онкологические заболевания крови часто начинаются c анемии и выраженной бледности вследствие вытеснения нормальных клеток крови, в том числе эритроцитов, раковыми клетками.
- анемия;
- гастрит, язвенная болезнь желудка;
- болезни кишечника (колит, болезнь Крона, состояние после удаления части кишечника, болезнь Уиппла);
- хронические болезни почек;
- сердечно-сосудистые заболевания;
- цирроз печени;
- гипотиреоз;
- миома матки, эндометриоз, нарушения менструального цикла;
- геморрой;
- лейкоз.
Диагностика и обследования при бледности кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительной диагностики помогут установить точную причину бледности кожи.
-
Клинический анализ крови с развернутой лейкоцитарной формулой (для диагностики анемии).
От состояния желудочно-кишечного тракта зависит не только характер пищеварения, но и внешний вид кожных покровов. Если кишечник функционирует некорректно, то происходит накопление токсических веществ, которые образовались в процессе переваривания пищи. Данный процесс чреват развитием аутоинтоксикации организма, которая в свою очередь влияет на внешний вид кожных покровов. Бесполезно прибегать к косметическим методам, если первопричиной неудовлетворительного состояния кожи является неудовлетворительное состояние желудочно-кишечного тракта.
Почему кишечник и кожа взаимосвязаны?
Организм человека представляют собой единую сложную систему, поэтому кожа и ЖКТ связаны. Если происходят структурно-функциональные изменения в пищеварительной системе, то человек может столкнуться с такими вероятными кожными проявлениями:
- сухость кожи и снижение её эластичности;
- прыщи и угревая сыпь (акне);
- кожная пигментация.
Сбой в работе желудочно-кишечного тракта может проявляться одним из перечисленных симптомов или их совокупностью. Если человек замечает неудовлетворительное состояние кожи, то ему рекомендована консультация не только дерматолога, но и гастроэнтеролога.
Какие заболевания кишечника приводят к ухудшению состояния кожи
Негативно отразится на состояние кожных покровов могут такие отклонения со стороны желудочно-кишечного тракта:
- синдром раздражённого кишечника;
- неспецифический язвенный колит;
- проктосигмоидит;
- хронические запоры;
- синдром мальабсорбции;
- хронический гастрит.
Кроме того, одной из наиболее распространенных причин появления проблем с кожей, является дисбактериоз. При нарушении баланса кишечной микрофлоры нарушается процесс всасывания питательных компонентов и витаминов, а также снижается иммунитет, что априори негативно отражается на состоянии кожных покровов. Послужить причиной развития кишечного дисбактериоза и других заболеваний кишечника, могут такие факторы, как нерациональное питание, злоупотребление алкоголем, преобладание в рационе однотипной пищи и продуктов, которые богаты простыми углеводами. Очень часто проблемы с кожей на фоне дисбактериоза кишечника возникают при прохождении антибиотикотерапии, так как эта группа препаратов не обладает избирательным воздействием, и уничтожает как отрицательную так и положительную микрофлору.
Как распознать проблемы с ЖКТ
Обнаружив у себя кожные дефекты, угревую сыпь, пигментные пятна и другие негативные изменения на коже, необходимо обратить внимание на наличие симптомов, которые указывают на сбой в работе желудочно-кишечного тракта. Во внимание берется набор таких клинических симптомов:
- дискомфорт и боль в правой или левой подвздошной области, а также вокруг пупка;
- повышенное газообразование в кишечнике (метеоризм);
- расстройства стула (чередование запоров и диареи);
- боль в подложечной области;
- отрыжка кислым;
- присутствие фрагментов слизи, гноя или крови в испражнениях.
Кишечник и зуд кожи также взаимосвязаны. Кроме ранее перечисленных кожных проблем, которые развиваются на фоне структурно-функциональных изменений в системе пищеварения, расстройства пищеварительной деятельности могут приводить к появлению симптомов местной аллергической реакции. К симптомам аллергической реакции можно отнести сыпь по типу крапивницы, покраснение кожных покровов, шелушение кожи, зуд, отёчность. Прием противоаллергических препаратов поможет снять только симптомы аллергии, но не решит проблему в полной мере, так как аллергические реакции, связанные с некорректной работой ЖКТ необходимо лечить комплексно.
Диагностика
Если возникли высыпания на коже, кишечник должен быть комплексно осбледован. Комплексная диагностика включает такие методы исследования:
- ультразвуковое исследование органов брюшной полости;
- копрограмма;
- лабораторный анализ на дисбактериоз;
- колоноскопия.
В качестве дополнительных методов обследования может быть назначен общий и биохимический анализ крови.
Лечение
Добиться эффекта оздоровления кожи можно только через здоровый кишечник. При заболеваниях кишечника, которые спровоцировали проблемы с кожей, могут быть назначены такие группы лекарственных медикаментов:
- Противовоспалительные препараты в форме таблеток, капсул и ректальных суппозиториев.
- Спазмолитики. Эта группа лекарственных средств является своего рода скорой помощью, к которой прибегают для снятия спазмов в кишечнике.
- Энтеросорбенты. Кишечные сорбенты назначаются для очищения кишечника от токсических компонентов и продуктов метаболизма.
- Пробиотики. Эта группа средств назначается при дисбактериозе и синдроме раздраженного кишечника для восстановления микрофлоры кишечника.
- Пребиотики. Назначаются чаще в комбинации с пробиотиками, так как представляют собой питательную среду для кишечных бактерий.
Улучшить состояние желудочно-кишечного тракта и соответственно кожных покровов помогает прием метапребиотика Стимбифид Плюс. Метапребиотик содержит фруктополисахариды, фруктоолигосахариды, а также лактат кальция. Каждый компонент по отдельности и все в комбинации создают максимально благоприятные условия для роста и размножения нормальной кишечной микрофлоры. Даже лучший пребиотик не создаст того эффекта стимуляции роста кишечных бактерий, который обеспечивает метапребиотик.
В отличие от пробиотиков, которые являются уязвимыми перед кислотной средой желудка и не в полном объеме попадают в кишечник, метапребиотик Стимбифид Плюс эффективно восстанавливает популяцию собственных бактерий в кишечнике человека. По мере восстановления нормального баланса кишечных бактерий будет улучшаться состояние кожи и произойдет ее общее оздоровление. Стимбифид Плюс может быть использован как при уже возникших дерматологических проблемах, так и для профилактики заболеваний кожных покровов. Чистый кишечник – здоровая кожа, и этот факт подтвержден как гастроэнтерологами, так и дерматологами.
Читайте также:

