Боль при дефекации из за глистов
Обновлено: 12.05.2024
Человеческие острицы — паразиты, которые нападают только на людей. Они обитают в основном в толстой кишке, где имеют прекрасные условия для жизни и размножения. Оатоз часто рассматривается как заболевание детей дошкольного и школьного возраста, хотя он также поражает взрослых.
Что такое острицы?
Острицы — паразиты, похожие на белые, тонкие и длинные нити. Самцы имеют размер несколько миллиметров, а самки намного крупнее — они могут достигать более 1 см в длину. Их можно увидеть невооруженным глазом. Они вызывают раздражительность, темные круги под глазами, головную боль и бессонницу. Острицами очень легко заразиться.
Как можно заразиться острицами?
Чаще всего заражение острицами происходит из-за несоблюдения правил гигиены в повседневной жизни. Слишком частое или неаккуратное мытье рук — первый шаг к заражению.
Яйца остриц могут находиться буквально где угодно. Самки живут в кишечнике человека. Однако, чтобы отложить яйца, они выползают в задний проход вечером и ночью, что вызывает сильный зуд . Расчесывание, часто неосознанно, приводит к тому, что яйца паразитов переносятся на руки и под ногти, а оттуда — на все, к чему прикасается инфицированный человек или прямо в рот.

Зуд в заднем проходе
Источником заражения острицами также может быть контакт с нижним бельем или полотенцем больного человека, хотя не менее вероятно, что яйца остриц также окажутся на постельном белье, сиденье унитаза, ванне. Пищевые продукты также могут быть заражены яйцами остриц.
Прямой контакт с яйцами — не единственный способ заразиться. Заражение возможно воздушно-капельным путем. Яйца очень маленькие и легкие, поэтому летают в воздухе. Затем они оседают, например, на пыль, которую вдыхает человек. Взрослые черви живут до 2 месяцев, но из-за самолечения проблема может сохраняться намного дольше.
Причина заражения острицами
Заражение острицами человека происходит по следующим причинам:
- плохие санитарно-гигиенические условия;
- несоблюдение правил гигиены;
- острицы у членов семьи.
Источником заражения острицами являются только люди. Инфекция очень легко распространяется через рот, например, через зараженные руки или пищу. Особенно эта проблема затрагивает детей, которые часто не соблюдают элементарные правила гигиены, кладут в рот различные предметы, игрушки или школьные принадлежности, например ручки, карандаши, что способствует проникновению остриц в организм.
Вот почему так важно, чтобы взрослые научили детей основным правилам гигиены рук и сами показали пример правильного поведения.
Симптомы остриц
Среди симптомов остриц, которые могут указывать на инфекцию, наиболее характерным является стойкий зуд вокруг ануса.
Пациенты часто раздражительны и имеют проблемы с концентрацией внимания. Часто жалуются на боли в животе и головные боли. Скрежетание зубами — тоже характерный симптом, на который обращают внимание многие родители.
Также острицы могут сопровождаться:
- потерей аппетита;
- потерей вес а;
- бледной кожей;
- темными кругами под глазами.

Стоит отметить, что женщины могут ощущать зуд вокруг влагалища. Острицы могут проникать в женские гениталии и вызывать воспаление. Также известны случаи аппендицита, вызванного острицами. У взрослых симптомы остриц не сильно отличаются от таковых у детей. Однако они часто гораздо менее серьезны.
Осложнения из-за жизнедеятельности глистов
Не следует недооценивать тревожные симптомы. К сожалению, невылеченная проблема может вызвать множество осложнений, наиболее распространенными из которых являются:
- проблемы с концентрацией, что влечет за собой проблемы с обучением и запоминанием;
- нарушения сна;
- воспаление женских половых органов;
- колит;
- аппендицит;
- дерматит (вызванный постоянным расчесыванием вокруг ануса);
- потеря веса.
Анализ на острицы
Тестирование на острицы рекомендуется людям любого возраста раз в полгода. Возникновение сильного зуда вокруг ануса, который беспокоит в основном по вечерам и ночью, является немедленным показанием для сдачи анализов.
Острицы выявляются с помощью мазка из области анального отверстия, на основании которого можно определить, есть ли в организме яйца паразитов. Материал собирается с помощью самоклеящейся целлофановой ленты, которую наклеивают на кожу вокруг ануса утром перед гигиеническими процедурами и дефекацией. Лента отправляется в лабораторию. Может потребоваться повторение теста (только 3 анализа, проведенных подряд выявляют 90% заражений).

Анализ на острицы
Часто врачи решают провести общее обследование кала, которое может выявить возможное заражение не только острицами, но и другими паразитами. Это более точный и эффективный анализ на глисты.
Лечение остриц
Лечение остриц в основном не очень сложное и заключается в основном в приеме соответствующих лекарств и соблюдении личной гигиены. Вне зависимости от возраста препараты обычно принимают сразу — разовая доза про тивопара зитарного препарата, отпускаемого по рецепту, определяется врачом.

Лечение остриц
Большое значение в лечении остриц имеют также мероприятия, связанные с удалением источников повторного заражения из окружающей среды. Поэтому в день лечения необходимо очень тщательно убрать всю квартиру, поменять и постирать, а то и прокипятить белье, постельное белье, полотенца, а затем их прогладить горячим утюгом.
Эти шаги необходимы, чтобы избавиться от яиц паразита. Также нужно позаботиться об игрушках малыша, в которых могут быть яйца остриц. Если ребенок кладет игрушку, зараженную яйцами, в рот или в руки, в которых он держал игрушку, может произойти повторное заражение.
Убирать квартиру следует каждый день, чтобы убрать пыль, из которой могут находиться яйца остриц. Кроме того, необходимо каждый день менять нижнее белье, постельное белье и полотенца, каждое утро принимать душ и мыть анальную область теплой мыльной водой. Также не забудьте подстричь ногти.
Многие люди меняют свои пищевые привычки, узнав об инфекции. Потому что диета может помочь при медикаментозном лечении. Рекомендуется диета с ограничением углеводов (сахаров), богатая белком и клетчаткой, источником которых являются овощи, фрукты, а также цельнозерновой хлеб и крупы.
Учтите, что домашние средства не могут заменить визит к врачу и соответствующую диагностику и фармакотерапию. Они могут только поддерживать процесс лечения.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в заднем проходе: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Боль, возникающая в области заднего прохода (ануса), сопровождается существенным дискомфортом, а ее интенсивность объясняется наличием здесь значительного количества нервных окончаний.
Разновидности боли в заднем проходе
Болезненные ощущения в области заднего прохода могут характеризоваться как тупые и ноющие, обжигающие, резкие, пронзающие, спазмические, иррадиирующие в нижнюю часть живота, копчик и промежность. Часто врач может поставить предварительный диагноз на основании характера боли.
Боль может беспокоить при ходьбе, долгом нахождении в положении сидя, в момент акта дефекации и сразу после него.
Возможные причины боли в заднем проходе
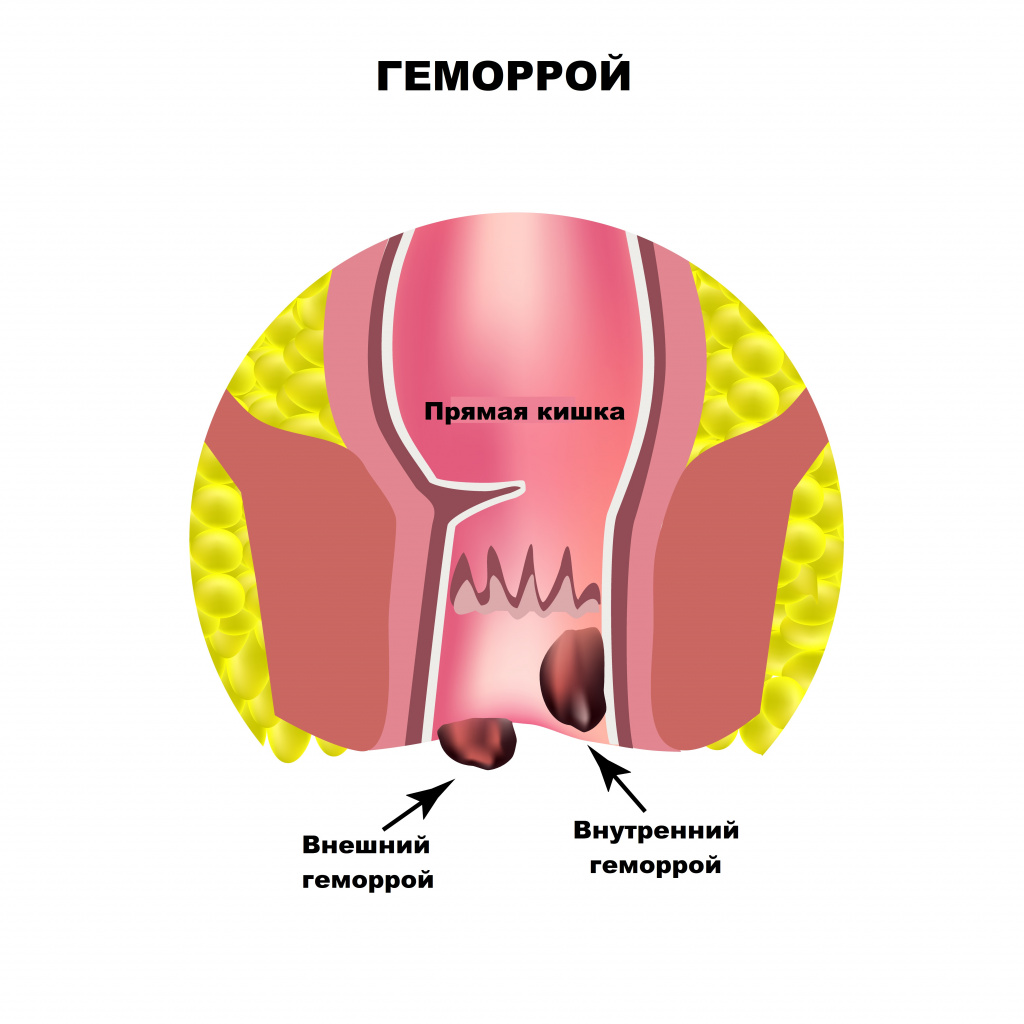
Основными причинами боли в области заднего прохода являются заболевания прямой кишки. Оценка их распространенности выводит на первое место геморрой. Начальными симптомами геморроя служат чувство неполного опорожнения после дефекации, дискомфорт и зуд в анальном отверстии.
Боль при геморрое появляется только при осложнении заболевания - выпадении и тромбозе геморроидального узла.
Развитие геморроя вызывают наследственные факторы, а также неправильный образ жизни, нерациональное питание, некоторые заболевания, например цирроз печени. Длительное пребывание в сидячем положении, горячие ванны, подъем тяжестей, тесная одежда – все эти факторы приводят к венозному застою в области малого таза и формированию геморроидальных узлов. Если при этом каловые массы имеют плотную консистенцию из-за недостатка жидкости и растительных волокон в пище, то акт дефекации сопровождается длительным натуживанием, которое, в свою очередь, способствует выпадению узлов в просвет прямой кишки.
Выпячивание или выпадение геморроидальных узлов, их ущемление сопровождаются чувством тянущей боли, распирания, зуда. Симптомы усиливаются после острой пищи, тяжелого физического труда, подъема тяжестей. Разрыв сосудов ведет к упорным кровотечениям, при этом на каловых массах хорошо заметны сгустки алой крови. Длительно протекающее заболевание приводит к появлению боли в заднем проходе при любой физической нагрузке, нахождении в вертикальном положении или при ходьбе.
Среди заболеваний, вызывающих боль в заднем проходе, второе место занимает сфинктерит – воспаление слизистой оболочки круговой запирательной мышцы. Сфинктерит чаще всего развивается на фоне заболеваний желудочно-кишечного тракта: панкреатита, язвенной болезни желудка и двенадцатиперстной кишки, хронических гастритов и дуоденитов, синдрома раздраженной прямой кишки. Запор или понос, сопровождающие эти заболевания, повышают риск развития воспалительных процессов в прямой кишке. В начальной стадии заболевания пациенты жалуются на боль в заднем проходе, жжение и зуд, которые усиливаются при дефекации. Затем возникают ложные позывы к дефекации и гнойные выделения из заднего прохода, поэтому на каловых массах обнаруживается пенящаяся слизь либо гной. Иногда боль может отдавать в промежность и соседние органы.
Третье место по распространенности заболеваний прямой кишки, которые дают сильные и упорные боли в заднем проходе, занимают трещины прямой кишки. Для этой патологии характерна боль во время дефекации и после нее, возможно выделение небольшого количества крови.
К появлению трещин могут приводить застойные явления в сосудистой сети, нарушение нервно-мышечной регуляции, травмы. Последние чаще всего обусловлены повреждением слизистой оболочки кишки твердыми каловыми массами.
Часто трещины сочетаются с геморроем, что сопровождается выпадением узлов и более обильным кровотечением. Сочетание этих состояний приводит к формированию порочного круга: боль во время дефекации вызывает спазм мышц сфинктера заднего прохода, а спазм усиливает боль. Незначительные кровотечения вследствие анальной трещины возникают во время или после дефекации. При отсутствии своевременного лечения болезнь приобретает хронический характер и сопровождается воспалением окружающих тканей. Иногда трещина приводит к возникновению свища (фистулы) – патологического хода между прямой кишкой и поверхностью кожи около анального отверстия.
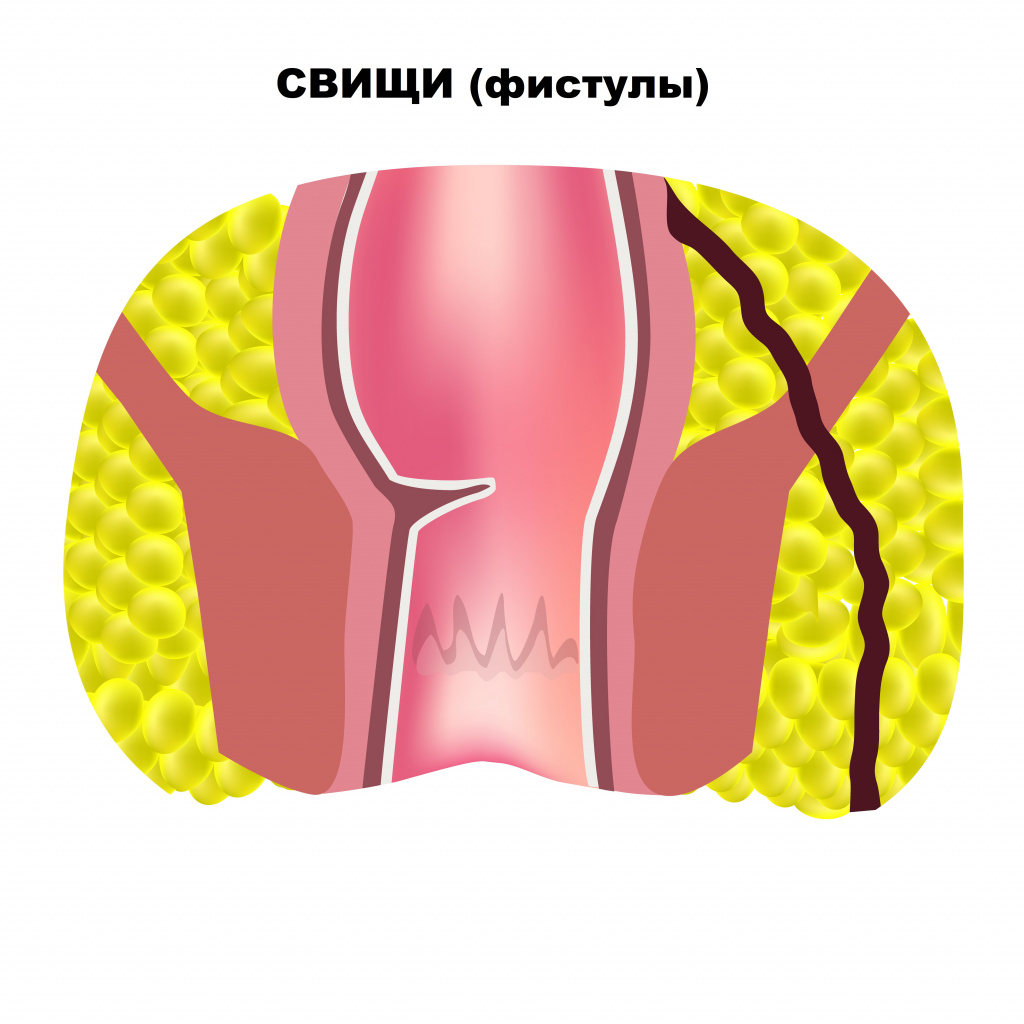
К формированию свища прямой кишки приводит также парапроктит. Это острое воспаление тканей, окружающих прямую кишку.
О парапроктите свидетельствует усиление боли, возникновение припухлости в области заднего прохода, повышение температуры тела до 38°C и выше.
Свищ может не закрываться несколько месяцев, а потом рецидивировать.
Злокачественные опухоли, формирующиеся в анальной области, характеризуются ярко выраженной симптоматикой: алой кровью в кале, примесью слизи, болью в заднем проходе (сначала во время дефекации, а потом в течение всего дня), отдающей в половые органы, бедро, низ живота. Клинические симптомы геморроя и злокачественных опухолей схожи между собой.
Боль в заднем проходе не обязательно связана с заболеваниями прямой кишки. Ее причиной могут стать патологии смежных органов и тканей, в частности, эпителиальный копчиковый ход, который проявляется болью в области крестца лишь в случае воспаления. Это образование формируется в период эмбрионального развития и представляет собой узкий канал, выстланный эпителием, внутри которого находятся волосяные луковицы и сальные железы.
Еще одна причина боли в заднем проходе - кокцигодиния – воспаление в области копчика.
В значительной доле случаев кокцигодиния представляет собой спазм глубоких мышц тазового дна в результате раздражения болевых рецепторов окружающих тканей при радикулопатиях, тяжелых родах, воспалительных заболеваниях органов малого таза. Боль в области заднего прохода появляется при определенном положении тела, во время наклонов или акта дефекации.
Боль в заднем проходе характерна и для простатита. При остром простатите помимо острой боли в промежности, паху и в области заднего прохода возможны повышение температуры тела, болезненные мочеиспускание и дефекация. Однако чаще простатит развивается постепенно, приобретая хроническую форму. При этом пациента беспокоят те же симптомы, но их выраженность значительно снижена.
Диагностика и обследования при боли в заднем проходе
Диагностика начинается с тщательного опроса пациента, в ходе которого врач уточняет интенсивность, продолжительность и характер болевого синдрома, предшествующие и сопутствующие заболевания. Кроме того, в обязательном порядке врач дает направления на клинический и биохимический анализы крови, общий анализ мочи.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль при дефекации: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Дефекация – это физиологический процесс выделения каловых масс из прямой кишки, являющейся конечным отделом толстого кишечника. Она заканчивается задним проходом, в котором различают два сфинктера (мышечных кольца). Под давлением каловых масс они раскрываются. Человек можем контролировать только внешний сфинктер.
Появление болезненных ощущений сигнализирует о нарушении правильной работы кишечника и прилежащих органов.
При нормальной функции кишечника дефекация происходит 1–2 раза в сутки, иногда чуть реже. Частота испражнений сопровождается изменением консистенции каловых масс. Частый стул характеризуется жидкой консистенцией, а при запоре кал становится твердым, может травмировать слизистую оболочку прямой кишки, вызывая болезненные ощущения разной степени выраженности.
По мере заполнения прямой кишки каловыми массами поступает сигнал в мозг, мышечные кольца сокращаются и происходит испражнение. При целом ряде неврологических заболеваний нарушается правильная передача сигнала, и процесс опорожнения замедляется, что приводит к накоплению кала в прямой кишке, чрезмерному давлению на стенки кишечника и сфинктер.
Боль при дефекации – серьезный симптом многих заболеваний, поэтому своевременное обращение за медицинской помощью необходимо.
Разновидности боли при дефекации
Боль при дефекации может ощущаться непосредственно в области заднего прохода или иррадиировать (отдавать) в нижние отделы живота, поясницу, ноги. Пациенты описывают ее как режущую, тянущую, пульсирующую, тупую или ноющую.
Возможные причины возникновения боли при дефекации
Одна из частых причин боли при дефекации – защемление геморроидального узла. Вокруг прямой кишки располагаются вены, которые перерастягиваются, когда в них происходит застой крови. Причин такого застоя много - малоподвижный образ жизни, регулярное поднятие тяжестей, наследственная предрасположенность, неправильное питание, беременность, анальный секс, злоупотребление слабительными средствами, некоторые виды спорта (велоспорт, верховая езда) и т. д. В расширенных участках вен формируются тромбы и язвы. Взбухающие стенки вен могут ущемляться и выпадать из заднего прохода. Приступ геморроя всегда сопровождается болью при дефекации и кровянистыми выделениями.
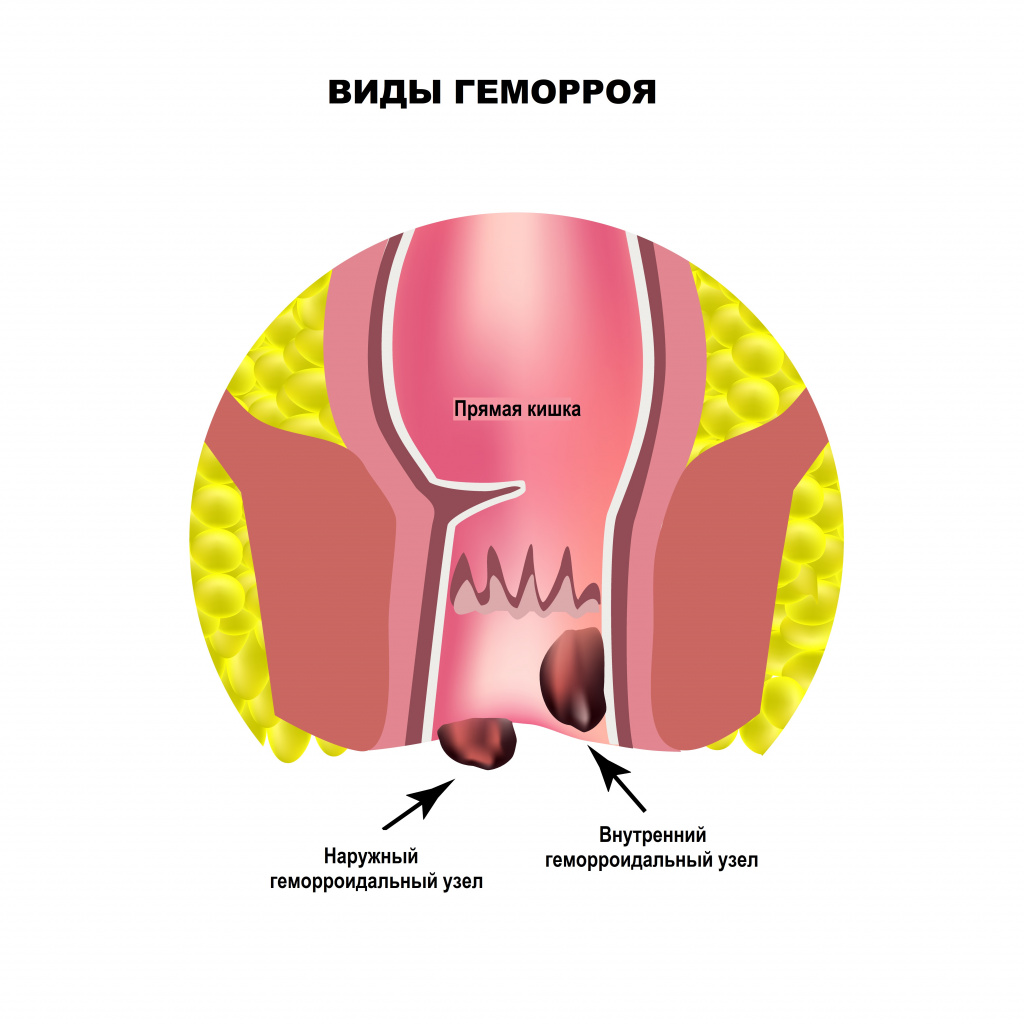
Заболевание серьезно ухудшает качество жизни, а при откладывании визита к врачу и самолечении может привести к осложнениям.
При наличии трещин анального прохода, то есть нарушении целостности слизистой прямой кишки, во время испражнения ощущается сильная кратковременная боль, процесс может сопровождаться выделением крови. Причиной этой патологии часто становится неправильное питание, сидячая работа.
Недостаточное количество клетчатки в пище приводит к нарушению нормальной консистенции каловых масс, а малоподвижный образ негативно влияет на работу мышечных волокон, которые участвуют в изгнании кала из кишечника.
В результате человеку приходится прикладывать больше усилий при испражнении, что и вызывает появление трещин в анальном проходе. При попадании в трещины инфекции может сформироваться гнойный очаг, абсцесс в подслизистой оболочке прямой кишки. Помимо боли при дефекации ощущается чувство тяжести в промежности, пульсирующая боль, повышается температура тела, возникает общая слабость.
Несбалансированное питание и сидячий образ жизни повышают риск развития дивертикулеза толстой кишки – множественных грыжеподобных выпячиваний стенки кишки. Причиной же заболевания является генетическая предрасположенность, в результате которой ухудшается сократительная способность стенки кишечника и на ней формируются дивертикулы. Боль при этом заболевании локализуется в области живота, иррадиирует в поясницу, задний проход, паховую область и проходит после дефекации.
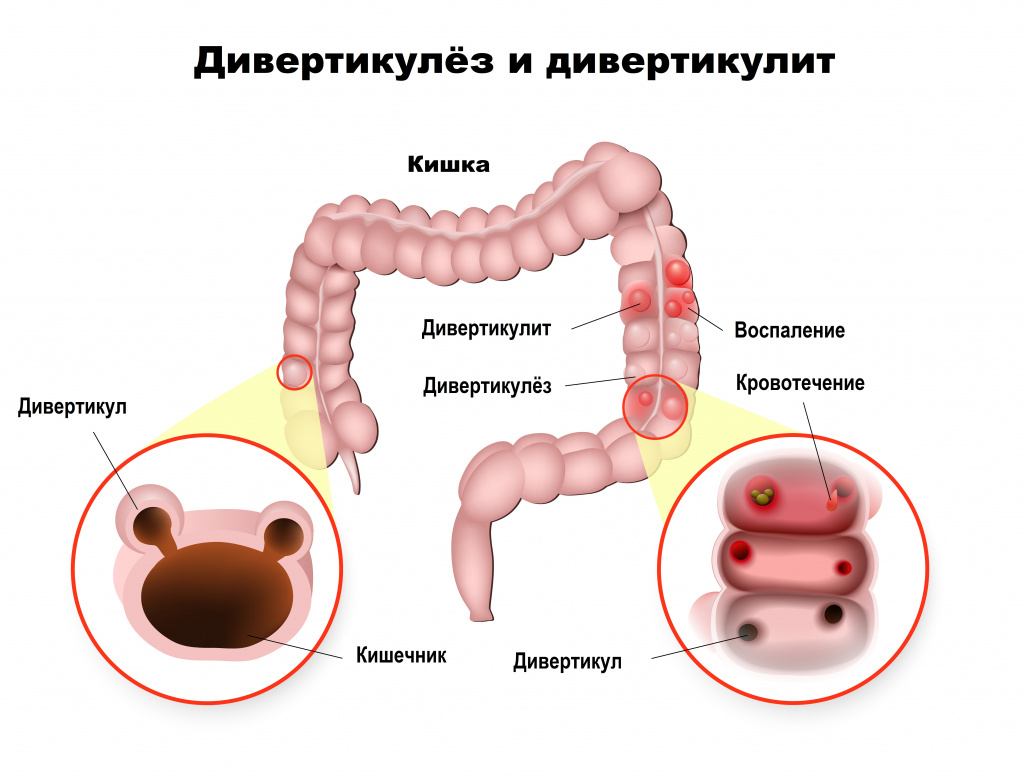
При парапроктите - воспалении тканей, окружающих анальное отверстие, - гнойный очаг может располагаться рядом с анальным отверстием. Это заболевание начинается внезапно, характеризуется острой болью при дефекации, высокой температурой, ознобом, болевые ощущения могут сохраняться в покое и усиливаться при движении.
Неспецифический язвенный колит и болезнь Крона – воспалительные заболевания толстого кишечника, которые развиваются вследствие иммунных нарушений в организме, когда собственные ткани, в данном случае клетки кишечника, воспринимаются иммунной системой как чужеродные и организм начинает с ними бороться, запуская процесс воспаления. Это хронические заболевания, их течение характеризуется периодическими обострениями и периодами ремиссии.
Первым симптомом язвенного колита и болезни Крона может стать боль при дефекации, в кале будет присутствовать слизь и/или кровь.
Также отмечается общее недомогание, слабость, снижение массы тела, температура может повышаться до 37–37,5°С.
Боль при дефекации может быть симптом такого грозного заболевания, как рак прямой кишки. При появлении жалоб на слабость, снижение аппетита, потерю веса, кровянистые выделения при дефекации следует незамедлительно обратиться к специалисту.
При каких заболеваниях возникает боль при дефекации
- Геморрой.
- Трещины анального прохода.
- Абсцесс перианальной области.
- Острый парапроктит.
- Неспецифический язвенный колит.
- Болезнь Крона.
- Дивертикулез.
- Опухолевый процесс.
- Синдром раздраженного кишечника.
Лечением заболеваний толстого кишечника занимается врач-проктолог. После тщательного осмотра и сбора анамнеза назначают дополнительные анализы и инструментальные исследования. Может потребоваться консультация следующих специалистов: врача-онколога , врача-гастроэнтеролога .
Диагностика и обследования при боли во время дефекации
Для уточнения диагноза назначают следующие обследования:
-
Клинический анализ крови с развернутой лейкоцитарной формулой с целью выявления воспалительного процесса.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гельминтоз (глистная инвазия): причины появления, симптомы, диагностика и способы лечения.
Определение
Гельминтозы - болезни человека, животных и растений, вызываемые паразитическими червями (гельминтами).
Причины появления гельминтозов
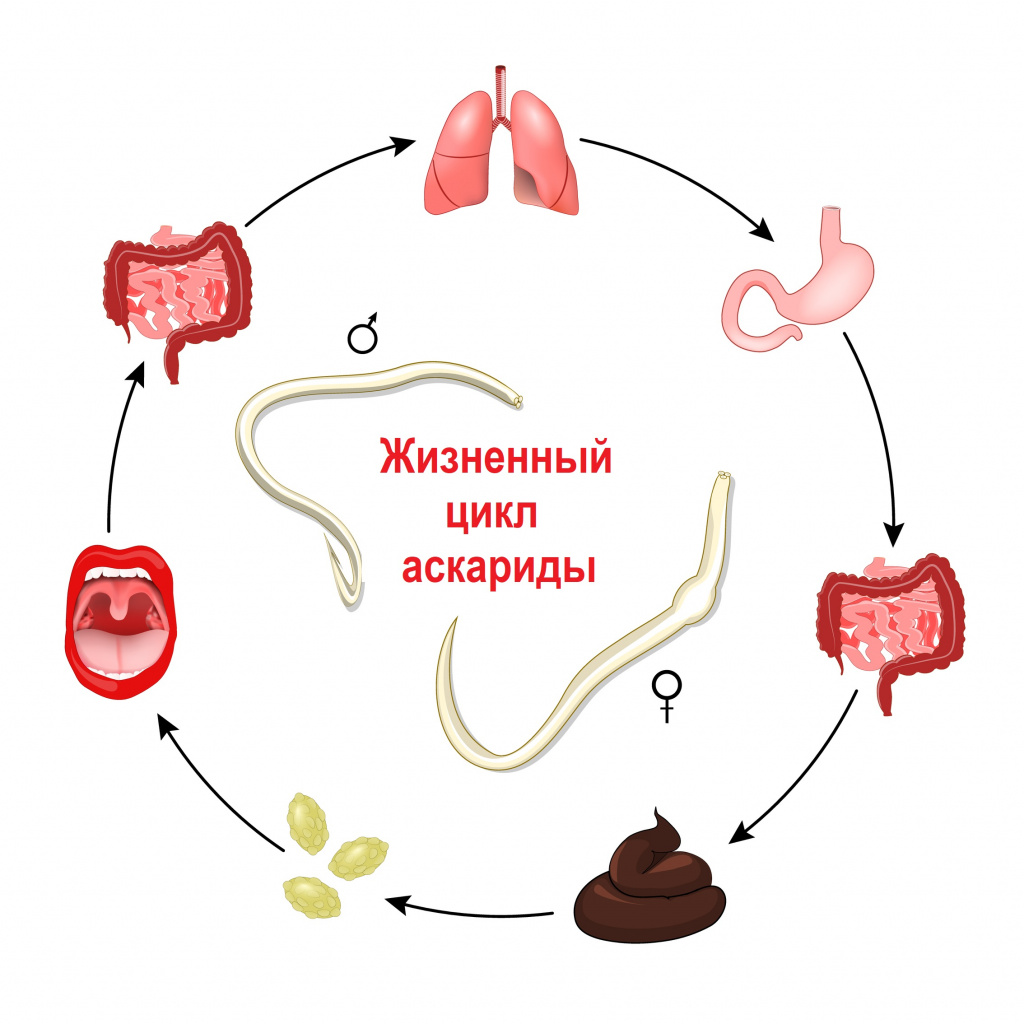
В настоящее время в России встречается более 70 видов из известных 250 гельминтов, паразитирующих в организме человека. Наиболее распространены круглые черви (аскариды, острицы, трихинеллы, власоглав), ленточные черви (свиной, бычий и карликовый цепни, широкий лентец, эхинококки), сосальщики (печеночная и кошачья двуустки).
Заражение гельминтами чаще всего происходит после попадания в организм их яиц и/или личинок. В зависимости от механизма заражения и путей передачи гельминтозы подразделяются на: геогельминтозы, биогельминтозы и контактные гельминтозы. Геогельминты развиваются без промежуточных хозяев, биогельминты - с последовательной сменой одного-двух-трех хозяев, контактные гельминты передаются контактным путем.
Свиной цепень, бычий цепень, эхинококк и другие виды червей развиваются с последовательной сменой одного-двух-трех хозяев. Промежуточными хозяевами могут быть рыбы, моллюски, ракообразные, насекомые. Человек заражается этими гельминтами, употребляя в пищу продукты, не прошедшие полноценную термическую обработку:
- мясо говядины, инфицированную финнами (личинками) бычьего цепня;
- свинину, пораженную финнами свиного цепня;
- малосоленую и сырую рыбу с личинками описторхиса или широкого лентеца;
- сырую воду или обработанные этой водой овощи, фрукты.
Контактным путем - то есть при личном контакте здорового человека с зараженным, при пользовании общей посудой, предметами туалета, бельем, при вдыхании пыли в помещении, где находится зараженный человек - передаются энтеробиоз (возбудитель – острица) и гименолепидоз (возбудитель – карликовый цепень). В случае энтеробиоза часто случается самозаражение.
Гельминты определенного вида паразитируют в определенных органах, вызывая различные гельминтозы:
- в толстой кишке - свиной, бычий, карликовый цепни, нематоды (анкилостомы, аскариды, стронгилоиды), острицы, власоглав. Из просвета кишки личинки свиного цепня могут попадать в кровоток и распространяться по организму, оседая в жировой клетчатке, сосудах мышц, камерах глаза, мозге;
- в печени и желчных путях - трематоды (описторхис, клонорхис, фасциола). В печени первично располагаются эхинококковые кисты, а после их разрыва дочерние пузыри можно обнаружить в брыжейке, листках брюшины, селезенке и других органах;
- в органах дыхания - эхинококки, альвеококки, легочные сосальщики, вызывающие парагонимоз;
- в нервной системе - шистосомозы, парагонимоз, эхинококкоз и альвеококкоз;
- в органах зрения - онкоцеркоз, лоаоз, осложненные формы тениоза;
- в органах кровообращения - некатороз, шистосомозы, дифиллоботриоз;
- в лимфатической системе - филяриатозы, трихинеллез;
- в коже и подкожной клетчатке - анкилостомидоз, онкоцеркоз, лоаоз, личиночная стадия шистосомозов;
- в костной системе - эхинококкоз;
- в скелетной мускулатуре - трихинеллез, цистицеркоз мышечной ткани.
Срок жизни гельминтов в организме окончательного хозяина может быть различным, зависит от вида паразита и колеблется от нескольких недель (острицы) до нескольких лет (цепни) и десятилетий (фасциолы).
Классификация заболевания
У человека паразитируют черви двух видов:
- Nemathelminthes – круглые черви, класс Nematoda;
- Plathelminthes – плоские черви, которые включают в себя классы
- Cestoidea – ленточных червей,
- Trematoda – класс сосальщиков.
- биогельминтозы;
- геогельминтозы;
- контактные гельминтозы.
На организм человека гельминты оказывают различное воздействие:
- антигенное воздействие, когда развиваются местные и общие аллергические реакции;
- токсическое действие (продукты жизнедеятельности гельминтов вызывают недомогание, слабость, диспепсические явления);
- травмирующее действие (при фиксации паразитов к стенке кишечника происходит нарушение кровоснабжения с некрозом и последующей атрофией слизистой оболочки; могут нарушаться процессы всасывания; механическое сдавление тканей гельминтами);
- вторичное воспаление в результате проникновение бактерий вслед за мигрирующими личинками гельминтов;
- нарушение обменных процессов;
- в результате поглощения крови некоторыми гельминтами возникает анемия;
- нервно-рефлекторное влияние - раздражение гельминтами нервных окончаний провоцирует бронхоспазм, дисфункцию кишечника и т.д.;
- психогенное действие, проявляющееся невротическими состояниями, нарушением сна;
- иммуносупрессивное действие.
Для гельминтозов характерна стадийность развития. Каждая стадия характеризуется своими клиническими симптомами.
Жалобы пациентов в острой стадии:
- повышение температуры от нескольких дней до двух месяцев (субфебрильная или выше 38ºС, сопровождающаяся ознобом, резкой слабостью и потливостью);
- зудящие рецидивирующие высыпания на коже;
- локальные или генерализованные отеки;
- увеличение регионарных лимфатических узлов;
- боли в мышцах и суставах;
- кашель, приступы удушья, боль в грудной клетке, длительные катаральные явления, бронхит, трахеит, симптомы, симулирующие пневмонию, астматический синдром, кровохарканье;
- боль в животе, тошнота, рвота, расстройства стула.
Для кишечных гельминтозов характерны следующие синдромы:
- диспепсический (дискомфорт в животе, чувство переполнения после еды, раннее насыщение, вздутие живота, тошнота);
- болевой;
- астеноневротический (чувство сильной усталости, повышенная нервная возбудимость и раздражительность).
Кишечные цестодозы (тениаринхоз, дифиллоботриоз, гименолепидоз, тениоз и другие) протекают бессимптомно или с малым количеством симптомов (с явлениями диспепсии, болевым синдромом, анемией).
Трематодозы печени (фасциолез, описторхоз, клонорхоз) вызывают:
- хронический панкреатит;
- гепатит;
- холецистохолангит;
- неврологические нарушения.
Мочеполовой шистомоз проявляется появлением в самом конце мочеиспускания крови, частыми позывами к мочеиспусканию, болью во время мочеиспускания.
Альвеококкоз, цистицеркоз, эхинококкоз могут длительное время протекать бессимптомно. На позднем этапе нагноение или разрыв кист, содержащих паразитов, приводит к анафилактическому шоку, перитониту, плевриту и другим тяжелейшим последствиям.
Для заболеваний, обусловленных паразитированием мигрирующих личинок зоогельминтов, когда человек не является естественным хозяином, различают кожную и висцеральную формы. Кожная форма обусловлена проникновением под кожу человека некоторых гельминтов животных: шистосоматид водоплавающих птиц (трематоды), анкилостоматид собак и кошек, стронгилид (нематоды). При контакте человека с почвой или водой личинки гельминтов проникают в кожу. Возникает чувство жжения, покалывания или зуда в месте внедрения гельминта. Может наблюдаться кратковременная лихорадка, признаки общего недомогания. Через 1-2 недели (реже 5-6 недель) наступает выздоровление.
Висцеральная форма развивается в результате заглатывания яиц гельминтов с водой и пищевыми продуктами. В начале заболевания может быть недомогание, аллергическая экзантема (кожная сыпь). В кишечнике человека из яиц гельминтов выходят личинки, которые проникают через кишечную стенку в кровь, достигают внутренних органов, где растут и достигают 5-10 см в диаметре, сдавливают ткани и нарушают функцию органов. При расположении личинок цепней (цистицерки, ценура) в оболочках и веществе головного мозга наблюдается головная боль, признаки церебральной гипертензии, парезы и параличи, эпилептиформные судороги. Личинки также могут располагаться в спинном мозге, глазном яблоке, серозных оболочках, межмышечной соединительной ткани и др.
Исходом гельминтозов может быть полное выздоровление с ликвидацией гельминтов или развитие необратимых изменений в организме хозяина.
Диагностика гельминтоза
Диагноз гельминтоза устанавливается на основании совокупности жалоб, полученных от пациента сведений о течении болезни, данных лабораторных и инструментальных методов обследования.В острой фазе гельминтозов имеется реакция крови на присутствие гельминта в организме, поэтому рекомендованы следующие исследования:
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Все, что вытекает из прямой кишки (кроме каловых масс), требует внимания. В основном это слизь или гной. Вы заметите их на нижнем белье, туалетной бумаге и иногда в фекалиях. Выделения из прямой кишки встречаются при ряде тяжелых кишечных заболеваний. Иногда это первый признак проблемы.
Начало лечения на этом этапе остановит прогрессирование болезни и даст значительно лучшие результаты. Поэтому, если вы заметили выделения из кишечника, обязательно обратитесь к врачу.
А теперь — о заболеваниях, которые следует заподозрить при появлении выделений из прямой кишки.
Выделения при проктите
Воспаление слизистой оболочки прямой кишки называется проктитом. Выделения — один из ведущих его симптомов. Выделения слизистые, иногда гнойные.
Патология сопровождается кровотечением из прямой кишки, болями в задней части тела или в левой части живота, чувством переполнения кишечника, диареей, болезненной дефекацией. Иногда симптомы исчезают быстро, иногда длятся хронически. Основная задача диагностики заболевания — определение причины проктита. От этого зависит лечение и его результат.
Проктит вызывается рядом заболеваний. При наличии выделений из прямой кишки необходимо исключить их все.
![Проктит]()
Проктит
Проктит чаще встречается у людей с воспалительным заболеванием кишечника (это название объединяет болезнь Крона с язвенным колитом). По статистике, у 30 из ста пациентов с воспалительным заболеванием кишечника развивается проктит. Это заболевание проявляется сильной диареей, иногда — чередованием диареи и запора, болями в животе, общей слабостью.
Еще одна причина проктита — инфекция, передающаяся половым путем: гонорея, хламидиоз, генитальный герпес. Особенно высока вероятность заболеть после рискованного сексуального поведения. Анальный секс — один из основных факторов риска. Однако микробы в прямую кишку также могут перемещаться из половых органов.
Поражать кишечник могут и другие микробы: сальмонелла, шигелла, кампилобактер. Примечание: они являются причиной инфекций пищевого происхождения. Инфекцию можно определить по тошноте и рвоте, диарее и спазмам в животе.
Будьте осторожны и с антибиотиками. Как известно, антибиотики убивают еще и полезные бактерии, в результате чего активизируется патогенный микроб Clostridium, который начинает размножаться в прямой кишке. Это тоже приводит к развитию проктита.
Не исключено, что проктит может развиться в результате лучевой терапии рака, если облучение затрагивало прямую кишку или прилегающие области. Лучевой проктит начинается во время лучевой терапии и обычно длится несколько месяцев после окончания лечения, иногда даже беспокоя пациента в течение многих лет.
Иногда проктит возникает после операции, проводимой на толстом кишечнике — иссечение и удаление части кишечника, после установки стомы. Эта форма называется субверсивным проктитом.
Заболевание вызывает ряд осложнений. это:
- Анемия. Ее причина — хроническое кровотечение из кишечника. Анемия проявляется головной болью, слабостью, головокружением, одышкой, тошнотой;
- Язва — хроническое воспаление повреждает слизистую оболочку и вызывает открытые язвы;
- Свищ — если язва повредила всю глубину стенки кишечника, разовьется фистула. В результате перфорации устанавливается ненормальная связь между кишечником и кожей или другими органами, чаще всего между мочевым пузырем и влагалищем.
Выделения при анальном абсцессе
Анальный абсцесс — это гнойный очаг, локализующийся в области заднего прохода. Это результат острой инфекции внутренних желез заднего прохода в девяти из десяти случаев. Внутренние железы ануса вырабатывают жидкость. Когда их протоки закупориваются, жидкость скапливается, инфицируется и образуется абсцесс.
![Анальный абсцесс]()
Анальный абсцесс
Также абсцесс может образоваться на фоне травмы или инфекции, передающейся половым путем. Не исключено и то, что первопричиной проблемы может быть болезнь Крона или дивертикулит. Заболевание может поражать людей обоего пола в любом возрасте.
Риск увеличивается при иммунодефиците, диабете, воспалительном заболевании кишечника, химиотерапии, длительном применении стероидов.
Выделения при анальном абсцессе явно гнойные. Сопровождаются пульсирующими болями, усиливающимися при дефекации, кашле, сидении. Возможны запор, повышение температуры тела, озноб, ночная потливость, слабость, повышенная утомляемость. Область вокруг ануса красная и болезненная.
Заболевание диагностируется при ректальном исследовании. Во время диагностики обращают внимание на повышение температуры тела, покраснение и болезненную припухлость в области анального отверстия. При осмотре обнаруживается дефект, из которого выделяются гной, кровь или кал. Чтобы исключить другие заболевания, могут быть выполнены проктосигмоидоскопия или другие исследования.
Сам анальный абсцесс проходит редко. Также редко помогают одни только антибиотики. Большинство случаев требует хирургического вмешательства.
Лечение патологии обычно включает дренирование абсцесса. Это можно сделать в амбулаторных условиях под местной анестезией. Не исключена и необходимость в более глубокой анестезии.
Лица с иммунодефицитом, подверженные риску развития тяжелого инфекционного заболевания, должны быть госпитализированы.
Выделения при образовании анального свища
Если не лечить абсцесс, образуется — гной будет скапливаться и в конечном итоге выйдет через кожу. Анальный свищ — это небольшая трубка между инфицированной анальной областью и кожей. Развивается у половины больных абсцессом.
Редко свищ образуется на фоне туберкулеза, инфекции, передающейся половым путем, хронических заболеваний кишечника.
Анальный свищ характеризуется болью, покраснением, припухлостью вокруг ануса, кровотечением, болезненным мочеиспусканием и дефекацией, лихорадкой и выделениями.
Иногда свищ закрывается сам по себе, а затем появляется снова, хотя этого нельзя допускать — это может привести к серьезному, опасному для жизни осложнению. Поэтому при возникновении любой из вышеперечисленных жалоб обязательно следует обратиться к специалисту. Свищ лечится хирургическим путем.
Выделения при геморрое
Варикозное расширение вен нижней части прямой кишки вызывает выделения из задней части тела. Выделения не являются обязательным признаком геморроя, но чаще они бывают.
На геморрой указывают кровотечение при дефекации, сильный зуд вокруг ануса, боль вокруг ануса, отек, наличие узелка в анальном канале.
Геморрой — очень распространенное заболевание. Вероятность его развития увеличивается под действием факторов, повышающих давление в кишечнике. К ним относятся хронический запор, беременность и длительное сидение.
Лечение геморроя комплексное. На ранних стадиях проблему можно решить, изменив образ жизни и регулируя работу кишечника. Также может потребоваться консервативное лечение. В более сложных случаях привлекаются хирурги. На сегодняшний день существует множество эффективных методов лечения геморроя.
Помните, что кровотечение характерно для многих других заболеваний. Некоторые из них представляют серьезную угрозу для здоровья, поэтому самодиагностика — это, мягко говоря, опрометчивое поведение. Обязательно проконсультируйтесь с врачом.
Выделения при анальном раке
Одно из заболеваний, которое пациент может ошибочно принять за геморрой, — это рак анального канала. Это редкая форма рака, хотя в последнее время ее распространенность возросла. Повышенный риск развития заболевания — нарушение иммунитета, рискованное сексуальное поведение, женский пол, курение.
Папилломавирусная инфекция считается самым сильным фактором риска. Этот микроорганизм выявляется в 91% случаев рака. Риск развития рака анального канала увеличивается, если у пациента также есть опухоль другой локализации, связанная с вирусом папилломы. У женщин это рак шейки матки и влагалища, у мужчин — рак половых органов.
О диагнозе анальный рак чаще всего говорят в возрасте около 60 лет, а до 35 лет — очень редко. Сначала болезнь напоминает геморрой — выделения и кровотечение из прямой кишки, зуд, боль, изменение функции кишечника, увеличение лимфатических узлов в анальной области.
Если вы заметили эти симптомы, обратитесь к гастроэнтерологу. Большинство из них действительно дает геморрой, но не исключено, что мы имеем дело со злокачественным заболеванием, и ранняя диагностика предотвратит трагический исход.
Чтобы подтвердить рак, врач проверит задний проход и проведет лабораторные или инструментальные исследования — аноскопию, проктоскопию, биопсию. Прогноз зависит от стадии заболевания и общего состояния пациента. В соответствии с этим проводится лечение, которое включает хирургическое вмешательство, лучевую терапию и химиотерапию.
Читайте также:



