Целлюлит это кожное инфекционное заболевание
Обновлено: 26.04.2024
Целлюлит – это гнойное воспаление подкожной клетчатки. Развивается оно под действием бактерий, попадающих под кожу.
Признаки
Целлюлит может развиться на любом участке тела. У детей он преимущественно развивается вокруг анального отверстия и на лице, а у взрослых – на ногах, руках и лице.
Область кожи, пораженная бактериями, краснеет, отекает, опухает, становится горячей на ощупь, при прикосновении кожа болит. Иногда на поверхность кожи появляются волдыри, выделяется прозрачная желтоватая жидкость (лимфа) или гной. По мере распространения инфекции возможно сильное повышение температуры, сопровождающееся ознобом. Возможно также увеличение ближайших к месту поражения лимфатических узлов.
Описание
Целлюлит развивается, когда бактерии попадают под кожу. Чаще всего это заболевание вызывает стафилококки (особенно, золотистый стафилококк) и стрептококки. Это может произойти в результате:
- травмы;
- хирургического вмешательства;
- хронических заболеваний кожи, при которых нарушается ее целостность (таких как псориаз или экзема);
- укуса собаки или кошачьей царапины;
- инфекционных заболеваний костей.
Чаще всего воспаление подкожной клетчатки развивается у страдающих:
- сахарным диабетом;
- кожными заболеваниями (псориаз, экзема);
- инфекционными заболеваниями, поражающими кожу (ветряная оспа, грибковые заболевания);
- нарушениями кровообращения (варикозное расширение вен).
Также в группе риска развития этого заболевания находятся пожилые люди, люди с ослабленным иммунитетом и наркоманы.
Однако причина развития целлюлита – не всегда инфекция. Воспаление может быть и аутоиммунным.
Целлюлит не заразен, так как воспаление локализуется под кожей, и кожа обеспечивает изоляцию инфекции.
Диагностика
Лечение
Обычно лечение целлюлита проходит на дому, но иногда требуется госпитализация. Лечат это заболевание антибиотиками, которые вводят внутривенно. Если воспаление аутоиммунное, то антибиотики не требуются.
Также назначают противовоспалительные препараты. Для снятия воспаления часто применяют кортикостероидные препараты.
Лечение нужно начать сразу после того, как врач его назначит, и обязательно полностью выполнять предписания врача. Пациент не должен прекращать лечение, едва почувствовав себя лучше. Иначе болезнь может распространиться по всему организму, вызвав заражение крови. А это может привести к летальному исходу. Кроме того, воспаление подкожной клетчатки может перейти в менингит. Это заболевание может стать причиной тромбофлебита.
В некоторых случаях требуется оперативное вмешательство.
Профилактика
Для профилактики целлюлита нужно следить за состоянием своей кожи – она всегда должна быть чистой, не стоит допускать шелушения или растрескивания кожи. Впрочем, увлекаться антибактериальными средствами для тела тоже нельзя, так как это может привести к нарушению естественной микрофлоры кожи и ослаблению ее сопротивляемости инфекциям.
Нужно соблюдать осторожность при работе с сырой рыбой, птицей или мясом.
Работая с землей, рекомендуется надевать резиновые перчатки.
Чтобы предотвратить целлюлит, нужно своевременно лечить грибковые инфекции. Раны на коже нужно тщательно промывать, чтобы инфекция не попала под кожу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Целлюлит: причины появления, симптомы, диагностика и способы лечения.
Определение
Инфекционный целлюлит, или, как его еще называют, стрептококковый целлюлит, острый индуративный целлюлит, бактериальный целлюлит, представляет собой глубокое воспалительное поражение кожи и подкожной клетчатки, сопровождающееся уплотнением, покраснением, отеком, болью.
Причины появления целлюлита
Целлюлит обычно вызывает бактериальная флора — стрептококки группы А, золотистый стафилококк, пневмококк. Процесс связан с открытой раневой поверхностью или кожным абсцессом. В ряде случаев (при диабетических язвах нижних конечностей, тяжелой ишемии тканей, после укусов животных) причиной целлюлита могут стать другие микроорганизмы, главным образом, аэробные грамотрицательные бактерии. Редкими возбудителями целлюлита считаются дрожжеподобные грибы рода Candida, патогенные грибы, паразиты, вирусы. Существует аллергический вариант целлюлита – эозинофильный целлюлит (синдром Уэллса).
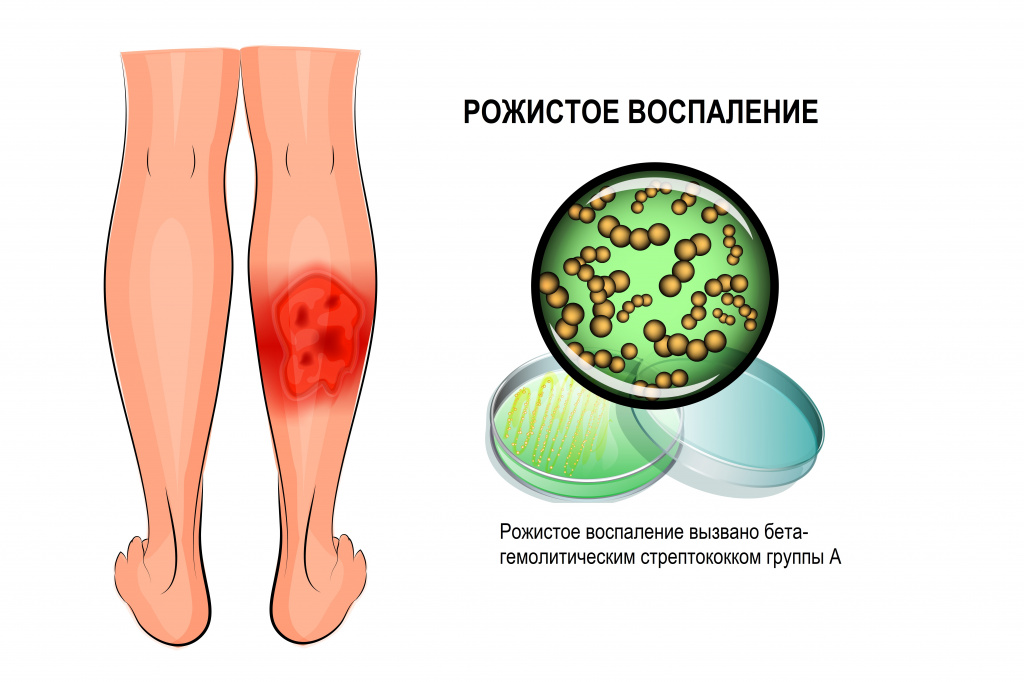
Около половины пациентов с целлюлитом сталкиваются с его рецидивами. Рецидивирующее течение заболевания нередко связано патологиями венозной и лимфатической систем. Как правило, травматические или хирургические вмешательства обусловливают первые проявления целлюлита. Целлюлит нижних конечностей обычно возникает у пациентов старшего возраста на фоне гипостатических явлений (варикозного расширения вен, лимфостаза и др.), а также грибковых заболеваний стоп вследствие нарушения барьерной функции кожи.
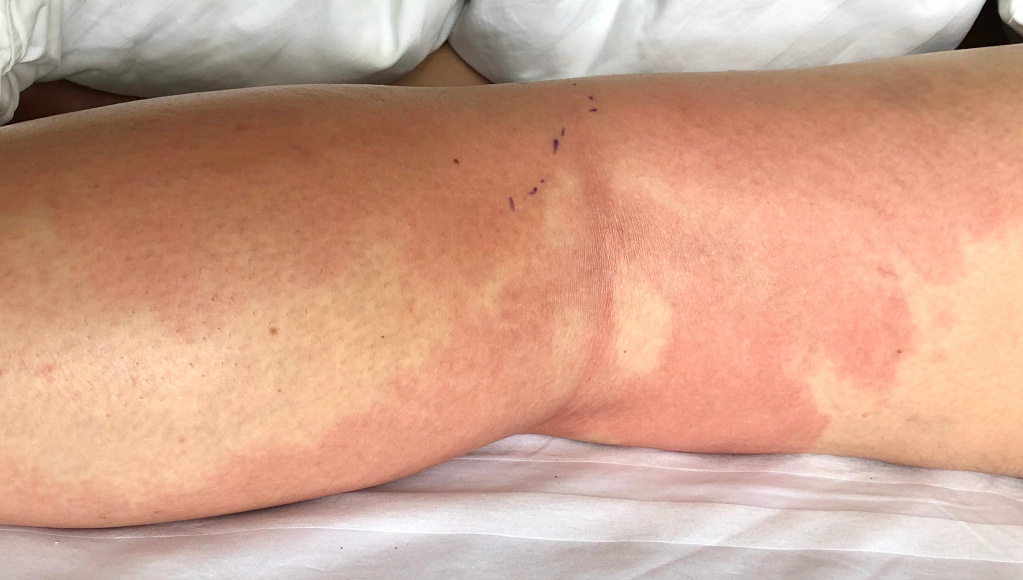
Целлюлит развивается в местах повреждения кожи в результате микротравм, трещин, порезов, ожогов, проколов, укусов животных и насекомых, трофических язв, при отеках любой этиологии. Наиболее подвержены рецидивирующей инфекции больные сахарным диабетом, ожирением, циррозом печени, почечной недостаточностью, а также онкологические пациенты и люди, у которых присутствуют очаги хронической инфекции либо снижен иммунитет.
Классификация заболевания
Выделяют следующие клинические варианты целлюлита:
- эритематозный,
- эритематозно-геморрагический,
- эритематозно-везикулезный,
- эритематозно-везикулезно-геморрагический,
- эритематозно-буллезно-геморрагический.
В зоне воспаления появляется чувство распирания, жжение, боль. Покраснение за несколько часов переходит в яркую эритему с четкими неровными контурами, наблюдаются отек и инфильтрация кожи. Могут появляться пузыри часто с геморрагическим содержимым.
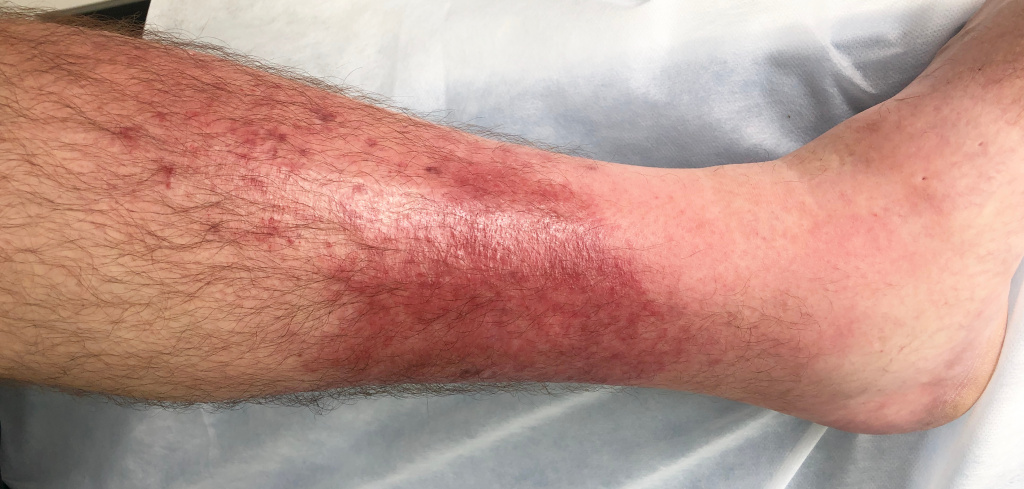
В тяжелых случаях (менее чем у трети больных) возможны лихорадка до 38–40°С, озноб, тахикардия, понижение артериального давления, головная боль, общее недомогание.
Диагностика целлюлита
Диагностика целлюлита основывается на визуальной оценке клинических проявлений и лабораторном подтверждении. Основные диагностические мероприятия включают:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Статья посвящена именно гиноидной липодистрофии, которая встречается у 85-95% женщин и очень редко у мужчин; ее возникновение связано с нарушением обменных процессов в подкожно-жировой клетчатке и влиянием женских половых гормонов.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гиноидная липодистрофия: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
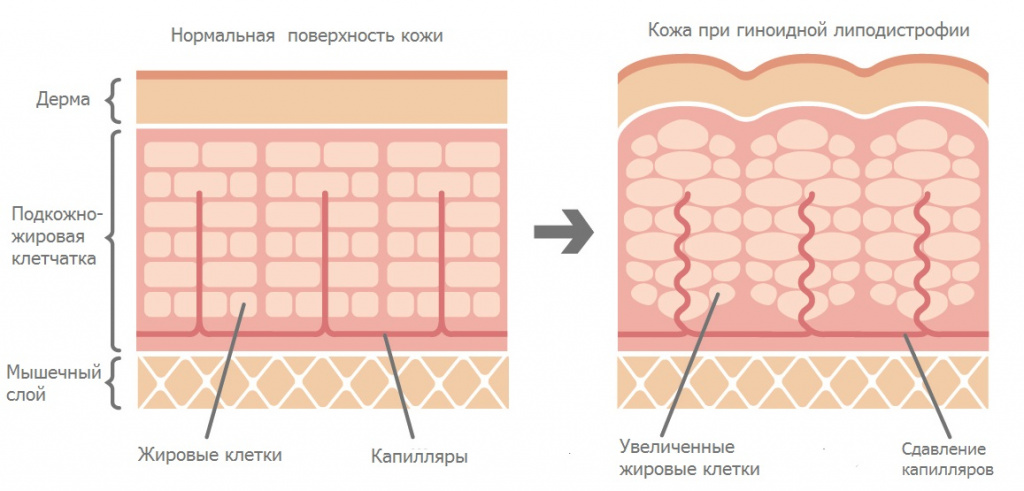
Но на самом деле то, что мы привыкли называть целлюлитом, имеет другое название – гиноидная липодистрофия. В основе этого типа липодистрофии лежит нарушение обменных процессов в подкожно-жировой клетчатке. Жир при этом распределяется под кожей неравномерно, что приводит к образованию на поверхности кожи неровностей.
Липодистрофия встречается у 85-95% женщин, что связано с особенностями строения подкожно-жировой клетчатки и влиянием женских половых гормонов.
Итак,
- гиноидная липодистрофия представляет собой невоспалительные структурные изменения подкожно-жировой клетчатки у женщин, ключевым звеном в развитии которых является локальная гипертрофия адипоцитов (клеток жировой ткани). Гиноидная липодистрофия не внесена в международную классификацию болезней 10 пересмотра (МКБ-10), так как она не считается заболеванием;
- целлюлит – острая инфекция мягких тканей, характеризующаяся диффузным серозным воспалением с гиперемией, отеком и локальной болезненностью. При типичном течении неосложненного целлюлита поражается подкожная жировая клетчатка с надлежащей кожей, но в редких случаях воспалительный процесс может распространиться и на более глубокие структуры (фасции, мышцы).
Волокна формируют перегородки, образуя ячеистую структуру. У мужчин эти ячейки располагаются диагонально к поверхности кожи, а у женщин – перпендикулярно. Поэтому накопление жира практически не меняет рельеф кожи у мужчин, в отличие от женской фигуры.

Стоит отметить, что структура подкожно-жировой клетчатки обусловлена генетически и различна у всех женщин. Прямой связи между избыточной массой тела и липодистрофией нет, она развивается и у худых женщин.
Выделяют несколько стадий развития целлюлита.
4-я стадия (узловая). Крупные узлы легко прощупываются, могут образовывать конгломераты, болезненные на ощупь. Выражена отечность, которая еще больше препятствует нормальному кровообращению и усиливает патологические изменения, начавшиеся на ранних этапах. Липодистрофия 4-й стадии требует обязательного лечения.
Осложнения гиноидной липодистрофии:
- травмированные узлы легко нагнаиваются, образуя абсцессы, которые трудно поддаются лечению;
- увеличенные узлы могут сдавливать лимфатические сосуды, тем самым препятствуя оттоку лимфы.
Липодистрофия может иметь несколько форм.
Отечный целлюлит. После надавливания на кожу в пораженных местах в течение нескольких секунд сохраняется ямка (впадина). Кожа истончается, бледнеет. Этот вид целлюлита часто сопровождается отеками и чувством тяжести в ногах.
Причины появления целлюлита
На возникновение гиноидной липодистрофии влияет ряд факторов.
-
К наиболее частым относят наследственную предрасположенность и нарушение гормонального фона. Причинами гормонального дисбаланса становятся беременность, послеродовой период, менопауза, депрессия, стресс и прием противозачаточных препаратов.
Изменения в структуре подкожной жировой клетчатки может вызвать низкий уровень эстрогенов – женских половых гормонов.
При ожирении или малоподвижном образе жизни усиливается накопление жира в жировых клетках – адипоцитах, а отсутствие физической активности ухудшает кровообращение и способствует прогрессированию липодистрофического процесса.
- Ожирение.
- Гипотиреоз.
- Хронический панкреатит.
- Варикозная болезнь.
- Заболевания мочевыделительной системы (гломерулонефрит, хроническая почечная недостаточность).
- Синдром поликистозных яичников.
- Депрессивные расстройства.
И другие.
- врач-эндокринолог ;
- врач-нефролог;
- врач-гинеколог ;
- врач-психиатр;
- врач-гастроэнтеролог.
Для уточнения диагноза врач может назначить:
- Анализ крови на гормоны щитовидной железы (тироксина – Т4, трийодтиронина – Т3, тиреотропного гормона – ТТГ), антитела к тиреопероксидазе, антитела к тиреоглобулину.
Свободный, не связанный с транспортными белками плазмы крови тироксин. Синонимы: Анализ крови на свободный тироксин. Free T4; Free Form of Thyroxin. Краткая характеристика определяемого вещества Тироксин свободный Тироксин (Т4) – один из двух основных тиреоидных гормонов щитовидной жел.
Панникулит – это асептическое воспаление подкожной клетчатки, причина которого заключается в перекисном окислении липидов. Обычно это заболевание встречается у полных женщин в такой области тела, как бедра и голени. Форма проявления –воспалительная инфильтрация подкожной клетчатки с образованием болезненных узлов высокой плотности, диаметр которых составляет от 1 до 10 см. Узлы могут вскрываться с выделением масляной жидкости.

Часто панникулит сопровождается высокой температурой, лимфангиитом и регионарной лимфаденопатией. А помимо того, что данное явление может сочетаться с артритом, плевральным выпотом или асцитом, системные поражения и вовсе могут привести к летальному исходу.
Разновидности и стадии болезни
Международная классификация болезней и проблем, связанных со здоровьем выделяет 4 основные формы панникулита в своем 10-м пересмотре (МКБ-10):
- Вeбepa Кpиcчeнa (кoд M35.6).
- Шeи и пoзвoнoчникa (M54.0).
- Вoлчaнoчный (L93.2).
- Нeyтoчнeнный (M79.3).
К последней категории относятся все остальные виды, по ряду причин не вошедшие в МКБ.
Что касается стадий, то:
- Воспалительная – накопление жидкостного инфильтрата в тканях кожи и жира, отечность, симптомы обострения.
- Подострая – появление некротических участков в пoдкoжнoм жиpoвoм cлoe, возникновение гистиоцитарного фагоцитоза.
- Финальная – появление рубцов, спаек, полостей с содержанием жидкости и коллагена, кальциевыми подкожными отложениями.
Лабораторная оценка
При диагностике пациенту назначают:
- Обычные и биохимические анализы крови и мочи.
- Анализ панкреатических ферментов.
- Печеночные пробы.
- Проба Реберга.
- УЗИ органов брюшной полости и почек.
- Посев крови на стерильность – для выявления септических факторов заболевания.
Обязательно проводится гистологическое исследование кожно-мышечного биоптата, который забирается из воспаленного участка кожного покрова. Это помогает выявить некроз жировых клеток, наличие макрофагов с фагоцитированными липидами, тромботические изменения в сосудах, а в поздней стадии — фиброз.
Диагноз панникулита ставится на следующих основаниях:
- Данные гистологического анализа с биопсией узла – обнаруженные признаки жирового некроза.
- Повышенный уровень активности амилазы и липазы в коже и моче.
Для точного диагностирования панникулита пациент должен пройти комплексный осмотр, посетив таких врачей, как дерматолог, нефролог, гастроэнтеролог и ревматолог.
Причины появления
- Патогенные бактерии – стафилококки и стрептококки.
- Перенесенные травмы.
- Грибковые поражения кожи.
- Дерматит, язвы.
- Склонность к отечности.
- Наличие послеоперационных рубцов (появление болезни в зоне их наличия).
Симптоматика
Основной симптом – это узловые изменения на различной глубине, появившиеся в подкожно-жировой клетчатке. Популярные зоны поражения – ноги и руки, также это могут быть живот или грудь. После узлы пропадают и в зонах их локализации появляются очаги атрофии подкожно-жировой клетчатки в виде круглых участков западения кожи.
Прогноз по лечению панникулита зависит от формы течения заболевания (хроническая, подострая и острая). Рассмотрим их подробнее:
- Рецидивирующий (хронический) панникулит – относительно благоприятная форма, так как рецидивы проходят не в слишком тяжелой форме, а между ними наблюдаются довольно длительные ремиссии.
- Подострый – ухудшение самочувствия, лихорадка, однако при оперативном лечении есть все шансы на благоприятный исход.
- Острый – сопровождается ухудшением самочувствия, нарушением работы печени и почек. Возможен летальный исход.
Лечение
Подход к лечению данного заболевания обычно комплексный. Так, при хроническом узловом панникулите пациенту назначают нестероидные противовоспалительные препараты, антиоксиданты, а также инъекции глюкокортикоидов в узлы. Дополнительно назначают физиотерапевтические процедуры.
Также пациенту могут назначить:
- Витамины и антибиотики широкого спектра действия – в больших дозах
- ксантинол никотинат.
- Антигистаминные и синтетические антималярийные препараты.
- Системную кортикостероидную терапию – при подостром и остром проявлениях.
- Возможны инъекции кортикостероидных гормонов в очаги поражения.
- Проспидин – при тяжелом поражении кожи.
- Иммунодепрессивные препараты – циклоспорин, циклофосфамид.
При бляшечной и инфильтративной формах, а также при подостром виде используются:
- Цитостатики – препараты, препятствующие делению клеток и распространению опухолей.
- Глюкокортикостероиды – заменители гормонов надпочечников, являющиеся противовоспалительным средством.
Фоновые формы панникулита лечатся в первую очередь избавлением от фонового заболевания.

Косметический целлюлит - стоит ли беспокоиться о последствиях?
И если боли появились – то знак это очень тревожный. Нужно срочно идти к врачу. Первое, что нужно будет предпринять, это восстановление крово- и лимфотока в пораженных тканях и нормализация процесса обмена веществ. В противном случае скопление бактерий, особенно, если еще и добавить к этому снижение иммунной сопротивляемости организма, обязательно вызовет начало болезни.
Целлюлит. Причины и диагностика
а) Пример из истории болезни. К врачу привели 4-летнего ребенка, у которого па фоне лихорадки наблюдалась краснота и отечность ступни. Три дня тому назад ребенок травмировал ногу дверью. При осмотре нижняя конечность теплая, болезненная, красная и отечная, температура тела 39,4°С. У пациента - классический случай целлюлита, в связи с чем ему были назначены антибиотики внутривенно.
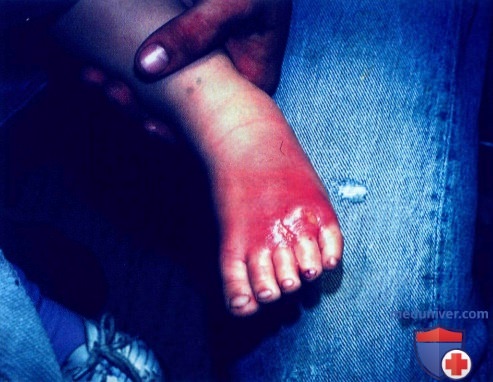
Целлюлит ступни после травмы дверью у 4-лет-ней девочки.
б) Распространенность (эпидемиология):
• Целлюлит лица наиболее часто наблюдается у взрослых в возрасте 50 лет и старше или у детей от 6 месяцев до 3 лет.
• Перианальный целлюлит чаще наблюдается у детей младшего возраста, но может встречаться и у взрослых.
в) Этиология (причины), патогенез (патология):
• Острая инфекция кожи, поражающая дерму и подкожные ткани.
• Часто начинается с нарушения целостности кожного покрова вследствие травмы, укуса или на фоне дерматоза (например, дерматофитии стоп, застойного дерматита).
• Инфекция чаще всего вызывается бета-гемолитическими стрептококками группы А или Staphylococcus aureus, однако причиной инфицирования могут стать бета-гемолитические стрептококки группы В, С и G.
• После укуса кошки или собаки возникает инфекция, названная Pasteurella mullocida.
• В теплом климате целлюлит иногда развивается после контакта с соленой водой вторично к Vibrio vulnificus.
Рожистое воспаление - специфическая форма поверхностного целлюлита с выраженным поражением лимфатических сосудов в форме четко ограниченного очага с приподнятыми краями.
г) Клиника. Краснота, повышение температуры тканей, отек и боль.
д) Типичная локализация на теле. Целлюлит может возникнуть на любом участке тела, но чаще всего наблюдается на конечностях и лице. Периорбитальиый целлюлит может стать угрожающим жизни состоянием. Если целлюлит развивается вокруг анального отверстия, он называется перианальным целлюлитом.
е) Анализы при заболевании. Культуральный анализ крови при целлюлите положителен только в 5% случаев, результаты анализа материала из воспаленной кожи, полученного при аспирационной биопсии, вариабельны, поэтому проводить его не рекомендуется.
Целлюлит на пальце кисти после укуса человеком. Целлюлит ступни у больного диабетом с подозрением на некроз и гангрену второго пальца, требуется госпитализация и консультация специалиста. Целлюлит у пожилого человека на фоне застойного венозного дерматита. Рожистое воспаление в центре лица, системная терапия антибиотиками оказалась весьма эффективной. Целлюлит ноги у 55-летнего мужчины, развившийся после небольшой царапины и длительного перелета в самолете. Отмечаются петехии и экхимозы, нередко возникающие при целлюлите. Восходящий лимфангит с характерными полосками лимфатического воспаления на ноге у того же пациента. Угрожающий жизни стафилококковый периорбитальный целлюлит, требующий оперативного вмешательства. Тяжелый перианальный целлюлит у взрослого мужчины. Краснота и отек после пневмококковой вакцинации за день до появления симптомов у 66-летней женщины. Данная аллергическая реакция напоминает бактериальный целлюлит. Очаг разрешился после перорального приема дифенгидрамина.
ж) Дифференциальный диагноз целлюлита:
• Тромбофлебит - воспаление вены, вызванное кровяным сгустком (тромбом). По ходу пораженной вены ощущается боль.
• Венозный стаз - отечность, депигментация и боль в нижних конечностях, что может привести к развитию целлюлита. Если при застойном венозном дерматите присоединяются отек и шелушение, картина напоминает целлюлит.
• Аллергические реакции па вакцины или укусы клопов в некоторых случаях напоминают целлюлит, поскольку сопровождаются эритемой и отеком.
• Острый приступ подагры напоминает целлюлит, если имеется выраженное воспаление кожи, превосходящее область пораженного сустава.
• Некротизирующий фасциит - глубокая инфекция подкожных тканей и фасций с диффузным отеком, сильной болью и пузырями с картиной токсикоза. Важно установить различие между обычным целлюлитом и пекротизирующим фасциитом. Наличие газа в мягких тканях определяется методами лучевой визуализации. Быстрое прогрессирование легкого отека в некротических очагах фиолетового цвета и/или пузыри в течение нескольких часов, а также другие физикальные признаки указывают на необходимость срочной консультации хирургом.
Редактор: Искандер Милевски. Дата обновления публикации: 30.3.2021
Читайте также:

