Что такое микозы и токсикозы
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Онихомикоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Онихомикоз – это грибковое поражение ногтя, при котором наблюдается изменение его цвета, толщины и отделение от ногтевого ложа. Онихомикоз - часто встречающееся заболевание ногтевого аппарата (не менее 50% всех заболеваний ногтей), которым болеет около 5,5% людей во всем мире. Взрослые болеют чаще, чем дети, поскольку распространенность онихомикозов увеличивается с возрастом (поражение ногтевых пластинок грибком встречается почти у 50% лиц старше 70 лет).
Причины возникновения онихомикоза
Онихомикоз могут вызывать грибы-дерматофиты, дрожжевые грибы и плесневые грибы-недерматофиты.
Дерматофиты становятся причиной заболевания в 60-70% случаев, при этом до 50% приходится на Тrichophyton rubrum. Плесневые грибы-недерматофиты вызывают около 20% всех онихомикозов, а дрожжевые грибы, в том числе Candida spp., - 10-20%.
Достаточно часто обнаруживается ассоциированное поражение грибами и бактериями, а также одновременное инфицирование ногтевой пластинки двумя и более грибами.
Развитию онихомикоза способствуют травмы опорно-двигательного аппарата, нарушение кровоснабжения конечностей (например, вследствие сердечной недостаточности, облитерирующего эндартериита или варикозного расширения вен), сахарный диабет, ожирение, плоскостопие, деформация стоп, курение, псориаз, иммунодефициты. К другим предрасполагающим факторам относят ношение тесной обуви, повышенную потливость, травмы ногтей. Высокий риск приобрести грибок есть у тех, кто участвует в спортивных мероприятиях, посещает общественные бани и бассейны, проживает с родственниками, у которых диагностирован грибок, или у тех, кто уже болел онихомикозом ранее.
Ногти на ногах поражаются чаще, чем на руках, что, вероятно, связано с их более медленным ростом, худшим кровоснабжением и с тем, что ношение тесной обуви создает среду, благоприятную для размножения грибка.
Заражение патогенными грибками может происходить при непосредственном контакте с больным онихомикозом, а также через обувь, одежду, предметы обихода (коврики в ванной, мочалки, маникюрные принадлежности и др.). В условиях повышенной влажности (в бассейнах, банях, душевых) грибы длительное время сохраняются и размножаются, особенно на неокрашенных деревянных поверхностях.
При заражении возбудитель проникает в ногтевую пластинку, ложе, матрикс и проксимальный валик ногтя. Ноготь не обладает эффективным клеточным иммунитетом, поэтому очень восприимчив к инфекции. Грибы производят ферменты, разрушающие ногтевую пластину, что облегчает их проникновение вглубь.
Частые очаги онихомикоза - подошвы и межпальцевые промежутки. Обычно грибы поражают ногтевую пластинку, начиная со свободного края, таким образом основные патологические процессы протекают не в самой пластинке, а под ней - в ложе ногтя.
Классификация онихомикоза
Различают нормотрофический, гипертрофический и онихолитический (атрофический) онихомикоз.
При нормотрофической форме пораженный ноготь сохраняет свою толщину и блеск, но меняет цвет.
При гипертрофической форме помимо изменения цвета наблюдается нарастающий подногтевой гиперкератоз. Ноготь теряет блеск, становится тусклым, утолщается и деформируется вплоть до образования онихогрифоза (утолщения и искривления ногтя наподобие когтя мифической птицы грифона), частично разрушается, особенно с боков, нередко пациенты испытывают боль при ходьбе.
Для онихолитической формы характерна тусклая буровато-серая окраска пораженной части ногтя, ее атрофия и отторжение от ложа - обнаженный участок покрыт рыхлыми гиперкератотическими наслоениями; в то же время проксимальная часть ногтя долго остается без существенных изменений.
Кроме того, применяют классификацию, основанную на локализации поражения ногтя: выделяют дистальный онихомикоз (с поражением ногтя у свободного края), латеральный (с поражением боковых сторон), проксимальный (с поражением заднего валика) и тотальный (с поражением всего ногтя).
Симптомы онихомикоза
Основное проявление онихомикоза – изменение цвета ногтевой пластинки: она белеет или становится желто-коричневой, может приобретать фиолетовый, зеленоватый или черный цвет. К другим клиническим проявлениям относят утолщение и зуд кожи в области ногтевых валиков (подногтевой гиперкератоз), отслоение ногтя от ногтевого ложа (онихолизис) и утолщение ногтевой пластинки (онихауксис). Для грибкового поражения ногтя характерен такой признак как дерматофитома - продольная полоса желтовато-белого или коричневатого цвета, локализующаяся в глубине ногтевой пластинки.
Ногти пальцев ног поражаются в 7-10 раз чаще, чем рук, причем чаще всего поражаются большие пальцы. Как правило, грибок одновременно присутствует на нескольких ногтях, нередко у больных онихомикозом выявляется также микоз стоп.
Диагностика онихомикоза
Диагностика онихомикоза основывается на данных клинической картины и результатах лабораторных исследований.
-
Проведение микроскопического исследования пораженных ногтевых пластинок.
Исследование используется в диагностике грибковых заболеваний кожи и ногтей. Особенности инфекции. Грибковые заболевания (микозы) кожи и ногтей – заразные заболевания, передающиеся от человека к человеку. Передача инфекции может произойти при непосредственном контакте с активным о.

Возбудители микозов и микотоксикозов (обзор литературы)
Текст работы размещён без изображений и формул.
Полная версия работы доступна во вкладке "Файлы работы" в формате PDF
Микозы - группа болезней, вызываемых патогенными микроскопическими грибами, активно паразитирующими в организме животного. К микозам относят и дерматофитозы - заразные заболевания кожи, характеризующиеся образованием на коже округлых шелушащихся, покрытых корками пятен с обломанными волосами.
К возбудителям дерматофитозов относят микроскопические грибы родов Microsporum и Trichophyton.
Источник возбудителей - больное животное. Факторы передачи возбудителя инфекции - контаминированные предметы ухода за животными, подстилка, навоз, переносчиками могут быть эктопаразиты. Заражение происходит контактным способом. Случаи заболевания наиболее часты осенью и зимой. Считается, что в 85 % случаев заболевания людей микроспорией связаны с заражением от кошек.
Особое внимание следует уделять обнаружению микотоксинов в продуктах животного происхождения (мясомолочные продукты, яйца), которые загрязняются в результате скармливания сельскохозяйственным животным и домашним птицам кормов, содержащих микотоксины. При этом микотоксины могут присутствовать в корме без видимого роста плесени. Отравление животных возможно при пастьбе по стерне осенью или на полях с травой ранней весной после заморозков. Микотоксины устойчивы к действию факторов окружающей среды, в том числе к замораживанию, высокой температуре, высушиванию, к воздействию ультрафиолетового и ионизирующего излучения.
Одним из распространенных алиментарных микотоксикозов людей и животных являются фузариотоксикозы: споротрихиеллотоксикоз, фузариограминеаротоксикоз, фузарионивалетоксикоз. Возбудителями являются несовершенные грибы рода Fusarium, продуцирующие токсины группы трихоцетенов.
Микробиологическая диагностика микотоксикозрв. Основана на выявлении в исследуемом материале грибов или микотоксинов. Применяют хроматографию, спектрофотометрию и биопробы на куриных эмбрионах, культурах клеток, утятах, крысятах, голубях и некоторых микроорганизмах.
Лечение. Симптоматическое. Проводят промывание желудка, очищение кишечника и другие мероприятия, направленные на детоксикацию организма.
Профилактика. Включает в себя предупреждение заражения продуктов и кормов грибами и последующего их размножения, токсинообразования. Подозрительные продукты должны исследоваться на токсичность. В ряде стран разработаны нормы ПДК микотоксинов в продуктах питания. Конечной целью профилактики микотоксикозов является полное освобождение продуктов питания и кормов от микотоксинов.
1. Госманов, Р. Г. Практикум по ветеринарной микробиологии и микологии [Текст]: учебное пособие для студентов высш. аграр. учеб. заведений, обучающихся по специальности - "Ветеринария" / под ред. Н. М. Колычев, А. А. Барсков. - Санкт-Петербург; Москва; Краснодар: Лань, 2014. - 380 с.
3. Зыкин, Л. Ф. Клиническая микробиология для ветеринарных врачей [Текст] : учеб. пособие для студ. вузов, обуч. по спец. "Ветеринария" / Л. Ф. Зыкин, З. Ю. Хапцев ; Международная ассоциация "Агрообразование". - М. : КолосС, 2006. - 96 с.
4. Кисленко, В. Н. Ветеринарная микробиология и иммунология. Ч.3: Частная микробиология [Текст] / В. Н. Кисленко, Н. М. Колычев, О. С. Суворина. - М.: КолосС, 2007. - 215 c.

Запасы кормов сравнительно часто могут быть поражены различного рода грибами. Пораженные грибной или другой микрофлорой корма могут быть источником тяжелых и часто массовых отравлений сельскохозяйственных животных. Различными видами грибов и разнообразной бактериальной микрофлорой могут заражаться или живые растения на корню во время роста, или уже заготовленные запасы кормов при их хранении.
В зависимости от механизма воздействия грибов на организм кормовые заболевания (или микотические заболевания) животных разделяются на микозы и микотоксикозы [4].
Для микозов характерным является го, что грибы, попадающие в организм с кормом, прорастают и размножаются в их или иных органах и тканях его и оказывают как местное, так и общее действие на организм. Микотоксикозы отличаются тем, что воздействие оказывают токсины, выделяемые развивающимися на кормах грибами [2].
При оценке санитарного качества кормов зооветеринарные врачи должны учитывать следующие обстоятельства:
1) является ли отобранная проба типичной для данного вида корма. В момент возникновения микотоксикозов пробы кормов или фуража, предназначенных для анализа или опытов со скармливанием подозреваемых кормов, должны отражать все имеющиеся источники кормления. Воздействие на животных микотоксинов, содержащихся в небольших концентрациях в кормах, может быть не совсем четким и проявиться через несколько недель или даже месяцев после их скармливания. Степень поражения кормов грибами может быть различной внутри одного хранилища и даже среди зерен одного кукурузного початка, поэтому очень важна техника взятия проб;
2) отвечает ли проба взятых кормов необходимым вкусовым качествам и действительно ли корм был скормлен пораженным животным. Достаточно выраженный признак поражения корма плесневым грибом — отказ животных от его потребления и в дальнейшем снижение продуктивности;
3) необходимо учитывать технологический процесс изготовления или обработки кормов, изменяющий их токсичность. Тепло, химические вещества и солнечный свет — факторы, нарушающие первоначальную структуру и активность метаболитов плесневых грибов.
Методика токсико-микологического контроля качества кормов включает следующие приемы:
• отбор проб кормов для исследований;
• органолептический анализ кормов;
• токсико-биологический анализ кормов;
• микологический анализ кормов с определением токсичности выделенных культур грибов;
• заключение и оценка кормов по результатам исследований, возможные методы обезвреживания [5].
Взятие проб кормов. Необходимо учитывать, что грибы неодинаково распределены на растениях в поле или кормах внутри хранилища. Исследованиями установлено, что наибольшее количество ошибок (до 33%) при определении токсинов в различных кормах возникает в процессе взятия проб. Учитывая это, необходимо руководствоваться следующими рекомендациями:
• пробы кормов следует брать в различных стадиях процесса их получения — из растущих культур, во время транспортировки и хранения;
• если зараженные участки смешались с нормальными недавно, нужно брать большую пробу;
• небольшие пробы берут периодически, через определенные промежутки времени, а затем соединяют, перемешивают и уже из этой смеси берут пробы для анализа [1].
Органолептический анализ — это определение запаха, цвета корма. Для усиления ощущения запаха зерна, клочка сена или соломы в стакан с образцом корма заливают горячую воду (60-70°) и, покрыв стакан стеклом, оставляют на 2-3 минуты; затем воду сливают и определяют запах корма.
Для определения цвета грубые корма, зерно, жмыхи и шроты исследуют на белой бумаге при рассеянном свете. При осмотре комбинированных и мучнистых кормов (отруби и др.) определяют их сыпучесть.
На грубых кормах при развитии грибов наблюдается потемнение, побурение, слежавшиеся пласты, в случае зерновых кормов — зерна становятся тусклыми и часто потемневшими.
Токсико-биологический анализ кормов включает в себя определение токсичности корма путем введения экстракта в желудок белым мышам и алиментарные фобы на малоценном животном [3].
Определение токсичности выделениях культур грибов включает в себя вычленив грибов из корма, количественны учет и дифференциацию их, выделение чистых культур из первичных посевов и определение их токсичности.
2. Горина О.В. Зоогигиеническая оценка микологического пейзажа подстилочных материалов при выращивании молодняка птицы [Текст] // Известия с/х науки Тавриды. – 2014. - №160. – С. 7.
4. Зыкин, Л. Ф. Клиническая микробиология для ветеринарных врачей [Текст] : учеб. пособие для студ. вузов, обуч. по спец. "Ветеринария" / Л. Ф. Зыкин, З. Ю. Хапцев ; Международная ассоциация "Агрообразование". - М. : КолосС, 2006. - 96 с.


Заболевание, о котором не принято говорить. Грибок ногтей или онихомикоз развивается в результате поражения ногтевых пластинок патогенными либо условно - патогенными грибами. Выявлено более 50 видов грибов, потенциально способных вызвать онихомикоз. Около 5 % населения России страдают этим неприятным заболеванием по официальным данным. И, в последние годы заболеваемость растет, что связано не только с улучшением диагностики онихомикозов, но, и с увеличением числа факторов, способствующих заражению и развитию заболевания. В детском возрасте заболевание встречается крайне редко, что, прежде всего, связано с высокой скоростью роста ногтевой пластинки ребенка. С увеличением возраста растет и заболеваемость, достигая пика у пожилых людей.
Как можно заразиться онихомикозом?

Заражение происходит при контакте с миконосителями (людьми, уже страдающими данным заболеванием), либо с предметами, которые инфицированы грибком. Каждый человек на протяжении жизни с той или иной частотой контактирует с грибами - возбудителями онихомикозов, однако, для развития заболевания необходимо присутствие ряда дополнительных факторов. Так, вероятность заражения возрастает при нарушении барьерной функции кожи, наличии микротрещин или омозолелостей. Нарушение целостности ногтевой пластины (чаще всего как следствие травмы) также способствует инфицированию, облегчая внедрения грибка.
Увеличивают вероятность развития онихомикоза такие заболевания как плоскостопие, варикозное расширение вен нижних конечностей, гипергидроз (повышенная потливость стоп). Излишняя сухость кожного покрова, развивающаяся вследствие эндокринных нарушений (гипотиреоз, сахарный диабет) либо как естественное состояние в старческом возрасте тоже создает благоприятную среду для развития заболевания.
В группе риска развития этого недуга находятся военнослужащие, спортсмены, посетители общественных бань, бассейнов, боулинга.
Диагноз онихомикоза может поставить только врач, поводом обратиться к которому будет изменение формы или окраски ногтей. Если ногти утратили прозрачность, изменили окраску, на них появились пятна или участки помутнения, если изменилась толщина ногтевой пластинки, ногти стали хрупкими следует незамедлительно обратиться к врачу. Чем раньше поставлен диагноз и начато лечение онихомикоза, тем выше вероятность полноценного излечения.

- Обувь должна быть по размеру. Тесная обувь нарушает кровоснабжение стоп, провоцирует излишнее трение пальцев стоп, способствует врастанию ногтей. Травмированная кожа и ногти легко инфицируются грибком.
- Просушивайте уличную обувь при возвращении домой.
-В бассейне, сауне, бане надевайте сменные резиновые тапочки, которые необходимо тщательно вымыть и просушить после каждого использования.
-После любого контакта с водой ( посещение бассейна, сауны, принятие ванны или душа) тщательно осушите кожу стоп полотенцем. Излишняя влажность, особенно межпальцевых промежутков, способствует развитию грибка.
- Педикюр и маникюр желательно делать в специализированных салонах, оснащенных оборудованием для стерилизации инструментария. Оптимальным вариантом будет приобретение личного комплекта инструментов.
Вторичная профилактика - актуальна для тех, кто уже прошел курс противогрибкового лечения, цель такой профилактики- избежать рецидива заболевания.
- Ликвидировать всю обувь, которой вы пользовались до и во время лечения.
- Использование местных противогрибковых препаратов на протяжении 6 месяцев , после завершения основного лечения.
- Повышение сопротивляемости организма методами ЗОЖ (закаливание, регулярная физическая активность , сбалансированное питание).
Долгое время онихомикоз может представлять только косметическую проблему, пораженные ногти не причиняют никаких болезненных ощущений. Но, даже в начальной стадии развития заболевания зараженный человек представляет опасность для окружающих, прежде всего- для детей и пожилых людей. Игнорировать свое заболевание, откладывать визит к врачу, пренебрегать необходимым лечением- недопустимо. При любых изменениях внешнего вида ногтевых пластин следует проконсультироваться со специалистом.
Не смотря на то, что в аптечной сети, в открытом доступе представлены разнообразные средства, с антимикотической активностью, обманчиво обещающих быстрый эффект, не стоит заниматься самолечением. Терапия онихомикоза должна проводиться только под врачебным контролем. Важно понимать, что лечение грибкового поражения ногтей всегда длительное, от 9 месяцев и до нескольких лет, что связано с медленным темпом роста ногтевых пластинок и риском повторного инфицирования.
Помните- тщательный уход за стопами ног и соблюдение правил профилактики онихомикоза поможет избежать заражения этим неприятным заболеванием.
Мукормикоз – это глубокий микоз, вызываемый зигомицетами, развивающийся преимущественно у иммунокомпрометированных лиц. В зависимости от формы заболевания клинические проявления характеризуются развитием синуситов, энтероколитов, поражением легких, кожного покрова, ЦНС. Диагностика основана на определении возбудителя в биологическом материале (отделяемое ран, мокрота, биопсийный материал), инструментальных исследованиях (КТ, МРТ, Rg). Лечение ведется антимикотическими препаратами. Во всех случаях необходима хирургическая санация очагов инфекции. По показаниям назначается симптоматическая терапия (обезболивающие препараты, инфузионная терапия, переливание эритроцитарной массы).
МКБ-10
Общие сведения
Мукормикоз (зигомикоз) распространен повсеместно. Патогенные грибы обитают в почве, гниющих органических отходах, хлебе. Сезонность не выражена. Восприимчивость всеобщая, но чаще страдают люди со сниженной иммунной защитой, поэтому данная патология относится к оппортунистическим микозам. Первый случай мукормикоза был описан в 1885 г. Встречается реже, чем аспергиллез и кандидоз. Заболевание прогрессирует очень быстро, поэтому чаще всего причину патологического состояния обнаруживают на аутопсии: около 3 случаев на 10000 вскрытий. Среди иммунокомпрометированных лиц распространенность составляет 2-3%. Использование современных методов хирургического лечения в сочетании с медикаментозной терапией позволило снизить некогда поголовную летальность среди заболевших.

Причины мукормикоза
Возбудителями зигомикоза являются низшие грибы из класса Zygomycetes. Наиболее распространенными патогенами служат R.oryzae, М.indicus, R.Microsporus. К факторам риска заболеваемости относится наличие сахарного диабета, длительный прием кортикостероидов, трансплантация органов и тканей в анамнезе, гемобластозы, проведение химиотерапии при онкологических заболеваниях, нейтропения, СПИД, COVID-19. У здоровых лиц к развитию зигомикоза могут привести обширные повреждения кожных покровов, глубокие ожоги, использование загрязненного медицинского инструментария. Обсуждается роль приема дефероксамина.
Основной путь заражения мукормикозом – ингаляционный. Кроме того, реализация инфекции происходит чрескожным способом при загрязнении почвой обширных ран, нанесении татуировок в антисанитарных условиях, использовании контаминированного спорами медицинского инструментария (при инъекциях у наркоманов, применении медицинских зондов), через желудочно-кишечный тракт при потреблении инфицированных продуктов, лекарств.
Патогенез
Для патогена характерен быстрый инвазивный рост. Повреждение эндотелия кровеносных сосудов является основным звеном патогенеза заболевания. Происходит ангиоинвазия возбудителя, что способствует формированию сосудистого тромбоза с образованием некрозов тканей, а также гематогенной и лимфогенной диссеминации инфекционного агента. Предотвращению развития патологического состояния содействует деятельность мононуклеарных и полиморфноядерных фагоцитов, а также поддержание рH организма человека на определенном уровне. Таким образом, нейтропения, ацидоз при сахарном диабете, постоянный прием кортикостероидов с последующим снижением активности бронхоальвеолярных макрофагов благоприятствует распространению зигомицет.
При оседании грибов в легких формируется мукорома с неспецифическими рентгенологическими признаками в виде очагов и фокусов. Образуется зона воспаления, некроза, возможно формирование абсцессов. При тромбозе и ишемии легочной ткани не исключено присоединение вторичной инфекции.
Классификация
Мукормикоз является агрессивной инфекцией. В патологический процесс могут вовлекаться различные органы и ткани. Данному явлению способствует возможность лимфогенной и гематогенной диссеминации возбудителя. В связи с поражением определенных органов-мишеней выделяют следующие формы мукормикоза:
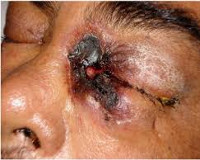
- Риноцеребральный. Составляет около 50% от всех форм заболевания. Реализуется ингаляционным путем. Чаще всего возникает у пациентов с сахарным диабетом, реже у инфицированных с нейтропенией и реципиентов донорских органов, тканей. Характерно поражение пазух носа, твердого неба, тканей орбиты, вовлечение ЦНС. Летальность составляет 40%.
- Легочный.Зигомикоз легких встречается в 15-20% случаев. Преимущественно страдают пациенты с гемобластозами, а также онкобольные, проходящие курсы химиотерапии. Развивается поражение легких с формированием неспецифических симптомов. Реализуется при вдыхании возбудителя либо при диссеминации из первичного очага инфекции. Уровень летальности достигает 75%.
- Кожный. Определяется у 10-15% зараженных. Развивается у пациентов при нарушении целостности кожного покрова в результате обширного загрязнения ран почвой, контаминированной возбудителем. Еще одним вариантом инфицирования является проникновение зигомицет в местах инъекций, через дренажи и загрязненный медицинский инструментарий у лиц с иммунодефицитами. Летальность составляет около 30%.
- Гастроинтестинальный. Редкая форма мукормикоза, встречается в 5-7% случаев. Наиболее характерна для детей 1-го года жизни. Встречается также среди больных СПИДом, пациентов с пересаженными органами и тканями. Чаще всего протекает в виде некротического энтероколита либо с симптоматикой поражения печени. Второй вариант формируется при использовании лекарственных средств, чаще трав, обсемененных патогенными грибами. Летальность высокая, достигает 85%.
- Диссеминированный. По различным источникам, распространенность составляет от 5 до 20%. Характерно вовлечение различных органов при гематогенном распространении инфекции, чаще всего головного мозга, легких, сердца, почек, печени. Клиническая картина диссеминированного мукормикоза неспецифична, определяется степенью нарушения функции пораженного органа. Летальность 95%.
Симптомы мукормикоза
Клиническая картина зависит от вида поражения. Для риноцеребральной формы на начальных стадиях характерна симптоматика бактериального синусита. Пациентов беспокоят односторонние боли в области пораженной пазухи, иногда появляется отделяемое темного цвета из носа. При дальнейшем прогрессировании инфекции боль распространяется на область глазного яблока, формируется конъюнктивит, отек мягких тканей, развивается некроз твердого и мягкого неба, снижается острота зрения. Температурная реакция развивается лишь у части больных. При вовлечении в процесс тройничного и лицевого нервов нарушается чувствительность кожи лица, возникает птоз век. За счет агрессивного инвазивного роста возможно распространение инфекции в ЦНС. Важным симптомом в данном случае является носовое кровотечение. К клинике основного заболевания присоединяются головные боли, обмороки, различные степени выраженности нарушения сознания.
При легочном варианте мукормикоза пациенты жалуются на одышку, боль в грудной клетке, кашель, кровохарканье, лихорадку. При прогрессировании патологии значительная часть легочной паренхимы некротизируется. Опасность данной формы состоит в возможности вовлечения в процесс крупного сосуда с развитием массивного кровотечения. Кожный мукормикоз развивается при контаминации кожного покрова. Характерно формирование отека, гиперемии, некротических изменений с черным струпом в месте внедрения возбудителя. Поражается подкожно-жировая клетчатка, фасции, мышцы, кости. Мукормикоз ЖКТ проявляется тошнотой, рвотой, болями в брюшной полости, вздутием живота, наличием крови в стуле.
Диссеминированная форма заболевания развивается в результате распространения инфекции из первичного места внедрения возбудителя. Характерно поражение различных органов как изолированно, так и совместно. Случаи изолированного повреждения встречаются, главным образом, у наркоманов. Клиническая картина зависит от степени нарушения функции вовлеченных структур. При вторичном поражении ЦНС характерно нарастание центральной неврологической симптоматики с развитием комы.
Осложнения
В случае поражения ЦНС при риноцеребральном мукормикозе частым осложнением является тромбоз кавернозного синуса, внутренней сонной артерии с развитием инфаркта мозга. Возможно развитие слепоты при инфаркте сетчатки и поражении зрительного нерва. Легочная форма опасна формированием массивного кровотечения, острой дыхательной недостаточности. Ишемизированная и некротизированная легочная ткань служит хорошей питательной средой для патогенной микрофлоры. Такие условия способствуют возникновению вторичных пневмоний. При мукормикозе ЖКТ возможна перфорация кишечника с развитием перитонита, массивной кровопотери. Основной опасностью всех форм является возможность дальнейшего распространения инфекции путем гематогенной диссеминации.
Диагностика
Отсутствие специфических жалоб и клинических симптомов, а также относительная редкость заболевания не позволяет на стадии первичного осмотра выявить мукормикоз. На данном этапе важную роль играет сбор анамнеза с выяснением факторов риска. В диагностике зигомикоза используются следующие методы:
Дифференциальная диагностика проводится с бактериальными синуситами, пневмониями различной этиологии, инфекционными энтероколитами с явлениями гемоколита, лихорадкой неясного генеза. Кроме того, необходимо исключить другие плесневые микозы, такие как аспергиллез и пециломикоз.
Лечение мукормикоза
При выявлении заболевания необходима консультация инфекциониста, невролога, пульмонолога, гастроэнтеролога, хирурга. Лечение проводится в стационаре, при необходимости – в отделении реанимации и интенсивной терапии. Основой терапии данной нозологии является хирургическая санация очага инфекции (иссечение некротизированных тканей, резекция легких и т. д.) совместно с приемом антимикотических препаратов. Для медикаментозного лечения используется амфотерицин В, дискутируется роль интраконазола, позаконазола, равуконазола. Необходима компенсация факторов риска (кетоацидоза при лечении сахарного диабета, отмена иммуносупрессоров, глюкокортикостероидов). По показаниям проводится симптоматическая терапия (остановка кровотечения, инфузионная терапия).
Прогноз и профилактика
Прогноз при своевременном выявлении и правильно подобранной терапии относительно благоприятный. Современные методы лечения мукормикоза позволили снизить некогда 100% летальность. Выживаемость при риноцеребральной форме выше, чем при легочной и диссеминированной. Специфическая профилактика не разработана. Неспецифическая защита направлена на устранение факторов риска: соблюдение рекомендаций врача при коррекции нарушений, вызванных сахарным диабетом, рациональное использование иммуносупрессоров под контролем общего анализа крови, назначение глюкокортикоидов в минимальных дозах, использование медицинского инструментария, прошедшего специальную обработку, или одноразовых материалов, употребление свежих продуктов питания.
1. Инвазивный зигомикоз: эпидемиология и клинические особенности (обзор литературы)/ Багирова Н.С.// Клиническая онкогематология. - 2016 - №9(1).
2. Случай риноцеребрального зигомикоза у иммунокомпетентной пациентки/ Синцова Т. С., Щербакова Н. В., Кохан М. М.// // Современные проблемы дерматовенерологии, иммунологии и врачебной косметологии. - 2010 - № 6.
3. Медицинская микология: руководство для врачей/ Андреев В.А., Зачиняева А.В., Москалев А.В., Сбойчакова В.Б. – 2008.
Читайте также:

