Чумка у человека как можно заразиться
Обновлено: 25.04.2024
Черная смерть, или чума на протяжении многих столетий считалась неотвратимым приговором. Появление этого грозного заболевания в местности означало лишь одно – смерть практически всего населения, всеобщее горе, запустение и нищету для выживших. За несколько пандемий человеческая цивилизация потеряла сотни миллионов человек, причем чума не щадила ни детей, ни женщин, ни взрослых крепких мужчин.
Историческая справка
Первые достоверные упоминания о болезни, ее симптомах и последствиях относятся к XIV веку. Тогда распространению черной смерти подверглись многие провинции Китая, государства Малой и Средней Азии, Индия. Уже через 10 лет заболевание стало уносить жизни на Ближнем Востоке и на севере Африки. В 1348 году страшная беда пришла на юг Европы, а еще позднее достигла Руси.
Мор от чумы с завидной регулярностью прокатывался по миру, и люди были практически безоружны перед грозным врагом. Вплоть до конца позапрошлого века даже не был выявлен возбудитель заболевания. Обнаружить источник болезни – чумную палочку Yersinia pestis удалось в 1894 году французу А. Йерсену и японцу К. Сибасабуро. Справляться болезнью люди научились позже, и даже в двадцатом столетии чума приносила сметь и страдания на Дальнем Востоке и в Индии. Первые положительные результаты лечения чумы были достигнуты советскими медиками в середине XX века.
Переносчики чумы и пути заражения
Сегодня точно известен не только возбудитель чумы, но и способы распространения болезни. Опасными для человека разносчиками и носителями инфекции являются грызуны, к которым чумная полочка передается через зараженных блох. Медики выделяют несколько географических зон, где риск появления заболевания максимален, но это не значит, что жители других регионов могут пребывать в спокойствии. На сегодняшний день природных очагов инфекции не выявлено только в Австралии.
От блох, в теле которых чумные палочки остаются жизнеспособны до одного года, инфекция попадает в организм крыс и мышей. Они разносят болезнь на огромные расстояния, заражая все новых блох, людей и сородичей. Если учесть, что для паразитирующих на грызунах блох человек является желанной добычей, то риск заболеть в зараженной местности многократно возрастает.
От человека к человеку инфекция передается контактным и воздушно-капельным путем. Опасными могут не только капли мочи, пота или слюны, но и предметы, которыми пользовался больной, а также не подвергнутые обработке продукты питания.
Жизнестойкость возбудителя болезни
Возбудитель чумы отличается высочайшей скоростью размножения и стойкостью к сторонним воздействиям. Палочка не теряет способности размножаться даже при стабильных минусовых температурах, при этом в почве она охраняется до семи месяцев. Притом что без должного лечения смерть человека наступает через 5–10 суток после заражения, на кожных покровах, одежде и предметах, а также в воде Yersinia pestis остается опасной не менее 90 дней.
Смертельной для бактерии оказывается только кипячение, или иное воздействие температурами выше 100 градусов, а также длительное воздействие ультрафиолетового излучения.
Симптомы и формы чумы у человека
От момента проникновения возбудителя в организм до появления первых симптомов проходит от суток до 12 дней. Без принятия срочных мер смертность при чуме составляет 95–100%. Проявляется болезнь остро и ярко, сопровождаясь:
- лихорадкой и ознобом;
- резким подъемом температуры;
- приступами тошноты;
- болезненностью и дискомфортом в суставах.
Кроме присущих многих инфекционным болезням симптомов, у больного:
- на месте проникновения возбудителя появляется покраснении кожи, сыпь, образуются папулы и пустулы;
- в местах расположения лимфатических узлов происходит образование чумного бубона, а сами узлы увеличиваются, воспаляются, отекают;
- наблюдается бледность или посинение кожных покровов, особенно заметное на конечностях и на лице;
- появляется густой белесый налет на языке;
- отмечается скачкообразное изменение давления и пульса;
- снижается свертываемость крови.
При легочной форме у пациента наблюдают кашель с кровью и приступы рвоты, сопровождающиеся кровохарканием.
Современная классификация подразумевает, что заболевание может иметь одну из четырех основных форм: кожной, бубонной, септической и легочной. У всех разновидностей есть свои, не повторяющиеся признаки, однако все виды требуют немедленного принятия мер.
Диагностика и лечение
Практически до середины прошлого века чума не поддавалась лечению, а смертность от нее доходила до 99%. Сегодня ряд бактериологических лабораторных исследований позволяет в кратчайшие сроки, вовремя для начала терапии выявить и нейтрализовать источник опасности. При подозрении на чуму:
- исследованию подлежат места пребывания заболевшего;
- проводятся анализы его мочи, крови, кала, делаются мазки со слизистых;
- делается рентген-диагностика состояния лимфатических узлов.
Сегодня лечение чумы подразумевает борьбу с размножением и патогенным действием возбудителя. Лечение также направлено на облегчение состояния больного и снижению интенсивности симптомов. Неотъемлемая часть терапии – антибиотики.

Собачья чумка – очень опасное вирусное заболевание, которое передается воздушным путем на большие расстояния. Особенно опасна она для щенков и собак с ослабленной иммунной системой.
Больше половины заболевших животных не справляется с этой болезнью. Многие остаются инвалидами, так как зачастую страдает центральная нервная система и другие органы.
Если вы решили завести собаку, позаботьтесь заранее о ее здоровье и примите все необходимые профилактические меры, которые помогут сохранить жизнь вашего питомца.
Как заражается пёс?
Для того чтобы в какой-то мере обезопасить своего любимца, нужно понимать как передается заболевание, кто может быть его переносчиком, пути его заражения.
Как можно заразиться чумкой:
- контакт с больным животным;
- предметы общего пользования;
- контакт с собакой, которая недавно перенесла заболевание;
- половым путем;
- во время беременности мать передает вирус еще не родившемуся щенку;
- через отходы жизнедеятельности (вирус живет полгода, не боится холода и солнца).

Вирус проникает через слизистые животного, в основном это пасть и нос. Также возбудитель может попасть в организм животного через уши. Активными переносчиками могут быть не только больные животные, но и насекомые и земляные черви.
Внимание! Животное без признаков чумки может уже заразить другого пса.
Проявляться болезнь начинает на пятые сутки. Рассмотрим ранние признаки чумки, которые могут вас насторожить и своевременно обратиться к ветеринару:
- собака начинает скучать;
- любимец быстро утомляется;
- не проявляет интереса к еде.
Если на этой стадии обратиться к специалисту, то вероятность, что вы спасете животное, приблизится к 90%.
Хозяин игнорирует первые проявления, болезнь начинает переходить в следующую стадию. Признаки второго этапа:
- повышение температуры тела;
- конъюнктивит;
- небольшие выделения из носа;
- диарея;
- шерсть приходит в негодное состояние;
- животное вообще отказывается от еды;
- мало пьет;
- прячется в темном месте.
При возникновении перечисленных симптомов через некоторое время у собаки происходит парализация конечностей, далее дыхательных путей и потом наступает мучительная смерть.
Обычно болезнь протекает около месяца. Установить самостоятельно причину плохого самочувствия животного тяжело, так как симптомы могут быть совершенно разными. Это зависит от того, где располагается очаг:
- в легких;
- в кишечнике;
- на коже;
- в нервной системе;
- в горле.

Время течения болезни может тоже отличаться в зависимости от сложности протекания:
- Животное погибает в течение 24 часов. Симптомы заболевания даже не успевают проявиться.
- Смерть наступает на третьи сутки. Симптомы: очень высокая температура, собака отказывается полностью от еды, наступает кома и животное умирает.
- Острая форма. Собака проявляет все признаки заболевания. Своевременное лечение сохраняет ей жизнь, но могут возникнуть проблемы со слухом, зрением, ЦНС, желудком. Болезнь может поразить любой орган.
- Хроническая форма. Болезнь время от времени дает о себе знать на протяжении полугода. Но, в конце концов, собака все равно погибает.
Если вы все-таки подозреваете, что ваш питомец подхватил эту страшную болезнь, то нужно немедленно обратиться к ветеринару. Только он, исходя из общего состояния животного, сможет назначить комплексную терапию. Не существует одной волшебной таблетки, которая сразу поставит пса на ноги.
Самолечением заниматься нельзя ни в коем случае! Лекарства дозируются согласно возрасту и весу собаки. Для повышения иммунитета прописываются витамины.
Крайне важен уход за питомцем. Создайте ему необходимые комфортные условия:
- Место, где находится больное животное, должно быть чистым и сухим. Исключите возможность сквозняков.
- Закройте шторы, собака очень болезненно реагирует на свет.
- Проводите гигиенические процедуры, протирайте глаза и убирайте выделения из носа.
- Готовьте пищу, которая легко усваивается, например, каши, супы, обязательно мясо.
Это страшный вирус, который поражает любой орган животного, доводит собаку до паралича и смерти.
Опасна ли для людей?
Насколько бы заразна собака не была, заразить человека она не сможет. Эта болезнь опасна только для некоторых зверей: лисы, хорьки, норки и другие пушные звери.
Меры предосторожности и правила личной гигиены все же стоит соблюдать. На фоне чумки могут возникнуть другие бактериальные инфекции, которые уже будут опасны для детей, людей пожилого возраста и людей с ослабленным иммунитетом.
Помните, заболевшее животное очень нуждается в вашей помощи и внимании.
Может ли перейти на кошку?
Возбудители собачьей чумки абсолютно безопасны для кошек. Этот момент очень облегчает диагностику заболевания, если оба животных проживают на одной территории и внезапно почувствовали себя плохо, то чумку исключают сразу.
Внимание! Не забывайте об инфекциях, которые могут возникнуть на фоне болезни. Обязательно разделите посуду, подстилки и прочее до полного восстановления животного.
А наоборот?

Вирус кошачьей чумки безопасен для собак. Друг от друга они не могут заразиться, так как возбудители болезни разные. От человека напрямую собака также не сможет заболеть, если только по косвенной причине, например, вирус был принесен на верхней одежде или обуви.
Щенки
Что касается щенков, то именно они входят в группу риска. Особенно опасно заболевание для малышей от трех месяцев до года. В этом возрасте смерть наступает практически всегда. Щенки переносят обычно острую форму болезни. Заразиться они могут уже в утробе больной матери.
Профилактика
В качестве профилактики заболевания можно применить два способа:
- Обязательная вакцинация. Это самая эффективная мера профилактики.
- Обрабатывать одежду и обувь хлороформом после улицы.
Не всегда прививка может спасти животное от заражения чумкой, но она обеспечит лёгкое течение болезни.
Заключение
Заболевание чумкой можно поставить на одной ступени с бешенством. Это очень серьезное заболевание и отнестись к его профилактике стоит тоже также. Отнеситесь ответственно к здоровью своего питомца. Болезнь может унести его жизнь, либо оставить калекой.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сепсис: причины появления, симптомы, диагностика и способы лечения.
Определение
Сепсис – это патологический процесс, в основе которого лежит реакция организма в виде генерализованного воспаления на инфекцию различной природы. При сепсисе бактерии преодолевают иммунную защиту человека и распространяются из очага воспаления по всему организму. Местное воспаление, сепсис, тяжелый сепсис и септический шок – это различные формы выраженности воспалительной реакции организма на инфекционный процесс.
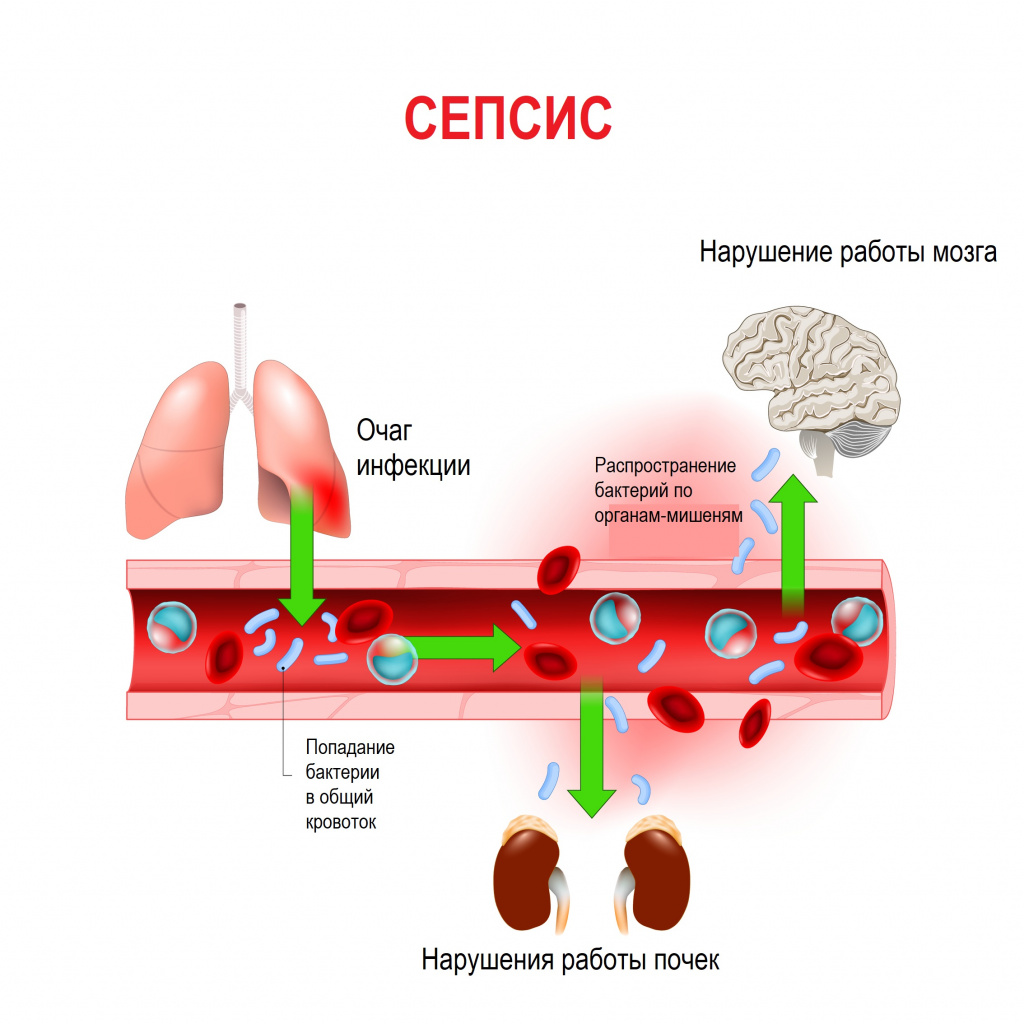
Истинная частота возникновения случаев сепсиса остается неизвестной, однако по оценкам исследователей, во всем мире сепсис является лидирующей причиной летальности у пациентов в критическом состоянии. Согласно результатам большого европейского исследования SOAP, включившего 3147 пациентов из 198 европейских медицинских центров, сепсис развился в 37,4% случаев, а госпитальная летальность от него колебалась от 14% случаев в Швейцарии до 41% в Португалии, в среднем составив 24,1%. Данные другого крупного исследования PROGRES (12 881 больной тяжелым сепсисом в 37 странах) показали, что госпитальная летальность в среднем составила 49,6%.
Причины возникновения сепсиса
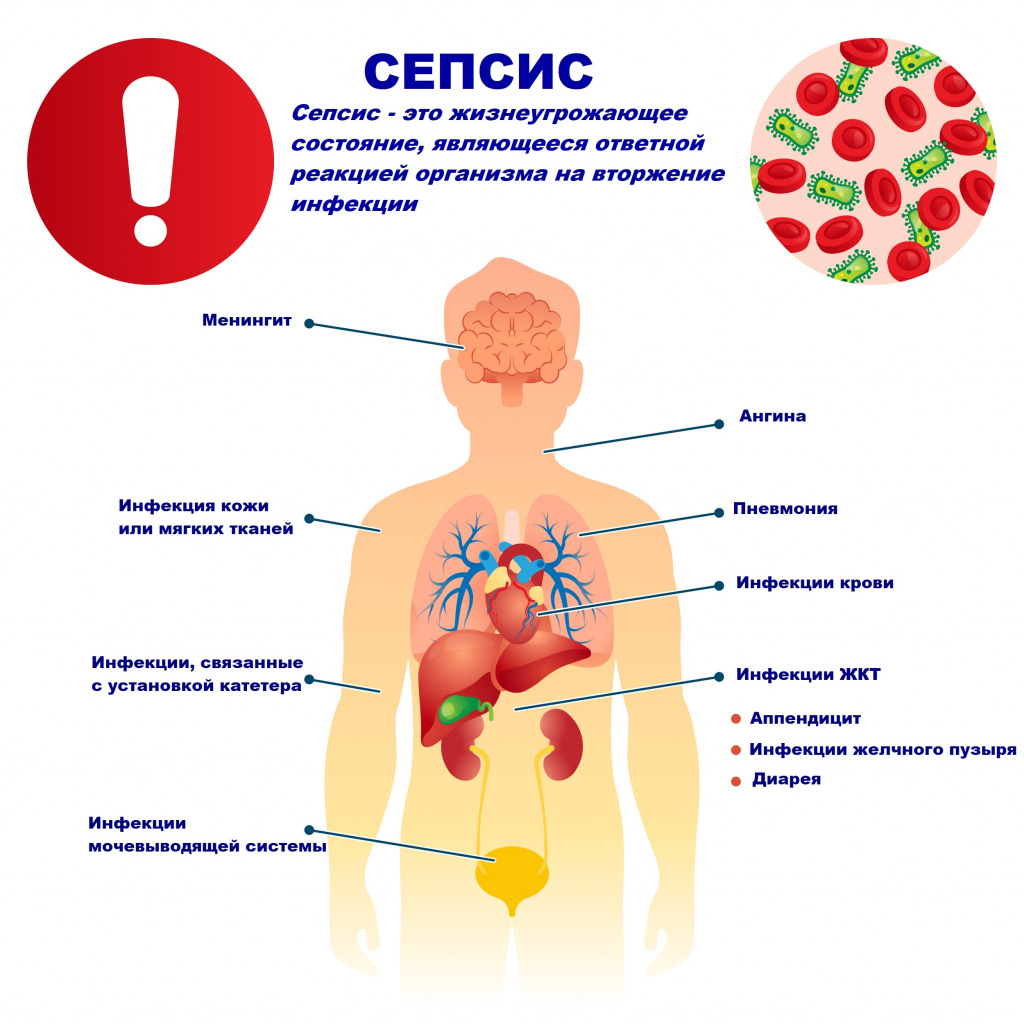
Возбудителями сепсиса могут быть бактерии, вирусы или грибы. Но чаще сепсис имеет бактериальную природу - его причиной становятся стафилококки, стрептококки, пневмококки, менингококки, сальмонеллы, синегнойная палочка и др.
В большинстве случаев патологический процесс вызывают условно-патогенные микроорганизмы, которые присутствуют на коже, слизистых оболочках дыхательного и пищеварительного трактов, мочевыводящих путей и половых органов. Иногда при сепсисе выделяют сразу 2-3 микроорганизма.
Причиной сепсиса могут стать гнойно-воспалительные заболевания кожи (абсцессы, фурункулы, флегмоны), обширные травмы, ожоги, инфекционно-воспалительные заболевания мочевыводящей системы (пиелонефрит), живота (например, гнойно-некротический деструктивный панкреатит), тяжелая ангина, гнойный отит, пневмония, инфицирование во время родов или абортов и др.
Возможность возникновения сепсиса зависит не только от свойств возбудителя, но и от состояния иммунной системы человека - нарушения в ее работе предрасполагают к распространению инфекции. Причинами таких нарушений могут быть врожденные дефекты иммунитета, хронические инфекционные болезни (ВИЧ, гнойные процессы), эндокринные заболевания (сахарный диабет), онкологические болезни, хронические интоксикации (алкоголизм, наркомания), проникающая радиация, прием иммуносупрессоров (кортикостероидов, цитостатиков) и др.
В ответ на внедрение возбудителя вырабатываются цитокины – особые белковые молекулы, которые выполняют защитные функции сначала на местном уровне, а затем, попадая в системный кровоток, продолжают работать уже на уровне всего организма. Цитокины бывают провоспалительными и противовоспалительными. В самом начале инфекционного процесса их количество находится в равновесии. Если регулирующие системы организма не способны поддерживать это равновесие, то цитокины накапливаются в кровотоке в сверхвысоких объемах, начинают доминировать их деструктивные, разрушающие эффекты, в результате повреждается сосудистая стенка, запускается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) и полиорганная дисфункция. Вследствие полиорганной дисфункции печени, почек, кишечника появляются новые повреждающие факторы (лактат, мочевина, билирубин и др.), которые усиливают деструктивные процессы. При ДВС-синдроме в сосудах микроциркуляторного русла образуются множественные тромбы в сочетании с несвёртываемостью крови, приводящей к множественным кровоизлияниям.
Классификация заболевания
В зависимости от локализации входных ворот и первичного очага сепсис подразделяют на:
- перкутанный (чрескожный) – развивается при попадании возбудителя в организм через поврежденный кожный покров (ранки, царапины, фурункулы и др.);
- акушерско-гинекологический – развивается после родов и абортов;
- оральный (одонтогенный и тонзиллогенный) – развивается в результате первичной инфекции в полости рта;
- оториногенный – развивается в результате распространения инфекции из полости уха и/или носа;
- пневмогенный – при наличии инфекционного очага в нижних дыхательных путях;
- хирургический;
- урологический;
- пупочный – развивается у новорожденных вследствие проникновения инфекционных агентов в кровь через пупочную ранку;
- криптогенный (идиопатический, эссенциальный, генуинный) – сепсис неизвестного происхождения: первичный очаг гнойного воспаления неизвестен.
- молниеносный сепсис,
- острый сепсис,
- подострый сепсис,
- хронический сепсис (хрониосепсис).
По клиническим признакам:
1. Синдром системного воспалительного ответа (ССВО) – системная реакция организма на воздействие различных сильных раздражителей (инфекции, травмы, операции и др.) характеризуется двумя или более признаками:
- температура тела ≥ 38°С или ≤ 36°С;
- частота сердечных сокращений (ЧСС) ≥ 90 ударов в минуту;
- частота дыхания (ЧД) > 20 в минуту или гипервентиляция (РаСО2 ≤ 32 мм рт. ст.);
- лейкоциты крови > 12х109 /л или < 4х109 /л, или незрелых форм >10%.
По виду и характеру возбудителя:
- аэробный сепсис,
- анаэробный сепсис,
- смешанный сепсис,
- грибковый сепсис,
- вирусный сепсис.
Клинические проявления сепсиса могут варьировать от незначительных до критических. При молниеносном течении патологическое состояние развивается бурно - за несколько часов или суток. При остром сепсисе симптомы развиваются за несколько дней. Для хрониосепсиса характерно вялое течение и наличие малозаметных изменений, формирующихся месяцами. Рецидивирующий сепсис протекает с эпизодами обострений и затуханий.
Инкубационный период после выявления ворот инфекции или первичного очага составляет от 1 до 3-5 суток. Начало сепсиса, как правило, острое, хотя иногда может быть подострым или постепенным. Интоксикация проявляется резкой слабостью, адинамией, анорексией, нарушением сна, головной болью, расстройством сознания, менингеальным синдромом (поражением оболочек головного и спинного мозга), тахикардией, артериальной гипотензией. Температура тела держится высокой, со скачками утром и вечером. Признаки интоксикации особенно выражены на высоте лихорадки. На коже у трети больных появляется геморрагическая сыпь.
Со стороны дыхательной системы наблюдаются одышка и хрипы в легких. При нарушении функции почек снижается количество выделяемой мочи (олигурия) вплоть до полного прекращения мочеиспускания (анурия), в моче появляются следы крови, гноя. Наблюдается ухудшение функции печени с развитием желтухи и явлениями гепатита, увеличивается селезенка. Повреждение органов ЖКТ проявляется нарушением пищеварения, отсутствием аппетита, язык сухой, обложенный, нередко наблюдаются упорные септические поносы, тошнота и рвота. Метастазирование возбудителя из первичного очага с образованием вторичных очагов инфекции может приводить к инфаркту легкого, гангрене легкого, гнойному плевриту, эндокардиту (поражению внутренней оболочки сердца), воспалению сердечной мышцы (миокардиту), воспалению околосердечной сумки (перикардиту), гнойному циститу, абсцессам мозга и воспалению оболочек мозга (гнойному менингиту), гнойным артритам, флегмонам и абсцессам в мышцах.
Недостаточность функции одного органа длительностью более суток сопровождается летальностью до 35%, при недостаточности двух органов – 55%, при недостаточности функции трех и более органов летальность к четвертому дню возрастает до 85%.
Производят посевы крови, мочи, ликвора, мокроты, гнойного экссудата из элементов сыпи, абсцессов, пунктатов плевры, суставов и других септических очагов. Посевы делают многократно, чтобы определить чувствительность к максимальному количеству антибиотиков. Используется также обнаружение антигенов в крови методом ИФА и определение генома возбудителя методом ПЦР.
Одним из наиболее специфичных и чувствительных маркеров бактериальной инфекции служит прокальцитониновый тест. Прокальцитонин – один из основных маркёров системного воспаления, вызванного бактериями.
Синонимы: Анализ крови на прокальцитонин; ПКТ. Procalcitonin; PCT. Краткая характеристика определяемого вещества Прокальцитонин Прокальцитонин является прогормоном кальцитонина, состоящим из 116 аминокислот с молекулярной массой 14,5 кDa. Биосинтез прокальцитонина в физиологических условиях прои.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бешенство у человека: причины появления, симптомы, диагностика и способы лечения.
Определение
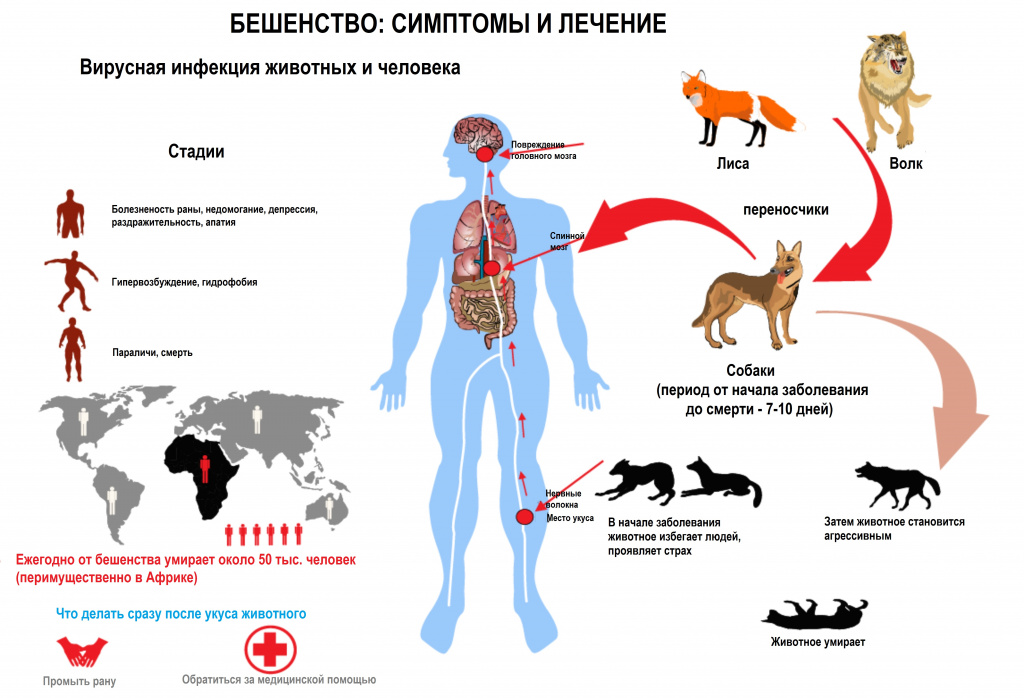
Бешенство – тяжелое вакциноконтролируемое вирусное заболевание нервной системы. Резервуаром для вируса бешенства служат дикие и бродячие животные, преимущественно хищники, некоторые виды грызунов, а также домашний скот.
Наибольшее число случаев заражения регистрируется в весенне-летний период. Стоит отметить, что у детей заболевание развивается быстрее, чем у взрослых.
Причины появления бешенства
Вирус Neuroiyctes rabid передается через биологические жидкости (как правило, через слюну) и попадает в организм преимущественно в результате укуса зараженного животного. Передача инфекции может произойти и в случае непосредственного контакта слюны инфицированного животного со слизистыми оболочками или свежими ранами на коже человека. Причем животное считается заразным уже за 3-7 дней до появления клинических симптомов.
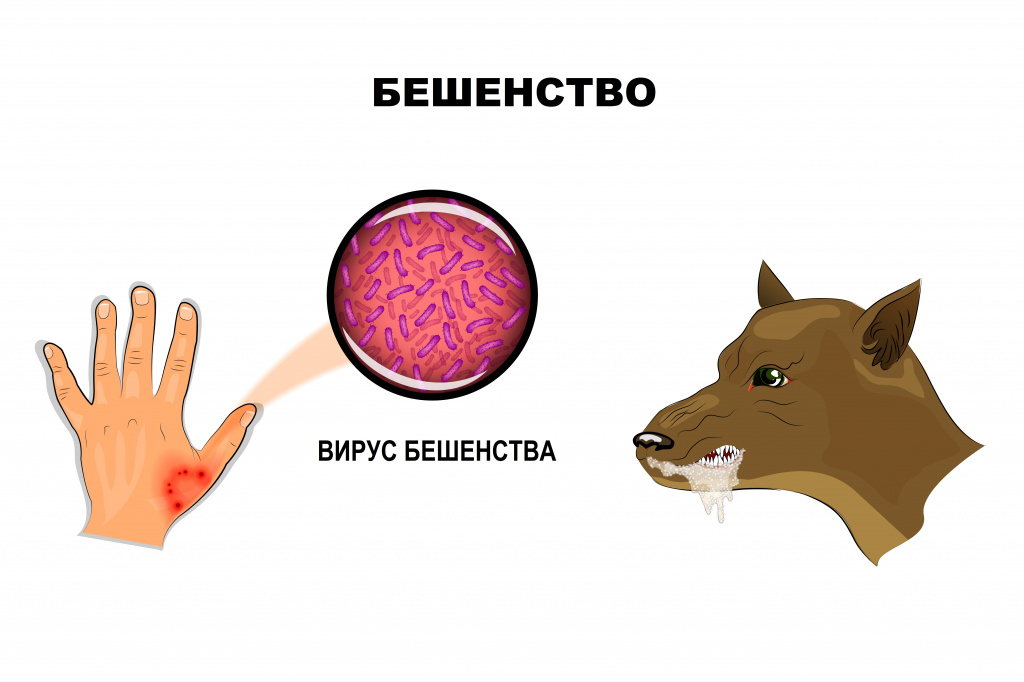
Передача инфекции от человека человеку при укусе или со слюной теоретически возможна, но ни разу не подтверждалась.
Бешенство развивается далеко не в каждом случае: при укусе конечности риск развития заболевания составляет около 23%, а в случае повреждения шеи, лица и кистей рук доходит до 95%.
Проникая в организм человека, вирус распространяется по нервным волокнам, но может разноситься с током крови и лимфы. Он разрушает нервные клетки и на их месте оставляет специфические образования - тельца Бабеша-Негри. Спустя некоторое время вирус достигает спинного и головного мозга, где вызывает воспалительный процесс, характеризующийся тяжелой симптоматикой. Из-за перерождения клеток нервных волокон развиваются функциональные расстройства внутренних органов и систем.
Во внешней среде вирус очень быстро погибает под прямыми солнечными лучами и в течение десяти минут при нагревании до 60°С. Желудочный сок уничтожает его в течение 20 минут, спирт и другие средства дезинфекции – практически мгновенно. При низких температурах вирус может сохраняться в течение нескольких недель, однако при этом теряет вирулентность.
В большинстве случаев причиной болезни становится отсутствие у людей необходимых знаний, а также небрежное отношение к собственному здоровью. Человек часто не придает должного значения тому, что был укушен, относясь к ране как к обыкновенной царапине.
За медицинской помощью нужно обращаться не только после укуса, но даже после попадания слюны на кожу, целостность которой нарушена.
Классификация заболевания
В Международной классификации болезней 10-го пересмотра бешенство имеет код А82:
A82.0 - Лесное бешенство.
A82.1 - Городское бешенство.
A82.9 - Бешенство неуточненное.
Клинические формы бешенства:
- бульбарная;
- менингоэнцефалитическая;
- мозжечковая;
- паралитическая.
1-я стадия (от 24 часов до 3 дней) характеризуется болезненностью раны, гиперреактивностью и зудом кожи в месте укуса, отечностью тканей. У больного наблюдается субфебрильная температура (до 37,3оС), головная боль, слабость, может быть тошнота и рвота. Если рана на лице, то у человека развиваются обонятельные и зрительные галлюцинации. Психические отклонения проявляются депрессией, апатией, необъяснимой тревожностью, раздражительностью.
2-я стадия длится 2-4 дня, характеризуясь гипервозбуждением и гидрофобией (человек не может пить из-за спазма глотательной мускулатуры, а по мере прогрессирования болезни этот спазм возникает даже от звука льющейся воды). Урежается частота дыхания, появляются лицевые судороги в ответ на яркий свет, резкие звуки, ветер или сквозняк. Зрачки расширяются, взгляд фиксируется в одной точке. У больного учащается пульс, происходит обильное слюно- и потоотделение.
Развиваются психические нарушения: человек становится буйным, агрессивным и представляет угрозу себе и окружающим. Во время таких приступов больной страдает от преследующих его страшных галлюцинаций, а в промежутках между ними к нему может возвращаться сознание.
Диагностика бешенства
При обращении пациента к врачу после укуса агрессивного животного значение имеет осмотр раневой поверхности для определения предположительной длительности инкубационного периода. Затем врач отмечает наличие визуальных признаков заболевания – изменения поведения, размер зрачков и т.д.
Изменения в клиническом анализе крови у всех заболевших бешенством схожи - повышается уровень лимфоцитов, эозинофилы отсутствуют.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Мазок-отпечаток, взятый с поверхности роговицы, указывает на наличие антител, вырабатываемых к попавшей в организм инфекции.
Кроме того, к основным диагностическим мероприятиям относится определение вирусных антигенов в биоптате кожи затылочной части по методу флуоресцирующих антител, а также ПЦР-тест спинномозговой жидкости.
Дополнительно может потребоваться биохимическое исследование крови:
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазмы от клеток, пробу берут в специальную пробирку, содержащую ингибитор гликолиза (флюорид натрия). Синони.
Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины. Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea. Краткая характеристика аналита Мочевина Мочевина является основным азотсодержащим продуктом катаболизма белков и аминокислот в организме человека. .
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat. Краткая характеристика определяемого вещества Креатинин Креатинин – низкомолекулярное азотсодержащее вещество, продукт метаболизма креа.
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок. Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР. Краткая характеристика определяемого вещества Общий белок Сыворотка крови (плазма крови, лишенная фибриногена) содержит множество белков, выполняющих разнообразны.
Синонимы: Общий билирубин крови; Общий билирубин сыворотки. Totalbilirubin; TBIL. Краткая характеристика определяемого вещества Билирубин общий Билирубин – пигмент коричневато-желтого цвета, основное количество которого образуется в результате метаболизма гемовой части гемоглобина при дест.
Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl. Краткая характеристика определяемых веществ (Калий, Натрий, Хлор) Калий (К+) Основной внутриклеточный катион. Кал.
ЭЭГ — безопасный и безболезненный метод исследования функционального состояния головного мозга.
К каким врачам обращаться
Следует помнить о смертельной опасности вируса бешенства, поэтому к врачу нужно обращаться сразу после контакта с животным, представляющим даже потенциальную опасность. Оказание первой помощи пострадавшему входит в обязанности врача-хирурга или травматолога, работающего в центре антирабической помощи или в травматологическом пункте. Больной получает инъекцию в день обращения.
Затем может потребоваться помощь врача-терапевта для определения необходимого объема диагностических и лечебных мероприятий, консультация невролога, психоневролога - при поражениях ЦНС.
Лечение бешенства
Единственный способ предотвратить бешенство и смерть зараженного им человека – своевременная (во время инкубационного периода) вакцинация с использованием сухой антирабической вакцины и антирабического иммуноглобулина. Место укуса обкалывают раствором антирабического иммуноглобулина (RIG) в дозе 20 МЕ/кг массы тела.
Схема антирабической вакцинации после контакта с животным – 0-й день (день обращения) – 3-й день – 7-й день – 14-й день – 30-й день – 90-й день. Если животное известно и не погибло от бешенства через 10 дней после нанесения укусов, курс вакцинации можно прекратить.
Она состоит в тщательном промывании раны проточной водой и мыльным раствором, обработке краев раны йодом или спиртом. Повязку, как правило, не накладывают.
При прохождении курса вакцинации от бешенства пациентам запрещено употреблять спиртные напитки, не рекомендуются чрезмерные физические нагрузки, нахождение в бане и сауне, переохлаждение.
Если больной получает параллельно лечение иммунодепрессантами или кортикостероидами, необходимо регулярно осуществлять контроль уровня антител к вирусу. Если они продуцируются в недостаточном количестве, то необходима дополнительная терапия.
При выполнении всех перечисленных мер вероятность развития заболевания удается свести практически к нулю.
После появления клинических симптомов заболевания эффективное лечение становится невозможным, усилия медиков направлены лишь на уменьшение страданий пациента. Ему назначают противосудорожные и снотворные препараты, помещают в затемненную палату с хорошей шумоизоляцией, вводят обезболивающие средства (опиоидные анальгетики) и транквилизаторы. Продлить жизнь помогает искусственная вентиляция легких. Однако на текущем уровне развития медицины после появления клинической симптоматики летальный исход наступает во всех случаях.
Показания для экстренной госпитализации:
- множественные рваные раны, укусы лица, шеи, кистей и пальцев рук;
- инфицирование полученных ран;
- отягощенный терапевтический, аллергологический, неврологический или психоневрологический анамнез;
- беременность.
От появления симптомов заболевания до момента смерти больного проходит от 3 дней до 7 дней. Иногда бешенство отличается быстрым прогрессированием и стертой клинической картиной. При этом пострадавший может скончаться в первые сутки после манифестации первых симптомов.
Профилактика бешенства
Бешенство – заболевание, предупреждаемое с помощью вакцин. Профилактическая вакцинация рекомендована лицам, имеющим профессиональные риски, например, дрессировщикам, охотникам, ветеринарам. Противопоказания для введения вакцины от бешенства отсутствуют. Инъекции вводят и женщинам, вынашивающим ребенка, и больным с острыми патологиями. Первые антитела к вирусу начинают вырабатываться через 14 дней после вакцинации, их максимальная концентрация достигается через месяц. Иммунитет от бешенства сохраняется на период до 1 года.
В случаях, когда существует риск краткого инкубационного периода, больному вводят антирабический иммуноглобулин.
Побочные эффекты после вакцинации несущественные по сравнению с возможным заболеванием. В некоторых случаях проявляются аллергические реакции, место инъекции может отекать, уплотняться или болеть.
Вакцину не вводят в следующих случаях:
- если ранение было нанесено птицей (не хищником!);
- если в результате укуса не была повреждена кожа (через плотную ткань);
- если был контакт с человеком, зараженным бешенством;
- если был укус животного, но животное не погибло спустя 10 дней после контакта (инкубационный период у теплокровных животных составляет до 10 дней, после чего животное погибает в случае заражения бешенством).
- Полный медицинский справочник / Пер. с англ. Е. Махияновой и И. Древаль. - М.: АСТ, Астрель, 2006. - 1104 с.
- Клинические рекомендации. Бешенство (гидрофобия) у взрослых. Минздрав РФ, 2019, с. 44.
- Литвиненко Ю.В. Бешенство. Актуальные вопросы / Ю.В. Литвиненко. — Текст: непосредственный // Молодой ученый. — 2016. — № 22 (126). — С. 104-111 .
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также:

