Сроки изоляции больных скарлатиной в стационаре или на дому составляют
Обновлено: 12.05.2024
На основании Федерального закона "О санитарно-эпидемиологическом благополучии населения" от 30 марта 1999 г. N 52-ФЗ (Собрание законодательства Российской Федерации, 1999, N 14, ст. 1650) и "Положения о государственном санитарно-эпидемиологическом нормировании", утвержденного Постановлением Правительства Российской Федерации от 24 июля 2000 г. N 554 (Собрание законодательства Российской Федерации, 2000, N 31, ст. 3295), постановляю:
Ввести в действие с 1 июня 2003 года санитарно-эпидемиологические правила "Профилактика стрептококковой (группы А) инфекции. СП 3.1.2.1203-03", утвержденные Главным государственным санитарным врачом Российской Федерации 7 марта 2003 г.
7 марта 2003 года
Дата введения: 1 июня 2003 года
3.1. ПРОФИЛАКТИКА ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЙ
ПРОФИЛАКТИКА СТРЕПТОКОККОВОЙ (ГРУППЫ А) ИНФЕКЦИИ
1. Область применения
1.1. Настоящие санитарно-эпидемиологические правила (далее - санитарные правила) разработаны в соответствии с Федеральным законом от 30 марта 1999 г. N 52-ФЗ "О санитарно-эпидемиологическом благополучии населения", "Положением о государственном санитарно-эпидемиологическом нормировании", утвержденном Постановлением Правительства Российской Федерации от 24 июля 2000 г. N 554.
1.2. Санитарные правила устанавливают основные требования к комплексу организационных, лечебно-профилактических, санитарно-противоэпидемических (профилактических) мероприятий, своевременное и полное проведение которых обеспечивает предупреждение первичных и вторичных (иммунопатологических и токсико-септических) форм стрептококковой (группы А) инфекции.
1.3. Соблюдение санитарных правил является обязательным для граждан, индивидуальных предпринимателей и юридических лиц.
1.4. Контроль за выполнением настоящих санитарных правил осуществляют органы и учреждения государственной санитарно-эпидемиологической службы Российской Федерации.
2. Профилактические мероприятия
2.1. Профилактические мероприятия направлены на раннюю и активную диагностику, этиотропное лечение, изоляцию больных в организованных коллективах.
2.2. Выявление больных стрептококковой инфекцией осуществляют врачи всех специальностей, средние медицинские работники лечебно-профилактических, детских, подростковых, оздоровительных и других учреждений, независимо от ведомственной принадлежности и форм собственности; врачи и средние медицинские работники, занимающиеся частной медицинской практикой при всех видах оказания медицинской помощи, в том числе:
при обращении населения за медицинской помощью в лечебно-профилактические учреждения;
при оказании медицинской помощи на дому;
на приеме у врачей, занимающихся частной медицинской практикой;
при медицинском наблюдении и бактериологическом обследовании лиц, контактировавших с больным стрептококковой инфекцией в семье или дошкольном детском учреждении.
2.3. Бактериологическому обследованию на наличие возбудителя стрептококковой инфекции подлежат:
больные менингитом, наружным инфекционным отитом, острым синуситом, пневмонией, инфекциями кожи и подкожной клетчатки, инфекционным миозитом, фасциитом, синдромом токсического шока, ангиной.
2.4. Для купирования вспышек респираторного стрептококкоза в организованных коллективах проводят лечение больных со всеми формами стрептококковой инфекции.
2.5. С целью профилактики реализации воздушно-капельной передачи возбудителя в организованных коллективах детей и взрослых проводят санитарно-гигиенические мероприятия: уменьшение численности коллектива, его скученности, общие санитарные мероприятия.
2.6. Обязательному учету и регистрации в установленном порядке подлежит одна из клинических форм стрептококковой инфекции - скарлатина. Информация о каждом выявленном случае заболевания скарлатиной передается из ЛПУ в территориальный ЦГСЭН по телефону в течение 2 ч с момента установления диагноза, экстренное извещение направляется в течение 12 ч.
3. Противоэпидемические мероприятия
3.1. Первичные противоэпидемические мероприятия, направленные на локализацию и ликвидацию очага стрептококковой инфекции, осуществляет врач лечебно-профилактического учреждения или другой медицинский работник, выявивший больного.
3.2. Мероприятия в отношении больных
3.2.1. Обязательной госпитализации подлежат:
больные с тяжелыми и средне-тяжелыми формами инфекции;
больные из детских учреждений с круглосуточным пребыванием детей (дома ребенка, детские дома, школы-интернаты, санатории и т.д.);
больные из семей, где имеются дети в возрасте до 10 лет, ранее не болевшие скарлатиной;
больные при невозможности осуществления изоляции и надлежащего ухода за ними на дому;
больные из семей, где имеются лица, работающие в детских дошкольных учреждениях, хирургических и родильных отделениях, детских больницах и поликлиниках, молочных кухнях, - при невозможности их изоляции от больного.
3.2.2. Выписка больного скарлатиной из стационара осуществляется после его клинического выздоровления, не ранее 10 дней от начала заболевания.
3.2.3. Дети, посещающие детские дошкольные учреждения и первые 2 класса школ, переболевшие скарлатиной, допускаются в эти учреждения через 12 дней после клинического выздоровления.
3.2.4. Дети из закрытых детских учреждений (дома ребенка, детские дома, санатории, школы-интернаты) подлежат дополнительной двенадцатидневной изоляции после выписки из стационара. Допускается их изоляция в том же детском учреждении при наличии для нее условий.
3.2.5. Взрослые, работающие в детских дошкольных учреждениях, детских учреждениях с круглосуточным пребыванием детей, хирургических и родильных отделениях, детских больницах и поликлиниках, молочных кухнях, перенесшие скарлатину, после клинического выздоровления переводятся на другую работу на срок в 12 дней.
3.2.6. Больные ангинами из очага скарлатины, выявленные в течение 7 дней с момента регистрации последнего случая скарлатины, не допускаются в выше перечисленные учреждения в течение 22 дней с начала заболевания.
3.2.7. За лицами, переболевшими скарлатиной и ангиной, устанавливается диспансерное наблюдение в течение одного месяца после выписки из стационара. Через 7 - 10 дней проводится клиническое обследование и контрольные анализы мочи и крови, по показаниям - электрокардиограмма. Обследование повторяют через 3 недели, при отсутствии отклонений от нормы снимают с диспансерного учета. При наличии патологии, в зависимости от ее характера, переболевшего передают под наблюдение соответствующего специалиста (ревматолога, нефролога и др.).
3.3. Мероприятия в отношении контактных в очаге скарлатины
3.3.1. При регистрации заболевания скарлатиной в детском дошкольном учреждении проводят следующие мероприятия:
на группу, где выявлен больной, накладывается карантин сроком на 7 дней с момента изоляции последнего больного;
в течение карантина прекращается допуск новых и временно отсутствовавших детей, ранее не болевших скарлатиной. Не допускается общение с детьми из других групп детского учреждения;
в карантинной группе у детей и персонала в обязательном порядке проводится осмотр зева и кожных покровов с утренней термометрией не менее 2-х раз в день;
при выявлении в очаге скарлатины у кого-либо из детей повышенной температуры или симптомов острого заболевания верхних дыхательных путей их изолируют от окружающих и проводят обязательный осмотр педиатром;
дети, переболевшие острыми заболеваниями верхних дыхательных путей из очагов скарлатины, допускаются в коллектив после полного клинического выздоровления со справкой от педиатра. Ежедневно до 15 дня с начала болезни они осматриваются на наличие кожного шелушения на ладонях (для ретроспективного подтверждения стрептококковой инфекции);
всем лицам, контактировавшим с больным, а также имеющим хронические воспалительные поражения носоглотки, проводят санацию;
персоналу детского учреждения не позднее 2-го дня после возникновения очага скарлатины проводят медицинское обследование отоларингологом для выявления и санации лиц с ангинами, тонзиллитами, фарингитами.
3.3.3. Дети, посещающие дошкольные коллективы и первые два класса школы, ранее не болевшие скарлатиной и общавшиеся с больным скарлатиной в семье (квартире) до его госпитализации, не допускаются в детское учреждение в течение 7 дней с момента последнего общения с больным. Если больной не госпитализирован, дети, общавшиеся с ним, допускаются в детское учреждение после 17 дней от начала контакта и обязательного медицинского осмотра (зев, кожные покровы и др.).
3.3.4. Взрослые, общавшиеся с больным скарлатиной до его госпитализации, работающие в детских дошкольных учреждениях, первых двух классах школ, хирургических и родильных отделениях, детских больницах и поликлиниках, молочных кухнях, допускаются к работе и подлежат медицинскому наблюдению в течение 7 дней после изоляции заболевшего с целью своевременного выявления скарлатины и ангин.
3.3.5. Дети, ранее болевшие скарлатиной, взрослые, работающие в детских дошкольных учреждениях, первых двух классах школ, хирургических и родильных отделениях, детских больницах и поликлиниках, молочных кухнях, общавшиеся с больным в течение всей болезни, допускаются в детские учреждения и на работу. За ними устанавливается ежедневное медицинское наблюдение в течение 17 дней от начала заболевания.
3.3.6. При регистрации заболевания скарлатиной в школе карантинные мероприятия не проводят.
3.3.7. При регистрации случая заболевания скарлатиной в 1 - 3 классах всем детям ежедневно в течение 7 дней после изоляции больного проводят медицинский осмотр (зев, кожные покровы и др.). При выявлении острых респираторных поражений (ангина, фарингит и др.) их отстраняют от занятий с уведомлением участкового врача. Детей, переболевших ангиной и фарингитом, ежедневно в течение 15 дней с начала болезни осматривают на наличие шелушения кожных покровов на ладонях для ретроспективного подтверждения скарлатины. Они допускаются в коллектив после клинического выздоровления и предоставления справки от участкового врача. Детям с хроническими тонзиллитами проводится санация.
3.4. Дезинфекционные мероприятия
3.4.1. Текущей дезинфекции в очагах скарлатины подлежат: посуда, игрушки и предметы личной гигиены с применением дезинфекционных средств, разрешенных в установленном порядке, в соответствии с инструкциями по их применению.
3.4.2. Заключительная дезинфекция в очагах стрептококковой инфекции не проводится.
4. Эпидемиологический надзор
Эпидемиологический надзор осуществляется центрами государственного санитарно-эпидемиологического надзора с целью совершенствования мероприятий, направленных на профилактику стрептококковой инфекции среди населения.
5. Гигиеническое воспитание и образование граждан
по вопросам профилактики стрептококковой инфекции
5.1. Гигиеническое воспитание и обучение граждан осуществляется:
в процессе воспитания и обучения в дошкольных и других образовательных учреждениях;
при подготовке, переподготовке медицинских работников;
при профессиональной и гигиенической подготовке и аттестации работников детских дошкольных учреждений и школ;
при профессиональной и гигиенической подготовке и аттестации работников, деятельность которых связана с производством, хранением, транспортировкой и реализацией пищевых продуктов.
5.2. В целях пропаганды профилактики стрептококковой инфекции органы здравоохранения и центры здоровья используют культурно-просветительные учреждения, каналы массовой информации, а также тесно сотрудничают с общественными организациями.
6. Права и обязанности
организаций, предприятий, учреждений в области
профилактики стрептококковой инфекции
6.1. Организации, предприятия и учреждения в соответствии с законодательством Российской Федерации имеют право получать в органах и учреждениях здравоохранения и государственной санитарно-эпидемиологической службы информацию о заболеваемости стрептококковой инфекцией.
6.2. Организации, предприятия и учреждения в соответствии со своей деятельностью обязаны:
проводить санитарно-противоэпидемические мероприятия, направленные на профилактику и предупреждение распространения стрептококковой инфекции;
осуществлять гигиеническое обучение работников по вопросам профилактики стрептококковой инфекции.
7. Права и обязанности граждан
в области профилактики стрептококковой инфекции
7.1. Граждане имеют право в соответствии с законодательством Российской Федерации на получение в органах и учреждениях здравоохранения и государственной санитарно-эпидемиологической службы информации о заболеваемости стрептококковой инфекцией.
7.2. Граждане обязаны:
выполнять требования постановлений, предписаний и санитарно-эпидемиологических заключений должностных лиц, осуществляющих санитарно-эпидемиологический надзор, направленные на профилактику и предупреждение распространения стрептококковой инфекции;
заботиться о гигиеническом воспитании своих детей в области профилактики стрептококковой инфекции.
ОБЩИЕ СВЕДЕНИЯ О СТРЕПТОКОККОВОЙ (ГРУППЕ А) ИНФЕКЦИИ
К стрептококковой (группе А) инфекции относят группу антропонозных заболеваний, вызываемых стрептококком группы А (СГА), характеризующуюся поражением верхних дыхательных путей, кожных покровов и развитием постстрептококковых аутоиммунных (ревматизм, гломерулонефрит) и токсико-септических (некротические фасциит и миозит, синдром токсического шока, метатонзиллярный и перитонзиллярный абсцессы и др.) осложнений.
Болезни, вызываемые СГА, делят на первичные, вторичные и редко встречающиеся формы.
К первичным формам относят стрептококковые поражения ЛОР-органов (ангины, фарингиты, ОРЗ, отиты и др.), кожи (импетиго, эктима), скарлатину, рожу.
Среди вторичных форм выделяют негнойные заболевания с аутоиммунным механизмом развития (ревматизм, гломерулонефрит, васкулиты) и токсико-септические заболевания, при которых аутоиммунный механизм не выявлен (метатонзиллярный и перитонзиллярный абсцессы, некротические поражения мягких тканей, септические осложнения).
К редким формам относят некротические фасциит и миозит, энтерит, очаговые поражения внутренних органов, синдром токсического шока, первичный перитонит, сепсис.
Источник инфекции - человек, больной ангиной, скарлатиной и другими клиническими формами респираторной и кожной стрептококковой инфекции, а также бактерионосители стрептококка группы А. Наибольшее эпидемиологическое значение имеют больные с локализацией микробного очага в области верхних дыхательных путей (скарлатина, ангина). Больные с локализацией очагов стрептококка вне дыхательных путей (стрептококковые пиодермиты, отиты, мастоидиты, остеомиелиты и т.д.) имеют меньшее эпидемиологическое значение в связи с менее активным выделением возбудителя из организма больного.
Механизм передачи стрептококка группы А - аэрозольный, путь передачи - воздушно-капельный. Заражение происходит при тесном длительном общении с больным или бактерионосителем. Возможен алиментарный (пищевой) и контактно-бытовой (через загрязненные руки и предметы обихода) пути инфицирования людей.
40. СП 3.1.2.1203-03 "Профилактика стрептококковой (группы А) инфекции".
41. СП 3.1.2.1319-03 "Профилактика гриппа".
42. СП 3.1.2.1382-03 "Профилактика гриппа". Дополнения и изменения к СП 3.1.2.1319-03.
Скарлатина– острое инфекционное заболевание, проявляющееся мелкоточечной сыпью, лихорадкой, общей интоксикацией, ангиной.


Возбудитель болезни – стрептококк группы А.
Скарлатина относится к очень заразным инфекциям. Заражение происходит от больных или носителей воздушно-капельным путем (при кашле, чихании, разговоре), а также через предметы обихода (посуда, игрушки, белье),пищевым путем (в случае если пищевые продукты, например, молоко, заражённое агрессивным микробом).Особенно опасны больные как источники инфекции в первые дни болезни.
Скарлатина нередко сопровождается тяжелыми осложнениями со стороны сердца, почек, органов слуха и других органов и систем. Скарлатина гораздо опаснее кори. Во время тяжелых эпидемий без врачебной помощи возможно большое число смертельных исходов.
Основные симптомы скарлатины:
Заболевание начинается с повышения температуры до 39 С , рвоты, болью в горле. Сразу отмечается выраженная интоксикация, головная боль, слабость. Через несколько часов или на другой день появляется сыпь, обычно в виде мелких точек на фоне покрасневшей кожи. Особенно густо располагается она на щеках, которые становятся ярко-красными, не покрытый сыпью носогубный треугольник и подбородок. Далее сыпь появляется - на боках, внизу живота, в паху, подмышечных впадинах, под коленями. Сыпь держится в среднем 3-5 дней, но она может исчезать и намного раньше.
Заболеванию подвержены чаще всего дети от 2 до 10 лет, но иногда заражаются и не болевшие ранее взрослые, главным образом, ухаживающие за больным ребенком. Весной и осенью заболеваемость выше, чем в другое время года.
Меры профилактики и защиты.
Предупреждение заболеваемости скарлатиной достигается:
· рациональным выполнением санитарно-гигиенических требований в детских дошкольных учреждениях и других организованных коллективах (ежедневный фильтр детей, влажная уборка, проветривание, обработка игрушек, рациональное наполнение групп, изоляция между группами и т.п.);
· общеукрепляющие мероприятия (закаливание организма, рациональное питание, соблюдение правил гигиены, устранение запылённости, загазованности воздуха, своевременное выявление и лечение заболеваний десен и зубов, тонзиллитов, синуситов, отитов);
· соблюдениемсанитарно-гигиенических правил в жизни и быту;
· проявлениемзаботы о своем здоровье.
В случае заболеваемости скарлатиной в организованных коллективах или появления больного в семье:
· введением карантинав организованных детских коллективах;
· прекращением приемановых и временно отсутствовавших детей в группу, из которой изолирован больной скарлатиной – в течение 7 дней после изоляции больного;
· запрещением перевода детей из данной группы в другие группы в течение 7 дней после изоляции больного;
· недопущением общения с детьми других групп детского учреждения в течение такого же периода.
В квартире, где находится больной:
· исключается контакт с детьми, ограничивается число предметов, с которыми больной может соприкасаться;
· соблюдаются правила личной гигиены. Выделяют отдельную постель, полотенца, предметы ухода, посуду для пищи и питья больного; посуду и предметы ухода за больным хранят отдельно от посуды членов семьи.
· поддерживается чистота в помещениях и местах общего пользования, при этом используется раздельный уборочный инвентарь для комнаты больного и других помещений;
· проводится регулярная влажная уборка (2-3 раза в день), проветривание помещений;
· лица, ухаживающие за больным скарлатиной, должны быть одеты в халат и легко моющееся платье, на голове иметь косынку. При выходе из комнаты больного спецодежду следует снимать, вешать отдельно и прикрывать простыней;
· в квартире целесообразно использовать моющие и дезинфицирующие препараты: соду, мыло;
· регулярно осуществляется стирка и глаженье постельного и нательного белья больного.
Соблюдение вышеуказанных мер профилактики и защиты поможет уберечься от скарлатины и сохранить здоровье Ваших детей!
Что такое ангина? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Этиология (причина ангины)
Впервые стрептококк был обнаружен т. Бильротом в 1874 году.
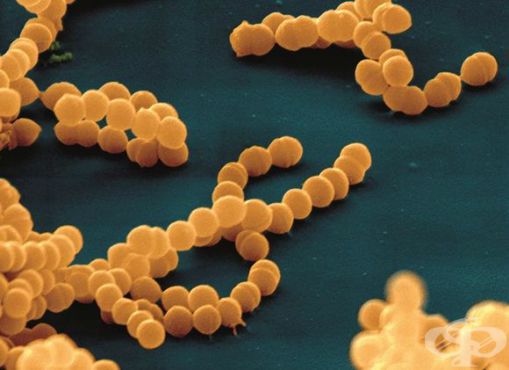
Стрептококки являются неподвижными грамположительными бактериями. Они располагаются парами, цепочками. Их таксономическое деление основано на различиях строения А-липополисахарида (обеспечивает сродство к соединительной ткани).
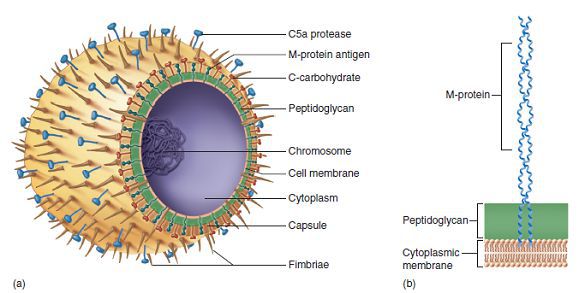
Строение стрептококка:
- Протеины клеточной стенки:
- М — подавляет фагоцитоз, имеет сродство к соединительной ткани сердца;
- Т — фактор типоспецифичности;
- R — нуклеопротеид;
- Протеиназа — вызывает набухание соединительной ткани сердца;
- Стрептокиназа — участвует в переводе плазмина в плазминоген, т. е. вызывает фибринолиз
- Липотейхоевая кислота — обладает сродством к эпителию лимфоидного аппарата глотки, обеспечивает фиксацию стрептококка, т. е. является рецептором;
- Гиалуроновая кислота — входит в состав капсулы, препятствует фагоцитозу возбудителя и расщепляет гликозаминогликаны;
- Стрептолизины:
- S (гемолиз эритроцитов, иммуносупрессия);
- О (кардиотоксичен — воздействует на митохондрии, блокирует тканевое дыхание в сердечной мышце и нарушает проведение сердечных импульсов);
- Эритрогенный экзотоксин — т. н. токсин Дика, вызывающий типичные проявления скарлатины, а в совокупности с другими факторами патогенности поражает капилляры, вызывая точечную сыпь. Первичная инфекция, как правило, протекает по типу скарлатины, а все повторные заражения — по типу ангины, так как к токсину Дика вырабатывается иммунитет. Однако следует помнить, что проявления жизни на Земле весьма обширны и многообразны, и не всегда подчиняются правилам — иногда скарлатина не проявляется, например, при субклинической форме, когда первичное заболевание протекает скрыто, а иммунитет к токсину формируется, или конкретный штамм стрептококка является нетоксигенным, т. е. не вырабатывает токсин, и первая встреча с возбудителем будет типичной ангиной. Также возможна повторная скарлатина, вызванная различными антигенными вариантами стрептококка).
При реакции организма на разные типы стрептококков выделяют однородный иммунитет (стойкий полииммунитет), который защищает от заражения, а также моноиммунитет (обусловленный бактериальными типоспецифичными М-антигенами), который не предохраняет от заболевания другими типами.
Возбудитель чувствителен к высыханию, погибает при нагревании до 60°C за 30 минут, высокочувствителен к антибиотикам пенициллинового и цефалоспоринового рядов. Стрептококки размножаются на кровяном агаре (вызывают гемолиз эритроцитов), могут расти в молочных продуктах, мясном фарше и салатах. [2] [3] [4]
Эпидемиология
Антропоноз. Источник инфекции — больные ангиной, скарлатиной и другими формами стрептококковой инфекции (бета-гемолитический стрептококк группы А) и носители стрептококка.
Механизм передачи: аэрозольный (путь передачи воздушно-капельный), возможен алиментарный (связанный с неполноценным питанием) и контактный пути передачи, особенно у детей раннего возраста.
Восприимчивость к инфекции высокая, сезонность осенне-зимняя. Значительную роль в распространении заболевания имеет повышенная скученность населения. [1] [3] [5]
Факторы риска
Чаще всего ангиной заболевают:
- дети от 5 до 15 лет;
- родители ребёнка школьного возраста;
- взрослые, часто контактирующие с детьми.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ангины
Инкубационный период — до 2-х суток. Начало острое.
- общей инфекционной интоксикации;
- тонзиллита (острый, гнойный);
- углочелюстного лимфаденита.
Повышение температуры, озноб и общая утомляемость
Головные боли и ломота в мышцах
При ангине появляется головная боль (тупая, без чёткой локализации) и выраженная ломота в мышцах и суставах.
Боли в горле
В первые сутки заболевания боли в горле проявляются при глотании, затем переходят в постоянное проявление и могут отдавать в ухо.
Увеличение и болезненность лимфатических узлов
Увеличиваются углочелюстные лимфоузлы, становятся очень болезненными, плотноэластической консистенции, не спаяны между собой и окружающими тканями.
Очень характерными являются данные, получаемые при фарингоскопии:
- открывание рта свободное;
- нёбные дужки, язычок, миндалины и мягкое нёбо в первые дни ярко гиперемированы.
Основные проявления тонзиллитов
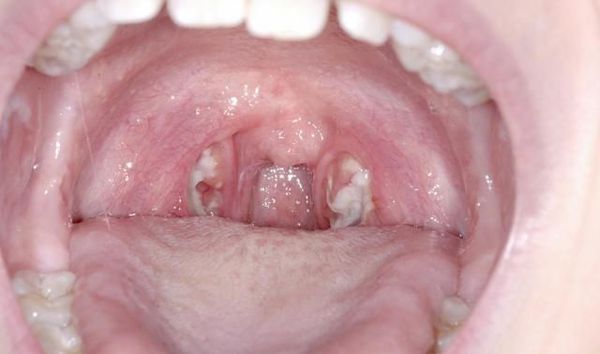
С третьего дня в лакунах появляется отделяемое жёлто-белого цвета (гной) — фолликулярно-лакунарный тонзиллит.
Как выглядит горло при ангине:
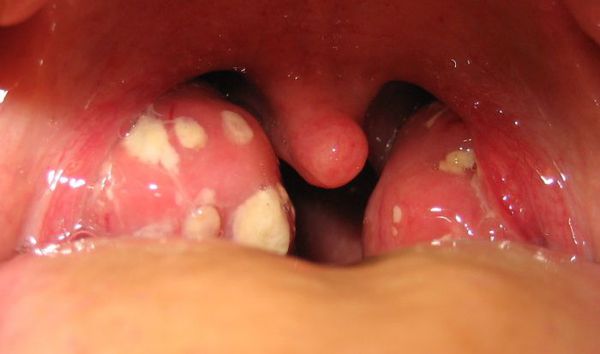
Далее при тяжёлых формах возникает некротический тонзиллит: тёмно-серый цвет миндалин, после отторжения гнойно-некротических масс остаются дефекты ткани.
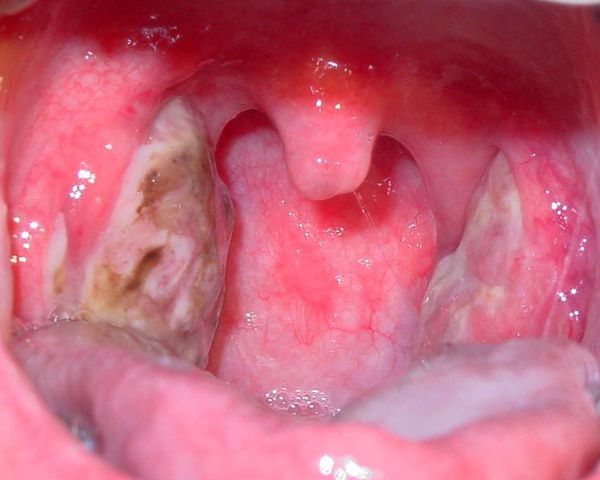
Необходимо помнить, что гнойный налёт при ангине не распространяется за пределы миндалин, легко снимается, не тонет в воде — появление каких-либо других вариантов течения является поводом для сомнения в диагнозе. [2] [3] [5] [6]
Флегмонозный тонзиллит
Флегмонозный тонзиллит — наиболее тяжёлая форма ангины. Характеризуется развитием в ткани миндалин чаще одностороннего гнойного очага без чётких границ. Резко усиливается интоксикация, возникает выраженная болезненность на стороне поражения и отёк, становится сложно открыть рот. Заболевание требует срочного хирургического лечения.
Язвенно-плёнчатая форма тонзиллита
При язвенно-плёнчатой форме ангины возникают изъязвления на поверхности ткани миндалин, сильная болезненность и налёт, который легко снимается шпателем.
Как протекает вирусная и герпесная ангина
"Вирусные ангины" не имеют ничего общего с классической стрептококковой ангиной. Они являются лишь отдельными синдромами при вирусных заболеваниях: аденовирусной, цитомегаловирусной и энтеровирусной (герпангина) инфекции и множестве других. Термин "ангина" применим только к заболеваниям, вызванным бета-гемолитическим стрептококком группы А. Все остальные воспаления ткани миндалины следует называть острым или хроническим тонзиллитом.
По этой причине выделять герпетическую ангину, ангину при дифтерии, гриппе, скарлатине и инфекционном мононуклеозе некорректно.
Как протекает ангина у детей
У детей симптомы ангины более выражены, чем у взрослых. Сильнее интоксикация, ребёнок вялый, отказывается от еды, возможны боли в животе, сильные головные боли, тошнота и рвота.
При каких симптомах ангины стоит бить тревогу
Когда обратиться к врачу:
- при подъёме температуры свыше 37,5 °C;
- сильной и мучительной боли в горле;
- выраженной интоксикации;
- болезненности углочелюстных лимфатических узлов.
Патогенез ангины
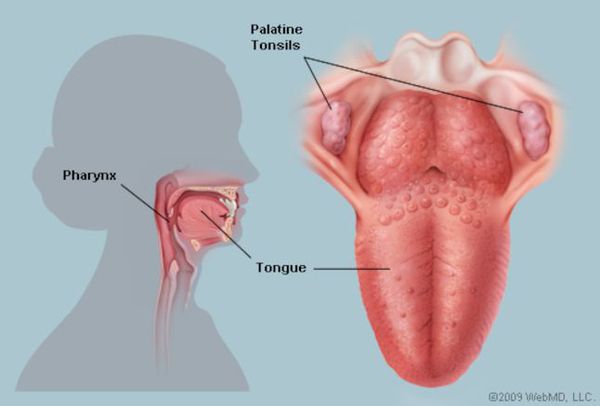
Ворота инфекции — лимфоидные образования кольца Пирогова — Лангханса. Происходит проникновение в них стрептококков, воспалительная реакция и дальнейшее распространение возбудителя, его токсинов и продуктов распада бактерий и клеток организма по лимфатическим путям в углочелюстные лимфоузлы (углочелюстной лимфаденит).
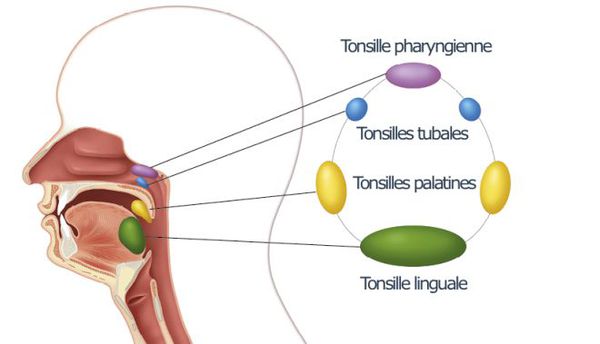
При благоприятном течении этим процесс ограничивается. При барьерной недостаточности стрептококки проникают в околоминдаликовую клетчатку (паратонзиллит, паратонзиллярный абсцесс), вызывают токсическое поражение всего организма. При проходе через слуховую трубу в среднее ухо возбудитель способен вызвать развитие отита и синусита. Достаточно редко при выраженном иммунодефиците развивается сепсис.
В ответ на проникновение бактериальных антигенов в организме больного образуются антитела, которые при взаимодействии с антигенами образуют циркулирующие иммунные комплексы антиген-антитело (АГ-АТ). В норме они разрушаются путём фагоцитоза, комплементом и не вызывают иммунопатологических реакций. Однако бывают ситуации, когда механизмы элиминации не срабатывают.
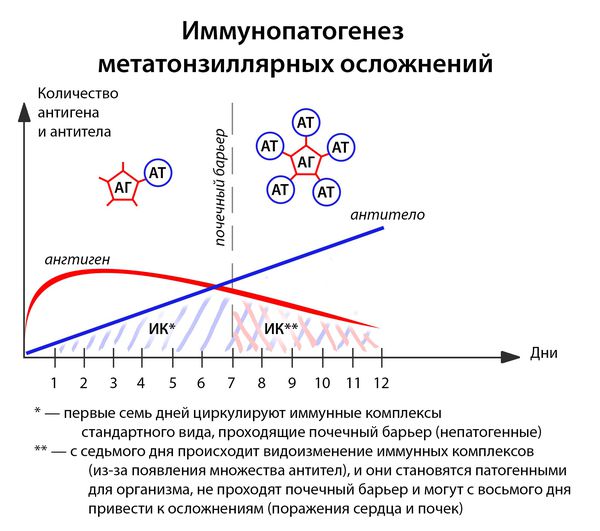
Иммунные комплексы оседают на базальной мембране сосудов (почек) и разрушают её. Далее происходит разрушение подлежащей соединительной ткани. Условиями для этого являются:
- большое количество образующихся иммунных комплексов (при сильном иммунитете, например, у подростков до 17 лет);
- массивная антигенемия (при несвоевременном лечении, высокой вирулентности возбудителя);
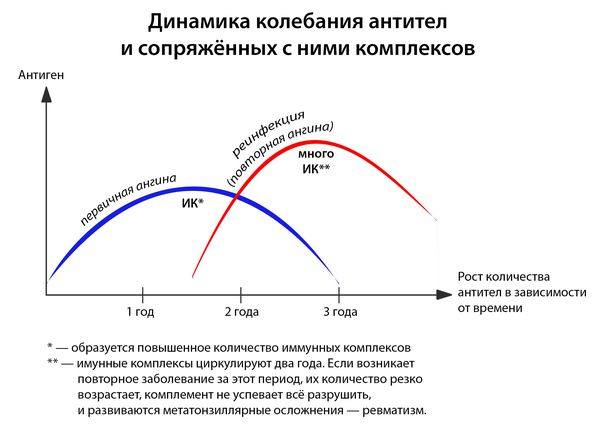
- частые повторные заболевания (2 года после перенесенной ангины — это период повышенного риска).
Иммунитет развивается с третьего дня: макрофаги подготавливают антигены, образуется суперантиген, и лишь затем передают его Т- и В-лимфоцитам, вырабатывающим специфические антитела. [1] [3] [4]
Классификация и стадии развития ангины
По степени тяжести ангина бывает:
- лёгкой;
- среднетяжёлой;
- тяжёлой.
По клинической форме:
- первичная — возникшая впервые или не раньше двух лет после ангины, перенесённой ранее);
- повторная — результат реинфицирования людей с повышенной восприимчивостью в течении двух лет от первичной ангины.
По характеру воспаления миндалин:
- катаральная ангина — покраснение и отёк миндалин;
- фолликулярная ангина — фолликулы белого цвета в ткани миндалин;
- лакунарная ангина — гнойное отделяемое из лакун миндалин;
- некротическая ангина — некроз ткани миндалин;
- гнойно-некротическая ангина — некроз и гнойное расплавление ткани миндалин.
- ангина язычной миндалины;
- ангина гортанных валиков;
- ангина нёбных миндалин;
- комбинированная ангина. [3][4]
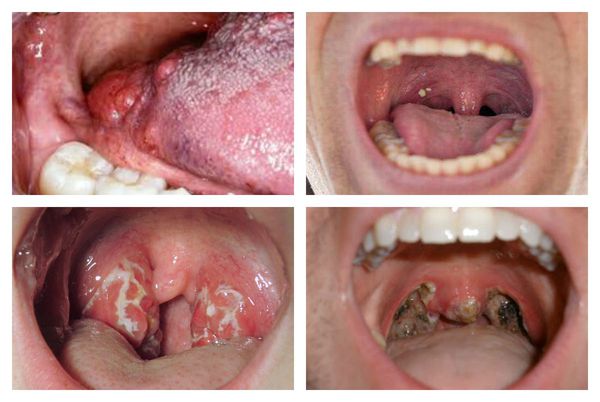
Осложнения ангины
Осложнения ангины включают пара и метатонзиллярные процессы.
В острый период могут возникнуть:
- паратонзиллит, паратонзиллярный абсцесс (усиление лихорадки, односторонний характер болей, гиперсаливация, болезненность при открывании рта, асимметрия язычка, односторонний отёк, выраженная гиперемия мягкого нёба);
- инфекционно-токсический миокардит (боли в сердце, перебои в его работе, изменение размеров сердца, появление шумов, одышка, повышение ЛДГ на 1-2 нормы); (воспаление придаточных пазух носа);
- медиастенит (воспаление органов средостения — появление боли за грудиной, одышка);
- заглоточный абсцесс (нагноение лимфатических узлов и клетчатки заглоточного пространства — затруднение глотания, одышка, усиление инотоксикации);
- сепсис (полиорганное заражение, циркуляция возбудителя в крови).
В период выздоровления:
Диагностика ангины
Подготовка к посещению врача
При повышении температуры свыше 37,5 °С, сильной и мучительной боли в горле, болезненности углочелюстных лимфатических узлов и выраженной интоксикации нужно как можно скорее посетить терапевта. Специальная подготовка для этого не требуется.
Лабораторная диагностика
К методам лабораторной диагностики относятся:
- клинический анализ крови (нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ);
- общий анализ мочи (мочевой синдром при осложнениях);
- ЭКГ (выполняется в день поступления и при выписке, могут быть признаки гипоксии, нарушения проводимости);
- бактериальный посев с миндалин (мазок) на бета-гемолитический стрептококк (и дифтерию);
- биохимия крови (АСЛО, РФ, СРБ). [3][4]
Дифференциальная диагностика
Боли в горле и повышение температуры тела являются достаточно частыми симптомами множества заболеваний, поэтому вопросы отличия ангины от других патологий являются основополагающими в практике любого врача:
Как отличить ангину от ОРЗ или фарингита
При остром респираторном заболевании поражается не паренхима миндалин, а в основном слизистая оболочка ротоглотки и других отделов респираторного тракта, отсутствует углочелюстной лимфаденит. При фарингите затрагиваются поверхностные слои гортани (слизистая оболочка).
Лечение ангины
Как долго лечится ангина
Режим и диета. Рекомендации и противопоказания для заболевших
Лечение осуществляется в домашних условиях, тяжёлые и осложнённые формы ангины лечатся в стационаре.
Режим палатный, диета — общий стол, при выраженном болевом синдроме показана механически и химически щадящая пища, обильное питьё.
Народные методы терапии. Лечение ангины народными способами и средствами недоказательной медицины недопустимо — это опасно для жизни и здоровья.
Антибиотики — лекарства для лечения ангины
Несмотря на длительное и широкое применение антибактериальных препаратов первого поколения бета-гемолитический стрептококк остаётся высокочувствителен к пенициллиновой и аминопенициллиновой группе антибиотиков, которые и являются препаратами первого выбора терапии — к концу вторых суток применения антибиотиков возбудитель уже погибает. При невозможности использования препаратов данных групп возможна замена на цефалоспориновый или макролидный ряд антибиотиков.
Уход на дому
При лечении ангины на дому первые три дня показано активное ежедневное наблюдение врача в целях своевременного выявления развития осложнений и исключения дифтерии зева.
В качестве патогенетической и симптоматической терапии широко используется:
- антисептические растворы — орошение ротоглотки и миндалин;
- полоскания горла;
- антигистаминные препараты;
- общеукрепляющие средства для повышения иммунитета;
- дезинтоксикационная парентеральная инфузионная терапия — при выраженном синдроме общей инфекционной интоксикации.
Основа лечения ангины — это высокоэффективная антибактериальная терапия. Поэтому применение трав, снимающих боль в горле, и ингаляций при болезни являются лишь вспомогательными. Противогрибковые препараты и компрессы при патологии не используются.
Выписка больных
Выписка пациентов осуществляется не ранее семи дней нормализации температуры тела при условии нормальных анализов крови, мочи и ЭКГ. [2] [3] [6]
Лечение гнойной ангины
В большинстве случаев ангина — это гнойно-воспалительное заболевание, которое требует скорейшего применения антибиотиков и при необходимости нестероидных противовоспалительных и противоаллергических средств.
Лечение простой и хронической ангины
Ангина — это острое заболевание без хронических форм. Однако есть термин "стрептококковое носительство" — отсутствие болезни как таковой, чаще на фоне хронической ЛОР-патологии. В этом случае проводят санирование очага, применяют антибиотики с учётом чувствительности к ним и аппаратно промывают миндалины.
Стоит ли удалять гланды
При ангине не удаляют миндалины. Хирургическое лечение возможно лишь при флегмонозной форме ангины и при редких случаях тяжёлого течения заболевания. При развитии осложнений, например, паратонзиллярного абсцесса производится вскрытие гнойника под местной анестезией и его санация.
Прогноз. Профилактика
Прогноз обычно благоприятный. У людей с тяжёлым иммунодефицитом повышенный риск развития осложнений в острый период болезни.
Поможет ли профилактика
Методы профилактики ангины не разработаны. Основное значение при возникновении очага заболевания имеют:
- изоляция больного и его лечение;
- обследование и санация контактных лиц (бактерионосителей);
- при частых повторных заболеваниях — бициллинопрофилактика, по показаниям — удаление миндалин (решение принимает ЛОР-врач);
- здоровый образ жизни, закаливание, приём витаминов.[reference:] [4]
Кормление грудью при болезни
Грудное вскармливание при ангине можно продолжить. Однако необходимо соблюдать меры профилактики заражения ребёнка:
- не дышать и не кашлять на него;
- чаще мыть руки;
- пользоваться защитной маской, не забывать постоянно менять её;
- регулярно проветривать помещение.
Также следует принимать индивидуально подобранный антибиотик, разрешённый при грудном вскармливании.
Скарлатина обычно начинается с одного из следующих симптомов: больное воспаленное горло, рвота, высокая температура, головная боль. В течение одно-двух первых дней сыпь не появляется. Начинается она с влажных теплых частей тела, таких, как боковые части груди, пах, спина, на которой лежит ребенок. С расстояния она кажется состоящей из одинаковых красных пятен, но если приглядеться, видно, что каждое пятно состоит из крошечных красных точек на воспаленной коже. Сыпь может захватить все тело и лицо, но область вокруг рта обычно остается бледным. Горло краснеет, иногда очень сильно, и спустя какое-то время краснеет и язык, сначала по краям. Когда у ребенка поднимается температура и болит горло, вы, конечно, должны вызвать врача.
Скарлатина — острое инфекционное заболевание, относится к стрептококковой инфекции, вызываемые гемолитическим стрептококком. Характеризуется симптомами интоксикации, ангиной и высыпаниями на коже.
Этиология скарлатины. Возбудитель скарлатины — Streptococcus pyogenes (ранее называемый S.haemolyticus) — β -гемолитический стрептококк группы А, относится к роду Streptococcus; шаровидные или овоидные аспорогенные, грамположительные, хемоорганотрофные факультативно-аэробные бактерии рода Streptococcus, сем. Streptococcaceae. Располагаются попарно или цепочками, неподвижны. Образуют капсулу, легко превращаются в L-форму. Гемолитические стрептококки делятся по группоспецифическому полисахариду на 17 серологических групп, которые обозначаются буквами (от А до S). Сама группа А в свою очередь делится на 55 сероваров в зависимости от наличия тех или иных типоспецифических антигенов М и Т. Содержит и продуцирует различные субстанции и токсины (стрептолизины, стрептокиназу, стрептодорназу — стрептококковая ДНКаза и др.). Общим для всех серотипов является эритрогенный токсин (термолабильная фракция токсина Дика). Ведущими являются 1, 2, 4, 10-й и 27-й серовары.
Отличительным признаком гемолитического стрептококка является свойство вырабатывать гемолитический яд, вследствие чего при росте его на средах с кровью последняя гемолизируется. При посеве гемолитического стрептококка на чашке с кровяным агаром через 24 часа вокруг его колонии появляется зона просветления диаметром в 2—3 мм.
Вне человеческого организма стрептококк долго сохраняет жизнеспособность. Температуру в 60° он выдерживает до 2 часов. Кипячение, так же как и растворы сулемы 1 : 1 500 и карболовой кислоты 1 : 200, убивает стрептококка в 15 минут.
Гемолитический стрептококк чувствителен к антибиотикам — пенициллину, макролидаму, тетрациклину и др.
Эпидемиология скарлатины. Источником инфекции является больной скарлатиной, носитель стрептококка, а также больной стрептококковой ангиной или назофарингитом. Скарлатина передается воздушно-капельным путем. Однако возможна передача инфекции через загрязненные предметы обихода, игрушки, одежду больных.
Наибольшая заболеваемость наблюдается среди детей дошкольного и раннего школьного возраста. Дети до года жизни заболевают скарлатиной очень редко, так же редко болеют взрослые. Наиболее часто скарлатина регистрируется в осенне-зимний период.
Первоначальным источником инфекции при скарлатине является больной или реконвалесцент, в зеве и носоглотке которого содержится возбудитель инфекции. Какую роль в переносе скарлатины играют здоровые люди, соприкасавшиеся с больными, мы точно не знаем, но отрицать возможность распространения инфекции этим путем нет оснований. Вирус скарлатины попадает во внешнюю среду с отделяемым слизистых оболочек зева и носоглотки. Рассеивается он главным образом капельным путем. До недавнего времени думали, что особенно заразительны кожные чешуйки при шелушении скарлатинозных больных. Но теперь имеется достаточно оснований считать, что слущивающийся при шелушении эпителий содержит возбудителя скарлатины только в том случае, если кожа больного — носителя скарлатинозного вируса — загрязнена отделяемым слизистых оболочек его зева или носоглотки, что практически, конечно, происходит почти всегда. Заражение другого лица через слущивающиеся чешуйки реконвалесцента может произойти только в том случае, если чешуйки попадут в рот этому лицу. Больной скарлатиной становится заразительным от начала заболевания. Заразительным больной остается и в период реконвалесценции. Большинство реконвалесцентов становится не опасным для окружающих через 35—40 дней от качала заболевания. Обязательный срок изоляции скарлатинозных больных — 40 дней. Реконвалесценты с осложнениями в виде ангины, гнойного воспаления среднего уха, нагноения желез и др. представляют опасность для окружающих в течение более длительного времени. Особенно опасны реконвалесценты с воспалительными явлениями в зеве и носоглотке (ангина, насморк).
Заразительность реконвалесцента, несомненно, увеличивается, если он приходит в контакт со скарлатинозными больными, находящимися в разгаре болезни. Это объясняется тем, что реконвалесцент, уже освободившийся от носительства, может вновь инфицироваться от окружающих его больных. Если в палату выздоравливающих помещают свежих больных, то выздоравливающие вновь становятся носителями инфекции.
Напротив, скарлатинозные реконвалесценты становятся не заразительными для окружающих при следующих условиях:
- гигиеническое содержание, индивидуальный уход и тщательное проведение текущей дезинфекции в больничных палатах;
- изоляция в маленьких палатах на 3—4 койки, что ограничивает до минимума контакт с другими больными;
- пребывание реконвалесцентов в хорошую погоду на открытых террасах или усиленная вентиляция палат (открывание в хорошую погоду окон);
- индивидуальная изоляция в течение 12 дней на дому после выписки из больницы и пользование свежим воздухом. Последнее правило следовало бы широко применять в отношении всех выписывающихся из скарлатинозных отделений;
- санация зева и носоглотки путем орошения раствором пенициллина (2 000 ME в 1 см 3 ); лучше чередовать его с другими антибиотиками (грамицидин) .
Возбудитель скарлатины стоек во внешней среде. Предметы, которыми пользовались больные, особенно белье, постель, игрушки,, книги скарлатинозного ребенка, и помещение, где находился больной, могут долгое время служить источником распространения инфекции.
Некоторые пищевые продукты, главным образом загрязненное скарлатинозным больным молоко, могут служить источником распространения скарлатины.
Однако роль загрязненных предметов ничтожна в сравнении с ролью больного человека и реконвалесцента.
Симптомы. Инкубационный период при скарлатине длится в среднем 3—7 дней, реже растягивается до 12 дней. В отдельных случаях он, невидимому, может укорачиваться до суток. Иногда в течение инкубации дети жалуются на усталость, отсутствие аппетита, головную боль. В большинстве же случаев выраженных продромальных явлений не бывает, и заболевание проявляется внезапно более или менее сильным ознобом или легким познабливанием. Появляется рвота. Температура в течение первых 12 часов достигает высоких цифр (39—40°). Заболевшие дети выглядят тяжело больными и жалуются на общую слабость, жар, тяжесть и боль в конечностях, крестце, головную боль, сухость во рту. Глотание болезненно. Сон нарушен, ночью больной бредит. Уже в этот период находят частый пульс, ограниченную яркую красноту мягкого неба, язычка и миндалин. Подчелюстные лимфатические железы при ощупывании болезненны. Язык обложен серовато-белым налетом. Лицо одутловатое. Щеки лихорадочно красны. В течение первых же суток, редко на 3—4-й день от начала заболевания, появляется характерная скарлатииозная высыпь, состоящая из отдельных ярко-красных мелкоточечных элементов, сливающихся в сплошную красноту. Сыпь начинается с шеи и верхней части груди и в течение 2—4 дней распространяется по всему телу. Лицо скарлатинозного больного в этот период имеет чрезвычайно характерный вид благодаря яркой красноте щек и контрастно белому треугольному участку подбородка и окружности рта (Филатов). Вслед за высыпанием температура слегка поднимается и держится несколько дней на высоких цифрах. В неосложненных случаях одновременно с побледнением сыпи падает и температура, доходя до нормы к 9—12-му дню. В разгар заболевания пульс ускорен, общие явления интоксикации и местные явления в зеве усиливаются. На миндалинах появляется грязнобелый или желто-белый налет, который может распространяться на мягкое небо и язычок. Язык постепенно освобождается от налета и к 4—5-му дню болезни принимает, благодаря увеличенным сосочкам, характерный ярко-красный, малиновый цвет. Подчелюстные железы увеличиваются вместе с нарастанием поражения в зеве; иногда в процесс вовлекаются и затылочные лимфатические железы.
Вместе с исчезновением сыпи и падением температуры постепенно уменьшаются и явления со стороны зева. На коже появляется сначала чешуйчатое, а на 3—4-й неделе — пластинчатое, чрезвычайно характерное, особенно на ладонях рук и на подошвах ног, шелушение.
Шелушение является важным симптомом, который редко отсутствует даже в легких случаях и нередко дает возможность устанавливать поздний диагноз скарлатины.
В течении скарлатины необходимо различать первый период болезни (ангина, сыпь, явления интоксикации и лихорадка), за которым следует период относительного благополучия до 3-й недели, и второй период, с 15—20-го дня, когда развиваются типичные осложнения: лимфаденит, нефрит, отит и пр. Во втором периоде у скарлатинозного больного, по видимому, появляется особая чувствительность к стрептококку, что отражается на частоте и характере осложнений.
Наиболее частыми осложнениями скарлатины являются лимфаденит, отит, синусит, мастоидит, нефрит. В генезе осложнений основную роль играют два фактора: аллергия и вторичная стрептококковая инфекция, поэтому наиболее часто осложнения при скарлатине возникают на 2— 3-й неделе от начала заболевания.
Аллергические осложнения при скарлатине развиваются на 2—4-й неделе заболевания в виде простого лимфаденита, нефрита, синовита, а также аллергических волн. Это проявляется интоксикацией, повышением температуры тела до фебрильных цифр и появлением сыпи различного характера, преимущественно локализующейся на разгибательных поверхностях.
Начиная с конца 2-й недели и в начале 3-й появляются типичные для скарлатины осложнения: нефрит, отит, лимфаденит, мастоидит, артрит.
Исходы скарлатины. В настоящее время преобладают легкие и среднетяжелые формы скарлатины с благоприятным исходом. Из осложнений наиболее часто отмечаются поражение почек и миокарда, что требует обязательного контроля (анализ мочи и ЭКГ) перед выпиской больного.
При диагнозе необходимо учитывать следующие типичные признаки скарлатины :
Лабораторная диагностика. Бактериологический — основной метод лабораторной диагностики, направлен на выделение возбудителя из слизистой оболочки ротоглотки.
Иммунологические методы (кожноаллергическая проба и серологические) направлены на установление иммунного ответа организма на возбудителя и его токсические продукты.
Лечение скарлатины. Основными принципами лечения скарлатины являются:
- диетотерапия (механически щадящая, молочно-растительная);
- постельный режим в остром периоде (5—7 дней);
- дезинтоксикация по общепринятым схемам (ОР и парентерально);
- антибиотикотерапия (макролиды, пенициллины и другие широкого спектра действия антибиотики).
Местное лечение: орошение или полоскание ротоглотки (растворы фурацилина, Люголя, ротокана; имудон, йокс, гексорал, стопангин, тантум верде и др.);
- противовоспалительные и иммунотропные (иммудон, лизобакт);
- десенсибилизирующие средства (димедрол, супрастин, тавегил, зиртек, кларитин и др.);
- симптоматические средства (жаропонижающие и др.);
- физиолечение (кварц, УВЧ).
Необходимо отметить обязательное и раннее назначение антибиотиков, что является профилактикой развития осложнений. Курс антибактериального лечения составляет 5—7 дней, а способ введения (внутрь или парентерально) зависит от тяжести течения скарлатины.
Гигиеническое содержание, целесообразное, полноценное питание и тщательное наблюдение за больным имеют громадное значение для течения скарлатинозного процесса. Палата должна быть теплой (19—20°), но ее следует возможно чаще проветривать. Чистоту кожи необходимо поддерживать ваннами через 3 дня, а в период шелушения — через день. При тяжелом поражении сердечно-сосудистой системы ванны заменяют обертываниями или обтираниями. Зев следует полоскать; маленьким детям его спринцуют несколько раз в день 3% раствором борной кислоты или 0,85% раствором хлористого натрия. Губы, язык и слизистую носа предохраняют от высыхания и трещин смазыванием растительным маслом. При слизисто-гнойном выделении из носа закапывают в нос по 2—3 капли 2% раствора протаргола.
Тщательный ежедневный осмотр больного (уши, железы, суставы) и термометрия лучше всего позволяют
Прогноз при скарлатине определяется прежде всего формой заболевания. Летальность в тяжелых септических и токсико-септических случаях доходит до 50% и выше, но она резко снижается при специфической терапии. Несколько лучше прогноз в чистых токсических случаях в связи с применением сыворотки. При среднетяжелой форме скарлатины летальность равна 5—7%, а при легкой скарлатине она менее 1 %. Прогноз более серьезен у детей до 3 лет. Чрезвычайно ухудшает прогноз присоединившаяся к скарлатине дополнительная инфекция, как грипп, дифтерия и особенно корь. Нередко наблюдается сочетание скарлатины с дифтерией. Всякий случай скарлатины может считаться благополучно окончившимся только после полного выздоровления.
Диспансерное наблюдение осуществляется участковым врачом-педиатром в течение 1 месяца после легкой и среднетяжелой и в течение трех месяцев после тяжелой формы скарлатины. В этот период показаны контроль общего анализа крови и мочи, по показаниям ЭКГ и УЗИ сердца и почек, в плане лечения — витаминотерапия и общеукрепляющие средства. При необходимости — иммунограмма с последующей коррекцией.
Противоэпидемические мероприятия. Госпитализация больных по клиническим и эпидемическим показаниям. При оставлении больного на дому изоляция прекращается после полного клинического выздоровления, но не ранее 10-го дня от начала заболевания.
Реконвалесценты из числа посещающих дошкольные учреждения и первые два класса школы после клинического выздоровления подвергаются дополнительной 12-дневной изоляции. На больных ангиной в очаге инфекции распространяются аналогичные мероприятия.
Дети до 10 лет, контактировавшие с больным, ранее не болевшие скарлатиной, отстраняются от посещения детского учреждения на 7 дней.
Лица, общавшиеся с больным, наблюдаются в течение 7 дней. Проводятся ежедневная термометрия, осмотр ротоглотки и кожи.
Специфическая профилактика не разработана.
Противоэпидемические мероприятия в семейно-квартирном очаге заключаются в следующем:
- Изоляция. Помещение больного в инфекционную больницу. При ранней изоляции скарлатинозного больного значительно снижается опасность рассеивания инфекции среди окружающих. В редких случаях, главным образом по отношению к маленьким детям до 2 лет (опасность внутрибольничного заражения корью, дифтерией и гриппом), можно оставить больного дома, но при следующих условиях: если имеется возможность выделить больному отдельную, изолированную комнату, а также выделить для ухода за ним одно лицо, которое подвергается карантину на все время заболевания ребенка; если проведена текущая и заключительная дезинфекция, если в данной квартире или помещении нет не болевших детей и детей, посещающих школы и детские учреждения, или же взрослых, обслуживающих эти учреждения (учителя, воспитатели, технический персонал и т. д.); за очагом должен вести наблюдение санитарный надзор.
- Установление источника инфекции. Чаще всего этот источник инфекции оказывается в непосредственном окружении больного в виде болеющих стертыми формами скарлатины (ангина у родителей, ухаживающих лиц и старших детей), скарлатинозного реконвалесцента, находящегося еще в заразительной стадии, или больного явной формой скарлатины, находившегося почему-либо в контакте с окружающими детьми в течение нескольких дней болезни. Больных, подозрительных на скарлатину (с ангинами, вызывающими подозрение на то, что это ангина скарлатинозная), необходимо направлять в изоляторы на 3 недели с начала болезни. Если же этих больных приходится оставлять дома, то надо ограничивать возможность капельной инфекции и контакта их с окружающими путем проведения мер личной профилактики. В течение этого периода удается на основании ряда симптомов (шелушение, типичные для скарлатины осложнения) установить наличие или отсутствие скарлатины у этих лиц. У реконвалесцентов, подозреваемых в распространении инфекции, важно установить наличие осложнений со стороны зева, носоглотки и уха или нагноения лимфатических желез. Если возможно, следует произвести исследование слизи из зева или носоглотки на носительство гемолитического стрептококка. Возвращение ребенка, перенесшего скарлатину, в детское учреждение можно допустить только через 12 дней после выписки из больницы, т. е. не ранее 52-го дня с момента заболевания.
- Здоровые дети, бывшие в тесном контакте с больными (дети из одной семьи и квартиры), не допускаются в школы и детские учреждения в течение 12 дней со дня разобщения с больным. В целях санации зева контактированным производится орошение зева и носоглотки 2—3 раза в день раствором пенициллина (2 000 МЕ в1 см 3 ). Взрослые подвергаются карантину до санитарной обработки и заключительной дезинфекции. В школу или детское учреждение, которое посещал больной, посылают извещение о заболевании
- Производится влажная дезинфекция вещей и помещения больного, а также мест общего пользования (коридор, кухня, уборная и т. д.). Белье больного замачивают в дезинфицирующих растворах или кипятят. Постель лучше подвергнуть камерной дезинфекции. Реже проводят газовую дезинфекцию формалином.
- Детям в возрасте от 1 года до 9 лет, не болевшим скарлатиной, можно провести активную иммунизацию по назначению врача.
При появлении скарлатины в детском учреждении необходимо изолировать от здоровых детей не только больного, но и подозрительных на скарлатину детей и взрослых (ангины, нефрит после перенесенной ангины, подозрительное шелушение и т. д.).
Обязательны тщательный анамнез и осмотр всех детей и обслуживающего персонала. Характер дезинфекционных (мероприятий устанавливается на месте при эпидемиологическом обследовании. В большинстве случаев и здесь производится влажная дезинфекция. Размеры карантина индивидуализируются в зависимости от вида учреждения. Естественно, что опасность скарлатинозной вспышки в детском саду или в старших группах яслей, где дети, ввиду их возраста, особенно восприимчивы, больше, чем в школах.
Обычно при своевременной изоляции больного и проведении всех указанных мероприятий повторных заболеваний не бывает. Активная иммунизация в детских учреждениях и школах проводится только по назначению врача.
Читайте также:

