Дифтерия гортани что это такое
Обновлено: 25.04.2024
Что такое острый тонзиллит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркушин Д. Е., онколога со стажем в 12 лет.
Над статьей доктора Меркушин Д. Е. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Острый тонзиллит (Acute tonsillitis) — заболевание инфекционной природы с воздушно-капельным путем передачи, сопровождающееся выраженным синдромом общей интоксикации, местным проявлением которого служит воспаление одной или нескольких лимфатических фолликул глоточного кольца.
Острый тонзиллит вызывают бактериальные, вирусные и грибковые возбудители, а также бактериальные, вирусно-бактериальные, грибково-бактериальные ассоциации. Источником инфекции является больной или бактерионоситель.
Streptococcus pyogenes, Streptococcus группы A (GAS), является наиболее распространенной причиной бактериального фарингита у детей и взрослых. [1]
Прочие возбудители острого тонзиллита: [2]
- стафилококк (Arcanobacterium haemolyticum, Neisseria gonorrhoeae, Corynebacterium diphtheriae);
- анаэробы (синегнойная палочка);
- микоплазмы (m. Pneumoniae);
- хламидии;
- аденовирусы 1–9 типа;
- энтеровирус Коксаки;
- вирус простого герпеса;
- вирус гриппа;
- вирус Эпштейн-Барра и др.
Среди микозов наиболее часто развитие острого тонзиллита вызывают грибы рода Candida в симбиозе с патогенными и условно патогенными кокками.
Язвенно-некротическая тонзиллит вызывается спирохетой Плаута-Венсана в симбиозе с веретенообразной палочкой Венсана.
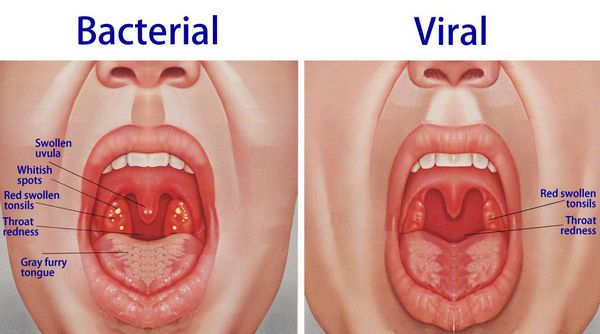
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острого тонзиллита
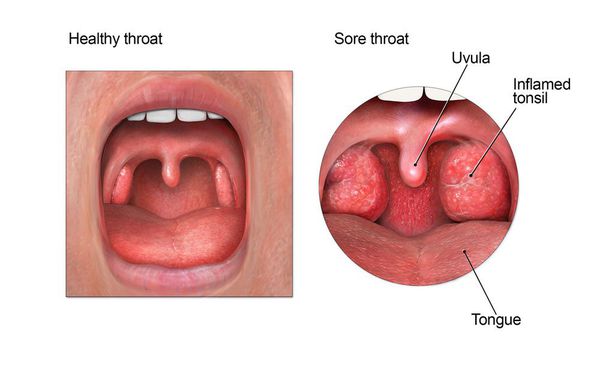
Осмотр глотки позволяет выявить характерные для заболевания изменения.
При катаральной форме заболевания миндалины увеличены, гиперемированы, наблюдается отек и гиперемия мягкого нёба и нёбных дужек. Налета на поверхности миндалин при этом не выявляется. При фолликулярном тонзиллите воспалительный процесс запускается в мелких лимфаденоидных фолликулах, происходит их нагноение, а потом вскрытие. Осмотр глотки в разгар заболевания выявляет на поверхности миндалин нечётко оформленные желтовато-белые точки.
Лакунарный тонзиллит характеризуется появлением в устьях лакун налётов или экссудата, выступающего на поверхность и покрывающего миндалину в виде островков, трудно удаляемого и оставляющего после себя кровоточащую изъязвленную поверхность.
Следствием фолликулярного и лакунарного тонзиллита может быть фибринозная форма заболевания, когда поверхность миндалин сплошь покрывается налетом.
Если возбудитель проникает в паратонзиллярную клетчатку и формируется инфекция мягких тканей, это может привести к флегмонозному тонзиллиту. Данная форма заболевания сопровождается нарастанием интоксикации, усилением боли в горле, появлением асимметричного отека и увеличением шеи, затруднением в наклоне и поворотах головы, появлением характерного неприятного запаха изо рта. По межфасциальным пространствам шеи гнойный процесс может опуститься до уровня клетчатки средостения и вызвать развитие медиастинита.
Для тонзиллита вирусного происхождения (вирус Коксаки типа А) характерны герпетические высыпания на миндалинах, мягком нёбе и нёбных дужках.
При аденовирусном тонзиллите воспалительный процесс в ротоглотке помимо миндалин распространяется на поверхность нёба, задней стенки глотки.
Такая форма острого тонзиллита, как ангина Симановского–Венсана чаще поражает одну миндалину в виде некротических изъязвлений, которые покрыты серым налетом. Признаки интоксикации при этом выражены слабо.
Для острого тонзиллита при системных заболеваниях кровеносной системы характерен некроз слизистой оболочки миндалин, распространение которого может привести к разрушению не только самой миндалины, но и мягкого нёба и стенок глотки с последующим рубцеванием дефекта. Тяжелое общее состояние больного обычно обусловлено течением основного заболевания. [3]
У маленьких детей (особенно у мальчиков) острый тонзиллит, вызванный стрептококками группы А, помимо прочего, может проявляться в виде желудочно-кишечных симптомов (боль в животе, тошнота и рвота). [8]
Патогенез острого тонзиллита
Врожденные и адаптивные иммунные ответы организма являются основополагающими для защиты от стрептококкового фарингита. Иммунные реакции организма также способствуют тяжелым постстрептококковым иммунным заболеваниям. Однако до недавнего времени о них было мало известно.
Клеточные медиаторы врожденного иммунитета, используемые при защите организма от стрептококка группы А, включают эпителиальные клетки, нейтрофилы, макрофаги и дендритные клетки (ДК), которые выделяют ряд растворимых воспалительных медиаторов, таких как антимикробные пептиды (AMP), эйкозаноиды, включая PGE2 и лейкотриен B4 (LTB4), хемокины и провоспалительные цитокины. Ответы Th1 и Th17 играют значительную роль в адаптивном иммунитете в тканях миндалин человека. [9]
Классификация и стадии развития острого тонзиллита
Выделяют три типа заболевания:
- первичные;
- вторичные;
- специфические тонзиллиты.
Возникновение вторичных связано с общими острыми инфекционными заболеваниями (скарлатина, дифтерия и т. д) и системными заболеваниями кровеносной системы (агранулоцитоз, лейкоз).
Специфические тонзиллиты возникают на фоне специфической инфекции (язвенно-пленчатый тонзиллит — ангина Симановского — Плаута — Венсана, вызываемая находящимися в симбиозе веретенообразной палочкой Плаута — Венсана и спирохетой Венсана, герпетический тонзиллит, вызываемый вирусом Коксаки А).
По форме выделяют:
- катаральный;
- фолликулярный;
- лакунарный;
- фибринозный;
- герпетический;
- флегмонозный (интратонзиллярный абсцесс);
- язвенно-некротический (гангренозный);
- смешанные формы тонзиллита.
Осложнения острого тонзиллита
Осложнения заболевания подразделяются на ранние и поздние.
Ранние осложнения возникают из-за распространения инфекции за пределы лимфоидной ткани и нарастания симптомов интоксикации (паратонзиллярный абсцесс, медиастинит, септические состояния, инфекционно-токсический шок, менингит и менингоэнцефалит).
В поздние сроки (через 2-4 недели) возможно развитие острой ревматической лихорадки и поражения почек в виде гломерулонефрита, реактивного артрита, провокация дебюта или обострение уже имеющихся системных аутоимунных заболеваний (красная волчанка, системный васкулит). [10]
Диагностика острого тонзиллита
Помимо общеклинического минимума, в который входят ОАК, ОАМ, ежегодное флюорографическое исследование, обязательным является:
- определение антистрептолизина-O в сыворотке крови;
- взятие мазка из зева и носовых ходов на корнебактерию дифтерии;
- взятие мазка на определение чувствительности микроорганизмов к антибиотикам.
Другие методы диагностики:
- в большинстве случаев показано проведение ЭКГ;
- в некоторых случаях обоснованным будет назначение серологического исследования на вирусы респираторных инфекций;
- молекулярно-биологическое исследование крови на вирус Эпштейна — Барр;
- микроскопическое исследование мазков с миндалин на гонококк;
- бактериологическое исследование слизи с миндалин и задней стенки глотки на анэробные микроорганизмы;
- микологическое исследование носоглоточных смывов на грибы рода кандида;
- определение С-реактивного белка.
Хотя фарингит группы A Streptococcus (GAS) является наиболее распространенной причиной бактериального фарингита у детей и подростков, многие вирусные и бактериальные инфекции имитируют симптомы фарингита. Экстренные клиницисты должны признать симптоматику фарингита GAS и использовать соответствующие средства диагностики и лечения для эффективного лечения антибиотиками.
У людей с острым фарингитом проводится дифференциальная диагностика между фарингитом, вызванным гемолитическим стрептококком А, инфекционным мононуклеозом и другими причинами вирусного фарингита. [11]
Лечение острого тонзиллита
При наличии показаний к госпитализации пациенту выдается направление на госпитализацию в круглосуточный стационар инфекционной больницы. При лечении в амбулаторных условиях на следующий день участковому терапевту в поликлинику по месту прикрепления пациента передается заявка на активное посещение на дому.
Необходима изоляция пациента, частое проветривание помещения, влажная уборка, производится ультрафиолетовое облучение воздуха в помещении с пациентом. Пациенту выдается отдельный набор посуды, недопустимо пользоваться общими полотенцами, зубными щетками.
В период повышения температуры пациенту показан полупостельный режим, по мере стихания синдрома интоксикации и лихорадки — палатный (до 7-го дня нормальной температуры тела). Пациенту показано обильное теплое питье не менее 1,5-2,0 л жидкости в сутки. При терапии в условиях стационара показано введение физиологического раствора с аскорбиновой кислотой для уменьшения симптомов интоксикации. При повышении t тела выше 38 градусов необходимо ее снижение приемом 500 мг парацетомола, 200-400 мг ибупрофена или 500 мг парацетомола в сочетании с 200 мг ибупрофена (препараты ибуклин, брустан). При неэффективности оказанных мер возможно внутримышечное введение литической смеси (анальгин 50% 1 мл + димедрол 1% 1 мл), преднизолона в дозе 30-60 мг (1-2 мл).
Пациенту назначается полоскание горла растворами антисептиков. На фармацевтическом рынке существуют распространенные, доступные по стоимости и в то же время эффективные антисептики с широким спектром активности и низкой резистентностью микроорганизмов к ним. К таким препаратам относят хлоргексидин, мирамистин, Йокс.
Антибактериальное (бактерицидное) действие раствора Йокс реализуется за счет йода в его составе. Раствор разводится из расчета 5 мл (1 чайная ложка) на 100 мл воды. Ополаскивать горло не менее 4 раз в сутки. Перед нанесением спрея прополоскать горло обычной водой для удаления слизи. Наносить спрей не менее 4 раз в сутки.
Обязательным является назначение этиотропного препарата для борьбы с возбудителем тонзиллита. В амбулаторно-поликлинических условиях наиболее удобным является пероральное назначение препаратов, в стационаре рационально парентеральное введение. [4]
При подтверждении роли корнебактерии дифтерии в развитии заболевания основное значение имеет введение лошадиной противодифтерийной сыворотки. Перед введением основной терапевтической дозы двукратно проводится биологическая проба. На первом этапе вводят 0,1 мл разведённой сыворотки из ампулы, маркированной красным цветом, внутрикожно в сгибательную поверхность предплечье руки. При правильном введении на коже образуется небольшой, плотный на ощупь узелок. В предплечье второй руки вводят в/к 0,1 мл физиологического раствора в качестве контроля. Время наблюдения за пациентом составляет 20 минут. Проба считается отрицательной, если диаметр папулы или гиперемии в месте введения не более 10 мм. На втором этапе 0,1 мл неразведенной сыворотки, маркированной синим цветом, вводят подкожно в наружную поверхность плеча. При отсутствии неблагоприятной реакции через 30 минут внутримышечно вводится основная доза препарата.
Разовая доза сыворотки составляет:
- при локализованных формах 10 000 – 20 000 МЕ;
- дифтерии гортани 40 000 – 50 000 МЕ;
- при субтоксической форме 40 000 – 50 000 МЕ;
- токсической 50 000 – 80 000 МЕ;
- геморрагической 100 000 – 120 000 МЕ.
При отсутствии терапевтического эффекта введение сыворотки можно повторить через 12-24 часа с использованием тех же доз. [5]
Из антибактериальных препаратов рекомендуется назначение макролидов — кларитромицина, мидекамицина или джозамицина:
- Кларитромицин рекомендован в дозировке 500 мг однократно в сутки внутрь длительностью не менее 7-10 дней.
- Мидекамицин в дозировке 400 мг 3 раза в сутки внутрь не менее 7-10 дней.
- Джозамицин применяется в дозировке 500-1000 мг двукратно в сутки внутрь. Длительность терапии не менее 7-10 дней.
Терапия гонококкового тонзиллита проводится в условиях кожно-венерологического диспансера. Назначается 0,5 мг цефтриаксона внутримышечно или 0,5 мг внутрь левофлоксацина однократно внутрь. В связи с высоким риском сопутствующей хламидийной инфекции совместно с цефалоспоринами назначают доксициклин, 600 мг. препарата назначается в 2 приема с интервалом 1 час (по 3 таблетки 100 мг 2 раза).
При общих вирусных инфекциях (инфекционный мононуклеоз, генерализованная герпетическая инфекция, тяжелое течение гриппа) развитие острого тонзиллита, как правило, связано с активацией условно патогенной флоры ротоглотки. Помимо противовирусной терапии назначаются антибиотики, как и в случае с обычным первичным бактериальным тонзиллитом.
Препаратами первой линии являются клавулированные пенициллины. Применение неклавулированного пенициллина для терапии инфекции верхних дыхательных путей не рекомендовано в связи с высокой резистентностью микрофлоры к данному антибактериальному препарату. [7]
Амоксициллина клавулонат принимается в дозировке 875+125 мг 3-4 раза в сутки внутрь не менее 7 дней.
Цефалоспорины 2-3 поколения и макролиды
Цефалоспорины II поколения:
Цефуроксим в таблетках по 250 мг назначается из расчета по 1 таблетке 2 раза в сутки внутрь;
Цефалоспорины III поколения:
- Цефиксим в таблетках по 400 мг назначается из расчета по 1 таблетке 1 раз в день внутрь;
- Цефотаксим во флаконах по 1 гр в/м на 2 мл 2% лидокаина, добавив для лучшего растворения 1 мл NaCI 0,9% 2 раза в сутки; возможно в/в капельное введение в течение по крайней мере 30 мин;
- Цефтриаксон флаконы по 1,0 гр в/м на 2 мл 2% лидокаина, добавив для лучшего растворения 1 мл NaCI 0,9% 2 раза в сутки; возможно в/в капельное введение в течение по крайней мере 30 мин.
В качестве препаратов резерва в большинстве случаев применяются фторхинолоны, карбапенемы и линкозамины. Антибиотики тетрациклинового ряда ушли из практики в связи с высокой устойчивостью флоры к ним и невозможностью применения у беременных и в педиатрической практике.
Для предупреждения развития кандидоза в индивидуальном порядке решается вопрос о назначении противогрибкового препарата.
Для терапии же грибкового тонзиллита назначение системных антимикотиков является обязательным. Она включает пероральное применение противогрибковых антибиотиков в течение 10–14 дней (леворин, нистатин, амфотерицин В, кетоконазол, флуконазол). Местно назначаются полоскания антисептиками и ингаляции с мирамистином.
При необходимости пациенту выдается листок нетрудоспособности или справка учащегося с освобождением от труда и посещения занятий соответственно. [6]
Ориентировочные сроки нетрудоспособности:
Средние сроки временной нетрудоспособности составляют 10-12 дней.
Критерии выздоровления:
- нормализация температуры тела в течение 5 суток;
- отсутствие боли в горле и болезненности при пальпации поднижнечелюстных лимфатических узлов;
- отсутствие патологических отклонений в общем анализе крови, общем анализе мочи и на пленке ЭКГ.
Возможно предоставление записки от лечащего врача работодателю в произвольной форме о переводе на облегченный труд и освобождении от ночных смен на 2 недели при возможности. Студентам и школьникам предоставляется освобождение от занятий физкультурой на 2 недели. [6]
Прогноз. Профилактика
При своевременно начатой терапии прогноз благоприятный. При применении современных методов диагностики и качественных антибактериальных препаратов ранние и поздние осложнения заболевания встречаются спорадически (при позднем обращении и самолечении пациента).
Рекомендуется избегать переохлаждений и контакта с больными ОРЗ, вакцинация против гриппа и пневмонии, общеукрепляющие мероприятия. В качестве средства профилактики обострений фарингита и рецидивирующего тонзиллита оказались эффективными препараты бактериального происхождения, в частности, комплексы антигенов — лизатов, наиболее частых возбудителей воспалительных заболеваний верхних дыхательных путей, полости рта и глотки.
К таким препаратам относится ИРС-19 по 1 дозе препарата в каждый носовой ход 2 раза в день в течение 2 недель в периоды межсезонья и перед ожидаемыми вспышками эпидемий ОРЗ.
Имудон по 6 таблеток в день. Таблетки рассасывают (не разжевывая) каждые два часа. Курс терапии составляет 20 дней.
За реконвалесцентами устанавливают патронажное медицинское наблюдение в течение месяца. На первой и третьей неделе проводится исследование анализов крови и мочи, при необходимости — ЭКГ-исследование.
Все пациенты с хроническим тонзиллитом, которые перенесли более двух ангин за последние три года, подлежат обязательному диспансерному наблюдению по группе Д3 (2 раза в год).
Что такое эпиглоттит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бутова А. Ю., ЛОРа со стажем в 24 года.
Над статьей доктора Бутова А. Ю. работали литературный редактор Вера Васина , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Острый эпиглоттит — это воспаление верхних дыхательных путей с вовлечением надгортанника и окружающих тканей гортаноглотки. Заболевание опасно для жизни, сопровождается затруднённым дыханием и возможными осложнениями: септическим шоком, окологлоточной флегмоной, медиастинитом, реже менингитом и перикардитом [6] [7] .
Название заболевания образовано от латинского обозначения надгортанника — epiglottis. Синонимы эпиглотитта в англоязычной литературе: supraglottis — супраглоттит и supraglottis laringitis — верхнеглоточный ларингит.
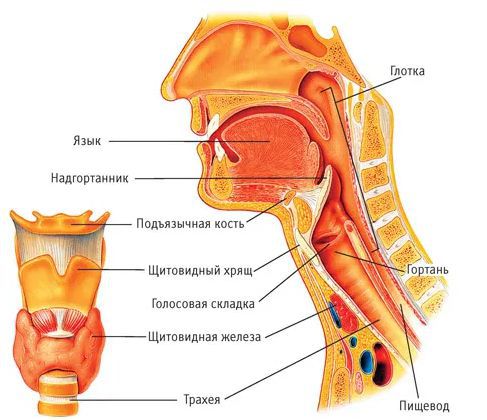
Надгортанник — это эластичный хрящ гортани, находящийся на перекрёсте дыхательных и пищевых путей. Его слизистая плотно сращена с хрящевой тканью. Поэтому в начале заболевания возникает воспаление слизистой оболочки надгортанника по типу отёка, а затем в процесс вовлекается хрящ — развивается хондроперихондрит. Объём надгортанника увеличивается, и создаётся механическая преграда для прохождения струи воздуха в лёгкие. В дальнейшем могут развиваться септические осложнения, что приводит к тяжёлым исходам заболевания [1] [2] [7] .
Причины эпиглоттита:
- неинфекционные факторы — травматические (твёрдая пища, рыбья кость и т. д.), термические и химические повреждения, некоторые заболевания кровеносной и лимфатической систем (серповидно-клеточная анемия, агаммаглобулинемия, лимфогранулематоз);
- инфекционные факторы (бактериальная инфекция, реже — вирусная и крайне редко — грибковая) [7] .
Из бактериальных возбудителей при заболевании чаще всего выявляют: гемофильную палочку типа b (Hib), бета-гемолитический стрептококк группы А (БГСА), золотистый стафилококк, пневмококк, менингококк, энтеробактер.
У пациентов с ослабленным иммунитетом вызвать острый эпиглоттит могут различные бактериальные, вирусные и грибковые организмы [2] . Тяжелее всего протекает заболевание, вызванное гемофильной инфекцией.
Эпиглоттит не имеет сезонности. Им болеют дети и взрослые. Мужчины заболевают в 1,5-2 раза чаще, чем женщины. У детей заболевание протекает более остро и тяжело. Частота острого эпиглоттита у взрослых составляет 1-3 случая на 100 000 человек [5] .
Заболеваемость среди детей в последние годы снизилась. Это связано с введением плановой вакцинации от гемофильной палочки типа b, которая началась в 1980-х годах [1] . Заболеваемость среди детей до 5 лет в Англии и Уэльсе после начала вакцинации от HIB-инфекции уменьшилась с 35,5 до 0,06 случаев на 100 000 детей [13] .
По мере снижения доли гемофильной инфекции, как причины развития эпиглоттита, возросло число случаев заболевания, вызванных БГСА, пневмококком и другими микроорганизмами [1] .
Факторы риска эпиглоттита у взрослых:
- хронические заболевания верхних и нижних дыхательных путей — назофарингит, тонзиллофарингит, трахеобронхит, хроническая обструктивная болезнь лёгких (ХОБЛ);
- серповидно-клеточная анемия;
- агаммаглобулинемия (генетически обусловленный иммунодефицит);
- лимфогранулематоз (онкологическое заболевание лимфатической системы); ;
- гастроэзофагеальный рефлюкс;
- ослабленный иммунитет;
- состояние после химиотерапии;
- удаление селезёнки [7] .
Факторы риска у детей:
- недостаточный или избыточный вес;
- рахит;
- неврологическая патология раннего возраста, перинатальная энцефалопатия;
- отсутствие иммунизации к HIB;
- иммунодефицитные состояния;
- возраст от 6 месяцев до 4-5 лет;
- профилактические прививки, совпадающие по времени с развитием заболевания;
- неблагоприятный аллергический фон [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эпиглоттита
Основные симптомы заболевания:
Для детей характерно:
- более выраженная интоксикация;
- быстрое нарастание одышки, шумное дыхание с затруднённым вдохом, от первых симптомов болезни до нарастания обструкции (одышки) может пройти всего 3-5 часов;
- ребёнок часто испуган и обеспокоен своим состоянием;
- иногда присутствует редкий, сухой кашель.
При ухудшении общего состояния из-за развития воспалительного процесса появляются:
- акроцианоз (синюшная окраска кончика носа, губ, ушных раковин);
- шумное дыхание;
- потливость и бледность кожных покровов;
- вынужденная поза: полусидя, с вытянутой вперёд шеей, пациент "хватает воздух ртом";
- голос становится тише;
- сложно проглотить даже слюну [7] .
Патогенез эпиглоттита
Повреждение слизистой оболочки верхних дыхательных путей приводит к тому, что бактерии, колонизирующие носоглотку, распространяются и инфицируют глубокие слои прилежащих тканей. Распространению процесса способствуют сообщающиеся между собой многочисленные лимфатические пути в гортаноглоточном пространстве.
Отёк на слизистую надгортанника может переходить с воспалённой язычной миндалины и с нижних полюсов глоточных миндалин.
Анатомические образования, прилежащие к надгортаннику, как правило, тоже вовлекаются в воспалительный процесс. Из-за увеличения проницаемости сосудов жидкость из сосудистого русла попадает в подслизистое пространство. Просвет гортаноглотки сужается. Железы в гортани также усиленно вырабатывают слизь. Болевой синдром и перекрытие просвета пищевода увеличенным надгортанником не позволяют проглотить слюну в полном объёме, появляется слюнотечение. По мере увеличения размеров надгортанника уменьшается пространство для прохождения воздуха в лёгкие, нарастает сужение просвета гортани.
Бактериальные возбудители выделяют в сосудистое русло токсины, под воздействием которых нарушаются проницаемость лёгочных капилляров и целостность альвеолярного эпителия. Вследствие этого часть жидкости перемещается из сосудистого русла в альвеолярное пространство лёгких. Обмен газов ещё сильнее ухудшается и приводит к недостаточному снабжению кислородом всех систем и органов. В результате возможен сепсис и полиорганная недостаточность — невозможность внутренних органов выполнять значимые для организма функции [8] .
У детей из-за узости дыхательных путей и быстрой реактивности организма в ответ на присутствие возбудителя распространены острые стенозы (нарушение дыхания) [9] .
Классификация и стадии развития эпиглоттита
В России применяют классификацию эпиглоттита, основанную на сменяющих друг друга фазах воспаления:
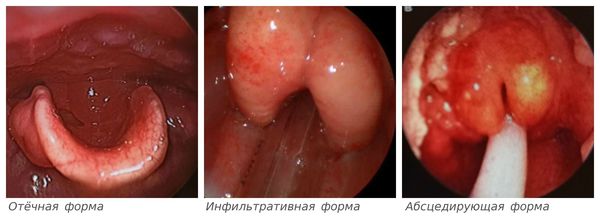
- Отёчная форма — начальный ответ организма на присутствие инфекционного агента. Он характеризуется повышением температуры (от 37,1 до 38, 0 °С и выше), болями в горле при глотании, средне-тяжёлым состоянием. Надгортанник увеличивается в размерах за счёт отёка слизистой оболочки.
- Инфильтративная — промежуточная форма развития каскада воспалительных реакций. Температура тела повышена, боли в глотке усиливаются, нарастает слюнотечение и ощущение нехватки воздуха. При осмотре надгортанник увеличен, в его тканях наблюдается скопление крови и лимфы (инфильтрация).
- Абсцедирующая — формирование гнойного воспаления надгортанника, выраженное развитие интоксикационного синдрома, приводящее к изменениям уже в отдалении от первичного очага. Отмечается значительное недомогание и лихорадка, слизистая полости рта сухая, язык обложен серым налётом, выраженное слюнотечение, дыхание шумное, возможна вынужденная поза с шеей, выдвинутой вперёд, облегчающая дыхание. При осмотре сквозь напряжённую и покрасневшую слизистую надгортанника просвечивает гнойный секрет [7] .
Осложнения эпиглоттита
Основные осложнения эпиглоттита:
- Смерть от удушья (асфиксия) — увеличенный надгортанник механически перекрывает доступ кислорода в лёгкие. Встречается в 1-3,3 % случаев [6] .
- Церебральная гипоксия. Из-за нарушения дыхания уменьшается концентрация кислорода в крови и снижается его поступление в мозг. Это приводит к неизбежным и порой необратимым изменениям в тканях головного мозга. — поражение лёгочной ткани. Причиной пневмонии могут стать возбудители, которые вызывают эпиглоттит, например гемофильная палочка. — воспаление оболочек головного и спинного мозга, чаще гемофильной природы.
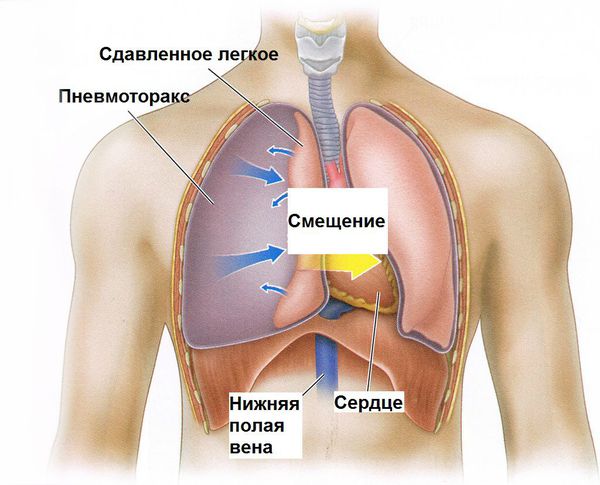
- Пневмоторакс — разрыв стенки концевых отделов лёгких (альвеол) с поступлением воздуха в плевральную полость (пространство кнаружи от лёгких). Этот воздух "давит" на лёгкое, и дыхание становится ещё более затруднённым.
- Абсцесс надгортанника — ограниченное гнойное воспаление надгортанного хряща.
- Вторичные воспалительные реакции близлежащих тканей: паратонзиллит (воспаление околоминдаликовой клетчатки), парафарингит (воспаление окологлоточного пространства), медиастенит (воспаление в средостении).
- Сепсис — повреждение собственных тканей и органов при ответе организма на инфекцию [7] .
Диагностика эпиглоттита
При сборе анамнеза следует исключить травмирующие факторы и уточнить, через какое время после появления первых признаков заболевания пациент обратился к врачу.
Степень сужения дыхательных путей можно определить по следующим проявлениям:
- вынужденная поза (сидя, наклонившись вперёд на прямых руках, шея вытянута, рот открыт, подбородок и язык выступают);
- выраженность одышки;
- шумное дыхание;
- слюнотечение;
- больной возбуждён и беспокоен;
- взрослые пациенты испытывают боль при ощупывании передней поверхности шеи на уровне подъязычной кости.
Визуальный осмотр ротоглотки позволяет увидеть воспалённый, опухший, красный надгортанник и подтвердить диагноз. Но осмотр следует проводить крайне аккуратно, чтобы не привести к полному перекрытию дыхательных путей.
При наличии признаков стеноза (нарушение дыхания) проведение инструментальных диагностических процедур следует отложить до возобновления проходимости дыхательных путей и достижения достаточной оксигенации — степени насыщения (сатурации) крови кислородом. Оксигенацию контролируют методом пульсоксиметрии, показатель сатурации должен быть не менее 92 %.
Когда дыхательные функции восстановлены, выполняют:
- Рентген боковой поверхности шеи или компьютерную томографию шеи.
- Эндоскопическую фиброларингоскопию — осмотр гортаноглотки с помощью оптики. На случай ухудшения состояния исследование проводится в кабинетах c оборудованием для экстренной интубации, коникотомии или трахеотомии (манипуляций по созданию соустья для прохождения воздуха в трахею путём прокола или разреза передней поверхности шеи).
- Ларингоскопию (осмотр гортани). Детям ларингоскопию при необходимости проводят под наркозом [9] .
- УЗИ — позволит оценить изменения надгортанника и регионарных лимфатических узлов шеи.
- Лабораторные исследования — клинический и биохимический анализы крови, кислотно-щелочное состояние крови, культуральный посев крови для выделения возбудителя, мазки из носоглотки на флору.
Дифференциальная диагностика:
- круп (более плавное начало, сезонность, связанная с холодным временем года, лающий кашель, отсутствие слюнотечения и дисфагии);
- аспирация — попадание в дыхательные пути инородного тела;
- бактериальный трахеит;
- инородное тело гортани;
- заглоточный, реже боковоглоточный и паратонзиллярный абсцессы;
- аллергический отёк Квинке;
- травма шеи и гортани с кровоизлияниями;
- выраженное воспаление в ротоглотке при инфекционном мононуклеозе, дифтерии, ангине Людвига [9] .
Лечение эпиглоттита
Пациенты с признаками дыхательной недостаточности должны находиться под круглосуточным контролем медперсонала в отделении интенсивной терапии [6] .
Основная задача лечения — поддержание проходимости верхних дыхательных путей. Одновременно с обеспечением вентиляционной функции пациент внутривенно получает антибактериальные препараты. В большинстве случаев при постоянном медицинском наблюдении можно обойтись без искусственной вентиляции лёгких (ИВЛ) [1] .
В качестве антибактериальной терапии применяют:
- цефалоспорины 3-го поколения;
- карбапенемы;
- возможна комбинация с защищёнными пенициллинами — такие препараты состоят из антибиотика и веществ-ингибиторов, которые блокируют микробный фермент, разрушающий антибиотик [10] .
При тяжёлых формах септических осложнений назначают внутривенное введение иммуноглобулинов.
Детям младшего возраста часто проводят профилактическую назотрахеальную интубацию — постановка дыхательной трубки в трахею через носовой ход. Интубация нужна для поддержки дыхания до стабилизации состояния и восстановления дыхательной функции.
У детей старше 12 лет и взрослых при необходимости проводится оротрахеальная интубация — трубка вводится в трахею через полость рта, гортань и между голосовыми связками. Процедуру проводят до восстановления сатурации до 92 % и выше.
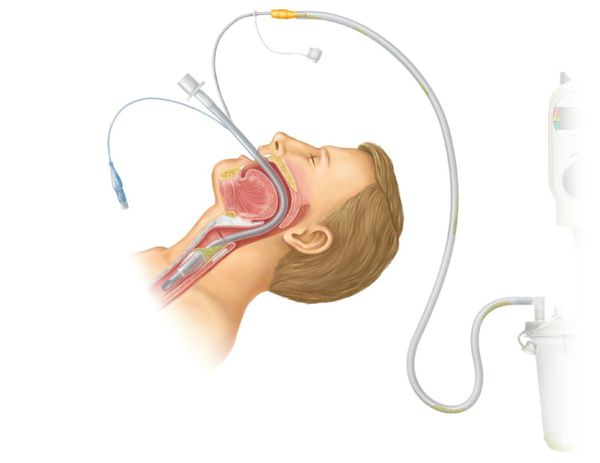
Если от начала заболевания до развёрнутой картины прошло около 24 часов, а также при круглосуточном наблюдении и сужении надглоточных путей менее чем на 50 %, возможно ведение пациента без интубации.
Среди детей, которые изначально обходились без интубации, до 10-20 % пациентов в конечном итоге может потребоваться установка "искусственных дыхательных путей". Доля взрослых с эпиглотиттом без интубации составляет 70-96 % [6] .
Исходно нуждающихся в искусственной вентиляции лёгких от 3 до 8 % [3] . Интубация обычно длится 2-3 дня. По мере снижения температуры, уменьшения отёка в гортаноглотке и восстановления оксигенации крови проводят экстубацию (прекращение ИВЛ).
Если эндотратрахеальная интубация безуспешна, то проводят трахеотомию с последующей ИВЛ. Она требуется менее чем в 5 % случаев.
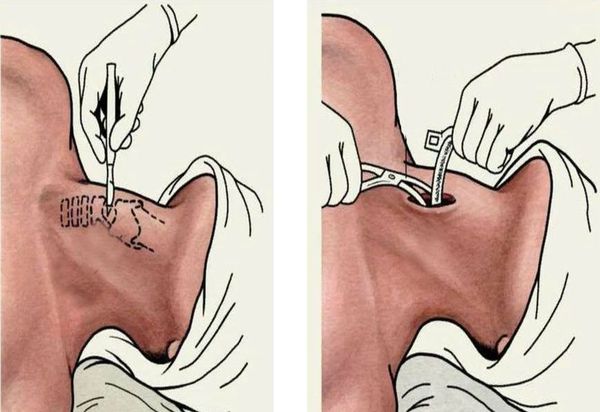
При абсцедирующей форме острого эпиглоттита производится вскрытие абсцесса надгортанника под местной анестезией (у взрослых). Если операция проведена в начале заболевания, это часто улучшает дыхание и позволяет воздержаться от интубации. С началом септических проявлений вскрытие абсцесса проводится уже после предварительной интубации. В раннем детском возрасте вскрытие абсцесса осуществляется всегда после предварительной интубации [11] [12] .
Также при лечении эпиглоттита применяют ингаляционную терапию с помощью небулайзера с глюкокортикостероидами, бронхолитиками и муколитиками.
По мере стабилизации состояния пациент переводится из палаты интенсивной терапии в профильное отделение для продолжения лечения.

Прогноз. Профилактика
Без лечения высока вероятность смертельных исходов от асфиксии или полиорганной недостаточности на фоне септического состояния. При своевременном лечении прогноз более благоприятный. Смертность среди детей составляет менее 1 %, среди взрослых — до 3,3 % [6] .
Специфическая профилактика эпиглотитта состоит в вакцинации от гемофильной инфекции типа В. В России введение вакцины от гемофильной инфекции типа В занесено в Национальный календарь прививок только с 2011 года. Вакцинация проводится менее длительный период, чем в Европе и Америке, и охватывает не всех детей. Поэтому в России частота заболеваний среди детей пока превалирует над взрослыми. Но случаев эпиглоттита становится гораздо меньше, и течение болезни носит более лёгкий характер.
Существуют различные торговые марки вакцин:
-
и Хиберикс — коньюгированные вакцины; и Пентаксим — комбинированные препараты.
Конъюгированная вакцина — это препарат, в составе которого к полисахаридной составляющей, полученной из возбудителей инфекции, добавляют белковый носитель. В такой комбинации действие вакцины усиливается.
Комбинированные вакцины защищают сразу от нескольких инфекций. Например вакцина Инфанрикс-Гекса, станет мерой профилактики дифтерии, столбняка, коклюша, гепатита В, полиомиелита и заболеваний, вызванных гемофильной инфекцией типа B.
Курс первичной иммунизации зависит от того, в каком возрасте начата вакцинация. Например иммунизация вакциной Акт-ХИБ состоит из трёх доз, вводимых в три, четыре с половиной и шесть месяцев жизни. Ревакцинацию проводят в 18 месяцев.
При начале вакцинации в возрасте от 6 до 12 месяцев делают две инъекции с интервалом в один месяц. Ревакцинацию проводят однократно в возрасте 18 месяцев.
При начале иммунизации в возрасте от года до пяти лет вакцину вводят однократно.
С уменьшением числа заболевших эпиглоттитом гемофильной этиологии выросла доля других инфекционных агентов, вызывающих данную патологию. Так, стало больше случаев пневмококкового эпиглоттита.
В Национальном прививочном календаре России вакцинация от пневмококковой инфекции утверждена в 2014 году. Используются различные препараты. Например:
Дифтерия – острое инфекционное заболевание бактериальной природы, характеризующееся развитием фибринозного воспаления в области внедрения возбудителя (поражается преимущественно верхние дыхательные пути, слизистая оболочка ротоглотки). Передается дифтерия воздушно-капельным и воздушно-пылевым путем. Инфекция может поражать ротоглотку, гортань, трахею и бронхи, глаза, нос, кожу и половые органы. Диагностика дифтерии основывается на результатах бактериологического исследования мазка с пораженной слизистой или кожи, данных осмотра и ларингоскопии. При возникновении миокардита и неврологических осложнений требуется консультация кардиолога и невролога.
МКБ-10
Общие сведения
Дифтерия – острое инфекционное заболевание бактериальной природы, характеризующееся развитием фибринозного воспаления в области внедрения возбудителя (поражается преимущественно верхние дыхательные пути, слизистая оболочка ротоглотки).
Причины дифтерии
Дифтерию вызывает Corynebacterium diphtheriae - грамположительная неподвижная бактерия, имеющая вид палочки, на концах которой располагаются зерна волютина, придающие ей вид булавы. Дифтерийная палочка представлена двумя основными биоварами и несколькими промежуточными вариантами. Патогенность микроорганизма заключается в выделении сильнодействующего экзотоксина, по токсичности уступающего только столбнячному и ботулиническому. Не продуцирующие дифтерийный токсин штаммы бактерии не вызывают заболевания.
Возбудитель устойчив к воздействию внешней среды, способен сохраняться на предметах, в пыли до двух месяцев. Хорошо переносит пониженную температуру, погибает при нагревании до 60 °С спустя 10 минут. Ультрафиолетовое облучение и химические дезинфицирующие средства (лизол, хлорсодержащие средства и др.) действуют на дифтерийную палочку губительно.
Резервуаром и источником дифтерии является больной человек или носитель, выделяющий патогенные штаммы дифтерийной палочки. В подавляющем большинстве случаев заражение происходит от больных людей, наибольшее эпидемиологическое значение имеют стертые и атипичные клинические формы заболевания. Выделение возбудителя в период реконвалесценции может продолжаться 15-20 дней, иногда удлиняясь до трех месяцев.
Дифтерия передается по аэрозольному механизму преимущественно воздушно-капельным или воздушно-пылевым путем. В некоторых случаях возможна реализация контактно-бытового пути заражения (при пользовании загрязненными предметами быта, посудой, передаче через грязные руки). Возбудитель способен размножаться в пищевых продуктах (молоке, кондитерских изделиях), способствуя передаче инфекции алиментарным путем.
Люди обладают высокой естественной восприимчивостью к инфекции, после перенесения заболевания формируется антитоксический иммунитет, не препятствующий носительству возбудителя и не защищающий от повторной инфекции, но способствует более легкому течению и отсутствию осложнений в случае ее возникновения. Детей первого года жизни защищают антитела к дифтерийному токсину, переданные от матери трансплацентарно.
Классификация
Дифтерия различается в зависимости от локализации поражения и клинического течения на следующие формы:
- дифтерия ротоглотки (локализованная, распространенная, субтоксическая, токсическая и гипертоксическая);
- дифтерийный круп (локализованный круп гортани, распространенный круп при поражении гортани и трахеи и нисходящий круп при распространении на бронхи);
- дифтерия носа, половых органов, глаз, кожи;
- комбинированное поражение различных органов.
Локализованная дифтерия ротоглотки может протекать по катаральному, островчатому и пленчатому варианту. Токсическая дифтерия подразделяется на первую, вторую и третью степени тяжести.
Симптомы дифтерии
Дифтерия ротоглотки развивается в подавляющем большинстве случаев заражения дифтерийной палочкой. 70-75% случаев представлены локализованной формой. Начало заболевания – острое, поднимается температура тела до фебрильных цифр (реже сохраняется субфебрилитет), появляются симптомы умеренной интоксикации (головная боль, общая слабость, потеря аппетита, побледнение кожных покровов, повышение частоты пульса), боль в горле. Лихорадка длится 2-3 дня, ко второму дню налет на миндалинах, прежде фибринозный, становится более плотным, гладким, приобретает перламутровый блеск. Налеты снимаются тяжело, оставляя после снятия участки кровоточащей слизистой, а на следующие сутки очищенное место вновь покрывается пленкой фибрина.
Локализованная дифтерия ротоглотки проявляется в виде характерных фибринозных налетов у трети взрослых, в остальных случаях налеты рыхлые и легко снимающиеся, не оставляющие после себя кровоточивости. Такими становятся и типичные дифтерийные налеты спустя 5-7 дней с начала заболевания. Воспаление ротоглотки обычно сопровождается умеренным увеличением и чувствительностью к пальпации регионарных лимфатических узлов. Воспаление миндалин и регионарный лимфаденит могут быть как односторонними, так и двусторонними. Лимфоузлы поражаются несимметрично.
Локализованная дифтерия довольно редко протекает в катаральном варианте. В таком случае отмечается субфебрилитет, или температура остается в пределах нормы, интоксикация мало выражена, при осмотре ротоглотки заметна гиперемия слизистой и некоторая отечность миндалин. Боль при глотании умеренная. Это наиболее легкая форма дифтерии. Локализованная дифтерия обычно заканчивается выздоровлением, но в некоторых случаях (без должного лечения) может прогрессировать в более распространенные формы и способствовать развитию осложнений. Обычно же лихорадка проходит на 2-3 день, налеты на миндалинах – на 6-8 сутки.
Распространенная дифтерия ротоглотки отмечается довольно редко, не более чем в 3-11% случаев. При такой форме налеты выявляются не только на миндалинах, но и распространяются на окружающую слизистую ротоглотки. При этом общеинтоксикационный синдром, лимфоаденопатия и лихорадка более интенсивны, чем при локализованной дифтерии. Субтоксическая форма дифтерии ротоглотки характеризуется интенсивными болями при глотании в горле и области шеи. При осмотре миндалин, они имеют выраженный багровый цвет с цианотичным оттенком, покрыты налетами, которые также отмечаются на язычке и небных дужках. Для данной формы характерна отечность подкожной клетчатки над уплотненными болезненными регионарными лимфоузлами. Лимфаденит зачастую односторонний.
В настоящее время довольно распространена токсическая форма дифтерии ротоглотки, нередко (в 20% случаев) развивающаяся у взрослых. Начало обычно бурное, быстро происходит повышение температуры тела до высоких значений, нарастание интенсивного токсикоза, отмечается цианоз губ, тахикардия, артериальная гипотензия. Имеет место сильная боль в горле и шее, иногда – в животе. Интоксикация способствует нарушению центральной нервной деятельности, возможно возникновение тошноты и рвоты, расстройства настроения (эйфория, возбуждение), сознания, восприятия (галлюцинации, бред).
Токсическая дифтерия II и III степени может способствовать интенсивному отеку ротоглотки, препятствующему дыханию. Налеты появляются достаточно быстро, распространяются по стенкам ротоглотки. Пленки утолщаются и грубеют, налеты сохраняются на две и более недели. Отмечается ранний лимфаденит, узлы болезненные, плотные. Обычно процесс захватывает одну сторону. Токсическая дифтерия отличается имеющимся безболезненным отеком шеи. Первая степень характеризуется отеком, ограничивающимся серединой шеи, при второй степени он доходит до ключиц и при третьей - распространяется далее на грудь, на лицо, заднюю поверхность шеи и спину. Больные отмечают неприятный гнилостный запах изо рта, изменение тембра голоса (ринофония).
Гипертоксическая форма протекает наиболее тяжело, развивается обычно у лиц, страдающих тяжелыми хроническими заболеваниями (алкоголизм, СПИД, сахарный диабет, цирроз и др.). Лихорадка с потрясающим ознобом достигает критических цифр, тахикардия, пульс малого наполнения, падение артериального давления, выраженная бледность в сочетании с акроцианозом. При такой форме дифтерии может развиваться геморрагический синдром, прогрессировать инфекционно-токсический шок с надпочечниковой недостаточностью. Без должной медицинской помощи смерть может наступить уже в первые-вторые сутки заболевания.
Дифтерийный круп
При локализованном дифтерийном крупе процесс ограничен слизистой оболочкой гортани, при распространенной форме – задействована трахея, а при нисходящем крупе – бронхи. Нередко круп сопровождает дифтерию ротоглотки. Все чаще в последнее время такая форма инфекции отмечается у взрослых. Заболевание обычно не сопровождается значительной общеинфекционной симптоматикой. Различают три последовательных стадии крупа: дисфоническую, стенотическую и стадию асфиксии.
Стенотическая стадия переходит в асфиксическую – затруднение дыхания прогрессирует, становится частым, аритмичным вплоть до полной остановки в результате непроходимости дыхательных путей. Продолжительная гипоксия нарушает работу мозга и ведет к смерти от удушья.
Дифтерия носа
Проявляется в виде затруднения дыхания через нос. При катаральном варианте течения – отделяемое из носа серозно-гнойного (иногда – геморрагического) характера. Температура тела, как правило, в норме (иногда субфебрилитет), интоксикация не выражена. Слизистая носа при осмотре изъязвлена, отмечают фибринозные налеты, при пленчатом варианте снимающиеся наподобие клочьев. Кожа вокруг ноздрей раздражена, могут отмечаться мацерации, корочки. Чаще всего дифтерия носа сопровождает дифтерию ротоглотки.
Дифтерия глаз
Катаральный вариант проявляется в виде конъюнктивита (преимущественно одностороннего) с умеренным серозным отделяемым. Общее состояния обычно удовлетворительное, лихорадка отсутствует. Пленчатый вариант отличается формированием фибринозного налета на воспаленной конъюнктиве, отечностью век и отделяемым серозно-гнойного характера. Местные проявления сопровождаются субфебрилитетом и слабовыраженной интоксикацией. Инфекция может распространяться на второй глаз.
Токсическая форма характеризуется острым началом, бурным развитием общеинтоксикационной симптоматики и лихорадки, сопровождающейся выраженным отеком век, гнойно-геморрагическими выделениями из глаза, мацерацией и раздражением окружающей кожи. Воспаление распространяется на второй глаз и окружающие ткани.
Дифтерия уха, половых органов (анально-генитальная), кожи
Эти формы инфекции довольно редки и, как правило, связаны с особенностями способа заражения. Чаще всего сочетаются с дифтерией ротоглотки или носа. Характеризуются отеком и гиперемированностью пораженных тканей, регионарным лимфаденитом и фибринозными дифтерийными налетами. У мужчин дифтерия половых органов обычно развивается на крайней плоти и вокруг головки, у женщин – во влагалище, но может легко распространяться и поражать малые и большие половые губы, промежность и область заднего прохода. Дифтерия женских половых органов сопровождается выделениями геморрагического характера. При распространении воспаления на область уретры – мочеиспускание вызывает боль.
Дифтерия кожи развивается в местах повреждения целостности кожных покровов (раны, ссадины, изъязвления, бактериальные и грибковые поражения) в случае попадания на них возбудителя. Проявляется в виде серого налета на участке гиперемированной отечной кожи. Общее состояния обычно удовлетворительно, но местные проявления могут существовать долго и медленно регрессировать. В некоторых случаях регистрируется бессимптомное носительство дифтерийной палочки, чаще свойственное лицам с хроническими воспалениями полости носа и глотки.
Осложнения
Наиболее часто и опасно дифтерия осложняется инфекционно-токсическим шоком, токсическим нефрозом, недостаточностью надпочечников. Возможны поражения со стороны нервной (полирадикулоневропатии, невриты) сердечно-сосудистой (миокардит) систем. Максимально опасна с точки зрения риска развития летальных осложнений токсическая и гипертоксическая дифтерия.
Диагностика
В анализе крови картина бактериального поражения, интенсивность которого зависит от формы дифтерии. Специфическая диагностика производится на основании бактериологического исследования мазка со слизистых оболочек носа и ротоглотки, глаз, гениталий, кожи и др. Бакпосев на питательные среды необходимо осуществить не позднее 2-4 часов после забора материала.
Определение нарастания титра антитоксических антител имеет вспомогательное значение, производится с помощью РНГА. Дифтерийный токсин выявляют с помощью ПЦР. Диагностика дифтерийного крупа производится при осмотре гортани с помощью ларингоскопа (отмечается отек, гиперемия и фибринозные пленки в гортани, в области голосовой щели, трахее). При развитии неврологических осложнений больному дифтерией необходима консультация невролога. При появлении признаков дифтерийного миокардита назначают консультацию кардиолога, ЭКГ, УЗИ сердца.
Лечение дифтерии
Больные дифтерией госпитализируются в инфекционные отделения, этиологическое лечение заключается в ведении противодифтерийной антитоксической сыворотки по модифицированному методу Безредки. При тяжелом течении возможно внутривенное введение сыворотки.
Комплекс терапевтических мер дополняют препаратами по показаниям, при токсических формах назначают дезинтоксикационную терапию с применением глюкозы, кокарбоксилазы, введением витамина С, при необходимости - преднизолона, в некоторых случаях – плазмаферез. При угрозе асфиксии производят интубацию, в случаях непроходимости верхних дыхательных путей – трахеостомию. При угрозе развития вторичной инфекции назначается антибиотикотерапия.
Прогноз и профилактика
Прогноз локализованных форм дифтерии легкого и среднетяжелого течения, а также при своевременном введении антитоксической сыворотки - благоприятен. Усугублять прогноз может тяжелое течение токсической формы, развитие осложнений, позднее начало лечебных мероприятий. В настоящее время ввиду развития средств помощи больным и массовой иммунизации населения смертность от дифтерии - не более 5%.
Специфическая профилактика осуществляется планово всему населению. Вакцинация детей начинается с трехмесячного возраста, ревакцинация осуществляется в 9-12 месяцев, 6-7, 11-12 и 16-17 лет. Прививки осуществляются комплексной вакциной против дифтерии и столбняка или против коклюша, дифтерии и столбняка. При необходимости производят вакцинацию взрослых. Выписка больных производится после выздоровления и двукратного отрицательного бактериологического исследования.
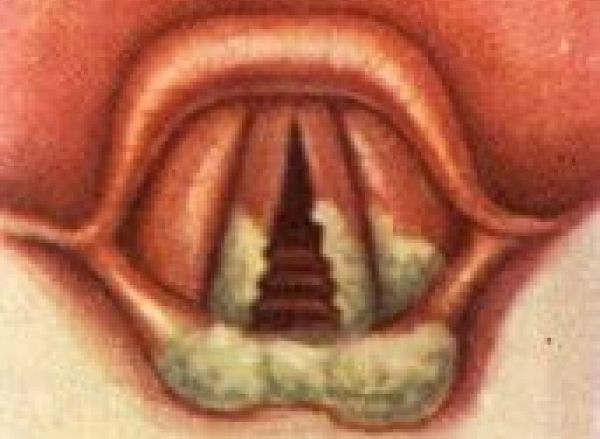
Дифтерия гортани – это острое инфекционное заболевание. Его вызывает дифтерийная палочка. В гортани образуются фибринозные пленки, развивается отек слизистой оболочки, возникает спазм внутренних мышц и стеноз гортани (патологическое сужение просвета гортани).
Причины возникновения и течение болезни
Чаще всего дифтерией гортани болеют дети. Возбудителем этого заболевания является палочка дифтерии, или по другому Бацилла Лефлера (BL). Изолированное поражение гортани бывает очень редко. Как правило, это заболевание возникает в сочетании с дифтерией носа и зева.
Клиническая картина
При развитии дифтерии гортани четко просматривается картина возникновения острого стеноза: образование фибринозных налётов, отёк слизистой оболочки гортани и спазм внутренних мышц гортани. При этом заболевании симптомы нарастают в определенной последовательности и поэтому можно выделить следующие стадии:
- Дисфоническая, иногда называют стадией крупозного кашля;
- Стенотическая;
- Асфиктическая.
На первой стадии заболевания развиваются катаральные изменения: значительно повышается температура тела, проявляются симптомы, характерные для общей интоксикации организма. Появляется кашель, который постепенно усиливается. Наблюдаются изменения голоса – охриплость вплоть до афонии (отсутствие звучного голоса). Это происходит из-за того, что голосовые связки покрывает фибринозный налет. Кашель сначала становится хриплым, а потом практически беззвучным. Продолжительность этой стадии может составлять как несколько часов, так и дней.
При наступлении второй, стенотической фазы заболевания, такие проявления как афония и беззвучный кашель сохраняются. К ним присоединяется затруднение дыхания, которое возникает из-за уменьшения просвета в гортани. Это вызвано наличием пленок, а также рефлекторным спазмом внутренних мышц гортани, которое возникает из-за того, что нервные окончания раздражаются дифтерийным токсином. Затрудненный вдох (инспираторная отдышка) сопровождается резким втяжением уступчивых мест грудной клетки (межреберные промежутки, верхняя часть живота и ямка, расположенная между ключицами). По мере увеличения отека возрастает и степень нарастания стеноза гортани. При этом пациент бледнеет, а в некоторых случаях появляется цианотическая окраска кожи (синюшный цвет слизистых и кожи). Кроме того он мечется и буквально обливается холодным потом, пульс становится более частым, а дыхание – шумным.
Асфиктическая стадия оправдывает свое название. Она наблюдается при переходе стеноза гортани в терминальную стадию. Больной становится безучастным к происходящему вокруг него, сонливым. Частота дыхания увеличивается, а пульс становится нитевидным. В итоге наступает смерть от удушья.
Диагностика
При подозрении на дифтерию назначают бактериологическое исследование мазков, взятых из глотки, носа и гортани. Кроме этого, для постановки правильного диагноза проводится ларингоскопия. При дифтерии пленки снимаются с большим трудом и после этого слизистая оболочка сильно кровоточит. В случае если вышеперечисленные исследования указывают именно на наличие дифтерии, то учитывая нарастающие проявления стеноза гортани, можно поставить точный диагноз.
Это заболевание следует отличать от острого ларинготрахеита, который часто возникает приОРВИ. В случае если есть подозрение на дифтерию, больного немедленно изолируют и направляют в инфекционную больницу.
Лечение
Больному вводят противодифтерийную антитоксическую сыворотку. Её доза определяется тяжестью заболевания. Лечение проводится исключительно в инфекционной больнице.
Прогноз
Прогноз в основном зависит от своевременности обращения за медицинской помощью и тяжести течения заболевания, а так же правильности назначенного лечения.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также:

