Энтеровирусная ротавирусная инфекции лечение у детей
Обновлено: 07.05.2024
Острая кишечная инфекция (ОКИ) — это инфекционное воспаление желудка и кишечника, которое проявляется диареей (жидкий стул более 3 раз в сутки), иногда тошнотой, рвотой и повышением температуры тела. Примерно в 80% случаев кишечная инфекция вызывается вирусами (очень часто это ротавирус), то есть применение антибиотиков не будет иметь никакого эффекта.
Чего нужно бояться при кишечной инфекции и как не попасть в больницу
Самое опасное для ребенка с поносом и рвотой — обезвоживание. Именно из-за него приходится госпитализировать ребенка, если родители не смогли его отпоить. Как этого не допустить, мы с вами очень подробно разберем ниже.
Что мне делать, если мой ребенок заболел ОКИ?
Чаще всего нетяжелые кишечные инфекции можно лечить в домашних условиях. При появлении симптомов заболевания желательно связаться со своим врачом и предупредить его, что ваш ребенок заболел, и подробно описать всю ситуацию. Диарея и рвота (плюс еще и повышение температуры) — это потеря воды и солей, а значит, первое и основное, что должны сделать родители — восполнить уже имеющиеся потери и постоянно компенсировать то, что будет теряться дальше.
Сколько давать жидкости?
В среднем для отпаивания ребенка при острой кишечной инфекции нужно примерно 100 мл на каждый килограмм массы тела (1000 мл для малыша весом 10 кг), но может понадобиться и больше. Чтобы было более удобно, вам нужно следить за тем, чтобы у ребенка была влажная кожа и писал он примерно раз в три часа. Если писаете реже – значит, недоработали, давайте больше пить, пока мочеиспускания не участятся.
Чем отпаивать?
Чем кормить?
Пока у ребенка рвота, ему вообще нет смысла давать еду — только жидкость. Когда рвота прекратится, то параллельно с отпаиванием вы можете предлагать уже и еду, но строго по аппетиту! Не нужно кормить насильно — это только вызовет рвоту и усилит понос. Дети на грудном вскармливании прекрасно обходятся грудным молоком + солевые растворы или компот при необходимости. Более старшие дети могут начинать с легко усваиваемых продуктов: фруктовые кисели, сухари с чаем, галетное печенье, рисовая каша (с компотом, например), супы не на бульоне.
Основное правило — давайте часто, но понемногу. Через день-два уже можно возвращаться к прежним продуктам (тому, что ел до болезни), исключив на некоторое время жареное, жирное и острое.
Какое еще лечение эффективно при кишечной инфекции?
Всемирная организация здравоохранения и другие крупные медицинские организации рекомендуют помимо восполнения жидкости и продолжения кормления принимать препараты цинка. Многочисленные исследования показали, что прием препаратов цинка (10–20 мг в сутки вплоть до прекращения диареи) существенно снижает тяжесть и продолжительность диареи у детей младше 5 лет. В настоящее время на основании проведенных исследований рекомендуется вводить цинк (10–20 мг/день) в рацион всех детей с диареей в течение 10–14 дней.
Также вы много слышали о пробиотиках. Доказано, что пробиотики снижают длительность диареи у детей на фоне кишечной инфекции в среднем на 24 часа. Это все, на что вы можете рассчитывать.
Можно ли детям назначать противодиарейный препарат лоперамид?
Нет. Это лекарство запрещено для применения детям в связи с риском развития угрожающих жизни побочных эффектов.
Если почти 80 % всех кишечных инфекций вызываются вирусами, значит, будут очень полезны противовирусные препараты?
А когда нужно давать антибиотики?
Антибиотики при острых кишечных инфекциях показаны довольно редко, в основном это так называемые инвазивные диареи, когда в кале появляется кровь. Еще их применяют в случае заболевания холерой, а также внекишечными бактериальными инфекциями, которые приводят к развитию диареи (пневмония, средний отит и т. д.). Как вы уже поняли, примерно в 80 % всех случаев кишечных инфекций антибиотики назначаются зря. И это как минимум.
Я не хочу, чтобы мой ребенок заболел. Как предотвратить это?
Как все запутано! А можно на примере объяснить, как же все-таки правильно лечить острую кишечную инфекцию?
А если у ребенка поднимается температура?
Вы можете дать жаропонижающий препарат для облегчения состояния — ибупрофен или парацетамол в обычной дозировке. Подробнее о лихорадке и методах борьбы с ней можете почитать Правда и мифы о лихорадке.
Малыш отказывается пить. Как поступить?
Сколько будет длиться этот понос?
В большинстве случаев самая острая фаза диареи прекращается за 5–7, реже — 9 дней. После этого у ребенка может оставаться на некоторое время жидковатый неоформленный стул, пока не восстановится кишечник, но это уже не профузный понос 10–20 раз за сутки.
Когда нужно немедленно обращаться к врачу?
По большому счету, в двух ситуациях:
1) если у ребенка в кале появилась кровь. Появление крови в кале говорит о поражении толстого кишечника, что чаще всего бывает при бактериальных кишечных инфекциях, — в таком случае может понадобиться антибиотик;
2) если вы не справились с отпаиванием, то есть, вопреки всем вашим стараниям, у ребенка кожа стала сухой и он не писал в течение 6 часов (у грудных детей памперс сухой на протяжении 6 часов), вам нужно обратиться за медицинской помощью, поскольку, скорее всего, понадобится внутривенное восполнение жидкости.
опубликовано 02/05/2016 16:26
обновлено 03/03/2019
— Инфекционные болезни
Ротавирусная инфекция у детей – острое инфекционное заболевание, вызываемое патогенными ротавирусами и протекающее с преимущественным поражением желудочно-кишечного тракта. При ротавирусной инфекции у детей развивается острый гастроэнтерит с лихорадкой, тошнотой, рвотой, диареей и абдоминальными болями, сопровождающийся интоксикацией и респираторным синдромом. Диагноз ротавирусной инфекции у детей ставится на основании комплекса клинических и эпидемиологических данных и результатов лабораторных исследований. Лечение ротавирусной инфекции у детей включает регидратационную, дезинтоксикационную терапию, лечебную диету, прием спазмолитиков, ферментов, энтеросорбентов, пробиотиков, противовирусных и иммунотропных препаратов.

Общие сведения
Ротавирусная инфекция относится к группе вирусных диарей, встречающихся в любом возрастном периоде, но наиболее часто регистрируется у детей. Это распространенное заболевание в практике педиатров, детских гастроэнтерологов, детских инфекционистов. Естественная восприимчивость детей к ротавирусной инфекции очень высока. Практически все дети переболевают ротавирусной инфекцией (иногда неоднократно) в первые 5 лет жизни, причем 70–80% случаев заболевания приходится на детей в возрасте от 6 месяцев до 2 лет, особенно находящихся на искусственном вскармливании. Дети первых 3-х месяцев жизни болеют ротавирусной инфекцией относительно редко из-за наличия пассивного иммунитета, полученного трапсплацентарно или с грудным молоком, однако при его отсутствии могут заболевать и новорожденные. Повторные случаи ротавирусной инфекции у детей возможны спустя 6-12 месяцев после перенесенного заболевания при заражении другим сероваром ротавируса. Дети, переболевшие ротавирусной инфекцией, обычно легче переносят последующие случаи заболевания.

Причины ротавирусной инфекции у детей
Источником ротавирусной инфекции у детей является больной человек с манифестной или бессимптомной формой заболевания. Механизм передачи ротавирусной инфекции у детей - фекально-оральный, может осуществляться через пищевые продукты (чаще молочные), водопроводную воду, а также через бытовые контакты (грязные руки, загрязненные предметы обихода, игрушки, белье).
Наибольшее выделение вирусных частиц больным наблюдается в первые 3-5 суток заболевания. Ротавирусная инфекция у детей активизируется сезонно; подъем заболеваемости отмечается в зимне-весенний период, иногда возникают спорадические случаи. Нередко отмечаются групповые заболевания и массовые вспышки в детских коллективах (дошкольных и школьных учреждениях, стационарах).
Возбудителями ротавирусной инфекции у детей являются энтеротропные РНК-содержащие вирусы рода Rotavirus, включающие 7 серогрупп (большинство ротавирусов человека относятся к группе A). Ротавирусы высокоустойчивы во внешней среде, сохраняют многомесячную жизнеспособность при замораживании, но быстро погибают при кипячении. Ротавирусная инфекция вызывает повреждение и разрушение микроворсинок тонкой кишки, приводящее к вторичной дисахаридазной недостаточности, накоплению негидролизованных дисахаридов (лактозы), нарушению реабсорбции воды и электролитов, развитию у ребенка диарейного синдрома и дегидратации.
Снижение интерфероногенеза в острую фазу и в период реконвалесценции при ротавирусной инфекции у детей является одной из причин затяжного и хронического течения заболевания.
Симптомы ротавирусной инфекции у детей
Инкубационный период ротавирусной инфекции у детей может продолжаться от 12 часов до 1-5 суток. В клинической картине на первый план выходит поражение ЖКТ в форме острого гастроэнтерита и интоксикация; респираторный синдром может сопровождать или предшествовать основным расстройствам. Симптомы ротавирусной инфекции у детей характеризуются острым началом и развиваются в течение суток, иногда может иметь место продромальный период с незначительным изменением состояния. По тяжести течения ротавирусная инфекция разделяется на легкую, среднетяжелую и тяжелую формы. Могут иметь место атипичные стертые формы (как правило, у недоношенных и новорожденных детей), а также носительство ротавируса. Ротавирусная инфекция у детей имеет циклическое течение, тяжесть заболевания зависит от продолжительности и степени дегидратации (эксикоза I, II, III степени) и интоксикации.
В стадию выраженных клинических проявлений отмечается лихорадка (38,5-39ºC), тошнота, рвота повторного или многократного характера, диарея, абдоминальные боли, метеоризм, урчание по ходу кишечника. Для ротавирусной инфекции у детей характерен обильный, водянисто-пенистый стул желто-зеленого цвета, с резким запахом, без видимых патологических примесей, иногда со слизью. В зависимости от тяжести заболевания частота стула колеблется от 3 до 20 раз в сутки; диарея сохраняется до 3-7 дней.
Интоксикационный синдром у детей при легком и среднетяжелом течении ротавирусной инфекции характеризуется резкой слабостью, бледностью кожных покровов, головной болью, в тяжелых случаях – адинамией, головокружением, обморочным состоянием, судорогами мышц конечностей; у детей первого года жизни отмечается падение массы тела, снижение тургора тканей.
Респираторными проявлениями ротавирусной инфекции у детей служат умеренная гиперемия и боль в горле, насморк, небольшой суховатый кашель, конъюнктивит. Выздоровление при ротавирусной инфекции у детей наступает обычно через 5-12 дней, при тяжелом течении - позднее.
Осложнениями ротавирусной инфекции у детей могут выступать циркуляторные расстройства, острая сердечно-сосудистая и почечная недостаточность, присоединение бактериальной инфекции, обострение имеющейся гастроэнтерологической патологии - хронического гастрита, энтероколита, дисбактериоза кишечника.
Диагностика
Диагноз ротавирусного гастроэнтерита у детей ставится на основании комплекса клинических и эпидемиологических данных, результатов лабораторных исследований (вирусологических, бактериологических, серологических, молекулярно-генетических).
Учитываются ведущий клинический синдром, сочетание и последовательность появления симптомов, локализация патологического процесса (гастрит, энтерит, колит и т. д.), возраст ребенка, наличие острой кишечной инфекции в его окружении, предполагаемый источник заражения, сезонность. Диагностика ротавирусной инфекции у детей облегчается при наличии семейного очага или эпидемической вспышки заболевания.
Подтверждением ротавирусной инфекции у детей является обнаружение вирусных частиц и антигенов, вирусной РНК и специфических антител в фекалиях, рвотных массах, сыворотке крови. Генетический материал ротавируса в фекалиях позволяют выявить ПЦР, метод точечной гибридизации, электрофорез РНК в ПААГ. Морфологическая идентификация ротавирусной инфекции у детей проводится с помощью электронной микроскопии, ИФА, РПГА, реакции диффузной преципитации, латекс-агглютинации, РИФ, выделения ротавируса в культуре клеток, радиоиммунного анализа (РИА). Определение специфических антител к ротавирусу в крови больного (методами твердофазной реакции коагглютинации, РТГА, РСК, РНВ) проводят с 5-го дня от начала заболевания.
При ротавирусной инфекции у детей результаты бактериологического исследования кала на основные кишечные инфекции – отрицательные. Вспомогательное значение в постановке диагноза имеет микроскопическое исследование кала – копрограмма, общий анализ мочи и крови.
Дифференциальная диагностика ротавирусной инфекции у детей проводится с дизентерией, сальмонеллезом, эшерихиозом, легкими формами холеры, пищевым отравлением, вирусными диареями другой этиологии (энтеровирусными и др.). В сложных, сомнительных случаях может быть проведена ректороманоскопия с аспирационной биопсией слизистой оболочки толстой кишки.
Лечение ротавирусной инфекции у детей
При ротавирусной инфекции у детей очень важны ранняя диагностика и своевременно начатое лечение. Дети с тяжелой и среднетяжелой формой ротавирусной инфекции подлежат госпитализации. Терапия заболевания является патогенетической и направлена на борьбу с дегидратацией, функциональными нарушениями со стороны сердечно-сосудистой и мочевыделительной систем, расстройствами пищеварения.
При развитии обезвоживания проводят регидратационную терапию: при I-II степени эксикоза ограничиваются пероральным приемом регидрона, глюкосолана; при III степени эксикоза – парентерально применяются растворы трисоль, ацесоль; с целью дезинтоксикации и улучшения гемодинамики - гемодез, полиглюкин. В случае необходимости назначаются жаропонижающие и спазмолитические препараты.
При ротавирусной инфекции применяются энтеросорбенты (активированный уголь, комбинированные препараты), ферменты (панкреатин), пробиотики (лактобактерии, бифидобактерии), пребиотики (лактулоза). Показана лечебная щадящая диета, соответствующая тяжести течения заболевания и возрасту ребенка. В острый период из пищевого рациона исключаются молоко и молочные продукты, ограничивается пища, богатая углеводами.
Этиотропное лечение ротавирусной инфекции у детей может включать противовирусные и иммунотропные средства (умифеновир, иммуноглобулин, рекомбинантный интерферон альфа), помогающие сокращению сроков клинических проявлений заболевания.
Прогноз и профилактика ротавирусной инфекции у детей
Прогноз ротавирусной инфекции зависит от тяжести клинических проявлений: при легкой и среднетяжелой форме – исход практически всегда благоприятный; при резком и длительном обезвоживании из-за развития сердечно-сосудистой и почечной недостаточности возможен летальный исход, особенно у детей из групп риска (новорожденных, недоношенных, детей с гипотрофией).
В целях профилактики ротавирусной инфекции у детей необходимо соблюдение правил личной гигиены и питания, грудное вскармливание, раннее выявление больных и их своевременная изоляция, соблюдение санитарно-гигиенического режима в очаге заболевания (семье и детском учреждении). В качестве специфической профилактики ротавирусной инфекции у детей используется вакцинация живыми оральными вакцинами.
Энтеровирусные инфекции у детей - это острые инфекционные заболевания, возбудителями которых служат кишечные вирусы (энтеровирусы) из семейства пикорнавирусов. Клинические проявления энтеровирусной инфекции у детей полиморфны; заболевание может протекать в следующих формах: катаральной, гастроэнтеритической, энтеровирусной лихорадки, энтеровирусной экзантемы, герпангины, серозного менингита, миокардита, энцефаломиокардита новорожденных, конъюнктивита, увеита и др. Для обнаружения вирусов в биологических жидкостях используются методы ПЦР, ИФА, РПГА. Этиопатогенетическое лечение энтеровирусной инфекции у детей проводится интерферонами, иммуноглобулинами и другими препаратами.
МКБ-10
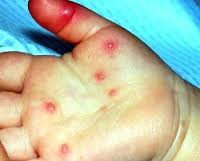
Общие сведения
Энтеровирусные инфекции у детей – обширная группа заболеваний, вызываемых РНК-содержащими неполиомиелитными вирусами (Коксаки, ECHO, неклассифицированными энтеровирусами человека) и полиовирусом. В силу специфичности вызываемых поражений, полиомиелит стоит несколько обособленно в ряду энтеровирусных инфекций у детей, поэтому рассматривается отдельно. В рамках данного обзора остановимся на энтеровирусных инфекциях неполиомиелитной этиологии, распространенных среди детей.
Наряду с ОРВИ, энтеровирусные инфекции встречаются в клинической педиатрии довольно часто. Ежегодно среди общего количества больных энтеровирусной инфекцией удельный вес детей составляет 80-90%; из них половина случаев заболевания приходится на детей младшего возраста. Учитывая полиморфизм клинических проявлений, энтеровирусные инфекции у детей представляют интерес не только для специалистов в области инфекционных болезней, но и неврологии, гастроэнтерологии, кардиологии, офтальмологии, отоларингологии.

Причины
Источниками энтеровирусной инфекции могут служить дети и взрослые, являющиеся вирусоносителями или больными манифестной формой заболевания. Передача инфекции от человека к человеку осуществляется воздушно-капельным или фекально-оральным путями; реже отмечается трансплацентарная передача. Сезонные подъемы заболеваемости энтеровирусными инфекциями среди детей отмечаются в конце лета – начале осени.
Наибольшая заболеваемость регистрируется среди детей в возрасте от 3 до 10 лет. Взрослые и дети старшего возраста заболевают реже, что объясняется наличием у них иммунитета, сформировавшегося вследствие бессимптомной инфекции. Наряду со спорадическими случаями и эпидемическими вспышками энтеровирусной инфекции в детских коллективах, встречаются крупные эпидемии, поражающие целые регионы.
Патогенез
Проникновение энтеровирусов в организм происходит через слизистые оболочки пищеварительного и респираторного тракта. Репликация вирусов происходит в лимфоидной ткани, эпителии ротоглотки и ЖКТ, поэтому ранними клиническими проявлениями энтеровирусной инфекции у ребенка могут быть герпетическая ангина, фарингит, диарея и пр. Дальнейшее распространение вирусов по организму происходит гематогенным путем. Обладая органотропностью, энтеровирусы могут поражать нервную ткань, мышцы, покровные ткани, сосуды глаз и т. д. После перенесенной энтеровирусной инфекции у детей формируется типоспецифический иммунитет к тому серологическому типу вируса, которым было вызвано заболевание.
Классификация
В зависимости ведущего клинического синдрома, различают типичные и атипичные энтеровирусные инфекции у детей.
1. Типичные формы могут проявляться в виде изолированных или комбинированных поражений:
- верхних дыхательны путей: герпетической ангины, катара ВДП;
- поражение ЖКТ: гастроэнтерита, гепатита;
- эпидемической миалгии, энтеровирусной лихорадки, энтеровирусной экзантемы;
- поражение нервной системы: энцефалита, серозного менингита, энцефаломиокардита новорожденных, параличей;
- поражения сердца: миокардита и перикардита;
- поражения глаз: геморрагического конъюнктивита и увеита;
- поражения мочеполовой системы: геморрагического цистита, орхита, эпидидимита.
2. К атипичным формам энтеровирусной инфекции у детей относятся случаи стертого и бессимптомного течения.
С учетом выраженности клинических признаков энтеровирусная инфекция у детей может иметь легкое, среднетяжелое и тяжелое течение. Критериями степени тяжести выступают выраженность местных изменений и интоксикационного синдрома. По характеру течения энтеровирусные инфекции у детей подразделяются на неосложненные и осложненные.
Симптомы
Несмотря на полиморфизм клинических проявлений, течению различных энтеровирусных инфекций у детей свойственны некоторые общие черты. Длительность инкубационного периода составляет от 2 до 10 дней (в среднем 2-4 дня). Манифестация заболевания происходит остро, с высокой лихорадки (39-40 °С), озноба, головной боли, слабости, нарушения сна, отсутствия аппетита, повторной рвоты.
При любой форме энтеровирусной инфекции у детей отмечается гиперемия кожи лица, шеи и верхней половины туловища, инъекция сосудов конъюнктивы и склеры. Возможно появление полиморфной пятнисто-папулезной сыпи, гиперемии слизистой миндалин дужек и задней стенки глотки, шейного лимфаденита. Считается, что внутриутробное инфицирование энетровирусами может послужить причиной синдрома внезапной детской смерти. Также доказана связь между энтеровирусной инфекцией у детей и развитием сахарного диабета 1 типа.
Кроме общей симптоматики, в клинике различных форм энтеровирусной инфекции у детей присутствуют свои специфические проявления.
Энтеровирусная лихорадка
Энтеровирусная лихорадка (малая болезнь, летний грипп, трехдневная лихорадка) вызывается разными серотипами вирусов Коксаки и ECHO. Для инфекции характерна острая манифестация с лихорадки, миалгии, умеренных катаральных явлений. У ребенка выражены общие признаки энтеровирусной инфекции: инъекция сосудов склер, гиперемия лица, увеличение лимфоузлов и др.; может отмечаться увеличение печени и селезенки. Данная форма энтеровирусной инфекции у детей протекает легко, обычно не более 2-4 дней. В редких случаях энтеровирусная лихорадка продолжается 1-1,5 недели или имеет волнообразное течение.
Гастроэнтеритическая форма
Кишечная форма энтеровирусной инфекции чаще встречается у детей до 3-х лет. Заболевание протекает с незначительными катаральными явлениями (ринитом, заложенностью носа, гиперемией слизистых ротоглотки, кашлем) и диспепсическим синдромом (диареей, рвотой, метеоризмом). Тяжелая интоксикация, дегидратация и явления колита не свойственны. Продолжительность кишечной формы энтеровирусной инфекции у детей составляет 1-2 недели.
Респираторная форма
Катаральная форма энтеровирусной инфекции у детей протекает по типу ОРЗ. Отмечается кратковременная лихорадка, ринофарингит, ларингит. Возможно развитие синдрома ложного крупа.
Экзантема
Энтеровирусная экзантема, ассоциированная с ECHO и Коксаки-вирусами, характеризуется появлением на высоте лихорадки кожной сыпи. По характеру сыпь может напоминать таковую при скарлатине, кори или краснухе; элементы располагаются преимущественно на коже лица и туловища. Реже встречаются пузырьковые высыпания в полости рта, напоминающие герпес (пузырчатка полости рта). Течение энтеровирусной инфекции у детей благоприятное; сыпь и лихорадка исчезают в течение 1-2 дней.
Эпидемическая миалгия
Эпидемическая миалгия (болезнь Борнхольма, плевродиния) – энтеровирусная инфекция у детей, вызываемая Коксаки и ECHO-вирусами. Ведущим проявлением заболевания служат интенсивные мышечные боли, сопровождающие высокую лихорадку. Чаще дети жалуются на боли в грудной клетке и верхней половине живота, реже – в спине и конечностях. При движении боли усиливаются, вызывая побледнение кожных покровов, обильное потоотделение, тахипноэ.
Эпидемическая миалгия требует проведения дифференциальной диагностики с плевритом, острым аппендицитом или перитонитом. Вне болевого приступа дети чувствуют себя значительно лучше. Данная форма энтеровирусной инфекции у детей нередко протекает совместно с герпангиной и серозным менингитом.
Серозный менингит
Серозный менингит является типичной формой энтеровирусной инфекции у детей. Клиническая картина характеризуется высокой температурой тела, сильной головной болью, повторной рвотой, беспокойством и возбуждением ребенка, бредом и судорогами. Со стороны респираторного тракта отмечаются явления фарингита. С первых дней выражены менингеальные симптомы: положительные симптомы Брудзинского и Кернига, ригидность мышц затылка. Обычно через 3-5 дней симптоматика регрессирует, однако постинфекционная астения и остаточные явления могут сохраняться в течение 2-3 месяцев.
Паралитическая форма
Полиомиелитоподобная форма энтеровирусной инфекции у детей является одной из наиболее тяжелых. Как и при полиомиелите, повреждение передних рогов спинного мозга может приводить к развитию вялых параличей и парезов нижних конечностей. В легких случаях прихрамывающая походка, слабость в ногах, снижение мышечного тонуса являются обратимыми и постепенно исчезают через 4-8 недель. При тяжелых формах энтеровирусной инфекции у детей возможен летальный исход вследствие нарушением функции дыхательного и сосудодвигательного центров.
Энцефаломиокардит новорожденных
Вызывается вирусами Коксаки типа В и характерен для недоношенных и детей первых месяцев жизни. На фоне общей симптоматики (вялости, отказа от груди, субфебрилитета) нарастают явления сердечной недостаточности (тахикардия, одышка, цианоз, аритмия, расширение границ сердца и печени). При энцефалите развивается выбухание родничков и судороги. Летальность при данной форме энтеровирусной инфекции среди детей достигает 60-80%.
Поражение глаз
Геморрагический конъюнктивит вызывается энтеровирусом типа 70. Проявляется светобоязнью, слезотечением, ощущением инородного тела в глазах. Объективно определяются отек и гиперемия конъюнктивы, точечные кровоизлияния. При присоединении вторичной инфекции может развиваться бактериальный конъюнктивит, кератит. Обычно все симптомы энтеровирусной инфекции у детей стихают через 10-14 дней.
Энтеровирусный увеит преимущественно поражает детей 1-го года жизни. Данная форма энтеровирусной инфекции протекает с лихорадкой, интоксикацией, кишечным и респираторным синдромом. Поражение сосудистой оболочки глаза носит стойкий характер и может привести к дистрофии радужки, помутнению роговицы, развитию увеальной катаракты и глаукомы, субатрофии глазного яблока.
Диагностика
Энтеровирусные инфекции у детей диагностируются на основании типичного симптомокомплекса с учетом сезонности и эпидемиологических данных. Обязательным для установления диагноза является лабораторное подтверждение энтеровирусной инфекции у детей: обнаружение РНК энтеровируса методом ПЦР, определение титра специфических антител с помощью ИФА, РСК или РПГА и др.
Лабораторная верификация возбудителей может проводиться в различных биологических жидкостях: в крови, отделяемом конъюнктивы, смыве из носоглотки, соскобах с кожных высыпаний, образцах фекалий, спинномозговой жидкости (при наличии показаний для люмбальной пункции), биоптатах органов и др.
В зависимости от ведущего клинического синдрома дети могут нуждаться в консультации педиатра, детского кардиолога, детского невролога, детского отоларинголога, детского офтальмолога и др. специалистов. Различные формы энтеровирусной инфекции у детей требуют проведения дифференциальной диагностики с полиомиелитом, корью, краснухой, скарлатиной, эпидемическим паротитом, ОРВИ, ОКИ.
Лечение энтеровирусной инфекции у детей
Лечение легких изолированных форм энтеровирусной инфекции у детей проводится амбулаторно; госпитализация требуется при серозном менингите, энцефалите, миокардите, тяжелых комбинированных поражениях. В лихорадочном периоде показаны покой, постельный режим, достаточный питьевой режим.
Этиопатогенетическая терапия энтеровирусной инфекции у детей включает применение рекомбинантных интерферонов (альфа интерферона), интерфероногенов (оксодигидроакридинилацетата, меглюмина акридонацетата), полиспецифических иммуноглобулинов (при тяжелом течении).
При миокардите, менингите и др. формах показано назначение глюкокортикостероидов. Одновременно проводится симптоматическое лечение (прием жаропонижающих, дезинтоксикационная терапия, орошение полости носа, полоскание зева и др.).
Прогноз и профилактика
В большинстве случаев энтеровирусная инфекция у детей заканчивается реконвалесценцией. Наиболее серьезными в отношении прогноза являются энтеровирусные энцефалиты, энцефаломиокардиты новорожденных, менингиты, генерализованная инфекция, присоединение бактериальных осложнений.
Дети, заболевшие энтеровирусной инфекцией, подлежат изоляции; на контактных лиц накладывается карантин на 2 недели. В эпидемиологическом очаге проводятся дезинфекционные мероприятия. Ввиду большого разнообразия энтеровирусов специфическая вакцина против инфекции не разработана. Неспецифическая профилактика включает эндоназальную инстилляцию лейкоцитарного интерферона детям и взрослым, контактировавшим с больным энтеровирусной инфекцией.
Ротавирусный гастроэнтерит – заболевание из группы острых вирусных диарей, протекающее с признаками поражения желудочно-кишечного и респираторного тракта. Течение ротавирусного гастроэнтерита характеризуется субфебрильной или фебрильной температурой, умеренной гиперемией зева, рвотой, болями в животе, частым водянистым стулом кратностью до 5-15 раз в сутки. Диагноз ротавирусного гастроэнтерита подтверждается с помощью ПЦР-анализа испражнений и серологического исследования крови методами ИФА, РСК, РТГА. Лечебные мероприятия при ротавирусном гастроэнтерите включают диету, регидратацию, прием ферментных препаратов, энтеросорбентов, противовирусных препаратов.

Общие сведения

Причины ротавирусного гастроэнтерита
Инфекционный возбудитель относится к роду Rotavirus, семейству Reoviridae. Вирион имеет сферическую форму, двухслойную капсидную оболочку, диаметр 70-75 нм, содержит рибонуклеиновую кислоту. Различают 9 серотипов ротавируса, из которых для человека патогенны серотипы 1-4, 8 и 9; остальные вызывают диарейные заболевания у животных. Ротавирусы длительно, от 1 до нескольких месяцев, сохраняют жизнеспособность во внешней среде (в фекалиях, водопроводной воде, на овощах и т. д.), относительно устойчивы к дезинфицирующим средствам.
Эпидемическую опасность для окружающих представляют вирусоносители и больные ротавирусным гастроэнтеритом: первые могут выделять вирус до нескольких месяцев, вторые наиболее контагиозны в первую неделю заболевания (иногда до 20-30 дней). Передача инфекции происходит по фекально-оральному механизму; пищевым, водным, воздушно-капельным или бытовым путем. Инфицирующими факторами в большинстве случаев выступают водопроводная вода, молоко и молочные продукты, овощи и фрукты, игрушки и предметы обихода.
Наибольшая восприимчивость к ротавирусу отмечается среди новорожденных с неблагоприятным преморбидным фоном и находящихся на искусственном вскармливании, а также детей до 3-х лет. Считается, что к 5 годам 95% детей хотя бы раз переболевают ротавирусным гастроэнтеритом. После перенесенной ротавирусной инфекции остается непродолжительный типоспецифический иммунитет. Ротавирусный гастроэнтерит нередко возникает в виде внутрибольничных вспышек в родильных домах и детских стационарах различного профиля, а также групповых вспышек в организованных дошкольных коллективах. Для заболевания характерна весенне-зимняя сезонность.
При попадании в пищеварительный тракт ротавирусы начинают размножаться в энтероцитах тонкой кишки, вызывая дистрофию и разрушение эпителия ворсинок. Это приводит к нарушению синтеза дисахаридаз и скоплению в кишечнике нерасщепленных дисахаридов. Ферментная недостаточность сопровождается нарушением переваривания пищи и всасывания воды в толстом кишечнике, гипермоторикой кишечника, что в конечном итоге вызывает развитие осмотического диарейного синдрома.
Симптомы ротавирусного гастроэнтерита
Симптоматика ротавирусного гастроэнтерита разворачивается после кратковременного инкубационного периода, длящегося от 15 часов до 3-5 суток (в среднем 1-2 дня). Клинические проявления манифестируют остро и достигают максимальной выраженности в течение 12-24 часов. Самыми характерными синдромом ротавирусного гастроэнтерита является расстройство пищеварения: острая диарея, тошнота, рвота, боли в животе. Обычно рвота повторяется не более 3-4 раз и только в течение первых суток. Стул учащается до 5-15 раз в сутки; при легком течении ротавирусного гастроэнтерита имеет кашицеобразную консистенцию; при тяжелой форме приобретает водянистый, пенистый характер, желтый или желто-зеленый цвет, имеет резкий кислый запах, не содержит патологических примесей (слизи, крови). В некоторых случаях испражнения становятся мутными, белесоватой окраски и напоминают стул при холере. Диарея сопровождается постоянными или схваткообразными болями в эпигастральной области и в районе пупка, урчанием в животе. Проявлениями дегидратации у грудных детей служат снижение массы тела и тургора тканей; возможны сильная слабость, головокружение, судороги.
Температура тела при ротавирусном гастроэнтерите повышается до субфебрильных или фебрильных значений и обычно удерживается 3-4 дня. У 60-70% пациентов одновременно с поражением ЖКТ развивается респираторный синдром, характеризующийся гиперемией слизистой оболочки мягкого неба, ринитом, першением в горле, фарингитом. Изменения со стороны почек обычно кратковременны; могут включать альбуминурию, микрогематурию, цилиндрурию, олигурию. В отдельных случаях развивается декомпенсированный метаболический ацидоз и острая почечная недостаточность.
Общая продолжительность ротавирусного гастроэнтерита составляет 7-10 суток. Лихорадочно-интоксикационный синдром выражен в первые 2-3 дня, длительность диарейного синдрома составляет 3-6 дней, рвота отмечается в первые 2 суток. У лиц с иммунодефицитами, включая ВИЧ-инфицированных, ротавирусный гастроэнтерит может осложниться геморрагическим гастроэнтеритом или некротическим энтероколитом.
Диагностика
Подтвердить диагноз ротавирусного гастроэнтерита позволяет совокупность эпидемиологических, клинических и лабораторных данных. В пользу вирусной диареи свидетельствуют семейные или коллективные вспышки, зимне-весенняя сезонность, бурное развитие симптоматики (обильный водянистый стул, приступообразные боли в животе, императивные позывы на дефекацию, кратковременная лихорадка и т. п.).
Диагностическая ректороманоскопия не выявляет каких-либо специфических изменений, кроме слабой гиперемии и отечности слизистой оболочки кишки. Критерием лабораторной диагностики ротавирусного гастроэнтерита является обнаружение антигена возбудителя в испражнениях с помощью ПЦР или РЛА. Четырехкратное нарастание титра антител к ротавирусу, выявляемое методами ИФА, РСК и РТГА, позволяет удостовериться в правильности диагноза лишь спустя 2 недели.
Отсутствие находок при бактериологическом исследовании кала на кишечную группу является основанием для исключения сальмонеллеза, дизентерии, эшерихиоза и других кишечных инфекций. Также необходимо проведение дифференциальной диагностики с пищевыми токсикоинфекциями, энтеровирусной инфекцией, иерсиниозом, лямблиозом, криптоспоридиозом, балантидиазом, холерой.
Лечение ротавирусного гастроэнтерита
В легких и среднетяжелых случаях лечение ротавирусного гастроэнтерита проводится амбулаторно под наблюдением участкового педиатра или инфекциониста; госпитализации полежат дети раннего возраста и лица с тяжелым эксикозом. В остром периоде ротавирусного гастроэнтерита больным показан покой, диета с исключением молочных продуктов, ограничением углеводов и увеличением количества белка. Показан прием ферментных препаратов (панкреатина), энтеросорбентов, пробиотиков. Регидратационная и дезинтоксикационная терапия в легких случаях проводится перорально; в тяжелых – парентерально в соответствии с объемом потерянной жидкости. Рекомендовано питье чая, морсов, минеральной воды; внутривенное введение растворов натрия хлорида, калия хлорида, натрия гидрокарбоната, глюкозы и др. Антибактериальные препараты при ротавирусном гастроэнтерите не показаны; в качестве этиотропной терапии назначают умифеновир, альфа интерферон.
Прогноз и профилактика
Прогноз течения ротавирусного гастроэнтерита почти всегда благоприятный. Крайне редко, преимущественно у грудных детей, наблюдаются летальные исходы, обусловленные сердечно-сосудистой недостаточностью, ОПН или присоединением бактериальной инфекции. Профилактические меры заключаются в раннем выявлении и изоляции больного, соблюдении санитарно-гигиенического режима в ДОУ, проведение заключительной дезинфекции. Для детей первого года жизни профилактикой ротавирусного гастроэнтерита служит грудное вскармливание. В старшей возрастной группе предлагается дополнительная вакцинация от ротавирусной инфекции.
По данным экспертов ВОЗ, практически каждый ребенок до 5 лет переносит ротавирусную инфекцию (РВИ). Ежегодно в мире регистрируется до 25 млн случаев ротавирусной диареи, из них 3% заканчиваются летальным исходом. В России в год регистрируется около 300 тыс. ротавирусных гастроэнтеритов. В эпидемический период до 80% острых кишечных инфекций (ОКИ) приходится на РВИ, которая регистрируется в виде спорадических заболеваний или вспышек в семье и детских коллективах. Наиболее высокая восприимчивость у детей до 5 лет, и она обусловлена анатомо-физиологическими особенностями органов желудочно-кишечного тракта, незрелостью как специфических, так и неспецифических факторов иммунной защиты. Максимальная заболеваемость РВИ приходится на зимне-весенний период.
В типичных случаях клиническая картина РВИ характеризуется острым началом, лихорадкой, гастроэнтеритом, развитием токсикоза с эксикозом на фоне осмотической диареи, вторичной дисахаридазной недостаточностью. Практически у всех детей отмечаются изменения в микрофлоре кишечника (снижение индигенной флоры, рост условно-патогенной флоры), что существенно усугубляет клиническую симптоматику и элиминацию ротавирусов из кишечника.
В лечении больных РВИ используются принципы комплексной терапии, включающие диету и применение препарата Лактаза Бэби, этиотропные средства, патогенетические средства (энтеросорбенты, пероральная и инфузионная регидратация, пробиотики, ферменты). В современных условиях длительное использование одних и тех же этиотропных средств, долговременное использование одних и тех же пробиотиков и ферментов приводит к снижению их эффективности. Поэтому оправдан поиск эффективных препаратов, позволяющих сократить сроки элиминации вируса, избежать развития осложнений и возможных побочных действий.
Цель исследования — изучение клинико-эпидемиологических особенностей РВИ у детей в современных условиях и оценка эффективности проводимой терапии.
Материалы и методы
Из 1386 больных, поступивших в 2011 г. в ДИБ № 3 г. Санкт-Петербурга с диагнозом ОКИ неуточненной этиологии (ОКИНЭ), у 241 ребенка (17,4%) подтверждена РВИ.
Обнаружение ротавирусных антигенов группы А проводилось с помощью иммуноферментного анализа (ИФА) однократно в образцах стула, собранного в первые сутки с момента поступления ребенка в стационар. Для расшифровки диагноза проводилось бактериологическое исследование фекалий у всех детей на предмет энтеропатогенов (Shigella spp., Salmonella spp., патогенные Escherichia coli, Yersinia spp., Campylobacter spp.) и оппортунистических бактерий (Gram-negative bacteria, staphylococci). Подтверждение условно-патогенной этиологии заболевания осуществляли дважды — при поступлении и через 15 дней после выписки из стационара. Также в стандарт обследования входили исследования с дизентерийным, сальмонеллезным и иерсиниозным эритроцитарными антигенными диагностикумами в РНГА с целью обнаружения специфических антител в динамике заболевания. Потеря воды со стулом свыше 10 мл/кг массы тела в сутки расценивалась как диарейный синдром. Тяжесть дегидратации определяли клинически.
В день поступления в стационар всем больным назначалась базисная терапия, которая включала: диету (низколактозная и Лактаза Бэби — для детей на грудном вскармливании); оральную регидратацию; по показаниям инфузионную терапию (глюкозосолевыми растворами); этиотропные средства (интерфероны, противоротавирусный иммуноглобулин); энтеросорбенты; ферменты; пробиотики.
40 больным с РВИ проводилась пробиотическая терапия. В зависимости от применения пробиотика все дети были разделены на две группы.
Первая группа — основная (20 детей) получала пробиотик Примадофилус Детский, содержащий Bifidobacterium infantis, B. longum, Lactobacillus rhamnosus, L. acidophilus. Данный препарат не содержит лактозу, может назначаться с рождения, устойчив к антибиотикам, содержит пребиотик мальтодекстрин. Препарат назначался в дозе: детям от одного мес до одного года — 0,5 чайной ложки, от одного года до пяти лет — 1 чайная ложка 1 раз в день до еды в условиях стационара и после выписки из клиники общей продолжительностью 16–18 дней.
Вторая группа — группа сравнения (20 детей) получала пробиотики (Лактобактерин — 5 детей, Линекс — 5 детей, Бифиформ — 10 детей) в возрастной дозировке, в условиях стационара и после выписки из клиники общей продолжительностью 16–18 дней. Группы были репрезентативны по полу, возрасту, срокам поступления в стационар, преморбидному фону, тяжести заболевания, базисной терапии.
Возрастной состав групп: от одного мес до одного года — 42,5%, от одного года до трех лет — 42,5%, от трех до пяти лет 25%. Из 40 больных: мальчиков — 62,5%, девочек — 37,5%. Госпитализированы в первые сутки от начала заболевания — 67,5%, во вторые сутки — 15%, на третьи сутки и позже — 17,5%.
Преморбидный фон у 80% детей был отягощен ранним переходом на искусственное вскармливание, недоношенностью, перинатальной энцефалопатией, анемией, дисбактериозом кишечника, дискинезией желчевыводящих путей. Все 40 детей поступили в стационар в среднетяжелом состоянии с умеренно выраженными симптомами интоксикации (беспокойство, слабость, вялость, снижение аппетита и др.), развитием токсикоза с эксикозом I ст. у 65%, II ст. — у 35%. Начальными проявлениями РВИ было повышение температуры. У всех больных отмечались признаки поражения ЖКТ, включающие срыгивания, рвоту, болевой синдром, метеоризм, диарею. Рвота отмечалась у 85%, с частотой от одного до 3 раз/сут — у 35,3%, от 4 до 10 раз/сут — у 64,7%. Нелокализованные абдоминальные боли отмечались у половины больных, явления метеоризма — у 77,5%. Одновременно или через несколько часов после рвоты у всех больных появлялся жидкий обильный водянистый стул: с частотой до 5 раз/сут — у 35%; от 6 до 10 раз/сут — у 57,5%; свыше 10 раз/сут — у 7,5% детей. Патологические примеси в стуле (слизь, зелень) визуально определялись у 65%, у трети их них наблюдались прожилки крови. У всех больных в копроцитограмме отмечались различной степени выраженности нарушения: жирные кислоты, нейтральный жир, крахмал, клетчатка, йодофильная флора, свидетельствующие о развитии синдрома избыточного бактериального роста (СИБР). У 65% детей, наряду с признаками нарушения переваривания и всасывания в копроцитограмме, определялся колитический синдром (лейкоциты и эритроциты). У всех детей с РВИ в посевах кала на условно-патогенную микрофлору (УПМ) выявлено снижение роста полноценной кишечной палочки и активация Е. coli с измененными свойствами. У 80% высевалась УПМ (Staphylococcus aureus, Proteus mirabilis, P. vulgaris, P. rettgeri, Klebsiella pneumoniae, K. oxytoca, Citrobacter freundii, Enterobacter cloacae), превышающая допустимые концентрации в 1,5–2 раза. У 30% одновременно высевалось несколько возбудителей.
Результаты исследования, обсуждение и заключение
Из поступивших в стационар 1386 детей с диареей ротавирусный антиген обнаружен у 17,4%. Пик регистрации детей с ротавирусной диареей приходился на март-апрель, составляя соответственно 27,4% и 15,4%. В летние месяцы РВИ встречалась с частотой от 2,9% до 5,4%. С декабря отмечался сезонный подъем РВИ (8,7%). Наиболее часто ротавирусы выявлялись в фекалиях детей в возрасте от одного мес до двух лет, составляя в сумме 66,3%, с возрастным пиком от одного года до двух лет (43,1%). Результаты клинико-лабораторного исследования позволили установить моно-РВИ у 47,9% и микст-РВИ у 52,1% детей. Структура микст-ротавирусной диареи была следующей: у 44,2% детей обнаружена УПМ, у 27,9% — энтеропатогенный эшерихиоз (ЭПЭ), у 15,5% — сальмонеллы, у 12,4% — шигеллы.
У детей в возрасте до одного года моно-РВИ диагностирована у 12,1% детей, микст-РВИ у 87,9%. В большинстве случаев была выявлена УПМ — 59,7%, ЭПЭ — 25,9%, сальмонелла — 13,8%. Среди УПМ наиболее часто выделялись стафилококки, клебсиеллы, протей, цитробактер, синегнойная палочка. У детей в возрасте от одного года до двух лет также был выявлен высокий процент микст-инфекции (72,2%), но УПМ выделялись реже — 29,2%, шигеллы — 29,8%, сальмонеллы — 39,5% и только ЭПЭ — 1,5%. Среди детей старше двух лет моноинфекция встречалась у большинства больных (85,3%), микст-инфекция — у 14,7%. Ассоциантами были, как правило, шигеллы и ЭПЭ.
Клинические проявления моно-РВИ во всех возрастных группах характеризовались острым началом. Повышение температуры отмечалось у 93,7% больных, в большинстве случаев лихорадка была в пределах 38–39 °C (52,7% детей) общей продолжительностью 2–3 дня, только у 5,4% детей лихорадка сохранялась до 8–10 дней.
Постоянным признаком РВИ была рвота или срыгивание, наблюдаемые у всех больных. Ведущим симптомом заболевания, отмечавшимся у всех больных, была диарея. Характер стула — частый, обильный, водянистый, желтого цвета, пенистый, с резким запахом и незначительной примесью зелени. Кратность стула до 5 раз в сутки отмечена у 41,1%, от 6 до 10 раз — у 53,6%, более 10 раз — у 5,4%. Длительность диареи в среднем составила 4–6 дней у 73,2%. Боли в животе умеренные, без четкой локализации, метеоризм, урчание по ходу кишечника отмечены у половины больных.
В группе детей (20 чел.), получающих Примадофилус Детский, достоверные различия выявлены в динамике диарейного синдрома. Продолжительность диареи в основной группе, получающей Примадофилус Детский, составила 4,1 ± 1,2 дня, в группе сравнения — 5,6 ± 1,0 дня (Р ≤ 0,05). Одновременно с нормализацией частоты и характера стула у больных, получавших Примадофилус Детский, быстрее исчезали патологические примеси в стуле (слизь, зелень, примесь крови), что свидетельствовало о положительном влиянии препарата на процессы репарации кишечника. При изучении количественного содержания УПМ установлено, что в обеих группах по окончанию применения пробиотиков у больных повышалось количество ПКП до нормы и уменьшалось количество E. coli с измененными свойствами. В основной группе, получавшей Примадофилус Детский, у всех больных имело место достоверное снижение УПМ, а у 7 (41%) отмечалась полная санация от УПФ. В группе сравнения по окончанию курса лечения пробиотиками у 12 из 15 больных была отмечена тенденция к снижению количества УПМ, однако у 8 больных (53,3%) возбудители S. aureus, P. mirabilis, P. vulgaris, Kl. pneumoniae выделялись повторно в диагностически значимых концентрациях.
Заключение
За период проведенных исследований в стационаре ДИБ № 3 из 1386 больных с диагнозом ОКИНЭ у 241 (17,4%) верифицирована РВИ. Заболевание протекало в виде моно- и микст-РВИ преимущественно в среднетяжелой форме с возрастным пиком от одного года до двух лет.
Включение в комплексную терапию среднетяжелых форм РВИ у детей синбиотика Примадофилус Детский, в сравнении с применением других пробиотиков (Линекс, Бифиформ, Лактобактерин), способствовало более быстрому купированию диарейного синдрома и нормализации копроцитограммы. Препарат имеет высокие органолептические свойства, хорошо переносится больными, не дает побочных эффектов. Примадофилус Детский обладает более высоким санирующим эффектом в отношении УПМ (стафилококков, клебсиелл, энтеробактеров, цитробактеров, протея), у 41% отмечалась полная санация, что согласуется с литературными данными.
Литература
- Мазанкова Л. Н., Рыбалко Г. А. Профилактика ротавирусной инфекции у детей // Актуальные вопросы инфекционной патологии и вакцинопрофилактики у детей. V конгресс педиатров-инфекционистов России: тезисы. М., 2006. С. 99.
- Кафарская Л. И., Ефимов Б. А., Постникова Е. А. и др. Особенности становления микрофлоры у детей раннего возраста // Детские инфекции. 2006. Т. 5, № 1, с. 6–12.
- Учайкин В. Ф., Новокшонов А. А., Мазанкова Л. Н. и др. Острые кишечные инфекции у детей: пособие для врачей. М., 2005. 36 с.
В. Н. Тимченко, доктор медицинских наук, профессор, академик МАНЭБ
Е. Б. Павлова, кандидат медицинских наук, доцент
М. Д. Субботина, кандидат медицинских наук, доцент
СПбГПМА, Санкт-Петербург
Контактная информация об авторах для переписки: 194100 Санкт-Петербург, ул. Матросова, 5
Читайте также:

