Форма пастереллеза и туберкулеза
Обновлено: 07.05.2024
1. Дайте определение следующим понятиям: ринит, ларингит, трахеит, бронхит, пневмония, пневмосклероз, бурая индурация легких, ателектаз, эмфизема, пневмоторакс, гидроторакс, гемоторакс, хилоторакс.
воспаление слизистой оболочки носа называется ринитом
гортани — ларингитом
трахеи — трахеитом
бронхов — бронхитом
Воспаление легких принято называть пневмонией.
Пневмосклероз – патологический процесс, характеризующийся замещением легочной паренхимы нефункционирующей соединительной тканью
При пороках сердца развивается хроническая венозная гиперемия, отличительная особенность которой заключается, в том, что в результате разрастания соединительной ткани и образования гемосидерина легкие приобретают плотную консистенцию и буровато-красный оттенок (бурая индурация легких)
Ателектаз— спадение легочных альвеол
Эмфизема— увеличение легкого в объеме вследствие переполнения воздухом.
Пневмоторакс— это скопление воздуха и газа в плевральной полости, при травме грудной стенки, перфорации и разрыве пищевода, легких в состоянии альвеолярной эмфиземы, кавернозного туберкулеза, гангрены.
Гидроторакс — скопление транссудата в грудной полости.
Гемототоракс — скопление крови с кровяными сгустками в грудной полости, что отмечается при различных травмах в области груди.
Хилоторакс — скопление в грудной полости хилезной жидкости.
2. Патоморфология гнойно-катаральной пневмонии.
При гнойно-катаральной бронхопневмонии пораженная часть легкого уплотнена, красного цвета, бугристая. На поверхности разреза — красная, с большим количеством серовато-белых очажков с гноевидным размягчением в центре. Из бронхов выдавливается сливкообразная густая тягучая масса экссудата.
Под микроскопом альвеолы заполнены отторгнутым эпителием, лейкоцитами, многие из них — в состоянии распада. Среди лейкоцитов удается обнаружить колонии микробов. Бронхи содержат лейкоциты, отторгнутый бронхиальный и альвеолярный эпителий. Вокруг бронхов и сосудов — скопления лимфоидных клеток, гистиоцитов и фибробластов.
3. Патоморфологическая характеристика отека легких.
Причиной отека легких являются инфекция, интоксикация, вызывающие ослабление сердечной деятельности, и как следствие, развивается венозная гиперемия. В состоянии отека легкие полнокровны, тяжелее по весу, чем в норме. В трахее и бронхах имеется пенистая жидкость. Такая же жидкость стекает или выдавливается с поверхности разреза легких. Кусочки легкого, опущенные в воду, не тонут, но погружаются до половины своего объема. Под микроскопом вследствие скопления отечной жидкости отмечают расширенные межальвеолярные перегородки. В просвете альвеол располагается отечная жидкость, перемешанная с пузырьками воздуха.
4. Микро- и макрокартина легких при грудной форме пастереллеза.
Пастереллез — инфекционное заболевание разных видов животных, вызываемое микроорганизмами из рода Pasteurellа. Выделяют септическую и респираторную формы пастереллеза.
В легких картина серозно-фибринозной пневмонии, лимфоидная инфильтрация периваскулярной, перибронхиалыюй, междольковой соединительной ткани. В отдельных частях долек легкого и в альвеолах можно обнаружить скопления - эритроцитов. Внешне макроскопически пораженные участки легкого проявляются наличием в верхушечных и сердечных долях легкого плотных, темно-красных лобулярных очагов. При более затяжном, течении болезни развивается крупозная пневмония с признаками мраморности. Миокард, печень, почки находятся в состоянии зернистой и вакуольной дистрофии. Респираторная форма пастереллеза у крупного рогатого скота протекает остро, подостро и хронически. Характеризуется преимущественно признаками крупозной пневмонии с фибринозным плевритом, реже катаральной и катарально-гнойной бронхопневмонии. Бронхиальные и средостенные лимфатические узлы набухшие в объеме, серо-розового цвета, с кровоизлияниями, т. е. в состоянии серозного или серозно-фибринозного лимфаденита. У свиней при пастереллезе поражения легких проявляются в виде крупозно-некротической пневмонии с различными стадиями гепатизации и наличием множественных очагов некроза. Прослойки интерстициальной ткани утолщены из-за ее инфильтрации серозным экссудатом. Чаще обнаруживаются фибринозный плеврит и перикардит.
5. Основные различия пневмоний бактериальной, вирусной и паразитарной этиологии. Морфологическая характеристика.
Макроскопическая картина бактериальной пневмонии.
Легкие с очагами неравномерного уплотнения с нечеткими границами различной величины, но обычно не очень крупных и имеющих тенденцию к слиянию. Поверхность разреза легкого пестрая неравномерного кровенаполнения. Пятна от светло- серых и серо-розовых до серо- красных и темно-красных. Серые участки нередко с зернистой поверхностью разреза и слегка выбухают над окружающей тканью. Наряду с этим имеются серо-розовые участки нормальной или отечной ткани. Из уплотненных участков выдавливается мутная жидкость. Плевра обычно макроскопически не изменена. Бронхи с гнойными массами. Пестрая поверхность с неравномерным кровенаполнением. Формирование микроабсцессов. Плевра не изменена.
Микроскопическая картина бактериальной пневмонии
Просветы бронхов и полости многих альвеол заполнены экссудатом, содержащим лейкоциты. Скопление нейтрофилов в просветах альвеол. Инфильтрация нейтрофилами межальвеолярных перегородок.
Из вирусных пневмоний молодняка наибольшее распространение имеют инфекционный ринотрахеит крупного рогатого скота, энзоотическая вирусная пневмония телят и поросят, респираторный микоплазмоз телят, грипп поросят. Патологоанатомические изменения при этих болезнях сходные и характеризуются серозно-слизистым, слизисто-гнойным воспалением верхних дыхательных путей, В легких обнаруживают очаговые ателектазы, фибринозные и пролиферативные пневмонические участки. Окончательный дифференциальный диагноз решается по совокупности эпизоотологических, клинических и патологоанатомических исследований.
Макроскопическая картина вирусной пневмонии.
Микроскопическая картина вирусной пневмонии.
В легких преобладают дистрофические изменения реснитчатых клеток с базофильными включениями в цитоплазме, десквамация клеток, отек, выраженная метаплазия эпителия, мононуклеарная инфильтрация, выявляют гиалиновые мембраны. Отек с геморрагическим компонентом. Десквамация клеток эпителия. Метаплазия эпителиоцитов.
Паразитарная
Бывает обусловлена массивной инвазией. Такое паразитарное поражение дыхательных путей встречается относительно редко. Болеют молодые и ослабленные животные. Кроме обычно паразитирующих в бронхах личинок токсакар и анкилостом, причиной заболевания могут быть крепанозомы, филярии и капиллярии. Снижение естественной резистентности организма, наслоение бактериальной инфекции способствуют переходу бронхита в бронхопневмонию. У щенков паразиты иногда вызывают полную обструкцию главных бронхов, асфиксию и смерть. При паразитарной бронхопневмонии рентгенографически отмечают усиление бронхиального рисунка, затемнения в легких, похожие на узелки, особенно в диафрагмальных долях. Подозрение на глистную пневмонию вызывает устойчивость заболевания к проводимой терапии.
Диагноз подтверждает исследование мокроты и фекалиев на яйца и личинки глист.
Лечат заболевание, как обычную пневмонию, дополняя лечение противопаразитарными препаратами.
Данная форма названа жемчужницей потому, что туберкулы, выступающие над серозной оболочкой (особенно сальника), напоминают жемчужины. Развитие жемчужины идет по общему принципу развития туберкулезной гранулемы. Вначале происходит небольшой выпот серозно–фибринозного экссудата, вызывающий некоторое набухание в этом участке серозной оболочки. В дальнейшем образуется много эпителиоидных, гигантских, лимфоидных клеток, а затем фибробластов и коллагеновых волокон. По мере увеличения туберкулы более выступают в сторону полости.
При малом увеличении микроскопа отмечают, что туберкулезные гранулемы неодинаковой величины, а иногда и в различной стадии развития. В одних туберкулах только по одному казеоэному центру, частично обызвествленному, а в других – по нескольку центров, разграниченных клеточными зонами или уже слипшихся в общую массу вследствие некроза расположенных между ними клеток. Узнать, что более крупный туберкул произошел из нескольких мелких, можно только по наличию нескольких центров обызвествления и по туберкулам, находящимся на различных стадиях слияния. На периферии их видно сравнительна много волокнистой соединительной ткани, богатой вновь образованными кровеносными сосудами.
При большом увеличении в центре туберкула видно зернисто–глыбчатое казеозное вещество, к которому прилегает узкий ободок из светлых крупных эпителиоидных клеток и небольшого числа гигантских. Затем в виде широкого ободка располагается зона из лимфоидных клеток, а далее – волокнистая соединительная ткань с кровеносными сосудами. Среди эпителиоидных клеток встречаются переходные в фибробласты формы. Обызвествлешые участки казеозного вещества в одних туберкулах занимают центральное положение, в других близко прилегают к эпителиоидной зоне, особенно в тех, где обызвествленных участков несколько.
Макрокартнна: на серозных оболочках находят иногда одинаковой (сальник), а чаще разной величины плотные желтоватые или серые туберкулы с широким основанием. Изредка жемчужины соединены с покровом тонкой длинной ножкой. На разрезе в центре их обнаруживают суховатое крошковидное вешество, в большинстве с крупинками извести.
7. Патоморфология легких при туберкулезе, развернутая характеристика.
Туберкулез — хроническое инфекционное заболевание животных и людей, вызываемое микобактериями туберкулеза и характеризующееся специфическим воспалением органов.
Патоморфология: туберкул - инфекционная гранулема, появляющаяся в местах жизнедеятельности возбудителя болезни. В центре туберкулов расположена зона некроза, далее зона грануляционной ткани, которая состоит из двух зон: зоны эпителиоидных и зоны лимфоидных клеток. Эпителиоидные клетки образуются из макрофагов. Они непосредственно прилегают к участку альтерации, т.е. некрозу, и выполняют фагоцитарную и детоксикационную функции. Фагоцитарная функция усилена многоядерными гигантскими клетками Пирогова-Лангханса. Ядра этих клеток имеют вид венца или подковки. Зона лимфоидных клеток представлена малыми и активными лимфоцитами. Основная функция этих клеток - выработка антител и детоксикация. Туберкул и грануляционная ткань - это настолько сильная защита от возбудителя, что за пределами туберкула отмечается только воспалительная гиперемия и относительно здоровая ткань. При созревания туберкула клетки дают начало волокнистым субстанциям, в результате очаг альтерации инкапсулируется. В мертвую ткань выпадают соли кальция и происходит обызвествление.
Туберкулез в легких проявляется первичным комплексом, милиарными, крупноочаговыми поражениями и в виде туберкулезной бронхопневмонии. Первичный комплекс чаще всего встречается у молодых животных в основном в легких, в пищеварительном тракте и в печени, почках, плевре и т.д.
Первичный комплекс характеризуется наличием в легком одного или нескольких узлов, располагающихся под плеврой. Величина первичных очагов соответствует размерам одной или нескольких долек. Центральная часть очага состоит из некротической творожистой массы желтовато-серого цвета с крупинками извести, а периферическая часть органа окрашена в белый цвет. В случае заживления первичного поражения мертвая ткань полностью обызвествляется, прорастает соединительной тканью или инкапсулируется. При первичном комплексе поражаются не только легкие, но и бронхиальные и средостенные лимфатические узлы. При неблагоприятном течении туберкулеза процесс прогрессирует, образуются милиарные узелки размером с просяное зерно и крупноочаговые туберкулезные узелки, или развивается туберкулезная бронхопневмония. Обычно она развивается, если инфекция распространяется по бронхам. По величине пораженных участков различают ацинозную, лобулярную и лобарную пневмонии. При ацинозной пневмонии легкое усеяно беловато-желтоватыми очажками размером 2—3 мм с неровными зубчатыми краями. Каждый из этих очажков занимает всю структуру ацинуса (лат. acinus — гроздь). Пораженные ацинусы заполнены серозно-фибринозным экссудатом, эпителиоидными, лимфоцитарными и гигантскими клетками. При лобулярной бронхопневмонии туберкулезный очаг занимает дольку или несколько долек. Пораженные дольки уплотнены, несколько выступают над поверхностью органа. В начале развития процесса они красноватого цвета, затем в них появляются серые очажки казеоза, и, наконец, вся долька приобретает серо-желтый цвет. Под микроскопом обнаруживают заполненные экссудатом альвеолы, вокруг бронхов и сосудов — пролиферация лимфоцитов, моноцитов, эпителиоидных и гигантских клеток. В дальнейшем, ткань, пропитанная экссудатом, превращается в казеозную массу. У устойчивых животных лобулярные экссудативные пневмонии могут быть продуктивного характера.
При лобарной пневмонии поражаются целые доли легкого или его обширные участки. Образуются эти участки вследствие слияния отдельных, пораженных туберкулезом долек в одном сплошном поле. Пораженные участки легкого плотные, бугристые, неравномерно окрашенные: серо-белые, желтовато-белые, разделенные прослойками соединительной ткани. При лобулярных и лобарных пневмониях происходит усиленная миграция лейкоцитов из сохранившихся сосудов. Лейкоциты своими ферментами разрушают (разжижают) казеозную массу и превращают ее в гноевидное полужидкое вещество, которое частично рассасывается, а его большая часть удаляется при кашле. После удаления казеозных масс образуются полости, называемые кавернами. В целом, при туберкулезе легких нередко обнаруживают различные по величине туберкулы и очаги пневмонии. Это объясняется неодновременным возникновением этих поражений и разной быстротой их развития, туберкулезный процесс протекает волнообразно: периоды альтерации сменяются периодами пролиферации и заживления.
8. Патоморфология легких при сапе, развернутая характеристика.
Сап — инфекционное заболевание однокопытных животных, вызывается P. mallei и характеризуется специфическим воспалением органов с образованием гранулем.
Морфогенез: вначале молодой сапной узелок представляет из себя скопление лейкоцитов, которые быстро подвергаются кариолизису, рексису и пикнозу. В результате образуются гноевидные массы.
Макроскопически такой узелок представляет собой полупросвечивающий узел с гноевидным содержимым. В дальнейшем узелок увеличивается в объеме, в нем накапливаются крошковидные казеозные некротические массы, которые окружены грануляционной тканью. Это зрелый сапной узелок. В дальнейшем казеозные массы обызвествляются, а сам узелок инкапсулируется.
Патоморфология: наиболее тяжело поражаются верхние дыхательные пути, легкие, кожа, редко – другие ткани. При поражении легких развивается сапная пневмония. Первичный комплекс локализуется в легких, бронхиальных л/у. В начале очаг поражения имеет вид некротического, а затем обызвествленного и инкапсулированного очага. Данные очаги могут сливаться друг с другом, образуя крупные зоны поражения, с кавернами. При хроническом течении пораженная ткань бывает уплотнена до консистенции хряща, имеет серо-белый цвет, при этом в ткани формируются каверны, содержащие слизисто-гнойные и суховатые массы, серо-желтого цвета.
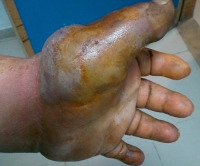
Пастереллез – острое зоонозное инфекционное заболевание бактериального генеза. Протекает с вовлечением кожи, подкожной клетчатки, суставов и костей. Состояние проявляется высокой лихорадкой, выраженной интоксикацией, поражением внутренних органов; описаны случаи хронического течения. Диагностика патологии проводится преимущественно бактериологическими методами, в качестве вспомогательных применяются серологические методики. Лечение пастереллеза включает этиотропную антибактериальную терапию, дезинтоксикационные, жаропонижающие и другие симптоматические средства.
МКБ-10
Общие сведения
Пастереллез (геморрагическая септицемия) относится к инфекциям с контактным механизмом передачи. Впервые нозология была описана в 1878 году. Бактериальная природа возбудителя была установлена в 1880 году Луи Пастером, в честь которого и была названа данная инфекционная патология. Пастереллез распространен повсеместно, четкой сезонности у людей не имеет, заболеваемость преимущественно спорадическая. Группами риска считаются сельскохозяйственные работники, ветеринары, лица пожилого возраста, больные сахарным диабетом, циррозом печени, ХОБЛ, ВИЧ-инфекцией в стадии СПИДа, патологиями сердечно-сосудистой системы и злокачественными новообразованиями, а также пациенты, проходящие гемодиализ. Считается, что пастереллезу наиболее подвержены люди в возрасте 10-19 лет, заболевание чаще регистрируется среди женщин.

Причины
Возбудителем инфекции является бактерия Pasteurella multocida, продуцирующая экзотоксин. Пастереллы устойчивы в окружающей среде, до 2-3 недель сохраняются в воде и навозе, до 4-12 месяцев – в трупах животных и замороженном мясе. Погибают при воздействии солнечного света, кипячении, обработке дезинфицирующими средствами. Источниками инфекции становятся бактерионосители и больные сельскохозяйственные, домашние животные и птицы. Чаще всего пастереллез регистрируется у крупного рогатого скота, кур, кроликов и буйволов, при этом пастереллоносительство отмечается у 80% кошек, 70% коров, 50% овец и кроликов, 45% овец, 35% куриц в неблагополучных хозяйствах. Пастереллы выделяются с калом, мочой, носовым отделяемым, кровью, молоком животного, заражение человека обычно происходит при укусах и оцарапывании кожи кошками и собаками. Описаны воздушно-капельный и трансплацентарный пути инфицирования; предполагается возможность трансмиссивной передачи пастереллеза при укусах зараженных слепней.
Патогенез
При попадании бактерий через поврежденные кожу и слизистые образуется первичный очаг воспаления. Активное размножение пастерелл, выделение экзотоксина и продукты жизнедеятельности микробов провоцируют скопление иммунокомпетентных клеток, развитие гнойного процесса, тромбозы мелких сосудов, отек. Проникновение инфекционных агентов вглубь дермы и подлежащих тканей приводит к распространению процесса на кости и суставы, возникновению артритов и остеомиелита. Гематогенная диссеминация пастерелл наблюдается при вовлечении стенок кровеносных сосудов и проникновении возбудителей в системный кровоток. При попадании в кровь большого количества экзотоксина, продуктов распада бактерий и иммунных клеток возможно развитие инфекционно-токсического шока. Во внутренних органах пастереллы продолжают активно размножаться, нарушая структуру клеток и тканей, что приводит к критическим функциональным расстройствам.
Классификация
Пастереллез протекает остро или хронически. Обычно изменения локализуются в пределах входных ворот инфекции либо приобретают вид вялотекущего воспалительного гнойного процесса. Гематогенное распространение возбудителя возможно только при истощении защитных сил организма. В основе классификации лежит степень инвазивности патологии:
- Кожная форма. Самая распространенная разновидность болезни. Представляет собой гнойное поражение кожи на месте укуса, ослюнения либо царапины, других повреждений кожных покровов, оставленных больным животным, с тенденцией к распространению вглубь подлежащих тканей.
- Легочная форма. При аэрогенном механизме заражения может возникать первично, но чаще является следствием гематогенной диссеминации возбудителя. Клиническая картина обусловлена воспалением стенки бронхов, поражением альвеолярного дерева и соединительной ткани.
- Септическая форма. Жизнеугрожающее состояние, при котором происходит контаминация организма с массивной бактериемией. В пораженных органах развиваются дисфункциональные изменения вплоть до полного прекращения деятельности.
Симптомы пастереллеза
При недостаточном иммунном ресурсе организма возбудитель распространяется по организму с формированием висцеральных гнойных очагов. Лихорадка усиливается, приобретает волнообразный характер. Нарастают признаки интоксикации, Отмечается сильная головная боль, нарушения или изменения сознания, возможны судороги и параличи. Нередко возникает шок, сопровождающийся резким снижением артериального давления, потерей сознания, отсутствием мочевыделения, иногда – спонтанными кровотечениями.
Осложнения
Наиболее частыми осложнениями пастереллеза являются гнойные поражения кожи, мышц, подкожной клетчатки (абсцессы, флегмоны), суставов и сухожильно-связочного аппарата (бурситы, тендовагиниты, артриты), костных структур (остеомиелиты). Хронические бронхоэктазы приводят к амилоидозу внутренних органов. Возможна септикопиемия с формированием гнойных очагов в различных органах, тромбогеморрагические проявления, инфекционно-токсический шок. Описаны единичные случаи фульминантной пурпуры с высокой летальностью. В исходе гнойных артритов (особенно – поражения коленного сустава) нередко наблюдается нарушение функции, обуславливающее необходимость эндопротезирования.
Диагностика
Диагноз устанавливается инфекционистом. В зависимости от имеющейся симптоматики могут потребоваться консультации терапевта, дерматовенеролога, хирурга. При поражении респираторного тракта необходим осмотр пульмонолога, фтизиатра, при наличии жизнеугрожающих состояний – реаниматолога. Перечень диагностических мероприятий включает следующие объективные, лабораторные и инструментальные методики:
- Физикальное исследование. В очаге поражения при кожной форме обнаруживается участок гиперемии, резкая болезненность, отек кожи, пустула с мутным содержимым, струп, нередко определяется флюктуация. При поражении суставов отмечается увеличение их размеров, ограничение движений, вынужденное положение конечности. Интерстициальная пневмония при аускультации проявляется жестким дыханием, крепитацией, укорочением перкуторного звука. При бронхоэктазах наблюдается диффузное ослабление легочного дыхания с обилием влажных хрипов, уменьшающихся при откашливании.
- Лабораторные исследования. В общем анализе крови при пастереллезе выявляется лейкоцитоз с палочкоядерным сдвигом влево, увеличение СОЭ, нередко – тромбоцитопения, анемия. Изменения в биохимических показателях включают повышение АЛТ, АСТ, общего билирубина, СРБ, мочевины, креатинина, снижение общего белка, нарушения со стороны свертывающей системы. Общеклиническое исследование мочи подтверждает увеличение плотности, микрогематурию, лейкоцитурию, реже пиурию. В ликворограмме при патереллезных менингоэнцефалитах обнаруживается нейтрофильный плеоцитоз, клеточно-белковая диссоциация.
- Выявление инфекционных агентов. Основной методикой является ПЦР. Бактериологические методы посева на питательные среды используются с любым биологическим материалом, полученным от больного (отделяемое кожных язв, кровь, спинномозговая жидкость, пунктат абсцесса), включая секционный. ИФА и другие серологические методики необходимы для ретроспективной диагностики пастереллеза, поскольку требуют исследования парных сывороток с интервалом не менее 14 дней для детекции роста титра антител.
- Лучевая диагностика. При поражениях респираторного тракта назначается рентгенография грудной клетки. Часто проводится УЗИ мягких тканей, суставов, костных структур с целью своевременного обнаружения гнойных процессов. Для визуализации септикопиемических очагов в области внутренних органов используется УЗИ органов брюшной полости, почек, малого таза. МРТ и КТ головного мозга применяются при симптомах поражения ЦНС, особенно у иммунодефицитных лиц.
Дифференциальную диагностику проводят с инфекционными болезнями: сибирской язвой, кожным и висцеральным лейшманиозом, эризипелоидом. Кроме того, симптомы пастереллеза схожи с клиникой листериоза, токсоплазмоза, рожи. Генерализованные поражения возможны при туберкулезе, органных микозах и сифилисе, могут наблюдаться при туляремии, цитомегаловирусной, пневмококковой инфекции. Сепсис может быть вызван стафилококками, стрептококками, кокциеллами. В ряде случаев требуется дифференцировка с облитерирующим эндартериитом, трофическими язвами, бактериальными гнойными поражениями. Соматическими заболеваниями, сходными с пастереллезом, являются бронхоэктатическая болезнь, злокачественные новообразования ЦНС, геморрагические инсульты. Иногда необходимо исключить кожные болезни: стафилодермию, псориаз, экзему.
Лечение пастереллеза
Больным геморрагической септицемией показано стационарное лечение, особенно при принадлежности к группе риска. Постельный режим соблюдается до 3-4 дней устойчиво нормальной температуры тела. Режим питания предполагает ограничение трудноперевариваемой пищи, отказ от алкоголя. Обязательным является увеличение количества употребляемой жидкости с целью оральной дезинтоксикации. При наличии признаков артрита рекомендуется наложение бандажей, ортезов, фиксирующих повязок с использованием эластичного бинта.
Этиотропное лечение включает антибактериальные средства. Наиболее эффективными препаратами считаются пенициллины (ампициллин+сульбактам, амоксициллин+клавулановая кислота), цефалоспорины 2-го и 3-го поколения, тетрациклины, фторхинолоны, ко-тримоксазол. У пациентов, страдающих пастереллезной инфекцией вследствие контаминации диализного катетера, были зафиксированы случаи рецидива при прохождении курса монотерапии аминогликозидами, поэтому их применение в качестве единственного средства лечения сомнительно.
План лечения пастереллеза также может предполагать инфузионное введение растворов для уменьшения выраженности интоксикационного синдрома (глюкозо-солевые, сукцинат-содержащие растворы, ацесоль), прием жаропонижающих и обезболивающих препаратов. Хирургическое лечение показано при возникновении ограниченных либо разлитых гнойных процессов. Обычно производится вскрытие и дренирование гнойных очагов. При тяжелых поражениях требуется ампутация конечности.
Прогноз и профилактика
Прогноз при неосложненном варианте пастереллеза и неотягощенном преморбидном фоне благоприятный. Согласно исследованиям, около 70% случаев септического течения болезни наблюдалось у лиц старше 50 лет и лишь в 21% случаев – у больных 20-50 лет. Летальность у животных достигает 80%, у людей – 1,79%. Средняя продолжительность болезни составляет 8 дней. При наличии гнойного поражения суставов и костных структур возможна длительная реабилитация (более 1-2 месяцев), в случае ампутации конечности – инвалидизация.
Специфическая профилактика существует в виде вакцин и гипериммунной сыворотки для животных; вакцинные препараты для людей не разработаны. К мерам неспецифической профилактики относят строгий ветеринарный контроль, изоляцию больных животных, запрет на продажу молока и мяса из очагов пастереллеза. Необходимо использовать средства индивидуальной защиты (маски, щитки, перчатки) при работе с животными, проводить обработку укусов, царапин с помощью антисептических средств, тщательное мытье рук с мылом после контакта с животными.
3. Pasteurella multocida line infection: a case report and review of literature / T. C. S. Martin, J. Abdelmalek, B. Yee, S. Lavergne, M. Ritter // BMC Infecious Diseases – 2018 - №18.
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Характеристика возбудителя
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Пути заражения
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Факторы риска
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Туберкулез внутригрудных лимфоузлов
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
Очаговый туберкулез легких
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Инфильтративный туберкулез легких
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Диссеминированный туберкулез легких
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Кавернозный и фиброзно-кавернозный туберкулез легких
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Цирротический туберкулез легких
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Туберкулома легкого
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.
Пастереллез (геморрагическая септицемия) - острая инфекционная болезнь, характеризующаяся лихорадкой, общей интоксикацией, воспалением кожи, подкожной клетчатки, артритами, остеомиелитами. Относится к зоонозам.
Что провоцирует / Причины Пастереллеза:
Возбудитель - Pasleurella multocida - короткая овоидная палочка (длиной 0,3-1,5 мкм и шириной 0,15-0,25 мкм) грамотрицательна, неподвижная, хорошо растет на обычных питательных средах. Отмечается биполярность при окраске по Романовскому-Гимзе. Микроб не очень устойчив во внешней среде, погибает при нагревании, под влиянием ультрафиолетовых лучей, под влиянием дезинфицирующих препаратов. В земле и навозе микроб сохраняется 3-4 дня. Выделяют 4 серотипа пастереллы (А, В, D и Е); некоторые из них имеют подтипы. Возбудитель способен вырабатывать экзотоксин.
Эпидемиология. Заболевания встречаются относительно редко. До 1955 г. было описано всего 95 случаев пастереллеза человека, с 1955 по 1963 гг. наблюдался еще 21 случай, в последующие годы по 1-5 заболеваний. Источником инфекции являются многие виды животных (крупный и мелкий рогатый скот, кошки, собаки, кролики, свиньи, зайцы, крысы, птицы и др.). Чаще всего пастереллез возникает после укусов кошек и собак, а также после царапин, нанесенных кошками (бактерионосительство у кошек достигает 80%). Некоторые авторы допускают возможность алиментарного заражения и трансмиссивной передачи инфекции, однако нет конкретных доказательств, которые бы подтверждали такой механизм передачи инфекции. Случаев заражения человека от человека не наблюдалось. Однако описан случай передачи инфекции от матери плоду, что обусловило преждевременные роды, развитие сепсиса у ребенка и его гибель. У матери из эндометрия выделена культура пастереллы.
Патогенез (что происходит?) во время Пастереллеза:
Воротами инфекции являются чаще кожные покровы в месте укуса или царапины, нанесенные животным (сами животные остаются здоровыми). Допускается возможность проникновения возбудителя через слизистые оболочки. На месте поврежденной кожи развиваются воспалительные изменения. В некоторых случаях наблюдается гематогенное распространение возбудителей с формированием вторичных очагов в различных органах (легкие, мозг, суставы и др.). Септические формы могут сопровождаться развитием инфекционно-токсического шока и тромбогеморрагического синдрома.
Симптомы Пастереллеза:
Инкубационный период длится от 1 до 5 дней. В литературе описано три группы пастереллеза. В первой группе основными проявлениями были местные воспалительные изменения в области ворот инфекции (укуса или царапины кошек, собак), иногда дополнительно выявляются артриты и остеомиелиты, у больных второй группы основными проявлениями являются хронически протекающие воспалительные изменения легких. Третья группа характеризуется гематогенной диссеминацией возбудителя, поражением многих органов (менингиты, абсцессы мозга, гнойные артриты, синуситы, эндокардит, пиелонефриты, мастоидиты и пр.) и очень тяжелым течением.
При кожной форме пастереллеза на месте внедрения возбудителя появляется вначале припухлость и покраснение кожи, болезненность при пальпации. Вскоре на этом месте образуются пустулы, заполненные мутным содержимым, после разрушения пузыря образуется струп. Воспалительный процесс может захватить и более глубокие отделы, может развиться флегмона или более ограниченные абсцессы. Иногда процесс переходит на кость, обусловливая развитие артрита или остеомиелита. Во время развития воспалительных изменений, ограниченных только кожей и подкожной клетчаткой, общее состояние больных остается удовлетворительным, температура тела остается субфебрильной, отсутствуют выраженные признаки общей интоксикации.
Хроническое течение легочных проявлений может быть обусловлено или только пастереллой, или ее сочетанием с вторичной инфекцией другими бактериальными агентами. Заболевание протекает по типу хронического бронхита, иногда с развитием бронхэктазов или в виде вяло текущей интерстициальной пневмонии. Поражение легких может развиваться и при септической форме, в этих случаях возможны абсцессы легкого, эмпиема.
Септическая форма протекает наиболее тяжело, сопровождается высокой лихорадкой, температурная кривая неправильного типа с большими суточными размахами. Появляются вторичные очаги в различных органах (эндокардит, абсцессы мозга, гнойный менингит, гнойные артриты и др.). Может развиться инфекционно-токсический шок.
Диагностика Пастереллеза:
При распознавании пастереллеза прежде всего учитывают эпидемиологические факторы. Большинство описанных случаев связано с укусами собак и особенно кошек (укусы и царапины), реже укусы других животных (описан случай пастереллеза даже после укуса льва), меньшее значение имеют контакты с другими животными. Из клинических проявлений наиболее информативным является появление выраженных воспалительных изменений в области ворот инфекции (более тяжелые формы также чаще начинаются с кожных воспалительных изменений). Для подтверждения диагноза необходимо выделение возбудителя (из отделяемого кожных язв, крови, гноя абсцессов, цереброспинальной жидкости). Серологические реакции имеют вспомогательное значение.
Лечение Пастереллеза:
Профилактика Пастереллеза:
К каким докторам следует обращаться если у Вас Пастереллез:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Пастереллеза, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Осложнения являются дополнением к основному диагнозу. В классификации туберкулеза приведен перечень осложнений, которые регистрируют наиболее часто. Под осложнениями туберкулеза различной локализации следует понимать патологические процессы, связанные с туберкулезом непосредственно или через другие осложнения, которые имели место.
Ателектаз
К ателектазам относятся состояния легких, при которых наблюдается полное спадение альвеол и отсутствие в них воздуха. Неполное спадение альвеол называется дислектаз, а пониженное содержание воздуха в легких — гипопневматоз.
Ателектаз развивается вследствие сдавления бронха (компрессионный) или его закупорки (обтурационный). Различают ателектаз всего легкого, доли, сегмента, субсегмента. Мелкие ателектазы могут быть при инфильтративном туберкулезе легких и при кровохарканье. Ателектаз всего легкого развивается при нарушении проходимости главного бронха, наблюдается в случаях центрального рака. Для туберкулеза более свойственным является частичный и сегментарный ателектаз. Чаще всего это осложнение встречается в случаях бронхоаденита или в первые дни после резекции легкого. Причиной ателектаза является накопление мокроты или сгустков крови в бронхе, сжатие его опухолью или увеличенным лимфатическим узлом, воспалительные изменения в стенке бронха, нарушение эвакуаторной функции бронхов.
Патоморфология. Ателектазировавное легкое иссине-красное, безвоздушное. Висцеральная плевра утолщена, теряет свой блеск. Альвеолярный эпителий замещается кубическим. В альвеолах имеющиеся жидкость, клетки крови, могут быть и грануляции, которые постепенно замещаются рубцами.

Симптомы. После разложения ателектаза общее состояние больного ухудшается. Повышается температура тела, учащается дыхание, появляется одышка, но кашель бывает редко. Перкуторно над ателектазировавным легким определяется тупость, аускультативно — ослабленное дыхание. На рентгенограмме соответствии ателектаза является затемнение с четкими ровными краями, возможно повышение купола диафрагмы и смещения органов средостения в сторону ателектаза (симптом Гольцкнехта - Якобсона). При малых ателектазах эти изменения отсутствуют.
В ателектазировавном легком прекращается вентиляция, легкое спадается и в ней развивается пневмония с последующим пневмосклерозом и бронхоэктазами. Поэтому необходимо ликвидировать ателектаз в первые дни развития и восстановить проходимость бронхов.
Ателектаз — обратимое осложнение туберкулеза легких. После восстановления проходимости бронха легкого функция его восстанавливается. Но степень возвратности ателектаза зависит от его продолжительности, наличия или отсутствия вторичной инфекции (пневмонии).
Лечение. Применяют антибактериальные препараты и преднизолон. Назначают отхаркивающие средства, протеолитические ферменты (химотрипсин). Целесообразны интратрахеальные вливания антибактериальных растворов, а в отдельных случаях — трансназальное зондирование бронхов и отсасывания слизи. Иногда применяют бронхоскопию с удалением мокроты.
Амилоидоз внутренних органов
Амилоидоз (греч. крахмал + вид) — нарушение белкового обмена, которое проявляется в отложении и накоплении белковых веществ: характерными физико-химическими свойствами. В последние годы амилоидоз внутренних органов у больных туберкулезом легких встречается относительно редко. Среди умерших от туберкулеза легких амилоидоз диагностируется в 10-20% случаев. Чаще определяется амилоидоз селезенки, печени, почек, надпочечников. Редко наблюдается амилоидоз языка, желудка, миокарда. Почти не наблюдается амилоидоз кишечника, часто диагностировался в антибактериальный период.
Амилоидоз является осложнением хронических форм туберкулеза легких. Этому способствуют интоксикация, гипоксия, авитаминоз, блокировки сульфгидрильных групп и тому подобное.
Выделяют следующие теории развития амилоидоза.
1. Локального клеточного генеза Тайлума — происхождение амилоидоза связывает с появлением клеток, богатых полисахариды, которые строят амилоидный субстрат.
2. Иммунологическая теория Лешке-Леттери — образование амилоидоза рассматривается как результат реакции антиген-антитело, где антиген — продукт распада тканей или чужеродный белок. Амилоид появляется при недостаточном синтезе антител и избытке антигена.
3. Теория диспротеиноза объясняет амилоидоз как продукт ложного нарушения белкового обмена. За счет диспротеинемии в плазме крови накапливаются грубо дисперсные белковые фракции. Гиперфибриногенемия также может способствовать синтезу амилоида.
4. Энзимопатийная теория объясняет возникновение амилоидоза нарушением равновесия между протеиназами и антипротеиназамы (концентрация протеиназ повышается).
Для амилоидоза характерен нефротический (мочевой) синдром, при котором наблюдается: протеинурия, диспротеинемия, цилиндрурия, изостенурия, гипостенурия, полиурия изменяющейся олигоурии, уремия.
Различают четыре стадии амилоидоза:
- доклиническую,
- протеинурическую,
- отечно-гипотоническую,
- азотемическую.
Особенности клиники и диагностики амилоидоза зависят от стадии его развития.
1. Доклиническая стадия— диагностируют по результатам пункционной биопсии печени и почек. По клиническим признакам (слабость, повышенная утомляемость) она предполагается при хроническом фиброзно-кавернозном и цирротическом туберкулезе. Характерно устойчивое повышение СОЭ после ликвидации активности процесса, эозинофилов.
2. Протеинурична (альбуминурическая) стадия — определяется стойка альбуминурия, незначительная гематурия, цилиндрурия. Для первой и особенно для второй стадии свойственно повышение СОЭ и диспротеинемия (значительное повышение Р2 и в-глобулинов), а также увеличено количество фибриногена без обострения туберкулезного процесса.
3. Отечно-гипотоническая стадия — наблюдается нарушение концентрационной функции почек. Определяется изостенурия, гипостенурия (вследствие нарушения концентрационной функции почек), цилиндрурия. Также появляются отеки, вначале на нижних конечностях, а затем и на других участках тела.
4. Азотемическая стадия амилоидоза является нефросклеротической. Вследствие фиброза почки частично сморщиваются, нарушается мочеотделение, увеличивается уровень азота в крови, развивается уремия, олигоурия, а затем анурия.
Лечение. Проводится интенсивное противотуберкулезное лечение антимикобактериальными препаратами, в которых сохранилась чувствительность возбудителя и не имеющих побочного влияния на функцию почек и печени. Возможно хирургическое лечение (пневмонэктомия или частичная резекция легких), если общее состояние больного удовлетворительное. После этих операций возможно обратное развитие амилоидоза. Кроме этого, в первой, второй и даже в третьей стадии амилоидоза применяется внутривенное вливание альбумина. Назначают аскорбиновую кислоту, тиамина бромид, сердечные средства, донаторы сульфгидрильных групп (метионин, унитиол), а также средства, которые положительно влияют на функцию печени — карсил, сирепар, эссенциале, гепабене. Важно проводить оксигенотерапию и полноценное питание.
Бронхиальные и торакальные свищи
Такие осложнения туберкулеза легких, как бронхиальные и торакальные свищи, наблюдаются в основном после хирургических вмешательств. При бронхиальных свищей образуется осумкованная эмпиема плевры, вследствие чего развивается интоксикация. Откашливание навоза способствует его всасывания в здоровые отделы легких, в развии пневмонии, бронхита. При этом нарушается вентиляция легких, обусловливает появление гипоксии. Вследствие интоксикации и гипоксии развивается легочно-сердечная недостаточность и амилоидоз внутренних органов. Осумкованная эмпиема плевры может осложниться образованием торакальных свищей. Особенно часто торакальные свищи возникают на месте дренирования эмпиемы плевры.
Остаточные изменения после туберкулеза легких
Современная классификация туберкулеза охватывает остаточные изменения после излечения больного, образующихся на месте специфического процесса в легких вследствие адекватной химиотерапии, хирургического лечения или спонтанного излечения больных туберкулезом. Остаточные изменения после туберкулеза считаются повышенный риск заболевания или рецидива туберкулеза, поэтому такие больные находятся на диспансерном учете, но не принадлежат к больным активным туберкулезом.
Остаточные изменения в органах дыхания — плотные кальцинированные очаги различного размера, фиброзные, фиброзно-рубцовые, цирротические изменения (в том числе с остаточными санированными полостями) и буллезные изменения, плевральные наслоения, бронхоэктазы, послеоперационные изменения в легких.
В других органах послетуберкулезные изменения характеризуются образованием рубцов и их последствиями, кальцинозом, состоянием после хирургических вмешательств.
В зависимости от размера, характера и распространенности остаточных изменений, а также потенциальной угрозы рецидива различают малые и большие остаточные изменения.
Малые остаточные изменения:
Первичный комплекс — единичные (не более 5) компоненты первичного комплекса (очаг Гона и кальцинированные лимфатические узлы) размером менее 1 см.
Очаги в легких — единичные (до 5) интенсивные четко очерченные очаги размером менее 1 см.
Фиброзные и цирротические изменения в легких — ограниченный фиброз в пределах одного сегмента.
Изменения плевры — запаянные синусы, междолевые шварты, плевральные роста и наслоения шириной до 1 см (с кальцинацией плевры или без нее), одно- или двусторонние.
Изменения после оперативных вмешательств — изменения после резекции сегмента или доли легкого при отсутствии больших послеоперационных изменений в легочной ткани и плевре.
Большие остаточные изменения:
1. Множественные (более 5) компоненты первичного комплекса (очаг Гона и кальцинированные лимфоузлы), размером менее 1 см.
2. Одиночные и множественные компоненты первичного комплекса (очаг Гона и кальцинированные лимфоузлы) размером 1 см и более.
1. Множественные (более 5), интенсивные, четко очерченные очаги размером менее 1 см.
2. Одиночные и множественные интенсивные четко очерченные очаги размером 1 см и фокусы размером 1 см и более.
Фиброзные и цирротические изменения в легких:
1. Распространенный фиброз (более одного сегмента).
2. Цирротические изменения любой распространенности.
Изменения плевры: массивные плевральные наслоения шириной более 1 см (с кальцинацией плевры и без нее).
Изменения после оперативных вмешательств:
1. Изменения после резекции сегмента или доли легкого при наличии больших послеоперационных изменений в легочной ткани и плевре.
2. Изменения после пульмонэктомии, торакопластики, плеврэктомит, кавернектомии, экстраплевральном пневмолизе.
Туберкулез — специфическое воспаление. Оно характеризуется быстрым образованием очагов казеозного некроза. Под влиянием антибактериального лечения большинство больных туберкулезом излечиваются, но при этом редко достигается полное рассасывание измененных очагов. Обычно в легких на месте патологического очага образуются рубцы. В зависимости от предварительной локализации туберкулезного очага различают остаточные изменения со стороны органов дыхания и других органов.
В зависимости от количества рубцовых изменений в легких различают:
Для пневмосклероза присуще незначительное ограниченное или диффузное развитие соединительной ткани в легких. Во фтизиатрической практике пневмосклероз встречается у излеченных после легочной формы милиарного, подострого диссеминированного, мякоочагового, а также первичных форм туберкулеза легких, реже инфильтративного. Фиброз характеризуется наличием грубых рубцовых изменений в легких, но воздушность органа еще сохранена. При циррозе образуются массивные рубцовые изменения с полной потерей новитряности легкие.
Рубцы сморщивают участок легкого, деформируют альвеолы, сосуды и бронхи. В зоне выраженного пневмосклероза (цирроза) может быть облитерация сосудов и бронхов или бронхоэктазы. Чем интенсивнее образование рубцов в легких, тем больше деформация органа. В связи с этим, в случаях пневмосклероза легкое сморщивается незначительно, фиброза — больше и цирроза— резко выражено. Рубцовое сморщивание части легкого компенсируется расширением неизмененных ее отделов, а потому при пневмосклерозе, фиброзе и циррозе одного легкого увеличивается объем другой.
Компенсаторное расширение легкого может привести к ее эмфиземе. Однако чаще причиной эмфиземы у излеченных от туберкулеза больных становится образование рубцов в межальвеолярных перегородках и потеря эластичности легких. Это особенно характерно для лиц, перенесших легочную форму милиарного и подострый диссеминированный туберкулез легких. Для эмфиземы свойственно повышение прозрачности рисунка легкого на рентгенограмме.
Больные с фиброзом жалуются на тупую или тянущую боль, часто на кашель с небольшим количеством мокроты, периодическое повышение температуры тела. Перкуторно определяется тупой звук, аускультативно — хрипы. На рентгенограмме выявляется значительное снижение прозрачности, затмение, сужение участка легкого и грудной стенки.
В случаях цирроза все эти признаки резко выражены. У больных появляется одышка, кашель с незначительным количеством мокроты, цианоз, чаще повышение температуры тела, сердцебиение. Перкуторно определяется тупой звук, аускультативно — сухие и влажные хрипы. На рентгенограмме определяется сужение легочного поля и гемиторакс, что свидетельствует о развитии фиброторакса.
Склеротические, фиброзные и цирротические изменения часто сочетаются с остаточными очаговыми изменениями, которые потеряли активность туберкулезного процесса. Морфологически такие очаги фибротизованные или обизвествленные. Рубцовые изменения в плевре возникают после плеврита. Сначала плевра утолщается, образуются наслоения, а затем развивается плеврогенный пневмосклероз или цирроз легкого. Кроме экссудативного и сухого плеврита у больных туберкулезом легких возникают локальные изменения на плевре над очагами, инфильтратами и каверн при субгилевральном их размещении. Перифокальное воспаление распространяется на висцеральный и париетальный листки плевры, они утолщаются, образуя плевральные сращения. В дальнейшем может развиться плеврогенный пневмосклероз или цирроз легкого. Плевральные наслоения наблюдаются также у больных после экономной резекции легкого, если после операции не происходит быстрого расправления легкого и заполнения плевральной полости, а также при наличии остаточной полости после экономной резекции.
Существует группа больных с плевральными наслоениями. У таких больных возникает боль колючей или ноющего характера при смене погоды. После пневмонэктомии и резекции легких, кроме возможных плевральных наслоений, часто развивается эмфизема оставленной части, медиастинальные грыжа легкие, ограничение подвижности диафрагмы, реже — бронхоэктазы, остаточная плевральная полость.
К метатуберкулезным (послетуберкулезным) изменениям относятся также полости после деструктивного туберкулеза. Их называют абактериальными или санированными кавернами, а правильнее сказать, что это заживление открыто негативным синдромом. Признаками таких полостей является полное клиническое благополучие и устойчивая абактериальность не менее года, отсутствие свежих очагов диссеминации.
При макро- и микроскопическом исследовании содержимого оздоровленных каверн в удаленных хирургически легких часто выявляют участки казеоза, туберкулезные бугорки, очаги, что свидетельствует о неполном излечении больного от туберкулеза. Оздоровленные полости, оставшиеся после успешного лечения по поводу деструктивного туберкулеза, обыно скрывают угрозу обострения или рецидива специфического процесса, а потому, если нет противопоказаний, их целесообразно удалять.
К послетуберкулезным изменениям принадлежит стеноз бронхов (крупных, средних и мелких). Стеноз бронхов четвертого и пятого порядка является следствием деструктивного процесса в легких, а стеноз главных, долевых и сегментарных бронхов чаще возникает в случаях осложненного туберкулезного бронхоаденита. У таких больных отмечается периодическое обострение процесса или симптомы интоксикации. Стеноз бронха может быть длительное время нераспознанным. Перкуторные и аускультативные данные в норме или довольно скудные. Не свойственны и рентгенотомографические изменения. Только при бронхографии и бронхоскопии отчетливо проявляется стеноз бронха, его степень и протяженность.
Разновидностью метатуберкулезных изменений является бронхолиты, есть камни бронхов. Существуют две точки зрения на их патогенез. Одни считают, что образование камней в легких является следствием петрификации туберкулезных очагов, а другие - что камни в легких могут появляться так же, как в почках или в других органах. С применением противотуберкулезных препаратов петрификаты в легких не образуются при вторичных формах туберкулеза и очень редко появляются при первичных. Камни легких опасны тем, что они могут образовывать пролежни стенки сосудов и бронхов, что приводит к легочного кровотечения или к сужению и закрытию просвета бронха, возникновения ателектатичной пневмонии.
Читайте также:

