Грибковые инфекции на мошонке
Обновлено: 12.05.2024
Симптомы, фото молочницы у мужчин. Лечение молочницы у мужчин
Бывает ли молочница у мужчин? Увы, даже сильная половина человечества подвержена данному грибковому заболеванию. Однако стоит отметить, что у мужчин симптомы и течение заболевания отличаются от женщин.
Чаще всего развитие кандидоза у мужчин имеет экзогенный характер заражения, при этом штаммы гриба обладают высокой патогенностью. Если же кандидоз (молочница) полового члена возник после полового контакта с партнершей, страдающей от данного рода заболевания, то такое заболевание еще носит название "супружеская молочница".
Стоит отметить, что молочница у мужчин встречается крайне редко. Кожа головки и крайней плоти считается неблагоприятной средой для распространения грибов рода Candida. Однако медики отмечают и тот факт, что в последнее время количество страдающих от кандидоза среди мужчин резко возросло из-за увеличения количества женщин с таким диагнозом.
Также не стоит исключать и эндогенное заражение, например, вследствие занесения возбудителей инфекции с других участков тела, а прежде всего прямой кишки.
Проявления, симптомы молочницы у мужчин
Чаще всего у мужчин встречается поверхностный кандидоз, который проявляется в виде легкого покраснения, отечности и белых масс, скрывающихся под внутренним слоем крайней плоти. В более запущенных случаях могут появиться пелёночки, эрозии и красные пятна. Также возможны случаи, когда заболевание распространяется на паховые области и мошонку. При этом все это сопровождается болезненными ощущениями во время полового акта и мочеиспускания.
Так как очень часто молочница является признаком низкого иммунитета, то врачи рекомендуют мужчинам одновременно сдать анализы и на другие половые инфекции, например, хламидиоз, гонорею, микроплазму, герпес и так далее. Все это необходимо, чтобы убедиться в отсутствии скрытых инфекций, так как только это может гарантировать полное излечение от молочницы.
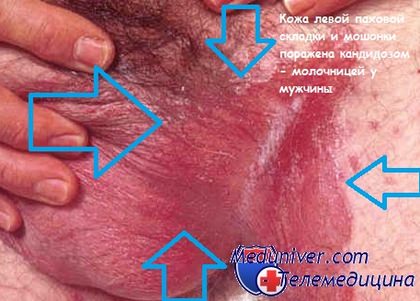
Кандидоз - молочница у мужчины на фото
Отличие молочницы у мужчин от женской
Согласно медицинской статистике практически каждая вторая представительница женского пола хотя бы раз молочницей. Основными признаками женской молочницы является зуд и жжение в области половых органов, а также болезненные ощущения во время мочеиспускания и полового акта. При этом выделения могут быть различной степени, но чаще всего они обильные и густые. Также во время молочницы женщины страдают от зуда, который усугубляется ношением белья из синтетических тканей. У женщин заболевание может сопровождаться невыносимым зудом и отеком слизистой оболочки как половых губ, так и анального отверстия.
В качестве признаков молочницы у мужчин можно выделить зуд и жжение в области крайней плоти, покраснение крайней плоти и головки полового члена, болевые ощущения при мочеиспускании. Однако стоит отметить, что в отличие от женского населения, у мужчин заболевание также может протекать совершенно бессимптомно. При лечении молочницы у мужской половины населения урологи рекомендуют местное лечение. В большинстве случаев достаточно лишь нанести на головку препарат в виде крема два раза в сутки.
Молочница же у женщин может привести к необратимым последствиям, если вовремя не заняться ее лечением. У девушек, страдающих от молочницы, очень часто проявляются заболевания желудка, различного рода гинекологические заболевания. Лечение женской молочницы требует более комплексного подхода, так как она может привести к спайкам, воспалению малого таза и даже бесплодию.
Народные методы лечения мужской молочницы
При заболевании молочницей одного из партнеров, лучше всего принимать лечение обоим партнерам. Так как одним из факторов заболевания молочницей является снижение иммунитета, то неплохо наряду с медикаментозным лечением обратиться к средствам народной медицины повышающие иммунитет, а также обладающие противовоспалительным и противогрибковым свойством.
Одним из природных компонентов, помогающих вылечить молочницу у мужчин, является чеснок. Он повышает иммунитет и оказывает противогрибковое действие. Мужчинам, страдающим от данного заболевания, советуют ежедневно натощак рассасывать мелко нарубленный чеснок в течение 15-20 минут. Также эффективным средством считается чесночная вода, для изготовления которой зубчик чеснока настаивают в 50 мл. воды в течение одного часа. Кроме того можно приготовить чесночное масло, очистив чеснок и измельчив его в кашицу, а затем добавив к нему растительное масло и перемешав. Полученную массу следует хранить в прохладном месте в плотно закрытой стеклянной посуде.
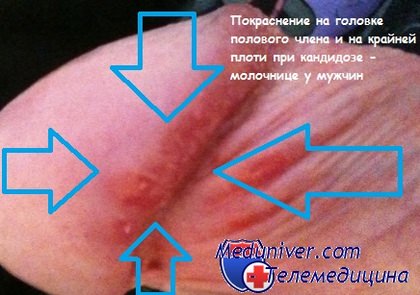
Кандидоз - молочница у мужчины на фото
Эффективным средством для лечения кандидоза у мужчин считается календула. Вместо чесночного масла можно втирать по утрам мазь календулы. Для ее приготовления необходимо залить 2 столовые ложки календулы кипятком (0,5 литра) и настоять около часа. Перед применением настой необходимо процедить. Противовоспалительное действие окажет ромашка или шишечки можжевельника, если их заварить тем же способом что и календулу.
Крем для лечения молочницы у мужчин - клотримазол
Мазь Клотримазол считается одним из наиболее эффективных средств для лечения молочницы.
Клотримазол - это лекарственное средство, которое обладает противогрибковыми свойствами. Препарат выпускается в нескольких формах: мазь, крем и таблетки.
В малых дозах препарат способен приостановить рост грибков, а при увеличении дозы он способен разрушить клетки гриба.
Для лечения данного заболевания у мужчин, мазь Клотримазол используют для местного применения, нанося тонкий слой мази лекарства два раза в течение суток. Такой курс в среднем длится около недели.
Однако не стоит забывать, что во время лечения Клотримазолом следует соблюдать ряд рекомендаций: соблюдать диету (исключить сладкое, солёное и острое), принимать курс витаминов, исключить спиртные напитки, а также воздержаться от половых актов.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Что такое эпидидимит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Рахимова А. И., уролога со стажем в 6 лет.
Над статьей доктора Рахимова А. И. работали литературный редактор Юлия Липовская , научный редактор Александр Комаров и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
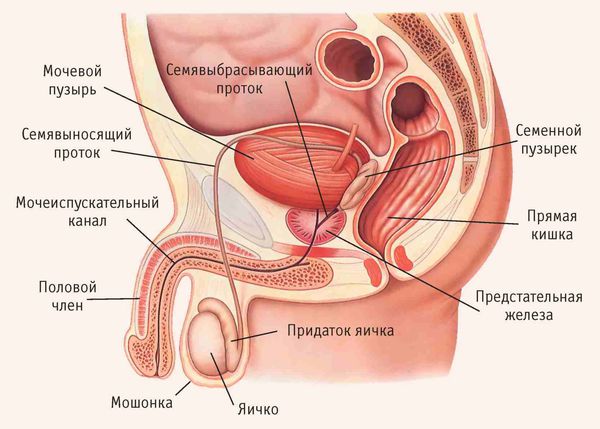
Эпидидимит (epididymitis) — это воспаление придатка яичка, которое сопровождается болью, припухлостью и покраснением мошонки. Различают острую и хроническую формы, которые отличаются скоростью протекания и факторами возникновения. Эпидидимитом болеют мужчины всех возрастов.
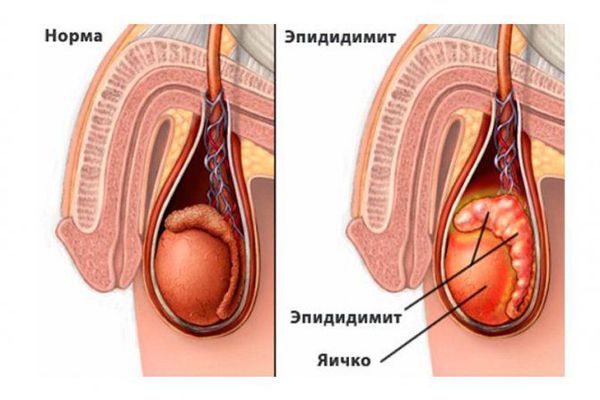
Придаток яичка (эпидидимис) представляет собой парный орган мужской половой системы, находящийся в мошонке. Его основная функция — накапливать сперматозоиды. В придатке сперматозоиды дозревают, приобретают способность двигаться и оплодотворять яйцеклетку.
Распространённость
В возрасте от 18 до 39 лет примерно 10 мужчин из 1000 страдают от заболеваний органов репродукции (мошонки, простаты, уретры) [1] . Из-за близкого расположения придатка и яичка эти органы часто поражаются вместе — развивается орхоэпидидимит.
Как правило, у острого эпидидимита и орхоэпидидимита общая статистика. Среди острых урологических болезней доля этих патологий колеблется от 4,6 до 10,2 % [2] . Как показывает практика, от 20 до 35 % всех обращений в приёмный покой урологического стационара приходится на эпидидимит и орхоэпидидимит.
Причины эпидидимита
Причиной заболевания является попадание или разрастание патологической флоры (бактериальной, грибковой, вирусной).
Предрасполагающие факторы:
- Бактериальный фактор — попадание воспалительного агента непосредственно в придаток.
- Инфекции, передающиеся половым путём (ИППП): гонорея, хламидиоз и др.
- Осложнённые формы простатита, уретрита, острого цистита и других воспалительных болезней органов малого таза и мошонки.
- Затруднение мочеиспускания, обусловленное механическими причинами: аденомой простаты, сужением или закупоркой мочевых путей ниже мочевого пузыря.
- Системные заболевания: сосудистые, неврологические, эндокринологические (сахарный диабет, болезнь Альцгеймера, различные виды параличей и парезов) [2][3] . , сыпной тиф, эпидемический паротит (острое инфекционное негнойное поражение железистых органов: слюнных желёз, поджелудочной железы, яичек) [4] .
- Травматический фактор: сдавленность органов мошонки неудобной одеждой, работа в горячем цехе, постоянное сидячее положение у водителей, удары в пах.
- Абактериальные факторы, которые нарушают кровообращение в органах мошонки: половые излишества, мастурбация, геморрой и др. [9]
- Ослабленный иммунитет из-за хронических заболеваний или постоянного стресса. .
- Альтернативные виды секса, особенно незащищённый анальный секс.
- Туберкулёзная инфекция.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
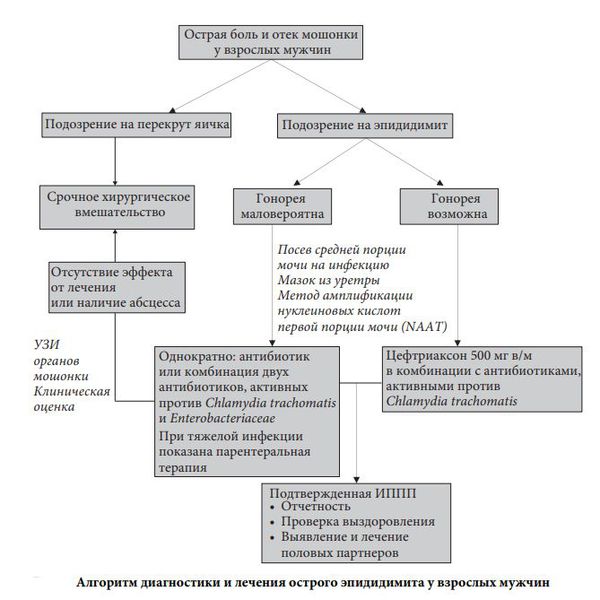
Симптомы эпидидимита
Сначала пациент всегда сталкивается с острым или подострым эпидидимитом. Если процесс острый, то симптомы классические и яркие. Если эпидидимит начался с подострой фазы, то клиника может быть размытой, вплоть до того, что воспаление можно определить только лабораторно и инструментально.
Симптомы острого эпидидимита
- Резкая боль при пальпации поражённой мошонки.
- Покраснение и отёчность мошонки или её воспалённой половины.
- Повышение температуры тела, вплоть да 40 °C .
- Болезненное мочеиспускание [6] .
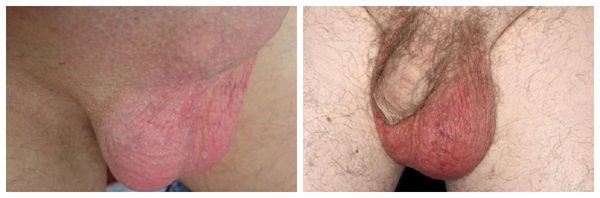
Сначала возникает один или два симптома, но с усилением процесса воспаления присоединяются и другие.
Симптомы хронического эпидидимита
- Ощущения "тяжести" в мошонке.
- Возможно увеличение и/или уплотнение придатков яичек, что можно обнаружить при самообследовании.
- Проблемы в интимной сфере: эректильная дисфункция, преждевременное семяизвержение, снижение либидо, импотенция неясного генеза [5][9] .
- Болезненное семяизвержение, примесь крови и гноя в сперме.
- Редкая острая или затяжная ноющая боль в мошонке.
- Повышение температуры тела до 37,1–38,0 °C.
Патогенез эпидидимита
Придаток яичка представляет собой длинный витиеватый проток, который охватывает яичко сверху и сзади своеобразным обручем. Он продолжает яичко и переходит в семявыносящие протоки. С яичками придаток сообщается канальцами, по которым сперматозоиды продвигаются дальше [5] .
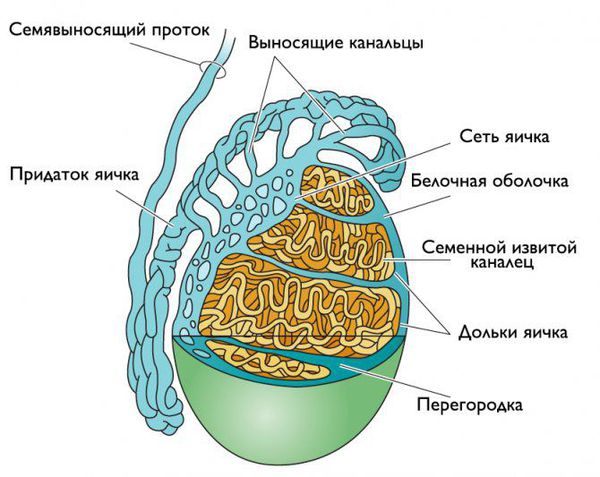
Инфекция может проникнуть в придаток яичка разными путями:
- Каналикулярный путь — из уретры по семявыносящему протоку. Встречается чаще всего.
- Гематогенный путь — через кровь на фоне сепсиса.
- Лимфогенный путь — по лимфатическим протокам.
- Секреторный путь — из яичка при вирусном паротите.
После проникновения патогенные микроорганизмы прикрепляются к слизистым оболочкам придатка, размножаются и повреждают клетки. На ранних стадиях эпидидимит представляет собой клеточное воспаление, которое начинается в семявыносящем протоке и спускается к нижнему полюсу придатка яичка [8] .
Ткани придатка и яичка отличаются высокой чувствительностью. Поэтому при инфицировании в них них образуются рубцы и микроабсцессы, что может привести к бесплодию.
Острое воспаление органов мошонки, особенно в молодом возрасте — одна из основных причин секреторного бесплодия. Яички перестают вырабатывать нужное количество сперматозоидов, способных оплодотворить яйцеклетку. Такая форма бесплодия развивается у 70–85 % мужчин после перенесённого эпидидимита [6] [9] .
Классификация и стадии развития эпидидимита
По характеру протекания выделяют:
- Острый эпидидимит — длится 1 – 4 недели.
- Хронический — более четырёх недель.
Острый эпидидимит бывает двух видов:
- Серозный — характеризуется выделением светлой, мутноватой воспалительной жидкости, в которой мало клеток. При благоприятном исходе жидкость рассасывается, при неблагоприятном — процесс затягивается и переходит в гнойный.
- Гнойный — протекает с выделением мутной, зелёной, жёлтой или белой воспалительной жидкости (гноя), который расплавляет ткани. Гной состоит из нейтрофилов, элементов погибшей ткани, микробов и гнойных телец (погибших лейкоцитов). Точно определить вид острого эпидидимита можно только при операции.
По локализации поражения:
- Односторонний: право- или левосторонний.
- Двусторонний [7] .
В Международной классификации болезней 10-го пересмотра (МКБ-10) эпидидимит кодируется как N45 Орхит и эпидидимит. Чтобы обозначить инфекцию, которая вызвала воспаление, используют дополнительный код (B95-B98) . В зависимости от наличия абсцесса выделяют:
- N45.0 Орхит, эпидидимит и эпидидимо-орхит с абсцессом, абсцесс придатка яичка или яичка.
- N45.9 Орхит, эпидидимит и эпидидимо-орхит без упоминания об абсцессе.
Степени тяжести острого эпидидимита:
- Лёгкая — продолжается до трёх суток.
- Средняя — длится до шести дней и имеет выраженные симптомы, среди которых повышение температуры тела до 39 °C и боль.
- Тяжёлая — продолжается более семи дней и сопровождается тяжёлыми симптомами. В анализе крови повышено количество лейкоцитов, что свидетельствует о сильном воспалительном процессе.
Осложнения эпидидимита
Осложнения чаще всего развиваются из-за несвоевременного лечения. Нельзя сказать точно, через какое время после появления первых симптомов они возникнут. Всё зависит от реактивности процесса, состояния организма и его иммунного статуса.
Например, при туберкулёзе иммунитет человека ослаблен. В этом случае эпидидимит сам будет осложнением основного заболевания. Без лечения он быстро приведёт к развитию других осложнений: абсцессу, свищу мошонки, инфаркту яичка, бесплодию, орхиту.
Абсцесс — появление в придатке гнойного очага. Без лечения абсцесс может перейти в свищ мошонки (патологический ход), через который будет вытекать гной. Если гной не выходит через свищ, есть риск инфаркта яичка — кислородного голодания органа.
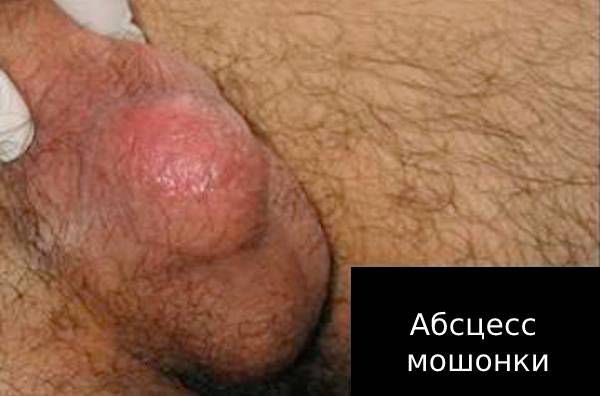
При любой стадии воспаления и при всех осложнениях сохраняется риск наступления бесплодия: из-за рубцевания ухудшается качество спермы, а в некоторых случаях нарушается продвижение спермы (обтурационное бесплодие) [8] [9] .
Диагностика эпидидимита
Сбор анамнеза
Любая диагностика начинается со сбора анамнеза, в ходе которого врач беседует с пациентом и задаёт ему вопросы:
- что беспокоит;
- когда появились симптомы;
- есть ли острые боли или повышенная температура;
- болел ли пациент инфекционными заболеваниями незадолго до появления симптомов;
- в каких условиях проживает пациент;
- есть ли семья;
- имеются ли отягощающие факторы: курение, алкоголизм, хронические заболевания, лекарственная непереносимость;
- ведёт ли пациент половую жизнь, бывают ли незащищённые половые контакты и как часто.
При сборе анамнеза врач будет задавать вопросы на деликатные темы. Они могут смутить пациента, но нужно понимать, что врач готов к любой информации, для него это обычная процедура. На вопросы нужно ответить честно и подробно, это поможет быстро и точно поставить диагноз и назначить правильное лечение. Чем раньше начнётся терапия, тем меньше риск осложнений и удаления органа.
Урологический осмотр
Врач попросит пациента лечь на кушетку, чтобы осмотреть и пальпировать (прощупать) живот. Сначала доктор выполняет стандартную поверхностную пальпацию. Если в исследуемых органах нет воспаления, то пациент почувствует небольшой дискомфорт, боли не возникнет.
После этого врач осматривает половые органы, пальпирует мошонку и определяет, есть ли признаки воспаления, насколько процесс запущен и требует ли каких-то экстренных мер.
Следующий этап — пальцевое ректальное исследование. Оно позволяет определить, воспалена ли простата, так как предстательная железа может быть источников воспаления.
Лабораторная диагностика
- Общий анализ мочи.
- Б актериологический посев средней порции мочи, чтобы выявить возбудителя инфекции.
- Анализ первой порции мочи на ИППП методом ПЦР.
- При подозрении на гонорею — мазок из уретры с окраской по Граму.
- При подозрении на туберкулёзный эпидидимит — посев трёх последовательных утренних порций мочи на кислотоустойчивые бациллы и анализ ПЦР на микобактерии туберкулёза (Mycobacterium tuberculosis).
При необходимости оперативного лечения:
- Общий и биохимический анализы крови.
- Анализ на свёртываемость (коагулограмма).
- Анализ на сифилис, гепатит Б и C, ВИЧ.
- Определение группы крови и резус-фактора.
Инструментальная диагностика
- Ультразвуковое исследование (УЗИ) органов мошонки — может показать воспаление яичка и придатка, наличие гнойных очагов, реактивного гидроцеле, а также поможет исключить перекрута яичка.
Дифференциальная диагностика
Острый эпидидимит нужно отличать от травмы мошонки, перекрута яичка, острого орхита, инфицированного гидроцеле и гидатиды Морганьи (рудиментарных образований яичка и его придатка). Некоторые патологии могут симулировать острые заболевания органов мошонки: острый простатит, почечная колика, ущемлённая паховая грыжа [9] . Дифференциальная диагностика при хронической эпидидимите: хронический простатит, хронический орхит, гидроцеле.
Для дифференциальной диагностики могут применяться следующие методы обследования:
- Микроскопическое исследование осадка секрета простаты [7] . Помогает определить, является ли простата источником инфекции.
- Внутривенная урография — рентгенологическое изучение строения и функций мочевыделительной системы. Проводится для дифференциальной диагностики с мочекаменной болезнью, в особенности с камнями нижней трети мочеточника, которые могут давать аналогичную симптоматику.
- Трансректальное ультразвуковое исследование (ТрУЗИ) простаты с определением остаточной мочи.
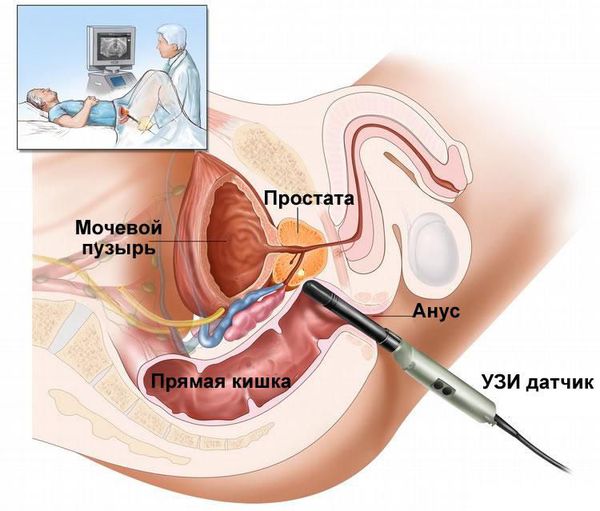
Лечение эпидидимита
Большинство пациентов с острым эпидидимитом можно лечить в амбулаторных условиях. Пациента госпитализируют, если у него сильная боль или лихорадка, которые могут указывать на другие диагнозы (например, абсцесс, перекрут или инфаркт яичка).
Чаще всего пациент попадает в стационар с острым процессом, и дежурный врач-уролог должен решить, как лечить пациента: консервативными или хирургическими методами. В первые часы обычно проводится консервативная терапия под наблюдением медсестры или врача.
Консервативное лечение
Группы препаратов, применяемых при эпидидимите: антибиотики (цефалоспорины, фторхинолоны, производные имидазола), альфа-адреноблокаторы, нестероидные противовоспалительные препараты (НПВП).
При остром процессе терапию начинают до выявления возбудителя, т. е. до того, как будут готовы результаты лабораторной диагностики. Такая тактика помогает снизить риск осложнений и предотвратить передачу инфекции другим людям.
Антибактериальную терапию выбирают с учётом наиболее вероятных возбудителей. Также учитывается, может ли препарат накапливаться в придатке яичка в достаточной концентрации.
Обычно сначала пациенту назначают антибиотики, активные против хламидий и энтеробактерий. Когда получают результаты посева с указанием точного возбудителя и активных против него антибиотиков, терапию корректируют по необходимости:
- При подозрении на хламидии и м икоплазму гениталиум , как правило, назначают Доксициклин и препараты фторхинолонового ряда.
- Фторхинолоны эффективны для лечения энтеробактерий .
- При гонорее однократно вводят высокую дозу цефалоспорина третьего поколения. Выбор препарата зависит от того, насколько микроорганизмы устойчивы к антибиотикам.
У мужчин с тяжёлым эпидидимитом эффективность лечения нужно оценивать через три дня, у пациентов с возможными или подтверждёнными ИППП — через 14 дней. Кроме того, необходимо пролечить полового партнёра пациента.
При подозрении на вирусную этиологию назначаются противовирусные средства, препараты группы интерферонов и иммуностимуляторы.
НПВП используются, чтобы уменьшить боль и снизить температуру, если она поднялась выше 38,5 °C .
Когда нет должного эффекта от терапии и есть противопоказания к операции, в качестве симптоматического лечения иногда назначают блокаду семенного канатика по Лорин-Эпштейну. Процедура подразумевает введение анестетика (Лидокаина) в семенной канатик, чаще совместно с антибиотиком [8] . Однако этот метод применяется редко, так как нет доказательств его преимущества перед стандартными протоколами лечения, а отмечается только симптоматический эффект.
В зависимости от тяжести процесса и состояния организма могут использоваться и другие лекарственные препараты из разных групп.
Хирургическое лечение
Показания к операции:
- Отсутствие эффекта от терапии.
- Развитие осложнений (например, абсцесса).
- Риск развития орхита.
- Риск сепсиса.
Противопоказанием к хирургическому лечению может быть сахарный диабет в стадии декомпенсации, хронические заболевания сердца и нарушения свёртываемости крови.
Есть несколько видов операций, которые можно провести при эпидидимите: вскрытие и дренирование гнойных очагов, удаление придатка яичка (э пидидимэктомия ) и удаление придатка с яичком (о рхоэпидидимэктомия ) [7] . Объём оперативного вмешательства, как правило, определяется во время операции.
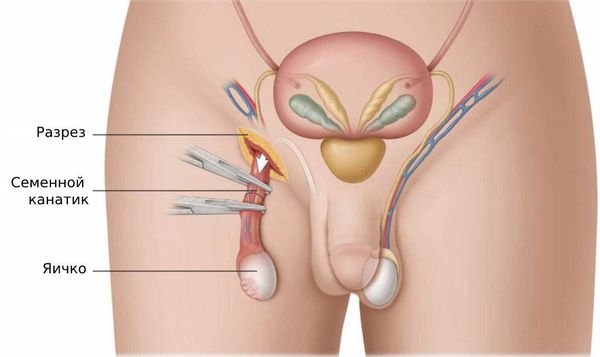
После операции несколько дней необходимо принимать обезболивающие и антибактериальные препараты. Выписывают пациента через 7 – 10 дней, швы снимают на 10 – 14 день. В дальнейшем пациент наблюдается амбулаторно и по показаниям сдаёт анализы и проводит ультразвуковую диагностику.
Прогноз. Профилактика
При своевременном лечении прогноз благоприятный. При осложнённом эпидидимите может потребоваться удаление яичка и придатка, однако прогноз касательно здоровья и качества жизни остаётся также благоприятным. Прогноз репродуктивной функции неоднозначный и зависит от своевременных лечебных мер.
Без лечения придаток и яичко теряют свои функции, также состояние грозит удалением органа. Как и при других инфекционных процессах, при эпидидимите может развиться сепсис. В этом случае прогноз становится неблагоприятным: в 50 % случаев возможен летальный исход [10] .
Микоз может поражать любую часть тела, например, у мужчин диагностируется грибок на мошонке. Особо примечательной для недуга является его локализация, что представляет собой значительное неудобство для сильного пола. Если не заняться лечением, инфекция распространится и на другие участки интимной зоны.
Причины появления грибка на яичках

Излишняя потливость позволяет попавшему на кожу грибку активно развиваться, если игнорировать гигиену
Недуг долгое время может себя не проявлять, при этом проживать на яичках, поглощая мертвые клетки эпителия. Активность грибка может начаться в любое время, достаточно лишь инфекции дождаться нужного провоцирующего фактора:
- влажная среда – в мошонке она создается за счет повышенного потоотделения и несоблюдения правил личной гигиены,
- высокая температура воздуха – особо актуально это заболевание в жаркое время года, в том числе летом,
- избыток массы тела,
- нарушенный обмен веществ,
- наличие невылеченных грибковых инфекций,
- сниженный иммунитет,
- частые стрессы,
- наличие сердечно-сосудистых заболеваний,
- чрезмерное потоотделение,
- предрасположенность,
- прием определенных лекарственных препаратов и резкая смена рациона или этих препаратов,
- работа на химическом производстве,
- частая подверженность ионизирующему излучению (врачи-рентгенологи или мужчины, проходящие курсы лучевой терапии),
Заражение настолько неприятной болезнью происходит следующими способами:
Виды грибка, поражающего мошонку
Разновидности болезни базируются на бактерии, провоцирующей заболевание, таким образом, существуют:
- Дрожжевой тип – предыдущая стадия кандидоза или так называемая молочница. Недуг затрагивает область мошонки, полового члена и даже мочеполовой канал.
- Эпидермофитоны – провокатор дерматомикоза или, проще говоря, лишая. Чаще всего этой болезнью страдают мужчины, ведущие активный образ жизни. Нередки случаи, когда именно с такой проблемой сталкиваются спортсмены, поскольку в области паха у них происходит значительно потоотделение, тем самым обеспечиваются два основополагающих фактора для болезни: влажная среда и высокая температура тела.
- Питироспорум – патогенные грибки, проявляющиеся в виде отрубевидного лишая. Основной причиной подобной проблемы является изменение гормонального фона и гораздо меньше вероятность из-за объема прогестерона в организме.

Красноватые пятна зудят и вызывают дискомфорт
По типу проявлений на коже:
- Отрубевидный лишай – с ним сталкиваются лица среднего возраста, в то время как дети до 7 лет и лица пожилого возраста практически не подвержены ему. Риск столкнуться с данным недугом увеличивается в периоды нарушения баланса гормонов. Особо опасен этот тип заболевания в период полового созревания. Провокатор грибка яичек данной группы собирается в колонии, таким образом, в паху наблюдаются гладкие выпуклости кремового оттенка.
- Разноцветный лишай – дерматологическое заболеваний инфекционной природы и заражение происходит через контакт с больным или его личными вещами (справедливо и прикосновение к больному животному). В то же время, данная группа грибка характеризуется низкой контагиозностью, тем самым представляя непосредственную опасность для кожи мошонки.
Признаки микоза
Несмотря на то, что кожный микоз довольно проблематичен в лечении, его проявления не заставляют себя ждать. Проблема заключается в том, что недуг склонен к рецидивам после некорректного лечения. Заболевания может проявляться самыми разнообразными способами, но на ранних стадиях происходит следующее:
- на кожном покрове в области мошонки (с внутренней стороны бедра) проявляются небольшие трещины (болезненные ощущения зависят непосредственно от особенностей организма и индивидуальности случая),
- возможно образование пузырьков, из-за которых кожа грубеет и плотнеет,
- со временем боль может быстро пройти, кожа размякнет, примет свой обычный цвет и начнет шелушиться,
- при условии бактериального инфицирования в любом случае пузырьки преобразуются в гнойники.
Все вышеперечисленные признаки относятся исключительно обобщенными, однако нельзя исключить и следующие факторы: на яичках грибки вызывают чувство зуда, вместе с отслаиванием участков кожи. Далее появляются опрелости, проявляются красноватые пятна, активно растущие в размере. Периодически пятна начинают чесаться, причиняя дискомфорт, а все стандартные мази от воспаления или расстройства не помогают. Они лишь частично снимают воспаление и нагрузку на пораженную область, в то время как недуг лишь временно останавливается в прогрессировании.

При отсутствии лечения грибок распространяется на соседние области
Диагностика
Предварительно, каждый обязан пройти полноценную диагностику, в ходе которой врач сумеет определить стадию развития недуга вместе с оптимальным способом лечения. Врач в первую очередь проводит осмотр (врач-дерматолог), осматривая кожу, инфицированную грибком. После этого, специалист направляет пациента на соскоб с места поражения, осмотр поврежденной области с помощью лампы Вуда и пробу Бальцера.
В ходе предпоследней манипуляции используется специальное устройство, подсвечивающее скрытые проблемные пятна эпителия. Важно понимать, что от полноценной диагностики зависит и исход лечения, а также траты, которые понесет пациент.
Проба Бальцера представляет собой процедуру нанесения спиртового раствора йода на проблемное место. Вместо этого раствора часто используются анилиновые красители, также выделяющие проблемные места. После нанесения специального состава, пораженная кожа начинает шелушиться, что позволяет определить стадию и этап развития заболевания. Отрубевидный лишай при просвете специальной лампой выделяется пятнами коричневого цвета, а разноцветный лишай – сеточными пятнами.

Йодная проба простой и доступный метод диагностики
Разноцветный лишай
Разноцветный лишай часто путается пациентами в ходе самодиагностики с другими, схожими по симптомам заболеваниями. На данный момент существует три камня преткновения, а именно:
- лейкодерма сифилитическая – пятна не выделяются ярким окрасом, имеют сеточную структуру,
- розеола сифилитическая – шелушение попросту отсутствует, пятна имеют розовый окрас и достаточно лишь надавить на одно пятно, как оно исчезает без образования рамок, впадин, пузырьков, пупырышек,
- черепицеобразный микоз – такой недуг актуален в области тропического климата, его пятна имеют кольцеобразную форму, развивается болезнь очень оперативно, поражая всю область мошонки.
Лечение грибка мошонки
Срок терапии такого заболевания, как паховый грибок, составляет два месяца, однако есть возможность совершенно безопасно ускорить этот процесс. Рекомендации:
- приобретайте и надевайте свободное нижнее белье, меняя его ежедневно,
- используйте лекарственные мази только после принятия ванны и мытья половых органов с детским мылом,
- обрабатывайте мазями зараженные и околозараженные участки кожи,
- чтобы избежать прения половых органов, пользуйтесь специальным тальком,
- сбрейте паховые волосы,
- избегайте половых контактов на протяжении терапии (это не только для того, чтобы обезопасить себя, но и полового партнера).
Обычно эффективная терапия назначается врачами. В нее входит медикаментозное лечение и использование специальных мазей. Мазь подбирается исключительно из типа заболевания и этапа развития (объем пораженной ткани).
Некоторые решаются использовать народные рецепты для борьбы с паховым грибком, что в принципе лишь в 20% случаев дает должный результат, особенно если вы не проконсультировались с врачом.
Народная медицина предполагает использование спиртовой настойки йода и в течение двух недель. Нужно раз в сутки смазывать пораженное место, желательно перед сном после душа. Средство эффективно себя зарекомендовало в борьбе с грибком, главное в процессе не переусердствовать с дозировкой.
Профилактика пахового микоза
Как и для каждого заболевания, профилактика данного недуга подразумевает исключение всех основополагающих факторов. Таким образом, пациент обязан:
- соблюдение правил индивидуальной гигиены (в том числе борьба с потливостью),
- восстановить метаболизм (требуется консультация со специалистом),
- прием душа в конце рабочего дня по возвращению домой и после физических нагрузок,
- смена нижнего белья ежедневно,
- использование присыпки для борьбы с чрезмерной потливостью,
- использование строго индивидуальных предметов личной гигиены (не доверять и не давать в пользование собственные средства личной гигиены),
Если вы контактировали с зараженным человеком или вещами, которыми он пользуется, следует хорошо вымыть руки с мылом, а желательно принять душ. Такая мера значительно снизит риск возникновения заболевания.
Что такое эпидидимит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Рахимова А. И., уролога со стажем в 6 лет.
Над статьей доктора Рахимова А. И. работали литературный редактор Юлия Липовская , научный редактор Александр Комаров и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эпидидимит (epididymitis) — это воспаление придатка яичка, которое сопровождается болью, припухлостью и покраснением мошонки. Различают острую и хроническую формы, которые отличаются скоростью протекания и факторами возникновения. Эпидидимитом болеют мужчины всех возрастов.

Придаток яичка (эпидидимис) представляет собой парный орган мужской половой системы, находящийся в мошонке. Его основная функция — накапливать сперматозоиды. В придатке сперматозоиды дозревают, приобретают способность двигаться и оплодотворять яйцеклетку.
Распространённость
В возрасте от 18 до 39 лет примерно 10 мужчин из 1000 страдают от заболеваний органов репродукции (мошонки, простаты, уретры) [1] . Из-за близкого расположения придатка и яичка эти органы часто поражаются вместе — развивается орхоэпидидимит.
Как правило, у острого эпидидимита и орхоэпидидимита общая статистика. Среди острых урологических болезней доля этих патологий колеблется от 4,6 до 10,2 % [2] . Как показывает практика, от 20 до 35 % всех обращений в приёмный покой урологического стационара приходится на эпидидимит и орхоэпидидимит.
Причины эпидидимита
Причиной заболевания является попадание или разрастание патологической флоры (бактериальной, грибковой, вирусной).
Предрасполагающие факторы:
- Бактериальный фактор — попадание воспалительного агента непосредственно в придаток.
- Инфекции, передающиеся половым путём (ИППП): гонорея, хламидиоз и др.
- Осложнённые формы простатита, уретрита, острого цистита и других воспалительных болезней органов малого таза и мошонки.
- Затруднение мочеиспускания, обусловленное механическими причинами: аденомой простаты, сужением или закупоркой мочевых путей ниже мочевого пузыря.
- Системные заболевания: сосудистые, неврологические, эндокринологические (сахарный диабет, болезнь Альцгеймера, различные виды параличей и парезов) [2][3] . , сыпной тиф, эпидемический паротит (острое инфекционное негнойное поражение железистых органов: слюнных желёз, поджелудочной железы, яичек) [4] .
- Травматический фактор: сдавленность органов мошонки неудобной одеждой, работа в горячем цехе, постоянное сидячее положение у водителей, удары в пах.
- Абактериальные факторы, которые нарушают кровообращение в органах мошонки: половые излишества, мастурбация, геморрой и др. [9]
- Ослабленный иммунитет из-за хронических заболеваний или постоянного стресса. .
- Альтернативные виды секса, особенно незащищённый анальный секс.
- Туберкулёзная инфекция.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эпидидимита
Сначала пациент всегда сталкивается с острым или подострым эпидидимитом. Если процесс острый, то симптомы классические и яркие. Если эпидидимит начался с подострой фазы, то клиника может быть размытой, вплоть до того, что воспаление можно определить только лабораторно и инструментально.
Симптомы острого эпидидимита
- Резкая боль при пальпации поражённой мошонки.
- Покраснение и отёчность мошонки или её воспалённой половины.
- Повышение температуры тела, вплоть да 40 °C .
- Болезненное мочеиспускание [6] .

Сначала возникает один или два симптома, но с усилением процесса воспаления присоединяются и другие.
Симптомы хронического эпидидимита
- Ощущения "тяжести" в мошонке.
- Возможно увеличение и/или уплотнение придатков яичек, что можно обнаружить при самообследовании.
- Проблемы в интимной сфере: эректильная дисфункция, преждевременное семяизвержение, снижение либидо, импотенция неясного генеза [5][9] .
- Болезненное семяизвержение, примесь крови и гноя в сперме.
- Редкая острая или затяжная ноющая боль в мошонке.
- Повышение температуры тела до 37,1–38,0 °C.
Патогенез эпидидимита
Придаток яичка представляет собой длинный витиеватый проток, который охватывает яичко сверху и сзади своеобразным обручем. Он продолжает яичко и переходит в семявыносящие протоки. С яичками придаток сообщается канальцами, по которым сперматозоиды продвигаются дальше [5] .

Инфекция может проникнуть в придаток яичка разными путями:
- Каналикулярный путь — из уретры по семявыносящему протоку. Встречается чаще всего.
- Гематогенный путь — через кровь на фоне сепсиса.
- Лимфогенный путь — по лимфатическим протокам.
- Секреторный путь — из яичка при вирусном паротите.
После проникновения патогенные микроорганизмы прикрепляются к слизистым оболочкам придатка, размножаются и повреждают клетки. На ранних стадиях эпидидимит представляет собой клеточное воспаление, которое начинается в семявыносящем протоке и спускается к нижнему полюсу придатка яичка [8] .

Ткани придатка и яичка отличаются высокой чувствительностью. Поэтому при инфицировании в них них образуются рубцы и микроабсцессы, что может привести к бесплодию.
Острое воспаление органов мошонки, особенно в молодом возрасте — одна из основных причин секреторного бесплодия. Яички перестают вырабатывать нужное количество сперматозоидов, способных оплодотворить яйцеклетку. Такая форма бесплодия развивается у 70–85 % мужчин после перенесённого эпидидимита [6] [9] .
Классификация и стадии развития эпидидимита
По характеру протекания выделяют:
- Острый эпидидимит — длится 1 – 4 недели.
- Хронический — более четырёх недель.
Острый эпидидимит бывает двух видов:
- Серозный — характеризуется выделением светлой, мутноватой воспалительной жидкости, в которой мало клеток. При благоприятном исходе жидкость рассасывается, при неблагоприятном — процесс затягивается и переходит в гнойный.
- Гнойный — протекает с выделением мутной, зелёной, жёлтой или белой воспалительной жидкости (гноя), который расплавляет ткани. Гной состоит из нейтрофилов, элементов погибшей ткани, микробов и гнойных телец (погибших лейкоцитов). Точно определить вид острого эпидидимита можно только при операции.
По локализации поражения:
- Односторонний: право- или левосторонний.
- Двусторонний [7] .
В Международной классификации болезней 10-го пересмотра (МКБ-10) эпидидимит кодируется как N45 Орхит и эпидидимит. Чтобы обозначить инфекцию, которая вызвала воспаление, используют дополнительный код (B95-B98) . В зависимости от наличия абсцесса выделяют:
- N45.0 Орхит, эпидидимит и эпидидимо-орхит с абсцессом, абсцесс придатка яичка или яичка.
- N45.9 Орхит, эпидидимит и эпидидимо-орхит без упоминания об абсцессе.
Степени тяжести острого эпидидимита:
- Лёгкая — продолжается до трёх суток.
- Средняя — длится до шести дней и имеет выраженные симптомы, среди которых повышение температуры тела до 39 °C и боль.
- Тяжёлая — продолжается более семи дней и сопровождается тяжёлыми симптомами. В анализе крови повышено количество лейкоцитов, что свидетельствует о сильном воспалительном процессе.
Осложнения эпидидимита
Осложнения чаще всего развиваются из-за несвоевременного лечения. Нельзя сказать точно, через какое время после появления первых симптомов они возникнут. Всё зависит от реактивности процесса, состояния организма и его иммунного статуса.
Например, при туберкулёзе иммунитет человека ослаблен. В этом случае эпидидимит сам будет осложнением основного заболевания. Без лечения он быстро приведёт к развитию других осложнений: абсцессу, свищу мошонки, инфаркту яичка, бесплодию, орхиту.
Абсцесс — появление в придатке гнойного очага. Без лечения абсцесс может перейти в свищ мошонки (патологический ход), через который будет вытекать гной. Если гной не выходит через свищ, есть риск инфаркта яичка — кислородного голодания органа.

При любой стадии воспаления и при всех осложнениях сохраняется риск наступления бесплодия: из-за рубцевания ухудшается качество спермы, а в некоторых случаях нарушается продвижение спермы (обтурационное бесплодие) [8] [9] .
Диагностика эпидидимита
Сбор анамнеза
Любая диагностика начинается со сбора анамнеза, в ходе которого врач беседует с пациентом и задаёт ему вопросы:
- что беспокоит;
- когда появились симптомы;
- есть ли острые боли или повышенная температура;
- болел ли пациент инфекционными заболеваниями незадолго до появления симптомов;
- в каких условиях проживает пациент;
- есть ли семья;
- имеются ли отягощающие факторы: курение, алкоголизм, хронические заболевания, лекарственная непереносимость;
- ведёт ли пациент половую жизнь, бывают ли незащищённые половые контакты и как часто.
При сборе анамнеза врач будет задавать вопросы на деликатные темы. Они могут смутить пациента, но нужно понимать, что врач готов к любой информации, для него это обычная процедура. На вопросы нужно ответить честно и подробно, это поможет быстро и точно поставить диагноз и назначить правильное лечение. Чем раньше начнётся терапия, тем меньше риск осложнений и удаления органа.
Урологический осмотр
Врач попросит пациента лечь на кушетку, чтобы осмотреть и пальпировать (прощупать) живот. Сначала доктор выполняет стандартную поверхностную пальпацию. Если в исследуемых органах нет воспаления, то пациент почувствует небольшой дискомфорт, боли не возникнет.
После этого врач осматривает половые органы, пальпирует мошонку и определяет, есть ли признаки воспаления, насколько процесс запущен и требует ли каких-то экстренных мер.
Следующий этап — пальцевое ректальное исследование. Оно позволяет определить, воспалена ли простата, так как предстательная железа может быть источников воспаления.
Лабораторная диагностика
- Общий анализ мочи.
- Б актериологический посев средней порции мочи, чтобы выявить возбудителя инфекции.
- Анализ первой порции мочи на ИППП методом ПЦР.
- При подозрении на гонорею — мазок из уретры с окраской по Граму.
- При подозрении на туберкулёзный эпидидимит — посев трёх последовательных утренних порций мочи на кислотоустойчивые бациллы и анализ ПЦР на микобактерии туберкулёза (Mycobacterium tuberculosis).
При необходимости оперативного лечения:
- Общий и биохимический анализы крови.
- Анализ на свёртываемость (коагулограмма).
- Анализ на сифилис, гепатит Б и C, ВИЧ.
- Определение группы крови и резус-фактора.
Инструментальная диагностика
- Ультразвуковое исследование (УЗИ) органов мошонки — может показать воспаление яичка и придатка, наличие гнойных очагов, реактивного гидроцеле, а также поможет исключить перекрута яичка.

Дифференциальная диагностика
Острый эпидидимит нужно отличать от травмы мошонки, перекрута яичка, острого орхита, инфицированного гидроцеле и гидатиды Морганьи (рудиментарных образований яичка и его придатка). Некоторые патологии могут симулировать острые заболевания органов мошонки: острый простатит, почечная колика, ущемлённая паховая грыжа [9] . Дифференциальная диагностика при хронической эпидидимите: хронический простатит, хронический орхит, гидроцеле.
Для дифференциальной диагностики могут применяться следующие методы обследования:
- Микроскопическое исследование осадка секрета простаты [7] . Помогает определить, является ли простата источником инфекции.
- Внутривенная урография — рентгенологическое изучение строения и функций мочевыделительной системы. Проводится для дифференциальной диагностики с мочекаменной болезнью, в особенности с камнями нижней трети мочеточника, которые могут давать аналогичную симптоматику.
- Трансректальное ультразвуковое исследование (ТрУЗИ) простаты с определением остаточной мочи.

Лечение эпидидимита
Большинство пациентов с острым эпидидимитом можно лечить в амбулаторных условиях. Пациента госпитализируют, если у него сильная боль или лихорадка, которые могут указывать на другие диагнозы (например, абсцесс, перекрут или инфаркт яичка).
Чаще всего пациент попадает в стационар с острым процессом, и дежурный врач-уролог должен решить, как лечить пациента: консервативными или хирургическими методами. В первые часы обычно проводится консервативная терапия под наблюдением медсестры или врача.
Консервативное лечение
Группы препаратов, применяемых при эпидидимите: антибиотики (цефалоспорины, фторхинолоны, производные имидазола), альфа-адреноблокаторы, нестероидные противовоспалительные препараты (НПВП).
При остром процессе терапию начинают до выявления возбудителя, т. е. до того, как будут готовы результаты лабораторной диагностики. Такая тактика помогает снизить риск осложнений и предотвратить передачу инфекции другим людям.
Антибактериальную терапию выбирают с учётом наиболее вероятных возбудителей. Также учитывается, может ли препарат накапливаться в придатке яичка в достаточной концентрации.
Обычно сначала пациенту назначают антибиотики, активные против хламидий и энтеробактерий. Когда получают результаты посева с указанием точного возбудителя и активных против него антибиотиков, терапию корректируют по необходимости:
- При подозрении на хламидии и м икоплазму гениталиум , как правило, назначают Доксициклин и препараты фторхинолонового ряда.
- Фторхинолоны эффективны для лечения энтеробактерий .
- При гонорее однократно вводят высокую дозу цефалоспорина третьего поколения. Выбор препарата зависит от того, насколько микроорганизмы устойчивы к антибиотикам.
У мужчин с тяжёлым эпидидимитом эффективность лечения нужно оценивать через три дня, у пациентов с возможными или подтверждёнными ИППП — через 14 дней. Кроме того, необходимо пролечить полового партнёра пациента.
При подозрении на вирусную этиологию назначаются противовирусные средства, препараты группы интерферонов и иммуностимуляторы.
НПВП используются, чтобы уменьшить боль и снизить температуру, если она поднялась выше 38,5 °C .
Когда нет должного эффекта от терапии и есть противопоказания к операции, в качестве симптоматического лечения иногда назначают блокаду семенного канатика по Лорин-Эпштейну. Процедура подразумевает введение анестетика (Лидокаина) в семенной канатик, чаще совместно с антибиотиком [8] . Однако этот метод применяется редко, так как нет доказательств его преимущества перед стандартными протоколами лечения, а отмечается только симптоматический эффект.
В зависимости от тяжести процесса и состояния организма могут использоваться и другие лекарственные препараты из разных групп.
Хирургическое лечение
Показания к операции:
- Отсутствие эффекта от терапии.
- Развитие осложнений (например, абсцесса).
- Риск развития орхита.
- Риск сепсиса.
Противопоказанием к хирургическому лечению может быть сахарный диабет в стадии декомпенсации, хронические заболевания сердца и нарушения свёртываемости крови.
Есть несколько видов операций, которые можно провести при эпидидимите: вскрытие и дренирование гнойных очагов, удаление придатка яичка (э пидидимэктомия ) и удаление придатка с яичком (о рхоэпидидимэктомия ) [7] . Объём оперативного вмешательства, как правило, определяется во время операции.

После операции несколько дней необходимо принимать обезболивающие и антибактериальные препараты. Выписывают пациента через 7 – 10 дней, швы снимают на 10 – 14 день. В дальнейшем пациент наблюдается амбулаторно и по показаниям сдаёт анализы и проводит ультразвуковую диагностику.
Прогноз. Профилактика
При своевременном лечении прогноз благоприятный. При осложнённом эпидидимите может потребоваться удаление яичка и придатка, однако прогноз касательно здоровья и качества жизни остаётся также благоприятным. Прогноз репродуктивной функции неоднозначный и зависит от своевременных лечебных мер.
Без лечения придаток и яичко теряют свои функции, также состояние грозит удалением органа. Как и при других инфекционных процессах, при эпидидимите может развиться сепсис. В этом случае прогноз становится неблагоприятным: в 50 % случаев возможен летальный исход [10] .
Микоз может поражать любую часть тела, например, у мужчин диагностируется грибок на мошонке. Особо примечательной для недуга является его локализация, что представляет собой значительное неудобство для сильного пола. Если не заняться лечением, инфекция распространится и на другие участки интимной зоны.
Причины появления грибка на яичках

Излишняя потливость позволяет попавшему на кожу грибку активно развиваться, если игнорировать гигиену
Недуг долгое время может себя не проявлять, при этом проживать на яичках, поглощая мертвые клетки эпителия. Активность грибка может начаться в любое время, достаточно лишь инфекции дождаться нужного провоцирующего фактора:
- влажная среда – в мошонке она создается за счет повышенного потоотделения и несоблюдения правил личной гигиены,
- высокая температура воздуха – особо актуально это заболевание в жаркое время года, в том числе летом,
- избыток массы тела,
- нарушенный обмен веществ,
- наличие невылеченных грибковых инфекций,
- сниженный иммунитет,
- частые стрессы,
- наличие сердечно-сосудистых заболеваний,
- чрезмерное потоотделение,
- предрасположенность,
- прием определенных лекарственных препаратов и резкая смена рациона или этих препаратов,
- работа на химическом производстве,
- частая подверженность ионизирующему излучению (врачи-рентгенологи или мужчины, проходящие курсы лучевой терапии),
Заражение настолько неприятной болезнью происходит следующими способами:
Виды грибка, поражающего мошонку
Разновидности болезни базируются на бактерии, провоцирующей заболевание, таким образом, существуют:
- Дрожжевой тип – предыдущая стадия кандидоза или так называемая молочница. Недуг затрагивает область мошонки, полового члена и даже мочеполовой канал.
- Эпидермофитоны – провокатор дерматомикоза или, проще говоря, лишая. Чаще всего этой болезнью страдают мужчины, ведущие активный образ жизни. Нередки случаи, когда именно с такой проблемой сталкиваются спортсмены, поскольку в области паха у них происходит значительно потоотделение, тем самым обеспечиваются два основополагающих фактора для болезни: влажная среда и высокая температура тела.
- Питироспорум – патогенные грибки, проявляющиеся в виде отрубевидного лишая. Основной причиной подобной проблемы является изменение гормонального фона и гораздо меньше вероятность из-за объема прогестерона в организме.

Красноватые пятна зудят и вызывают дискомфорт
По типу проявлений на коже:
- Отрубевидный лишай – с ним сталкиваются лица среднего возраста, в то время как дети до 7 лет и лица пожилого возраста практически не подвержены ему. Риск столкнуться с данным недугом увеличивается в периоды нарушения баланса гормонов. Особо опасен этот тип заболевания в период полового созревания. Провокатор грибка яичек данной группы собирается в колонии, таким образом, в паху наблюдаются гладкие выпуклости кремового оттенка.
- Разноцветный лишай – дерматологическое заболеваний инфекционной природы и заражение происходит через контакт с больным или его личными вещами (справедливо и прикосновение к больному животному). В то же время, данная группа грибка характеризуется низкой контагиозностью, тем самым представляя непосредственную опасность для кожи мошонки.
Признаки микоза
Несмотря на то, что кожный микоз довольно проблематичен в лечении, его проявления не заставляют себя ждать. Проблема заключается в том, что недуг склонен к рецидивам после некорректного лечения. Заболевания может проявляться самыми разнообразными способами, но на ранних стадиях происходит следующее:
- на кожном покрове в области мошонки (с внутренней стороны бедра) проявляются небольшие трещины (болезненные ощущения зависят непосредственно от особенностей организма и индивидуальности случая),
- возможно образование пузырьков, из-за которых кожа грубеет и плотнеет,
- со временем боль может быстро пройти, кожа размякнет, примет свой обычный цвет и начнет шелушиться,
- при условии бактериального инфицирования в любом случае пузырьки преобразуются в гнойники.
Все вышеперечисленные признаки относятся исключительно обобщенными, однако нельзя исключить и следующие факторы: на яичках грибки вызывают чувство зуда, вместе с отслаиванием участков кожи. Далее появляются опрелости, проявляются красноватые пятна, активно растущие в размере. Периодически пятна начинают чесаться, причиняя дискомфорт, а все стандартные мази от воспаления или расстройства не помогают. Они лишь частично снимают воспаление и нагрузку на пораженную область, в то время как недуг лишь временно останавливается в прогрессировании.

При отсутствии лечения грибок распространяется на соседние области
Диагностика
Предварительно, каждый обязан пройти полноценную диагностику, в ходе которой врач сумеет определить стадию развития недуга вместе с оптимальным способом лечения. Врач в первую очередь проводит осмотр (врач-дерматолог), осматривая кожу, инфицированную грибком. После этого, специалист направляет пациента на соскоб с места поражения, осмотр поврежденной области с помощью лампы Вуда и пробу Бальцера.
В ходе предпоследней манипуляции используется специальное устройство, подсвечивающее скрытые проблемные пятна эпителия. Важно понимать, что от полноценной диагностики зависит и исход лечения, а также траты, которые понесет пациент.
Проба Бальцера представляет собой процедуру нанесения спиртового раствора йода на проблемное место. Вместо этого раствора часто используются анилиновые красители, также выделяющие проблемные места. После нанесения специального состава, пораженная кожа начинает шелушиться, что позволяет определить стадию и этап развития заболевания. Отрубевидный лишай при просвете специальной лампой выделяется пятнами коричневого цвета, а разноцветный лишай – сеточными пятнами.

Йодная проба простой и доступный метод диагностики
Разноцветный лишай
Разноцветный лишай часто путается пациентами в ходе самодиагностики с другими, схожими по симптомам заболеваниями. На данный момент существует три камня преткновения, а именно:
- лейкодерма сифилитическая – пятна не выделяются ярким окрасом, имеют сеточную структуру,
- розеола сифилитическая – шелушение попросту отсутствует, пятна имеют розовый окрас и достаточно лишь надавить на одно пятно, как оно исчезает без образования рамок, впадин, пузырьков, пупырышек,
- черепицеобразный микоз – такой недуг актуален в области тропического климата, его пятна имеют кольцеобразную форму, развивается болезнь очень оперативно, поражая всю область мошонки.
Лечение грибка мошонки
Срок терапии такого заболевания, как паховый грибок, составляет два месяца, однако есть возможность совершенно безопасно ускорить этот процесс. Рекомендации:
- приобретайте и надевайте свободное нижнее белье, меняя его ежедневно,
- используйте лекарственные мази только после принятия ванны и мытья половых органов с детским мылом,
- обрабатывайте мазями зараженные и околозараженные участки кожи,
- чтобы избежать прения половых органов, пользуйтесь специальным тальком,
- сбрейте паховые волосы,
- избегайте половых контактов на протяжении терапии (это не только для того, чтобы обезопасить себя, но и полового партнера).
Обычно эффективная терапия назначается врачами. В нее входит медикаментозное лечение и использование специальных мазей. Мазь подбирается исключительно из типа заболевания и этапа развития (объем пораженной ткани).
Некоторые решаются использовать народные рецепты для борьбы с паховым грибком, что в принципе лишь в 20% случаев дает должный результат, особенно если вы не проконсультировались с врачом.
Народная медицина предполагает использование спиртовой настойки йода и в течение двух недель. Нужно раз в сутки смазывать пораженное место, желательно перед сном после душа. Средство эффективно себя зарекомендовало в борьбе с грибком, главное в процессе не переусердствовать с дозировкой.
Профилактика пахового микоза
Как и для каждого заболевания, профилактика данного недуга подразумевает исключение всех основополагающих факторов. Таким образом, пациент обязан:
- соблюдение правил индивидуальной гигиены (в том числе борьба с потливостью),
- восстановить метаболизм (требуется консультация со специалистом),
- прием душа в конце рабочего дня по возвращению домой и после физических нагрузок,
- смена нижнего белья ежедневно,
- использование присыпки для борьбы с чрезмерной потливостью,
- использование строго индивидуальных предметов личной гигиены (не доверять и не давать в пользование собственные средства личной гигиены),
Если вы контактировали с зараженным человеком или вещами, которыми он пользуется, следует хорошо вымыть руки с мылом, а желательно принять душ. Такая мера значительно снизит риск возникновения заболевания.
Читайте также:

