Инфекции мочевого пузыря на узи
Обновлено: 01.05.2024
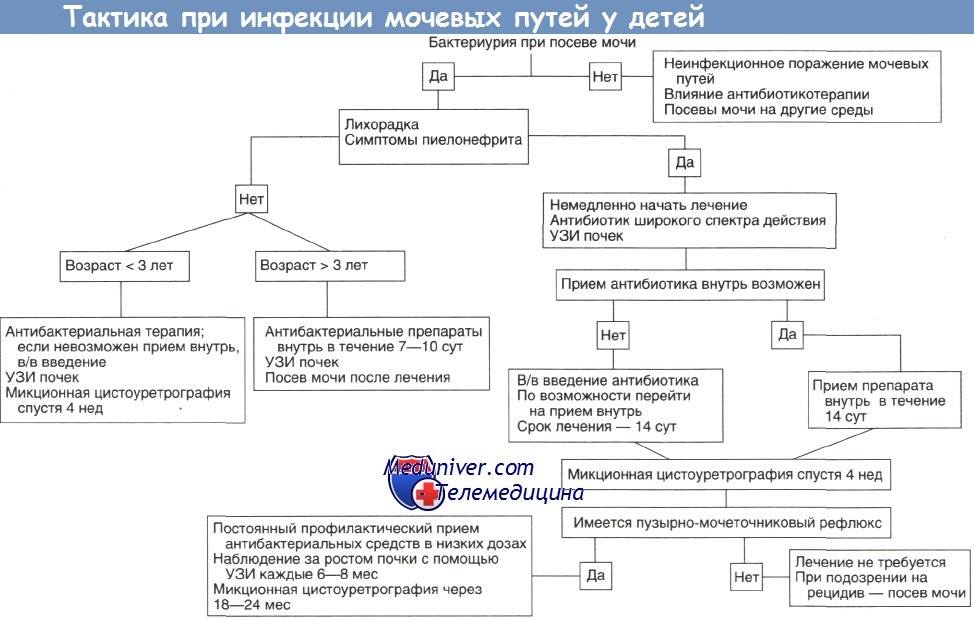
Методы обследования при инфекции мочевых путей у детей
Первоочередная задача методов визуализации — обнаружить нарушения, предрасполагающие к развитию инфекции мочевых путей или препятствующие ее лечению. К ним относятся пузырно-мочеточниковый рефлюкс, расстройства мочеиспускания, частичная обструкция лоханочно-мочеточникового сегмента и кистозные болезни почек. С помощью методов визуализации можно также наблюдать за ростом почки и выявлять нефросклероз.
Сохраняются противоречивые мнения относительно того, какие группы детей, с помощью каких методов исследования и когда обследовать.
Длительное время большинство специалистов считали визуализацию необходимой во всех случаях впервые диагностированной инфекции мочевых путей. В настоящее время рекомендуется более избирательный подход:
1. УЗИ показано всем, чтобы оценить степень вовлеченности в патологический процесс мочевых путей.
2. Микционная цистоуретрография показана всем детям в возрасте до 3 лет и во всех случаях подозрения на пиелонефрит.
3. Следует отказаться от дальнейшего обследования с помощью методов визуализации у детей старше 3 лет, если при УЗИ были выявлены лишь минимальные патологические изменения, тем более — в их отсутствие.
У детей грудного и младшего возраста с инфекцией мочевых путей визуализация обязательна. Во-первых, у таких больных частота пузыр-но-мочеточникового рефлюкса составляет 35—50% (70% у детей до 1 года). Во-вторых, нефросклероз как осложнение инфекции наиболее часто развивается у больных 2—4 лет. В-третьих, симптомы зачастую настолько стерты, что без визуализации дифференциальная диагностика инфекции верхних и нижних мочевых путей невозможна.
Прежде всего необходимо решить, к какому методу визуализации прибегнуть.
Цистоскопия позволяет непосредственно увидеть мочеиспускательный канал, мочевой пузырь и устья мочеточников. Ее недостатком является инвазивность (выполнение у детей обычно требует общей анестезии). Она имеет незначительное преимущество перед цистографией у детей с инфекциями мочевых путей. Возможность развития стеноза мочеиспускательного канала у девочек с рецидивирующим циститом весьма спорна, и цистоскопию для его исключения выполнять не следует.
УЗИ повсеместно пришло на смену экскреторной урографии. УЗИ почек и мочевого пузыря просто и легко выполнимо. Метод безболезненный, не связан с ионизирующим излучением. Он позволяет получить четкие изображения, несущие сведения о размере, форме, положении, структуре почек, толщине стенок, вместимости мочевого пузыря и об объеме остаточной мочи. Эхогенность почки может быть изменена в результате как диффузного (при пиелонефрите), так и очагового (при очаговом бактериальном нефрите) воспаления.
С помощью УЗИ невозможно оценить функцию почек, достоверно подтвердить или исключить пузырно-мочеточниковый рефлюкс, а нефросклероз можно обнаружить лишь на далеко зашедших стадиях. Метод позволяет следить за ростом почки, проводя повторные обследования.
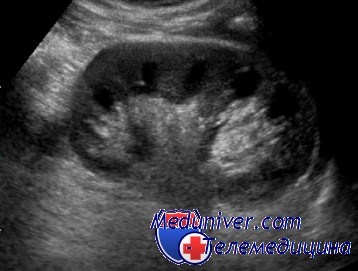
УЗИ почки
Оценка роста почки — важный компонент длительного наблюдения у детей грудного и младшего возраста с пузырно-мочеточниковым рефлюксом. Цветное допплеровское исследование позволяет оценить выраженность пузырно-мочеточникового рефлюкса, не прибегая к катетеризации и облучению. Неудобством при УЗИ мочевого пузыря является необходимость задерживать мочеиспускание.
Сцинтиграфия почек с 99mТс-димеркаптосукцинатом позволяет выявить как структурные, так и функциональные нарушения. 99mТс-димеркаптосукцинат преимущественно захватывается клетками канальцев из перитубулярных капилляров, поэтому холодные очаги соответствуют участкам нарушенной функции почечных канальцев или сниженного кровотока, что как раз и происходит в участках нефросклероза или острой инфекции паренхимы. Поскольку, с одной стороны, в опытах на животных выявлено очень хорошее соответствие между данными сцинтиграфии и наличием инфекции, а с другой — не существует других столь же информативных исследований, многие предлагают рассматривать сцинтиграфию в качестве эталонного метода для выявления очага инфекции у детей и обязательно проводить ее в случаях, когда инфекция сопровождается лихорадкой.
К сожалению, в острую фазу инфекции часты сомнительные, ложноположительные и ложноотрицательные результаты.
Недостаточные чувствительность (50— 85%) и специфичность (45—90%), дороговизна и лучевая нагрузка на корковое вещество почки ограничивают применение метода. В то же время при определенных обстоятельствах сцинтиграфия может быть полезна для диагностики нефросклероза.
При микционной цистоуретрографии катетеризируют мочевой пузырь и туго наполняют его рентгеноконтрастным веществом. Помимо первоочередной задачи — выявить или исключить пузырно-мочеточниковый рефлюкс и оценить его степень — это исследование позволяет получить информацию о строении, вместимости и функционировании мочевого пузыря. В фазу мочеиспускания можно определить наличие остаточной мочи, а у мальчиков — обнаружить клапаны задней части мочеиспускательного канала. Недостатками метода являются его инвазивность, облучение рентгеновскими лучами, риск аллергических реакций и ятрогенного инфицирования мочевых путей.
Изотопная микционная цистоуретрография сопряжена с меньшим облучением половых желез, так как не требует рентгеноскопии, и ее чувствительность при определении рефлюкса даже малых степеней не меньше; в то же время при ней хуже визуализируются мочевой пузырь и мочеиспускательный канал. Поэтому представляется логичным сначала проводить рентгеноконтрастную микционную цистоуретрографию, а для повторных исследований, при наличии показаний, — изотопную; это позволит, с одной стороны, снизить лучевую нагрузку, с другой — подробно осмотреть нижние мочевые пути.
КТ почек по информативности почти не превосходит хорошо выполненное УЗИ, но может быть полезной в редких случаях подозрения на абсцесс почки или паранефрит.
Чем в более раннем возрасте развивается инфекция мочевых путей, тем выше вероятность аномалий развития почек и мочевых путей. Следовательно, если инфекция мочевых путей возникает у ребенка младшего возраста, следует безотлагательно выполнить УЗИ, потому что в инфицированной почке с нарушенным оттоком мочи чрезвычайно высок риск необратимых изменений (пионефроза). У старших детей, особенно лечащихся амбулаторно, УЗИ может быть отсрочено, если только инфекция мочевых путей не сопровождается лихорадкой.
Сцинтиграфию с 99mТс-димеркаптосукцинатом в остром периоде следует выполнять только тогда, когда требуется выявить инфекцию паренхимы; если же цель исследования — выявить нефросклероз, то его лучше отложить на 6—24 мес. Лучший срок для микционной цистоуретрографии до сих пор не определен. Инфекция мочевых путей может нарушить перистальтику мочеточников и привести к преходящему расширению их отдельных участков или к пузырно-мочеточниковому рефлюксу, поэтому, для того чтобы не поставить ошибочный диагноз постоянного пузырно-мочеточникового рефлюкса, микционную цистоуретрографию обычно откладывают до тех пор (на 4—8 нед), пока не будет вылечена острая инфекция и не разрешится воспаление.
Всем больным выполняют посев мочи, а поскольку и забор материала для посева, и микционная цистоуретрография требуют катетеризации мочевого пузыря, их можно провести одновременно. Впрочем, объективных данных, позволяющих сделать рекомендации относительно сроков проведения микционной цистоуретрографии, пока нет.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Заболевания мочевого пузыря крайне распространены в мире. Чтобы не допустить развития патологий и своевременно начать лечение, необходимо знать о состоянии данного органа. В этом может помочь широко распространенная и простая процедура – ультразвуковое исследование (УЗИ).
УЗИ мочевого пузыря – это диагностический инструмент высокой эффективности, позволяющий точно определить состояние и параметры органа.
Виды УЗИ
Имеется несколько методов проведения УЗИ мочевого пузыря. Основываясь на индивидуальных особенностях пациента и клинической картине заболевания, врач выбирает наиболее подходящий метод проведения.
Трансабдоминальное УЗИ (ТАУЗИ). Исследование проводится при помощи УЗ-датчика через переднюю брюшную стенку. Таким методом можно определить размеры, форму, патологии и строение органа.
Трансректальное УЗИ (ТРУЗИ). Это обследование производится при помощи ректального датчика, вводимого на 5-7 см в прямую кишку. Может быть назначено женщинам с девственной плевой и мужчинам, у которых имеются противопоказания к ТАУЗИ. Также метод может применяться при исследовании связей в патологических изменениях предстательной железы и мочевого пузыря. Благодаря отсутствию жировых тканей между стенками простаты и прямой кишки можно получить более точные данные о состоянии мочевого пузыря.
Трансуретральное УЗИ (ТУУЗИ). Эта процедура подразумевает введение УЗ-датчика в уретру. Назначают при необходимости выяснить, имеется ли связь в заболеваниях мочеиспускательных каналов и мочевого пузыря. Позволяет выявить уровень поражения стенок мочеиспускательного канала и были ли вовлечены в это прилегающие органы. Также с его помощью качественно визуализируется уретра. Манипуляция достаточно болезненная, из-за чего требуется предварительное обезболивание. Кроме того, ТУУЗИ достаточно опасное и может спровоцировать такие осложнения, как острая задержка мочи, инфицирование мочевыводящих путей и их травматизация и т.д. По этим причинам ТУУЗИ используется реже всего.
Трансвагинальное УЗИ (ТВУЗИ). Процедура проводится при помощи специального трансвагинального датчика, который вводится во влагалище. Это обследование может быть назначено пациенткам, которые имеют сложности с наполнением мочевого пузыря и тем, кому противопоказано проведение ТАУЗИ. Среди специалистов считается наиболее информативным.
Преимущества
УЗИ мочевого пузыря имеет довольно обширный ряд преимуществ перед иными аналогами обследований:
- невысокая стоимость;
- возможность получения более четкого изображения мягких тканей (классическое обследование с помощью рентгеновских лучей не располагает такими возможностями);
- безболезненность (при ТАУЗИ и ТВУЗИ);
- сканирование и получение результатов происходят в реальном времени, нет необходимости в ожидании результатов. Благодаря этому может использоваться при проведении оперативных вмешательств;
- отсутствует необходимость введения в организм медицинских препаратов (кроме ТУУЗИ);
- обнаружение отклонений даже на ранних стадиях;
- не имеется возрастных ограничений, процедуру могут пройти люди всех возрастов;
- малая длительность проведения;
- не несет опасности для здоровья пациента;
- высокая информативность и точность исследования;
- отображаются новообразования и нарушения работы сосудистой системы;
- возможность проведения процедуры при беременности (за исключением трансвагинального метода);
- неинвазивность;
- исследование легко переносится пациентами, они могут вернуться к повседневным делам сразу после проведения.
Показания к проведению
Показаниями для проведения УЗИ мочевого пузыря являются:
- профилактическое обследование;
- болезненные ощущения при мочеиспускании;
- мочекаменная болезнь, подозрение на наличие камней в мочевом пузыре;
- учащенные позывы к мочеиспусканию;
- признаки почечной колики;
- присутствие в моче примесей вроде слизи, крови, гноя;
- подозрение на кистозное образование или опухоль мочевого пузыря;
- тянущие резкие боли в нижней части живота;
- показатели анализов, которые говорят о наличии заболеваний мочеполовой системы;
- контроль проведения лечения, оценка его эффективности;
- доброкачественная гиперплазия простаты;
- камни в уретре;
- стриктура уретры;
- травма мочевого пузыря;
- исследование уродинамики верхних мочевых путей;
- воспаление предстательной железы, маточных труб, яичников, мочеточников;
- инфекционные процессы;
- врожденные или приобретенные пороки развития;
- заболевания почек.
УЗИ мочевого пузыря применяется при следующих оперативных вмешательствах:
- операции на мочеточнике, мочеиспускательном канале;
- трансуретральная резекция простаты (аденома удаляется эндоскопически через мочевой пузырь);
- удаление опухолей (проводится эндоскопически или резекционно);
- цистолитотомия (удаление камней из мочевого пузыря).
Противопоказания
Специфические противопоказания к УЗИ мочевого пузыря отсутствуют. Существуют лишь факторы, которые могут затруднить или сделать невозможным его проведение. Они отличаются в зависимости от выбранного метода исследования.
ТАУЗИ:
- избыточный вес обследуемого (жировая ткань негативно влияет на проходимость УЗ-волн);
- недержание мочи;
- наличие дефектов мочевого пузыря;
- поражение кожного покрова в сканируемой области: ожоги, раны, инфекционные поражения при ВИЧ и сифилисе, кожный туберкулез, герпес, пиодермия, болезнь Лайма;
- аллергия на проводящий гель.
- трещины, непроходимость, наличие незаживающих ран или отсутствие прямой кишки;
- в недавнем времени была проведена операция на прямой кишке, остались послеоперационные швы;
- геморрой в обостренной форме;
- наличие аномалий в прямой кишке;
- аномальное развитие прямой кишки;
- перенесенное в прошлом заболевание, которое вызывало непроходимость прямой кишки;
- аллергия на латекс;
- врожденные или приобретенные отверстия в стенках кишечника;
- воспалительное заболевание кишечника;
- дизентерия в активной форме;
- наличие язв слизистой органов ЖКТ.
- непереносимость анестезирующих препаратов;
- воспалительные заболевания половых органов;
- наличие психических заболеваний, мешающих проведению процедуры;
- нервное перевозбуждение пациента.
- наличие девственной плевы;
- аллергия на латекс;
- беременность сроком свыше 12 недель;
- инфекции половых органов.
Диагностируемые заболевания
Проведение УЗИ мочевого пузыря дает возможность диагностировать следующие заболевания и сбои в работе:
- хронический и острый цистит;
- песок и камни в мочевом пузыре, их размеры и форму;
- наличие и расположение любых инородных тел в полости мочевого пузыря;
- травмы и повреждения стенок;
- доброкачественные или злокачественные опухолевые новообразования, их расположение и размер;
- нарушение тока мочи по мочеточникам;
- врожденные и приобретенные аномалии;
- расширение определенных участков стенки;
- недержание мочи и его причины;
- инфекции мочевыводящих путей;
- варикозное расширение вен;
- пузырно-мочеточниковый рефлюкс;
- утолщение стенок;
- нарушение расположения органа.
Подготовка
Подготовка к проведению УЗИ мочевого пузыря отличается для каждого метода проведения.
- за три дня до обследования стоит начать соблюдать диету, которая подразумевает отказ от следующих продуктов: жирные рыба и мясо, молоко и молочные изделия (помимо твердого сыра и йогурта), черный хлеб, сдобные кондитерские изделия, горох, капуста, чернослив, яблоки, груши, фасоль, газировка, кофе и алкогольные напитки. Благодаря этой диете газообразование в кишечнике будет в значительной мере уменьшено, а результат исследования будет намного информативнее;
- добавить в рацион продукты: йогурты, богатые ферментами и бифидобактериями, мяту, корицу. Они обладают способностью уменьшать газообразование;
- при наличии запоров стоит принимать слабительные препараты или использовать очистительную клизму;
- последний прием пищи осуществить за 8 часов до процедуры, причем он должен быть легким;
- за 2-3 часа до обследования выпить 2-3 стакана жидкости (рекомендуется морс, травяной чай, негазированная вода, компот) и воздержаться от мочеиспускания. Наполненный мочевой пузырь лучше проводит ультразвук. Если пациент по какой-либо причине не может выпить такое количество жидкости, мочевой пузырь наполняют с помощью катетера;
- при слишком длительном наполнении мочевого пузыря (почечные патологии), следует воспользоваться мочегонными препаратами (за 30-60 минут до обследования);
- воздержаться от курения, так как оно может вызвать спазм желудка, негативно влияющий на трактовку результатов;
- на процедуру рекомендуется приходить с результатами прошлых исследований (если они были), амбулаторной картой, пеленкой и полотенцем для удаления проводящего геля с поверхности тела.
В случае экстренного проведения УЗИ для определения полученных травм или иных повреждений подготовкой можно пренебречь.
Норма употребления жидкости для детей:
- 1-2 года – 100 мл (0,5 стакана);
- 2-7 лет – 250 мл (1 стакан);
- 7 – 11 лет — 400 мл (1,5 стакана);
- 11-15 лет – 500 мл (2 стакана).
Детей грудного возраста можно накормить грудным молоком или напоить за 15-20 минут до проведения обследования. Когда подойдет время проведения процедуры, у ребенка могут возникнуть позывы к мочеиспусканию. Разрешается частично опустошить мочевой пузырь, т.к. чрезмерное растяжение его стенок может неблагоприятно повлиять на результат УЗИ.
Аналогично подготовке к ТАУЗИ, но имеются отличия:
- не требуется максимальное наполнение мочевого пузыря;
- очищение кишечника является обязательным условием (использование клизмы, глицериновых свеч, препаратов со слабительным эффектом). Клизму нужно использовать вечером накануне дня проведения процедуры и за 1-2 часа до нее;
- перед проведением ТРУЗИ с пункционной биопсией за 24 часа начать прием антибиотиков (по назначению врача). Также необходимо сдать анализы (свертывающая система крови, общий анализ крови и мочи).
Аналогично подготовке к ТАУЗИ. Единственное отличие – непосредственно перед процедурой нужно опорожнить мочевой пузырь. При беременности он должен быть наполнен наполовину.
При проведении процедуры используются препараты местной анестезии. Для хорошей переносимости препаратов следует заранее подготовиться к их применению:
- в день процедуры отказаться от обильных приемов пищи, только легкий завтрак;
- не употреблять спиртное за сутки до обследования (алкоголь может негативно повлиять на качество анестезии);
- перестать использовать табачные изделия за 2 часа до УЗИ. Они способны усилить выделение желудочного сока, из-за чего может возникнуть тошнота при проведении процедуры;
До начала обследования пациенту нужно сообщить врачу о наличии у него следующих фактов:
- злоупотребление алкоголем;
- болезни дыхательной системы;
- аллергия на медицинские препараты;
- печеночные и почечные патологии;
- сердечно-сосудистые заболевания;
- употребляемые препараты.
Проведение
Каждый вид проведения УЗИ имеет свой порядок проведения.
- пациент ложится спиной на кушетку и освобождает от одежды нижнюю часть живота;
- на обследуемую область тела наносится специальный гель, повышающий подвижность датчика и прохождение УЗ-волн сквозь ткани тела;
- врач прикладывает УЗ-датчик к телу, затем начинает плавно передвигать его по области, лежащей над мочевым пузырем. По мере прохождения исследования, его результаты будут отображаться на экране и фиксироваться в протоколе;
- гель удаляется с поверхности тела сухой салфеткой или полотенцем.
Врач может назначить исследование органа на способность выводить урину из организма. В таком случае необходимо опустошить мочевой пузырь и пройти обследование повторно.
- пациент снимает одежду с нижней части тела, ложится на кушетку, поворачивается на бок и подтягивает колени к груди;
- на специальный ректальный датчик врач надевает презерватив, затем смазывает его звукопроводящим гелем (если имеется аллергия на латекс, нужно обязательно уведомить об этом врача);
- врач вводит датчик в прямую кишку примерно на 5-7 см и начинает сканирование. Данные об исследовании выводятся на экран и документируются.
- пациент снимает одежду всю одежду ниже пояса, ложится на кушетку спиной;
- врач применяет местную анестезию и ожидает начала её действия;
- в полость мочевого пузыря, через уретру, вводит специальный УЗ-датчик малых размеров (цитоскоп). Врач движет им по внутренней поверхности мочевого пузыря, получая необходимую информацию и документируя её.
- пациентка всю одежду ниже пояса и располагается на кушетке или гинекологическом кресле;
- на УЗ-датчик врач надевает презерватив, наносит на него специальный звукопроводящий гель;
- вводит датчик во влагалище на глубину 5-7 см и сканирует мочевой пузырь. Врач может передвигать датчик по сторонам вверх и вниз для получения более информативных результатов;
- все получаемые данные обрабатываются и фиксируются врачом.
Расшифровка результатов
- полный мочевой пузырь обладает грушевидной формой, опустошенный – блюдцеобразной;
- контуры органа четкие и симметричные;
- эхонегативная структура (на экране отображается темным цветом);
- орган внутри полый, различные включения отсутствуют;
- дальняя стенка просматривается лучше передней;
- нормальный объем мочевого пузыря у женщин – 350-750 мл, у мужчин – 250-550 мл;
- расположение – за лобковым костным сочленением, при наполнении возвышается над ним, верхняя часть примыкает к передней стенке брюшной полости;
- толщина стенки от 2 до 4 мм;
- наполняется со скоростью 50 мл в час. При накоплении в нем 100-150 мл должен наступать первый позыв к мочеиспусканию;
- количество остаточной мочи (остаток урины после мочеиспускания) не должен превышать 50 мл.
В зависимости от индивидуальных показателей каждого человека (возраст, вес, анамнез и т.д.) нормальные результаты обследования могут несколько отличаться.
Признаки патологий
Симптомы и патологии
Камни в мочевом пузыре
Выяснить количество, расположение и размер камней.
Установить подвижность камней и степень повреждения слизистой.
Узнать, не сместились ли камни после того, как была проведена литотрипсия или другой вид лечения.
Имеются гиперэхогенные круглые образования, за ними тянется эхогенная или акустическая дорожка.
Уровень подвижности камня – важный критерий для диагностики. Чтобы его определить, во время проведения УЗИ пациент должен сменить положение тела (камень может поменять местоположение).
Аномалии развития мочевого пузыря
Выявить локализацию и вид аномалии.
Обнаруживается заброс мочи из мочевого пузыря в мочеточник.
Хроническое и острое воспаление мочевого пузыря
Определение изменений слизистой.
Стенка мочевого пузыря утолщена более чем на 5 мм, имеется неровный контур стенок.
На фоне эхонегативной картины мочевого пузыря имеется большое количество эхогенных частиц (осадок внутри мочевого пузыря).
Нейрогенный мочевой пузырь
Узнать о толщине стенки, исключить органическое поражение мочевого пузыря
Равномерно утолщение стенки больше чем на 5мм.
Кровь в моче (гематурия)
Выявить источник крови.
Повреждение слизистой мигрирующим камнем.
Разложение опухоли мочевого пузыря.
Моча задерживается из-за закупорки мочеиспускательных каналов опухолью или камнем, в связи с травмами или патологиями
Определить степень закупоренности.
Выяснить причины задержки мочи.
Идентифицировать заброс мочи из мочевого пузыря в мочеточники.
Опухоли органов малого таза
Узнать, есть ли метастазы в мочевом пузыре.
В мочевом пузыре имеются эхопозитивные, округлые образования, зачастую множественные.
Доброкачественные или злокачественные опухоли мочевого пузыря
Определение динамического роста опухоли.
Уточнение размеров и расположения опухоли.
Контроль размеров опухоли при лечении или после него.
Образование может быть эхопозитивным или эхонегативным (зависит от типа опухоли).
По всей эхоструктуре неоднородна. Имеются эхонегативные и гиперэхогенные участки. Наблюдается неровность и размытость краев.
Однородная структура, обладает ровными краями. Можно наблюдать симметрию мочевого пузыря.
УЗИ мочевого пузыря – это диагностическое обследование мочевого пузыря с помощью ультразвуковых волн. Различные ткани организма по-разному отражают ультразвук, что дает возможность визуализировать внутренние органы. Ультразвуковая диагностика неинвазивна и безопасна, прибегать к УЗИ можно так часто, как это необходимо. Не рекомендуют проходить УЗИ лишь на самых первых неделях беременности.
УЗИ мочевого пузыря может проводиться в рамках полного ультразвукового обследования, а также – в рамках УЗИ мочевыделительной системы. Однако довольно часто УЗИ мочевого пузыря может быть назначено и как самостоятельное исследование.
Показания к УЗИ мочевого пузыря
Основным показанием к проведению УЗИ мочевого пузыря является нарушение мочеиспускания. Если мочеиспускание вызывает болезненные ощущения, наблюдается задержка или учащенное мочеиспускание, УЗИ мочевого пузыря поможет установить, являются ли причиной этого патологические процессы в мочевом пузыре.
УЗИ мочевого пузыря также назначается в случае:
- жалоб на боль в области нижней части живота и поясницы, характерных для заболеваний мочеполовой системы;
- подозрений на новообразования;
- результатов анализов мочи, характерных для заболеваний мочеполовой системы;
- травмы мочевого пузыря;
- подозрения на пузырно-мочеточниковый рефлюкс; (крови в моче);
- увеличенной предстательной железы (у мужчин).
Также УЗИ мочевого пузыря используется для установления картины состояния мочевого пузыря при ряде заболеваний мочеполовой системы.
Что показывает УЗИ мочевого пузыря?
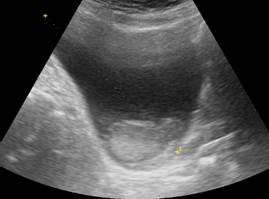
УЗИ мочевого пузыря в АО Семейный доктор
- камни в мочевом пузыре (мочекаменная болезнь);
- дивертикулез (выпячивание стенок мочевого пузыря);
- острое или хроническое воспаление слизистой оболочки (цистит);
- опухоли;
- инородные тела в мочевом пузыре;
- аномалии развития пузыря или мочеточников.
Подготовка к УЗИ мочевого пузыря
УЗ-исследование проводится при наполненном мочевом пузыре. Подготовка к исследованию как раз и заключается в наполнении мочевого пузыря. Этого можно добиться двумя способами:
- воздерживаться от мочеиспускания в течение 3-4-х часов. Если исследование назначено на утро, то желательно не ходить в туалет с момента пробуждения (при этом последнее мочеиспускание должно быть не позднее 3-х часов ночи);
- за час до исследования выпить 1-1,5 литра негазированной жидкости.
Как проводится УЗИ мочевого пузыря?
УЗИ мочевого пузыря, как правило, проводится трансабдоминально – через брюшную стенку и нижнюю часть живота. В некоторых случаях УЗИ может выполняться трансвагинальным методом (у женщин) и трансректальным – у мужчин. Трансвагинальный и трансректальный методы используются при исследовании опухолей или в тех случаях, когда визуализация мочевого пузыря затруднена (например, при ожирении).
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Цистит – это воспаление мочевого пузыря.
Мочевой пузырь представляет собой полый орган, предназначенный для накопления мочи. Моча вырабатывается почками и спускается по мочеточникам в мочевой пузырь. Выведение мочи из мочевого пузыря осуществляется по мочеиспускательному каналу (уретре). Стенки мочевого пузыря образованы особым типом мышц, изнутри полость органа выстлана слизистой оболочкой.
Чаще всего воспаление при цистите затрагивает лишь слизистую оболочку, но в отдельных случаях в воспалительный процесс может вовлекаться и мышечная ткань стенок мочевого пузыря.
Причины цистита
Воспаление может быть вызвано различными причинами. Например, выделяют токсический и аллергический циститы. Однако в большинстве случаев цистит вызывается инфекцией.
Инфекция в мочевой пузырь может попасть следующим образом:
- восходящим путём – по мочеиспускательному каналу. Это наиболее частый путь проникновения инфекции. В этом случае цистит развивается как осложнение уретрита;
- нисходящим путём – из почки по мочеточнику (при воспалительном процессе в почке, например, хроническом пиелонефрите);
- лимфогенным – с током лимфы из органов малого таза (у женщин – при воспалении придатков, эндометрите и др.);
- гематогенным – с током крови. Встречается редко, однако этим путём инфекция может попасть из отдалённых очагов воспаления;
- прямым путём – при прорыве гнойников из окружающих мочевой пузырь тканей внутрь пузыря. Инфекция может быть занесена при оперативном или инструментальном вмешательстве, а также - при установке катетера.
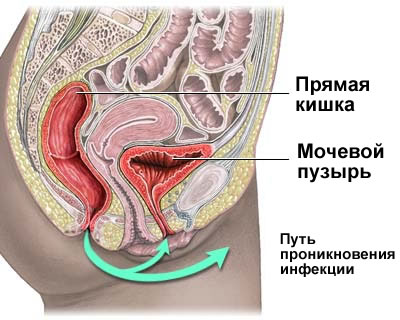
Возбудителем цистита чаще всего выступает кишечная палочка (от 80 до 95% случаев острого неосложненного цистита). Эта бактерия в норме встречается в прямой кишке, при попадании в мочеиспускательный канал она способна привести к воспалению. Также возбудителем цистита могут быть и другие бактерии (энтерококки, энтеробактерии, стафилококки и др.). Ещё одну группу возбудителей образуют инфекции, передающиеся половым путём (ИППП): хламидии, трихомонады, микоплазма, уреаплазма, грибы рода Candida (возбудитель молочницы), герпес.
То, что женщины часто болеют циститом, объясняется строением женского организма. Мочеиспускательный канал у женщин - короткий и широкий; он располагается относительно близко к анальному отверстию. Кишечной палочке легче попасть в него, чем в мочеиспускательный канал у мужчин, и проще подняться по нему в мочевой пузырь. Как правило, воспалительному процессу в мочевом пузыре предшествуют воспаление влагалища (вагинит) или нарушение вагинальной микрофлоры (бактериальный вагиноз).
Также инфекция в мочеиспускательный канал может попасть во время полового акта. В этом случае признаки цистита обычно появляются в течение последующих 12-ти часов.
Факторы, способствующие развитию цистита
Вероятность возникновения цистита возрастает в случае:
- травмы слизистой оболочки мочевого пузыря;
- застойных явлений в малом тазу (нарушениях кровообращения);
- снижения иммунитета;
- переохлаждения;
- переутомления, стресса;
- гормональных изменений (во время беременности);
- неполного освобождения мочевого пузыря. Застой мочи способствует размножению патогенных микробов.
Симптомы цистита
Симптомы, свойственные циститу, могут наблюдаться и при других заболеваниях, поэтому окончательный диагноз может поставить только врач.
Основными симптомами цистита являются:
Учащение мочеиспускание при цистите обычно сопровождается болями в области мочевого пузыря и жжением в мочеиспускательном канале.
Для цистита типично ощущение неполного опорожнения мочевого пузыря. Возникают частые и сильные позывы к мочеиспусканию на фоне выделения малых объёмов мочи.
Возможна примесь крови в моче. Моча приобретает мутный оттенок.
При остром цистите может наблюдаться повышение температуры до 37-37,5°С.
В тяжелых случаях при остром цистите возможны приступы тошноты и рвоты.
Методы диагностики цистита
Диагностика цистита осуществляется с помощью лабораторных и инструментальных исследований.
Лабораторная диагностика цистита включает в себя проведение общего анализа крови и клинического анализа мочи. В некоторых случаях может потребоваться анализ мочи по Нечипоренко. С целью выявления возбудителя заболевания может проводиться культуральное исследование (бактериологический посев мочи).
УЗИ мочевого пузыря является самым простым и достаточно информативным исследованием. Оно позволяет оценить степень поражения стенки мочевого пузыря, распространённость процесса, обнаружить камни и опухолевые процессы, которые могут сопутствовать циститу.
В случае часто повторяющихся циститов может быть выполнена цистоскопия.
Методы лечения цистита
Лечение цистита должно осуществляться под наблюдением врача. Самолечение не может гарантировать нужного результата: как правило, снимается только острое состояние, болезнь переходит в хроническую форму, и при любой провокации (незначительное переохлаждение, стресс или инфекционное заболевание) симптомы цистита возвращаются снова. А непролеченный цистит грозит серьёзным осложнением – пиелонефритом (воспалением тканей почек).
Лечение цистита, как правило, включает в себя курс антибактериальной терапии, специальный режим больного и диету, исключающую жаренную, острую и пряную пищу. В отдельных случаях проводится физиотерапия, выполняются инстилляции лекарственных препаратов непосредственно в мочевой пузырь.
При проявлении симптомов цистита вы можете обратиться в АО "Семейный доктор". Урологи "Семейного доктора" обладают богатым опытом лечения как острого, так и хронического цистита. Квалификация врачей и современное технологическое оснащение поликлиник позволяют проводить эффективное лечение цистита в периоды, требующие особого подхода, например при беременности или кормлении грудью.
Комплексный подход к лечению цистита предполагает не только ликвидацию очага воспаления в мочевом пузыре, но и устранение источника инфекции, который может быть расположен во влагалище, миндалинах, кишечнике. Поэтому не стоит удивляться, если при обращении с жалобами на цистит, Вас направят на консультацию к гинекологу, ЛОРу, гастроэнтерологу; может потребоваться также консультация иммунолога.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Читайте также:

