Инфекционная экзема на руках лечение
Обновлено: 25.04.2024
Микробная экзема — это клиническая разновидность экземы, которая имеет вторичный характер и развивается на участках микробного или грибкового поражения кожи. Заболевание характеризуется присоединением характерных для экземы воспалительных изменений к симптомам уже имеющегося фонового заболевания. Диагностика микробной экземы направлена на выявление возбудителя путем бакпосева отделяемого элементов экземы или соскоба на патогенные грибы. Лечение включает терапию имеющегося заболевания, применение противомикробных средств, общее и местное лечение экземы.
МКБ-10
Общие сведения
По данным различных авторов, микробная экзема составляет от 12% до 27% всех случаев заболевания экземой. Она развивается в местах хронически протекающей пиодермии: вокруг трофических язв, плохо заживающих послеоперационных или посттравматических ран, свищей, ссадин. Микробная экзема может возникнуть на участках варикозного расширения вен и лимфостаза, а также при длительно текущих грибковых заболеваниях кожи.
Причины
Наиболее часто возбудителем, выявляемым при микробной экземе, является β-гемолитический стрептококк. Однако развитие микробной экземы может быть связано с эпидермальным или золотистым стафилококком, протеем, клебсиеллой, нейссерией гонореи или менингита, грибами Candida и другими возбудителями. Фоновое заболевание (варикозная болезнь, лимфедема) значительно снижает барьерную функцию кожи, а хроническое воздействие микробных агентов вызывает сенсибилизацию организма и возникновение аутоиммунных реакций. Совместно эти процессы приводят к развитию микробной экземы.
Симптомы микробной экземы
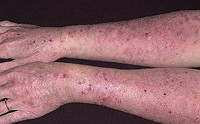
Участок поражения кожи при микробной экземе чаще всего располагается в области нижних конечностей. Он представляет собой крупные очаги острого воспалительного изменения кожи с расположенными на них серозными и гнойными папулами, пузырьками (везикулами), мокнущими эрозиями. Очаги характеризуется крупнофестончатыми краями. Они сливаются между собой и не имеют разделяющих их участков здоровой кожи. Высыпания, как правило, сопровождаются значительным зудом. Воспалительные очаги микробной экземы покрыты большим количеством гнойных корок. Они имеют тенденцию к периферическому росту и окружены участком отторгающегося рогового слоя. На видимо здоровой коже вокруг участка поражения наблюдаются отдельные пустулы или очаги шелушения — отсевы микробной экземы.
Клиническая дерматология выделяет несколько разновидностей микробной экземы: нуммулярную, варикозную, посттравматическую, сикозиформную и экзему сосков.
- Монетовидная экзема (нуммулярная или бляшечная) характеризуется округлыми очагами поражения размером 1-3 см с четкими краями, гиперемированной и отечной мокнущей поверхностью, покрытой слоями серозно-гнойных корок. Обычная локализация монетовидной экземы — кожа верхних конечностей.
- Варикозная микробная экзема развивается при варикозном расширении вен с явлениями хронической венозной недостаточности. Факторами, способствующими возникновению микробной экземы, могут быть инфицирование трофической язвы, травматизация кожи в зоне варикоза или ее мацерация при перевязках. Для этой формы заболевания характерен полиморфизм элементов, четкие границы очага воспаления и умеренно выраженный зуд.
- Посттравматическая экзема развивается вокруг участков травмирования кожного покрова (раны, ссадины, царапины). Она может быть связана со снижением защитных реакции организма и замедлением процессов заживления.
- Сикозиформная микробная экзема в некоторых случаях может развиться у пациентов с сикозом. Для данного вида микробной экземы характерны мокнущие и зудящие очаги красного цвета, имеющие типичную для сикоза локализацию: борода, верхняя губа, подмышечные впадины, лобковая область. При этом воспалительный процесс часто выходит за границы оволосения.
- Экзема сосков возникает у женщин при частом травмировании сосков в период грудного вскармливания или при их постоянном расчесывании у пациенток с чесоткой. В области сосков формируются яркие четко отграниченные очаги красного цвета с мокнутием и трещинами. Поверхность их покрыта корками. Наблюдается сильный зуд. Экзема сосков, как правило, отличается упорным течением процесса.
Осложнения
Неадекватная терапия микробной экземы или травмирующие воздействия на очаги поражения могут привести к появлению вторичных высыпаний аллергического характера. Такие высыпания отличаются полиморфизмом и бывают представлены красно-отечными пятнами, везикулами, пустулами и папулами. При прогрессировании процесса эти высыпания сливаются, формируя участки мокнущих эрозий, и распространяются на ранее здоровые участки кожи. Таким образом микробная экзема трансформируется в истинную.
Диагностика
Вторичный характер экземы, ее развитие на фоне варикоза, стрептодермии, кандидоза, участков инфицирования или травмирования кожи позволяют врачу-дерматологу предположить микробную экзему. Для определения возбудителя и его чувствительности к антибактериальной терапии проводят бактериологический посев отделяемого или соскоба с участка поражения кожи. При подозрении на грибковый характер инфекции берут соскоб на патогенные грибы.
В сложных диагностических ситуациях может быть проведено гистологическое исследование биоптата, взятого из очага микробной экземы. При исследовании препарата определяется отек дермы, спонгиоз, акантоз, образование пузырей в эпидермисе, выраженная лимфоидная инфильтрация с присутствием плазмоцитов. Дифференциальный диагноз микробной экземы проводят с другими видами экземы, псориазом, дерматитами, первичным ретикулезом кожи, доброкачественной семейной пузырчаткой и др.
Лечение микробной экземы
В случае микробной экземы лечение в первую очередь направлено на устранение очага хронической инфекции и терапию фонового заболевания. В зависимости от этиологии заболевания проводят курсовое и местное лечение грибковых заболеваний кожи, курс медикаментозного лечения и обработку пораженных участков кожи при пиодермии, лечение трофической язвы или сикоза.
В лечении микробной экземы применяются антигистаминные и десенсибилизирующие лекарственные препараты (мебгидролин, хлоропирамин, лоратадин, дезлоратадин), витамины группы В, седативные медикаменты. Местная терапия включает применение антибактериальных или противогрибковых мазей, вяжущих и противовоспалительных средств, антисептиков.
Из физиотерапевтических способов лечения при микробной экземе используют магнитотерапию, УФО, УВЧ, озонотерапию и лазеротерапию. Пациентам следует перейти на гипоаллергенную диету, тщательно соблюдать личную гигиену, избегать травмирования очагов микробной экземы. При диссеминации процесса и его переходе в истинную экзему назначают курс глюкокортикоидной терапии.
Прогноз и профилактика
Прогноз микробной экземы при адекватном лечении благоприятный. Длительное и упорное течение экземы может наблюдаться у ослабленных пациентов и пожилых людей. В профилактике микробной экземы основное значение имеет выявление и лечение тех заболеваний, на фоне которых она может развиться, предупреждение инфицирования ран, соблюдение гигиенических правил.
1. Основные принципы фармакотерапии экземы/ Думченко В.В., Орлов М.А., Дорфман И.П.// Русский медицинский журнал. - 2015 - №19.
2. Совершенствование комплексной терапии микробной экземы: Автореферат диссертации/ Никонова И.В. - 2013.
3. Этиологическая структура микробных экзем/ Жданова А.И.// Международный журнал экспериментального образования. – 2010. – № 7.
Истинная экзема — это хронический зудящий дерматоз, проявляющийся возникновением на покрасневшем и отечном участке кожи мелких пузырьков (везикул) и серозных папул, которые быстро вскрываются, превращаясь в точечные эрозии. Серозное отделяемое последних обуславливает характерное для экземы мокнутие пораженного участка кожи. В большинстве случаев клиническая картина заболевания настолько специфична, что позволяет поставить диагноз экземы. В сложных диагностических случаях требуется исследование биоптата. Лечение в остром периоде экземы проводят антигистаминными препаратами, глюкокортикостероидами и вяжущими средствами. После стихания острого процесса применяют физиотерапевтические методы лечения.
МКБ-10
Общие сведения

Причины
Истинная экзема считается многопричинным заболеванием. В ее возникновении играют роль инфекционно-аллергические, эндокринно-метаболические, нейрогенные и наследственные факторы. У пациентов с истинной экземой выявляется нарушение в соотношении иммуноглобулинов, уменьшение Т-лимфоцитов и увеличение В-лимфоцитов, определяются циркулирующие иммунные комплексы и аутоантитела. Вместе с тем существует нейрогенная теория возникновения экземы, основанная на клинических случаях появления этого заболевания на участках кожи с нарушенной вследствие повреждения нерва иннервацией.
К факторам, способствующим возникновению истинной экземы, относят: нервное перенапряжение, психологически травмирующие ситуации, вегето-сосудистую дистонию, гипертиреоз, сахарный диабет, заболевания желудочно-кишечного тракта, хронические инфекции, предрасположенность на генном уровне.
Симптомы истинной экземы
Для истинной экземы характерным признаком является эволюционный полиморфизм, обусловленный одновременным присутствием на пораженном участке кожи элементов сыпи в различной стадии развития: покраснения, везикулы, эрозии и корочки. Кожные изменения сопровождаются постоянным зудом. Он может быть выражен в разной степени, но довольно часто зуд настолько силен, что приводит к нарушениям сна и невротическим расстройствам.
Постепенно острое развитие истинной экземы сменяется ее хроническим течением. При этом происходит нарастающее уплотнение пораженных участков кожи, изменение их цвета в сторону застойной красновато-синеватой окраски, кожный рисунок становится более выражен, появляется шелушение. На фоне этих изменений могут возникать новые папулы и везикулы с образованием мокнущей поверхности. Подобное чередование острого воспалительного процесса с хроническими проявлениями относится к характерным для истинной экземы признакам.
Приняв хроническое течение истинная экзема может длиться годами. В области разрешившихся очагов образуются депигментированные или пигментные пятна, которые постепенно проходят. Возникают участки шелушащейся и сухой кожи, на которых образуются трещины, а на подошвах и ладонях возможно образование мозолистых участков гиперкератоза с трещинами. Истинная экзема может осложниться присоединением инфекции с развитием пиодермии и образованием гнойных пустул.
Диагностика
Диагноз истинной экземы позволяет поставить характерная для нее клиническая картина. При опросе пациента большое внимание уделяется выявлению факторов, спровоцировавших начало заболевания. Проводятся общеклинические исследования: анализ крови и мочи, определение Ig E. При наличие показании осуществляется иммунологическое и аллергологическое обследование пациента. При присоединении вторичной инфекции проводят посев отделяемого с определением чувствительности к антибиотикам. Сложные в диагностическом плане случаи истинной экземы требуют проведения биопсии пораженного участка кожи.
Лечение истинной экземы
Медикаментозную терапию в острой стадии истинной экземы начинают с антигистаминных препаратов I поколения: прометазин, акривастин, хлоропирамин, мебгидролин. В последующем применяют препараты II и III поколения: цетиризин, лоратадин, эбастин, терфенадин и др. В случае выраженного воспалительного процесса показаны кортикостероиды внутрь: преднизалон, бетаметазон. При выраженной экссудации дерматологи дополнительно назначают внутримышечные введения раствора глюконата кальция.
Присоединение вторичной инфекции делает необходимым назначение антибиотиков и применение мазей, содержащих кортикостероиды и антибиотики. Физиотерапевтическое лечение применяется после стихания воспалительных явлений. При истинной экземе эффективно проведение ПУВА-терапии, фототерапии с применением лазера, лазеротерапии, криотерапии, озонотерапии и магнитотерапии.
Профилактика
Для успешного лечения и профилактики обострении пациенту следует соблюдать диету, придерживаться правильного режима труда и отдыха, исключить провоцирующие факторы, осуществлять согласованный с врачом уход за кожей. При наличие очагов хронической инфекции необходима их санация. Рекомендуется диспансерное наблюдение участкового дерматолога для контроля течения дерматоза и предупреждения обострений.
1. Ассоциация полиморфизма +250 A/G Lt α с формированием хронической истинной экземы/ Денисова Я.Е., Чурносов М.И.
3. Основные принципы фармакотерапии экземы/ Думченко В.В., Орлов М.А., Дорфман И.П.// Русский медицинский журнал. - 2015.
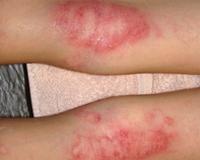
Мокнущая экзема — это острая форма экземы, которая протекает с выраженным экссудативным компонентом. Она проявляется отечностью, гиперемией кожи, образованием множественных везикулярных высыпаний и эрозий, сливающихся в очаги мокнутия. Для диагностики дерматоза проводится комплексное лабораторное обследование, гистологическое исследование биоптатов пораженных участков кожи, консультации смежных специалистов. Для купирования острой формы мокнущей экземы показано местное применение вяжущих препаратов, системное лечение антигистаминными, гипосенсибилизирующими, противовоспалительными средствами.
МКБ-10
Общие сведения

Причины
Конкретные этиологические факторы болезни до сих по не установлены. Согласно современной общепринятой концепции, мокнущая экзема представляет собой мультифакториальное кожное поражение, протекающее с нарушениями функций эпидермиса. Она развивается при сочетании эндогенных и экзогенных провоцирующих факторов, основными из которых являются следующие:
- Генетическая предрасположенность. Если патология диагностирована у одного из родителей, риск заболеть составляет 40%, при наличии заболевания у обоих родителей — повышается до 50-60%. Отягощенная наследственность проявляется определенными генами HLA, которые контролируют иммунный ответ.
- Экзогенные факторы. Заболевание провоцируется негативным воздействием химических веществ (бытовая химия, профессиональные вредности), физических факторов (повышенная инсоляция, температурные перепады), аллергизацией при употреблении некоторых продуктов питания, лекарственных препаратов.
- Инфекционно-аллергические факторы. Дерматоз может возникать при попадании в организм бактериальных или грибковых агентов извне. Нередко он начинается на фоне хронических очагов инфекции, особенно при отсутствии адекватного лечения. Во втором случае появления экзематозных симптомов вызвано хронической сенсибилизацией организма к антигенным детерминантам микробов.
- Неврологические нарушения. Функциональные нервные расстройства с преобладанием парасимпатических влияний повышают вероятность появления мокнущих высыпаний. Патология периферических нервов, сопровождающаяся ухудшением микроциркуляции, провоцирует возникновение клинических симптомов в пораженной зоне.
- Соматические заболевания. Стимулируют развитие кожного поражения и отягощают его течение при несоблюдении схемы лечения многие патологии внутренних органов: желудочно-кишечного тракта, панкреатобилиарной системы, мочевыделительной системы. Важная роль отводится нейроэндокринным нарушениям, метаболическим расстройствам, возникающим вследствие поражения желез внутренней секреции.
Патогенез
Основной патогенетический компонент мокнущей экземы — иммунное воспаление в коже, протекающее по типу реакции замедленного типа. В его формировании выделяют 4 предрасполагающих фактора: нарушения клеточного и гуморального иммунитета, сенсибилизация к эндо- или экзоантигенам, изменение функции ЦНС, генетически обусловленные особенности иммунного ответа.
Образование типичных мокнущих поражений кожного покрова связывают с дисфункцией Т-лимфоцитов, которые выделяют в ткани провоспалительные вещества: интерлейкины, интерферон, фактор некроза опухолей. Одновременно усиливается выброс лейкотриенов, простагландинов, гистамина, что завершается острой воспалительной реакцией с преобладаем экссудативного компонента.
В патогенезе дерматоза немаловажную роль играют иммунологические расстройства, ассоциированные с конкретными антигенами главного комплекса гистосовместимости. У пациентов снижается активность Т-лимфоцитов хелперов и супрессоров, что проявляется угнетением иммунологической реактивности. Вследствие этого происходит активация хронической инфекции, замедляется выведение антигенов из организма.
Также в механизме развития мокнущей экземы выделяют снижение активности неспецифических защитных факторов — комплемента, лизоцима, фагоцитов. При этом повышается риск присоединения вторичной инфекции, осложненного течения болезни. Отягощает ситуацию аллергическая перестройка организма, из-за которой кожа приобретает повышенную поливалентную чувствительность к антигенам.
Классификация
На сегодня отсутствует общепринятая систематизация, что обусловлено разнообразием клинических вариантов патологии, разными точками зрения экспертов на причины и механизмы формирования дерматоза, подбор схем лечения. Практикующие дерматологи используют несколько вариантов классификации, при которых учитываются следующие признаки:
- По течению процесс бывает острым, подострым, хроническим.
- По клиническим проявлениям болезнь подразделяется на истинную, микробную, детскую, профессиональную, варикозную формы.
- По классификации Хорнштейна существует экзогенная, эндогенная, дисрегуляторная экзема.
- По классификации Американской академии дерматовенерологии выделяются конкретные нозологические единицы дерматоза (астеатотическая экзема, нумулярный дерматит, белый питириаз и т. д.).
Симптомы мокнущей экземы
Постепенно мокнущие поверхности подсыхают с образованием тонких корок. Одновременно с этим на пораженных участках могут появляться папулы — мелкие розовые узелки, пустулы со стерильным содержимым. Присутствие на кожном покрове различных морфологических элементов называется истинным полиморфизмом сыпи, этот признак считается типичным для истинной (идиопатической) экземы, не встречается при других формах дерматоза.
Из субъективных ощущений без лечения на первое место выходит сильный кожный зуд, вследствие которого больные расчесывают кожу до крови, усугубляя течение процесса. Зачастую в результате интенсивного зуда возникают нарушения работоспособности, раздражительность, сон становится прерывистым и не снимает усталость. Обширные мокнущие эрозии сопровождаются болезненностью, которая усиливается при соприкосновении пораженной кожи с одеждой.
В клинической картине мокнущего дерматоза выделяют особенности, связанные с конкретной формой. Истинная экземы характеризуется симметричным расположением элементов с их локализацией на коже туловища, верхних и нижних конечностей. Для микробного поражения типичны асимметричные очаги мокнущих высыпаний на нижних конечностях. При детской форме очаги мокнутия имеют блестящую, гиперемированную поверхность.
Осложнения
В периоде мокнутия пораженная кожа представляет открытую раневую поверхность, которая становится хорошими входными воротами для патогенных микроорганизмов. Поэтому самым распространенным осложнением в остром периоде без лечения является присоединение вторичной бактериальной инфекции, наиболее часто вызванной стафилококками или стрептококками. В тяжелых случаях возникает флегмона, регионарный лимфаденит.
У больных с длительным стажем патологии мокнущие элементы и расчесы приводят к утолщению кожи, усилению кожного рисунка, гиперпигментации, повышенной сухости. Такие дерматологические изменения приносят дискомфорт, поскольку кожа теряет эластичность, формируется значимый косметический дефект, что особенно беспокоит женщин.
Диагностика
Данные анамнеза и кожные проявления дерматоза дают врачу-дерматологу ценную информацию для постановки диагноза и выбора лечения. Наличие множественных эрозий, серозного отделяемого, сероватых корок является подтверждением мокнущей стадии экземы. В сомнительных случаях, а также для выявления возможных первопричин болезни показаны:
- Гистологический анализ. На мокнущей стадии в биоптатах кожи определяется спонгиоз, мелкие везикулы, внутриклеточный отек эпидермиса. В структуре дермы наблюдается лимфоидно-клеточная инфильтрация вокруг сосудов, расширение поверхностной сети капилляров.
- Анализы крови. Для подтверждения инфекционно-аллергической этиологии измеряется уровень иммуноглобулина Е, производится аллергологическое исследование для обнаружения антител к специфическим антигенам. Чтобы оценить общее состояние здоровья, назначается клинический, биохимический анализ крови.
- Микробиологические исследования. При подозрении на микробную экзему, осложнении процесса вторичной инфекцией необходим бакпосев отделяемого кожных элементов. По его результатам устанавливают точный вид патогенного возбудителя, чувствительность к антибактериальным препаратам, подбирают подходящее для лечения средство.
- Консультации специалистов. Если при первичной диагностике у человека присутствуют признаки поражения внутренних органов, которые потенциально могли стать провоцирующим фактором мокнущего дерматоза, дальнейшее обследование и лечение проводится с участием профильных врачей. Чаще всего требуется помощь гастроэнтеролога, психоневролога, эндокринолога.
Лечение мокнущей экземы
Системная терапия
Терапия мокнущей экземы подбирается индивидуально с учетом предположительных причин развития заболевания, степени тяжести клинических проявлений, наличия у больного сопутствующих патологий или осложнений. Для уменьшения сенсибилизации организма больным рекомендуется соблюдать гипоаллергенную диету, из которой исключают жирные сорта рыбы и мяса, устрицы и другие морепродукты, кофе и какао-продукты, цитрусовые, томаты, бобовые.
Если обострение болезни связано с воздействием экзогенных факторов, их устранение является необходимым условием для успешности лечения. Учитывая конкретную ситуацию, пациентам может потребоваться сменить место работы, исключить бытовые аллергены, переехать в более подходящие климатические условия. Комплексное лечение мокнущего аллергодерматоза требует применения ряда препаратов:
- Антигистаминные средства. Для ликвидации кожного зуда в острой фазе применяются гистаминоблокаторы первого поколения, а после купирования симптоматики возможно продолжение лечения медикаментами второго и третьего поколения.
- Десенсибилизирующие препараты. Используются растворы кальция, натрия тиосульфат. Лечение уменьшает проницаемость сосудов, оказывает противовоспалительный эффект, нормализует метаболические реакции в дерме.
- Стабилизаторы клеточных мембран. Чтобы усилить эффективность антигистаминных препаратов, показано лечение стабилизаторами мембран тучных клеток. Некоторые авторы советуют применять полиненасыщенные жирные кислоты омена-3 для нормализации структуры мембран клеток.
- Глюкокортикостероиды. При генерализованных формах мокнущей экземы, отсутствии эффекта от других вариантов лечения применяются гормоны в режиме пульс-терапии или длительного приема.
- Иммунокорригирующие средства. Рациональная иммунокоррекция назначается для облегчения состояния при непрерывно рецидивирующей форме мокнущей экземы. Лечение включает препараты тимуса, стимуляторы лейкопоэза.
- Антибиотики. Лечение антибактериальными средствами требуется при микробной форме дерматоза и доказанной инфекционно-аллергической природе болезни.
Поскольку в патогенезе мокнущей экземы играют роль различные соматические нарушения, лечение включает коррекцию этих патологий. Чтобы нормализовать работу пищеварительного тракта, целесообразно использовать заместительную ферментную терапию, пробиотики и синбиотики, витаминно-минеральные комплексы. Чтобы сбалансировать состояние центральной нервной системы, в схему лечения включаются легкие седативные средства, по отдельным показаниям назначаются транквилизаторы, антидепрессанты.
Местная терапия
В фазе мокнутия используются примочки с вяжущими препаратами, которые уменьшают экссудацию, способствуют более быстрому появлению корочек и регрессу болезни. В острой стадии назначаются ежедневные процедуры длительностью 1-1,5 часа, которые предполагают постоянную смену повязок по мере их подсыхания. Затем переходят к нанесению мазей с топическими кортикостероидами, антисептиками, ингибиторами кальциневрина.
Из физиотерапевтических методов лечения наибольшую результативность показывает селективная ультрафиолетовая терапия, во время которой облучение проводится светом узкого диапазона (311 нм). Также выполняется низкоинтенсивное лазерное облучение красного или инфракрасного спектра, электропунктура биологически активных точек, локальная гипертермия. На этапе ремиссии хороший эффект дает озонотерапия, бальнеотерапия, пелоидотерапия.
Прогноз и профилактика
Правильное лечение мокнущей острой экземы дает возможность быстро купировать кожную симптоматику и улучшить состояние пациентов в целом, поэтому прогноз благоприятный. Спустя 5-6 дней интенсивной терапии уменьшается выраженность зуда, сокращается объем кожных поражений, а выздоровление в неосложненных случаях наступает спустя 3-4 недели. Менее оптимистичный прогноз при развитии экземы у страдающих иммуносупрессией, хроническими патологиями.
Профилактика болезни предполагает соблюдение личной гигиены, исключение типичных пищевых, бытовых и профессиональных аллергенов. Пациентам с экземой в ряде случаев помогает молочно-растительная диета. Обязательными превентивными мерами являются лечение сопутствующих расстройств и правильный уход за кожей тела: применение смягчающих кремов, мягких очищающих продуктов, избегание массажа сухой щеткой и других агрессивных воздействий.
2. Экзема в практике семейного врача: клинические формы, дифференциальный диагноз, лечение/ Е.А. Бардова// Клиническая иммунологии, аллергологии, инфектологии. — 2013. — №1.
Экзема на руках является серьезным воспалительным заболеванием дермы хронического типа. Нередко данное заболевание затрагивает и средние слои кожи. Как правило, проявления экземы выражены в виде довольно мелкой сыпи. При этом на всех пораженных участках кожи можно заметить трещинки и пузырьки. Пузырьки через определенное время лопаются, что влечет за собой образование обширной раневой поверхности. Такая поверхность может легко инфицироваться, взамен серозной жидкости появится гнойный секрет.
Различают разные типы экзем: микробную, себорейную, истинную, детскую и профессиональную. На сегодняшний день основная первопричина этого опасного заболевания изучена недостаточно. Однако считается, что сбои в работе нервной системы провоцируют появление экземы в большинстве случаев.
Причины экземы на руках
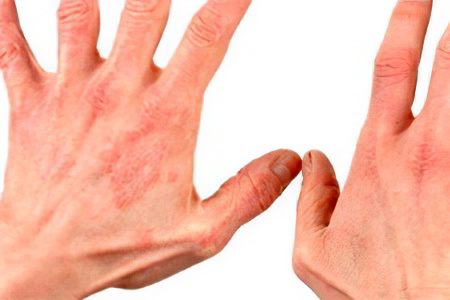
Причины экземы на руках не являются до конца изученными. Однако, специалисты склонны относить эту дерматологическую проблему к полиэтиологическим заболеваниям, то есть к тем, которые возникают в результате воздействия ряда факторов. Это и внешние, и внутренние причины, которые чаще всего сочетаются с имеющейся склонностью кожного покрова к формированию микропузырькового эпидермита. Такая особенность эпидермального слоя кожи может быть, как врожденной, так и приобретенной.
К мощным факторам-провокаторам экземы на руках, относят:
Нехватку необходимых организму микроэлементов;
Нехватку витаминов группы В, в особенности, витамина В6;
Паразитарное поражение организма человека (острицами, аскаридами, лямблиями и пр.);
Недостаточное поступление ненасыщенных жирных кислот с пищей;
Нарушения в функционировании выделительных систем;
Нарушения в функционировании кишечника, его дисбактериоз;
Заболевания желчного пузыря, в частности, холецистит;
Нарушения в функционировании иммунной системы.
Кроме того, ученые выделили несколько разновидностей заболевания, которые способны поражать кожу верхних конечностей.
Каждая из этих форм имеет собственные причины развития экземы на руках и пальцах рук:
Причины идиопатической экземы на руках:
Чрезмерное нервное напряжение.
Стрессовые ситуации, травмирующие психику.
Нарушение деятельности вегетативной нервной системы.
Нарушения в функционировании щитовидной железы (эутиреоз, гипертиреоз, гипотиреоз).
Нарушения в процессе пищеварения.
Причины атопической экземы:
Атопическая экзема является частым спутником людей, которые имеют предрасположенность к аллергии. Реакция может возникать на шерсть домашних животных, на пыльцу растений, на комнатную пыль, на компоненты пищи и на иные раздражители.
Наследственная предрасположенность к атопическим болезням оказывает влияние на появление атопической экземы. Часто у пациентов с экземой на руках и пальцах рук обнаруживается астматический бронхит, бронхиальная астма. Причем эти заболевания прослеживаются в семейном анамнезе.
Причины профессиональной экземы:
Профессиональная экзема появляется в результате воздействия на кожу рук раздражающих ее химических компонентов. Патогенные вещества могут быть представлены в виде газов, дыма, паров, в жидком и твердом состоянии. Чаще всего профессиональной экземе подвергаются работники металлургической промышленности, строительной, фармацевтической отрасли, люди, работающие в полиграфической сфере. Опасность представляют такие вещества, как: формальдегид, никель, хром, свинец, марганец, кобальт, формалин, эпоксидные смолы, никель и пр.
Чем дольше агрессивные вещества оказывают воздействие на кожу рук, тем выше риск развития экземы. Появляясь вначале на руках, профессиональная экзема способна распространиться на иные участки тела.
Причины микробной экземы:
Микробная экзема возникает в результате сенсибилизации кожи рук к вырабатываемым грибками и бактериями антигенам.
Причиной может стать длительная незаживающая гнойная рана, трофическая язва, порез, ссадина, ожог и иная травма.
Причины дисгидротической экземы:
Взаимодействие кожи рук с ПАВ.
Профессиональные факторы, оказывающие негативное влияние на кожу рук.
Нерациональный прием внутрь или местное нанесение лекарственных препаратов.
Неправильное использование косметических и моющих средств.
Заболевания нервной системы.
Травмы кожи рук.
Воздействие холода или солнечных лучей на кожу рук.
Перенесенные инфекционные заболевания.
Такие разновидности экземы, как себорейная экзема или варикозная экзема для кожи рук не характерны.
Симптомы экземы на руках
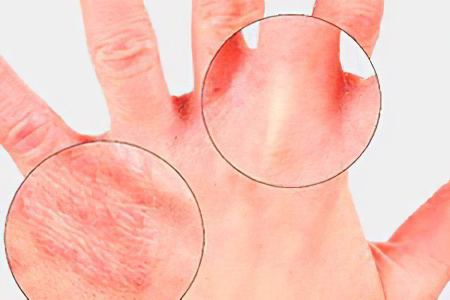
Симптомы экземы на руках будут варьироваться в зависимости от того, какой вид заболевания поразил человека.
Симптомы идиопатической экземы на руках:
Высыпания могут иметь вид эритем, папул, пузырьков. Локализуются на открытых участках тела, в том числе на ногах и на руках, чаще всего они симметричные.
Начало обострения заболевания характеризуется появлением пузырьков, которые впоследствии сливаются, а после разрушения образуют эрозии.
Весь процесс воспаления сопровождается выраженным кожным зудом, который может предшествовать началу болезни.
При хронитизации процесса происходит лихенификация кожи.
Симптомы атопической экземы на руках:
Кожа отекает и краснеет, покрывается мелкими пузырьками.
Пузырьки разрешаются, оставляя после себя участки мокнутия.
По мере прогрессирования заболевания кожа покрывается корками и чешуйками, становится сухой, начинает шелушиться.
Зуд может преследовать больного как во время ремиссии, так и во время обострения экземы. Однако, когда процесс переходит в острую фазу, зуд становится крайне выраженным.
Симптомы профессиональной экземы на руках:
Воспаление проявляется лишь на тех участках кожи, которые контактируют с раздражителем. Именно кисти и пальцы рук подвержены появлению профессиональной экземы в большей степени.
По мере прогрессирования заболевания экзема распространяется на иные участки тела.
Процесс воспаления протекает по типу идиопатической экземы.
Симптомы микробной экземы:
Микробная экзема располагается вокруг уже имеющихся ран, ожогов, свищей с гнойным воспалением.
Поражает экзема вначале лишь ту часть кожи, где имеется гнойничковое заболевание. Происходит отслоение ее рогового слоя, начинается шелушение, либо происходит отделение экссудата.
Впоследствии экссудат засыхает и образует корки.
Экзема не лечится, то она начинает поражать симметрично расположенные кожные участки.
Как правило, зуд не сильно беспокоит больного.
Симптомы дисгидротической экземы:
Появляется сыпь, имеющая вид небольших пузырьков, наполненных жидкостью.
Возникает сыпь изначально по бокам пальцев, а затем распространяется на ладони.
Кожа становится отечной и красной.
После вскрытия пузырьков, на воспаленных участках появляются эрозии, которые обильно мокнут. Параллельно кожа начинает шелушиться.
Заболевание сопровождается выраженным зудом.
Нередко происходит присоединение вторичной инфекции, которая провоцирует появление болей, трещин, лихенизацию.
Ответы на популярные вопросы
Можно ли вылечить экзему на руках навсегда? Вылечить экзему на руках навсегда современная медицина не может, так как это заболевание имеет хронический характер с периодами обострения. Однако, достичь стойкой ремиссии возможно, если будет подобрано грамотное лечение.
Заразная ли экзема на руках? Экзема на руках, также, как и на иных частях тела не является заразным заболеванием.
Можно ли мочить экзему на руках? Мочить экзему на руках нельзя. Если кожа рук нуждается в очищении, то для этого следует использовать специальные масла. Во время мытья посуды, при любой необходимости контакта с водой, необходимо предварительно надеть на руки хлопчатобумажные перчатки, а поверх них резиновые перчатки.
Чем лечить экзему на руках?

Лечение подбирается для каждого пациента индивидуально. При этом специалист учитывает тип заболевания, то, насколько выражен процесс воспаления, а также возраст больного, наличие у него иных болезней и пр. Ввести заболевание в стадию стойкой ремиссии возможно лишь при комплексном подходе к лечению.
Общая терапия должна включать в себя коррекцию имеющихся нарушений функционирования всех органов, приведение в норму обмена веществ, повышение иммунной защиты организма. Важно уделить внимание ослаблению негативного воздействия со стороны внешней среды.
Эффективной признана неспецифическая терапия, направленная на снижение индивидуальной чувствительности организма к имеющимся аллергенам. При этом больному назначают антигистаминные препараты, иммунодепрессанты, глюкокортикоиды, цитостатики. Параллельно проводится аутогемотерапия, гирудотерапия, гемотрансфузия, лактотерапия.
Если заболевание протекает тяжело, то врачи направляют пациента на плазмафарез, гемо- и энтеросорбцию.
Терапия нарушений невротического характера:
Прием небольших доз транквилизаторов (Нозепам, Хлозепид, Феназепам). Препараты могут быть выписаны только доктором, а общий курс лечения не должен превышать 10 дней.
Бромкамфара, Натрия бромид принимают как успокоительные средства на протяжении двух недель.
Успокоительными препаратами растительного происхождения являются: Экстракт валерианы, Персен, Новопассит, Седасен, Настойка Пиона.
Курсом на 10 дней могут быть назначены энтеросорбенты: Мультисорб, Полифепан, Полисорб, Энтеросгель, фильтрум СТИ, Атоксил.
Возможно внутривенное введение Хлорида кальция либо Натрия тиосульфата.
Если заболевание осложняется грибковой инфекцией, то назначают раствор Гексаметилентетрамина.
Внутримышечно вводится Глюконат кальция. Количество инъекций не должно превышать 10.
Терапия с применением гормональных препаратов:
Если встает острая необходимость (при упорном течении заболевания), то проводится терапия заболевания с применением гормональных средств. Подобное лечение может назначить исключительно доктор. Курс не может быть продолжительным, так как использование кортикостероидов имеет ряд побочных эффектов, которые негативным образом могут сказаться на здоровье человека в целом.
Особую опасность представляет самостоятельное продолжительное использование гормональных средств. Если экзема не распространилась дальше рук, то, как правило, врачи ограничиваются только местным лечением. При более обширных поражениях рекомендуют прием гормонов внутрь на срок не более 15 дней. Для этой цели могут быть использованы такие средства, как: Триамцинолон, Преднизолон, Кортикотропин, Дексаметазон.
Терапия с применением витаминов:
Любой вид экземы на руках является показанием для приема витаминов. Однако, использовать их необходимо с осторожностью и только по назначению врача. При экземе назначают: инъекционное введение витаминов группы В, прием Фолиевой кислоты, прием Никотиновой и Аскорбиновой кислоты, прием витамина Е.
Терапия с использованием противоаллергенных препаратов:
Во время обострения экземы назначают Хлоропирамин, Дифенгидрамин, Прометазин. Способ введения – парентеральный.
Если заболевание имеет среднюю тяжесть, то назначают пероральный прием этих же препаратов.
По мере угасания процесса воспаления рекомендуют переход на антигистаминные средства третьего и второго поколения. Это может быть: Цетиризин (Зиртек, Зодак, Парлазин, Цетрин), Эбастин (Кестин), Лоратадин (Дезал, Лордестин, Эриус) и пр.
Возможен прием Кетотифена.
Терапия с применением иммуномодуляторов:
Иммуномодуляторы назначают не всем пациентам с экземой. Их прием возможен лишь после прохождения обследования у иммунолога с выполнением всех необходимых анализов. Врач может назначить прием таких препаратов, как: Тимомиметики (Имунофан, Тималин, Тимоген), стимуляторы фагоцитоза (Ликопид, Полиоксидоний, Продигиозан), а также Плазмол, раствор гумизоля, экстракт плаценты, стекловидное тело.
Терапия, направленная на нормализацию функционирования органов пищеварения:
Часто экзема на руках появляется параллельно с болезнями органов ЖКТ. Для избавления от них рекомендуют прием таких препаратов, как: Эрмиталь, Панкреатин, Креон, Микразим, Пангрол, Гастенорм, Биозим, Пепфиз, Пангрол, Энзистал, Фестал, Солизим.
Если выявляется нарушение микрофлоры кишечника, то показан курсовой прием пробиотиков, например, Лактобактерин, Хилак форте, Риофлора-иммуно, Бифиформ, Линекс и пр.
Терапия микробной экземы:
Если у больного диагностируется микробная экзема, то невозможно обойтись без применения антибактериальных препаратов. Наружно назначают мази с антимикробным эффектом, а внутрь рекомендуют прием антибиотиков из групп: цефалоспорины (1 поколение), макролиды, фторхинолоны, аминогликозиды. Антимикотики назначают при присоединении вторичной инфекции.
Местная терапия экземы на руках
Если у больного диагностирована микробная экзема, то ему необходимо смазывать имеющуюся на руках корку:
Бриллиантовым зеленым, раствором Метилвиолета, раствором Генцианвиолета.
Кремами и аэрозолями: Пантенол, Полькортолон, Левовинизоль.
Если заболевание имеет хроническое течение, то рекомендуют примочки с раствором Резорцина или Этакридина Лактата.
Способны оказать противовоспалительный эффект, уменьшить зуд примочки с нанесением следующих составов:
Резорцин в растворе до 1%;
Сульфат меди, сульфат цинка в растворе 0,1%;
Нитрат серебра в растворе 0,15%;
Фенол в растворе до 5%;
Лимонная кислота в растворе 1%;
Раствор метола до 1,0%;
Эффективными средствами для снятия острого воспаления являются присыпки с белой глиной, с окисью цинка, с пшеничным крахмалом. Когда заболевание несколько утихнет, можно использовать цинковое масло, а также нейтральные мази, не содержащие в своем составе активных компонентов.
Устранить отек кожи, уменьшить мокнутие, убрать красноту помогает раствор борной кислоты, раствор танина, раствор галаскорбина.
Чтобы ускорить процесс выздоровления на стадии угасания воспаления можно использовать пасту Лассара, цинковую мазь с добавлением в них Нафталановой пасты, Ихтиоловой пасты, Борно-цинковой и Борно-нафталановой пасты, Дерматоловой и Метилурациловой пасты.
Что касается кортикостероидных мазей, то для избавления от экземы на руках врачи часто назначают Элоком, Адвантан, Скин-кап, Флуцинар, Целестодерм. Если у пациента микробная экзема, то лучшей всего использовать Тримистин, Лоринден С, Целестодерм с гарамицином, Травокорт, Кремген.
Экзема на руках хорошо реагирует на физиотерапию. Поэтому нередко применяют такие методы лечения, как: ванны с радоном, с минеральной водой, димедроловые ингаляции, электросон, гальванизацию общую, диадинамотерапия, ультразвуковое лечение, лазеротерапию, утрафонофорез с лекарственными средствами, лечение с помощью ультрафиолета, озонотерапию, магнитотерапию, парафиновые аппликации, иглорефлексотерапию.
Важно придерживаться лечебной диеты с отказом от потребления большого количества соли, с исключением острых, жирных жареных, копченых продуктов. Не стоит употреблять шоколад, кофе, алкоголь, яйца, так как эти продукты являются потенциальными аллергенами. Предпочтение необходимо отдавать молочно-растительной диете.
10 лет мучений - реальная история победы над экземой

Автор статьи: Кузьмина Вера Валерьевна | Эндокринолог, диетолог
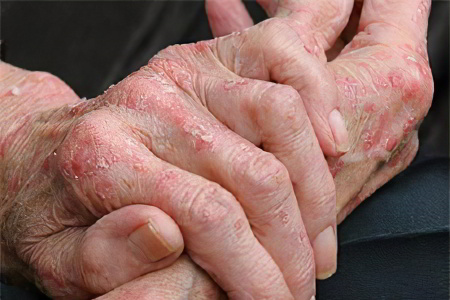
Мокнущая экзема – это дерматологическое заболевание, которое развивается на фоне нарушений иммунитета и нейроэндокринной регуляции организма. Главные ее проявления – наличие кожных высыпаний в виде пузырьков (везикул) с серозным содержимым. Мокнущая экзема проходит в острой форме, поражает руки и ноги, но при тяжелом течении болезни с рецидивами может захватывать другие области тела.
В течении мокнущей экземы различают стадии эритемы (покраснение и отек кожных покровов), везикулярную стадию, мокнутия и образование корок. На везикулопапулезной стадии на коже образуются высыпания – папулы с серозной жидкостью, которые по мере прогрессирования болезни могут или засыхать, или лопаться с изливанием экссудата, образованием серозных колодцев. При этом образуются точечные эрозии, мокнущая поверхность, что сопровождается зудом и неприятными ощущениями и создает риск инфицирования. По мере заживления, стадия мокнутия переходит в корковую – на месте повреждений кожи образуются корки, участки кожи вокруг них становятся сухими и покрываются чешуйками, шелушатся.
Для заболевания характерны периоды ремиссии и обострения, переход в хроническую форму, при которой кожные покровы уплотняются, приобретают синевато-красный оттенок. Заразиться экземой контактно-бытовым путем нельзя, так как это заболевание связано с внутренними нарушениями организма, вследствие чего иммунная система дает неадекватный ответ на безобидные химические, физические и другие раздражающие факторы.
Лечение экземы должно быть комплексным. Результативность лечения во многом зависит от самого пациента, который должен внести изменения в привычный образ жизни, соблюдать специальную диету и избегать контакта с раздражителями.
Причины появления мокнущей экземы
Мокнущая экзема классифицируется как истинная или идиопатическая экзема, причиной развития которой является нарушения иммунитета, иммунная недостаточность, неврологические и эндокринные патологии. Болеют экземой чаще женщины, что связывают с постоянными гормональными изменениями в их организме, от мокнущей экземы страдают в основном люди от 20 до 50 лет.
Экзема – это полиэтиологическое заболевание, поэтому назвать одну конкретную причину его развития нельзя. Тем не менее, возникновению мокнущей экземы на руках и ногах может способствовать наследственная предрасположенность к атопическим заболеваниям, нарушения эндокринной системы и сопутствующие патологии – сахарный диабет, нарушения функции щитовидной железы, заболевания органов пищеварения.
Механизм развития экземы начинается с патологической иммунной реакции на внешние раздражители, в результате чего иммунная система атакует кожные покровы, вызывая нарушения процессов ороговения, разрастание глубоких слоев эпидермиса и выход жидкой фракции крови в межклеточное пространство.
Состояние иммунной системы пациентов с экземой отличается от нормы – повышено количество B-лимфоцитов, тогда как количество Т-лимфоцитов уменьшается. Это приводит к ослаблению защитных сил организма, из-за чего он хуже сопротивляется инфекции. Таким образом, несвоевременное или неправильное лечение экземы может приводить к усугублению других заболеваний, а мокнущие очаги поражения на коже увеличивают риск инфекции.
Психоэмоциональные напряжения, посттравматический стресс, неврозы и переутомление могут спровоцировать обострения мокнущей экземы, так как экзема относится к нервно-аллергическим заболеваниям. Соответственно, размеренный и спокойный режим помогают уменьшить выраженность негативных симптомов заболевания и быстрее вылечить его.
Мокнущая экзема на руках и ногах бывает четырех видов:
Истинная экзема – сложно поддается лечению, характеризуется острыми спонтанными вспышками, которые быстро переходят в хроническую форму. Начинается с болезненной отечности и эритремы, после чего кожа покрывается везикулезными высыпаниями. При нарушении целостности пузырьков возникают мокнущие эрозии, которые впоследствии покрываются корочками.
Себорейная экзема – ее провоцируют нарушения деятельности сальных желез, которые в большом количестве расположены на оволосенных участках тела, где и локализуются высыпания. Себорейная экзема может поражать лопатки, кожу за ушами и область груди.
Микробная экзема – развивается в области долго незаживающих ран, травматических повреждений коже при их инфицировании патогенными микроорганизмами. Экзематозные высыпания поражают край раневой поверхности с одной стороны и постепенно разрастаются.
Профессиональная экзема – развивается у уборщиц, работников химических и других промышленных предприятий, строителей и других лиц, которые в силу профессии часто контактируют с химическими и физическими раздражителями. Отличительная особенность данного вида экземы – локализация на коже рук, на которую раздражающие факторы оказывают непосредственное воздействие.
Симптомы мокнущей экземы

Мокнущая экзема характеризуется эволюционным полиморфизмом течения, то есть на одном участке кожи можно увидеть все стадии проявления заболевания – везикулы, точечные эрозии, мокнущую поверхность, корочки и шелушения.
Когда воспалительный процесс утихает, заболевание переходит в хроническую форму – новые высыпания не появляются, но кожные покровы темнеют, утолщаются, со временем на месте поражений появляются пигментные пятна, которые самопроизвольно проходят.
Все экзематозные высыпания локализуется в типичных местах – ноги и руки, в некоторых случаях – лицо и шея. По расположению пятен и сыпи можно судить о виде экземы. Так, профессиональная экзема поражает кожу рук и является следствием частых контактов с химическими веществами либо физическими раздражителями. Если большая часть высыпаний локализована на ступнях и ладонях, то, скорее всего, они спровоцированы дисгидротической экземой.
Мокнущую экзему следует дифференцировать от гнойничковых кожных поражений, для которых характерно образование сплошной мокнущей поверхности. При экземе повреждения носят точечный характер с капельками экссудата, которые выглядят как роса.
Лечение мокнущей экземы
Терапевтические мероприятия при лечении экземы на руках и ногах включают применение местных средств и системных препаратов. Ввиду неврологической составляющей заболевания, терапия экземы не обходится без седативных средств, среди которых преимущественно используются препараты на основе растительного сырья (мелисса, валериана, пассифлора). Допустимо также применение дневных транквилизаторов под наблюдением специалиста. Первостепенную важность для коррекции неврологических расстройств приобретает нормализация режима сна и отдыха.
Среди системных препаратов помимо седативов используют антигистаминные средства, которые позволяют убрать негативные проявления экземы, вызванные аллергической реакцией – зуд, отечность, высыпания.
Лечебные мероприятия направлены на десенсибилизацию организма, включают применение энтеросорбентов, которые поглощают токсины и способствуют их выведению.
Кроме того, больным в период обострения мокнущей экземы рекомендуется употреблять в пищу только нейтральные продукты, которые не провоцируют аллергических реакций. Из меню убирают апельсины, лимоны и другие цитрусовые, шоколад, красные ягоды и фрукты, мед и другие потенциальные аллергены.
Местное лечение мокнущей экземы
На мокнущей стадии экземы эффективной мерой лечения считаются примочки с вяжущими средствами. Так, на пораженные области кожи делают компрессы, пропитанные резорциновым раствором, нитратом серебра. В лечении мокнущей экземы также применяют березовый деготь, ихтиоловую мазь и нафталан.
Гормональные средства наружного применения позволяют добиться хороших результатов в краткие сроки, существенно облегчая состояние больного. Однако использовать их можно только под контролем врача непродолжительными курсами, иначе велика вероятность осложнений со стороны иммунной системы.
На острой стадии экземы рекомендуется прикладывать к пораженным участкам кожи марлевые компрессы, смоченные слабым раствором марганцовки или воды с серебром. При обострении мокнущей экземы не рекомендуется использовать в качестве примочек травяные отвары, чтобы не возникло раздражений на коже.
Процедура проходит в несколько этапов:
Сложенную вчетверо марлю пропитывают лечебным раствором и отжимают, после чего прикладывают к участку с мокнутиями; если мокнущая экзема возникла на фоне микробных поражений кожи, марлевый компресс выбрасывают после первого применения;
Спустя пятнадцать минут снимают, ожидают, пока влажная кожа высохнет естественным путем; нельзя стимулировать процесс, обдувая мокрые участки перед обогревателем или вентилятором;
Делают еще 3-4 компресса с промежутками в 10-15 минут для высыхания; если мокнущие поверхности занимают большую площадь кожи, то необходимо делать до четырех процедур длительностью в час ежедневно;
По окончанию процедуры кожу можно смазать легким кремом или сбрызнуть эмульсией с содержанием гормонов или других лечебных компонентов.
Курс лечения примочками составляет три дня, в течение этого времени холодные компрессы помогают уменьшить воспалительный процесс и вытянуть лишнюю влагу с эрозивной поверхности.
Когда заболевание из острой стадии переходит в стадию формирования корочек, главной задачей лечения становится облегчение снятия корок и заживления кожных покровов. Снимать их руками и механически повреждать нельзя, этот процесс должен произойти естественным путем. Допускается применение кремов с мочевой кислотой, гелей гистан и фенистил, гормональных мазей, которые позволяют уменьшить зуд и размягчить корочки, облегчая их отшелушивание.
Профилактика мокнущей экземы
Для местного применения рекомендуются примочки с мазью на основе серы и вазелина, ихтиола или березового дегтя.
Носить удобную обувь, которая не сдавливает ступни, затрудняя кровообращение; носки из гипоаллергенных натуральных материалов, которые не провоцируют обострение экзематозных высыпаний;
Соблюдать общие рекомендации для больных экземой касательно диеты и умеренного образа жизни, избегать стрессов, перегревания и лишних нагрузок на нервную систему, соблюдать режим сна.
Общие рекомендации для больных экземой

Как можно реже контактировать с водой, не допуская намокания пораженных участков кожи; водные процедуры ограничивать до исключительно гигиенических целей. Избегать походов в сауну и баню, где контакт с водой сочетается с перегреванием организма, оба эти фактора являются триггерами заболевания.
Соблюдать диету для больных дерматологическими заболеваниями, исключать из рациона уже известные и потенциальные аллергены. Избегать ситуаций, при которых возможно заражение патогенными микроорганизмами, вирусами, в частности – вирусом герпеса. Своевременно проводить лечение дисбактериоза и инфекционных заболеваний, лямблиоза, пиодермии и паразитарных инвазий острицами и аскаридами.
Если экзема осложнена присоединенной инфекцией, патологический процесс усугубляется, лечение затягивается и редко обходится без антибиотиков.
Среди системных гормональных средств для лечения мокнущей экземы часто применяют преднизолон и другие кортикостероиды, но использовать их длительными курсами нельзя.
После перехода заболевания в хроническую форму и уменьшения воспалительных процессов можно приступать к физиотерапевтическим мероприятиям – криотерапии, лазеротерапии, магнитотерапии и т.д.

Автор статьи: Кузьмина Вера Валерьевна | Эндокринолог, диетолог
Читайте также:

