Инфекционные воспалительные заболевания глазных нервов
Обновлено: 05.05.2024
В сетчатке нет чувствительных нервов, поэтому ее патологические состояния протекают безболезненно. Симптоматика болезней сетчатки разнообразна, но чаще все жалобы сводятся к ухудшению остроты зрения и появлению в поле зрения различных изменений. В зависимости от характера патологических изменений в сетчатке пациенты могут отмечать появление плавающих теней, вспышек, искр, молний, пятен, плавающих кружев, черной занавески, вплоть до полного затемнения поля зрения.
При заболеваниях сетчатки у больного может ухудшиться цвето- и светоощущение, снижается темновая адаптация. Диагностика заболеваний сетчатки включает в себя ряд исследований:
- Определение остроты зрения
- Определение периферического и центрального поля зрения.
- Исследование глазного дна различными методами, включающими как осмотр (офтальмоскопия), так и более углубленные и детальные методики (флюоресцентная ангиография сетчатки, лазерное сканирование сетчатки на анализаторе толщины сетчатки и др.)
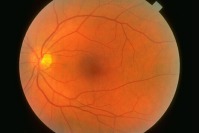
В большинстве случаев удается установить диагноз при осмотре глазного дна. Такую картину видит офтальмолог при осмотре глазного дна здорового глаза: видна сетчатка с сосудами, питающими ее, диск зрительного нерва. Среди заболеваний сетчатки (ретины) выделяют дистрофии (т.е. нарушения питания сетчатки), воспаления, аномалии развития, новообразования. Многие патологические изменения обусловлены системными заболеваниями: эндокринными, сердечно-сосудистыми, заболеваниями крови и т.д. Помимо этого, повреждение сетчатки может быть вызвано воздействием лучистой энергии, солнечными излучениями. Особую группу серьезной ретинальной патологии составляют отслойки сетчатки.Более подробно остановимся на наиболее распространенных болезнях сетчатки.Основное место в структуре заболеваемости у взрослых занимают сосудистые расстройства.
По данным статистики около 40% населения мира страдает инволюционным атеросклерозом сетчатки – заболеванием, связанным с нарушением трофики (питания) сетчатки в связи со склерозом ее сосудов. Оно приводит к снижению зрительных функций, в первую очередь, остроты зрения.
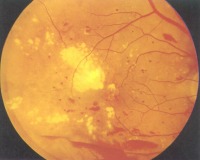
Гипертоническая ангиоретинопатия – отражает изменения глазного дна при артериальной гипертонии. В связи с большой распространенностью гипертонической болезни (23% населения мира) увеличилась и частота патологии сетчатки, связанной с этим заболеванием. Своевременное и адекватное лечение гипертонической болезни (регуляция артериального давления медикаментозным путем) позволяет снизить риск осложнений (кровоизлияние в полость глаза, тромбоз сосудов сетчатки).
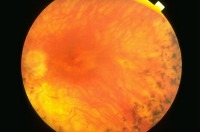
Диабетическая ретинопатия - Сахарный диабет является одним из наиболее распространенных заболеваний (5% населения мира), а диабетическая ретинопатия занимает первое место среди причин слепоты и слабовидения (встречается у 40% больных сахарным диабетом). Ключевым фактором в развитии диабетической ретинопатии является недостаточность инсулина. Вследствие метаболических нарушений происходит гибель клеток, поддерживающих тонус стенок мелких сосудов. Ослабление сосудистой стенки приводит к развитию цепи патологических изменений, в результате которых в сетчатке появляются кровоизлияния, микроинфаркты, образуются патологические новообразованные сосуды, склонные к кровоизлияниям, могут сформироваться шварты, рубцы, которые натягивают сетчатку, и могут вызвать ее отслойку. У больного может повышаться внутриглазное давление. Кроме этого, такие пациенты склонны к воспалительным заболеваниям век и конъюнктивы, нейропатиям глазодвигательных нервов, дистрофии роговицы, катаракте, глаукоме. Единственный путь уменьшить риск потери зрения из-за сахарного диабета – регулярное обследование у офтальмолога, имеющего условия и возможности для детального изучения состояния сетчатки, ежемесячное наблюдение у эндокринолога (регуляция уровня сахара в крови).
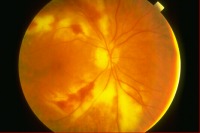
Ретинит. Этим термином обозначается группа воспалительных болезней сетчатки, возникающих при общих инфекционных заболеваниях (туберкулез, сифилис, токсоплазмоз, вирусные и гнойные инфекции), инфекционно-аллергических состояниях (ревматизм), токсико-аллергических процессах, интоксикации, при действии лучистой энергии, иммуноагрессии и др. Инфекция заносится в сетчатку через центральные сосуды сетчатки и ее ветви. Воспалительный процесс в таких случаях первично поражает сетчатку и распространяется в ней. Из-за тесного контакта сетчатки и сосудистой оболочки воспалительный процесс быстро распространяется на соседнюю сосудистую оболочку (хориоидею). Поэтому в клинической практике в большинстве случаев наблюдаются хориоретиниты. Лечение направлено на основное заболевание, вызвавшее ретинит. В арсенал способов противостояния и борьбы с заболеваниями сетчатки включены консервативные, лазерные и хирургические методы лечения. В зависимости от причины заболевания, лечение, прежде всего, направлено на основное заболевание, вызвавшее патологические изменения в сетчатке.
В консервативное лечение входит введение лекарственных веществ путем инстиляции (закапывания) глазных капель, инъекция лекарственных препаратов под коньюнктиву и в эписклеральное пространство, ретробульбарно. Действенными оказываются физиотерапевтические методы лечения: электрофорез, фонофорез лекарственных веществ, магнитного поля, ультразвука, фоно и лазертерапия. Наряду с местным лечением большое значение имеет также введение лекарственных веществ внутрь, подкожно, вв, вм.
Лазерное лечение сетчатки – коагуляции (прижигания) проводится с целью сохранения и поддержания питания сетчатки, что позволяет избавиться от источников опасных кровоизлияний, значительно снижающих зрение. Хирургическое лечение возможно при отслойке сетчатки и кровоизлиянии в полость глаза (гемофтальм). К сожалению, оно не всегда успешное.
Воспалительные процессы в зрительном нерве могут захватывать различные его отделы. Если воспаление захватывает диск зрительного нерва, то это воспаление называют невритом или папиллитом, если за глазным яблоком — ретробульбарным невритом. Поражение интракраниальной части зрительного нерва носит название оптикохиазмального арахноидита.
Причинами воспалительных заболеваний зрительного нерва могут быть: воспаления головного мозга (энцефалиты, менингиты, арахноидиты, абсцессы мозга, множественный склероз и родственные заболевания), острые и хронические общие инфекции (дифтерия, скарлатина, корь, тиф, рожа, туберкулез, малярия, грипп, суставный ревматизм, сифилис, бруцеллез, онхоцеркоз, болезнь Бехчета, Геерфордта, Харада и др.), фокальные инфекции (воспаления придаточных пазух носа, полости рта, зубов (кариес), в т.ч. гранулемы корней зубов, воспаление миндалин, заболевания уха (отиты). У детей могут быть интоксикация, в частности глистная, заболевания внутренних органов неинфекционного происхождения (заболевание почек, гипертоническая болезнь, болезнь крови, диабет, авитаминоз В1, герпетический кератит, при Herpes corneae Zoster). Воспалительные заболевания глаз (ирит, циклит, хориоидит), проникающие ранения глазного яблока и орбиты, заболевания орбиты (орбитальные флегмоны, субпериостальные абсцессы и т.д.), травмы черепно-мозговые, краниостеноз. Очень часто причину установить не удается. При невритах никаких болевых ощущений нет, т.к. зрительный нерв не содержит чувствительных волокон, но бывает раннее нарушение функций — снижение остроты зрения и изменение поля зрения. Нарушение функций при неврите вызвано как разрушением части нервных волокон в очаге воспаления, так и угнетением функций еще сохранившихся. Острота зрения будет снижена тем значительнее, чем больше поражен папилломакулярный пучок.
Характер сужения поля зрения на белый и другие цвета будет также определяться характером распространения процесса. В тех случаях, когда в воспалительный процесс вовлекаются и центральные пучки волокон зрительного нерва, наблюдаются центральные и парацентральные скотомы.
Офтальмоскопическая картина зависит от интенсивности воспалительного процесса. Если воспаление выражено слабо, то при офтальмоскопии видно, что диск зрительного нерва умеренно гиперемирован, границы его нечеткие, сосуды несколько расширены. Интенсивность этих симптомов нарастает, если воспаление выражено более сильно. В связи с повышенной проницаемостью сосудов в ткани диска появляются единичные кровоизлияния, а вследствие выпотевания экссудата может наблюдаться помутнение стекловидного тела. При неврите с отеком гиперемия диска и размытость границ резко выражены (рис. 84 см. в Приложении), отек распространяется на окружающую сетчатку, в ней также появляются кровоизлияния и экссудативные очаги, артерии и вены значительно расширены.
Иногда отек диска становится настолько значительным, что обнаруживается выстояние диска над уровнем окружающей сетчатки. Такой неврит с отеком, как и неврит в начальной стадии, иногда трудно офтальмоскопически отдифференцировать от застойного диска. Нормальное состояние функций говорит скорее всего против диагноза неврита. Однако функции могут быстро падать и при застойных дисках. В таких случаях даже специальные методы исследования — флюоресцентная ангиография сетчатки и сложные электрофизиологические исследования — не дают четких дифференцированных критериев. В последнее время отмечается интерес к изучению иммунологических реакций организма (микропреципитации и лейкоцитолиза), которые при невоспалительных поражениях зрительных нервов оказались отрицательными, при воспалительных же заболеваниях зрительного нерва отмечена аутосенсибилизация организма.
Ретробульбарный неврит (Neuritis retrobulbaris nervi optici) — это воспалительный процесс на участке зрительного нерва между глазным яблоком и хиазмой. По течению заболевания различают острый и хронический ретробульбарный неврит. При остром зрение падает очень быстро и значительно. В поле зрения определяются центральные и парацентральные скотомы. При движении глазного яблока возникают боли в орбите, которые зависят от того, что воспалительный процесс захватывает обильно снабженное чувствительными окончаниями сухожильное кольцо, от которого начинаются почти все мышцы глазного яблока. Прогноз при остром ретробульбарном неврите, как правило, благоприятный. При хроническом ретробульбарном неврите зрение падает постепенно.
Последующее восстановление зрения совершается более медленно.
Прогноз хуже, чем при остром, т.к. остается более значительное понижение остроты зрения и стойкие изменения в поле зрения.
Картина глазного дна при ретробульбарном неврите может быть весьма разнообразной. Она определяется интенсивностью воспалительных изменений и локализацией процесса. Если воспалительный процесс расположен далеко за глазным яблоком, диск зрительного нерва остается нормальным и изменяется при локализации очага поблизости от глазного яблока. Но эти изменения слабо выражены. В случае более интенсивных изменений картина на глазном дне напоминает неврит, а иногда даже и застойный диск. Поэтому диагностика и дифференциальная диагностика часто представляет большие трудности. Если глазное дно остается нормальным то диагноз устанавливается только на основании нарушения функций. (Снижение остроты зрения и появление абсолютной или относительной центральной скотомы).
Имеет значение также наличие характерных болей при движениях глазного яблока, головные боли. Если ретробульбарный неврит протекает с воспалительными изменениями со стороны диска, то дифференциальный диагноз с невритом проводится главным образом на основании несоответствия интенсивности офтальмоскопических изменений и состоянием функций.
Если картина напоминает застойный диск, то и в этих случаях имеет значение состояние функций. Быстрое и резкое понижение зрения с наличием центральной скотомы и при отсутствии атрофических изменений со стороны диска говорят за ретробульбарный неврит. Наиболее существенной причиной ретробульбарного неврита является рассеянный склероз, который бывает чаще после 20 лет, но встречается и у детей старшего возраста. Ретробульбарный неврит может быть самым ранним и единственным признаком рассеянного склероза. Остальные признаки рассеянного склероза могут появиться даже через много лет. При этом заболевании ретробульбарный неврит чаще протекает остро, но может принять ремитирующее течение. Рецидивы возникают через несколько дней, недель или месяцев.
В этих случаях следует проводить дифференциальную диагностику с базальным лептоменингитом, протекающим с синдромом ретробульбарного неврита. Ретробульбарные невриты бывают при заболеваниях зубов, чаще в случаях образования гранулем. Воспаление обычно развивается на стороне больного зуба. Причинная зависимость ретробульбарного неврита от заболевания зубов устанавливается на основании отсутствия других этиологических факторов, наличия заболевания зубов с образованием гранулемы и благоприятного эффекта от экстракции больного зуба. Через несколько дней после экстракции обычно наступает значительное улучшение.
Нужно помнить, что в ряде случаев картина ретробульбарного неврита с центральными скотомами может длительное время являться единственным проявлением опухоли хиазмально-селлярной локализации. Клиника обычно характеризуется снижением остроты зрения, развитием первичной атрофии зрительных нервов и битемпоральной гемианопсией. Ретробульбарный неврит может вызываться заболеваниями придаточных полостей носа, оптохиазмальным арахноидитом, заболеваниями орбиты, общими инфекциями (малярия, сыпной тиф, паротит, герпес, грипп, туберкулез, сифилис, миелиты). Он может возникать при острых кровотечениях, расстройствах менструаций, при беременности и лактации, при диабете, атеросклерозе, травме. Ретробульбарный неврит бывает при интоксикации свинцом, метиловым спиртом, табаком, хинином, при аллергии. Большой процент заболевания остается невыясненной этиологии.
Оптикохиазмальный арахноидит. Процесс, который возникает при поражении зрительного нерва в интракраниальной его части.
Это — диффузный воспалительный процесс паутинной и сосудистой оболочек мозга и краевых зон мозгового вещества с наибольшими изменениями в базальных цистернах мозга и оболочках зрительного нерва и хиазмы. Имеет большое значение аллергическое состояние нервной ткани, обуславливающее пролиферативный характер и вялое прогрессирующее течение воспалительного процесса. Клиническим проявлением является двустороннее снижение остроты зрения, развитие центральной скотомы в поле зрения, может быть с дефектами на периферии, с гемианопическими дефектами и двусторонним нисходящим невритом и побледнением дисков зрительных нервов.
Этиология. По данным литературы, инфекционно-аллергические факторы составляют 56-76%. Часто грипп и гриппоподобные заболевания (34,5%), воспаление верхнечелюстных пазух — в 30% случаев. Нередко имеет значение несколько причин одновременно.
Этиологическое значение имеют другие инфекции — ревматизм, бруцеллез, туберкулез, ангины, отиты, различные интоксикации.
Имеет большое значение черепно-мозговая травма, часто повторная. Нередко не удается выяснить причину заболевания. Кроме жалоб на снижение зрения больные отмечают головные боли с типичной иррадиацией в область переносья, неба, глазного яблока, болезненность при движении глазных яблок. Бывают диэнцефальные расстройства в виде сонливости, нарушения половой функции, углеводного и водно-солевого обменов, появление нистагма. Любой неврит зрительного нерва заканчивается его атрофией — частичной, когда какоето зрение сохраняется и полной, когда острота зрения равна нулю.
Лечение невритов проводится только в стационарных условиях и по согласованию с невропатологом. Так как воспаление зрительного нерва может быть вызвано не только истинно воспалительными инфекционными заболеваниями, но и аллергией, интоксикациями, то лечение должно проводиться в два этапа. Первый — до выяснения этиологии и второй — этиологический, с применением специфической терапии.
На первом этапе назначается общая противовоспалительная и десенсибилизирующая терапия (пирогенал по схеме 10-12 инъекций) на фоне витаминотерапии С, В1,В6,В12, реопирин внутрь, инъекции 40% р-ра уротропина внутривенно, гемодез внутривенно, димедрол и супрастин внутрь, 0,5 см³ гидрокортизона под конъюнктиву 1-2 раза в неделю; преднизолон по схеме внутрь. Дезинтоксикационная терапия (40% раствор глюкозы внутривенно, 5% по 300-500 мл под кожу бедра, инъекция витамина В15, ежедневно раствор перманганата калия (1% — 1,0-2,0 внутримышечно до № 10), спинномозговые пункции. Для повышения трофики рекомендуется тканевая терапия, инъекции никотиновой кислоты, инъекции АТФ под кожу и ретробульбарно, глицин под язык, микседол внутривенно капельно. Применяют дегидратационную терапию (внутримышечно раствор сернокислой магнезии, внутривенно раствор хлористого кальция, диакарб, глицерин внутрь, а также рефлекторную терапию (блокада адреналином и кокаином среднего носового хода) и сосудорасширяющие средства: но-шпа, дибазол, никошпан, нигексин и др. После выяснения этиологии заболевания назначаются антибиотики широкого спектра действия, сульфаниламиды. Антибиотики следует назначать и в тех случаях, если этиология остается неясной. Рекомендуются антибиотики пенициллинового ряда и широкого спектра действия (не надо стрептомицин и другие антибиотика данной группы). При отравлении метиловым спиртом промывают желудок, дают рвотные и слабительные средства, обильное введение щелочей для борьбы с развивающимся ацидозом. Если больной в коме, то внутривенно вводят 10% раствор этилового спирта из расчета 1 г на 1 кг массы тела, в среднем 400-800 мл при массе больного 70-80 кг. Внутрь 50-80 мл каждые 5 часов в течение 2 суток.
Показаны гемодиализ, инфузионная терапия (введение 4% раствора натрия гидрокарбоната), диуретики.
Повторные люмбальные пункции в сочетании с внутривенным вливанием глюкозы и витамина В1(в первые сутки не целесообразно), переливание крови, ретробульбарные инъекции атропина 0,1% — 0,2 см³. При лечении алкогольно-табачной интоксикации в первую очередь полное воздержание от алкоголя и курения, обильное питье щелочных минеральных вод. Курсы витаминов группы В, которые проводят 2-3 раза в год. Лечение невритов длительное с повторением курсов, даже уже при наступившей атрофии. При оптохиазмальных арахноидитах в случаях стойкого прогрессирующего падения зрения и сужения поля зрения показана своевременная операция. Цель хирургического вмешательства направлена на освобождение хиазмы и зрительных нервов от сдавления их арахноидальными спайками и замкнутыми кистоподобными образованиями.
Глазные инфекции глаз – группа болезней, возникающих из-за попадания в орган зрения патогенных бактерий, грибов и вирусов. В статье рассмотрим, какими они бывают и почему возникают.
Распространенные инфекционные заболевания глаз, причины и лечение
Среди самых частых инфекционных офтальмологических болезней – конъюнктивиты, блефариты, дакриоцистит, воспаление нерва зрительного органа, кератит, ячмень, несколько различных видов гнойных глазных инфекций. Их развитие обусловлено проникновением вирусов, бактериальных и грибковых агентов в зрительный орган. Именно это и является главным провоцирующим фактором.
Естественный барьер, который защищает зрительные органы от попадания инфекций, – это веки. Когда человек моргает, конъюнктива увлажняется и очищается – слезная жидкость содержит вещества, нейтрализующие множество болезнетворных микроорганизмов. Несмотря на защиту, иногда возникают инфекционные заболевания глаз. Какие причины их вызывают?
Легкое проникновение инфекции в зрительные органы возникает из-за следующих явлений:
- недостаточные гигиенические процедуры (рук, лица, контактных линз);
- патологии, нарушающие состав и целостность слезной пленки;
- различные травмы зрительных органов;
- снижение иммунитета и болезни, которые ослабляют работу иммунной системы.
Признаки инфекционных заболеваний глаз
Известно множество видов инфекционных заболеваний зрительных органов, все они сопровождаются специфической симптоматикой, по которой можно поставить точный диагноз. Но есть некоторые общие клинические проявления, в большинстве случаев указывающие на инфекцию. Среди них:
- краснота зрительного органа;
- выделения гноя;
- образование засохших корочек в углах глаз после сна;
- чувство инородного тела в зрительном органе;
- отекшие веки и шелушение кожного покрова около глаз;
- дискомфорт и болевой синдром;
- сильная чувствительность к освещению, светобоязнь;
- слезоточивость;
- снижение остроты зрения.
Нужно отметить, что все это может быть признаками и иных патологий, вызванных не инфекцией. Поэтому не рекомендуется заниматься самодиагностикой и выбирать лечение без назначения врача. Если у вас возникли симптомы инфекционных глазных заболеваний, надо незамедлительно посетить офтальмолога, который и назначит терапию.
Виды глазных инфекционных заболеваний
Лечение инфекционных глазных заболеваний всегда выбирается с учетом провоцирующего фактора, который вызвал их развитие. При бактериальном происхождении врач подбирает местные антибиотики – капли, мази, гели.
Если болезнь вызвана вирусами, назначаются противовирусные средства и иммуномодуляторы. С учетом симптоматики в терапии используются медикаменты для снятия воспаления, заживления ран и т. д.
Лечение хронических инфекционных заболеваний глаз более сложное, чем при первичном их проявлении. Важно строго соблюдать предписания врача, не пользоваться в это время контактными линзами, особое внимание уделять гигиене. Результативность терапевтических мер почти всегда прямо связана со своевременным выявлением глазной инфекции.
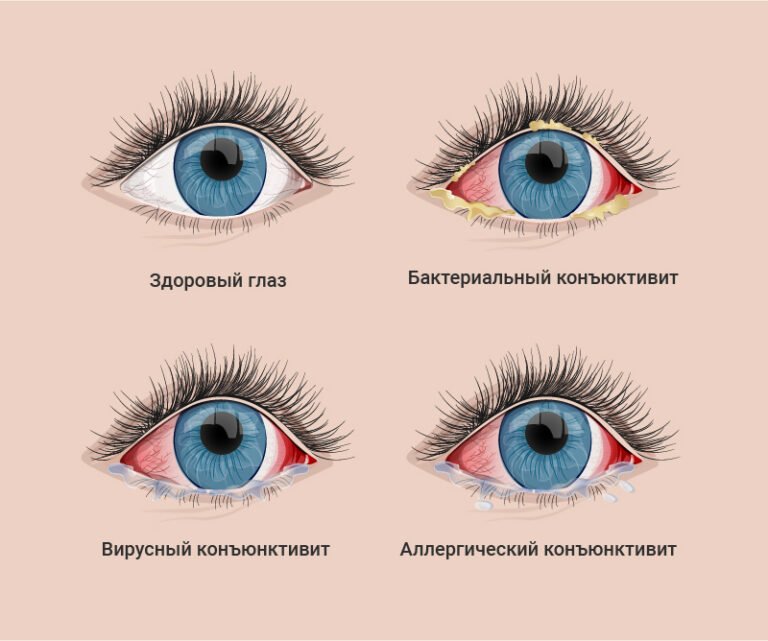
Конъюнктивит
Инфекционный конъюнктивит – это состояние, сопровождающееся воспалительным процессом из-за поражения наружной оболочки глазного яблока. Он является одним из самых распространенных болезней глаз и возникает у людей различных возрастных категорий – от младенцев до пожилых.
Виды инфекционных конъюнктивитов:
- Бактериальный. Причиной развития этой разновидности болезни являются стрептококки, стафилококки, гонококки и прочие бактерии. Заболевание сопровождается выделением из глаз серого или желтого гноя при пробуждении, из-за чего сложно поднять веки, сухостью глазного яблока и расположенных рядом тканей. Инфекционные болезни глаз в таком случае лечатся антибактериальными каплями или мазями, обязательно очищение глаза от накоплений гноя.
- Вирусный. Инфекционные конъюнктивиты глаз, вызванные вирусами, сопровождаются прозрачными и водянистыми выделениями, не содержащими гной. Иногда при заболевании увеличиваются лимфатические узлы в области ушей, появляется боль в этой зоне. Развитие вирусного конъюнктивита часто происходит на фоне инфекционных болезней носоглотки и общего снижения иммунитета. В терапии используются противовирусные капли, содержащие интерферон, средства от герпеса. Для предотвращения присоединения бактериальной инфекции офтальмолог может порекомендовать местные антибиотики в форме мази или капель.
Опасность появления инфекционного конъюнктивита заключается в том, что, если его не лечить, развиваются осложнения – появляются рубцы на конъюнктиве, нарушается слезная пленка. Также возможно поражение зрительного органа в области роговицы, из-за чего серьезно ухудшается зрение.
Блефарит
Воспалительный процесс при этой болезни поражает край века. Провоцирующими факторами могут быть продолжительные воздействия агрессивных веществ, дыма, летучих жидкостей. Также заболевание развивается на фоне хронической инфекции или заражении при травме век.
Блефарит бывает трех форм:
- Простой. Симптомы этой инфекции – покраснение части век с небольшим отеком, процесс не затрагивает прилегающие ткани. Человек при этом ощущает инородное тело в зрительном органе, что вызывает частое моргание. Иногда заболевание сопровождается пенистыми выделениями.
- Чешуйчатый. Край века сильно краснеет и заметно отекает. Характерным симптомом является образование серых или светло-желтых чешуек на веке. Если их отрывать, возникает небольшая кровоточивость. Человек чувствует зуд около глаз, иногда ощущает инородное тело, боль при моргании. Тяжелые формы сопровождаются болевым синдромом и светобоязнью. Часто ухудшается острота зрения.
- Язвенный. Блефариты этого типа – наиболее тяжелые инфекционные болезни глаз. Симптомы, которые ее сопровождают, – это засохший гной у корней ресниц, из-за чего они склеиваются. Если его удалять, появляются язвы, которые не заживают долгое время. Происходит выпадение ресниц, после чего они растут неправильно. Часто присоединяется конъюнктивит.
Гнойная инфекция глаз
Развитие этого заболевания вызывают стафилококки и стрептококки, которые проникают внутрь при повреждении зрительного органа острым предметом. Инфекция протекает в три стадии:
- Иридоциклит. Появляется через 2-3 дня после травмы и сопровождается интенсивной болью глазного яблока при пальпации. Меняется цвет радужки – из-за скопления гноя она становится серой или желтой. Кажется, что зрачок будто погружен в дымку.
- Эндофтальмит. Инфекция поражает поверхность сетчатки. Даже когда глаз закрыт, чувствуются болезненные ощущения. Острота зрения стремительно снижается. При врачебном осмотре обнаруживаются характерные клинические проявления – расширенные сосуды конъюнктивы, позеленевшее или пожелтевшее глазное дно.
- Панофтальмит. Это осложнение эндофтальмита, которое возникает редко при своевременно принятых терапевтических мерах. Гнойный процесс поражает все ткани зрительного органа. Ощущается интенсивный болевой синдром, появляется отечность век, покраснение и набухание слизистой. Через роговицу сочатся гнойные выделения, белок приобретает зеленоватый оттенок. Кожа около глаза становится красной и отечной. Может развиться абсцесс. При запущенных формах болезни необходимо хирургическое лечение. Даже при успешной антибактериальной терапии острота зрения существенно снижается.
Дакриоцистит
Инфекция, при которой развивается воспалительный процесс, поражающий слезной мешок. Причинами возникновения заболевания становится особенность слезного канала. Также такое происходит, когда в слезной железе застаивается жидкость.
Болезнь сопровождается выделением жидкого гноя и слезоточивостью. Слезная железа отекает, приводя к развитию опухоли во внутреннем углу зрительного органа. Если на нее нажать, начинает сочиться гной. В некоторых случаях образуется водянка слезной железы.
Если своевременно принять меры, заболевание легко лечится. Осложнением часто становится кератит и конъюнктивит с небольшим ухудшением зрения.
Кератит
Воспаление, локализованное в тканях роговицы. Как и некоторые другие инфекционные заболевания глаз, может быть в двух формах:
- Экзогенная. Развитие такого вида кератита происходит после химического ожога и проникновения вирусов, грибков, патогенных микроорганизмов.
- Эндогенная форма появляется при ползучей язве роговицы и инфекциях (герпес, грипп, сифилис). В некоторых случаях провоцирующими факторами становятся нарушения обмена веществ или генетическая предрасположенность. В начале болезни на тканях появляется нечеткое желтое пятно, после чего на них образуются язвы, и они отмирают. Площадь пораженной ткани может быть от микроскопической до очень большой, захватывающей всю роговицу. В результате снижается острота зрения, развивается светобоязнь, слезоточивость и мышечные спазмы век. Спустя некоторое время происходит образование язвы. Если не начать лечение, она поражает не только роговицу, но и внутренние структуры зрительного органа. Для лечения назначаются антибактериальные препараты. При небольшом распространении язвы зрение не ухудшается. При большой площади поражения возможно наступление слепоты.
Хориоидит
Это воспаление, которое локализовано сзади сосудистой оболочки. Провоцирующий фактор – проникновение патогенных микроорганизмов в капилляры. На первых стадиях болезнь протекает бессимптомно. Обычно она выявляется случайно на приеме у офтальмолога. При локализации воспалительного процесса в центральной части сосудистой оболочки могут возникать характерные симптомы: искажаются контуры предметов, перед глазами появляются мерцание и вспышки света. Если вовремя не начать лечение антибиотиками, происходит развитие отечности сетчатки с небольшими кровоизлияниями.
Ячмень
Это воспаление сальной железы и луковиц ресниц, которое вызывается стафилококком и стрептококком на фоне снижения функции иммунной системы. Признаки этой глазной инфекции – краснота части века, переходящая в инфильтрацию и отечность. Постепенно краснеют прилегающие ткани, отек конъюнктивы увеличивается. Через 2-3 суток наблюдается образование полости с гнойным содержимым, еще через 2 дня она прорывается, и гной выходит за пределы века, боль и отек уменьшаются.
Правила профилактики инфекционных глазных заболеваний
Снизить вероятность болезней помогут несложные меры:
- строгое соблюдение гигиенических процедур лица и рук;
- отказ от ношения контактных линз во время ОРВИ и других инфекций;
- тщательное очищение линз во избежание проникновения в зрительные органы болезнетворных микроорганизмов;
- избегание контакта с больными людьми;
- укрепление иммунитета путем закаливания, правильного питания, спорта.
Трудно вкратце упомянуть все инфекционные заболевания, поражающие глаз. Первое, что нужно запомнить, – при каждой инфекции обязательно требуются лечебные меры во избежание развития осложнений. Поэтому при возникновении симптомов, характерных для конъюнктивита, блефарита и других инфекционных болезней глаз, надо сразу обратиться к офтальмологу, не заниматься самолечением.
Кератит, или воспаление роговицы — группа офтальмологических заболеваний, которые могут осложниться помутнением роговой оболочки и снижением зрения. Их вызывают различные факторы: от аллергической реакции и легкой травмы до системной инфекции. Далеко не всегда воспалительный процесс на роговице завершается легко и без последствий: примерно в трети случаев болезнь осложняется язвенным процессом и требует лечения с применением микрохирургических методов.
Почему возникает воспаление
Большая часть негнойных воспалений роговицы имеет инфекционное происхождение. Более 70% всех поставленных диагнозов связаны с активностью вирусов.
Наиболее распространенными возбудителями кератита этого типа считаются:
- вирус простого и опоясывающего герпеса;
- аденовирусы (этот вариант чаще обнаруживается у детей);
- вирусы кори и ветрянки.
В случае если воспалилась роговица глаза и в конъюнктивальном мешке присутствует гнойный экссудат, причиной патологии служит неспецифическая или специфическая бактериальная инфекция. К возбудителям этой группы относятся:
- неспецифические бактерии — пневмококки, стрептококки и стафилококки, синегнойная и кишечная палочки;
- простейшие — клебсиелла и протей;
- специфические бактерии и простейшие — возбудители туберкулеза, сифилиса, малярии, хламидии, гонококки и сальмонеллы.
В отдельную группу вынесены воспаления, вызванные активностью амеб рода Acanthamoeba. Они вызывают наиболее тяжелые поражения роговицы и глубоко расположенных структур глаза. Такие инфекции характерны для людей с нарушениями зрения, использующих контактные линзы. У них же распространено кандидозное, то есть грибковое воспаление роговой оболочки.
Для воспаления не обязательно должна присутствовать инфекционная составляющая. В ряде случаев патология развивается вследствие:
- аутоиммунных реакций на фоне поллиноза, приема некоторых лекарств или глистных инвазий, ревматоидном артрите и синдроме Шегрена;
- интраоперационных последствий или осложнений на фоне воспаления слизистых оболочек глаза, слезного мешка и канальцев, сальных желез или ресничных фолликулов;
- эндогенных влияний — продолжительного дефицита витаминов группы В, А, С, общего снижения иммунитета или хронических системных заболеваний, сопровождающихся нарушением обмена веществ (подагра, диабет и т.д.).
Также в офтальмологии зафиксировано воспаление роговицы вследствие интенсивного воздействия ультрафиолета. В этом случае речь идет об отдельном диагнозе — фотокератите.
Основные симптомы
Для воспаления роговой оболочки любой этиологии и степени характерно появление общих симптомов, объединенных понятием роговичный синдром:
- режущих и жгучих болей в глазу;
- интенсивного слезотечения;
- блефароспазма (непроизвольная реакция смыкания век даже без наличия раздражителей);
- непереносимости яркого света;
- ощущения присутствия под веком инородного тела;
- снижения остроты зрения с сохранением способности различать очертания и цвет предметов, их расположение в пространстве.
Появление перечисленных явлений обусловлено раздражением рецепторов на роговице инфильтратом, выделяемым тканями в ответ на повреждение. Он же снижает прозрачность оболочки глаза. При неинфекционном и вирусном воспалении экссудат бесцветный или сероватый, так как в нем преобладают лимфоидные агенты. Инфекционные кератиты сопровождаются выделением желтого или зеленоватого экссудата. Такое окрашивание обусловлено скоплением в нем лейкоцитов и гнойного отделяемого.
По мере развития болезни на месте воспалительного очага может сформироваться поверхностная эрозия, которая при отсутствии лечения трансформируется в глубокую язву. Внешне такие формирования выглядят как локализованный дефект с округлым или слегка неровным краем, серым дном и скоплением в ней экссудата. После заживления на месте язвы остается мутное пятно — бельмо.
Важно! Вместе с воспалением роговицы у 50-70% больных наблюдаются сопутствующие воспалительные процессы: конъюнктивит, склерит, увеит и другие.
Диагностика
Когда воспалилась роговица глаза, важно не только подтвердить кератит, но и обнаружить причину его развития. Для этого офтальмологи проводят комплексную диагностику. На начальном этапе используют инструментальные методы, позволяющие дифференцировать кератит с конъюнктивитом и другими схожими с ним недугами:
- биомикроскопическое исследование глаза для оценки характера и размеров очага поражения;
- оптическую или ультразвуковую пахиметрию для определения толщины роговой оболочки;
- эндотелиальную или конфокальную микроскопию для определения глубины эрозий и язв, а также степени распространения воспаления на слои оболочки глаза;
- компьютерную кератометрию для установления кривизны роговицы;
- кератотопографию для установления изменений рефракции;
- флюоресциновую пробу для выявления эрозий и язвенных очагов на роговице.
Для установления причин воспалительного процесса врач проводит осмотр и сбор анамнеза, чтобы выяснить, какие заболевания перенес больной в последние 1-3 месяца. Параллельно с этим проводится лабораторное исследование материалов, взятых с поверхности роговицы и конъюнктивы:
- бактериологический посев для выявления специфических и неспецифических инфекций;
- цитологическое исследование соскоба с эпителия конъюнктивы и роговичного слоя;
- ПЦР, ИФА и другие высокотехнологичные анализы, выявляющие антитела к паразитам и возбудителям специфических инфекций;
- туберкулиновые пробы.
При отсутствии положительных результатов лабораторных исследований проводят аллергологические пробы.
Лечение
Неинфекционные и инфекционные формы кератита требуют длительного стационарного лечения. В среднем на полное восстановление роговицы и устранение причин заболевания уходит от 2 до 4 недель. Основу терапии составляют консервативные методы, преимущественно медикаментозное лечение. Препараты назначает офтальмолог, при необходимости к процессу привлекаются специалисты других медицинских направлений: фтизиатры при туберкулезном происхождении кератита, аллергологи и иммунологи при неинфекционных формах заболевания, венерологи при обнаружении специфических микроорганизмов и т.д.
Какими группами препаратов лечат воспаление роговицы:
при вирусной форме кератита — препараты интерферона и ацикловир в форме местных инстилляций, закладывание мазей с ацикловиром под веко, пероральный прием иммуномодуляторов (Левамизол и его аналоги);
- при бактериальных формах кератита — закапывание в глаз капель, внутриглазные инъекции и антибиотиков из групп пенициллинов, цефалоспоринов, фторхинолонов и т. д., а при тяжелом течении — внутривенное вливание антибиотиков;
- при туберкулезных формах кератита — перорально и внутримышечно противотуберкулезные химические лекарства, терапия проводится под контролем фтизиатра;
- при аллергической форме воспаления — местные и системные антигистаминные препараты, инстилляции гормональных средств;
- при специфических бактериальных воспалениях роговицы (если обнаружены возбудители сифилиса, гонореи) — специфические антибиотики, подобранные с учетом чувствительности микрофлоры к ним в форме местных средств, внутривенных и внутримышечных инъекций.
Независимо от происхождения воспаления терапию дополняют препаратами для ускорения эпителизации и профилактики осложнений:
- мидриатики (атропин и его производные, скополамин) в форме капель и мазей;
- препараты с таурином для ускорения регенерации роговицы;
- местные ферментные препараты при снижении остроты зрения.
Хирургические вмешательства при неосложненных формах воспаления роговой оболочки не проводятся. К ним прибегают в случае углубления патологического процесса и появления на поверхности роговицы язвочек и глубоких эрозий. Такие новообразования угрожают не только ухудшением остроты зрения, но и повреждением наружной оболочки глаза с последующим вытеканием стекловидного тела, помутнением хрусталика.
Если после устранения острого воспалительного процесса обнаруживаются глубокие язвы, проводят следующие виды операций:
Удаление (энуклеация) глазного яблока проводится при осложненных и тяжелых формах кератита, когда инфекционный процесс распространяется на все оболочки глаза, стекловидное тело и внутриглазные структуры. Такое осложнение может угрожать проникновением инфекции на глазницу, а затем головной мозг, поэтому единственным верным решением становится радикальное устранение проблемы.
Возможные осложнения
При легком течении кератита следы инфильтрации исчезают полностью спустя 2-4 недели с начала лечения. Осложнениями угрожают центральные и парацентральные воспаления роговой оболочки глаза, протекающие в тяжелой форме. Такие виды заболевания чаще других вызывают уменьшение прозрачности роговицы за счет формирования на ней рубцов. Сопровождаемые язвенным процессом патологии осложняются распространением инфекции на содержимое глазного яблока. Они, в свою очередь, могут завершиться флегмоной и атрофией глаза и зрительного нерва, сепсисом и прочими опасными для жизни состояниями.
Читайте также:

