Инфекционные заболевания в травматологии
Обновлено: 25.04.2024
Пути инфицирования позвоночника. Классификация инфекций позвоночника
а) Вопросы лучевой диагностики с позиций анатомии. Возбудители инфекционных заболеваний могут проникать в органы и ткани человека различными путями, в т.ч. путем прямого контакта, лимфогенным путем, гематогенным путем или с током спинномозговой жидкости Контактный путь, как говорит само его название, предполагает прямое соприкосновение кости или мягких тканей с источником инфекции с развитием абсцесса мягких тканей или остеомиелита.
Если вести речь о позвоночнике, то такой путь инфицирования можно видеть, например, при развитии спондилита в области глубокого пролежня. Инфекционное поражение межпозвонкового диска может распространяться на окружающие паравертебральные мягкие ткани и приводить к формированию абсцессов поясничных мышц. Контактный путь также является механизмом развития эпидуральных абсцессов, расположенных краниальней или каудальней уровня поражения межпозвонкового диска. Этот путь инфицирования имеет место и при развитии интрамедуллярных абсцессов спинного мозга, при которых возбудитель проникает в спинной мозг через эпителиальный ход и дефект в задних элементах позвонка.
Лимфогенный путь имеет ограниченное значение, поскольку при инфекционных поражениях позвоночника намного чаще мы видим контактный или гематогенный пути инфицирования. Лимфогенный путь может быть актуален, например, при поражении забрюшинных лимфоузлов при первичных злокачественных новообразованиях брюшной полости и таза.
б) Гематогенный путь инфицирования. Гематогенный путь является одним из самых главных механизмов развития инфекционных поражений костей аксиального скелета. При этом вопрос о том, какой именно гематогенный путь (артериальный или венозный) имеет большее значение, остается спорным. Артериальный путь распространения инфекции в отношении позвоночника традиционно считается более актуальным. В телах позвонков существуют области, с физиологической точки зрения очень похожие на метафизы длинных трубчатых костей. Области эти расположены вблизи передней продольной связки и характеризуются наличием разветвленной сети конечных артериол, которая делает их восприимчивыми к развитию инфекционного процесса.
Дистальные сосуды в этих областях характеризуются отсутствием сети анастомозов и медленным кровотоком, тромбоз их ведет к аваскулярному некрозу кости. Сегментарные артерии обычно кровоснабжают тела двух смежных позвонков и расположенный между ними диск, в связи с чем и картина инфекционного поражения позвоночника бывает достаточно типична. Венозный путь инфицирования традиционно реализуется через сплетение Батсона, представляющее собой продольно ориентированную сеть бесклапанных вен, расположенных параллельно позвоночному столбу. Вены эти располагаются за пределами брюшной или плевральных полостей. Сплетение Батсона сообщается с различными другими венозными системами, в т. ч. с полой веной, системой воротной вены, системой непарной вены, межреберными венами, легочными и почечными венами.
Направление тока крови в сплетении меняется в зависимости от градиента давления в грудной и брюшной полостях. Аналогичную функцию на уровне шейного отдела позвоночника выполняет глоточно-позвоночное сплетение. Непрерывность ликворных пространств полости черепа и дурального мешка обеспечивает возможность прямого распространения возбудителей инфекций или метастазов опухолей стоком ликвора. Внутричерепные новообразования таким образом могут давать отсевы с развитием метастазов в шейном, грудном или поясничном отделах дурального мешка. Точно также новообразования, расположенные в самых дистальных отделах дурального мешка, могут метастазировать с током ликвора в полость черепа.
(Слева) На схеме сагиттального среза показаны признаки инфекционного поражения поясничного межпозвонкового диска с распространением процесса на тела позвонков с развитием спондилита, деструкцией замыкательных пластинок и отеком костного мозга. Отражено формирование дорзального и вентрального абсцессов.
(Справа) Сагиттальный срез, Т1-ВИ FS с КУ, пациент со спондилодисцитом: контрастное усиление сигнала тел L5 и S1 позвонков и межпозвонкового диска, флегмонозные изменения превертебральных и эпидуральных тканей. (Слева) Аксиальный срез, Т1-ВИ с КУ, пациент со спондилодисцитом: распространение инфекционного процесса в превертебральные ткани, поясничные мышцы и дорзальные мышцы позвоночника. Флегмона проникает в вентральный отдел эпидурального пространства и вызывает сдавление дурального мешка.
(Справа) Аксиальный срез, Т2-ВИ FS: распространение воспалительного процесса в превертебральное пространство, на поясничные мышцы и дорзальные мышцы позвоночника. (Слева) Аксиальный срез, Т1-ВИ с КУ: случай диссеминированного кокцидиомикоза с диффузным поражением костной и мягких тканей, распространением процесса в паравертебральные ткани и легкое.
(Справа) Сагиттальный срез, Т2-ВИ: пациенте кокцидиомикозом: массивные паравертебральные абсцессы. Дуральный мешок в спинномозговом канале деформирован за счет пора -жения межпозвонкового диска и тел позвонков.
в) Патологическая лучевая анатомия. Варианты инфекционного поражения позвоночника можно разделить на инфекцию межтелового пространства/остеомиелит позвонков, субдуральную эмпиему, менингит, интрамедуллярный абсцесс спинного мозга и септический артрит/поражение дугоотростчатых суставов. Инфекция межтелового пространства характеризуется типичной картиной снижения интенсивности сигнала в Т1 -режиме в области соответствующего межпозвонкового диска, распространяющейся на смежные замыкательные пластинки. Типичной характеристикой является неровность контура замыкательных пластинок. В Т2-режиме характерна гиперинтенсивность сигнала межпозвонкового диска, не повторяющая анатомию диска и распространяющаяся на смежные тела позвонков. При контрастировании наблюдается неравномерное усиление сигнала межпозвонкового диска и диффузное усиление, распространяющееся на пораженные тела позвонков.
Важным аспектом инфекционного поражения позвоночника является распространение процесса на паравертебральные ткани, признаки чего будут видны в режимах подавления сигнала жировой ткани, постконтрастныхЛ -ВИ, на которых мы ищем признаки контрастного усиления сигнала паравертебральных тканей и поясничных мышц, или Т2-ВИ, характеризующихся усилением Т2-сигнала соответствующих анатомических образований. В протоколе исследования важно описать не только уровень поражения, но также признаки нестабильности или изменения анатомии позвоночника, если таковые имеют место, признаки распространения инфекционного процесса на паравертебральные ткани, эпидуральное пространство и поясничные мышцы.
г) Эпидуральный абсцесс и менингит. Изолированные эпидуральные абсцессы могут возникать и в отсутствии сопутствующей инфекции межпозвонкового диска, а также могут быть связаны с постоянной катетеризацией эпидурального пространства или перенесенным стабилизирующим вмешательством на позвоночнике. Изредка эпидуральный абсцесс может быть следствием гематогенного заноса инфекции. Менингит обычно проявляется на постконтрастных Т1 -ВИ как линейное усиление сигнала вдоль мягкой мозговой оболочки спинного мозга или корешков конского хвоста. При грибковых инфекциях наблюдается узелковый характер усиления сигнала, что напоминает картину метастатического поражения. Субдуральная эмпиема позвоночника встречается редко и может развиваться при тяжелом течении инфекционного процесса межпозвонкового диска с его распространением на эпидуральное пространство. Эмпиема является результатом в первую очередь прямого распространения процесса через твердую мозговую оболочку в субдуральное пространство.
Интрамедуллярные абсцессы спинного мозга встречаются редко и могут возникать как вследствие гематогенного, так и прямого распространения инфекции. У взрослых более типичным механизмом является контактный путь, у детей-также контактный путь через функционирующий эпителиальный ход. Септический артрит/поражение дугоотростчатых суставов может развиваться как вследствие гематогенного, так и контактного распространения инфекции. Ранние стадии инфекционного поражения могут характеризоваться лишь некоторым усилением интенсивности Т2-сигнала субхондральных участков суставных отростков в сочетании с выпотом в полость суставов.
д) Особенности течения инфекционного процесса у взрослых и детей. В силу анатомических особенностей пути распространения инфекции у взрослых и детей отличаются друг от друга. У взрослых в первую очередь поражаются замыкательные пластинки, затем процесс распространяется на межпозвонковый диск, смежные участки тел позвонков, паравертебральные ткани и эпидуральное пространство. У детей через толщу ростковой зоны проходят сосуды, за счет которых первичный очаг инфекционного поражения развивается в межпозвонковом диске с последующим вторичным распространением в тело позвонка. Наиболее частой локализацией инфекции межпозвонкового диска является поясничный отдел позвоночника, за которым следует грудной и шейный отделы. Факторы риска развития инфекции многочисленны и включают возраст старше 50 лет, сахарный диабет, ревматоидный артрит, СПИД, прием глюкокортикоидов, инородные тела мочевыводящих путей, перенесенную травму позвоночника и параплегию. Наиболее распространенной этиологической причиной инфекции является Staphylococcus aureus.
У лиц, употребляющих внутривенные наркотики, возбудителем могут бактерии рода Pseudomonas. Для пациентов с серповидноклеточной анемией классикой считаются поражения, вызванные бактериями рода Salmonella, однако и у них наиболее распространенными остаются стафилококковые поражения.
е) Классификация. Классификация инфекционных поражений костей подразделяет эти поражения на четыре анатомических типа заболевания и три вида ответа организма-хозяина и включает, таким образом, 12 клинических стадий заболевания. Четыре анатомических типа: (1) ранний гематогенный или медуллярный остеомиелит, (2) поверхностный остеомиелит (контактное инфицирование), (3) локальная или полнослойная секвестрация и (4) диффузный остеомиелит. Классификация ответа организма: (А) нормальный физиологический ответ, (В) локальный или системный патологический ответ и (С) лечение остеомиелита будет более тяжелым, чем лечение собственно инфекции.
Классификация туберкулеза позвоночника Mehta (2001) подразделяет заболевания на четыре группы: (1) стабильное поражение передней колонны без кифотической деформации, при котором показан передний дебридмент и костная пластика опорным трансплантатом, (2) тотальное поражение с кифотической деформацией и нестабильностью, показана задняя стабилизация и передняя костная пластика опорным костным трансплантатом, (3) пациенты высокого риска трансторакальных вмешательств, которым показана задняя декомпрессия и стабилизация, (4) изолированные задние поражения, при которых показана задняя декомпрессия.
ж) Клинические вопросы. Инфекционные поражения позвоночника составляют 2-5% всех остеомиелитов. Наиболее распространенным симптомом является боль в спине. Болевой синдром прогрессирует, развиваясь постепенно, он становится постоянным, не уменьшаясь даже в состоянии покоя. Температурная реакция вариабельна и присутствует в
Интрамедуллярные абсцессы оканчиваются фатально в 8% случаев, более, чем у 70% этих пациентов остается стойкий неврологический дефицит. Более, чем у 90% пациентов отмечается повышение СОЭ. Также повышается и уровень С-реактивного белка. Бактериологическое исследование крови оказывается положительным у 25-60% пациентов с остеомиелитом позвоночника.
Показания к хирургической санации очага и спондилодезу при инфекционном поражении позвоночника включают необходимость забора материала для бактериологического исследования, дренирование абсцесса, сохраняющийся неврологический дефицит, деформацию и нестабильность позвоночника, и неэффективность консервативного лечения. Первой линий терапии при условии отсутствия острого или прогрессирующего неврологического дефицита остается продленная внутривенная антибактериальная терапия. Курс внутривенной терапии антибиотиками обычно продолжается 6 недель, по завершении антибактериальная терапия может быть продолжена перорально. Может быть показана наружная иммобилизация позвоночника. Рецидивы инфекции проявляются рецидивирующими эпизодами бактериемии, формированием паравертебральных абсцессов и хронических функционирующих свищей. Наиболее распространенным и благоприятным исходом консервативного лечения является формирование спонтанного костного блока пораженных позвонков.
(Слева) На схеме сагиттального среза показаны эпителиальный ход, соединяющий поверхность кожи с конусом спинного мозга, абсцесс конуса спинного мозга и распространенный отек спинного мозга.
(Справа) Сагиттальный срез, Т2-ВИ: пациент с абсцессом шейного отдела спинного мозга и стрептококковым эндокардитом отмечается диффузное расширение спинного мозга с формированием на уровне С4-С6 в его толще кольцевидной зоны низкоинтенсивного сигнала (капсула абсцесса). (Слева) Сагиттальный срез, Т1-ВИ с КУ и подавлением сигнала жировой ткани: распространенная субдуральная эмпиема с периферическим контрастным усилением сигнала на протяжении всего шейного отдела позвоночника и распространением вдоль поверхности ската.
(Справа) Случай септического артрита дугоотростчатого сустава. Аксиальный срез, Т1-ВИ с КУ на уровне L4-L5: распространение инфекционного процесса на правый дугоотростчатый сустав с диффузным усилением сигнала суставных отростков и поражением околосуставных мягких тканей. (Слева) Аксиальный срез Т1-ВИ с КУ: признаки прямого распространения инфекционного процесса (аневризма аорты на фоне грибкового поражения) от аорты в тело позвонка с формированием зоны деструкции и развитием спондилита. Инфекция также напрямую распространяется на поясничную мышцу.
(Справа) Аксиальный срез с КУ: признаки прямого распространения инфекционного процесса (аневризма аорты на фоне грибкового поражения) от аорты в тело позвонка и на левую поясничную мышцу.
з) Дифференциальный диагноз. Первичным методом диагностики эпидуральных абсцессов является МРТ, чувствительность которой в отношении диагностики инфекционного поражения эпидурального пространства аналогична КТ-миелографии, однако она в то же время позволяет исключить другую патологию, например, грыжу диска, кисту, опухоль и инфаркт спинного мозга. МР-картина эпидурального абсцесса включает мягкотканное образование эпидурального пространства с конусовидными краями, оттесняющее дуральный мешок и спинной мозг. В Т1 -режиме абсцесс характеризуется изоинтенсивностью сигнала, в Т2-режиме — усилением сигнала.
Для полноценного трактования наблюдаемых изменений как признаков эпидурального абсцесса необходимо исследование с контрастированием. Картина контрастного усиления при эпидуральном абсцессе включает: (1) диффузное и гомогенное усиление, (2) неоднородное усиление и (3) тонкий ободок периферического усиления сигнала. Контрастирование является очень полезным дополнительным инструментом исследования, позволяющим оценить протяженность поражения в случаях, когда стандартные режимы МР-томографии оказываются недостаточно информативными. Контрастное усиление сигнала свидетельствует об активности инфекционного процесса и позволяет рационально ограничить зону интереса для последующей игольной биопсии или хирургического вмешательства. Эффективное медикаментозное лечение должно приводить к прогрессирующему снижению выраженности контрастного усиления сигнала паравертебральных мягких тканей, дисков и тел позвонков. На ранних стадиях развития инфекционного процесса, когда межпозвонковые диски еще интактны, только с использованием МРТ инфекционный процесс сложно дифференцировать с опухолевым поражением, дегенеративными изменениями замыкательных пластинок I типа или компрессионным переломом.
Для окончательного определения природы наблюдаемых изменений необходимо исследование в динамике.
Boden et al. предположили, что признаком инфекции позвоночника в послеоперационном периоде будеттриада из контрастного усиления сигнала межпозвонкового диска, контрастного усиления сигнала фиброзного кольца и контрастного усиления сигнала костного мозга позвонков в сочетании с соответствующими лабораторными изменениями, например, увеличением СОЭ. Однако бывают пациенты с неосложненным течением послеоперационного периода и признаками контрастного усиления сигнала фиброзного кольца (в зоне вмешательства), межпозвонкового диска и замыкательных пластинок и без признаков инфекционного поражения. В послеоперационном периоде в норме контрастное усиление сигнала межпозвонкового диска обычно определяется в виде тонких полос, параллельных смежным замыкательным пластинкам, а усиление сигнала костного мозга тел позвонков связано с дегенеративными изменениями замыкательных пластинок I типа.
Подобную МР-картину следует отличать от аморфного усиления сигнала межпозвонкового диска при инфекционном поражении.
и) Список использованной литературы:
1. Duarte RM et al: Spinal infection: state of the art and management algorithm. Eur Spine J. 22(12):2787-99, 2013
2. Malghem J et al: Necrotizing fasciitis: Contribution and limitations of diagnostic imaging. Joint Bone Spine. 80(2): 146-54, 2013
3. Go JL et al: Spine infections. Neuroimaging Clin N Am. 22(4):755-72, 2012
4. DeSanto J et al: Spine infection/inflammation. Radiol Clin North Am. 49(1):105-27,2011
5. Celik AD et al: Spondylodiscitis due to an emergent fungal pathogen: Blastoschizomyces capitatus, a case report and review of the literature. Rheumatol Int. 29(10):1237-41,2009
6. Hong SH et al: MR imaging assessment of the spine: infection or an imitation? Radiographics. 29(2):599-612, 2009
7. Karikari IO et al: Management of a spontaneous spinal epidural abscess: a single-center 10-year experience. Neurosurgery. 65(5):919-23; discussion 923-4, 2009
8. Mylona E et al: Pyogenic vertebral osteomyelitis: a systematic review of clinical characteristics. Semin Arthritis Rheum. 39(1): 10-7, 2009
9. Petruzzi N et al: Recent trends in soft-tissue infection imaging. Semin Nucl Med. 39(2): 115-23, 2009
10. Posacioglu H et al: Rupture of a nonaneurysmal abdominal aorta due to spondylitis. Tex Heart Inst J. 36(1):65-8, 2009
11. Sobottke R et al: Treatment of spondylodiscitis in human immunodeficiency virus-infected patients: a comparison of conservative and operative therapy. Spine (Phila Pa 1976). 34(13):E452-8, 2009
12. Thwaites G et al: British Infection Society guidelines for the diagnosis and treatment of tuberculosis of the central nervous system in adults and children. J Infect. 59(3):167-87, 2009
13. Dai LY et al: Anterior instrumentation for the treatment of pyogenic vertebral osteomyelitis of thoracic and lumbar spine. EurSpineJ. 17(8):1027-34, 2008
14. Mehta JS et al: Tuberculosis of the thoracic spine. A classification based on the selection of surgical strategies. J Bone Joint Surg Br. 83(6):859-63, 2001
15. Mader JT et al: Staging and staging application in osteomyelitis. Clin Infect Dis. 25(6):1303-9, 1997
16. Boden SD et al: Postoperative diskitis: distinguishing early MR imaging findings from normal postoperative disk space changes. Radiology. 184(3):765-71, 1992
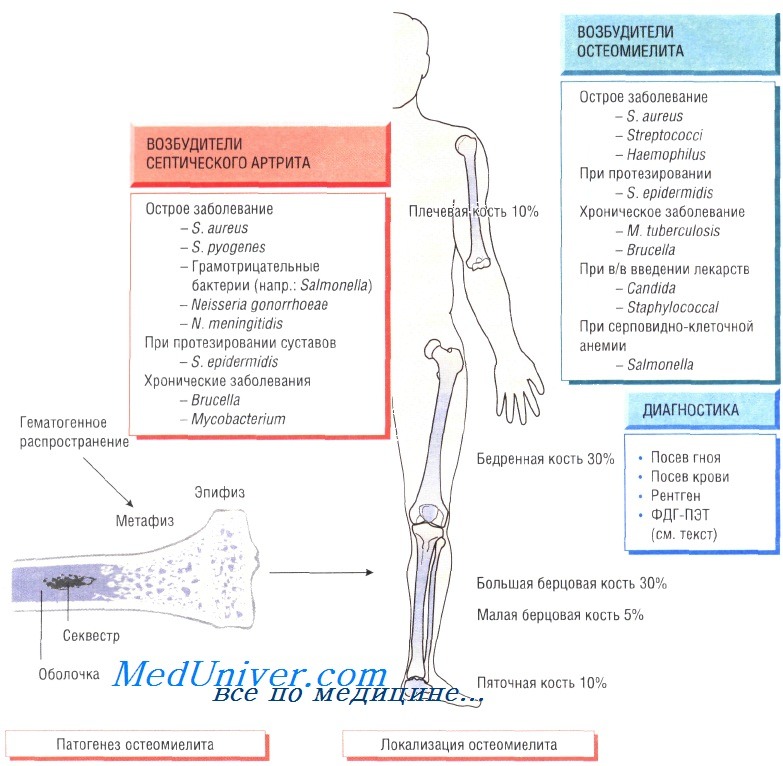
Инфекционные заболевания костей и суставов - остеомиелиты и артриты: причины, диагностика, лечение
Остеомиелит (инфекция костной ткани) возникает в результате гематогенного распространения инфекции или поражения кости вследствие заболеваний суставов, а также после травмы и хирургического вмешательства. Образование гноя способствует развитию ишемии и некроза тканей. Омертвевшую часть кости называют секвестром. Вокруг очага инфекции происходит формирование новой костной ткани (оболочки).
У детей чаще всего отмечают поражение метафизов трубчатых костей (бедренной, большеберцовой и плечевой). У взрослых также может развиться остеомиелит позвоночника.
В 90% случаев в роли возбудителя остеомиелита выступает Staphylococcus aureus, реже — Streptococcus pyogenes (4%), Haemophilus influenzae (4%), Escherichia coli, Mycobacterium tuberculosis и микроорганизмы родов Salmonella и Brucella. У пациентов с серповидно-клеточной анемией чаще всего диагностируют сальмонеллёзную этиологию заболевания.
Клинические признаки остеомиелита. У пациентов отмечают гипертермию и болевой синдром, причём у некоторых из них (особенно в молодом возрасте) боль чётко не локализована. Дети часто перестают двигать поражённой конечностью (псевдопаралич). При прогрессировании заболевания наблюдают отёчность мягких тканей, сопровождающуюся образованием полостей.
При отсутствии необходимого лечения и поздней диагностики возникают патологические переломы. Кроме того, повышается риск развития хронической формы остеомиелита. Очень часто очаги острой или хронической инфекции возникают вокруг инородных тел (хирургические нитки, осколки при травме).
Диагностика остеомиелита. Изменения, определяемые при радиологических исследованиях, возникают только на поздних стадиях болезни, когда происходит деминерализация костей. Сцинтиграфия позволяет обнаружить инфекцию, но не дифференцировать инфекционный и воспалительный процессы. Наиболее чувствительный метод — позитронно-эмиссионная томография с использованием фтордеоксиглюкозы (ФДГ-ПЭТ). Большое значение имеет посев образцов крови пациента, хотя на ранних стадиях инфекции результат может быть отрицательным. Для идентификации возбудителя и определения его чувствительности к антибиотикам осуществляют посев гноя, отобранного при помощи иглы или прямой биопсии.
Лечение остеомиелита. Основной метод лечения — дренирование и иссечение секвестра. Эмпирическую антибиотикотерапию (флуклоксациллин и фузидовая кислота) необходимо начинать как можно быстрее, не дожидаясь результатов посева, так как в большинстве случаев заболевание вызывают стафилококки и стрептококки. Другие препараты (ципрофлоксацин) назначают при выделении чистой культуры сальмонелл или подозрении на сальмонеллёзную инфекцию у пациентов с серповидно-клеточной анемией. Лечение продолжают до очевидного выздоровления и исчезновения признаков воспаления (около 6 нед).
Хронический остеомиелит
При неправильном лечении, а также после хирургической операции или травмы болезнь переходит в хроническую форму. С внедрением в клиническую практику протезирования у пожилых людей всё чаще обнаруживают хронический остеомиелит, связанный с контаминацией протезов слабовирулентными микроорганизмами (коагулаза-отрицательными стафилококками).
У 50% больных возбудителем становятся Staphylococcus aureus, в остальных случаях чаще — грамотрицательные бактерии (рода Pseudomonas, Proteus и Е. coli). Основные симптомы — постоянный болевой синдром, отёк, деформация тканей и хронические выделения из свищей. Для диагностики необходимо выполнить посев гноя, отобранного в асептических условиях. Залогом эффективного лечения считают правильно подобранную антибактериальную терапию и успешное выполнение хирургического вмешательства. При возникновении инфекции в месте установки протеза его необходимо удалить (для эффективности лечения).
Гнойный артрит
Гнойный артрит обычно возникает на фоне бактериемии, при этом в 95% случаев возбудителем являются S. aureus и S. pyogenes. Кроме того, в этиологии заболевания участвуют кишечные бактерии, сальмонеллы, бруцеллы, Neisseria gonorrhoeae, Н. influenzae, Borrelia burgdorferi, Pasteurella и M. tuberculosis. Чаще происходит поражение крупных суставов (например, коленного), но нередко отмечают инфекции плечевого, тазобедренного, голеностопного, локтевого и запястного суставов.
Очень часто заболевание возникает при протезировании суставов, когда во время операции или в результате гематогенного распространения на протезе развиваются микроорганизмы, входящие в состав микрофлоры кожи (обычно S. aureus или Staphylococcus epidermidis). Источник инфекции может быть на удалённом расстоянии от места развития артрита.
Клинические признаки гнойного артрита. У детей болезнь начинается с внезапного повышения температуры, возникновения боли и отёчности, затрудняющих движения в поражённом суставе. У взрослых артрит может развиваться постепенно. В ряде случаев в анамнезе есть указания на заболевания мочевыводящих путей или сальмонеллёз. Другие характерные симптомы — развитие целлюлита или появление сыпи (например, сыпь при гонококковой инфекции).
Перед установлением диагноза необходимо исключить такие заболевания, как ревматоидный артрит, остеоартрит, подагра, псевдоподагра и реактивный артрит. Для диагностики выполняют пункцию сустава. Проводят бактериологическое исследование суставной жидкости (окраска по Граму), возможно повышение количества лейкоцитов. Результаты посева оценивают через 48 ч. При подозрении на бруцеллёз для посева отбирают образцы костного мозга пациента.
Лечение следует начинать с внутривенного введения антибиотиков, эффективных в отношении определённого или предполагаемого возбудителя. Затем продолжают курс антибактериальной терапии (приём препаратов внутрь) до 6 нед. Иногда необходима пункция и промывание сустава.
Вирусный артрит
Некоторые вирусы (например, вирус краснухи, паротита и гепатита В) могут стать причиной артрита. Артрит, вызванный вирусом краснухи (чаще наблюдается у женщин), развивается через несколько дней после возникновения сыпи. Некоторые альфавирусы способны вызывать тяжёлые заболевания костей и суставов. Иногда артрит возникает вследствие иммунной реакции на возбудителя в периоде реконвалесценции некоторых инфекционных заболеваний (например, после менингококковой инфекции, шигеллёза или хламидиоза). При хламидиозе возможно развитие синдрома Рейтера — сочетание увеита и артрита.
Инфекции суставов после протезирования
Суставные протезы могут подвергнуться микробной контаминации во время операции и при гематогенном распространении инфекции. Возбудителями обычно становятся низковирулентные микроорганизмы (например, S. epidermidis). Тяжёлые последствия наблюдают в результате инфекции, вызванной S. aureus (особенно его метициллинрезистентны-ми штаммами). Для лечения назначают внутривенное введение антибактериальных препаратов (по результатам исследования чувствительности микроорганизмов к антибиотикам).
В связи с развитием инфекции суставной протез необходимо удалить, при этом следует соблюдать меры предосторожности для недопущения распространения инфекции. Пациентам, которым предстоит протезирование суставов, назначают курс профилактической антибиотикотерапии препаратами, эффективными в отношении S. aureus.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
- Вернуться в раздел "Микробиология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Инфекции кожи и мягких тканей: причины, диагностика, лечение, профилактика
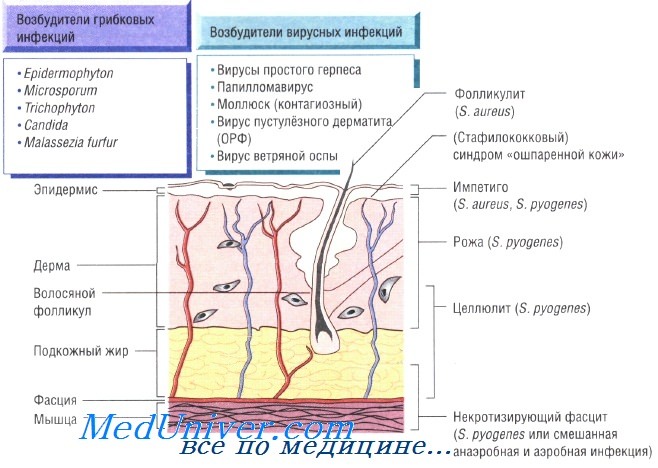
Бактериальные инфекции кожи. Передача кожных инфекций осуществляется посредством контактного механизма. Заболевания быстро распространяются в местах скопления людей и в условиях антисанитарии. Возбудителями кожных инфекций могут быть многие микроорганизмы. Наиболее распространены Staphylococcus aureus и Streptococcus pyogenes.
Бактерии возбудители инфекций кожи и мягких тканей:
- S. aureus: импетиго, фурункулёз, невскрывающийся фурункул, токсический эпидермальный некролиз, острая паронихия
- S. pyogenes: целлюлит, рожа, импетиго
- С. diphtheriae: дифтерия (кожная форма)
- М. tuberculosis: волчанка обыкновенная
- М. marinum: хронические язвенные поражения кожи
- М. ulcerans: деструктивные язвы (язва Бурули)
- С. minutissimum: эритразма
- Pseudomonas aeruginosa: колонизация ожогов
- Erysipelothrix rhusiopathiae: эризипелоид
При целлюлите, вызванном S. pyogenes, S. aureus, Pasteurella multocida, реже вибрионами, обитающими в морской воде, и грамотрицательными бациллами, происходит поражение всех слоев кожи. Микроорганизмы проникают в организм человека через повреждённые участки кожи, раны и места укусов насекомых. Эмпирическое лечение флуклоксациллином необходимо начинать до получения результатов бактериологического исследования. В тяжёлых случаях применяют внутривенные антибактериальные препараты (бензилпенициллин и флуклоксациллин).
Некротизирующий фасцит — быстро прогрессирующая инфекция, поражающая также кожу и подкожную клетчатку. Заболевание развивается в результате микст-инфекции, вызванной аэробными и анаэробными микроорганизмами, а также вследствие моноинфекции S. pyogenes. Болезнь быстро прогрессирует и может привести к смерти пациента за очень короткое время. Большую роль в лечении играет успешное иссечение инфицированных некротических тканей, проводимое на фоне лечения бензилпенициллином, цефалоспоринами третьего поколения и метронидазолом.
Эритразма — поверхностная инфекция, возникающая на сгибательных поверхностях конечностей и вызываемая Corynebacterium minutissimum. Очаги поражения флюоресцируют в ультрафиолетовом свете. Возбудитель может быть выделен при посеве. Для лечения применяют эритромицин или тетрациклин.
Рожа — стрептококковая инфекция, поражающая органические участки кожи на лице или голенях. При обследовании отмечают обычно повышение количества лейкоцитов в периферической крови. Для лечения назначают приём внутрь амоксициллина и флуклоксациллина; в тяжёлых случаях может потребоваться внутривенное введение антибиотиков.
Эризипелоид — зоонозная инфекция, вызываемая Erysipelothrix rhusiopathiae. Местный очаг (обычно пальцы рук) характеризуется развитием эритемы красно-фиолетового цвета. В группу риска входят мясники (поражаются пальцы рук при работе с инфицированным мясом, чаше свиньи) и рыбаки. В большинстве случаев заболевание разрешается самостоятельно, но применение внутрь пенициллина или тетрациклина позволяет ускорить процесс выздоровления, назначение антибиотиков обязательно при развитии вторичной бактериемии.
Ожоги могут стать причиной инфекции, вызванной Pseudomonas aeruginosa, S. aureus, S. pyogenes и иногда бактериями кишечной группы. Возможно заражение антибиоти-коустойчивыми формами микроорганизмов. Бактериальное поражение может привести к отторжению пересаженной кожи и вторичной бактериемии.
Паронихия. Паронихия, или воспаление околоногтевой ткани, — распространённое заболевание, возникающее вследствие бактериальной инвазии (например, S. aureus) в местах повреждения кутикулы. При этом возникают боль, отёчность с последующим формированием небольшого абсцесса. Абсцесс дренируют и назначают антибактериальную терапию (флуклоксациллин и др.).
Причины инфекций кожи
Кожные проявления системных инфекций
На коже могут отражаться проявления системных инфекций. Ярким примером может служить петехиальная сыпь при менингококковой септицемии — несомненный признак тяжёлого сепсиса. У пациентов с синегнойной септицемией на коже возникают гангренозные очаги (гангренозная эктима). Менее выражены кожные изменения при эндокардите (кровоизлияния у оснований ногтей). При стафилококковой септицемии возникают участки инфаркта кожи, а при некоторых вирусных заболеваниях высыпания на коже становятся частью характерной клинической картины (ветрянка и корь).
Для вируса простого герпеса кожные покровы — первичный очаг инфекции. Некоторые штаммы Staphylococcus aureus и бета-гемолитических стрептококков вызывают системные заболевания, обусловленные действием токсинов и сопровождающиеся различными кожными изменениями: при синдроме токсического шока — генерализованная и сыпь на ладонях, при скарлатине — сыпь с бледностью носогубного треугольника, а при синдроме ошпаренной кожи у новорождённых — сильное шелушение.
Бородавки как инфекция кожи
Папилломавирус человека поражает клетки кожи и усиливает их репликацию, в результате чего формируется бородавка (папиллома). Существуют папулёзные, пятнистые и мозаичные виды папиллом, а также подошвенная (роговая) бородавка. Заболевание передаётся при непосредственном контакте с больным, а также через предметы общего пользования особенно при повышенной влажности (при совместном купании в бассейне).
Передача генитальных бородавок (остроконечных кондилом) осуществляется половым путём. Диагноз устанавливают на основании клинических признаков. Для определения вируса остроконечных кондилом применяют реакцию иммунофлюоресценции и полимеразную цепную реакцию.
Папилломавирусы вызывают злокачественные новообразования шейки матки (тип 16 и 18) и гортани (тип 6 и 11). В настоящее время существуют вакцины против виусов типа 16 и 18, которые формируют продолжительный иммунитет.
Папилломы со временем самостоятельно исчезают, не оставляя рубцов (за исключением случаев у людей со сниженным иммунитетом). Очень часто для самолечения применяют местные кератолитические вещества (салициловая кислота). При генитальных бородавках используют подофил щитовидный*. В качестве альтернативы применяют криотерапию, ускоряющую исчезновение папиллом. Прижигание в настоящее время не рекомендуют для частого использования у одного пациента.
Некоторые штаммы поксвирусов поражают кожный покров и вызывают возникновение характерных симптомов (например, контагиозный моллюск и контагиозный пустулёзный дерматит).
Дерматофитозы - грибковые инфекции кожи
Клинические признаки дерматофитозов. При дерматофитии (стригущем лишае) возникают бляшки, сопровождаемые зудом и покраснением. Со временем их диаметр увеличивается, а в центре образуется бледное пятно. При хроническом поражении ногтей наблюдают обесцвечивание и истончение ногтей, а при заболеваниях кожи головы — облысение и рубцевание. В основе названия заболевания лежит место заражения, например дерматофития головы (tinea capitis — стригущий лишай), дерматофития туловища (tinea corporis).
Лабораторная диагностика грибковых инфекций кожи. При инфекции кожного покрова отмечают свечение поражённых участков в ультрафиолетовом свете.
В лабораторию доставляют сухие соскобы с поражённых участков кожи, образцы ногтей и волос. При нагревании в растворе натрия гидроксида они обесцвечиваются, и во время микроскопии становятся видны гифы грибов. Дерматофиты растут на декстрозосодержащем агаре Сабурада при температуре 30 °С в течение четырёх недель.
В основе идентификации лежат морфологические свойства колоний, особенности микроскопической картины (окраска лактофеноловым синим), биохимическое исследование, а также секвенирование 18S рибосомальной РНК гена.
Лечение грибковых инфекций кожи. При дерматофитозах применяют местные препараты группы имидазола (миконазол, клотримазол, тиоконазол или аморолфин). При некоторых формах инфекции назначают тербинафин (внутрь) в течение нескольких недель.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Остеомиелит – воспаление костного мозга, при котором обычно поражаются все элементы кости (надкостница, губчатое и компактное вещество). В зависимости от этиологии остеомиелита он подразделяется на неспецифический и специфический (туберкулезный, сифилитический, бруцеллезный и т. п.); посттравматический, гематогеный, послеоперационный, контактный. Клиническая картина зависит от вида остеомиелита и его формы (острая или хроническая). Основу лечения острого остеомиелита составляет вскрытие и санация всех гнойников, при хроническом остеомиелите - удаление полостей, свищей и секвестров.
МКБ-10


Общие сведения
Остеомиелит (от лат. osteon кость + myelos костный мозг + itis воспаление) – воспаление костного мозга, при котором обычно поражаются все элементы кости (надкостница, губчатое и компактное вещество). По статистике, остеомиелит после травм и операций составляет 6,5% всех болезней опорно-двигательного аппарата. Чаще поражает бедренную и плечевую кость, кости голени, позвонки, нижнечелюстные суставы и верхнюю челюсть. После открытых переломов диафиза трубчатых костей посттравматический остеомиелит возникает в 16,3% случаев. Мужчины болеют остеомиелитом чаще женщин, дети и пожилые – чаще людей молодого и среднего возраста.
Классификация
Выделяют неспецифический и специфический остеомиелит. Неспецифический остеомиелит вызывают гноеродные бактерии: золотистый стафилококк (90% случаев), стрептококк, кишечная палочка, реже – грибки. Специфический остеомиелит возникает при туберкулезе костей и суставов, бруцеллезе, сифилисе и т. д.
В зависимости от пути, которым микробы проникают в кость, различают эндогенный (гематогенный) и экзогенный остеомиелит. При гематогенном остеомиелите возбудители гнойной инфекции заносятся через кровь из удаленного очага (фурункул, панариций, абсцесс, флегмона, инфицированная рана или ссадина, тонзиллит, синусит, кариозные зубы и пр.). При экзогенном остеомиелите инфекция проникает в кость при ранении, операции или распространяется с окружающих органов и мягких тканей.
В начальных стадиях экзогенный и эндогенный остеомиелит различаются не только по происхождению, но и по проявлениям. Затем отличия сглаживаются и обе формы болезни протекают одинаково. Выделяют следующие формы экзогенного остеомиелита:
- посттравматический (после открытых переломов);
- огнестрельный (после огнестрельных переломов);
- послеоперационный (после проведения спиц или операций на костях);
- контактный (при переходе воспаления с окружающих тканей).
Как правило, остеомиелит вначале протекает остро. В благоприятных случаях заканчивается выздоровлением, в неблагоприятных – переходит в хронический. При атипичных формах остеомиелита (абсцессе Броди, альбуминозном остеомиелите Оллье, склерозирующем остеомиелите Гарре) и некоторых инфекционных болезнях (сифилисе, туберкулезе и др.) острая фаза воспаления отсутствует, процесс носит первично-хронический характер.
Острый остеомиелит
Проявления острого остеомиелита зависят от пути проникновения инфекции, общего состояния организма, обширности травматического поражения кости и окружающих мягких тканей. На рентгенограммах изменения видны спустя 2-3 недели с начала заболевания.
Гематогенный остеомиелит
Как правило, развивается в детском возрасте, причем треть пациентов заболевает в возрасте до 1 года. Достаточно редкие случаи развития гематогенного остеомиелита у взрослых на самом деле являются рецидивами болезни, перенесенной в детском возрасте. Чаще поражает большеберцовую и бедренную кости. Возможно множественное поражение костей.
Из удаленного очага воспаления (абсцесс мягких тканей, флегмона, инфицированная рана) микробы с кровью разносятся по организму. В длинных трубчатых костях, особенно – в их средней части хорошо развита широкая сеть сосудов, в которой скорость кровотока замедляется. Возбудители инфекции оседают в губчатом веществе кости. При неблагоприятных условиях (переохлаждение, снижение иммунитета) микробы начинают усиленно размножаться, развивается гематогенный остеомиелит. Выделяют три формы заболевания:
Септико-пиемическая форма. Характерно острое начало и выраженная интоксикация. Температура тела поднимается до 39—40°, сопровождается ознобом, головной болью и повторной рвотой. Возможны потеря сознания, бред, судороги, гемолитическая желтуха. Лицо больного бледное, губы и слизистые оболочки синюшны, кожа сухая. Пульс учащенный, давление снижено. Селезенка и печень увеличиваются, иногда развивается бронхопневмония.
На 1-2 сутки болезни появляется точно локализованная, резкая, сверлящая, распирающая или рвущая, усиливающаяся при малейших движениях боль в области поражения. Мягкие ткани конечности отечны, кожа горячая, красная, напряженная. При распространении на близлежащие суставы развивается гнойный артрит.
Через 1-2 недели в центре поражения формируется очаг флюктуации (жидкость в мягких тканях). Гной проникает в мышцы, образуется межмышечная флегмона. Если флегмону не вскрыть, она может вскрыться самостоятельно с образованием свища или прогрессировать, приводя к развитию параартикулярной флегмоны, вторичного гнойного артрита или сепсиса.
Местная форма. Общее состояние страдает меньше, иногда остается удовлетворительным. Преобладают признаки местного воспаления кости и мягких тканей.
Адинамическая (токсическая) форма. Встречается редко. Характеризуется молниеносным началом. Преобладают симптомы острого сепсиса: резкое повышение температуры, тяжелый токсикоз, судороги, потеря сознания, выраженное снижение артериального давления, острая сердечно-сосудистая недостаточность. Признаки костного воспаления слабые, появляются поздно, что затрудняет постановку диагноза и проведение лечения.
Посттравматический остеомиелит
Возникает при открытых переломах костей. Развитию болезни способствует загрязнение раны в момент травмы. Риск развития остеомиелита увеличивается при оскольчатых переломах, обширных повреждениях мягких тканей, тяжелых сопутствующих повреждениях, сосудистой недостаточности, снижении иммунитета.
Посттравматический остеомиелит поражает все отделы кости. При линейных переломах зона воспаления обычно ограничена местом перелома, при оскольчатых переломах гнойный процесс склонен к распространению. Сопровождается гектической лихорадкой, выраженной интоксикацией (слабость, разбитость, головная боль и т. д.), анемией, лейкоцитозом, повышением СОЭ. Ткани в области перелома отечны, гиперемированы, резко болезненны. Из раны выделяется большое количество гноя.

МРТ стопы. Остеомиелит таранной и большеберцовой кости с наличием обширной зоны деструкции костной ткани.
Огнестрельный остеомиелит
Чаще возникает при обширных поражениях костей и мягких тканей. Развитию остеомиелита способствует психологический стресс, снижение сопротивляемости организма и недостаточная обработка раны.
Общие симптомы сходны с посттравматическим остеомиелитом. Местная симптоматика при остром огнестрельном остеомиелите нередко выражена слабо. Отек конечности умеренный, обильное гнойное отделяемое отсутствует. О развитии остеомиелита свидетельствует изменение раневой поверхности, которая становится тусклой и покрывается серым налетом. В последующем воспаление распространяется на все слои кости.
Несмотря на наличие очага инфекции, при огнестрельном остеомиелите обычно наступает сращение кости (исключение – значительная раздробленность кости, большое смещение отломков). При этом гнойные очаги оказываются в костной мозоли.
Послеоперационный остеомиелит
Является разновидностью посттравматического остеомиелита. Возникает после операций по остеосинтезу закрытых переломов, ортопедических операций, проведения спиц при наложении компрессионно-дистракционных аппаратов или наложении скелетного вытяжения (спицевой остеомиелит). Как правило, развитие остеомиелита вызвано несоблюдением правил асептики или большой травматичностью операции.
Контактный остеомиелит
Возникает при гнойных процессах окружающих кость мягких тканей. Особенно часто инфекция распространяется с мягких тканей на кость при панариции, абсцессах и флегмонах кисти, обширных ранах волосистой части головы. Сопровождается увеличением отека, усилением болей в области повреждения и образованием свищей.
Лечение
Только в стационаре в отделении травматологии. Выполняют иммобилизацию конечности. Проводят массивную антибиотикотерапию с учетом чувствительности микроорганизмов. Для уменьшения интоксикации, восполнения объема крови и улучшения местного кровообращения переливают плазму, гемодез, 10% раствор альбумина. При сепсисе применяют методы экстракорпоральной гемокоррекции: гемосорбцию и лимфосорбцию.
Обязательным условием успешного лечения острого остеомиелита является дренирование гнойного очага. На ранних стадиях в кости делают трепанационные отверстия с последующим промыванием растворами антибиотиков и протеолитических ферментов. При гнойных артритах выполняют повторные пункции сустава для удаления гноя и введения антибиотиков, в некоторых случаях показана артротомия. При распространении процесса на мягкие ткани образовавшиеся гнойники вскрывают с последующим открытым промыванием.
Хронический остеомиелит
При небольших очагах воспаления, комплексном и своевременном лечении, преимущественно у молодых пациентов восстановление костной ткани преобладает над ее разрушением. Очаги некроза полностью замещаются вновь образованной костью, наступает выздоровление. Если этого не произошло (примерно в 30% случаев), острый остеомиелит переходит в хроническую форму.
Примерно к 4 неделе при всех формах острого остеомиелита происходит секвестрация – образование омертвевшего участка кости, окруженного измененной костной тканью. На 2-3 месяц заболевания секвестры окончательно отделяются, на месте разрушения кости формируется полость и процесс становится хроническим.
Симптомы
При переходе острого остеомиелита в хронический состояние пациента улучшается. Боли уменьшаются, становятся ноющими. Формируются свищевые ходы, которые могут выглядеть, как сложная система каналов и выходить на поверхность кожи далеко от места повреждения. Из свищей выделяется умеренное количество гнойного отделяемого.
В период ремиссии состояние пациента удовлетворительное. Боли исчезают, отделяемое из свищей становится скудным. Иногда свищи закрываются. Продолжительность ремиссии при остеомиелите колеблется от нескольких недель до нескольких десятков лет, зависит от общего состояния и возраста больного, локализации очага и т. д.
Развитию рецидива способствуют сопутствующие заболевания, снижение иммунитета и закрытие свища, приводящее к скоплению гноя в образовавшейся костной полости. Рецидив болезни напоминает стертую картину острого остеомиелита, сопровождается гипертермией, общей интоксикацией, лейкоцитозом, повышением СОЭ. Конечность становится болезненной, горячей, краснеет и отекает. Состояние пациента улучшается после открытия свища или вскрытия гнойника.

КТ стопы. Посттравматический хронический остеомиелит пяточной кости с наличием секвестра (красная стрелка) и свищевого хода (синяя стрелка).
Осложнения
Хронический остеомиелит часто осложняется переломами, образованием ложных суставов, деформацией кости, контрактурами, гнойным артритом, малигнизацией (злокачественным перерождением тканей). Постоянно существующий очаг инфекции влияет на весь организм, вызывая амилоидоз почек и изменения внутренних органов. В период рецидива и при ослаблении организма возможен сепсис.
Диагностика
Постановка диагноза при хроническом остеомиелите в большинстве случаев не вызывает затруднений. Для подтверждения проводят МРТ, КТ или рентгенографию. Для выявления свищевых ходов и их связи с остеомиелитическим очагом выполняют фистулографию.
Лечение
Операция показана при наличии остеомиелитических полостей и язв, гнойных свищей, секвестров, ложных суставах, частых рецидивах с интоксикацией, выраженной болью и нарушением функции конечности, малигнизации, нарушении деятельности других органов и систем вследствие хронической гнойной инфекции.
Выполняют некрэктомию (секвестрэктомию) – удаление секвестров, грануляций, остеомиелитических полостей вместе с внутренними стенками и иссечение свищей с последующим промывным дренированием. После санации полостей проводят костную пластику.
4. Острый остеомиелит: клинический протокол/ Экспертная комиссия по вопросам развития здравоохранения - 2013
Инфекционный артрит – воспалительное заболевание суставов бактериальной, вирусной, паразитарной или грибковой этиологии. Инфекционный артрит может поражать различные суставы и, кроме местных проявлений (опухания, гиперемии, болезненности, ограничения движения в суставе), сопровождается ярко выраженной общей симптоматикой (лихорадкой, ознобами, интоксикационным синдромом). Диагностика инфекционного артрита основана на данных рентгенографии, УЗИ, артроцентеза, исследования синовиальной жидкости, бакпосева крови. Лечение инфекционного артрита включает иммобилизацию и лаваж сустава, системное и внутрисуставное введение антибиотиков, при необходимости – выполнение артроскопической санации или артротомии.
Общие сведения
Инфекционный артрит – группа артритов, вызываемых инфекционными возбудителями (вирусами, бактериями, грибами, простейшими), проникающими непосредственно в ткани сустава. В ревматологии и травматологии артриты, ассоциированные с инфекцией, диагностируются в каждом третьем случае. Инфекционный артрит чаще поражает суставы нижних конечностей, испытывающие большую весовую нагрузку (коленные, тазобедренные, голеностопные), а также суставы кистей рук. Инфекционные артриты регистрируются у представителей различных возрастных групп: новорожденных, детей дошкольного и школьного возраста, взрослых.
Согласно этиологическому принципу, инфекционные артриты делятся на бактериальные, вирусные, грибковые, паразитарные. С учетом нозологической принадлежности различают септический (пиогенный, гнойный), гонорейный, туберкулезный, сифилитический, бруцеллезный и другие виды артритов. Ввиду особенностей возникновения в отдельную группу выделяются посттравматические артриты.
При попадании инфекции в суставные ткани извне говорят о первичном артрите. В случае распространения инфекционного процесса на сустав из окружающих тканей или отдаленных гнойных очагов развивается вторичный артрит. Течение инфекционных артритов может быть острым, подострым и хроническим. Поражение суставов может происходить по типу моно-, олиго- или полиартрита.

Причины
Чаще всего при инфекционных артритах имеет место метастатический путь поражения суставов, т. е. проникновение инфекции в полость сустава гематогенным или лимфогенным путем, в результате чего возбудитель заболевания может быть обнаружен в синовиальной жидкости. Также возможен прямой путь инфицирования, например, при открытых ранениях и травмах сустава, а также диссеминации микроорганизмов из близко расположенных очагов остеомиелита.
У новорожденных и детей младшего возраста бактериальные артриты чаще вызываются стафилококком, энтеробактериями, гемолитическим стрептококком, гемофильной палочкой. У взрослых пациентов, наряду с аэробами, частыми возбудителями инфекционного артрита являются анаэробные микроорганизмы: пептострептококки, фузобактерии, клостридии, бактероиды. Острые бактериальные артриты могут возникнуть на фоне ангины, синусита, пневмонии, фурункулеза, пиелонефрита, инфекционного эндокардита, сепсиса. Кроме этого, встречаются специфические инфекционные артриты, обусловленные туберкулезом, сифилисом, гонореей и др.
Грибковые артриты, как правило, ассоциированы с актиномикозом, аспергиллезом, бластомикозом, кандидозом. Паразитарные артриты обычно связаны с глистными и протозойными инвазиями. Вирусные артриты встречаются при краснухе, эпидемическом паротите, вирусном гепатите В и С, инфекционном мононуклеозе и др. Посттравматические инфекционные артриты в большинстве случаев развиваются вследствие перенесенных проникающих травм суставов. Не исключается ятрогенное инфицирование при проведении лечебно-диагностической пункции сустава, внутрисуставных инъекций, артроскопии или эндопротезирования.
К категории лиц, имеющих повышенный риск развития инфекционного артрита, относятся пациенты, страдающие ревматоидным артритом, остеоартрозом, ИППП, алкогольной или наркотической зависимостью, иммунодефицитными состояниями, сахарным диабетом, ожирением, авитаминозами; испытывающие значительные физические (в т. ч. спортивные) нагрузки и пр.
Симптомы инфекционного артрита
Инфекционные артриты, вызванные неспецифической микрофлорой (стафилококками, стрептококками, синегнойной палочкой и др.), имеют острое начало с выраженными локальными и общими проявлениями. Местные признаки гнойного артрита включают резкую боль в покое, при пальпации, активных и пассивных движениях; нарастающую припухлость, изменение контуров сустава; местное покраснение и повышение температуры кожи. Следствием гнойно-воспалительной реакции служит нарушение функции конечности, которая принимает вынужденное положение. В большинстве случаев при остром инфекционном артрите развивается общая симптоматика – лихорадка, озноб, миалгия, потливость, слабость; у детей – тошнота и рвота.
Септический артрит обычно протекает в форме моноартрита коленного, тазобедренного или голеностопного сустава. Полиартриты обычно развиваются у лиц, получающих иммуносупрессивную терапию или страдающих суставной патологией. У наркозависимых пациентов часто отмечается поражение суставов осевого скелета, главным образом, сакроилеит. Инфекционный артрит, вызванный золотистым стафилококком, может привести к разрушению суставных хрящей буквально за 1-2 дня. При тяжелом течении гнойного артрита возможно развитие остеоартрита, септического шока и летальный исход.
Для инфекционного артрита гонококковой этиологии характерен кожно-суставной синдром (периартрит-дерматит), характеризующийся множественными высыпаниями на коже и слизистых (петехиями, папулами, пустулами, геморрагическими везикулами и др.), мигрирующими артралгиями, теносиновитами. При этом симптомы первичной урогенитальной инфекции (уретрита, цервицита) могут быть стертыми или вовсе отсутствовать. При гонорейном артрите чаще поражаются суставы кистей рук, локтевой, голеностопный, коленный суставы. Характерными осложнениями служат плоскостопие, деформирующий остеоартроз. Сифилитический артрит протекает с развитием синовита коленных суставов, сифилитического остеохондрита и дактилита (артрита пальцев рук).
Артрит, ассоциированный с бруцеллезом, протекает на фоне симптомов общего инфекционного заболевания: волнообразной лихорадки, ознобов, проливных потов, лимфаденита, гепато- и спленомегалии. Характерны кратковременные миалгии и артралгии, развитие спондилита и сакроилеита.
Вирусные артриты обычно отличаются кратковременным течением и полной обратимостью происходящих изменений, без остаточных явлений. Отмечаются мигрирующие артралгии, припухлость суставов, болезненность движений. Длительность течения вирусного артрита может составлять от 2—3 недель до нескольких месяцев. Грибковый артрит часто сочетается с микотическим поражением кости. Заболевание характеризуется длительным течением, образованием свищей. В исходе инфекционного артрита грибковой этиологии может развиваться деформирующий остеоартроз или костный анкилоз сустава.
Диагностика
В зависимости от этиологии инфекционного артрита, пациенты могут нуждаться в консультации и наблюдении хирурга, травматолога, ревматолога, фтизиатра, инфекциониста, венеролога. В числе первоочередных мероприятий для установления диагноза выполняется УЗИ и рентгенография пораженных суставов. Рентгенологически при инфекционном артрите определяется остеопороз, сужение суставной щели, костный анкилоз, костные эрозии. Ультразвуковая диагностика выявляет изменения периартикулярных тканей, наличие внутрисуставного выпота. На ранних стадиях, когда рентгенографические признаки инфекционного артрита еще не обнаруживаются, могут использоваться более чувствительные методы – КТ сустава, МРТ, сцинтиграфия.
Важное значение для верификации этиологического фактора имеют данные диагностической пункции сустава, исследование синовиальной жидкости (микроскопия, цитология, посев на среды). Большую диагностическую ценность в определенных случаях представляют иммуноферментный анализ, бактериологическое исследование крови и отделяемого уретры, обзорное исследование мазков из половых путей. Установлению диагноза туберкулезного артрита способствует биопсия синовиальной оболочки сустава, обнаружение в организме других туберкулезных очагов, положительные туберкулиновые пробы. Инфекционный артрит дифференцируют с ревматоидным, подагрическим артритом, гнойным бурситом, остеомиелитом.
Лечение инфекционного артрита
В острой стадии лечение инфекционного артрита проводится стационарно. Осуществляется иммобилизация конечности на короткий срок с последующим постепенным расширением двигательного режима сначала за счет пассивных, затем – активных движений в суставе. В том случае, если произошло инфицирование протезированного сустава, проводится удаление эндопротеза. При гнойном артрите выполняется ежедневный артроцентез, лаваж сустава, по показаниям – артроскопическая санация сустава или артротомия с проточно-аспирационным промыванием.
Лекарственная терапия инфекционного артрита включает парентеральное назначение антибиотиков с учетом чувствительности выявленного возбудителя (цефалоспорины, синтетические пенициллины, аминогликозиды), дезинтоксикационные мероприятия. При вирусных артритах назначаются НВПС, при грибковой инфекции - антимикотические препараты, при туберкулезном артрите – специфические химиопрепараты. После купирования острых воспалительных явлений для восстановления функции сустава проводится комплекс ЛФК и физиотерапевтического лечения, бальнеотерапии, массажа.
Прогноз и профилактика
У трети больных, перенесших инфекционный артрит, отмечаются остаточные явления в виде ограничения подвижности суставов, контрактур, анкилозов. Септические артриты представляют серьезную угрозу: несмотря на возможности терапевтического и хирургического лечения, летальность при осложненном течении достигает 5-15%. К числу неблагоприятных прогностических факторов относятся ревматоидный артрит, септицемия, пожилой возраст, иммунодефицитные состояния. Профилактика артрита включает своевременную терапию общих инфекционных заболеваний, адекватные физические нагрузки, предупреждение травм суставов, защиту от ИППП, соблюдение требований асептики и антисептики при проведении хирургических манипуляций.
Читайте также:

