Инфекция или перегрев на солнце
Обновлено: 26.04.2024
Лето – это прекрасная пора для отдыха. Солнечные лучи дают бесплатный солярий для загара и большую порцию витамина D. Но также являются источником различных заболеваний. В нашей статье мы расскажем, что делать, если перегрелся на солнце и симптомы перегрева у взрослого.
Организм человека устроен так, что идеальная для жизни температура составляет 36,7 градуса. В жаркую погоду лишнее тепло выходит через пот. При нарушении водно-солевого баланса охлаждение организма не происходит. Это приводит к нарушению сердечно-сосудистой системы. Итог всего – остановка сердца или инсульт.
Естественная терморегуляция нарушается по причинам:
- когда человек мало пьет охлаждающей жидкости;
- в теплую безветренную погоду тепло одет;
- продолжительное время находится на улице с непокрытой головой под воздействием прямых солнечных лучей, что и ведет к перегреванию на солнце;
- работает в удушающем непроветриваемом помещении без кондиционера.
Заболевание может настигнуть не только на речке, море, но и на рабочем месте, во время прогулки по городу.
Внешние признаки перегрева у взрослого
Гипертермия организма обусловлена солнечным или тепловым ударом. Необходимо различать эти два вида, чтобы вовремя и качественно помочь пациенту. При этом первая помощь будет отличаться друг от друга.
Симптомы теплового удара
Человеку необязательно находиться под палящим солнцем. Он может заболеть и в душном, плохо проветриваемом помещении. Происходит затруднение кровотока вследствие сгущения крови и нехватки кислорода в мозгу. Если у вас наблюдаются некоторые из перечисленных симптомов, то необходимо срочно обратиться к врачу. Различаются несколько стадий теплового удара:
- Первая. У больного отмечается тошнота, головная боль, учащенное сердцебиение и дыхание.
- Вторая. Начинается рвота, температура тела достигает 40 градусной отметки, наступает обморочное состояние.
- Третья. Самая опасная стадия, которая может ввергнуть в кому больного. У него наблюдается бредовое состояние, спутанность сознания.
Симптомы перегрева на солнце у взрослого
В отличие от теплового удара, человеку становится плохо от длительного пребывания на улице под раскаленными лучами без головного убора. В данном случае страдает не весь организм, а только мозг, где расширяются кровеносные сосуды. Температура тела постепенно может достичь 42 градусов. В первую очередь поражается центральная нервная система, так как при нагревании головы артерии мозга расширяются, а мелкие сосуды разрываются. Это ведет к патологическому процессу во всем организме.
Необходимо знать признаки перегрева на солнце:
Мы рассказали о симптомах, когда человек перегрелся на солнце. Признаки могут быть слабее или сильнее в зависимости от возраста пациента и биологических особенностей организма. Серьезные последствия чаще бывают у детей и пожилых людей. Без своевременной медицинской помощи больной погибает.
Кто находится в зоне риска
Мы не очень серьезно относимся к солнечному и тепловому ударам, ведь каждый из нас хоть раз в жизни перегревался. Но медики бьют тревогу по поводу летальных исходов в жаркое время. Например, в Индии за одну неделю погибло в 2017 году более 600 человек. По Российской Федерации такую статистику не ведут, и цифры умерших больных значительно меньше. Но усугубляют перегрев имеющиеся хронические заболевания:
- гипертония;
- вегетососудистая дистония;
- сахарный диабет;
- лишний вес;
- патологии сердца.
Причинами гипертермии становятся такие факторы:
- долгое нахождение на улице в жаркую погоду;
- недостаток питьевой воды;
- прием алкогольных напитков, когда солнце находится на пике активности;
- употребление некоторых лекарств, которые ведут к снижению потоотделения;
- тяжелая пища (копчености, жирное мясо, маринованные овощи).
Также у пациента всю оставшуюся жизнь могут сохраняться неприятные явления:
- нарушение координации движения;
- головная боль;
- заболевания сердца;
- нервное расстройство;
- ухудшение зрения.
Как отличить перегрев от других патологий
Часто солнечный и тепловой удар путают с отравлением. Симптомы у двух заболеваний идентичны:
- наступает тошнота и рвота;
- начинается лихорадка тела;
- появляются боли в голове и мышцах;
- учащается пульс и дыхание;
- кровотечение из носа;
- потеря трудоспособности сопровождается усталостью, вялостью.
При отравлении добавляется обязательный симптом – диарея. Во время перегрева она может также наступить на короткое время. После принятия жаропонижающего лекарства расстройство желудка прекращается.
Отравление лечится препаратами, устраняющими кишечную инфекцию, поэтому понос длится несколько дней.
Чтобы не путать эти заболевания, необходимо запомнить, что при перегреве рвота, диарея и лихорадка тела проходят при своевременном охлаждении тела. Признаки отравления проходят только через неделю с помощью медицинских препаратов.
Лечение у взрослых при перегреве на солнце
Медикаментозная помощь
Медикаментозная помощь при перегреве на солнце:
Когда здоровье пациента не вызывает опасения у врача, то его отправляют домой. При этом необходимо выполнять рекомендации:
- Соблюдать постельный режим в течение двух дней.
- Выпивать не менее 2 литров жидкости (травяной чай, морс, компот из свежих ягод). Они восстановят водно-солевой баланс организма. Исключить из рациона алкогольные напитки, кофе, газированный лимонад.
- Необходимо проветривание помещения. Если у вас нет возможности купить кондиционер, то приобретите автоматический воздухоохладитель. Он будет периодически распылять пары холодной жидкости.
- Пересмотрите свой режим питания, кушайте отварную рыбу, молочные продукты, фрукты. Не употребляйте в жару тяжелое жареное мясо, копчености, маринованные и соленые овощи.
- Не выходите без надобности на улицу.
- Почаще дома принимайте водные процедуры.
Как не допустить перегрева на солнце
С приходом жарких летних дней мы часто выезжаем на природу, на побережье моря или другого водоема. Чтобы ваша любовь к солнечным лучам не привела на больничную койку, выполняйте простые рекомендации:
- Выбирайте одежду из натуральных дышащих тканей, таких как: хлопок, лен, поплин. Они не удерживают лишнюю влагу, не прилипают к телу. Крой должен быть свободным, не стесняющим движение.
- При выходе на улицу не забывайте про головной убор. Это может быть легкая кепка, панама, соломенная шляпка или косынка.
- Отправляйтесь на пляж в утренние часы с 9 до 11 и после обеда с 16 до 19. Такой режим актуален и для городских жителей. Постарайтесь не выходить из помещения, когда солнце находится в самом зените.
- Сократите физические нагрузки, занятия спортом. Лучшее время для этого – вечернее.
- Откажитесь от употребления любого алкоголя и уменьшите использование табачных изделий.
- Употребляйте больше жидкости, чтобы не случилось обезвоживание.
- Если у вас есть хронические заболевания, не забывайте перед выходом на улицу принимать необходимые лекарства, которые прописал вам врач.
- Несколько раз в день делайте водные процедуры. Лучше всего охлаждает организм прохладный душ.
- Не переедайте. Кушайте небольшими порциями 5-6 раз в день. Еда должна быть нежирной и низкокалорийной. Старайтесь завтракать рано утром, а ужинать в 8 часов вечера. Начинайте свой день с употребления легкой молочной каши из овсяной, гречневой или пшенной крупы.
- Если вы страдаете гипертонией, то носите в сумочке необходимые лекарства и тонометр для измерения артериального давления.

Солнечный удар (тепловой удар) - это нарушение системы терморегуляции организма, возникающие у человека, который долгое время находился под воздействием высоких температур - на солнце, в жарком помещении, особенно в сочетании с повышенной влажностью. При этом организм не может поддерживать нормальную температуру тела и она начинает повышаться.
Первыми симптомами при этом нарушении может быть непривычная слабость, "потемнение в глазах", легкая тошнота и головная боль, жажда, потоотделение, учащение пульса и одышка. В этот момент сам больной в состоянии осознать, что с ним происходит и должен постараться избежать дальнейшего перегрева тела: выйти на свежий воздух, принять холодный душ, уйти в тень, начать обильный прием жидкости - 4 стакана с 15-ти минутным перерывом между ними (жидкость должна быть чуть подсоленой - на один литр жидкости 1 ч.л соли).
При более тяжелом состоянии развивается покраснение лица, резкая слабость, тяжесть в теле, сильная головная боль с тошнотой и рвотой, шаткая походка, учащение пульса и дыхания, расширение зрачков, повышение температуры тела до 39-40 градусов. Кожа пострадавшего становится сухой, горячей, покрасневшей. Возможно появление периодических судорог мышц живота и конечностей.
Тепловой удар может возникнуть остро, внезапно. Состояние больного при этом сразу тяжелое, температура тела может достигать 41 -42 град., ко всем вышеперечисленным симптомам добавляется частое шумное дыхание, выраженное нарушение сознания вплоть до комы. Может быть бред, галлюцинации и внезапная смерть. Смертельный исход в тяжелых случаях составляет 20-30%.
До приезда врача терапевта скорой помощи необходимо обеспечить охлаждения тела пострадавшего - он должен находится в покое в горизонтальном положении и в прохладном, хорошо вентилируемом месте.
Для охлаждения рекомендуется прикладывать холодные компрессы или пузырь со льдом, гипотермичекий пакет из аптечки автолюбителя на голову, шею, грудь или протирать тело прохладной водой. Никогда не помещайте пострадавшего в холодную воду и не обливайте холодной водой - резкое изменение тепмературы может привезти к ухудшению. Даже в легких случаях рекомендуется показать пострадавшего доктору для оценки его состояния и дальнейших рекомендаций.
В приемном покое больницы усилия врача терапевта будут направлены на охлаждение тела больного и введение физиологического раствора и раствора глюкозы внутревенно для борьбы с обезвоживанием. Молодым и здоровым людям требуется обычно 4 литра жидкости в течение 6-8 часов. Их состояние нормализуется, как правило, в первые 12 часов. Пациенты с незначительным улучшением в течение первых двух часов, а также с гипотонией, старики и дети требуют большего времени для введения заместительной жидкости и стационарного наблюдения.
Очень важно знать, что симптомы солнечного удара могут повториться через 3-6 часов после улучшения состояния. Кроме того пациенты могут испытывать изменения температуры тела в течение нескольких недель и всегда будут предпрасположены к повторным случаям.
В жаркие дни необходимо находиться в прохладном месте и принимать большое количество жидкости. Рекомендуется периодически принимать прохладный душ. На солнце следует появлятся в самые нежаркие часы и всегда в головном уборе, лучше белом, максимально отражающем солнечное излучение. Особо тщательно эти профилактические меры должны выполняться детьми и лицами преклонного возраста.

В Петербурге установилась жаркая и солнечная погода, и есть вероятность при длительном пребывании на солнце получить солнечный удар или перегреться.
Итак, теория говорит нам, что солнечный или тепловой удар – это следствие перегрева организма, болезненное состояние, расстройство работы головного мозга вследствие продолжительного воздействия солнечного света на непокрытую поверхность головы.
Группу риска составляют: люди ослабленные, страдающие сердечно-сосудистыми заболеваниями, повышением артериального давления , заболеваниями щитовидной железы , ожирением, пожилые и дети.
Солнечный удар может произойти как во время непосредственного пребывания под прямыми солнечными лучами, так и спустя 6-8 часов после этого. В результате перегрева всего организма нередко может случиться тепловой удар, который проявляется почти так же, как и солнечный.
Чтобы предотвратить пагубные последствия долгого пребывания на солнце:
- По возможности не выходите из дома с 11 до 17 часов дня
- Носите одежду из натуральных тканей (хлопок, лен и др.)
- Обязательно носите головной убор. Защищайте глаза темными очками.
- Соблюдайте правильный питьевой режим; неограниченное, беспорядочное питье не только не утоляет жажды, но и перегружает сердце. Лучше всего пить подкисленный чай, квас, соки , минеральную воду. При выходе из дома берите воду с собой.
- Используйте крема с солнцезащитным фактором.
- После пребывания на солнце полезно искупаться, принять душ или сделать влажное обтирание.
- Не находитесь на солнце на голодный желудок и сразу после еды.
Симптомы теплового удара:
- нарастающая вялость, ощущение усталости, головная боль, жажда
- головокружение, шум в ушах, боли во всем теле, учащенный пульс и дыхание ,иногда появляются тошнота и рвота, усиливается потоотделение, может быть носовое кровотечение.
- сердечная слабость и выраженные расстройства дыхания, потеря сознание.
- иногда могут быть судороги, бред, галлюцинации.
- Характерный признак тяжелой степени перегревания — прекращение потоотделения. Если не оказать человеку первую помощь, может наступить остановка дыхания и сердца!
Первая помощь при солнечном и тепловом ударе:
Умение оказать первую помощь при тепловом и солнечном ударе может спасти жизнь пострадавшим. Главное, не растеряться и делать все быстро и правильно! Необходимо:
- перенести пострадавшего в прохладное место, уложить на спину, приподняв немного ноги, освободить от одежды, обеспечить ему полный покой и достаточный доступ свежего воздуха.
- если человек в сознании, дать выпить крепкого чаю или холодной воды, лучше слегка подсоленной (0,5 чайной ложки соли на 0,5 л воды).
- смочить голову холодной водой или положить на нее холодное влажное полотенце.
В тяжелых случаях пострадавшего можно обернуть простыней, смоченной в холодной воде, либо просто облить водой, но делать это следует осторожно и недолго (температура тела пострадавшего не должна быть ниже 38 градусов). Если есть возможность, на голову, паховые, подколенные и подмышечные области, где сосредоточено много кровеносных сосудов, положить лед или бутылки с холодной водой.
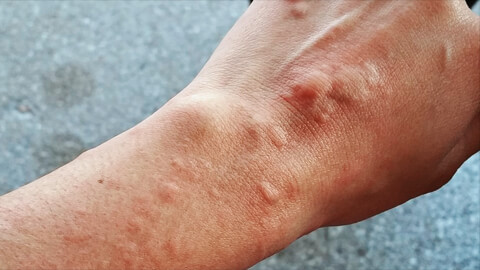
Это кожное заболевание, часто аллергической природы. В большинстве случаев имеет хроническое течение, и сильно усложняет жизнь человеку. Постоянный зуд, волдыри вызывают раздражительность, расстройство сна, человек стесняется своего внешнего вида, у детей возникают проблемы с учебой.
В некоторых случаях высыпания осложняются острым сильным отеком, который без оказания медицинской помощи может угрожать жизни человека.
Почему возникает крапивница
Это системное заболевание, возникновению которого могут способствовать самые разные факторы. Часто крапивницей страдают люди, склонные к аллергическим реакциям или имеющие отягощенную наследственность по этому заболеванию.
- лекарства, чаще всего антибиотики и противовоспалительные средства;
- укусы насекомых (пчелы, осы);
- вирусные и хронические инфекционные болезни;
- дисбактериоз кишечника;
- продукты, в их числе различные специи и пищевые добавки;
- проблемы с иммунной системой;
- стрессовые ситуации;
- наличие в организме гельминтов или других паразитов;
- внешние физические явления (холод, давление, вода, солнце, вибрация).
Список причин хронической крапивницы возглавляют лекарства и продукты питания, а острая форма заболевания в большинстве случаев возникает на фоне вирусных инфекций и заболеваний ЖКТ.
Спровоцировать заболевание у женщин может гормональный дисбаланс в организме. Это может быть нарушения менструального цикла, прием гормональных препаратов, беременность или менопауза.
Крапивная сыпь не всегда является самостоятельным диагнозом. Часто она выступает как симптом других патологий. Например, такие высыпания характерны для аутовоспалительных болезней, ангионевротического отека Квинке и мастоцитоза (заболевания крови).
Крапивница: симптомы болезни
Основным проявлением является возникновение на коже красных или розовых пятен различной формы, а также волдырей диаметром до нескольких сантиметров. Кожа может иметь небольшой отек, который носит временный характер. Чаще всего он исчезает через 1-2 дня. Если отек поражает глубокие слои дермы или слизистые оболочки, то формируется отек Квинке (резкое увеличение какой-то части тела). Это очень опасное состояние, которое требует немедленной помощи.
Сыпь при крапивнице почти всегда сопровождается сильным зудом, иногда может возникать жжение. Расчесывание зудящих участков кожи приводит к инфицированию. В таком случае болезнь осложняется возникновением гнойников, синяков, ран.
Особенностью протекания у взрослых является внезапность возникновения и исчезновения всех признаков заболевания. В большинстве случаев это происходит без лечения.
К второстепенным симптомам, которые присутствуют не всегда, можно отнести:
- Покраснение и отек кожи.
- Головная боль.
- Повышенная температура.
- Расстройство сна.
Такие симптомы сильно влияют на общее самочувствие и качество жизни человека. Он становится раздражительным, снижается умственная деятельность, нарушается аппетит. Нередко зудящая сыпь приводит к психическим расстройствам (это может быть высокая тревожность, апатия, депрессия) и вынужденной изоляции.
Классификация: виды крапивницы
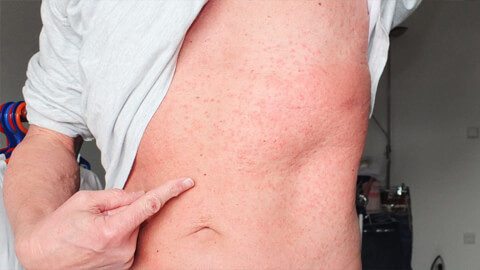
Существует множество разновидностей этого дерматологического заболевания. По характеру протекания болезнь делится на 2 вида:
- Острая крапивница — самая часто встречаемая форма. Для нее характерно внезапное появление волдырей или отечных участков кожи. Обычно не требует лечения, так как симптомы проходят самостоятельно через 2-6 недель. Вызывается в основном внешними причинами или продуктами питания. По статистике, в мире единожды возникает у более чем 25% населения.
- Хроническая крапивница — о такой форме говорят, когда симптомы сохраняются свыше 6 недель. Для нее характерно волнообразное течение с периодами полного здоровья и острыми обострениями. Иногда болезнь может не напоминать о себе на протяжении 10-20 лет. Часто сопровождается отеком Квинке и сильнейшими приступами зуда. Воспаленные элементы могут сливаться, расширяясь на здоровые участки кожи.
В зависимости от причин, которые приводят к появлению волдырей выделяют аутоиммунную, аллергическую и контактную формы. Контактная крапивница всегда возникает из-за соприкосновения с физическими факторами. Она подразделяется на несколько видов:
- холодовую — возникает из-за низкой температуры воздуха, холодного ветра или воды;
- тепловую — локальное воздействие высокой температуры или сильно нагретого воздуха, воды;
- солнечную — причиной является УФ- излучение;
- вибрационная;
- аквагенная — реакция на воду;
- замедленная от давления — может возникнуть от тесной одежды, длительного сидения, облокачивания на предмет мебели.
- уртикарный дермографизм (механическая) — возникает как раздражение в ответ на воздействие на кожу любым предметом (полотенце, ручка).
Все эти виды физической крапивницы имеют хроническое течение и могут возникнуть внезапно.
Особенности течения крапивницы у детей
Для ясельного возраста (до 2-3 лет) более характерна острая форма заболевания. У грудничков это часто связано с пищевыми продуктами.
В младшем и школьном возрасте может встречаться и хроническая, и острая форма заболевания, но преобладает все же острая разновидность. У подростков болезнь все чаще начинает проявляться приступами, то есть приобретает хроническую форму.
У более, чем в 50% случаев возникновения у детей симптомов крапивницы также выявляются и другие аллергические заболевания. Это может быть дерматит, хронический ринит, аллергия на лекарства.
У детей диагностика может вызывать затруднения, так как часто связана с другими дерматологическими патологическими проявлениями. Часто сыпь поражает участки кожи возле суставов, но при этом нет ограничения в движениях. Ребенок может реагировать на болезненность при пальпации воспаленного участка кожи.
Крапивные высыпания у детей требуют особой внимательности — нужно обязательно обратиться к педиатру.
Диагностика заболевания
При обнаружении на коже волдырей или воспаленных зудящих участков нужно обратиться к дерматологу или аллергологу-иммунологу.
Прием и диагностика состояния пациента состоят из 2 этапов.
Сбор анамнеза и опрос
Здесь врач уточняет характер высыпаний, когда появились, с чем связаны. Есть ли зуд или болезненные ощущения — в какое время суток они усиливаются. Уделяется внимание локализации и частоте распространения сыпи, врач проверяет остается ли после волдырей пигментация. Обязательно врач узнает о наличии других аллергических реакций в анамнезе, а также были ли подобные заболевания у ближайших родственников.
Физикальное обследование (внешний осмотр)

Проводится тщательный осмотр участков с высыпаниями и волдырями. При необходимости проводится тест на дермографизм, т.е. как реагирует кожа на механическое воздействие. Определяется активность крапивницы по определенной медицинской шкале. При необходимости может назначаться биопсия кожи для более детального микроскопического исследования.
Чтобы правильно подобрать схему лечения необходимо выяснить природу возникновения высыпаний. Для этого проводят ряд кожных аллергопроб для выявления неспецифической реакции организма на те или иные раздражители. Также назначаются общие лабораторные анализы на предмет определения инфекций, эндокринных патологий или паразитарных заболеваний.
Учитывая, что крапивница может быть вызвана заболеваниями внутренних органов, то к обследованию подключают специалистов других профилей. Это невролог, эндокринолог, гастроэнтеролог, пульмонолог, психиатр, гематолог.
Как лечат крапивницу
Если выявлена контактная форма заболевания, то главным принципом лечения является исключение провоцирующего фактора. В случае пищевой крапивницы исключают из питания продукты – аллергены. Обычно этого достаточно для того, чтобы высыпания прекратились уже через 2-3 дня.
Медикаментозная терапия заключается в устранении симптомов и облегчения состояния человека. Врач подбирает антигистаминные препараты индивидуально. Также рекомендуются противовоспалительные средства, иммуномодуляторы. В тяжелых случаях обязателен курс успокоительных медикаментов для снижения уровня тревожности и нервозности.
Для снижения зуда и воспаления используются мази и лосьоны на основе ментола с охлаждающим действием. Обязательно лечение сопутствующих заболеваний.
Профилактические меры
Чтобы снизить количество обострений хронической крапивницы, рекомендуется избегать условий, которые могут ее спровоцировать. Перечень рекомендаций:
- Избегайте чрезмерного перегрева или переохлаждения.
- Не носите тесную одежду.
- Вместо рюкзака используйте сумку с ручкой.
- Исключите длительные походы и тяжелую физическую нагрузку.
- Соблюдайте диету.
- Всегда при выходе на улицу используйте солнцезащитные средства.
- Летом старайтесь носить закрытую одежду.
- Не отдыхайте в районах с высоким уровнем УФ излучения.
При возникновении сильного зуда, старайтесь не расчесывать пораженные участки. Обратитесь к врачу, чтобы он подобрал эффективное антигистаминное средство. Откажитесь от вредных привычек, и займитесь укреплением иммунитета.
Читайте также:

