Инфекция после укола что делать в домашних условиях
Обновлено: 25.04.2024
Как действуют препараты
Основная задача фармакологии — создание удобных для приема лекарств с максимальной эффективностью и минимальными побочными действиями. Идеальный вариант — это лекарство, которое действует точечно и не влияет на остальной организм. Чтобы этого добиться, в разных случаях и нужны разные формы выпуска лекарственных средств.
Для определения правильной работы препарата в фармакологии есть два понятия: биодоступность и период полувыведения.
Биодоступность — количество вещества, которое достигло цели назначения. Этому процессу мешают защитные барьеры организма. От биодоступности зависит подбор дозы для лечения и способ введения.
Период полувыведения — это время через которое уровень лекарства снижается вдвое от первоначального и перестает активно влиять на организм. Именно от этого периода зависит сколько раз в сутки нужно принимать лекарство.
Почему формы разные
Изначально было только два способа доставить лекарство в организм: проглотить или приложить, другие варианты медикам прошлого были недоступны.
Но с развитием медицины стало ясно, что эти варианты не всегда работают. При проглатывании препарат должен пройти долгий путь. Прежде чем попасть в нужное место, таблетка проходит через агрессивную среду желудка. А после всасывания, с током крови вещества попадают в печень, где обезвреживаются токсины и лекарство может стать неактивным до того как достигнет органа-мишени.
Также некоторые препараты могут негативно сказаться на работе желудочно-кишечного тракта. Вызвать тошноту, рвоту или просто не сработать, если желудок или кишечник не в порядке и нарушено всасывание.
Есть ситуации, когда необходимо вводить лекарства внутривенно. Чаще всего это связано со срочностью, но есть препараты, которые разрушаются в желудочно-кишечном тракте. Например, некоторые антибиотики существуют только в виде инъекций и в этом случае без уколов не обойтись.
Есть лекарства, которые оказывают серьезное действие на весь организм, если их принимать в виде таблеток или уколов. Для таких случаев изобрели местные формы. Так гормоны в кремах и назальном спрее полезны при кожных проявлениях и аллергическом насморке, но те же гормоны в больших дозах могут вызвать тяжелые последствия при длительном приеме таблеток или внутривенных инъекциях.
Для детей выпускают лекарства в виде жевательных таблеток, капель или таблеток уменьшенного размера, чтобы не превращать каждый прием лекарства в сражении или не вызывать ассоциацию лечение — боль. К сожалению, не всегда такое возможно, особенно в детских больницах.
От чего зависит выбор
Врач определяет форму приема, опираясь не только на те препараты, которые доступны. Он обращает внимание на возраст, пол, финансовые возможности пациента и даже на его настрой и отношение к лечению. Особенного внимания требуют дети.
Пожелание пациента или родственников тоже имеет значение при выборе формы лекарства. Для пожилых людей важно, чтобы таблеток в день приходилось принимать меньше, иначе можно запутаться, особенно если лекарств много. В таких случаях помогают таблетницы или планировщики.
Как выбрать подходящую форму
Даже лекарства с одинаковой формой приема могут отличаться друг от друга. Например, капсулы и таблетки.
Есть пациенты, которые уверены в том, что инъекции и капельницы намного полезнее таблеток и специально настаивают на такой форме лечения. Считается, что в этом случае лекарство попадает сразу в кровь и точно подействует. Хотя такой способ введения сложнее, болезненнее и чаще всего разницы в результате нет, если одно и то же лекарство есть в форме таблеток или в ампулах.
Внутривенные и внутримышечные способы доставки полезнее в экстренных случаях при болезнях желудка или кишечника или в ситуации, когда лекарство разрушается в пищеварительном тракте, например, гепарин или инсулин.
Постинъекционный абсцесс – это ограниченный гнойно-воспалительный очаг в месте инъекционного введения лекарственного препарата. Для абсцесса характерно появление локального отека и покраснения кожи, постепенно увеличивающегося в объеме уплотнения, нарастание болей распирающего характера, флюктуация. Диагноз ставится на основании анамнеза и клинической картины (появление гнойно-воспалительного очага в месте проведения внутримышечных и внутривенных инъекций), данных УЗИ, МРТ мягких тканей. На стадии инфильтрации эффективно консервативное лечение. Сформировавшийся абсцесс вскрывают хирургическим путем и дренируют.
МКБ-10
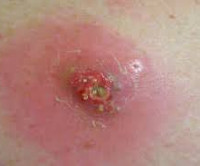
Общие сведения
Случаи постинъекционного абсцедирования мягких тканей встречаются у лиц всех возрастов, чаще у тучных, полных пациентов. Большая часть постинъекционных гнойников развивается в области ягодиц, так как для парентерального введения лекарственных средств ягодичную мышцу используют чаще всего. У детей велика доля абсцессов плеча как следствие проведения прививок. Внутривенное введение наркотиков – наиболее частая причина формирования очага нагноения в области локтевой ямки. Постинъекционные абсцессы этой локализации составляют 69% всех случаев гнойно-воспалительных процессов мягких тканей у наркозависимых.

Причины
- Высокая патогенность микроорганизмов. Разные виды бактерий имеют различную скорость деления клеток и способность противостоять иммунной системе. Золотистый стафилококк или синегнойная палочка чаще вызывают формирование постинъекционного абсцесса, чем условно-патогенные виды, составляющие микрофлору кожи.
- Ослабление иммунитета. Может быть следствием банального сезонного ОРВИ или серьезного сопутствующего заболевания. Вероятность развития абсцессов выше у больных сахарным диабетом, тяжелыми сердечно-сосудистыми, эндокринными, инфекционными заболеваниями.
- Локальное нарушение кровообращения. Этому способствует одномоментное введение значительных объемов раствора в мышцу (более 5 мл), одновременное введение нескольких препаратов в одну ягодицу. Первым признаком абсцедирования является значительное уплотнение в месте уколов. Риск постинъекционного нагноения повышается у лежачих больных, пациентов с пролежнями.
- Местнораздражающее действие лекарств. Спровоцировать гнойное расплавление тканей способны не только бактерии, но и химические вещества. Ошибочное внутримышечное введение препаратов, предназначенных для внутривенных или подкожных вливаний, может вызвать некроз и воспаление. Индивидуальную реакцию может дать препарат, который разрешен для внутримышечного применения, но не подходит конкретному пациенту.
- Нарушение техники инъекций. Факторами развития постинъекционных осложнений служат несоблюдение правил асептики и антисептики, использование неправильного растворителя, слишком быстрое введение растворов, несовместимость разных лекарственных средств. Одним из последствий неправильной техники может стать повреждение сосудов различного диаметра иглой. Сгустки крови являются субстратом для размножения микроорганизмов и формирования постинъекционного абсцесса.
Патогенез
В основе развития воспалительной реакции лежит выход из поврежденных и погибших клеток во внеклеточную среду большого количества лизосомальных ферментов, которые изменяют обмен веществ в патологическом очаге. В зоне некроза обмен веществ замедляется, а в прилегающих к нему областях резко усиливается, что приводит к повышению потребления кислорода и питательных веществ, развитию ацидоза вследствие накопления недоокисленных продуктов: молочной, пировиноградной и других кислот.
Кровоснабжение патологического очага изменяется: усиливается приток крови и замедляется отток. Этим объясняется покраснение пораженной области. Кровеносные сосуды расширяются, повышается проницаемость капилляров для плазмы крови и клеток. В ткани выходят лейкоциты, макрофаги. Локальный приток жидкости приводит к формированию отека. Сдавливание нервных окончаний провоцирует болевые ощущения. Это этап инфильтрата, когда в очаге воспаления гноя еще нет. При благоприятных условиях на этапе инфильтрации изменения обратимы.
На этапе абсцедирования отмершие ткани и погибшие клетки иммунной системы образуют гной. Постинъекционный абсцесс располагается в центре очага воспаления. Сгустки гноя отграничены от здоровых тканей грануляционным валом. Гной не рассасывается. Устранить воспаление можно лишь в том случае, если создать условия для оттока содержимого абсцесса.
Симптомы постинъекционного абсцесса
Патологический очаг формируется в течение нескольких дней. Начало заболевания может пройти незамеченным для пациента в связи с незначительной степенью выраженности симптомов. Замаскировать первые проявления развивающегося гнойного воспаления могут боли и припухлость мест инъекции, обусловленные физиологической реакцией на введение лекарств. Разграничить формирование воспалительного инфильтрата и нормальную для внутримышечных инъекций реакцию можно при внимательном отношении к своим ощущениям.
Боль после укола сразу резкая распирающая, затем ноющая. Интенсивность ее достаточно быстро уменьшается. Боль при зреющем абсцессе постоянно усиливается. В норме уплотнение после уколов достаточно равномерное, температура его не отличается от температуры окружающих областей, кожа над уплотнением обычного цвета. Присоединение воспалительной реакции знаменуется заметным локальным повышением температуры. Нарастание отека и болей в ягодице приводит к тому, что на пораженной стороне невозможно сидеть. Неприятные ощущения усиливаются при ходьбе и выполнении других движений. Надавливание на область абсцесса резко болезненно, тогда как обычное уплотнение можно ощупать, не провоцируя у пациента выраженных неприятных ощущений.
Для постинъекционного абсцесса характерна лихорадка с повышением температуры тела до 39-40 о С. Однако ориентироваться только на этот симптом не стоит. Если воспалительный очаг развивается на фоне продолжающихся инъекций нестероидных противовоспалительных средств, обладающих обезболивающим и жаропонижающим действием, то гипертермия отсутствует.
Осложнения
Бурное развитие инфекции в очаге может спровоцировать образование затеков гноя в межмышечные пространства. Распространение бактерий в тканях вызывает развитие обширных флегмон ягодицы, бедра, плеча. Существует опасность формированием длительно незаживающих свищей мягких тканей и прямокишечных фистул. Прорыв гноя в кровеносное русло становится причиной сепсиса, перикардита, остеомиелита, ДВС-синдрома - в этих случаях даже при назначении адекватного лечения исход для пациента может быть неблагоприятным.
Диагностика
Постановка диагноза не вызывает у консультирующего хирурга сложностей. Характерная пентада признаков воспаления (покраснение, отек, боли, повышение температуры, нарушение функции) в месте выполнения инъекций позволяет быстро определиться с характером патологического процесса. Положительный симптом флюктуации свидетельствует о наличии жидкости в очаге, что является показанием к проведению хирургической операции. Для подтверждения диагноза постинъекционного абсцесса в сомнительных случаях проводят:
Лечение постинъекционного абсцесса
Подходы к лечению абсцессов на этапах инфильтрации и нагноения кардинально различаются. В первом случае показана консервативная терапия, во втором - хирургическая операция. Основные принципы консервативного местного лечения инфильтратов могут быть с успехом применены для быстрого рассасывания постинъекционных уплотнений, не имеющих признаков воспаления.
- Общее лечение. Его объем определяется врачом исходя из клинической картины. Противовоспалительные препараты и антибиотики нацелены на разрешение воспалительного процесса. Дополнительно может быть назначена инфузионная терапия для борьбы с интоксикацией.
- Местная терапия. Предполагает нанесение на пораженную область мази Вишневского или использование компрессов с димексидом. На начальных этапах допускается выполнение йодной сетки. Если улучшения состояния не наступает в течение суток, целесообразно использовать более эффективные препараты.
- Физиотерапия. Все тепловые воздействия под запретом. Эффективны электрофорез противовоспалительных средств, диадинамические токи. Физиотерапевтические процедуры назначаются одновременно с местным и общим противовоспалительным лечением.
- Хирургическая операция.Вскрытие и дренирование гнойной полости проводится под местным обезболиванием. Под общим наркозом операция выполняется при расположении постинъекционного абсцесса глубоко в тканях. В послеоперационном периоде проводится общее и местное консервативное лечение, назначаются физиотерапевтические процедуры.
Прогноз и профилактика
Прогноз постинъекционного нагноения благоприятный при условии своевременного обращения за медицинской помощью. В противном случае возможно развитие осложнений заболевания. Самопроизвольное вскрытие и опорожнение глубокого абсцесса невозможно, а без эвакуации гноя из полости выздоровление не наступает. Хирургическое вскрытие гнойника позволяет решить проблему за один день.
Профилактика постинъекционных осложнений предполагает введение лекарств парентерально в условиях лечебных учреждений медицинским персоналом, отказ от самолечения. Места введения растворов при курсовом назначении целесообразно менять: если на ягодицах уже сформировались уплотнения, можно вводить лекарства в мышцы передней поверхности бедра. Нельзя вводить средства для в/в инфузий в мышцы, даже если вены тонкие и ломкие. Инъекционный курс желательно сделать максимально коротким, продолжив лечение приемом таблеток.
1. Хирургическое лечение постинъекционных абсцессов мягких тканей и фармакологические возможности в повышении эффективности и безопасности инъекций: Автореферат диссертации/ Елхов И.В. - 2007.
2. Постинъекционные кровоподтеки, инфильтраты, некрозы и абсцессы/ Ураков А.Л., Уракова Н.А.// Современные проблемы науки и образования. - 2012 - №5.
3. Локальные постинъекционные осложнения или медикаментозноеятрогенное заболевание - инъекционная болезнь/ Уракова Н.А., Ураков А.Л.// Проблемы экспертизы в медицине. - 2014.
4. Лечение постинъекционных инфильтратов, абсцессов и флегмон/ Колб Л.И.// Военная медицина. - 2009 - №1.
Возникновение абсцесса после укола не считается редким явлением. Это осложнение, которое требует лечения, иначе процесс может привести к заражению крови. Уколы в медицине при различных заболеваниях назначаются довольно часто, поэтому данная тема всегда будет актуальной. Следует рассмотреть, какие симптомы могут указать человеку на возникновение абсцесса, сколько стоит внутримышечный укол на дому и что рекомендуется предпринять, чтобы подавить болезненные ощущения.

Выезд оплачивается отдельно - от 550 рублей
Причины воспаления места укола
Уколы в медицине считаются регулярной процедурой за счет того, что лекарство обходит пищеварительный тракт и действует максимально быстро, попадая в кровь. Появление абсцесса после инъекций считается отдельным осложнением и требует определенного вида лечения. При диагностике необходимо осмотреть пораженное место и отличить абсцесс от флегмоны. Эти процессы достаточно схожи, с единственным отличием, что флегмона не имеет границ и капсулы, которая соединяется со здоровой тканью.
Возникновение абсцесса после укола возможно по следующим причинам:
- сделанный неправильно укол;
- несоблюдение санитарно-гигиенических норм;
- прокол кровеносного сосуда;
- пролежни;
- аллергические реакции;
- несоблюдение правил гигиены;
- чрезмерное количество уколов разного содержания;
- тяжелые хронические заболевания.
Чтобы избежать случайных проблем, рекомендуется следить за всеми возможными нарушениями медицинского персонала при введении инъекций и требовать соблюдения норм и правил. Это поможет пациенту уберечь себя от серьезных последствий и осложнений. При вызове медсестры на дом уколы следует проверять по сроку годности и по целостности упаковки.
Еще одной ошибкой, допускаемой медицинским персоналом, принято считать неправильное использование препарата. Некоторые медикаменты предназначены для определенного вида инъекций (внутривенно, внутримышечно). При неверном введении пациенту укола могут возникнуть проблемы, приводящие к абсцессу.
Стоит помнить, что врачи не рекомендуют делать уколы самостоятельно. Неправильная техника по причине неудобства приведет к воспалению кожи.
Симптомы и признаки возникновения абсцесса
Первые признаки абсцесса можно заметить в самом начале заражения. Появляется уплотнение, которое не имеет контуров, а затем наступают болезненные ощущения с отеком и образованием подвижной капсулы.
Симптомы абсцесса зависят от серьезности ситуации. В случае, если заражение находится глубоко, человек будет чувствовать сильную боль при давлении на это место. В такой ситуации наглядно увидеть признаки абсцесса будет проблематично. Основными симптомами данного осложнения принято считать:
- опухшее место укола;
- раздражение и покраснение;
- боль при надавливании;
- присутствие жидкости в ткани;
- повышенная температура тела в месте укола;
- в сложных ситуациях возможно образование свищей.
Выезд оплачивается отдельно - от 550 рублей
Также врачи выделяют несколько общих признаков появления абсцесса после укола:
- высокая температура тела;
- сильная слабость;
- быстрое наступление усталости;
- потливость;
- раздражительность;
- отказ от приема пищи.

Стоит понимать, что возникновение абсцесса — опасная ситуация, лечение которой нельзя откладывать даже на несколько дней. При заражении в уплотнении образуется множество вредоносных бактерий, которые несут критическую угрозу здоровью. В случае, если мембрана с жидкостью прорвется, бактерии прямым путем попадают в кровь и вызывают заражение всего организма.
Если абсцесс появляется на бедре, человек ощущает сильные болезненные проявления за счет большого количества нервных окончаний в данной области. Здесь к образованию уплотнения может добавиться спазм мышцы. Стоит отметить, что процесс проходит достаточно быстро, поэтому своевременное лечение поможет решить проблему без наступления осложнений.
Прежде чем доверять человеку делать уколы на дому в Москве, рекомендуется проверить удостоверение и документы, подтверждающие квалификацию медицинского работника.
Как избавиться от боли при возникновении абсцесса и его диагностировать
При обнаружении признаков абсцесса первым делом необходимо обратиться за медицинской помощью. Начальный этап — диагностика осложнения. Для этого требуется сдать следующие анализы:
- анализ крови;
- анализ мочи;
- бактериологические посевы;
- посев на микрофлору;
- ультразвуковое обследование (при хронической патологии).
При наличии явных осложнений по решению врача может быть дополнительно назначена томография. При осмотре пациента,специалист обязан проверить лимфатические узлы, которые находятся в непосредственной близости к месту воспаления. Их увеличенные размеры считаются нормальным явлением, но они не должны быть болезненными. В случае возникновения болей существует вероятность лимфаденита — осложнения, которое говорит о распространении заражения по организму.

Лечение и профилактика осложнений при абсцессе
Категорически не рекомендуется заниматься самолечением. Любое воспаление считается опасным для здоровья человека, а при лечении абсцесса необходимо обращаться к врачам. В большинстве случаев без осложнений применяется консервативное лечение. Начальным этапом до обращения в медицинское учреждение послужит прикладывание холодных компрессов, которые должны повлиять на рассасывание гнойного уплотнения.
В том случае, если данный метод не приносит улучшений, но и состояние раны не ухудшается, холодные компрессы меняются на теплые (грелка). Так как заражение вызвано различными бактериями, любой врач обязан прописать пациенту антибактериальные препараты. В случае осложнений или большого объема пораженного кожаного покрова применяется хирургическое вмешательство со вскрытием раны.

Антибактериальными средствами могут быть таблетки, мазь или уколы. Для того, чтобы назначить лекарство, должны быть взяты пробные посевы гнойной массы абсцесса. Исходя из полученных результатов и учитывая индивидуальное восприятие компонентов препарата, лечащий врач выписывает комплексное лечение пациенту.
Преимущество использования мази в том, что она оказывает влияние только в зоне воспаления и не поступает в кровоток. Стоит отметить, что при наличии сахарного диабета необходимо принимать дополнительные препараты, которые будут регулировать обмен веществ в организме.
Для уколов лучшим вариантом будет вызов медсестры, предварительно уточнив стоимость уколов на дому. Не стоит пытаться делать уколы самостоятельно, свое здоровье лучше доверить медицинскому работнику, имеющему опыт по введению инъекций. Также в лечении нарывов могут помочь препараты местного действия. Любые противовоспалительные мази со временем снимут отеки и остановят процесс заражения здоровой ткани.
Какие меры необходимо предпринимать при абсцессе
Выбор методов лечения напрямую зависит от стадии поражения кожных покровов. Если патология образовалась на начальном этапе, можно попробовать народные средства, однако нет абсолютной уверенности, что это обязательно даст результат. В основном применяется медикаментозный способ лечения, и в большинстве случаев он успешно решает проблему.
Оперативное вмешательство хирурга необходимо в отдельных ситуациях при резком развитии осложнения, когда препараты не оказывают нужного действия, а инфекция продолжает распространяться. В некоторых ситуациях требуется обязательная госпитализация пациента. Это возможно при серьезных фоновых заболеваниях, которые могут вызывать риски серьезных осложнений. Также госпитализацию рекомендуют при близости крупных кровеносных сосудов к очагу заражения.

Еще одним средством, которое поможет в борьбе с абсцессом, можно считать физиопроцедуры. Особенно эффективен в этом случае электрофорез, который за счет динамических токов способен устранить воспаление. Чтобы избежать образования инфильтратов (скопление клеточных элементов с кровью и лимфой), следует придерживаться следующих правил:
- Соблюдение дозировки и точности применения лекарств.
- Правильное введение инъекций. Игла должна входить в мягкие ткани и достигать мышцы.
- Не делать уколы в одну точку постоянно.
- Соблюдение гигиены с использованием одноразовых перчаток при инъекции.
- Массировать место укола для быстрого всасывания препарата.
- Правильно определять место для укола.
При наличии возможностей рекомендуется вызывать опытного медицинского сотрудника на дом. Для этого необходимо уточнить, сколько стоит внутримышечный укол на дому. Услуги постоянного и проверенного специалиста сохранят вам здоровье и избавят от нервных переживаний о возможных последствиях некачественного укола.

Абсцесс после укола может возникнуть у любого, кто хоть раз в жизни подвергался этой малоприятной процедуре. При правильном проведении внутримышечной инъекции риск развития абсцесса минимален. Однако бывают ситуации, когда на месту укола может появляться уплотнение, которое долго не рассасывается.
В худшем случае место введения инъекции может покраснеть и воспалиться, в этом месте начинает скапливаться гной, который окружен капсулой. Затягивать с обращением к врачу в таком случае не следует.
Полезная информация по теме:
- Лечение абсцесса
- Вскрытие абсцесса
- Гнойный абсцесс
- Абсцесс ягодицы
- Удаление абсцесса
- Абсцесс у беременных
- Абсцесс бартолиновой железы
- Абсцесс у ребенка
- Абсцесс пальца
- Пункция абсцесса
- Кожный абсцесс
- Причины абсцесса
Какие симптомы характерны
Абсцесс после укола не представляет трудностей для диагностики в подавляющем большинстве случаев. Признаки развития абсцесса могут быть следующими:
- Через несколько дней после инъекции появляется уплотнение и отек мягкой ткани. При пальпации отмечается болезненность в месте укола. Эти симптомы могут пройти самопроизвольно спустя несколько дней. В этой стадии возможно помочь пациенту домашними средствами.
- Боль в месте укола становится все интенсивнее и усиливается при перемене положения тела, попытке сесть, прикосновении. Иногда больные жалуются, что боль пронизывается до костей.
- Кожа в месте инъекции краснеет, отекает, становится горячей. Возможно повышение общей температуры тела.
- При ощупывании места укола обнаруживается уплотнение с очагом размягчения и флуктуации в центре.
Своевременное обращение за медицинской помощью в нашу клинику поможет излечить неприятные последствия инъекции. Заниматься лечением на стадии образования абсцесса должен только хирург.
Полезная информация о приеме хирурга в клинике:
- Как подготовиться к приему хирурга
- Какие болезни лечит хирург
- Вызов хирурга на дом
- Хирургическая помощь в клинике
- Хирургическая помощь на дому
- С какими симптомами нужно обратиться к хирургу
- Лечение хирургических заболеваний
- Лечение патологий кишечника
- Лечение кожных хирургических патологий
- Лечение пролежней и некрозов
- Лечение паразитарных заболеваний
- Лечение воспалительных процессов мягких тканей
- Лечение заболеваний опорно-двигательной системы
- Диагностика хирургических заболеваний
Причины развития абсцессов после укола
Любая внутримышечная инъекция является инвазивной процедурой. Такое вмешательство нарушает целостность кожных покровов и запускает целую цепь патологических изменений. Как правило, причиной абсцесса бывает неправильная постановка инъекций с нарушением правил асептики и антисептики. Часто такие осложнения происходят, если инъекция была приведена в домашних условиях.
Предрасполагающими факторами развития абсцесса служит снижение иммунитета и резкое ослабление организма.

Правильным способом постановки инъекции служит введение иглы в верхний наружный квадрант ягодицы. Допустимо введение лекарства в мышечную толщу на плече или бедре. Если игла шприца попадает в крупный кровеносный сосуд, происходит кровоизлияние в мягкие ткани, которое способно привести к развитию абсцесса. Ряд лекарственных средств может обладать раздражающим действием на ткани, при введении не в мышцу, а в подкожно-жировую клетчатку также способен привести к образованию абсцесса.
Если ранка на месте введения лекарства была расчесана, это могло послужить входными воротами для инфекции и вызвать нагноительный процесс.
С какими симптомами обращаются к хирургу:
- Наличие грыжевого выпячивания
- Кинжальные боли в животе
- Вздутие живота
- Боль в правом подреберье
- Горечь во рту
- Тошнота
- Наличие новообразований на коже
- Отеки и покраснения кожи
- Переломы костей и ушибы
- Раны любой локализации
- Рвота
- Увеличение и болезненность лимфоузлов
Как лечить абсцесс
Устранение абсцесса производит хирург. Если не обратиться своевременно за медицинской помощью, это может привести к еще более тяжелым последствиям для пациента.
- Если воспалительный процесс носит инфильтративный негнойный характер, применяется консервативное лечение. Назначаются физиопроцедуры, рассасывающие препараты, согревающие компрессы. Место инъекции рекомендуется смазывать спиртовым раствором йода.
- Если в месте воспаления начал образовываться гной, врач нашей клиники проведет пункцию, удалит скопившийся гной и промоет полость.
- При глубоком расположении абсцесса проводится оперативное лечение. На месте абсцесса проводится разрез, полость промывается и дренируется.
- При обширном процессе и симптомах общей интоксикации назначается лечение антибиотиками, иммуномодуляторами, витаминами.
Квалифицированные специалисты нашей клиники осуществляют лечение гнойных воспалительных заболеваний с применением самых эффективных и безопасных методов и лекарственных препаратов.
Читайте также:

