Интоксикации у детей при кашле
Обновлено: 25.04.2024
При дифференциальной диагностике кашля очень важно различать его временные характеристики: остро возникший кашель; затяжной кашель, длящийся три и более недель после острого эпизода; рецидивирующий, возникающий периодически; длительный постоянный кашель.
Виды кашля
Остро возникший кашель. Характерен для острого вирусного катара верхних дыхательных путей, а также для воспаления в гортани (ларингит, круп), трахее (трахеит), бронхах (бронхит) и легких (пневмонии). При поражении дыхательной трубки кашель вначале сухой, непродуктивный — не ведет к отхождению мокроты и субъективно ощущается как навязчивый. При ларингите и трахеите он нередко приобретает лающий характер и металлический обертон. Сухой кашель сопровождает першение в горле при ларингите. При пневмонии кашель обычно бывает влажным с первых часов болезни, его нередко описывают как глубокий.
Влажный кашель характерен для развернутой картины бронхита, его толчки заканчиваются отхождением мокроты (у маленьких детей это воспринимается на слух), возникая вновь при ее накоплении. Отхождение мокроты субъективно воспринимается как облегчение.
В дифференциальной диагностике остро возникшего кашля важно убедиться в его связи с инфекцией (повышение температуры, наличие катарального синдрома). У ребенка с признаками острой респираторно-вирусной инфекции (ОРВИ) осиплость голоса, затруднение вдоха указывают на поражение гортани с возможной угрозой асфиксии (круп). Влажные хрипы в обоих легких указывают на бронхит: у старших детей они обычно крупно- и среднепузырчатые, у маленьких нередко мелкопузырчатые, что позволяет поставить диагноз бронхиолита.
Спастический кашель характерен для бронхиальной астмы, а у детей первых лет жизни — при остром обструктивном бронхите или бронхиолите. При этих формах хрипы сопровождаются удлинением выдоха, что свидетельствует о наличии бронхиальной обструкции. Спастический кашель обычно малопродуктивен, навязчив, часто имеет в конце свистящий обертон.
В случае внезапного появления кашля, в том числе спастического, без признаков ОРВИ, следует подумать и об инородном теле в дыхательных путях, особенно у ребенка, ранее не имевшего спастического кашля. Для него характерен приступ коклюшеподобного кашля — навязчивого, но не сопровождающегося репризами. Такой кашель может длиться непродолжительное время, при продвижении инородного тела в более мелкие бронхи кашель может прекратиться. Инородное тело сопровождается часто вздутием одного легкого, над которым выслушивается ослабление дыхания и, нередко, свистящий выдох; при таких симптомах показана бронхоскопия.
Затяжной кашель (более 2 недель). Наблюдается достаточно часто, обычно после острого бронхита. Чаще всего он связан не столько с воспалительным процессом как таковым, сколько с постинфекционной гиперпродукцией мокроты и, нередко, с гиперчувствительностью кашлевых рецепторов. В расшифровке такого кашля важен учет возраста ребенка.
Кашель при приеме пищи наблюдается и при наличии бронхопищеводного свища, отличительная его особенность — отделение обильной пенистой мокроты; наличие этого симптома требует проведения контрастного исследования пищевода и эзофагоскопии.
Для детей, имеющих, помимо дисфагии, желудочно-пищеводный рефлюкс, характерны приступы кашля во время сна. Обнаружение мокрой подушки подтверждает этот диагноз.
Затяжной кашель у детей раннего и дошкольного возраста нередко вызывается затеканием слизи в гортань из носоглотки при длительно текущем назофарингите, аденоидите, гипертрофии аденоидов; в отличие от кашля при бронхите, он не сопровождается хрипами в легких, часто имеет характер поверхностного и исчезает при лечении процесса в носоглотке. Затяжной эпизод бронхита с кашлем в течение 2–4 недель обычен для дошкольников с рецидивирующим бронхитом.
Затяжной сухой кашель у детей школьного возраста и подростков, который может длиться до 6 недель, нередок при трахеите или трахеобронхите, развивающихся при некоторых респираторно-вирусных инфекциях (РС-, рино-, парагриппозные вирусы). Он часто болезненный, приступообразный, приступ заканчивается отхождением комочка плотной слизи (фибринозные наложения). Специальными исследованиями, однако, было показано, что среди кашляющих более 2 недель детей этого возраста 25% и более переносят коклюш в характерной для них атипичной форме — без выраженной приступообразности и реприз.
Такое течение коклюша характерно как для не полностью привитых детей, так и детей, получивших 3 прививки и ревакцинацию в 18 месяцев. Дело в том, что противококлюшный иммунитет постепенно угасает и через 5–6 лет — к школьному возрасту — большинство привитых становятся восприимчивыми к этой инфекции. Атипичное ее течение у них способствует поздней диагностике (если вообще она проводилась) и распространению инфекции и заражению грудных детей, еще полностью не получивших всех прививок.
Затяжной кашель у подростков с коклюшем отличается отсутствием хрипов в легких, он обычно не усиливается и не приобретает специфического характера, как у не привитых. Иногда, однако, удается при давлении пальцами на трахею или шпателем на корень языка вызвать подобие коклюшного кашлевого толчка с высовыванием языка, покраснением лица, реже с типичной репризой. Бактериологический диагноз коклюша у этих детей редко удается, более надежно определение в крови антитоксических антител, которые у заболевших, в отличие от привитых, присутствуют в высоких титрах.
Рецидивирующий кашель. Характерен, прежде всего, для больных бронхиальной астмой — это одна из частых жалоб родителей детей, у которых диагноз астмы еще не установлен. Кашель, сопровождающий почти каждый эпизод ОРВИ, характерен и для рецидивирующего бронхита — он обычно влажный, затяжной, его длительность превышает 2 недели, он не сопровождается явными признаками бронхоспазма, который, однако, нередко выявляется при исследовании функции внешнего дыхания (ФВД) (проба с бронходилататорами).
Длительный, постоянный кашель. Наблюдается при хронических болезнях органов дыхания, что сразу же отличает его от описанных выше видов кашля. Конечно, он может усиливаться или ослабевать в отдельные периоды времени, но принципиально важно, что ребенок практически постоянно кашляет.
При муковисцидозе кашель часто бывает навязчивым и мучительным из-за вязкости мокроты, нередко сопровождается признаками обструкции. Диагноз нетруден при наличии других проявлений муковисцидоза — похудания, полифекалии, барабанных пальцев и др., однако существуют более легкие формы этой болезни, так что исследование электролитов пота показано у всех детей с постоянным кашлем.
Постоянный сухой кашель с изменением голоса может указывать на папилломатоз гортани. Сухой кашель, сопровождающийся одышкой, деформацией грудной клетки, признаками легочного сердца, барабанными пальцами характерен для фиброзирующего альвеолита.
Особого внимания заслуживает психогенный кашель, для которого также типичен постоянный кашель. Это обычно сухой с металлическим оттенком кашель, который наблюдается только в дневное время и исчезает во сне, его отличительная особенность — регулярность и высокая частота (до 4–8 раз в минуту), прекращение во время еды и разговора. Психогенный кашель возникает обычно как реакция на стрессовые ситуации в семье и школе, становясь затем привычным, он часто начинается во время ОРЗ, приобретая довольно быстро описанный выше характер. У части детей такой кашель имеет характер тика или проявления обсцессивно-компульсивного расстройства (синдром Жиля де ля Туретта).
Некоторые виды кашля отличаются по своему характеру.
Битональный кашель (низкий, затем высокий тоны). Возникает при туберкулезных грануляциях из лимфобронхиального свища, иногда при инородных телах крупных бронхов. Является показанием для бронхоскопии.
Кашель при глубоком вдохе. Сопровождается болью, указывает на раздражение плевры; он проходит после обезболивания (кодеин, Промедол). Такой же кашель при рестриктивных процессах связан с повышением ригидности легких (аллергический альвеолит). Глубокий вдох вызывает кашель и у детей с астмой — он возникает как следствие бронхиальной гиперреактивности; поверхностное дыхание является составной частью ряда систем лечебной физкультуры (ЛФК), используемых для лечения астмы.
Ночной кашель. Характерен для бронхиальной астмы, он возникает обычно ближе к утру вследствие усиления бронхоспазма; нередко он указывает на аллергию к перу в подушке. У ряда детей ночной кашель представляет собой эквивалент астмы, поэтому таких детей надо обследовать соответственно. Ночной кашель наблюдается также при желудочно-пищеводном рефлюксе, старшие дети при этом жалуются на изжогу. Довольно часто ночной кашель возникает у детей с синуситом или аденоидитом вследствие попадания слизи в гортань и подсыхания слизистой при дыхании ртом.
Кашель при физической нагрузке — признак гиперреактивности бронхов, наблюдается у значительной части больных бронхиальной астмой.
Кашель с синкопами — кратковременной потерей сознания — возникает из-за снижения венозного притока при повышении внутригрудного давления и, вследствие этого, уменьшения сердечного выброса; состояние доброкачественное, кроме противокашлевых средств лечения не требует.
Лечение кашля
Борьба с кашлем ведется человечеством с незапамятных времен — даже сейчас, когда мы знаем о кашле так много, и родители, и многие педиатры рассматривают кашель как нежелательный симптом и стремятся его прекратить. Жалобы на кашель и настойчивые просьбы родителей лечить кашель связаны, по-видимому, не только с тем, что кашель — наглядный признак нездоровья ребенка. Субъективно кашель находящегося рядом или в близком окружении человека воспринимается как раздражающий, нервирующий феномен. Отсюда и стремление прекратить кашель во что бы ни стало.
Антибиотики. Прежде всего, важно уяснить, что наличие кашля само по себе не является поводом для антибактериальной терапии. Она проводится только при доказанной бактериальной инфекции верхних дыхательных путей (отит, синусит, стрептококковая ангина) и поражении легких (пневмония, в т. ч. хроническая, муковисцидоз, пороки развития легких). В отношении острых бронхитов доказано, что антибактериальная терапия оправдана лишь при микоплазменной и хламидийной этиологии (10–15% от общего числа бронхитов, чаще в школьном возрасте), тогда как основная масса бронхитов, в т. ч. обструктивных, — вирусные заболевания.
Антибактериальное лечение коклюша, в т. ч. протекающего в виде длительного кашля при раннем начале (в первые 7–10 дней) может оборвать клинические проявления. В более поздние сроки ожидать большого эффекта от антибиотиков трудно, однако такое лечение в течение 2–3 дней прекращает бацилловыделение, так что оно вполне оправдано с эпидемиологической точки зрения. Доказанной эффективностью обладают эритромицин (50 мг/кг/сут) и кларитромицин (15 мг/кг/сут) в течение 10–14 дней или азитромицин (10 мг/кг/сут) 5 дней.
В литературе опубликованы, прежде всего отоларингологами, данные о применении местного антибиотика фузафунгина (Биопарокса) после операций тонзилло- и аденотомии, а также при аденоидитах, ОРВИ. Препарат обладает также местным противовоспалительным действием. С учетом того, что при ОРВИ происходит размножение пневмококков и гемофильной палочки, у детей группы риска его применение может быть оправдано. Однако при доказанных бактериальных инфекциях (стрептококковая ангина, отит и др.) Биопарокс не заменяет системных антибиотиков.
Лечение ларингита. При сопровождающем ларингит лающем кашле принято проводить ингаляции горячим паром — например, в ванной комнате с открытым краном горячей воды. Однако доказано, что этот вид лечения неэффективен как при крупе, так и при бронхитах. Метаанализ многочисленных исследований по лечению крупа показал, что наиболее эффективно предотвращает развитие (или прогрессирование) стеноза гортани в/м введение дексаметазона (0,6 мг/кг) или, в более легких случаях, ингаляции будесонида (Пульмикорта). Эти средства способствуют и быстрому прекращению кашля.
В тех случаях, когда приходится назначать лекарственные средства от фарингита, с учетом того, что большинство средств содержит антисептики, нарушающие биоценоз полости рта, предпочтительно использовать ингаляции Биопарокса — бактериостатика, обладающего также противовоспалительными эффектами.
При влажном кашле подавление кашля недопустимо, так что вмешательство оправдано только при затрудненной эвакуации мокроты. Эффективность отхаркивающих средств (в основном, растительного происхождения) ставится под большое сомнение; к тому же их применение у маленьких детей может сопровождаться аллергической реакцией и рвотой. Тем не менее, эти средства (препараты мяты, алтея, солодки, душицы, мать-и-мачехи, аниса, багульника, чабреца и др.) применяют широко, что может быть оправдано их дешевизной и безопасностью (табл. 2). А вот использование дорогостоящих форм таких средств, хотя бы и содержащих экстракты экзотических растений (травы Гренландии, квебрахо, листья плюща), оправдано быть не может. Растирания грудной клетки препаратами, содержащими эфирные масла (эвкалипт, хвоя и др.) и бальзамы, которые всасываются кожей, не более эффективны, чем отхаркивающие.
В продаже имеются комбинированные средства, содержащие как отхаркивающие, так и противокашлевые средства (Бронхолитин, Туссин и др.) (табл. 1). Идея их создания — сделать кашель более редким, но более продуктивным, что должно успокаивать родителей. Эти комбинации также не имеют доказанной эффективности у детей, а вот их проверка у взрослых больных показала, что такие комбинации не улучшают отхождение мокроты, но существенно снижают показатели ФВД. Вряд ли после этого можно серьезно рекомендовать эти средства в практику.
Муколитики. Более оправдано применение муколитиков, особенно при хронических заболеваниях, сопровождающихся обилием вязкой мокроты (муковисцидоз, хроническая пневмония, пороки развития бронхов). Наиболее выражено муколитическое действие у N-ацетилцистеина, который в детской практике применяется, в основном, при муковисцидозе и хронических легочных нагноениях. Однако и его трудно отнести к незаменимым препаратам: например, в США у больных муковисцидозом ацетилцистеин применяют относительно редко, отдавая предпочтение вибромассажу. При наличии гнойной мокроты у больных муковисцидозом показан Пульмозим (дорназа-альфа), расщепляющий ДНК, накапливающуюся в мокроте при распаде клеточных элементов (табл. 3). Применение этих средств допустимо лишь в условиях, где можно провести постуральный дренаж после их введения.
При острых и рецидивирующих бронхитах улучшение мукоцилиарного транспорта лучше достигается с помощью карбоцистеина и амброксола, последний может использоваться как внутрь, так и в виде аэрозоля — у детей, получающих ингаляции симпатомиметика по поводу обструктивного бронхита.
Подавление кашля, сопровождающего обструктивный синдром, также не является самоцелью — применение симпатомиметиков, ликвидируя бронхоспазм, способствуют и прекращению кашля (табл. 4). При астматическом статусе, сопровождающемся формированием слепков бронхов, попытки применения N-ацетилцистеина могут привести к усилению бронхоспазма.
Противовоспалительные средства. Использование местно действующих ингаляционных кортикостероидов (ИКС) составляет основу терапии среднетяжелой и тяжелой бронхиальной астмы. Используют как дозированные ингаляторы (беклометазон, будесонид, флутиказон), так и растворы для небулайзера с будесонидом (Пульмикорт), особенно у детей до 3–5 лет (табл. 5). Подавляя воспаление в слизистой бронхов, ИКС способствуют прекращению вызываемого им кашля.
ИКС могут применяться и при респираторных инфекциях более тяжелого течения, при которых кашель связан, в первую очередь, с воспалительным процессом в слизистой оболочке бронхов. В частности, применение этих средств в судорожном периоде коклюша снижает частоту приступов кашля и его интенсивность. ИКС (вместе с симпатомиметиками) могут применяться при лечении обструктивного бронхита (особенно рецидива РОБ) у маленьких детей. И хотя ИКС не сокращает длительность заболевания, они оказывают положительное влияние на тяжесть острого периода; есть также данные о снижении частоты рецидивов обструкции при продолжении лечения ИКС в течение 2–4 недель после окончания острого периода. При длительном кашле на почве трахеита ИКС также часто приносят стойкое облегчение.
Лечение психогенного кашля. Детям с психогенным кашлем обычно не помогают противокашлевые средства, отхаркивающие, муко- и спазмолитики. Их лечение (после исключения возможной органической причины кашля) обычно требует назначения нейролептиков, гипнотерапии и проводится совместно с психоневрологами. При наличии расстройств компульсивно-обсцессивного типа есть опыт использования медленно нарастающих доз Клофелина. Лечение требует обычно значительного времени (многие месяцы), хотя в отдельных случаях кашель может внезапно исчезать и начинаться снова (в отдельных случаях в виде навязчивого чихания).
В. К. Таточенко, доктор медицинских наук, профессор
НЦЗД РАМН, Москва
Почему у ребенка не проходит сухой кашель? Дополнительное обследование при надсадном кашле
Простудные заболевания - весьма частое явление в детском возрасте. Обычно серьезных проблем не возникает, но бывает и так, что у ребенка долго не проходит сухой кашель. Что он может означать, и как следует вести себя родителям при таком симптоме у малыша? Давайте разберемся, как отличается сухой кашель при различных заболеваниях, и какие дополнительные обследования имеет смысл пройти.
Первое, что приходит на ум - инфекционные заболевания. Да, они нередко становятся причиной надсадного сухого кашля. Особенно часто он появляется при простуде, вызванной вирусами гриппа или парагриппа. При ОРВИ воспалительный процесс затрагивает не только верхние дыхательные пути. Он также распространяется на трахею и крупные бронхи, что обусловливает боль за грудиной, возникающую при сухом кашле.
При тяжелом течении заболевания у детей до трех лет иногда развивается синдром крупа - результат отека слизистой оболочки гортани и глотки. Из-за этого надсадный кашель приобретает "лающий" характер, голос становится сиплым, а дыхание хриплым. Хрипы при дыхании, которые становятся слышны даже на расстоянии - признак опасности. В таком случае обязательно следует вызвать врача, как и в случае появления одышки.
Риновирусная инфекция несколько отличается по типу течения. Первые признаки - легкий озноб, чихание и ощущение "царапания" в горле. Позже присоединяется заложенность носа, затем из-за насморка ребенок перестает дышать через нос. На данном этапе возникает воспаление трахеи и бронхов, что характеризуется непродуктивным кашлем.

Важно понимать, что кашель при гриппе может продолжаться в течение недели, но со временем сухой кашель должен переходить во влажный. Иначе говоря, на третий день в норме уже начинается отхождение мокроты. Если этого не происходит, имеет смысл обратиться к врачу и рассказать все симптомы заболевания. Для установления возбудителя вирусной инфекции используются методы экспресс-диагностики. Также при подозрении на пневмонию, возбудителей которой может быть множество, врач назначит рентгенографию грудной клетки, возможно также взятие мокроты на посев.
Непродуктивный кашель является одним из симптомов аденоидов - разрастания и воспаления глоточных миндалин. При этом носовое дыхание часто нарушено, имеют место слизистые и гнойные выделения из носовых ходов. Сухой кашель становится хроническим. Естественно, что его полное устранение подразумевает лечение аденоидов. Врач определит степень развития заболевания при осмотре. Возможно, потребуется взять мазок, чтобы установить возбудителя и его чувствительность к антибиотикам.
Синусит (воспаление околоносовых пазух) - еще одна причина надсадного кашля. Очень часто он возникает именно ночью, сопровождается гнойными и слизистыми выделениями из носа, а также головной и лицевой болью. При подозрении на синусит врач не только осматривает ребенка и слизистую носа, а также назначает рентген черепа, на котором воспаленные пазухи выглядят затемненными.
Иногда столь неприятный симптом может быть признаком не инфекции, а кашлевой формой бронхиальной астмы. Наблюдательные родители сразу заподозрят неладное, ведь назойливый сухой кашель при астме не сопровождается повышением температуры и признаками интоксикации, он часто носит приступообразный характер, усиливается после физической нагрузки, на сухом и холодном воздухе, сопровождается одышкой, которую ребенок характеризует как затрудненный выдох. При этом может выделяться ничтожное количество прозрачной, стекловидной мокроты. Антибиотики и противовирусные препараты в таком случае не помогают, а если сделать анализ крови, то признаков воспалительного процесса не будет выявлено.

В качестве уточнения диагноза ребенку могут назначить ингаляционные кортикостероиды (к примеру, пульмикорт), которые значительно улучшают состояние. В некоторых случаях берут мокроту на микроскопическое исследование. Также с диагностической целью врач назначает бронхофонографию. Это простое и безопасное исследование позволяет оценить дыхательную функцию ребенка на основе изучения звуков дыхательной волны.
В некоторых случаях навязчивый сухой кашель выступает как аллергическая реакция на прием лекарственных препаратов. Он может продолжаться до трех недель, при этом никаких признаков инфекции, как и при астме, нет. Температура, озноб, слабость, признаки воспалительного процесса в анализе крови отсутствуют. К сухому аллергическому кашлю может присоединяться заложенность носа. Такой кашель нередко провоцируется приемом антибиотиков ряда пенициллинов, особенно у детей первых лет жизни, витаминов группы В, пивных дрожжей. Впрочем, любое лекарственное средство может стать причиной появления этого симптома, ведь на все медикаменты каждый организм реагирует по-разному. Врач, скорее всего, порекомендует отказаться от такого препарата, что и повлечет за собой улучшение состояния, кашель пройдет. То же относится к средствам народной медицины. Например, сосновые шишки и почки, цветки липы, ромашка, мать-и-мачеха, шиповник, тысячелистник и другое растительное сырье может усиливать сухой кашель или провоцировать его появление.
Конечно, аллергический кашель может возникнуть на любой раздражитель: шерсть, духи, пыль, моющие средства. Понаблюдайте, в какой обстановке развился сухой кашель, помогает ли проветривание помещения или переход в другую комнату? Так вы быстро найдет причину неприятного симптома.
Иногда в основе сухого кашля лежат врожденные пороки сердечнососудистой системы, в таком случае кашель еще называют "сердечным". Конечно, никаких признаков инфекционного процесса здесь тоже не будет. Кашель усиливается при физической нагрузке, сопровождается одышкой и бледно-синеватой окраской губ, кожных покровов. Диагностика таких пороков обычно не составляет труда, диагноз можно предположить после осмотра, выслушивания сердца и оценке пульса.
- Вернуться в оглавление раздела "Пульмонология."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Кашель является самым частым симптомом острых респираторных заболеваний (ОРЗ) у детей. Безусловно, кашель — это защитный рефлекс, направленный на восстановление проходимости дыхательных путей, однако эффективность кашля в значительной степени зависи
Кашель является самым частым симптомом острых респираторных заболеваний (ОРЗ) у детей. Безусловно, кашель — это защитный рефлекс, направленный на восстановление проходимости дыхательных путей, однако эффективность кашля в значительной степени зависит от реологических свойств мокроты. В то же время для воспалительных заболеваний респираторного тракта характерно увеличение вязкости мокроты и снижение мукоцилиарного клиренса. Кроме того, гиперсекреция вязкой слизи, отек и бронхоспазм приводят к развитию бронхообструктивного синдрома, который ухудшает течение и прогноз болезни. Поэтому основной целью терапии острых респираторных заболеваний, сопровождающихся кашлем, является разжижение мокроты, снижение ее адгезивных свойств и облегчение эвакуации [2, 3, 4].
Все пациенты имели схожую клиническую картину респираторной инфекции, протекающую с катаральными явлениями, признаками интоксикации, лихорадкой, приступообразным малопродуктивным кашлем. У 65 детей (24,7%) отмечались клинические признаки острого обструктивного бронхита, у 74 пациентов (28%) — острого стенозирующего ларинготрахеита (синдром крупа). Длительность заболевания на момент начала исследования у 2/3 детей составила 1–2 дня, у остальных — не более 6 суток.
Таким образом, критериями включения в исследование явилось наличие малопродуктивного кашля у детей с острыми респираторными вирусными инфекциями (ОРВИ), а критериями исключения — применение других мукоактивных препаратов менее чем за 14 дней до начала исследования, тяжелое течение бронхообструктивного синдрома с выраженными проявлениями дыхательной недостаточности и анамнестические данные о непереносимости препаратов из листьев плюща.
Острая респираторная инфекция у наблюдаемых нами детей была вирусной или вирусно-бактериальной этиологии и протекала с клиническими проявлениями острого бронхита и/или ларинготрахеита. Ведущими клиническими симптомами заболевания были кашель, преимущественно малопродуктивный, симптомы острого ринита, признаки интоксикации, лихорадка. На фоне проводимой терапии у всех детей был получен хороший клинический эффект. Однако комплексная терапия ОРВИ, включающая Проспан ® , способствовала более быстрой положительной динамике характера кашля: на 3 сутки от начала терапии почти у всех детей кашель стал более продуктивным, что свидетельствовало об улучшении реологических свойств мокроты. У подавляющего большинства детей (65%) частота кашля существенно уменьшилась на 5 сутки от начала терапии, через неделю кашель сохранялся только у 14% из всех наблюдаемых нами детей (рис. 1).
Аускультативные данные также подтвердили эффективность Проспана ® как муколитика и экспекторанта, поскольку к 7 дню лечения хрипы в легких не прослушивались у большинства больных. Влажные среднепузырчатые хрипы сохранялись дольше (до двух-трех недель) только у 3 грудных детей с бронхообструкцией, причем у одного из них, кроме гипоксического поражения центральной нервной системы, был обнаружен порок развития бронхиального дерева.
Сравнительная характеристика применения Проспана ® у детей с ОРВИ показала достоверно более высокую терапевтическую эффективность Проспана ® по сравнению с фитомикстурами и Мукалтином.
Эффективность Проспана ® в комплексной терапии острого обструктивного бронхита. Клинические признаки острого обструктивного бронхита в нашем исследовании отмечались у 65 детей (у 55 пациентов основной группы и у 10 детей группы сравнения), возраст которых составил от 5 месяцев до 13 лет, причем преобладали дети дошкольного возраста.
Детям с легким течением обструктивного бронхита Проспан ® назначался без бронхолитической и противовоспалительной терапии. По поводу бронхообструктивного синдрома среднетяжелого и тяжелого течения дети получали бронхолитики и глюкокортикостероиды ингаляционно (Беродуал и Пульмикорт через небулайзер).
У половины пациентов, получавших Проспан ® , в течение первых 3 дней отмечалась достаточно быстрая положительная динамика частоты и выраженности кашля, с полным его исчезновением к 7 дню наблюдения в 84% случаев. У пациентов из группы сравнения через неделю от начала терапии кашель сохранялся в 30% наблюдений.
На фоне комплексной терапии к 3 суткам наблюдения за счет уменьшения бронхиальной обструкции улучшилось состояние у детей основной группы: экспираторная одышка в покое исчезла, при физической нагрузке — уменьшилась (38% больных). При нагрузке до начала терапии одышка наблюдалась почти в 60% случаев в обеих группах, на третьи сутки — у 40% пациентов, частота в группах была одинакова, однако к 5 дню терапии одышка в группе сравнения была отмечена у 30% детей, в то время как в группе получавших Проспан ® лишь у 4,6% детей. Через неделю одышка в покое отмечалась только у детей из группы сравнения.
Дистантные свистящие хрипы были отмечены у 1/3 детей, а к 5 дню терапии — у 4,6% пациентов основной группы и 10% — группы сравнения. К 7 дню шумного дыхания у наблюдаемых пациентов нами не отмечено. Физикальные симптомы бронхиальной обструкции до начала терапии были характерны для всех наблюдаемых детей. К 5 дню терапии симптомов бронхообструкции не было более чем у половины детей, получавших Проспан ® , и у 1/3 детей из группы сравнения. К 7 дню физикальные признаки синдрома свистящего дыхания сохранялись у 30% детей группы сравнения и лишь у 13,3% пациентов, получавших Проспан ® , причем у детей группы сравнения степень клинических проявлений обструкции была выше, что потребовало назначения бронхолитиков.
Необходимость в бронхолитиках при поступлении была у 13% детей основной группы и 15% — группы сравнения. На 3 сутки заболевания у части детей клинические признаки обструкции усилились, что потребовало использования бронхолитиков у 23,2% детей, получавших Проспан ® , и 80% детей группы сравнения, а к 7 дню терапии — у 4,6% и 30% пациентов соответственно. Следовательно, около 80% детей с острым обструктивным бронхитом при легкой степени тяжести бронхообструкции при раннем назначении Проспана ® не нуждались в бронхолитической терапии. Эти результаты представляются нам достаточно важными, т. к. в амбулаторной практике порою единственным препаратом, используемым в аналогичных ситуациях, является Эуфиллин, обладающий выраженными побочными эффектами.
Эффективность Проспана ® в комплексной терапии ОРВИ у детей с бронхиальной астмой (БА). Хорошо известно, что респираторная вирусная инфекция является триггером бронхоспазма у детей с БА. Профилактика развития приступа на фоне ОРВИ является актуальной задачей и может существенно улучшить качество жизни ребенка.
Мы наблюдали 23 детей с ОРВИ на фоне БА в периоде ремиссии основного заболевания. Все дети получали базисную терапию, соответствующую тяжести заболевания, которая при первых симптомах ОРВИ на 7 дней была увеличена в 2 раза, а в комплексную терапию были добавлены антигистамины последнего поколения.
13 детям с ОРВИ на фоне БА в комплексной терапии был назначен Проспан ® , и они составили основную группу наблюдения. Группа сравнения составила 10 человек с БА и была сопоставима по тяжести и периоду заболевания с основной группой.
В группе сравнения бронхиальная обструкция клинически дебютировала у 4 детей (в 40%), по поводу чего им были назначены ингаляционные бронхолитики, а 3 пациентам — и ингаляционные глюкокортикостероиды.
Однако, анализируя течение обструкции у детей с БА, необходимо подчеркнуть, что протективный эффект развития приступа на фоне ОРВИ у детей с БА оказывает только комплексная терапия, включающая назначение противовоспалительных препаратов (ингаляционных глюкокортикостероидов (ИГКС), фенспирида, антигистаминовых препаратов последнего поколения) и секретолитических препаратов с опосредованным бронхолитическим действием (Проспан ® ).
Таким образом, среди разнонаправленных эффектов экстракта из листьев плюща, а именно отхаркивающего, секретолитического и бронхоспазмолитического, наиболее уникальным и отличающим его от других препаратов от кашля (растительных или синтетических), является бронхоспазмолитическое действие. В связи с этим Проспан ® можно рекомендовать и при респираторных инфекциях, сопровождающихся обструкцией. Это могут быть как острые, так и хронические состояния, протекающие с обратимым сужением дыхательных путей. Необходимо только учитывать, что бронхолитический эффект, в отличие от действия бета2-адреномиметиков, отсроченный и развивается через 24–48 часов от начала терапии, предупреждая дальнейшее прогрессирование бронхообструкции. Кроме того, в лечении обструктивных и необструктивных форм поражения бронхов всегда нужно помнить об этиологии болезни (коклюш, микоплазмоз, хламидиоз, в том числе персистирующий). Длительность респираторных симптомов и неэффективность отхаркивающей терапии часто связана с неадекватностью комплексного лечения болезни. Устранение аллергического и/или инфекционного воспаления применением антиаллергических и антибактериальных препаратов надежно купирует обострение хронического заболевания или приводит к излечению.
Эффективность Проспана ® у детей первого года жизни. Известно, что в Германии Проспан ® является препаратом, часто назначаемым при наличии кашля у детей раннего возраста. Это побудило нас провести анализ эффективности и безопасности препарата в этой возрастной группе.
Всего мы наблюдали 39 детей в возрасте до года с клиническими симптомами ОРВИ, из них острый ларинготрахеит отмечался у 8 пациентов, острый стенозирующий ларинготрахеит 1 степени — у 2, острый простой бронхит — у 10, острый обструктивный бронхит — у 20 детей. Треть детей находились на естественном или смешанном вскармливании. У 35% детей отмечались клинические признаки гипоксически-травматического поражения центральной нервной системы, один ребенок был с грубой задержкой психомоторного развития. Отягощенный семейный аллергологический анамнез отмечался в 5 случаях. Семь детей страдали атопическим дерматитом.
Раннее назначение Проспана ® было более эффективным. При использовании препарата у детей с респираторной инфекцией затянувшегося течения эффективность препарата была несколько ниже. Мы не наблюдали побочных реакций и нежелательных эффектов при назначении Проспана ® , в том числе у детей с атопическими заболеваниями в анамнезе. Проспан ® (сироп от кашля) обладает приятными вкусовыми качествами. Все наблюдаемые нами дети с удовольствием принимали этот лекарственный препарат.
Заключение
Таким образом, проведенное нами открытое сравнительное мультицентровое исследование показало, что Проспан ® является эффективным натуральным лекарственным препаратом в терапии кашля у детей с острыми заболеваниями дыхательных путей, в том числе и у детей с обструктивным бронхитом.
Проспан ® (сироп) имеет удобную расфасовку, хорошие органолептические свойства и может применяться не только в стационаре, но и в домашних условиях. Проспан ® может быть рекомендован для лечения ОРВИ, протекающих с кашлем, у детей любого возраста.
По вопросам литературы обращайтесь в редакцию.
Литература
Белоусов Ю. Б., Омельяновский В. В. Клиническая фармакология болезней органов дыхания у детей. Руководство для врачей. Москва, 1996. 176 с.
Коровина Н. А. и соавт. Противокашлевые и отхаркивающие лекарственные средств в практике врача-педиатра: рациональный выбор и тактика применения. Пособие для врачей. Москва, 2002. 40 с.
Самсыгина Г. А., Зайцева О. В. Бронхиты у детей. Отхаркивающая и муколитическая терапия. Пособие для врачей. Москва, 1999. 36 с.
Противокашлевая терапия у детей. Традиционные и нетрадиционные подходы к лечению. Учебное пособие. М.: РГМУ, 2004, 96 с.
Kraft K. Tolerabiliti of dried ivy leaf extract in children Zeitschrift fur Phytoterapie. 2004, 25, 179–181.
С. И. Барденикова
О. В. Зайцева, доктор медицинских наук, профессор
Л. Н. Новожилова
Э. Э. Локшина
Т. И. Рычкова
В. А. Пастухова
Г. Б. Кузнецов
О. Б. Довгун
С. В. Зайцева
Т. Н. Празникова
И. Г. Степанова
МГМСУ, ДКБ Святого Владимира, ФГУЗ ДКБ № 38 – ЦЭП ФМБА России
Что такое коклюш? Причины возникновения, диагностику и методы лечения разберем в статье доктора Каминской Ольги Николаевны, инфекциониста со стажем в 21 год.
Над статьей доктора Каминской Ольги Николаевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Коклюш (от франц. coqueluche) — острое инфекционное заболевание, вызываемое бактерией Bordetella pertussis. Клинически характеризуется респираторным синдромом (поражением верхних дыхательных путей) с приступообразным кашлем. Имеет характерное название "стодневный кашель", так как симптомы держатся длительно — 3-4 месяца [1] [2] [3] [4] [5] .

Этиология
Вид — Bordetella pertussis
Бактерия представляет собой мелкую палочку с закруглёнными концами. Она неподвижная, хорошо окрашивается анилиновыми красителями (при микроскопии данные красители окрашивают коклюшный микроб в красный цвет ) [6] [7] .
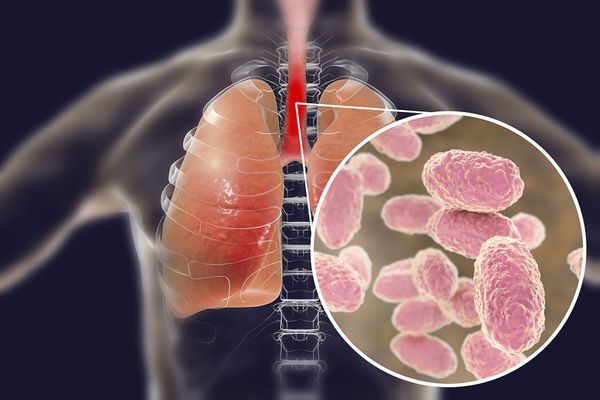
Строение Bordetella pertussis
Возбудитель коклюша (Bordetella pertussis) содержит чужеродные вещества (антигены), которые стимулируют образование в организме антител. Антигены, участвующие в реакции агглютинации (склеивания бактерий антителами) называются агглютиногенами , а антитела вызывающие этот процесс — агглютининами . А гглютиноген иначе называют фактором и обозначают цифрами от 1 до 14. Коклюшная палочка в своём строении имеет несколько таких факторов.
Именно по наличию в организме определённых факторов-агглютиногенов с помощью специальных лабораторных исследований возможно определить принадлежность микроба к данному виду. Схожее строение имеет Bordetella parapertussis, которая вызывает похожее заболевание. Отличие возможно только по лабораторным тестам.
Возбудитель неустойчив во внешней среде, поэтому посев нужно делать сразу после взятия материала. При высушивании, облучении ультрафиолетом, под действием дезинфицирующих веществ бактерия быстро погибает [4] [5] .
Эпидемиология
Заболевание коклюш является антропонозом, т. е. им болеют только люди. Источник инфекции — больные коклюшем, носители. В эпидемиологическом плане наиболее опасны бактериовыделители, которые не имеют жалоб и клинических симптомов, ведут активный образ жизни, но выделяют микроб во внешнюю среду, заражая окружающих.
Для коклюша характерен аэрозольный механизм передачи, т. е. заболевание передается воздушно-капельным путём, особенно часто заражение происходит при близком, семейном контакте. Чаще болеют дети дошкольного возраста.
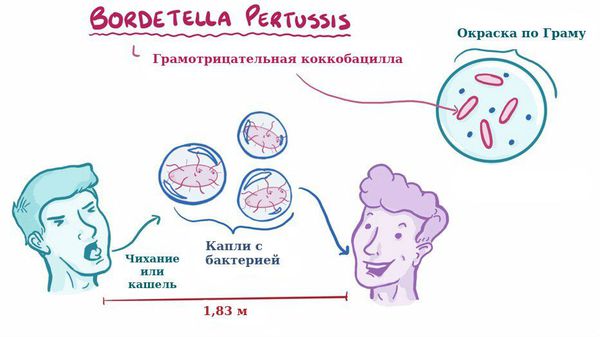
Отмечается высокая восприимчивость к инфекции, индекс контагиозности до 90 %, т. е из 100 человек, которые не болели коклюшем и не прививались, после контакта заболевает до 90 человек. В зимне-весенний период отмечается подъём заболеваемости.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы коклюша
Инкубационный период продолжается до 14 суток. В этот период пациент не предъявляет жалоб, но уже с конца данного периода становится опасен для окружающих, так как начинает выделять коклюшный микроб во внешнюю среду при кашле и чихании. Начало болезни постепенное без лихорадки с умеренно выраженной интоксикацией.
По мере развития заболевания появляются следующие синдромы:
- респираторный (кашель, скудный насморк без гнойного отделяемого);
- интоксикации — выражен умеренно, характеризуется кратковременной невысокой температурой. Высокая температура возможна при развитии осложнений (пневмонии).
Болезнь начинается с появления кашля на фоне слабой интоксикации и насморка. Интенсивность кашля постепенно нарастает, с 10-14 дня кашель становится мучительным, приступообразным с формированием характерных реприз с остановкой дыхания и затруднённым вздохом. Реприза представляет собой кашлевые толчки, сменяющиеся глубоким вдохом по типу "петушиного крика". В приступе кашля у больного синеет лицо, кончик языка при кашле направлен вверх, возможны кровоизлияния в кожу лица и склеры. В одном приступе может быть от 2 до 15 реприз. У детей приступы часто заканчиваются рвотой.
При тяжёлом течении с частотой реприз более 15 в сутки, большой частотой рвоты, связанной с кашлем, отмечается ухудшение физического состояния. Дети до года теряют в весе, начинают отставать в физическом и нервно-психическом развитии, теряют приобретённые навыки: перестают держать головку, переворачиваться, не сидят, хотя до развития заболевания данные навыки присутствовали.

При аускультации (выслушивании дыхания через фонендоскоп) выслушивается жёсткое дыхание, хрипов нет [4] [5] [6] .
Патогенез коклюша
Ворота инфекции — верхние дыхательные пути. Коклюшные палочки прикрепляются к слизистой дыхательных путей, вызывают воспаление без проникновения в кровоток. Коклюшная палочка не имеет факторов агрессии (ферментов), способных растворять клеточные мембраны, сосудистую стенку, поэтому её размножение происходит на поверхности бронха. На месте внедрения увеличивается секреция слизи, реснитчатый эпителий угнетается, формируются очаги некрозов (омертвения). Больше всего процесс затрагивает бронхи и бронхиолы.
В патогенезе судорожных приступов играет роль действие токсина коклюшной палочки. Токсин, попадая в кровоток, вызывает постоянное раздражение рецепторов бронхов, что приводит к перевозбуждению дыхательного центра. Также приступ может быть спровоцирован неинфекционными факторами, например холодным воздухом.
После перенесённого коклюша и вакцинации пожизненного иммунитета не формируется, он сохраняется до 5-6 лет, в дальнейшем возможны повторные заболевания.
Около 5 % случаев коклюша приходится на взрослых. Последние исследования показывают увеличение доли школьников среди заболевших коклюшем, что подтверждается результатами обследования длительно-кашляющих подростков на коклюш [4] [5] [6] [9] .
Классификация и стадии развития коклюша
Критерии тяжести протекания коклюша :
- лёгкая форма (до 15 реприз в сутки);
- средне-тяжёлая (15-25 реприз в сутки);
- тяжёлая (более 25 реприз в сутки) [7] .
По форме:
- Типичная форма коклюша — характерно наличие приступообразного кашля, этапность появления симптомов.
- Атипичная форма коклюша — характеризуется нетипичным покашливанием, отсутствием последовательной смены периодов болезни. Длительность кашля составляет до 50 дней, в среднем около 30 дней. Кашель носит сухой, навязчивый характер, наблюдается напряжение лица, чаще ночью с усилением на второй неделе от начала болезни. Иногда удаётся наблюдать появление единичных типичных приступов кашля при волнении ребёнка, во время еды или в связи с наслоением респираторной вирусной инфекции. Для этой формы характерно редкое повышение температуры и слабая выраженность катарального синдрома (воспаления) слизистых носа и зева [1][2][5][7] .
Клинические периоды (стадии) коклюша:
- Инкубационный период (3-14 дней) — симптомы не проявляются, пациент не предъявляет жалоб .
- Катаральный период (10-13 дней) — наблюдается клиническая картина, характерная для множества простудных заболеваний .
- Пароксизмальный, или спазматический период (1-6 недель) — проявления становятся более выраженными, пациента беспокоит мучительный приступообразный кашель.
- Период обратного развития, или реконвалесценции — приступы кашля становятся редкими , улучшается общее состояние. Этот период, в свою очередь, делят на ранний (развивается через 2-8 недель от начала клинических проявлений) и поздний (спустя 2-6 месяцев) [12] .
Осложнения коклюша
Наиболее частым осложнением является пневмония, которая может быть вызвана самой коклюшной палочкой или быть вторичной из-за активизации микрофлоры бронха.
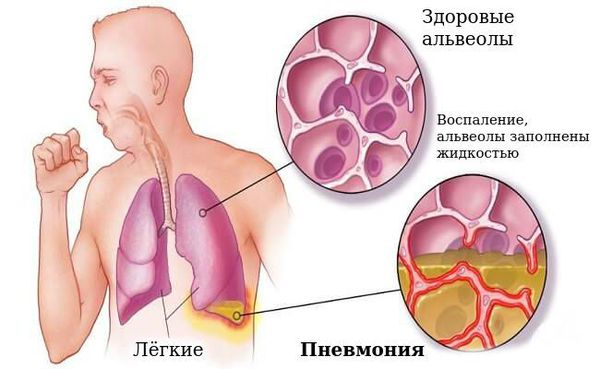
В период спазматического кашля возможны: остановка дыхания, ателектазы (спадение доли лёгкого), пупочная и паховая грыжи, энцефалопатия (нарушение поведения, расстройство внимания, у детей до года отставание в психомоторном развитии, беспокойный сон, раздражительность).
Данные осложнения чаще развиваются у грудных детей. У взрослых осложнения встречаются редко [5] [7] [9] .
Диагностика коклюша
К какому врачу обратиться при коклюше
При подозрении на коклюш следует обратиться к врачу-инфекционисту.
Лабораторная диагностика коклюша
К методам лабораторной диагностики относятся:
- Клинический анализ крови: при коклюше наблюдается лимфоцитарный лейкоцитоз, СОЭ (скорость оседания эритроцитов) повышена или в норме.
- Бактериальный посев с носоглотки (мазок) на коклюш.
- ПЦР диагностика (мазок с носоглотки).
- ИФА (иммуноферментный анализ) крови с определением маркеров проникновения инфекции — антител IgG и IgM, IgА к Bordetella pertussis. Исследование проводится двукратно с интервалом 10-14 дней, оценивается нарастание антител IgG (отвечают за устойчивый иммунитет к инфекции) в четыре раза в динамике. Наличие в крови IgM (первый ответ на инфекцию), IgА (обеспечивают местную защиту на уровне слизистых оболочек) к Bordetella pertussis является подтверждением диагноза [5][7][8][10] .
Дифференциальная диагностика
Длительный кашель может указывать не только на инфекционные заболевания, но и на патологии ЖКТ и других систем.
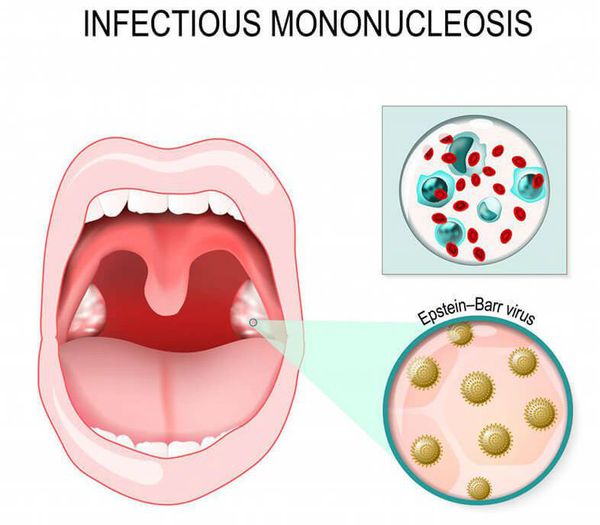
Инфекционный мононуклеоз может характеризоваться длительным кашлем из-за увеличения всех групп лимфоузлов, в том числе расположенных около бронха. Возникает синдром сдавления бронха, что вызывает длительный сухой кашель. Отличительная особенность — высокая и длительная лихорадка, кашель протекает без реприз. Диагноз подтверждается результатами обследования крови: в клиническом анализе крови на фоне повышения общего числа лейкоцитов с преобладанием лимфоцитов определяются специфичные клетки — мононуклеары, при серологическом исследовании крови определяются антитела класса IgM к вирусу Эбштейна — Барр.
Паракоклюш — заболевание, клинически не отличимое от коклюша. Вызывается схожей бактерией Bordetella parapertussis. Диагностика совпадает с таковой при коклюше. Возможно только лабораторное подтверждение: выделение Bordetella parapertussis при бактериологическом посеве со слизистой носоглотки, при ПЦР-исследовании, нарастание титров антител к Bordetella parapertussis при обследовании крови метом ИФА.
Туберкулёз — заражение туберкулёзной палочкой приводит к состоянию, для которого характерно поражение внутригрудных лимфоузлов (чаще у детей), лёгких (чаще у взрослых). В клинике преобладает длительный, навязчивый кашель, интоксикация, снижение массы тела. Репризы не характерны, необходимо дообследование у фтизиатра для исключения туберкулёза. Для уточнения диагноза применяют рентгенологические методы исследования лёгких, мультиспиральную компьютерную томографию (МСКТ) грудной клетки, учёт реакций туберкулиновых проб (реакция Манту, Диаскинтест), бактериологические методы исследования (посев мокроты на туберкулёзную палочку).
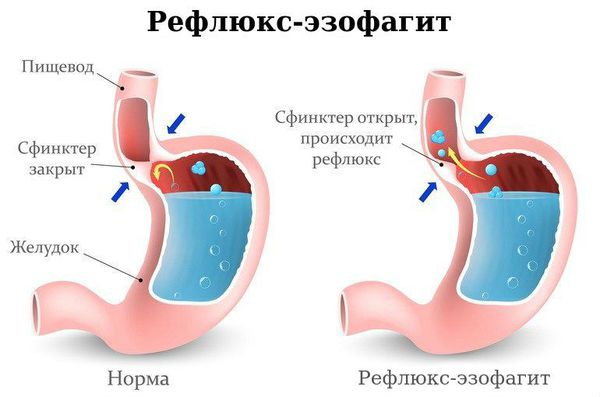
Рефлюкс-эзофагит — при данном состоянии возникает заброс кислого содержимого желудка в пищевод. Из-за близкого расположения пищевода и бронхов происходит раздражение последних и в клинике появляется кашель. Характерно появление кашля в положении лёжа, ночной кашель преобладает над дневным. Диагноз подтверждается проведением ультразвукового исследования желудка. Лечение рефлюкс-эзофагита проводит врач-гастроэнтеролог [5] [7] .
Дополнительные методы обследования: на рентгенограмме органов грудной клетки при неосложнённом коклюше отмечаются признаки усиления лёгочного рисунка: из-за отёка и воспаления на рентгеновском снимке тень лёгкого более выражена.
Лечение коклюша
В домашних условиях осуществляется лечение лёгких форм при условии отсутствия в семье непривитых детей.
Нужен ли постельный режим пациенту с коклюшем
Режим — домашний, постельный режим по самочувствию.
Когда необходимо лечение в стационаре
Тяжёлые формы подлежат госпитализации в инфекционный стационар. Показания для госпитализации: остановка дыхания, более 10 реприз в день, возраст до двух лет.
Диета при коклюше и общие рекомендации
Диета при коклюше — общий стол. Общие рекомендации: увлажнение воздуха (снижает раздражение рецепторов бронхов, уменьшает частоту реприз), витаминотерапия, исключение пассивного курения, проветривание и влажная уборка помещения.
Какие медикаменты и физиотерапевтические процедуры помогут при коклюше
В катаральный период показано применение антибактериальной терапии. Коклюшный микроб чувствителен к макропенам (азитромицин) и защищённым аминопенициллинам (амоксициллина клавуанат). В период спазматического кашля антибиотики малоэффективны, так как в этот период микроба уже нет в организме человека, клиника развивается на основании уже выделенного токсина.
Показаны ингаляции через небулайзер с гормонами (будесонид) [5] [6] [7] .

Как облегчить кашель при коклюше. Симптоматическая терапия
Облегчить кашель помогут препараты на основе кодеина или либексина, насморк — сосудосуживающие препараты в каплях или спрее.
Народные методы лечения коклюша
Народные методы не имеют доказанной эффективности, поэтому применение их может нанести вред здоровью. Отсутствие своевременного адекватного лечения коклюша, особенно у маленьких детей, опасно осложнениями — пневмонией и остановкой дыхания.
Прогноз. Профилактика
Прогноз обычно благоприятный. Симптомы коклюша нарастают в течение месяца, стихают за 2-4 месяца. Рецидивы связаны с наслоением ОРЗ, так как снова возникает раздражение слизистой бронха, усиливается кашель, учащаются репризы. На фоне лечения ОРЗ симптомы коклюша угасают.
Вакцинация против коклюша
Основным профилактическим мероприятием является вакцинация. Вакцинация позволяет сформировать иммунитет к коклюшу после введения в организм специальных иммунобиологических препаратов. Современные вакцины против коклюша входят в состав комплексных вакцин отечественного и зарубежного производства. В состав комплексных вакцин кроме коклюшного компонента может входить дифтерийный и столбнячный анатоксин, вакцина против гепатита В, гемофильной инфекции и полиомиелита (таблица 1).
В соответствии с Национальным календарём профилактических прививок вакцинация показана детям с трёх месяцев жизни. Курс прививок в первый год состоит из трёх вакцинаций с интервалом 45 дней. Дальнейшие прививки проводят на втором году жизни (через год от последней вакцинации). Вакцинацию против коклюша можно сочетать с другими прививками Национального календаря прививок: грипп, пневмококковая инфекция. Все вакцины, содержащие коклюшный компонент, взаимозаменяемы.
Таблица 1. Компоненты комплексных вакцин для профилактики коклюша
Комплексные вакцины имеют ограничение применения по возрасту пациента (таблица 2). У детей вакцинация от коклюша возможна до 4-6 лет. Длительность иммунного ответа после вакцинации составляет до 5-6 лет.
Читайте также:

