Интоксикация при раке щитовидной железы
Обновлено: 04.05.2024
Рак щитовидной железы (РЩЖ) — это злокачественная узловая опухоль, которая образуется из фолликулярных и парафолликулярных клеток щитовидной железы.
Стадии рака щитовидной железы
Стадирование рака щитовидной железы производится на основании распространения опухолевого процесса в тканях железы и за ее пределы.
- 1 стадия рака — имеется единичный узел, который не деформирует ни капсулу, ни ткань железы.
- 2А стадия — имеется единичная раковая опухоль, которая приводит к деформации железы, либо имеются множественные раковые новообразования, которые не деформируют ткань железы и не дают регионарных метастазов.
- 2В стадия — раковая опухоль дает метастазы в регионарные лимфатические узлы.
- 3 стадия — раковая опухоль прорастает сквозь капсулу щитовидной железы, может сдавливать соседние органы, также дает метастазы в лимфоузлы по обе стороны шеи.
- 4 стадия — раковая опухоль инфильтрирует (прорастает) соседние органы и ткани, либо дает метастазы в ближайшие или отдаленные органы.
В подавляющем большинстве случаев рак щитовидной железы представлен дифференцированными опухолями, которые развиваются крайне медленно и имеют благоприятный прогноз при своевременном лечении и адекватном объеме. Это папиллярный и фолликулярный рак. На их долю приходится 90-95% всех случаев рака щитовидной железы. 4 стадия рака щитовидной железы в этих случаях диагностируется довольно редко и означает, что опухоль проросла за пределы капсулы органа, поразила рядом расположенные структуры или дала отдаленные метастазы.

Также существует высокозлокачественные формы рака щитовидной железы, которые склонны к крайне агрессивному росту и раннему метастазированию. К ним относят медуллярный и анапластический рак щитовидной железы.
Причины развития рака щитовидной железы
- Длительная стимуляция ткани щитовидной железы тиреотропным гормоном ТТГ в высоких дозах. Это бывает при гипертиреозе и тиреотоксикозе.
- Дефицит йода.
- Воздействие радиационного излучения.
- Аденомы и аденоматоз щитовидной железы.
- Наследственная отягощенность — синдром Карни, синдром Каудена, МЭН.
Симптомы
В дебюте заболевания рак щитовидной железы может никак себя не проявлять. В позднем периоде появляются определенные признаки, но они неспецифичны, т.е. они могут присутствовать и при других патологических состояниях:
- Наличие узлов и уплотнений в щитовидной железе. Наличие узлов само по себе еще не значит, что они злокачественные. Это могут быть доброкачественные новообразования. Особую настороженность следует проявлять в отношении узлов у людей младше 20 лет, поскольку в таком возрасте доброкачественные новообразования встречаются редко.
- Увеличение лимфатических узлов в области шеи. Это также неспецифический признак, поскольку увеличение ЛУ может происходить из-за респираторных заболеваний, лимфом и других причин.
- Признаки гипертиреоза: тахикардия, похудене, изменение настроения, потливость, слабость, нарушение аппетита и др.
- При больших размерах опухоли и при ее прорастании за пределы капсулы щитовидной железы могут изменяться объемы и контуры шеи. Также больные отмечают чувство кома в горле, першение, дисфагия (нарушение глотания), осиплость голоса, одышку, болевой синдром и др.
Как диагностируют рак щитовидной железы
Щитовидная железа является поверхностно расположенным органом, поэтому многие крупные узлы можно увидеть глазами или пропальпировать. Более мелкие новообразования железы визуализируются с помощью УЗИ, которое позволяет обнаружить опухоли размером до 1 см. Образование узла еще не означает, что это рак щитовидной железы. Единственным методом, который позволяет подтвердить злокачественность его природы является морфологическое исследование фрагмента опухолевой ткани. Чтобы получить материал, проводят специальную процедуру — биопсию.
Биопсия
Если выявленные узлы имеют размеры в диаметре более 1 см, при подозрении на их злокачественность, проводится тонкоигольная биопсия под контролем УЗИ. Полученный материал отправляется на цитологическое исследование. Оно с высокой долей вероятности позволяет дифференцировать доброкачественные новообразования от злокачественных. При увеличении лимфатических узлов их также пунктируют. Чтобы получить правильный результат, необходимо взять материал из нескольких точек. В ряде случаев лаборатория может дать заключение, что результат не может быть однозначно интерпретирован. Тогда биопсию повторяют и забирают больший объем ткани.
Радиоизотопное сканирование
Радиоизотопное сканирование позволяет уточнить размеры ткани железы, а также обнаружить метастазы, при их наличии. В совокупности с другими методами диагностики, оно позволит более точно определить расположение и размеры злокачественного очага и провести его пункцию.
Лабораторная диагностика
Всем пациентам назначается анализ на тиреоидные гормоны. При медуллярной форме рака щитовидной железы определяют уровень кальцитонина и раково эмбрионального антигена, увеличение этих лабораторных показателей свидетельствует об активности злокачественного процесса. Помимо этого, определяется исходный уровень тиреоглобулина. После радикального лечения рака щитовидной железы, он снижается, а при рецидивировании или прогрессировании заболевания он снова увеличивается.
Остеосцинтиграфия
В случае, если доктор подозревает у пациента 4 стадию рака щитовидной железы, проводят сцинтиграфию скелета с радиоизотопами йода для поиска костных метастазов. Помимо этого, проводят ларингоскопию для исключения вовлечения в процесс гортани.
Лечение рака щитовидной железы
В рамках лечения рака щитовидной железы применяются следующие методы:
- Хирургическое вмешательство.
- Лучевая терапия.
- Гормональное лечение.
- Химиотерапия.
При четвертой стадии рака щитовидной железы применяется комбинация этих методов, т. е. проводится комбинированное лечение.
Хирургическая операция при раке щитовидной железы
Для достижения оптимальных результатов, необходимо полное удаление злокачественного новообразования. Поэтому проводится тотальная экстрафасциальная тиреоидэктомия. Одномоментно проводится шейная диссекция — удаление жировой клетчатки с лимфатическими узлами. При 4 стадии рака щитовидной железы удаляются все лимфатические узлы шеи на стороне поражения. При распространении опухоли на окружающие ткани, проводится их резекция (при возможности).

Лучевая терапия при раке щитовидной железы
Лучевая терапия при лечении рака щитовидной железы проводится через несколько недель после тиреоидэктомии и может быть выполнена в двух видах:
- Радиойодтерапия. В организм пациента вводится препарат на основе радиоактивного йода (изотоп I131). Он избирательно накапливается в тканях щитовидной железы, причем как здоровой, так и злокачественной, что приводит к ее локальному облучению и уничтожению. Для того, чтобы клетки железы захватывали йод, необходимо искусственно создать его дефицит. Для этого отменяется прием тиреоидных гормонов на 4 неделе (для детей на 3) и рекомендуется придерживаться йодограниченной диеты. Также следует избегать проведения компьютерной томографии с применением контрастных препаратов. На начало терапии уровень ТТГ должен быть 30 мЕд/л и более. Если были обнаружены очаги накопления радиоактивного йода, необходимо проводить повторные сеансы терапии до их полного исчезновения и снижения уровня тиреоглобулина до
- Дистанционная лучевая терапия. Такое лечение предполагает облучение пораженной области на специальных установках. В основном его применяют при лечении отдаленных метастазов при лечении 4 стадии рака.
Гормональное лечение рака щитовидной железы
После хирургического удаления щитовидной железы и проведения лучевой терапии назначается гормональное лечение. Его суть заключается в назначении L-тироксина (искусственного гормона щитовидной железы), причем его доза должна быть выше, чем при проведении заместительной терапии, поскольку необходимо добиться подавление синтеза ТТГ чтобы он не стимулировал оставшиеся злокачественные клетки. Целевое значение ТТГ — 0,05-0,1 мЕд/л.
Лечение низкозлокачественного рака щитовидной железы
Лечение низкозлокачественного (папиллярного и фолликулярного) рака щитовидной железы начинают с хирургической операции. Через месяц после нее проводят радиойодную диагностику. Она аналогична радиойодтерапии, с той разницей что радиоактивный йод применяется в меньшей дозировке. Пациент принимает препарат и через сутки проводят измерение остаточного фона, с помощью которого определяются очаги накопления, обнаружение которых говорит о наличии остаточной ткани железы или метастазах. А таких случаях проводится радиойодтерапия. Если очаги резектабельны, их удаляют хирургическим путем. После этого назначается супрессивная гормональная терапия L-тироксином. При необходимости курсы радиоактивной йодотерапии повторяют с интервалом раз в несколько месяцев.
При неоперабельном раке 3-4 стадии, а также при развитии рецидивов рака щитовидной железы проводят курсы радиойодтерапии. Если опухоль оказывается резистентной к ней, назначают левантиниб или сорафениб.
Лечение медуллярного рака щитовидной железы
Лечение медуллярного рака щитовидной железы также начинают с хирургического удаления. Проводят тиреоидэктомию с диссекцией центральных лимфатических узлов IV порядка. Затем проводится терапия тироксином в заместительных дозах (терапия должна обеспечить нормальный уровень тироксина в организме, что должно подтверждаться лабораторно, целевой уровень ТТГ в пределах 0,1-2 мЕд/л.
При нерезектабельности медуллярного рака щитовидной железы, наличии отдаленных метастазов или при прогрессировании заболевания назначается терапия мультикиназным ингибитором вандетанибом.
Лечение анапластического рака щитовидной железы
Эффективных методов лечения анапластического рака щитовидной железы на сегодняшний день нет. При обнаружении такой опухоли крайне желательно ее немедленное радикальное удаление, при условии ее операбельности. Также удаляются все пораженные ткани и лимфатические узлы.
Также с паллиативной целью назначается химиотерапия одной из следующих комбинаций препаратов:
- Паклитаксел + карбоплатин.
- Доцетаксел + доксорубицин.
Лечение 4 стадии рака щитовидной железы при наличии отдаленных метастазов
Тактика лечения рака щитовидной железы 4 стадии будет определяться локализацией метастазов. Чаще всего, они выявляются в костях и головном мозге. Методом выбора при лечении костных метастазов является радиойодтерапия активностью 150-200 мКи. При необходимости, активность может быть увеличена до 300 мКи. Если радиойодтерапия неэффективна, и имеются единичные метастатические очаги, показано их хирургическое удаление. Данный метод применять противопоказано при метастазировании в головной мозг, поскольку данное воздействие вызовет отек головного мозга, что может привести к летальному исходу. Поэтому применяется их удаление во время нейрохирургических операций или с помощью стереотаксической хирургии.
Прогноз при 4 стадии рака щитовидной железы
Перспективы излечения заболевания определяются видом рака и его ответом на лечение. Если это высокодифференцированный рак щитовидной железы, который хорошо ответил на лечение, прогноз относительно благоприятный. Пятилетняя выживаемость таких больных составляет около 70%. Наилучший прогноз у взрослых людей среднего возраста. Более агрессивное течение отмечается у пациентов младше 20 и старше 60 лет.
Самой неблагоприятной формой рака щитовидной железы является анапластическая форма. Средняя продолжительность жизни при ней составляет 6 месяцев, пятилетний рубеж переживают менее 8% больных.
Что такое тиреотоксикоз (гипертиреоз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Курашова О. Н., эндокринолога со стажем в 28 лет.
Над статьей доктора Курашова О. Н. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
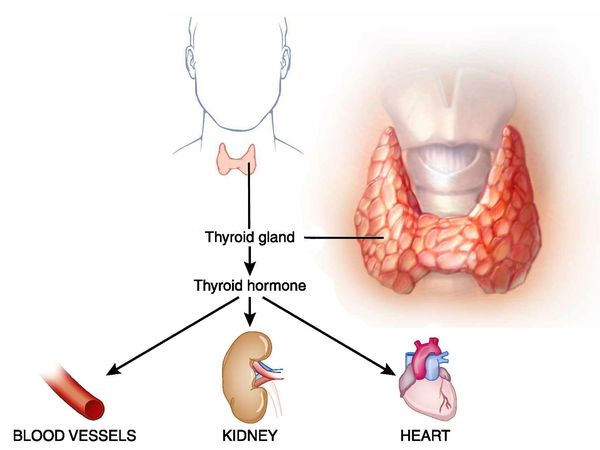
Тиреотоксикоз (гипертиреоз) — гиперметаболический процесс, вызванный избытком тиреоидных гормонов в организме и их токсическим воздействием на различные органы и ткани. Клинически характеризуется увеличением щитовидной железы и поражением других систем и органов. [3] [5] [11]
Первые описания этой патологии были найдены в работах персидского врача Джурджани, созданных в 1100 году. [5] [11]
Данный синдром встречается как у женщин (до 2%), так и у мужчин (до 0,2%). Чаще он возникает у людей в возрасте 20-45 лет.
Причин возникновения тиреотоксикоза множество. К основным относятся:
- повышение продукции гормонов щитовидной железой вследствие различных заболеваний (диффузно-токсический, узловой зоб и другие);
- избыточный приём препаратов, содержащих гормоны щитовидной железы (нарушение назначенной схемы лечения).
Провоцирующим фактором синдрома является дополнительное количество йода, поступающее в организм при самостоятельном использовании йодных добавок.
Состояние тиреотоксикоза при диффузно-токсическом зобе является аутоиммунным заболеванием. Обычно оно развивается в результате избыточной выработки антител к рецептору тиреотропного гормона (ТТГ), производимого гипофизом.
Возникновение тиреотоксического состояния возможно при возникновении функциональной автономии уже существующего узла щитовидной железы — одно- и многоузлового зоба. Это заболевание развивается достаточно долго, в основном у людей, старше 45 лет. Так, в отсутствие воздействия ТТГ — основного физиологического стимулятора [7] [8] — узлы синтезируют количество тиреогормонов, превышающее потребность организма. [5] [6] [11]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы тиреотоксикоза (гипертиреоза)
При опросе пациентов с подозрением на повышенную функцию щитовидной железы выявляются:
Эмоциональные расстройства сочетаются с двигательно-волевыми: появляется необходимость в постоянном движении и хореоподобные подёргивания. Причём тремор конечностей и тела - типичный симптом тиреотоксикоза. [2] [3] [5] [11]
Что такое аденома щитовидной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лукьянова Сергея Анатольевича, хирурга-эндокринолога со стажем в 18 лет.
Над статьей доктора Лукьянова Сергея Анатольевича работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Аденома щитовидной железы — доброкачественная, часто бессимптомная опухоль, расположенная в щитовидной железе. Представляет собой узел в фиброзной капсуле, состоящий из железистых клеток. Аденома щитовидной железы (узелки в щитовидной железе) в той или иной форме встречается почти у каждого второго человека [12] .
По классификации ВОЗ, самой распространённой формой аденомы щитовидной железы является фолликулярная форма аденомы [14] . Другие формы новообразований щитовидной железы могут иметь злокачественных характер. По результатам исследований, у 4-7% обратившихся за помощью пациентов, у которых были обнаружены узлы в щитовидной железе, был диагностирован в дальнейшем рак щитовидной железы [13] .
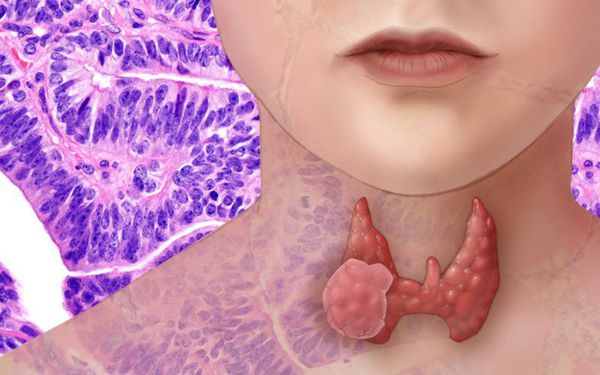
У большинства пациентов с фолликулярной аденомой отсутствуют нарушения функции щитовидной железы. Приблизительно 1% фолликулярных аденом являются "токсическими аденомами". Это значит, что они вызывают гипертиреоз — состояние, при котором гормоны щитовидной железы начинают вырабатываться сверх нормы. Гипертиреоз обычно не возникает до тех пор, пока фолликулярная аденома не вырастет до размеров более 3 см.
Причины возникновения аденомы щитовидной железы изучены недостаточно. Основные предположения о факторах, провоцирующих развитие заболевания: генетическая предрасположенность, повышенная выработка гормонов щитовидной железы, генные мутации. В некоторых случаях можно связать появление аденомы с длительным дефицитом йода.
Фолликулярную аденому щитовидной железы важно при диагностике отличать от фолликулярной карциномы — одного из видов рака щитовидной железы. Фолликулярная карцинома встречается в 10 % всех случаев злокачественных новообразований щитовидной железы в тех географических регионах, где присутствует достаточно йода в продуктах питания, и в 25-40 % случаях злокачественных новообразований щитовидной железы в областях йодного дефицита [3] [9] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы аденомы щитовидной железы
Большинство опухолей щитовидной железы не вызывают никаких симптомов.
Симптомы аденомы щитовидной железы больших размеров
Если опухоль растёт быстро, она может вызвать припухлость на шее — это приводит к нарушениям дыхания, одышке, проблемам при глотании и появлению боли.
Симптомы токсической аденомы щитовидной железы
Часть узлов производят избыточное количество тироксина — основного гормона щитовидной железы. В этом случае развивается токсическая фолликулярная аденома (её симптом — частый пульс).
На более поздних стадиях развития токсической фоликулярной аденомы появляются:
- снижение работоспособности;
- быстрая утомляемость;
- приливы и ознобы;
- снижение веса без соблюдения диеты и специальных упражнений (редко);
- повышенное потоотделение ладоней [15] .
Со стороны сосудов и сердца — тахикардия, которая плохо поддаётся лечению антиаритмическими препаратами, и головная боль.
Со стороны нервной системы — сонливость, бессонница, апатия, депрессия.
У пациентов с фолликулярной аденомой образуется узел в щитовидной железе, который пальпируется при осмотре или виден при использовании визуализирующих методов исследования (УЗИ, МРТ, МСКТ). Большинство пациентов с аденомой имеют непальпируемый узелок, и для его выявления требуется дополнительная диагностика.
Симптомы со стороны органов зрения для аденомы щитовидной железы нехарактерны.
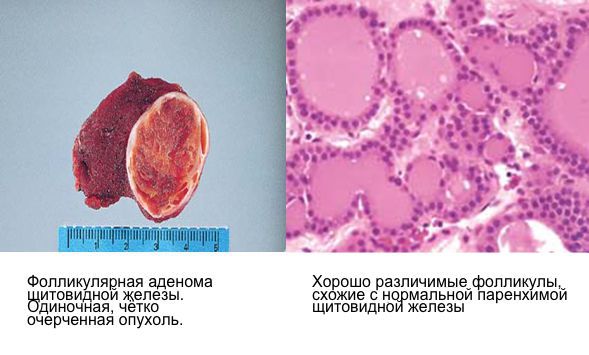
Патогенез аденомы щитовидной железы
Функционирующие (токсические) фолликулярные аденомы возникают в результате моноклонального расширения фолликулярных клеток щитовидной железы с высокой распространенностью активирующих мутаций в гене рецептора ТТГ (гормона гипофиза, регулирующего функцию щитовидной железы) и реже в гене стимулирующего аденилатциклазу G Альфа-белка, что приводит к увеличению секреции тиреоидных гормонов независимо от ТТГ [4] .
Для понимания того, какая разница существует между патогенезом доброкачественных опухолей в щитовидной железе и рака, нужно учитывать, что пусковым механизмом развития опухоли является мутация в определенных генах. Примерно 80% фолликулярных карцином содержат мутации гена саркомы RAS [1] . Также установлено, что четыре микроРНК (miR-192, miR-197, miR-328 и miR-346) имеют значительно большую экспрессию в фолликулярной карциноме, чем в фолликулярной аденоме [2] .
Считается, что дефицит йода и эндемический зоб являются факторами, предрасполагающими к развитию фолликулярной опухоли. Добавление йодида в рацион питания приводит к снижению заболеваемости фолликулярным раком и аденомой щитовидной железы [11] .
Классификация и стадии развития аденомы щитовидной железы
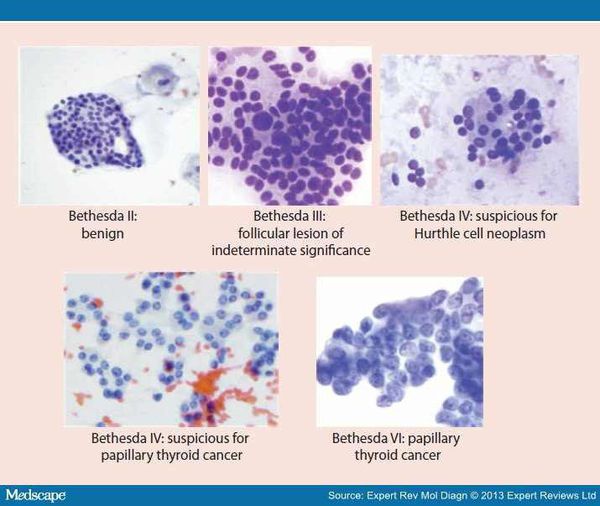
Чтобы понять до операции, насколько опасен узел, хирурги-эндокринологи в настоящее время пользуются цитологической системой Bethesda. В соответствии с клиническими рекомендациями врачам необходимо использовать 6 стандартных категорий цитологических заключений современной международной классификации:
I категория — малоинформативная пункция (выставляется при недостаточности материала или наличия лишь кистозного и коллоидного компонента), в ряде случаев требует повторное пунктирования узла.
II категория — доброкачественное образование (коллоидные и аденоматозные узлы, хронический аутоиммунный тиреоидит, подострый тиреоидит), чаще всего удалять такой узел нет необходимости.
III категория — атипия неопределенного значения (сложная для интерпретации пункция с подозрением на опухолевое поражение), требуется повторить пункцию через 2-3 месяца.
IV категория — фолликулярная неоплазия или подозрение на фолликулярную неоплазию. Такой узел желательно удалять.
V и VI категория — подозрение на злокачественную или злокачественная опухоль (подозрение на папиллярный рак, на медуллярный рак, на метастатическую карциному или лимфому). При данном заключении оперировать нужно обязательно.
Формы патологии
После операции окончательно определяется тип фолликулярной неоплазии по следующей классификации: гистологическая классификация фолликулярных неоплазий (ВОЗ, 2017) [14]
Доброкачественные опухоли
- фолликулярная аденома;
- гиалинизирующая трабекулярная опухоль;
- фолликулярная опухоль неопределенного злокачественного потенциала;
- высокодифференцированная опухоль неопределенного злокачественного потенциала;
- неинвазивная фолликулярная опухоль с ядрами папиллярного типа.
Выделяют гистологические подтипы фолликулярной аденомы: папиллярную, онкоцитарную, атипичную, оксифильную. Это доброкачественные опухоли, поэтому принципиального значения, какой именно подтип выявлен, нет.
Токсическая фолликулярная аденома развивается при избыточном производстве тироксина — основного гормона щитовидной железы.
Злокачественные опухоли
- фолликулярная карцинома, минимально инвазивная;
- фолликулярная карцинома, инкапсулированная с сосудистой инвазией;
- фолликулярная карцинома, широкоинвазивная.
Осложнения аденомы щитовидной железы
В большинстве случаев аденомы щитовидной железы не представляют никакой угрозы для жизни и здоровья пациента, если в результате исследования было установлено, что опухоль точно доброкачественная. Аденома никогда не может переродиться в рак [1] . Это связано с тем, что любая опухоль моноклинальная: она развивается из одной единственной клетки, и вероятность того, что миллионы клеток, из которых состоит фолликулярная аденома, вдруг переродятся в злокачественные, практически равна нулю.
Однако если фолликулярная аденома вырастает до больших размеров (более 4 см), то она сдавливает органы шеи – трахею, пищевод и окружающие их сосуды.
Если фолликулярная аденома вызывает избыточное производство гормонов щитовидной железы, при отсутствии своевременного лечения возможны осложнения со стороны сердечно-сосудистой системы: инсульты, инфаркты, артериальная гипертензия.
Самое грозное осложнение гормонально-активной фолликулярной аденомы — это тиреотоксический криз. Спровоцировать его могут инфекционные заболевания, стресс, большая физическая нагрузка. Криз проявляется резким обострением всех симптомов гипертиреоза: лихорадкой, выраженной тахикардией, проявлениями сердечной недостаточности, вплоть до развития коматозного состояния и летального исхода. Однако при своевременном обращении к врачу в случае тиреотоксического криза состояние пациента значительно улучшается в течение нескольких дней.
Диагностика аденомы щитовидной железы
К кому обратиться
При подозрении на аденому щитовидной железы следует обратиться к врачу-эндокринологу. На осмотре у эндокринолога узлы больших размеров заметны визуально. Для уточнения диагноза доктор назначит анализы и выпишет направление на УЗИ.
Что нужно обследовать
Какие анализы необходимы
Если фолликулярная аденома щитовидной железы выявлена впервые, то достаточно определить уровень тиреотропного гормона (ТТГ) и тироксина (свободного Т4). Если они в норме, то контролировать их в дальнейшем не обязательно. Если врач назначил лечение, то контроль гормонов проводится индивидуально.
Инструментальная диагностика
УЗИ — это основной метод выявления аденом щитовидной железы. С помощью УЗИ можно следить за аденомой во времени (есть рост или нет). Для диагностики аденомы проводят тонкоигольную аспирационную биопсию под УЗИ-контролем с последующим (при необходимости) молекулярно-генетическим исследованием.
КТ или МРТ проводятся крайне редко, например, когда есть подозрение на загрудинное расположение аденомы щитовидной железы.
Единственным показанием к проведению сцинтиграфии щитовидной железы при обнаружении в ней аденомы является синдром гипертиреоза (повышенное содержание Т4 и Т3 и сниженный ТТГ).
При выявлении узлов в щитовидной железе необходимо исключить рак щитовидной железы. С этой целью проводят пункцию (биопсию) щитовидной железы. Во время пункции очень тонкая игла под УЗИ-контролем вводится в узел, чтобы получить из него клетки. Эта простая процедура проходит быстро и практически безболезненно. Далее образец клеток из узла щитовидной железы отправляется цитопатологу, который определяет, является ли узел доброкачественным или злокачественным.
Как обследовать:
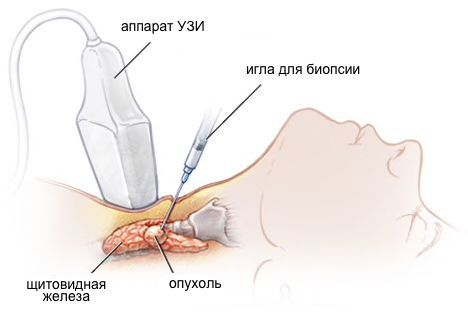
Иногда в результате этой процедуры ставится “неопределенный" диагноз — цитолог не может сказать, являются ли клетки узла доброкачественными или злокачественными. В этом случае, после проведения биопсии, пациент получает заключение "Цитологическая картина фолликулярной опухоли или фолликулярной неоплазии", относящееся к 4 классу по классификации Bethesda. Пациенты с неопределёнными фолликулярными опухолями имеют риск выявления злокачественного процесса около 15-30%, в связи с чем в данный момент всем пациентам с подобным цитологическим заключением рекомендуется проведение операции. При этом от 70% до 80% узлов щитовидной железы в конечном итоге по результатам послеоперационного гистологического исследования оказываются доброкачественными, а сама операция — диагностической.
Риск послеоперационных осложнений и послеоперационный гипотиреоз, требующий пожизненной заместительной гормональной терапии, существенно снижают качество жизни пациентов. К этому следует добавить психологическую потерю здоровья и неудобство, связанное с необходимостью частых визитов к врачу [5] . Финансовые потери, связанные с неоправданными операциями на щитовидной железе, также значительны [6] .
Молекулярно-генетические панели
С целью улучшения предоперационной диагностики узловых образований щитовидной железы в последние 5 лет за рубежом были разработаны различные молекулярно-генетические панели (Afirma-GEC, ThyroSeq v2, ThyGenX/ThyraMIR). Исследования показывают, что при получении заключения "доброкачественно" по результатам этих тестов вероятность выявления рака щитовидной железы составляет менее 4% (как при доброкачественном цитологическом заключении Bethesda 2 класса), а это значит, что при получении подобного заключения пациентам можно рекомендовать наблюдение вместо операции [7] [8] . Опыт применения этих панелей в РФ пока что незначительный и подразумевает необходимость отправки биологического материала в другую страну.
Лечение аденомы щитовидной железы
Фолликулярная аденома щитовидной железы является доброкачественной опухолью. Если она не выделяет избыточное количество тироксина и не вызывает сдавления органов шеи, то её не нужно удалять и можно оставить под наблюдением. Наблюдаться пациенту предстоит пожизненно — невозможно предсказать, будет ли фолликулярная аденома увеличиваться со временем и появится ли её гормональная активность. Тем не менее, наблюдение значительно безопаснее, чем оперативное лечение, после которого часто требуется пожизненный прием гормональных препаратов. Основная проблема в том, что не во всех случаях можно узнать, является ли опухоль доброкачественной или злокачественной лишь на основании цитологического исследования. До последнего времени удаление пораженной доли щитовидной железы являлось окончательным вариантом лечения для пациентов с доброкачественной фолликулярной аденомой. Однако применение молекулярно-генетических панелей в дооперационной диагностике может в корне поменять эту тактику. В США и Европе генетическое типирование уже стало широко применяться, в нашей же стране эта методика только зарождается [7] .
Медикаментозное лечение
Пациенты с одиночным токсическим узлом, который чаще всего является функционирующей фолликулярной аденомой, могут лечиться йодом-131 или односторонней лобэктомией щитовидной железы. При токсической аденоме щитовидной железы (болезни Пламера) необходим приём тиреостатических препаратов. Их назначают при подготовке перед операцией.
Подготовка к операции при тиреотоксической аденоме
Если аденома является гормонально-активной (токсическая аденома, болезнь Пламера), то перед операцией необходимо снизить уровень гормонов щитовидной железы. Если гормоны изначальное в норме, то подготовка ничем не отличается от подготовки при обычных плановых оперативных вмешательствах.
Хирургическое лечение аденомы щитовидной железы
Удаление аденомы щитовидной железы показано в следующих случаях:
- аденома щитовидной железы является гормонально-активной (токсическая аденома, болезнь Пламера);
- сдавлены органы шеи;
- по пункции или по молекулярно-генетическому исследованию, например ThyroidINFO, есть большие подозрения на рак щитовидной железы.
Операция может быть выполнена:
- обычным "открытым" способом;
- малоинвазивным доступом — MIVAT, когда аденому удаляют через небольшой разрез на шее;
- эндоскопическим способом — ABBA, в этом случае аденому удаляют через небольшой разрез в подмышечной области, после операции на шее не остаётся рубцов.
Реабилитация после операции
После "открытой" операции пациент находится в стационаре 5-7 дней, средний срок нетрудоспособности — до 30 дней. При малоинвазивных и эндоскопических операциях — один день в стационаре и пять дней на больничном.
Другие методы при невозможности хирургического лечения. Лечение народными средствами
Операция — основной метод лечения аденомы щитовидной железы. Также для лечения аденомы щитовидной железы назначают йод-131. Применение средств народной медицины может негативно влиять на здоровье пациентов из-за отказа от своевременного эффективного лечения.
Прогноз. Профилактика
Прогноз при точно установленной доброкачественности аденомы щитовидной железы благоприятный — пациенту необходимо будет лишь проходить регулярное наблюдение и контролировать рост опухоли. Прогноз при фолликулярном раке щитовидной железы в большей степени зависит от своевременности оперативного лечения. Поэтому если выявлен даже небольшой узел в щитовидной железе, необходимо как можно быстрее обратиться к врачу, чтобы исключить этот диагноз.
С целью профилактики развития фолликулярной аденомы щитовидной железы необходимо следить за нормальным уровнем тиреодных гормонов. Для этого достаточно раз в год контролировать уровень ТТГ в крови.
Рекомендации по образу жизни для пациентов с аденомой щитовидной железы
Если пациент проживает в йододефицитном регионе, то не лишним будет приём препаратов йода [11] . Также необходимо соблюдать ряд несложных правил: укреплять иммунитет, защищать организм от различных патологий, нарушающих работу иммунной системы, заботиться о своем здоровье, выбирать правильное питание и соблюдать здоровый образ жизни, по возможности оградить себя от стрессов, обеспечивая полноценный отдых и сон.
Опухолевая интоксикация констатирует отравление организма продуктами жизнедеятельности злокачественной опухоли. Патологическое состояние не удостоилось отдельного места в классификациях, но его не минует ни один пациент с генерализованным процессом, эпизоды возможны и во время лекарственного лечения.
Причины опухолевой интоксикации
Главная причина — наличие клеток, выделяющих биологически активные вещества. Некоторые новообразования вырабатывают вредные субстанции, но после удаления первичной опухоли все признаки отравления бесследно исчезают. Такого рода интоксикация возникает ещё до обнаружения опухоли, так бывает при аденокарциноме легкого, когда вырабатываемые клетками вещества вызывают боли в суставах, при злокачественных лимфомах токсины инициируют слабость с потливостью и высокой температурой.
Интенсивность проявлений зависит от биологических особенностей клеток и их общей массы, при прогрессировании с увеличением объема опухоли усиливаются и симптомы хронического отравления. Особенно выраженные признаки наблюдаются при распаде опухоли, аналогичное по проявлениям, но гораздо более тяжелое состояние может развиться при массированной гибели злокачественных клеток в результате химиотерапии. При лечении высокочувствительных к цитостатикам новообразований лимфатической ткани и крови проводится профилактика синдрома лизиса опухоли.
Симптомы интоксикации характерны для множественных метастазов в костях, когда к токсичным клеточным продуктам присоединяется негативное действие выходящего из распадающейся костной ткани кальция — гиперкальциемия.

Симптомы опухолевой интоксикации
Интоксикация — это отравление, но не острое, а хроническое, то есть признаки его нарастают постепенно. Исключение составляет только синдром лизиса опухоли во время химиотерапии, когда клинические проявления нарастают стремительно вплоть до острой почечной недостаточности.
Типичны для интоксикации слабость и быстрая утомляемость, доводящие пациента до постоянного пребывания в постели. Возможно повышение температуры — от субфебрилитета при генерализованном процессе до 40°С при распаде крупного опухолевого конгломерата с образованием некротической полости диаметром в несколько сантиметров.
У всех пациентов изменяется цвет кожи — от бледного до землистого, всё индивидуально, но заметно окружающим. Присоединяется небольшая отечность поверхностных тканей — пастозность, повышается потливость, особенно ночная.
Продукты ракового метаболизма циркулируют в крови, оседая в органах и нарушая их функционирование. Повреждение сердечно-сосудистой системы проявляется изменением ритма сердца и учащением дыхания, нервной системы — депрессией с дневной сонливостью при нарушениях ночного сна. Почечные канальцы забиваются продуктами метаболизма, снижая выделительную функцию.
Частично токсичные продукты выводятся слизистой оболочкой желудочно-кишечного тракта, что приводит к её сухости и, как следствие, нарушению аппетита. Печень активно борется с токсинами, но и она перестает справляться, изменяя содержание в плазме микроэлементов и вязкость крови. При тяжелой опухолевой интоксикации постоянная тошнота сменяется не приносящей облегчения рвотой.
Диагностика и лечение опухолевой интоксикации
В первую очередь об интоксикационном синдроме свидетельствует совокупность жалоб пациента и его внешний вид, начиная с нездоровой окраски кожи.
В общем анализе крови интоксикацию заметить непросто, но в биохимическом может повыситься концентрация печеночных трансаминаз, креатинина, мочевой кислоты, калия и фосфатов.
Стимуляция аппетита заключается не только в приеме противорвотных и даче стимуляторов аппетита, необходима тщательная коррекция микроэлементов и макронутриентов — белков, жиров и углеводов. Недостаточно вызвать аппетит, надо предоставить питание, не усугубляющее опухолевую интоксикацию и помогающее восстановлению.
Длительность и интенсивность медикаментозной терапии зависит от степени выраженности интоксикации. В тяжелых случаях может потребоваться гемосорбция — очищение крови специальной аппаратной системой, или только очищение плазмы при плазмаферезе.
Адекватная терапия опухолевой интоксикации не только улучшит состояние пациента, но и увеличит продолжительность его жизни, сделав её качественней и спокойнее.
Не всегда при злокачественном заболевании возможно остановить протекание болезни, но необходимо стремиться сделать жизнь онкобольного достойной. В нашей клинике помогают всем онкологическим пациентам и в любой период развития опухоли.
Рак щитовидной железы – злокачественное узловое образование, развивающееся из фолликулярного или парафолликулярного (С-клеток) эпителия щитовидной железы. Различают фолликулярный, папиллярный, медуллярный, анапластический рак и лимфому щитовидной железы, а также ее метастатические поражения. Клинически рак щитовидной железы проявляется затруднением глотания, чувством сдавления и болью в горле, осиплостью, кашлем, похуданием, слабостью и потливостью. Диагностика проводится по данным УЗИ, МРТ и сцинтиграфии щитовидной железы. Однако основным критерием является обнаружение раковых клеток в материале, полученном при тонкоигольной биопсии железы.
МКБ-10
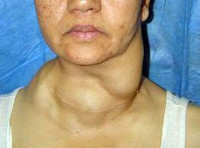

Общие сведения
Частота распространенности рака щитовидной железы (РЩЖ) составляет около 1,5% от всех злокачественных опухолей прочих локализаций. РЩЖ чаще встречается у женщин после 40-60 лет (в 3,5 раза чаще, чем у мужчин). После Чернобыльской катастрофы частота заболеваемости раком щитовидной железы значительно возросла, особенно среди детей, щитовидная железа которых гораздо чувствительнее к накоплению радиоактивного йода. При отсутствии воздействия радиации уровень заболеваемости тиреоидным раком увеличивается с возрастом.
Особенностями течения РЩЖ является стертость клинической картины, безболезненность пальпируемых узлов, раннее метастазирование в лимфоузлы и другие органы (при некоторых формах рака). Доброкачественные узловые образования щитовидной железы встречаются значительно чаще злокачественных (90%-95% и 5%-10% соответственно), что требует проведения тщательной дифференциальной диагностики.

Причины РЩЖ
Исследования подтверждают, что рак щитовидной железы в 80% случаев развивается на фоне уже имеющегося зоба, и его частота в 10 раз выше в эндемичных по зобу районах. Также развитию онкологии способствует ряд факторов повышенного риска:
- наличие хронических воспалительных процессов в щитовидной железе;
- длительные воспалительные или опухолевые процессы половой сферы и молочных желез;
- наследственная предрасположенность к дисфункции и опухолям желез внутренней секреции;
- общее или местное (области головы и шеи) рентгеновское или ионизирующее облучение, особенно в детском и подростковом возрасте;
- аденома щитовидной железы, расценивающаяся как предраковое заболевание;
- ряд наследственных генетических состояний (семейный полипоз, синдром Гарднера, болезнь Коудена, семейные формы медуллярной карциномы щитовидной железы и др.);
- состояния, связанные с изменением гормонального баланса в женском организме (климакс, беременность, лактация). Чаще в развитии рака щитовидной железы играет роль взаимное сочетание ряда факторов.
Классификация
Согласно международной классификации опухолевых образований щитовидной железы выделяются: эпителиальные опухоли доброкачественного и злокачественного характера, а также неэпителиальные опухоли. По гистологическим формам выделяют следующие виды рака щитовидной железы: папиллярный (около 60-70%), фолликулярный (15-20%), медуллярный (5%), анапластический (2-3%), смешанный (5-10%), лимфома (2-3%).
В основе классификации РЩЖ по международной системе TNM лежит критерий распространенности опухоли в железе и наличие метастазов в лимфоузлах и отдаленных органах, где:
Т - распространенность рака в щитовидной железе:
- T0 — при операции наличия первичной опухоли в щитовидной железе не обнаружено
- T1 — опухоль в наибольшем диаметре до 2 см, не распространяющаяся за границы щитовидной железы (т.е. не прорастающая в ее капсулу)
- T2 — опухоль >2 см, но
- T3 — опухоль > 4 см в наибольшем диаметре, не распространяющаяся за границы щитовидной железы или опухоль меньшего диаметра, с прорастанием в ее капсулу
- T4 — данная стадия рака щитовидной железы делится на 2 подстадии:
- T4a — опухоль, имеющая любой размер с прорастанием капсулы щитовидной железы, подкожных мягких тканей, гортани, трахеи, пищевода или возвратного гортанного нерва
- T4b — опухоль с прорастанием предпозвоночной фасции, сонной артерии или загрудинных сосудов;
N - наличие или отсутствие регионарных метастазов:
- NX — метастазирование опухоли в шейные лимфоузлы оценить невозможно
- N0 — регионарные метастазы отсутствуют
- N1 — определяются регионарные метастазы (в паратрахеальные, претрахеальные, преларингеальные, боковые шейные, загрудинные лимфоузлы);
М – наличие или отсутствие метастазов в отдаленные органы:
- MX — отдаленное метастазирование опухоли оценить невозможно
- M0 — отдаленные метастазы отсутствуют
- M1 — определяются отдаленные метастазы
Классификация рака щитовидной железы по системе TNM используется для стадирования опухоли и прогнозирования ее лечения. В развитии неоплазии выделяют четыре стадии (от наиболее до наименее благоприятной):
- Стадия I – опухоль расположена локально, капсула щитовидной железы не деформирована, метастазы отсутствуют
- Стадия IIа - единичная опухоль, деформирующая железу или множественные узлы без метастазов и деформации капсулы
- Стадия IIб – наличие опухоли с односторонними метастатическими лимфоузлами
- Стадия III – опухоль, прорастающая капсулу или сдавливающая соседние органы и ткани, а также наличие двустороннего поражения лимфоузлов
- Стадия IV – опухоль с прорастанием в окружающие ткани или органы, а также опухоль с метастазами в ближайшие и (или) отдаленные органы.
Рак щитовидной железы может быть первичным (если опухоль изначально возникает в самой железе) или вторичным (если опухоль прорастает в железу из соседних органов).
Виды рака щитовидной железы
Фолликулярный рак щитовидной железы – второй по частоте возникновения вид злокачественной опухоли щитовидной железы, встречающийся в 5-10% случаев. Развивается из фолликулярных клеток, составляющих нормальную структуру щитовидной железы. Патогенетически возникновение фолликулярного рака щитовидной железы связано с нехваткой йода в пище. В большинстве случаев данный вид рака не распространяется за пределы железы, реже встречаются метастазы в лимфоузлы, кости и легкие. Прогноз по сравнению с папиллярной морфологической формой рака менее благоприятен.
Анапластический рак щитовидной железы – редкая форма злокачественной опухоли, имеющая тенденцию к стремительному росту, поражению структур шеи и распространению в организме с крайне неблагоприятным прогнозом для жизни. Обычно развивается у пожилых пациентов на фоне длительно наблюдаемого узлового зоба. Быстрый рост опухоли с нарушением функций структур средостения (удушьем, затруднением при глотании, дисфонией) и прорастанием близлежащих органов приводит к развитию летального исхода в течение года.
Медуллярный рак щитовидной железы (карцинома) – форма злокачественной опухоли, развивающаяся из парафолликулярных (С-клеток) железы и составляющая около 5% случаев. Еще до выявления первичной опухоли в щитовидной железе может метастазировать в лимфоузлы, печень и легкие. В крови пациента определяются раковоэмбриональный антиген и повышенный кальцитонин, синтезируемые опухолью. Течение медуллярного рака щитовидной железы более агрессивное по сравнению с фолликулярным и папиллярным раком, с ранним развитием метастазов в близлежащих лимфоузлах и распространением на мышцы, трахею, легкие и другие органы.
Лимфома щитовидной железы – опухоль, развивающаяся из лимфоцитов на фоне аутоиммунного тиреоидита либо самостоятельно. Наблюдается быстрое увеличение размеров щитовидной железы с вовлечением лимфоузлов и симптомами сдавления средостения. Лимфома хорошо поддается лечению ионизирующей радиацией.
Метастазы злокачественных опухолей иных локализаций в щитовидную железу встречаются редко. Метатстатическое поражение щитовидной железы наблюдается при меланоме, раке желудка, молочной железы, легких, кишечника, поджелудочной железы, лимфомах.
Симптомы рака щитовидной железы
Обычно жалобы пациентов связаны с появлением узловых образований в области ЩЖ или увеличение шейных лимфоузлов. По мере роста опухоли развиваются симптомы сдавления структур шеи: осиплость голоса, нарушение глотания, одышка, кашель, удушье, боли. У пациентов отмечается потливость, слабость, снижение аппетита, потеря веса.
У детей течение рака щитовидной железы относительно медленное и благоприятное. У молодых пациентов отмечается предрасположенность к лимфогенному метастазированию опухоли, у более старших лиц – к прорастанию окружающих органов шеи. У пожилых пациентов более выражены общие признаки, наблюдается стремительное прогрессирование патологии, преобладание высокозлокачественных форм рака щитовидной железы.
Диагностика
При пальпации щитовидной железы обнаруживаются единичные или множественные, меньшей или большей величины узлы плотной консистенции, спаянные с окружающими тканями; ограниченная подвижность железы, бугристость поверхности; увеличение лимфоузлов. Инструментальная диагностика включает:
Для пациентов с раком щитовидной железы характерны анемия, ускорение СОЭ, изменение функции щитовидной железы (повышение или снижение). При медуллярной форме рака в крови увеличивается уровень гормона кальцитонина. Повышение уровня белка щитовидной железы тиреоглобулина может свидетельствовать о рецидиве злокачественной опухоли.

КТ шеи. Инвазивная опухоль щитовидной железы (красная стрелка) с прорастанием в трахею (синяя стрелка).
Лечение рака щитовидной железы
При выборе метода лечения РЩЖ учитывают тип опухоли, стадию и общее состояние пациента. Сегодня эндокринология имеет в своем арсенале несколько эффективных способов борьбы с раком щитовидной железы. Лечение может включать операцию, терапию радиоактивным йодом или гормонами, химиотерапию, облучение. Использование комбинации двух и более методов позволяет достичь высокого процента излечения при раке щитовидной железы.
- Хирургическое лечение. Наиболее радикальным является проведение хирургического удаления щитовидной железы - субтотальной и тотальной тиреоидэктомии. При раке щитовидной железы I-II степени с локализацией опухоли в пределах одной доли ограничиваются ее удалением вместе с перешейком и подозрительными участками другой доли. Расширенная тиреоидэктомия, включающая удаление мышц шеи, иссечение яремной вены, регионарных лимфоузлов и жировой подкожной клетчатки показана при III-IV стадии рака щитовидной железы.
- Радиойодтерапия. В дополнение к операции назначается курс лечения радиоактивным йодом I-131 (от 50 до150 мКи), разрушающим метастазы рака щитовидной железы и остатки тиреоидной ткани после оперативного вмешательства. Терапия радиоактивным йодом наиболее эффективна при метастазах рака щитовидной железы в легкие и может привести к их полному исчезновению.
- Противоопухолевая терапия. Возникновение рецидивов опухоли контролируется исследованием уровня тиреоглобулина в крови. При прогрессирующем метастазировании рака щитовидной железы используется внешнее облучение. Лучевая и химиотерапия используются для паллиативного лечения распространенного опухолевого процесса.
После операции по поводу рака щитовидной железы необходимо проведение периодического повторного обследования для исключения рецидивов и метастазов опухоли, включающее в себя рентгенографию легких, УЗИ щитовидной железы, сцинтиграфию, исследование уровня тиреоглобулина в крови и др. После частичной или тотальной тиреоидэктомии необходим прием тиреоидных гормонов (тироксина) для поддержания концентрации ТТГ в пределах нижней границы нормы и снижения вероятности рецидива рака щитовидной железы.
Прогноз
Прогноз определяется стадией рака щитовидной железы, на которой начато проведение лечения, а также гистологической структурой опухоли. Вероятность излечения рака щитовидной железы при ранней диагностике и умеренной степени злокачественности опухоли достигает 85-90%.
Неудовлетворительный прогноз наблюдается при лимфоме и анапластической форме тиреоидного рака: летальность в течение полугода от начала заболевания близка к абсолютному значению. Высокой степенью злокачественности отличается течение медуллярного рака, который рано метастазирует в отдаленные органы.
Менее агрессивным по прогностическому значению является фолликулярный рак щитовидной железы, наиболее доброкачественное течение имеют папиллярная и смешанные формы. Течение рака щитовидной железы более благоприятно у лиц зрелого возраста, менее – у людей старше 60 и моложе 20 лет.
Профилактика
Широкая профилактика рака щитовидной железы предполагает устранение нехватки йода за счет употребления йодированной соли и морепродуктов, проведение рентгенологического облучения головы и области шеи строго по показаниям. Важной частью профилактики служит своевременное лечение тиреоидной патологии, динамическое наблюдение у эндокринолога пациентов групп риска: имеющих патологию щитовидной железы, проживающих на территории с йододефицитом, подвергшихся облучению, имеющих семейные случаи медуллярного рака щитовидной железы.
Читайте также:

