Как избавиться от гнойных инфекций
Обновлено: 13.05.2024
Лечение гнойных ран, в том числе трудно заживаемых трофических язв нижних конечностей, ран при сахарном диабете, пролежней, ран после травм, ожогов часто проводят в домашних условиях. Воспаленные гнойные раны всегда содержат большое количество разнообразных микроорганизмов – бактерий и грибов. Для такой раны характерны отечность, покраснение кожи вокруг раны, локальная боль и локальное повышение температуры в месте, где расположена рана.
Этапы заживления гнойной (инфицированной) раны
(концепция T.I.M.E.)
| Цель | Повязки |
| T. Очистить рану: |
Жидкость, выделяемая раной имеет неприятный запах и цвет. Это гнойный экссудат. Лечение гнойных ран включает в себя хирургическую обработку раны и применения перевязочных средств. Хирургическую обработку раны, вскрытие гнойных полостей всегда выполняют в медицинском учреждении - поликлинике, больнице. Лечение гнойных ран перевязочными средствами осуществляется как в медицинских учреждениях, так и в домашних условиях. Чтобы местное лечение было эффективным перевязочные средства должны бороться с инфекцией и обеспечивать отток гнойного экссудата из раны.
Антибактериальные повязки






Рана должна быть чистой
В гнойной ране могут присутствовать струпы, некрозы, корочки, фибрин (это желтая плотная ткань на ране), то такую рану необходимо очистить. Очищения можно добиться применением гидрогелей Neofix FibroGel AG, IntraSite Gel и IntraSite Conformable. Главное назначение этих гелей заключается в увлажнении некрозов и корочек, разрыхлении их, что способствует более легкому удалению некрозов при последующих перевязках. Гидрогели наносятся непосредственно на рану в достаточном количестве чтобы рана была полностью покрыта гидрогелем, слой гидрогеля при этом должен быть не менее 5 мм. Далее рану необходимо закрыть пленочной повязкой, например OpSite Flexigrid, или одной из послеоперационных повязок OpSite Post-Op, PRIMAPORE, NEOFIX Post. Поверх гелей можно использовать абсорбирующие повязки Allevyn Adhesive или Allevyn Sacrum, которые предпочтительнее и удобнее использовать при лечении пролежней, так как эти повязки имеют липкий край и мягкую губчатую подушечку. По истечении максимум трех дней необходимо провести перевязку, удалить гидрогель с поверхности раны, и вместе с ним размягченные некрозы и корочки. В случае если в ране остались участки некрозов, ступы, то необходимо гидрогель использовать не однократно до полного очищения раны. Преимуществом применения для этих целей антимикробного гидрогеля Neofix FibroGel AG заключается в том, что этот гидрогель содержит в своем составе серебро. Этот антимикробный компонент борется с любыми возбудителями инфекции в ране. В результате применения гидрогелей рана очищается. Перевязки необходимо проводить не реже одного раза в 1-3 суток, и лучше под наблюдением лечащего врача.
Необходимо подавить инфекцию
Для борьбы с инфекцией в ране лучше всего использовать повязки ACTICOAT и ACTICOAT7. Это сетчатые абсорбирующие повязки, которые осуществляют беспрепятственный отток экссудата из раны и борются с инфекцией. Данные повязки содержат серебро. Антибактериальная активность серебра известна уже в течение многих лет и его эффективность не вызывает сомнений. На активность серебра не влияет присутствие крови и гноя в ране. Все возбудители раневой инфекции, в том числе бактерии устойчивые к антибиотикам, не обладают устойчивостью к серебру. Серебро обладает универсальным широким спектром действия, в том числе против смешанной микрофлоры, содержащей различные бактерии, грибы, дрожжи. Применение повязок с серебром ведет к быстрому подавлению воспалительной реакции в ране, и вместе с этим уменьшается количество отделяемого экссудата.
Важно, что серебро в повязках ACTICOAT и ACTICOAT7 начинает высвобождаться сразу же как только повязку наложили на рану, и быстро, в течении первых 30 минут, в ране достигается необходимая концентрация серебра для борьбы с инфекцией, и эта концентрация серебра поддерживается на постоянном уровне в течении длительного времени - до 3 дней при применении повязок ACTICOAT и до 7 дней при применении повязок ACTICOAT7, обеспечивая тем самым длительную антибактериальную активность повязок, поэтому повязка ACTICOAT может быть на ране до 3 дней, а повязка ACTICOAT7 до 7 дней, при этом внешние абсорбирующие повязки (марлевые или губчатые Allevyn) необходимо менять ежедневно.
Используйте актикоатную повязку для эффективной борьбы с инфекцией.
Излишки экссудата
Если в ране нет корок, некрозов, то для активного оттока экссудата может быть применена методика локального отрицательного давления. Для этих целей применяют аппарат для лечения ран PICO, который создает постоянный отток гнойного экссудата из раны, что сопровождается уменьшением отека тканей, уменьшением количества бактерий в ране, в результате воспалительная реакция затухает, и начинается рост новых тканей, сосудов, которые заполняют рану, начинает расти эпителий, края раны постепенно сближаются и рана заживает. При применении данного аппарата нет необходимости проводить перевязки ежедневно. Смену повязок достаточно проводить в среднем 1 раз в три дня.
- Carbonet. Это многослойная повязка отлично впитывает вязкий гнойный экссудат, и, благодаря слою из активированного угля абсорбирует запах, который часто сопровождает гнойные раны. Так как Carbonet не содержит антимикробных компонентов, то на гнойных ранах необходимо менять повязки ежедневно.
- Губчатые повязки из полиуретана NEOFIX с серебром - NEOFIX FibroSorb AG и NEOFIX FibroSorb AG Sacrum. Серебро в повязках обеспечивает антимикробное действие.
При использовании для лечения ран повязок NEOFIX FibroSorb AG и NEOFIX FibroSorb AG Sacrum нет необходимости проводить перевязки ежедневно. Смена повязки рекомендуется проводить 1 раз в 2-3 дня в зависимости от степени наполнения повязки экссудатом.
Оптимальная среда для заживления
По мере очищения раны степень экссудации уменьшается, снижается отек тканей, уходит краснота и боль. В этот момент важно создать благоприятную среду, которая будет стимулировать рост грануляций и эпителия, и при этом важно обеспечить защиту раны от инфекции. Для этих целей необходимо применять гидроколлоидные повязки, например NEOFIX Fibrocold Ag, или сетчатые повязки NEOFIX Fibrotul Ag, Bactigras.
Гидроколлоидные повязки NEOFIX Fibrocold Ag имеют неоспоримое преимущество перед гидроколлоидными повязками других производителей - это наличие в повязке активного антимикробного компонента – серебра. Повязка NEOFIX Fibrocold Ag необходимо накладывать на рану со слабой экссудацией. Гидроколлоиды в повязке впитывают экссудат и образуют на поверхности раны гель, который создает оптимальную влажную среду на поверхности раны, при этом серебро оказывает профилактический и лечебный антимикробный эффект. Экссудат раны не изливается на окружающую кожу, а впитывается гидроколлоидами, тем самым обеспечивая защиту окружающей кожи. Внешняя сторона повязки представляет из себя пленочку, которая защищает рану от проникновения воды и бактерий извне. Повязка стимулирует рост грануляций и эпителия, способствует заживлению раны.
Ещё одно из преимуществ гидроколлоидной повязки NEOFIX Fibrocold Ag состоит в том что нет необходимости в ежедневных перевязках, такая повязка может находиться на ране до 7 дней в зависимости от клинической ситуации.
Основное свойство сетчатых повязок NEOFIX Fibrotul Ag и Bactigras это их атравматичность, т.е. эти повязки сменяются без последствий, в отличии от обычных марлевых повязок, которые прилипают к поверхности раны и при последующих перевязках их сложно снять не отрывая новообразованные грануляции и эпителий, поэтому марлевые повязки необходимо отмачивать перед заменой.
При применении сетчатых специализированных повязок NEOFIX Fibrotul Ag и Bactigras в этом нет нужды, т.к. повязки никогда не прилипают к ране, если следовать инструкции производителя и рекомендациям лечащего врача. Сетчатые повязки защищают рану от пересыхания, способствуют поддержанию оптимальной умеренной влажной среды для заживления раны. Кроме того, сетчатые повязки препятствуют скоплению экссудата на поверхности раны, они обеспечивают свободное прохождение выделения из раны в абсорбирующую повязку, что является очень важным, т.к. скопившейся экссудат служит питательной средой для микроорганизмов, и может привести к развитию инфекции в ране.
Повязка Bactigras содержит антисептик хлоргексидина ацетат, а сетчатая повязка NEOFIX Fibrotul Ag содержит серебро, антимикробное действие которого мы рассматривали выше. Хлоргексидина ацетат также обладает широким спектром антимикробного действия против возбудителей раневой инфекции.
Эти две повязки особенно актуально применять для профилактики появления инфекции в ране либо при начальных её проявлениях.
Поверх сетчатых повязок необходимо накладывать впитывающие повязки, например, несколько стерильных марлевых повязок, и фиксировать повязки бинтом. Марлевые повязки необходимо менять ежедневно. Сетчатые повязки можно использовать более долгий срок – до 7 дней.
Сетчатые повязки отлично себя зарекомендовали для лечения ран после проведения аутодермапластики (трансплантации кожи): донорских участков и для приживления пересаженного участка кожи. Повязки находятся на раневой поверхности и не прилипают к ней, а значит не травмируют рану при перевязках, перевязки не сопровождаются кровотечением и безболезненные.
Также преимуществом сетчатых повязок NEOFIX Fibrotul Ag и Bactigras является то, что волокна этих повязок не рвутся, волокна в ране не остаются. При применении обычных марлевых салфеток существует опасность оставления в ране волокон марли, что может привести к воспалительной реакции.
Сетчатые повязки очень гибкие, мягкие, их легко наложить на поверхность раны, в том числе на рану со сложным рельефом, на труднодоступные места, на сложные анатомические области, такие как пальцы, суставы, сгибы.
Повязки NEOFIX Fibrotul Ag и Bactigras имеют кроме стандартных размеров, ещё большие размеры 15 смх100 см, что особенно актуально для лечения больших ожоговых ран.
Таким образом, большое разнообразие перевязочных средств обеспечивает эффективность лечения гнойных ран как в домашних условиях, так и в условиях медицинских учреждений. Однако, лечение обширных гнойных ран должно происходить обязательно под наблюдением врача.
Гнойные заболевания являются достаточно широко распространенными.
Такие заболевания опасны тем, что при несвоевременно начатом лечении очень велика вероятность возникновения осложнений, среди которых может быть даже частичное, а в редких тяжелых случаях – и полная потеря трудоспособности.
СИМПТОМЫ РАЗВИТИЯ ГНОЙНЫХ ЗАБОЛЕВАНИЙ
При данной патологии возникает воспалительная реакция с развитием общих и местных изменений.
Степень выраженности болезни зависит от обширности воспалительного процесса и общей реактивности организма.
При этом существует универсальное правило, согласно которому показанием к проведению хирургического лечения заболевания является любой гнойный процесс.
Повышение температуры тела (иногда до фебрильных значений),
Симптомы гнойной интоксикации – головная боль, слабость, ухудшение работоспособности, апатия, адинамия, снижение аппетита, сонливость или, напротив, нарушение сна.
Боль в месте воспаления.
Гиперемия кожного покрова в зоне воспаления
Местное повышение температуры над очагом воспаления, сглаженность контуров борозд и линий
Кроме того, отмечаются специфические признаки для каждого в отдельности заболевания.
В зависимости от расположения можно определить вовлечение в патологический процесс определенных областей и вероятность развития осложнений.
Фурункул - это острое гнойно-некротическое воспаление волосяного фолликула, сальной железы и окружающей подкожной клетчатки.
Панариций - скопление отделяемого преимущественно гнойного характера под кожей в области фаланги. При этом могут отмечаться общие симптомы заболевания, однако чаще всего они выражены незначительно. При осмотре на одной из фаланг пальцев, преимущественно проксимальной, определяется зона припухлости, гиперемии.
Фурункулез – это наличие нескольких фурункулов в различных областях, имеющих рецидивирующее течение. При фурункулезе больных необходимо обследовать для выявления нарушений обмена веществ (сахарный диабет, авитаминоз). Лечение проводится комплексное, включая и иммунотерапию.
Карбункул – это острое разлитое гнойно-некротическое воспаление нескольких близлежащих волосяных фолликулов и сальных желез с образованием некроза кожи и подкожной клетчатки, сопровождающееся признаками гнойной интоксикации. Локализация карбункулов чаще всего наблюдается на задней поверхности шеи, межлопаточной области. Обычно карбункул сопровождается лимфаденитом, а при локализации на конечностях – лимфангитом.
Флегмона – это острое гнойное разлитое воспаление клеточных пространств, не имеющие тенденцию к отграничению. Вызывается это заболевание чаще всего стафилококком, а также любой другой гноеродной микрофлорой. Инфекция может проникать в ткани через повреждения кожи и слизистых, после различных инъекций (так называемые постинъекционные флегмоны), лимфогенным и гематогенным путем, при переходе воспаления с лимфатических узлов, карбункула, фурункула и т.д. на окружающую их клетчатку.
Абсцесс – это ограниченное скопление гноя в различных тканях или органах, окруженное пиогенной капсулой. Возбудители и пути проникновения инфекции в ткани такие же как при флегмонах, хотя процент анаэробных возбудителей значительно выше.
Гидраденит- это гнойное воспаление потовых желез. Инфекция попадает при несоблюдении правил гигиены и повышенной потливости.
Мастит - это острое воспаление молочной железы. Мастит в основном развивается в послеродовом периоде во время лактации (лактационный мастит). Инфекция проникает в ткань железы через микротрещины в соске, а также и через молочные ходы при лактостазе.
Рожа. Рожей называют острое серозно-эксудативное воспаление кожи или слизистой. Инфекция попадает через микротрещины, ранки на кожном покрове.
ОСОБЕННОСТИ ЛЕЧЕНИЯ ГНОЙНЫХ ЗАБОЛЕВАНИЙ.
Местная терапия болезни включает в себя консервативные и оперативные методы.
Консервативные методы лечения применяются на ранних стадиях заболевания до образования гнойника, а также в сочетании с оперативным лечением с целью более быстрого и эффективного лечения.
Местное лечение в стадии инфильтрата включает в себя воздействие на него с помощью физиотерапевтических методик.
Обязательно необходимо применение мазей, в состав которых входят антибиотик и противомикробные вещества.
В зависимости от размера гнойного очага при лечении возможно использование обезболивания.
После вскрытия гнойника в ходе хирургического лечения заболевания производят его очищение от гнойного экссудата.
Затем его промывают антисептическим веществом, растворами антибиотиков.
После окончания операции рану никогда не зашивают наглухо, для наилучшего дренирования.
Перевязки заключаются в удалении дренажей и замене их новыми, промывании раны раствором антисептика, заполнении раны мазью, содержащей антибиотик, наложении повязки для предотвращения инфицирования раны.
Профилактика гнойных заболеваний:
В профилактике многих гнойных заболеваний большое значение имеет оздоровление внешней среды, в которой живет и работает человек, т. е. улучшение условий труда и быта.
Так, например, в профилактике целого ряда гнойных заболеваний (фурункулез, пиодермиты и т. п.) большую роль играют мероприятия общегигиенического характера и уход за кожей (особенно рук) и др.
Гнойные раны – это повреждения кожных покровов и подлежащих тканей с формированием гнойного очага. Патология проявляется значительным отеком, гиперемией окружающих тканей и интенсивным болевым синдромом. Боли могут быть дергающими, распирающими, лишающими сна. В ране видны омертвевшие ткани и скопления гноя. Наблюдается общая интоксикация, сопровождающаяся повышением температуры, ознобами, головной болью, слабостью и тошнотой. Лечение комплексное, включает в себя промывание и дренирование ран (при необходимости производится вскрытие гнойных затеков), лечебные повязки, антибиотикотерапию, дезинтоксикационную терапию, иммунокорригирующую терапию и стимуляцию восстановительных процессов.
МКБ-10
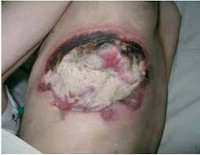
Общие сведения
Гнойная рана – дефект тканей, в просвете которого содержится гнойный экссудат, а по краям определяются признаки воспаления. Гнойные раны являются самым распространенным осложнением чистых ран, как случайных, так и хирургических. По различным данным, несмотря на строгое соблюдение стерильности в ходе операций, количество нагноений в послеоперационном периоде колеблется от 2-3 до 30%. Возбудителями гнойного процесса в случайных и хирургических ранах чаще всего становятся так называемые гноеродные микробы (стафилококки, стрептококки и т. д.). Лечением ранее необработанных гнойных ран занимаются хирурги, лечение случайных ран, нагноившихся после ПХО, осуществляют травматологи-ортопеды. Лечение нагноившихся хирургических ран находится в ведении специалистов, проводивших операцию: хирургов, травматологов, сосудистых хирургов, торакальных хирургов, нейрохирургов и т. д.

Причины
В настоящее время как в травматологии и ортопедии, так и в хирургии принято считать, что любая случайная рана является инфицированной, то есть, содержит определенное количество бактерий. Однако бактериальное загрязнение не обязательно влечет за собой нагноение. Для развития инфекции необходимо сочетание следующих факторов: достаточное повреждение тканей; наличие в полости раны нежизнеспособных тканей, инородных тел и излившейся крови; достаточная концентрация патогенных микроорганизмов. Чаще всего в гнойных ранах обнаруживаются гноеродные бактерии (стрептококки, стафилококки, клебсиеллы, протей, кишечная палочка, псевдомонады и т. д.). Вместе с тем, в ряде случаев гнойный процесс может быть вызван пневмококками, шигеллами, сальмонеллами, микобактериями и т. д.
В числе других факторов, увеличивающих вероятность развития гнойного процесса, - локализация и вид раны, общее состояние организма, наличие соматических заболеваний, сахарного диабета и сосудистых нарушений, возраст, конституция и даже время года. Гнойные раны - частое осложнение случайных колотых, рвано-ушибленных ран и ран, сопровождающихся размозжением мягких тканей. Причиной нагноения колотых ран является затруднение оттока вследствие небольшого отверстия на коже, тонкого и длинного раневого канала. Высокая вероятность нагноения рвано-ушибленных ран и ран с размозжением мягких тканей обусловлена наличием обильных загрязнений и/или большого количества нежизнеспособных тканей. Реже всего, благодаря неглубокому раневому каналу и незначительному повреждению краев, нагнаиваются резаные раны.
Лучше всего заживают раны в области головы и шеи. Несколько чаще нагноение возникает при ранах ягодичной области, спины, груди и живота, еще чаще – при повреждении верхних и нижних конечностей. Хуже всего заживают раны стоп. Хороший иммунитет снижает вероятность развития гнойных ран при незначительном бактериальном осеменении. При значительном осеменении и удовлетворительном состоянии иммунной системы нагноение протекает более бурно, но процесс обычно носит локализованный характер и быстрее завершается выздоровлением. Иммунные нарушения становятся причиной более вялого и длительного заживления гнойных ран. Увеличивается вероятность распространения инфекции и развития осложнений.
Тяжелые соматические заболевания влияют на общее состояние организма и, как следствие – на вероятность нагноения и скорость заживления ран. Однако особенно сильное негативное влияние в силу сосудистых и обменных нарушений оказывает сахарный диабет. У пациентов, страдающих этим заболеванием, гнойные раны могут возникать даже при небольших травмах и незначительном бактериальном осеменении. У таких больных наблюдается плохое заживление и выраженная тенденция к распространению процесса. У здоровых молодых людей раны, в среднем, нагнаиваются реже, чем у пожилых, у худых – реже, чем у полных. Вероятность нагноения раны увеличивается летом, особенно в жаркую и влажную погоду, поэтому плановые операции рекомендуют проводить в холодное время года.
Симптомы гнойных ран
Выделяют местные и общие симптомы патологии. К местным симптомам относится дефект тканей с наличием гнойного экссудата, а также классические признаки воспаления: боль, местное повышение температуры, местная гиперемия, отек окружающих тканей и нарушение функции. Боль при гнойной ране может быть давящей или распирающей. При затруднении оттока (вследствие образования корки, формирования затеков, распространении гнойного процесса), скоплении гноя и повышении давления в воспаленной области боль становится очень интенсивной, дергающей и нередко лишает пациентов сна. Кожа вокруг раны горячая. На начальных стадиях, в период образования гноя, наблюдается покраснение кожных покровов. При длительном существовании раны краснота может сменяться багровой или багрово-синюшной окраской кожи.
В месте поражения можно выделить два типа отека. В краях раны – теплый воспалительный. Совпадает с зоной гиперемии, обусловлен нарушением кровотока. Дистальнее раны – холодный реактивный. Гиперемия в этой зоне отсутствует, а отечность мягких тканей вызвана нарушением оттока лимфы из-за сдавления лимфатических узлов в области воспаления. Нарушение функции пораженного отдела связано с отеком и болью, выраженность нарушения зависит от размеров и локализации гнойной раны, а также от объема и фазы воспаления.
Основным признаком гнойной раны является гной – жидкость, содержащая бактерии, тканевый детрит, глобулины, альбумины, ферменты лейкоцитарного и микробного происхождения, жиры, холестерин, примесь ДНК и погибшие лейкоциты. Цвет и консистенция гноя зависят от вида возбудителя. Для стафилококка характерен густой желтый или белый гной, для стрептококка – жидкий зеленоватый или желтоватый, для кишечной палочки – жидкий буро-желтый, для анаэробных микробов – бурый зловонный, для синегнойной инфекции – желтоватый, отливающий сине-зеленым на повязке (этот оттенок гной приобретает при контакте с кислородом во внешней среде). Количество гноя может существенно различаться. Под гноем могут обнаруживаться участки некротической ткани и грануляции.
Из раны в организм пациента поступают токсины, что обуславливает появление симптомов общей интоксикации. Характерно повышение температуры, потеря аппетита, потливость, слабость, ознобы, головная боль. В анализах крови выявляется ускорение СОЭ и лейкоцитоз со сдвигом влево. В анализе мочи обнаруживается белок. В тяжелых случаях возможно повышение уровня мочевины, креатинина и билирубина в крови, анемия, лейкопения, диспротеинемия и гипопротеинемия. Клинически при тяжелой интоксикации может наблюдаться резкая слабость и нарушения сознания вплоть до комы.
В зависимости от преобладающего процесса выделяют следующие стадии гнойного процесса: формирование гнойного очага, очищение и регенерация, заживление. Все гнойные раны заживают вторичным натяжением.
Осложнения
При гнойных ранах возможен целый ряд осложнений. Лимфангит (воспаление лимфатических сосудов, расположенных проксимальнее раны) проявляется красными полосами, направленными от раны к регионарным лимфатическим узлам. При лимфадените (воспалении лимфатических узлов) регионарные лимфоузлы увеличиваются и становятся болезненными. Тромбофлебит (воспаление вен) сопровождается появлением болезненных красных тяжей по ходу подкожных вен. При контактном распространении гноя возможно развитие гнойных затеков, периостита, остеомиелита, гнойного артрита, абсцесса и флегмоны. Самым тяжелым осложнением гнойных ран является сепсис.
Если заживления не происходит, гнойная рана может перейти в хроническую форму. Зарубежные специалисты рассматривают раны без тенденции к заживлению в течение 4 и более недель, как хронические. К числу таких ран относят пролежни, трофические язвы, случайные или операционные длительно незаживающие раны.
Диагностика
Из-за наличия явных местных признаков диагностика гнойных ран не представляет затруднений. Для исключения вовлеченности подлежащих анатомических структур может выполняться рентгенография, МРТ или КТ пораженного сегмента. В общем анализе крови определяются признаки воспаления. Для определения вида и чувствительности возбудителя производится посев отделяемого на питательные среды.
Лечение гнойных ран
Тактика лечения зависит от фазы раневого процесса. На стадии формирования гнойного очага основной задачей хирургов является очищение раны, ограничение воспаления, борьба с патогенными микроорганизмами и детоксикация (при наличии показаний). На второй стадии проводятся мероприятия по стимуляции регенерации, возможно наложение ранних вторичных швов или проведение кожной пластики. На стадии закрытия раны осуществляется стимуляция образования эпителия.
При наличии гноя проводится хирургическая обработка, включающая в себя рассечение краев раны или кожи над очагом, удаление гноя, исследование раны для выявления затеков и, при необходимости – вскрытие этих затеков, удаление некротических тканей (некрэктомию), остановку кровотечения, промывание и дренирование раны. Швы на гнойные раны не накладывают, наложение редких швов допускается только при организации проточно-промывного дренирования. Наряду с традиционными методами лечения гнойных ран применяются современные методики: вакуум-терапия, местная озонотерапия, гипербарическая оксигенация, обработка с использованием лазера, ультразвуковая обработка, криовоздействие, обработка пульсирующей струей антисептика, введение в рану сорбентов и т. д.
По показаниям осуществляется детоксикация: форсированный диурез, инфузионная терапия, экстракорпоральная гемокоррекция и т. п. Все перечисленные мероприятия, как традиционные, так и современные, проводятся на фоне рациональной антибиотикотерапии и иммунокоррекции. В зависимости от тяжести процесса антибиотики могут назначаться перорально, внутримышечно или внутривенно. В первые дни используются препараты широкого спектра действия. После определения возбудителя антибиотик заменяют с учетом чувствительности микроорганизмов.
После очищения гнойной раны предпринимаются меры для восстановления анатомических взаимоотношений и закрытия раны (ранние и поздние вторичные швы, кожная пластика). Наложение вторичных швов показано при отсутствии гноя, некротических тканей и выраженного воспаления окружающих тканей. При этом необходимо, чтобы края раны можно было сопоставить без натяжения. При наличии дефекта тканей и невозможности сопоставить края раны выполняется кожная пластика с использованием островкового и марочного способов, пластика встречными лоскутами, пластика свободным кожным лоскутом или пластика кожным лоскутом на сосудистой ножке.

1. Бондаренко Л.Б., Ураков А.Л., Новиков В.Е., Забокрицкий Н.А., Виноградов А.В., Кашковский М.Л., Витер В.И., Вавилов А.Ю., Гайсина Л.Ф., Ливане Р.Л., Кривопалов С.А. Многофункциональный раствор для эпибульбарных инстилляций. Патент 2452478 Рос. Федерация. 2012. Бюл. № 16.
2. Дементьев В.Б., Ураков А.Л., Уракова Н.А., Михайлова Н.А., Соколова Н.В., Толстолуцкий А.Ю., Щинов Ю.Н., Назарова Н.А., Кашковский М.Л., Сюткина Ю.С. Особенности эрозии патологического биологического агента при его вспенивании, нагревании и защелачивании// Химическая физика и мезоскопия. – 2009. – Т. 11, № 2. – С. 229–234.
3. Касаткин А.А., Ураков А.Л., Таджиев Р.И. Фармакотепловая санация и фармакохолодовая анестезия как составные части технологии обрезания крайней плоти // Эфферентная терапия. – 2010. – Т. 16, № 1. – С. 63–67.
4. Козлов А.С., Ураков А.Л., Уракова Н.А., Новиков В.Е., Забокрицкий Н.А., Ватулин В.В., Гвоздичев В.Д., Киршина О.В., Коломиец О.В., Аскерова М.Г., Бакуринских А.Б., Бакуринских М.А., Бакуринских А.А., Кривопалов С.А. Средство для санации свищей при инфицированном панкреонекрозе. Патент 2455010 Рос. Федерация. 2012. Бюл. № 19.
5. Мальчиков А.Я., Ураков А.Л., Уракова Н.А. и соавт. Макро- и микроструктура гноя при его инфильтрировании водными растворами антисептических средств// Морфологические ведомости. – 2008. – № 3–4. – С. 179–180.
6. Михайлова Н.А., Уракова Н.А., Ураков А.Л., Дементьев В.Б. Способ маточного лаважа. Патент 2327471 Рос. Федерация. 2008. Бюл. № 18.
7. Стрелков Н.С., Ураков А.Л., Коровяков А.П., Уракова Н.А., Кравчук А.П., Корепанова М.В., Бояринцева А.В. Способ лечения длительно незаживающих ран. Патент 2187287 Рос. Федерация. 2002. Бюл. № 23.
8. Стрелков Н.С., Ураков А.Л., Уракова Н.А., Уракова Т.В., Елхов И.В., Тихомирова М.Ю., Садилова П.Ю., Ватулин В.В. Способ лечения эмпиемы плевры по Н.С. Стрелкову. Патент 2308894 Рос. Федерации. 2007. Бюл. № 30.
9. Толстолуцкий А.Ю., Ураков А.Л., Рамишвили А.Д. Способ лечения гнойных полостей и устройство определения активности промывочных растворов. Патент 2406077 Рос. Федерация. 2010. Бюл. № 34.
13. Ураков А.Л., Уракова Н.А., Черешнев В.А., Черешнева М.В., Гаврилова Т.В., Толстолуцкий А.Ю., Дементьев В.Б. Средство для разжижения густого и липкого гноя. Патент 2360685 Рос. Федерация. 2009. Бюл. 19.
14. Ураков А.Л., Стрелков Н.С., Толстолуцкий А.Ю., Уракова Н.А., Забокрицкий Н.А. Способ экспресс-оценки промывочной активности лекарств. Патент 2389013 Рос. Федерация. 2010. Бюл. 13.
15. Ураков А.Л., Мальчиков А.Я., Стрелков Н.С., Сажин В.П., Дементьев В.Б., Щинов Ю.Н., Ураков Н.А. Способ удаления камней из желчных протоков по А.Я. Мальчикову. Патент 2367375 Рос. Федерация. 2009. Бюл. № 26.
16. Ураков А.Л., Уракова Н.А., Руднов В.А., Касаткин А.А., Соколова Н.В., Гаускнехт М.Ю. Санационное и анестезиологическое термоконтрастирование и тепловизорное термографирование тканей паховой области при вагините и фимозе// Уральский медицинский журнал. – 2010. – № 10. – С. –156.
17. Ураков А.Л., Уракова Н.А., Юшков Б.Г., Забокрицкий Н.А., Гаускнехт М.Ю. Гипертермичность, гипергазированность и гиперщелочность растворов как факторы пиолитической активности // Вестник Уральской медицинской академической науки. – 2011. – № 1 (33). – С. 84–87.
19. Ураков А.Л., Уракова Н.А., Новиков В.Е., Бояринцева А.В., Гайсина Л.Ф. Антисептические ушные капли с пиолитической активностью// Рецепт. – 2011. – № 6 (80). – С. 26–31.
20. Ураков А.Л., Уракова Н.А., Отвагин И.В., Стрелков Н.С., Новиков В.Е., Юшков Б.Г., Мальчиков А.Я., Субботин А.В., Гайсина Л.Ф. Способ и средство для удаления серной пробки. Патент № 2468776 Рос. Федерация. 2012. Бюл. № 18.
23. Ураков А.Л. Холод в защиту сердца // Успехи современного естествознания. – 2013. – № 11. – С. 32–36.
24. Urakov A., Urakova N., Chernova L. Possibility of Dissolution and Removal of Thick Pus due to the Physical-Chemical Characteristics of the Medicines // Journal of Materials Science and Engineering B. – 2013. – V. 3. – № 11. – P. 714–720.
25. Ураков А.Л. История формирования термофармакологии в России // Успехи современного естествознания. – 2014. – № 12. – С. 29–39.
26. Ураков А.Л., Никитюк Д.Б., Уракова Н.А., Сойхер М.И., Сойхер М.Г., Решетников А.П. Виды и динамика локальных повреждений кожи пациентов в местах, в которые производятся инъекции лекарств // Врач. – 2014. – № 7. – С. 56–60.
28. Urakov A., Urakova N., Kasatkin A., Chernova L. Physical-chemical aggressiveness of solutions of medicines as a factor in the rheology of the blood inside veins and catheters// Journal of Chemistry and Chemical Engineering. – 2014. – V. 8, № 01. – P. 61–65.
29. Ураков А.Л., Уракова Н.А., Чернова Л.В., Фишер Е.Л. Отбеливатель кровоподтеков. Пат. 2539380 Рос. Федерация. 2015. Бюл. № 2.
30. Urakov A., Urakova N. Rheology and physical-chemical characteristics of the solutions of the medicines.// Journal of Physics: Conference Series. – 2015. – V. 602. – 012043.
31. Уракова Н.А., Ураков А.Л., Черешнев В.А. и др. Гипергазированность, гипербаричность, гиперосмолярность, гипертермичность, гиперщелочность и высокая поверхностная активность раствора как факторы повышения его промывочной активности // Химическая физика и мезоскопия. – 2007. – Т. 9, № 3. – С. 256–262.
32. Уракова Н.А., Ураков А.Л., Толстолуцкий А.Ю., Стрелков Н.С. Повышение эффективности санации гнойных полостей при нагревании и защелачивании растворов// Медицинский вестник Башкортостана. – 2008. – № 2. – С. 74–76.
33. Уракова Н.А., Ураков А.Л., Михайлова Н.А. и соавт. Нагретый до 42 °С и насыщенный натрием гидрокарбонатом раствор 3 % перекиси водорода – лидер по разжижению густого и липкого гноя // Медицинская помощь. – 2009. – № 1. – С. 46–48.
34. Уракова Н.А., Ураков А.Л. Разноцветная пятнистость кожи в области ягодиц, бедер и рук пациентов как страница истории «инъекционной болезни // Успехи современного естествознания. – 2013. – № 1. – С. 26–30.
35. Черешнев В.А., Стрелков Н.С., Ураков А.Л., Михайлова Н.А., Уракова Н.А. Способ перитонеального диализа газированным раствором. Патент 2336833 Рос. Федерация. 2008. Бюл. № 30.
36. Черешнев В.А., Стрелков Н.С., Ураков А.Л., Михайлова Н.А., Уракова Н.А., Ватулин В.В., Щинов Ю.Н., Дементьев В.Б. Гипергазированное и гиперосмотическое антисептическое средство. Патент 2331441 Рос. Федерация. 2008. Бюл. № 23.
37. Юшков Б.Г., Ураков А.Л., Таджиев Р.И. и соавт. Показатель кислотности гнойных экссудатов в химико-фармакологическом исследовании // Биомедицина. – 2010. – № 5. – С. 148–150.
Цель исследования – демонстрация возможности выделения растворителей гноя в отдельную фармакологическую группу на основе гиперщелочности, гипергазированности и гипертермичности растворов лекарственных средств.
Материалы и методы исследования
В лабораторных условиях было проведено исследование динамики состояния изолированных фрагментов густых гнойных масс, слезных камней, желчных камней и серных пробок, изъятых из плевральной, брюшной, конъюнктивальной, носовой, ушной, раневой и свищевой полостей у взрослых пациентов. Биологические объекты были получены в результате стандартного лечения пациентов при следующих гнойно-воспалительных процессах: туберкулезная эмпиема плевры, гнойный разлитой перитонит, панкреонекроз, гнойный конъюнктивит, гнойный ринит, гнойный отит.
Микроструктура гноя была изучена с помощью стандартных мазков до и через 15 минут после начала локального взаимодействия с исследуемыми растворами. Мазки гноя готовились и окрашивались аналогично мазкам крови по стандартной лабораторной методике с окрашиванием 0,5 % краской Майн-Грюнваль, приготовленной на 96 ° этиловом спирте, и краской Романовского-Гимзе.
Результаты исследования и их обсуждение
В частности, в лабораторных условиях фрагменты густого гноя, слезных камней и серных пробок практически полностью сохраняют свою структуру и не растворяются в кислых растворах на протяжении 60 минут взаимодействия с ними при температуре 24, 37 или 42 °С. Более того, указанные биологические объекты тонут в растворах. Лишь через 1 час после непрерывного взаимодействия этих растворов с густым гноем при 37 и 42 ° на границе взаимодействия сред в растворах появляется слой мутного содержимого. При этом высота мутного слоя в растворах не превышает 4 мм.
Нами было проведено искусственное изменение рН этих растворов для придания им щелочных свойств. Для этого в каждый раствор вводился натрия гидроксид вплоть до рН 11,0. Оказалось, что после такого защелачивания все растворы приобретали ту или иную активность растворять густой гной. В частности, защелачивание растворов 0,9 % натрия хлорида, 0,4 % экор-форте, 3 % аламинола, 0,25 % лизоформина, ахдез 3000 или пюржавеля до рН 11,0 вызывало появление мутного слоя высотой 2 мм на границе взаимодействующих сред при всех температурных режимах уже через 10–17 минут после начала их взаимодействия, то есть усиливало их растворяющую активность в 4–5 раз. Тем не менее, активное встряхивание емкостей, содержащих гной и указанные выше щелочные растворы, не обеспечивало полное растворение гноя даже через 30 минут их взаимодействия.
Сравнение результатов взаимодействия с гноем показало, что более эффективными растворителями гноя оказались растворы 2 % и 4 % натрия гидрокарбоната, имеющие рН 8,5. В частности, раствор 4 % натрия гидрокарбоната при взаимодействии с гноем при температуре 24 и 42 °С вызывает появление над гноем мутного слоя высотой 2 мм уже через 2,6 ± 0,1 и 1,45 ± 0,08 минут (соответственно) (Р ≤ 0,05, n = 5). При этом активное встряхивание емкости приводит к полному растворению гноя в растворе при 24 °С через 14,5 ± 0,7 минут, а при 42 °С – через 11,6 ± 0,6 минут взаимодействия (Р ≤ 0,05, n = 5).
Нами было проведено исследование микроструктуры гноя через 60 минут после начала его взаимодействия с водой или с указанными выше растворами при рН 2,0 ил 11,0. Результаты показали, что все растворы при рН 2,0 не оказывают существенного влияния на микроструктуру гноя, а эти же растворы при рН 11,0 придает им активность растворителей гноя (рисунок).



Микропрепарат гноя, извлеченного из плевральной полости пациента К., болеющего туберкулезной эмпиемой плевры в норме (а) и через 15 минут после инъекционной инфильтрации при 37 °С в соотношении 1:1 раствором 0,9 % натрия хлорида при рН 6,8 (б) и 0,9 % натрия хлорида и 2 % натрия гидрокарбоната при рН 8,5 (в). Окраска Романовского-Гимзе, увеличение x 1000
Так, при температуре 37 °С гной остается густым и не растворяется в воде или в любом из изученных нами растворов при рН 2,0, а при защелачивании этих жидкостей рН 12,0 гной уже через 15 минут растворяется полностью [5].
Такое же растворение густого гноя было выявлено через 15 минут его нахождения при температуре + 24 °С в растворах 2,4 % и 24 % эуфиллина, имеющих рН 9,0 и 12,0 соответственно, а также при помещении гноя в растворы 4 % и 10 % гидрокарбоната натрия, имеющие рН 8,4. Причем, быстрее всего гной растворялся в растворе 10 % натрия гидрокарбоната. Помимо этого было показано, что гной тонет в воде и растворах традиционных антисептических и дезинфицирующих средств, но всплывает на поверхность насыщенного раствора натрия гидрокарбоната.
В модельных условиях нам удалось многократно ускорить процесс растворения густого гноя и повысить эффективность санации гнойных полостей за счет нагревания, защелачивания и гипергазирования растворов, а также путем замены процесса пассивного их орошения на инъекционное инфильтрирование. Дело в том, что инъекция в густой гной, в серную пробку или в тромб теплого щелочного и газированного раствора обеспечивает практически моментальное разрушающее и растворяющее действие лекарства во всей толще (массе) гноя.
Таким образом, нагревание растворов различных лекарственных средств до + 42 °С, защелачивание до рН 8,4, введение 0,5–3 % перекиси водорода или углекислого газа под избыточным давлением 0,2 атм. превращает их в растворители гноя. Вливание таких растворителей в гной в соизмеримых объемах обеспечивает полное растворение густых гнойных масс до гомогенной жидкости через несколько минут взаимодействия.
Таким образом, физико-химические свойства (показатели качества) лекарств определяют характер их местного действия на вязкие биологические объекты. Придание одинаковых физико-химических свойств растворам различных лекарственных средств, а именно – нагревание до + 42 °С, защелачивание до рН 8,4 и введение перекиси водорода до 0,5–3 % или углекислого газа под избыточным давлением до 0,2 атм, превращает их в растворители гнойных масс, сгустков крови, серных пробок и слезных камней. Инъекции таких растворителей в указанные вязкие биологические объекты обеспечивает их разрушение, растворение и превращение в гомогенные текучие жидкости.
Читайте также:

