Как определить корь или аллергия
Обновлено: 26.04.2024
Что такое клубничный язык и синдром нашлепанных щек? Почему корь называют первой болезнью, а скарлатину – второй? Почему банальная розеола так пугает родителей? В честь Дня защиты детей говорим про детские инфекции.
Любой студент-медик знает про шесть первичных экзантем. Это инфекционные болезни с похожими проявлениями: они всегда начинаются с лихорадки и сопровождаются кожными высыпаниями, которые и называются иначе экзантемами. Болеют ими в основном дети – обычно легко, но некоторые инфекции из этого списка могут быть опасными, а другие хоть и безобидны, однако часто заставляют родителей понервничать. Вот эта знаменитая классическая шестерка.
Первая: корь
Корь, с которой практикующие педиатры долгое время не сталкивались, сейчас у всех на слуху – вспышка первой болезни распространилась на полтора десятка европейских стран, растет заболеваемость и в России. Корь не такое легкое заболевание, как принято считать. Болеть ею неприятно даже в детском возрасте, а взрослые из-за особенностей работы иммунной системы переносят ее тяжело. Кроме того, она опасна осложнениями, которые могут развиться у любого: коревой пневмонией, гнойным отитом, стенозом гортани, бронхитом, поражениями почек, печени и головного мозга. Последствием кори могут быть глухота или слепота, от нее до сих пор умирают.
Типичный симптом: пятна Бельского – Филатов – Коплика – похожая на манную крупу белая сыпь, окруженная красной каймой. Они появляются на слизистой щек примерно за сутки до коревой сыпи.
Профилактика и лечение: лекарств от кори нет, самая надежная профилактика заражения – двукратная вакцинация.
Вторая: скарлатина
Скарлатину вызывает гемолитический стрептококк группы А. Она похожа на ангину, но проявляется не только высокой температурой, общим недомоганием и болью в горле, но и мелкой сыпью, которая обычно через сутки после начала болезни выступает на щеках, на сгибах рук и ног, под мышками, по бокам тела. Скарлатина – очень заразная болезнь, по санитарным нормам она подлежит контролю: поставив такой диагноз, врач должен сообщить в орган эпидемического надзора. После выздоровления устанавливается карантин до 12 дней.
Типичный симптом:клубничный язык – поверхность языка алого цвета, усеяна белыми точками.
Профилактика и лечение:гемолитический стрептококк передается воздушно-капельным путем, риск заражения снижает личная гигиена — мытье рук, влажная уборка и пр. Лечат скарлатину антибиотиками.

Третья: краснуха
Учитывая высокую заразность краснухи и тот факт, что выделять вирус больной начинает задолго до появления первых симптомов, заболеть ею легко, если нет прививки. Часто краснуха протекает очень легко, порой только с сыпью, а то и вообще бессимптомно. Иногда, когда высыпаний нет, ее принимают за легкое ОРВИ. При этом больной все равно заразен.
Главную опасность краснуха представляет для беременных женщин: заражение во время беременности может привести к прерыванию или тяжелым патологиям у плода. Риск тем выше, чем меньше срок беременности, именно поэтому анализ крови на антитела к краснухе и, если он отрицательный, последующая прививка, входят в план подготовки к зачатию. Детей от краснухи прививают одновременно с корью – в 12 месяцев и 6 лет.
Типичный симптом: увеличение шейных лимфоузлов перед появлением сыпи, красные точки на небе – так называемые пятна Форксгеймера. Сама сыпь на ощупь гладкая, похожа на капли краски. Она выступает сначала на лице и за ушами, потом на остальных участках кожи.
Профилактика и лечение: от краснухи есть вакцина, а специфического лечения нет.
Четвертая: мононуклеоз
Раньше четвертой была болезнь Филатова-Дьюкса – скарлатинозная краснуха. Ее описывали как легкую форму скарлатины – с невысокой температурой, увеличением лимфоузлов и похожей сыпью, которая проходила сама и не давала осложнений. Впоследствии она перестала считаться самостоятельным заболеванием.
Типичные симптомы: длительная лихорадка, воспаление миндалин, значительное увеличение лимфоузлов, ампициллиновая сыпь.
Профилактика и лечение:личная гигиена – вирус Эпштейна-Барра очень распространен и легко передается воздушно-капельным путем и при бытовом контакте (мононуклеоз еще называют болезнью поцелуев). Лечат заболевание противовирусными и симптоматическими препаратами.
Пятая: инфекционная эритема
Пятая болезнь, парвовирусная инфекция, болезнь пощечины — все это инфекционная эритема, очень распространенная среди детей. Начинается она с лихорадки, головной боли и насморка, но от ОРЗ отличается высыпаниями на щеках, а потом и на теле. Сыпь медленно проходит, иногда зудит, становится ярче, например, на жаре. Пятая болезнь, которую вызывает парвовирус B19, протекает легко и без последствий. Однако есть две категории людей, для которых эта инфекция может быть опасна – беременные, особенно на ранних сроках, и больные анемией, в частности серповидноклеточной. Им при заражении парвовирусом нужно обратиться к врачу.
Типичный симптом:у детей – синдром нашлепанных щек (ярко-красная кожа на щеках), у взрослых – боль в суставах. Сыпь на теле похожа на кружева.
Профилактика и лечение:личная гигиена, лечение обычно не требуется.
Шестая: розеола
Эта болезнь очень пугает родителей, а врачи не всегда ее узнают, что приводит к ненужному назначению антибиотиков. У ребенка внезапно поднимается высокая температура, которая плохо поддается снижению с помощью жаропонижающих средств. Никаких других симптомов нет — ни кашля, ни насморка, ни каких-либо болей.
На самом деле в розеоле нет ничего опасного. Она развивается, когда ребенок заражается вирусом герпеса 6 типа. Происходит это настолько часто, что до 5 лет розеолой успевают переболеть практически все дети. Перенести ее можно только один раз в жизни.
Типичный симптом: ровно через 3 суток температура резко нормализуется (отсюда другое название розеолы – детская трехдневная лихорадка) и еще через сутки появляется сыпь.
Профилактика и лечение: не требуются — розеола не опасна и проходит самостоятельно.
Конечно, этими шестью болезнями список инфекций, которые могут сопровождаться высыпаниями, не исчерпывается. Он довольно большой – это и ветрянка, и энтеровирусная инфекция, и иерсиниоз, и опоясывающий лишай, и многие другие. К сожалению, среди таких инфекций есть и очень опасные, при которых промедление может привести к тяжелым последствиям и гибели человека. Как не пропустить подобные ситуации, на что обращать особое внимание, когда сыпь – тревожный симптом, в каких случаях нужны лабораторные исследования рассказывает врач-педиатр Елена Никифорова, медицинский эксперт лаборатории персонифицированной медицины ЛабКвест.

В каких случаях нужно сдавать анализы?
– Как правило эти заболевания диагностируются клинически, потому что есть типичная картина болезни. Это касается кори, краснухи, розеолы, инфекционной эритемы, при которых сыпь появляется в определенный момент и поэтапно. При кори диагноз в дальнейшем подтверждается в инфекционном отделении – эту болезнь не лечат на дому. При краснухе врач может назначить общие анализы крови и мочи, если есть подозрения, что присоединилась бактериальная инфекция.
При скарлатине диагностикой является тест на стрептококк группы А. Есть домашние тесты, которые помогают на месте дифференцировать возбудителя, в лаборатории берется мазок из зева. Сдать анализ нужно оперативно, при первых симптомах, до начала лечения и даже использования симптоматических средств – спрея для горла, таблеток для рассасывания и пр. Если результат положительный, а у ребенка температура, красное горло, налеты на миндалинах, назначается антибиотик.
Сейчас массово назначают анализ крови на антитела к вирусу Эпштейна-Барр, который вызывает мононуклеоз. И зачастую лечение назначается даже в том случае, если выявляются антитела типа IgG, которые говорят о перенесенной ранее инфекции и сформировавшемся иммунитете. Мононуклеоз же лечится только в острый период – определить это можно с помощью исследования крови на антитела типа М (IgM).
Когда лихорадка и сыпь – повод вызвать скорую помощь?
Геморрагическая сыпь может появиться и при таком заболевании, как идиопатическая тромбоцитопения. Это аутоиммунная болезнь, которое может развиться на фоне любого инфекционного процесса. У больного падает уровень тромбоцитов в крови и может появиться характерная сыпь – обычно на ногах, на животе. Идиопатическая тромбоцитопения может быть жизнеугрожающей, поэтому при обнаружении на коже пурпурной сыпи, пятен, мелких синяков нужно обратиться к врачу.
Что такое корь? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Корь (Measles) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы. Клинически характеризуется выраженным синдромом общей инфекционной интоксикации, патогномоничной энантемой, макуло-папулёзной сыпью, конъюнктивитом и синдромом поражения респираторного тракта (дыхательных путей).
Этиология
вид — возбудитель кори (Polinosa morbillarum)
Синдромально заболевание было описано в 1890 году доктором Бельским (Псков), в 1895 году детским доктором Филатовым и в 1898 году доктором Копликом (США).
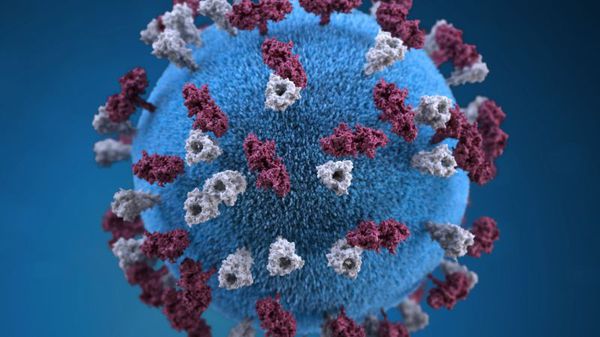
Оболочка вируса имеет 3 слоя: белковую мембрану, липидный слой и наружные гликопротеидные комплексы, образующие своеобразные выступы. Штаммы вирусов идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластообразующей активностью. СД-46 является рецептором у человека к вирусу кори.
Вирус неустойчив во внешней среде – чувствителен к ультрафиолету, в каплях слюны погибает за 30 минут, при высыхании и действии дезинфицирующих средств — мгновенно. Хорошо переносит пониженные температуры. Вирус можно выделить из различных сред организма (кровь, моча, кал, смывы со слизистых ротоглотки, конъюнктив, цереброспинальной жидкости). [2] [5]
Эпидемиология
Антропоноз. Источник заболевания – исключительно заражённый человек, также с атипичной формой заболевания кори. Инфицированный заразен с последних 2-х дней инкубации и до 4-го дня с момента появления высыпаний включительно — с 5 дня заразность пропадает.
Передача заболевания
Механизм передачи: воздушно-капельный (путь аэрозольный), редко трансплацентарный (при заболевании женщины в конце беременности). Теоретически возможно заражение от недавно привитых (но на практике такое случается чрезвычайно редко).
Существует весенне-зимняя сезонность. После перенесённой инфекции, полного курса вакцинации развивается стойкий пожизненный иммунитет.
Корь — одна из основных причин смерти среди детей раннего возраста.
В 2015 году в глобальных масштабах произошло 134 200 случаев смерти от кори. [1] [3]
Кто подвергается риску
Заразиться корью может любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, у кого не выработался иммунитет после вакцинации.
Самому высокому риску заболевания корью и развития осложнений, включая смертельный исход, подвергаются невакцинированные дети раннего возраста. Корь — одна из основных причин смерти среди них.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы кори
Инкубационный период
Инкубационный период при типичной форме — от 9 до 11 суток (в некоторых случая до 13).
Симптомы кори у взрослых
Начало заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при должной подготовке врача (выявлении патогномоничной энантемы — сыпи на слизистых оболочках) можно определить острое начало (в течении первых суток). Во взрослом возрасте из-за особенностей иммунной системы эти критерии могут не соблюдаться.
- синдром выраженной общей инфекционной интоксикации;
- синдром патогномоничной энантемы (пятна Бельского-Филатова-Коплика);
- синдром макуло-папулёзной экзантемы;
- синдром конъюнктивита (выраженный);
- синдром поражения респираторного тракта (фарингит, трахеобронхит);
- синдром генерализованной лимфаденопатии (ГЛАП);
- гепатолиенальный синдром.
Описана так называемая ранняя диагностика кори, включающая:
- затруднение носового дыхания;
- покраснение правого века;
- субфебрилитет (лихорадка постоянного типа).
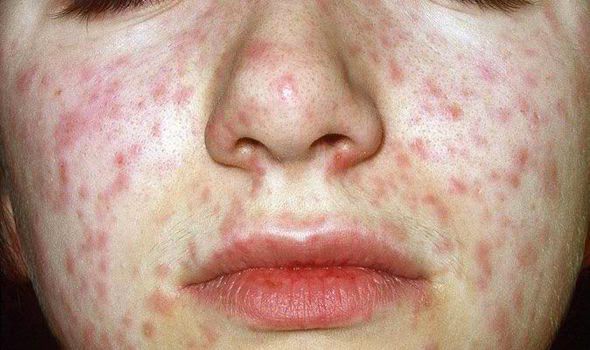
Объективно: можно отметить возникновение макуло-папулёзной сыпи, появляющейся в типичных случаях на 3-4 день болезни, с выраженной этапностью (лицо, шея; после туловище, руки, бёдра; затем олени и стопы, а на лице в этот момент бледнеет). Высыпания представляют собой папулы, окруженные красным пятном, предрасположенные к слиянию (но при наличии чистых участков), иногда появляются петехии. Спустя 3-4 дня сыпь становятся бледной и оставляет после себя бурые пятна и отрубевидное шелушение. Увеличиваются и приобретают чувствительность периферические лимфоузлы (затылочные, заднешейные и подмышечные). Ярко выражен конъюнктивит (конъюнктивы масштабно гиперемированы, отёчны, быстро присоединяется гнойное отделяемое). Характерным является вид больного: одутловатое лицо, красные (как у кролика) глаза, отёчность носа и век, сухие потрескавшиеся губы. При аускультации в лёгких прослушиваются сухие хрипы. Выражена тахикардия, снижение артериального давления. Увеличиваются размеры печени и селезёнки (генерализация инфекции).
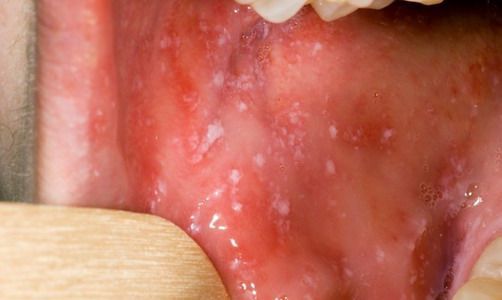
При фарингоскопии в ротоглотке визуализируется гиперемия мягкого нёба, на слизистой поверхности щёк в начале заболевания пятна Бельского — Филатова — Коплика (мелкие белесоватые пятнышки с узкой красноватой каёмкой), которые пропадают при появлении экзантемы. Иногда появляется пятнистая энантема на слизистой мягкого нёба.
Описана митигированная корь (у людей, получивших специфический противокоревой иммуноглобулин в период инкубации), характеризующаяся удлинением инкубационного периода до 21 дня, лёгким течением.
При абортивной форме заболевания характерно типичное начало, но спустя 1-2 суток клинические проявления исчезают.
Существует понятие — реакция на прививку (при первичном введении живой противокоревой вакцины), характеризующееся повышением температуры тела, катаральными явлениями (воспалениями) со стороны верхних дыхательных путей, скудной малозаметной сыпью (чаще развивается у детей и лиц с иммунодефицитом).
У больных с наличием тяжелого иммунодефицита – СПИДа (ВИЧ, онкологические больные, лица, получающие системные цитостатики после трансплантации органов) — течение заболевания крайне тяжёлое (летальность до 80%). [4] [5]
Что такое ветряная оспа (ветрянка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Ветряная оспа (Chickenpox) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему.
Симптомы ветрянки: умеренно выраженная общая интоксикация и везикулёзная экзантема. При длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Этиология
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно. [1] [3] [5]
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Пути заражения
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма.
До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ветряной оспы
Сколько длится ветряная оспа (ветрянка)
Инкубационный период длится от 10 до 21 дня. В типичных случаях (у детей и подростков) заболевание начинается остро. В среднем ветряной оспой болеют 7-10 дней.
Симптомы ветряной оспы у взрослых и детей
Ветрянка у взрослых из-за утраты лабильности иммунной системы проявляется подострым и постепенным началом (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания). Дети, как правило, заболевание переносят легче.
Симптомы ветрянки у детей и взрослых:
- общая инфекционная интоксикация (СОИИ);
- везикулёзная экзантема;
- везикулёзная энантема (афты);
- лимфаденопатия (ЛАП);
- лихорадка постоянного типа.
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у новорождённых
Грудные дети ветряной оспой болеют редко, так как большинство из них защищены материнскими антителами. Если ребёнку от матери передались антитела против вируса, то болезнь может протекать стёрто в лёгкой форме. Если защитных материнских антител нет, то ветрянка протекает бурно: выражены симптомы интоксикации, возможны судороги, нарушается сознание, возникают осложнения со стороны внутренних органов и нервной системы.
Ветряная оспа у беременных
Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание).
Патогенез ветряной оспы
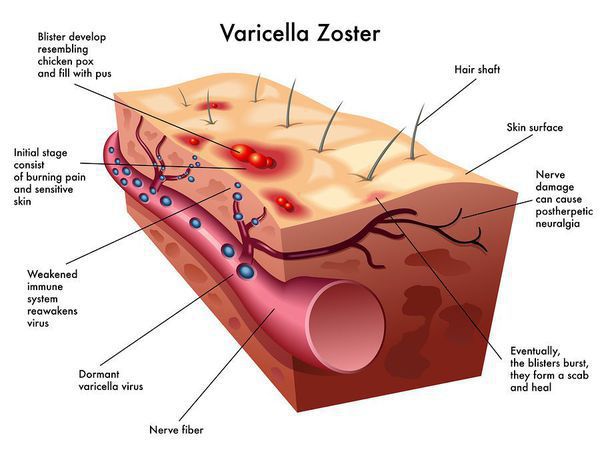
Классификация и стадии развития ветряной оспы
1. По клинической форме:
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
2. По степени тяжести:
- легкая (умеренный СОИИ, повышение температуры тела до 38°С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39°С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39°С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями). [1][2][3]
Стадии заболевания
Осложнения ветряной оспы
Осложнения ветрянки у детей и взрослых
Ветряная оспа у детей и взрослых протекает схоже, но у взрослых осложнения развиваются чаще.
Специфические осложнения:
- стенозирующий ларинготрахеит;
- неврологические осложнения — менингит, энцефалит, миелит;
- кератит;
- геморрагический нефрит.
Неспецифические осложнения:
- абсцессы;
- флегмоны;
- отит;
- пневмония;
- сепсис.
Осложнения ветрянки у беременных
По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина. [1] [4] [5]
Что такое ветряночная пневмония
Ветряночная пневмония — это опасное осложнение, которое в основном возникает у беременных. Для заболевания характерно двустороннее воспаление лёгких, в тяжёлых случаях приводящее к их отёку и дыхательной недостаточности.
Диагностика ветряной оспы
При каких симптомах нужно обратиться к врачу
В каких случаях проводят анализ крови на ветряную оспу
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
Специальная подготовка для сдачи анализов не требуется. Расшифровкой анализов занимается врач.
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.). [2] [4]
Как отличить ветрянку от других заболеваний
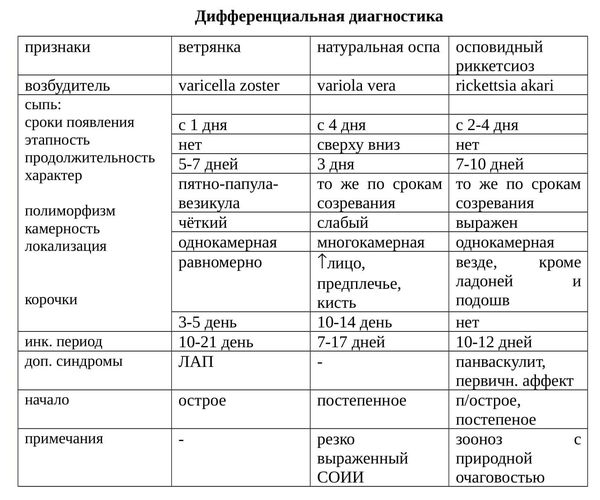
Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению).
Самолечение ветряной оспы недопустимо. При появлении первых признаков нужно обратиться к терапевту или педиатру. Далеьнейшим ведением пациента занимается инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Режим дня
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Питание
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия
Лечение ветрянки включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения ветрянки и у взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
Особенности ухода и лечения детей с ветрянкой
Ветряную оспу у детей и взрослых лечат схоже. Жаропонижающие детям следует давать при температуре свыше 38,5℃ (взрослым от 39,5℃). При уходе за ребёнком с ветрянкой важно не допускать расчёсывания кожи и срывания корочек.
Признаки выздоровления
К критериям выписки пациента, переболевшего ветрянкой, относятся:
- с момента появления последнего свежего элемента сыпи прошло не менее пяти дней;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания). [1] [2] [4]
Прогноз. Профилактика
- ведущую роль в профилактике распространения ветряной оспы играет изоляционное разобщение больных и здоровых (детей до 7 лет, не болевших, разобщают с 9 по 21 день с момента контакта с больным);
- мытьё рук и лица с мылом после общения с больными;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- частое проветривание помещения.
Вакцинация. Стоит ли делать прививку от ветрянки взрослым
Вакцинация в раннем возрасте предотвращает в 99 % развитие заболевания у детей, при контакте в подавляющем большинстве случаев — в первые 72 часа, предотвращает развитие тяжёлых форм и патологий плода у беременных. Однако есть ряд ограничений, существенно препятствующих распространению вакцинации в нашей стране — высокая стоимость вакцины, отсутствие массового вакцинирования (по данным ВОЗ, для реализации коллективного иммунитета необходимо привить не менее 90% детского населения, иначе возрастает риск заболевания неболевших и непривитых лиц взрослого состава). [1] [5]
- небеременным женщинам детородного возраста;
- медицинским работникам;
- людям с ослабленным иммунитетом и родственникам, проживающим с ними;
- учителям и воспитателям;
- персоналу домов престарелых и людям, проживающих в них;
- международным путешественникам [6] .
Можно ли второй раз заболеть ветрянкой
Иммунитет после болезни стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А. [1] [2] [5]
К заражению устойчивы:
- люди, переболевшие ветряной оспой;
- новорождённые с защитными антителами, которые передались им от матери;
- вакцинированные пациенты.
Постконтактная профилактика
Предотвратить развитие инфекции или ослабить её течение поможет внутримышечное введение иммуноглобулина к вирусу ветряной оспы (VariZIG).
Профилактика после контакта с заболевшим показана:
- пациентам с лейкемией, иммунодефицитом или другими тяжёлыми заболеваниями;
- беременным женщинам, не имеющим антител к вирусу;
- новорождённым, чьи матери были инфицированы ветряной оспой за пять дней до родов или через два дня после них;
- новорождённые младше 28 недель, контактировавшие с возбудителем не через мать, даже если у неё есть специфический иммунитет [7] .
Профилактика рубцов и шрамов
Как правило, изменения кожи при ветряной оспе полностью исчезают после выздоровления. Важно лишь не расчёсывать кожу, не срывать корочки и ограничить применение косметических средств.
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Как отличить корь от аллергии?
Отличить корь от аллергии достаточно просто, поскольку данные состояния протекают с развитием клинической симптоматики, которая очень сильно различается. Сходство кори и аллергии заключается только в развитии высыпаний на кожном покрове, которые для неопытного глаза человека без специального медицинского образования могут показаться весьма похожими. Именно поэтому для различения кори и аллергии необходимо ориентироваться на иные симптомы и признаки, оставив в стороне различные характеристики высыпаний.
Во-первых, при аллергии высыпания сильно чешутся, зуд бывает буквально нестерпимым. А при кори высыпания совершенно не чешутся. Даже если активно чесать коревую сыпь, она приведет к кратковременному зуду, длящемуся не более получаса. Если же почесать аллергические высыпания, то это только усилит мучительный зуд.
Во-вторых, при аллергии не увеличиваются лимфатические узлы, и не появляется боль в области аппендикса. Между тем, для кори на ранних стадиях, когда иные клинические симптомы еще отсутствуют, характерен синдром Мейергофера, который включает в себя триаду симптомов, таких, как увеличение лимфатических узлов, боль в животе в области аппендикулярного отростка и ангина.
В-третьих, при аллергии слизистые оболочки полости рта, горла и носоглотки остаются чистыми, с нормальной структурой поверхности. При кори на слизистых оболочках ротовой полости появляются пятна Бельского-Филатова-Коплика или признак Петена. Пятна Бельского-Филатова-Коплика представляют собой мелкие точечные папулы, окрашенные в серо-белый цвет и окаймленные красным ободком по периметру. Данные пятна располагаются на слизистой оболочки щеки и десны в области коренных зубов нижней челюсти. Признак Петена заключается в появлении мелких, точечных кровоизлияний на слизистой оболочке неба и щек. Кроме того, при кори слизистая оболочка ротовой полости отечная, пятнистая, шершавая, тусклая и неровная.
В-четвертых, при аллергии температура тела не поднимается до 38,0 – 39,0 o С. Даже если на фоне аллергии у человека поднимается температура, то она быстро нормализуется. При кори температура держится на высоком уровне вплоть до 4 – 5 дня высыпаний.
В-пятых, при аллергии катаральные явления могут отсутствовать, а при кори они всегда развиваются. Так, для кори характерно появление сильного, неукротимого насморка, мучительного, сухого кашля и конъюнктивита со слезотечением и светобоязнью. Однако при аллергии также может развиться насморк и слезотечение. Но при кори всегда присутствует мучительный кашель и светобоязнь, которые отсутствуют при аллергии.
Таким образом, мы выделили основные отличительные черты кори и аллергии, на основании которых можно дифференцировать данные состояния. Чтобы быстро различать корь и аллергию, можно использовать следующий алгоритм действий:
1. Измерьте температуру тела. Если температура выше 38,0 o С, то это, скорее всего, корь;
2. Оцените выраженность зуда высыпаний. Если сыпь нестерпимо чешется, то это аллергия;
3. Прощупайте лимфатические узлы в области шеи и паха и оцените их размер. В норме лимфатические узлы не должны прощупываться. Если они увеличены, то речь идет о кори;
4. Осмотрите полость рта. Если на слизистых оболочках имеются какие-либо дефекты, пятна или кровоизлияния, то это корь;
5. Оцените наличие конъюнктивита, насморка и кашля. Если присутствуют все симптомы, то это корь.
Причем если какой-либо один признак хорошо выражен и позволяет четко дифференцировать корь и аллергию, то все остальные можно не оценивать.
Читайте также:

