Как отличить красную волчанку от себорейного дерматита
Обновлено: 05.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Розацеа: причины появления, симптомы, диагностика и способы лечения.
Определение
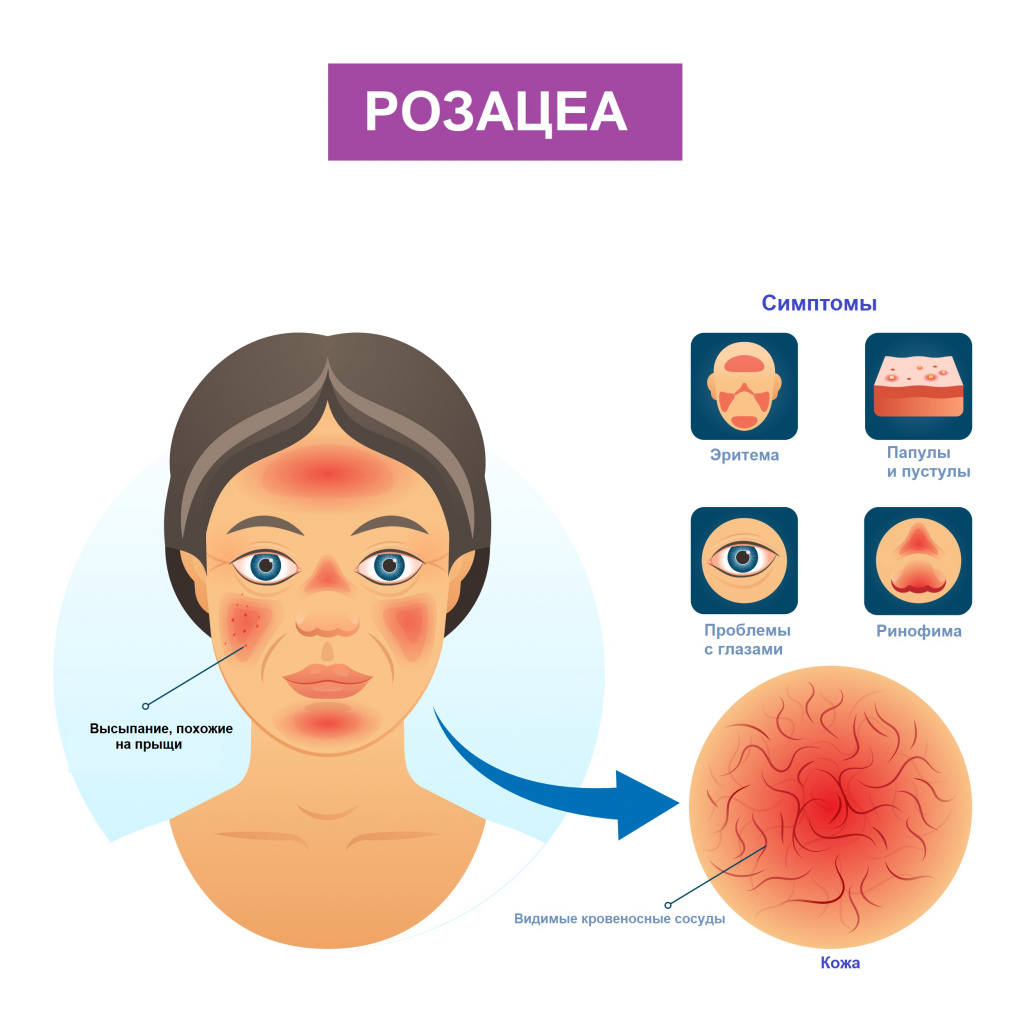
Розацеа – хроническое заболевание кожи, характеризующееся эритемой (покраснением), наличием папулопустулезных элементов (узелков), фим (бугристости) и поражением глаз.
Причины появления розацеа
Розацеа чаще развивается у женщин в возрасте 30-50 лет. Мужчины болеют реже, но тяжелее. Это заболевание свойственно людям с белой кожей и сочетает в себе генетическую предрасположенность и триггерные факторы.
Причины розацеа до конца не изучены. Возникновение заболевания может быть обусловлено сосудистой патологией, иммунологическими расстройствами, болезнями желудочно-кишечного тракта, изменениями в эндокринной системе.
К триггерным факторам, запускающим этот процесс, относятся: сильный стресс, воспалительные заболевания или воздействие температур, включая резкие перепады от жары к холоду и наоборот.
Патологии желудочно-кишечного тракта, вероятнее всего, не являются ведущими в развитии заболевания. Однако у пациентов с розацеа часто встречаются сопутствующие патологии ЖКТ: гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, хронические воспалительные заболевания кишечника, хронические гепатиты; нередко в желудке обнаруживается бактерия Helicobacter pylori.
Половые гормоны могут оказывать влияние на состояние микроциркуляции (движение крови по мелким сосудам) кожи и на развитие иммунного воспаления. Их дисбаланс - одна из возможных причин развития заболевания.
Клещи рода Demodex обычно присутствуют на коже здорового человека. Однако отмечается достоверное увеличение из количества у больных розацеа.

Классификация заболевания
В зависимости от характера кожных проявлений выделяют несколько подтипов розацеа.
- эритематозно-телеангиэктатический;
- папулопустулезный;
- фиматозный, или гипертрофический;
- глазной, или офтальморозацеа;
- гранулематозный.
В зависимости от выраженности клинических симптомов подтипа выделяют степени тяжести: легкую, средне-тяжелую и тяжелую.
Симптомы розацеа
Заболевание имеет хроническое течение с периодами обострения и ремиссии.
При эритематозно-телеангиэктатическом подтипе розацеа пациент отмечает покраснение кожи лица, реже - шеи и груди. Вначале покраснение появляется только в ответ на провоцирующие факторы, но по мере развития заболевания приобретает стойкий характер. Пациента беспокоит ощущение жжения и покалывания в области эритемы, сухость, чувство стягивания кожи. Отмечается повышенная чувствительность кожи к наружным лекарственным препаратам, средствам для ухода за кожей, солнцезащитным средствам и ультрафиолетовому излучению.
При папулопустулезном подтипе на фоне стойкой эритемы в центральной части лица возникают беспорядочно расположенные ярко-розовые папулы - узелки или бугорки размером 3–5 мм. В дальнейшем формируются полостные элементы - пустулы со стерильным содержимым. Пациенты жалуются на жжение, покалывание в месте высыпаний. Шелушение обычно отсутствует.
При фиматозном, или гипертрофическом подтипе помимо стойкой эритемы, множественных телеангиэктазий, папул и пустул отмечается утолщение кожи, неравномерная бугристость и формирование шишковидных образований — фим. Поражается кожа носа, реже – лба, подбородка, ушных раковин, век.
При офтальморозацеа наблюдается покраснение, жжение и зуд глаз; ощущение инородного тела и пелены перед глазами; светочувствительность, вплоть до светобоязни. Офтальморозацеа часто диагностируется при наличии кожных симптомов, однако у некоторых больных глазные симптомы появляются раньше кожной симптоматики, что затрудняет диагностику.
При гранулематозной розацеа покраснение кожи лица выражено незначительно, но присутствуют желтые, коричневые или красные папулы, которые впоследствии могут приводить к формированию рубцов. Пациентов беспокоит сухость кожи лица и ощущение стянутости.
Диагностика розацеа
Диагноз, как правило, устанавливается по результатам физикального осмотра и анализа жалоб пациента. Дополнительные лабораторные и инструментальные исследования обычно не требуются.
В затруднительных ситуациях при постановке диагноза может быть проведена биопсия кожи для исключения других кожных заболеваний, таких как волчанка или саркоидоз.
Взятие биоматериала оплачивается отдельно. Согласно требованиям п. 17 Правил проведения патолого-анатомических исследований, утв. Приказом Минздрава России от 24.03.2016 № 179н, в целях уточнения диагноза заболевания (состояния) с учетом требований стандартов медицинской помощи и кл.
Перед назначением лекарственной терапии ретиноидами и на протяжении всего курса лечения необходим ежемесячный контроль крови. Для этого назначают биохимическое исследование: общего билирубина, АЛТ, АСТ, триглицеридов, общего холестерина, глюкозы, креатинина, щелочной фосфатазы.
Синонимы: Общий билирубин крови; Общий билирубин сыворотки. Totalbilirubin; TBIL. Краткая характеристика определяемого вещества Билирубин общий Билирубин – пигмент коричневато-желтого цвета, основное количество которого образуется в результате метаболизма гемовой части гемоглобина при дест.
Аланинаминотрансфераза − внутриклеточный фермент, участвующий в метаболизме аминокислот. Тест используют в диагностике поражений печени, сердечной и скелетных мышц. Синонимы: Глутамат-пируват-трансаминаза; Глутамат-пируват-трансаминаза в сыворотке; СГПТ. Alanine aminotransferase; S.
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ .
Синонимы: Липиды крови; нейтральные жиры; ТГ. Triglycerides; Trig; TG. Краткая характеристика определяемого вещества Триглицериды Триглицериды (ТГ) – источник получения энергии и основная форма ее сохранения в организме. Молекулы ТГ содержат трехатомный спирт глицерол и остатки жирных кис.
Синонимы: Холестерол, холестерин. Blood cholesterol, Cholesterol, Chol, Cholesterol total. Краткая характеристика определяемого вещества Холестерин общий Около 80% всего холестерина синтезируется организмом человека (печенью, кишечником, почками, надпочечниками, половыми железами), остальные 20%.
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазмы от клеток, пробу берут в специальную пробирку, содержащую ингибитор гликолиза (флюорид натрия). Синони.
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat. Краткая характеристика определяемого вещества Креатинин Креатинин – низкомолекулярное азотсодержащее вещество, продукт метаболизма креа.
Синонимы: Анализ крови на щелочную фосфатазу; Фосфатаза щёлочная. ALK PHOS; ALKP; ALPase; Alk Phos. Краткое описание определяемого вещества Щелочная фосфатаза Щелочная фосфатаза катализирует щелочной гидролиз сложных эфиров фосфорной кислоты и органических соединений. Понятие «щелоч.
К каким врачам обращаться
Лечением пациентов с розацеа занимаются дерматологи. При подозрении на офтальморозацеа может потребоваться консультация офтальмолога, так как при тяжелом течении заболевания есть риск ухудшения зрения.
В ряде случаев эффективное лечение гастроэнтерологических заболеваний терапевтом или гастроэнтерологом может способствовать уменьшению частоты обострений розацеа.
Лечение розацеа
Надо понимать, что розацеа – это хроническое заболевание, поэтому достичь его полного излечения нельзя. Задача терапии состоит в том, чтобы вывести пациента в ремиссию, убрать признаки розацеа. Тем не менее, они могут возникнуть снова в течение жизни.
Перед началом любой терапии розацеа врач должен подробно рассказать пациенту о триггерных (провоцирующих) факторах и о необходимости их максимально возможного уменьшения. Триггерами обычно являются слишком горячая и холодная пища, резкие перепады температур, алкоголь, избыточная физическая нагрузка, стресс, многие косметические средства. Основными рекомендациями в лечении являются: бережное очищение кожи, использование увлажняющего крема и регулярное нанесение солнцезащитных средств с фактором защиты от 30 до 50.
Терапию розацеа следует выстраивать в соответствии с диагностированными подтипами болезни. Терапевтическое воздействие выбирают в зависимости от активности процесса.
Эритематозно-телеангиэктатическая розацеа
Эритема достаточно хорошо реагирует на применение топических адренергических агонистов, которые индуцируют сужение поверхностных сосудов и уменьшают эритему в течение нескольких часов. Однако они не действуют на телеангиэктазии - для их удаления применяют световые методы воздействия - лазеры и источники импульсного света (IPL). Хорошего эффекта можно добиться с помощью средств, содержащих бримонидин.
К препаратам второй линии относятся некоторые антигипертензивные средства, но, по мнению экспертов, они еще не имеют хорошей доказательной базы безопасного и эффективного применения.
Папулопустулезная розацеа
В лечении этого подтипа розацеа применяют системные препараты в виде низких доз доксициклина, а также моноциклина, азитромицина и изотретиноина. Для местной терапии назначают метронидазол, азелаиновую кислоту и ивермектин. Отек снимают при помощи дренажных препаратов с кофеином. Для лечения тяжелых проявлений папулопустулезного подтипа розацеа дополнительно применяют физиотерапевтические методы воздействия.
Фиматозная розацеа
Фиматозный подтип является наиболее сложным для лечения и требует комбинации местных и системных противомикробных препаратов, а также лазерной и/или радиочастотной обработки гипертрофированной ткани.
Однако ремоделирование кожи можно проводить только при отсутствии воспалительной реакции, поскольку измененные ткани очень чувствительны к различным раздражителям, что чревато обострением розацеа.
Офтальморозацеа
В зависимости от характера протекания патологического процесса назначаются противовоспалительные препараты и увлажняющие капли. При прогрессирующем течении заболевания и наличии угрозы для зрения требуется применение антибиотиков.
Все лечебные средства важно наносить на кожу и принимать в строгом соответствии с назначением врача. Терапию розацеа необходимо начинать при появлении первых симптомов, поскольку сосуды имеют тенденцию необратимо расширяться.
Важно помнить, что розацеа требует динамического наблюдения, т.к. успех терапии определяется не только положительной динамикой, но и стабилизацией достигнутого результата.
Профилактика обострений розацеа
Для предупреждения усиления выраженности эритемы показан бережный уход за кожей с использованием специализированных средств для чувствительной кожи. Необходимо избегать провоцирующих факторов, защищать кожу от УФ-лучей и отказаться от посещения соляриев.
Тщательно следить за рационом питания, уменьшив долю молочных продуктов, приправ и ароматизаторов. К рецидивам розацеа может приводить избыточное употребление томатов, шпината, гороха, авокадо, винограда, инжира, цитрусовых.
- Клинические рекомендации. Розацеа. Российское общество дерматовенерологов и косметологов. 2019 . 34 с.
- Юсупова Л.А., Юнусова Е.И., Гараева З.Ш., Мавлютова Г.И., Валеева Э.М. Клинические варианты и терапия больных розацеа. Лечащий врач, журнал. № 6. 2019.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Что такое перхоть? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ляшко М. А., дерматолога со стажем в 10 лет.
Над статьей доктора Ляшко М. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Перхоть (Dander) — это мелкие чешуйки на волосистой части головы, которые делают её внешний вид неопрятным. К аждый человек в своей жизни так или иначе сталкивается с этой проблемой [1] . Чешуйки перхоти образуются в результате ускоренного роста кератиноцитов (основных клеток эпидермиса) во время обновления клеток кожи.
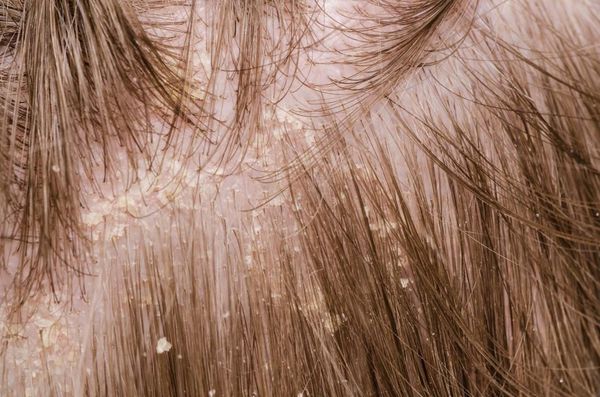
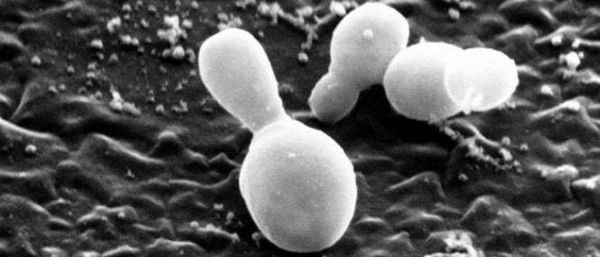
Перхоть не заразна, её появление не зависит от времени года. Основной причиной перхоти являются дрожжевые грибы Malassezia furfur (Pityrosporum ovale) [4] . Они входят в состав постоянной и временной микробиоты кожи большинства людей. Грибы могут проникать в эпидермис, дерму и волосяные луковицы [6] [7] . Их излюбленная локализация — участки, богатые кожным салом: грудь, спина, волосистая часть головы. Поскольку высокая плотность дрожжевых грибов не всегда сопровождается кожными симптомами, исследователи пришли к выводу, что патогенность присутствующих на коже Malassezia в большей степени зависит от их подтипа, чем от плотности распределения [8] .
Предрасполагающие и провоцирующие факторы образования перхоти:
- Наследственность — наличие в семье родственников, страдавших себорейным дерматитом.
- Избыточная работа сальных желёз.
- Себорея — избыточное образование кожного сала, вызванное гормональными изменениями [1] .
- Поражения нервной системы — парез мимических мышц , параличи туловища, болезнь Паркинсона .
- Приём антипсихотических препаратов , таких как галоперидол , тиоридазин, тиопроперазин, сульпирид , хлорпротиксен, рисперидон . Однако их роль в образовании перхоти пока не доказана.
- Эмоциональные перегрузки — вызывают обострение перхоти [9] .
- Заболевания пищеварительного тракта — нарушение выработки ферментов, дисбактериоз кишечника .
- Авитаминозы — нехватка кисломолочных и молочных продуктов, а также еды, содержащей витамины А, В, С, Е, медь, кальций, цинк, селен.
- Конституциональные особенности — болезнь Иценко — Кушинга , сахарный диабет и др. [1] .
- Химическая и термическая обработка кожи головы — использование пенки, геля и лака для укладки волос, высушивание их феном, вытягивание горячими щипцами.
В редких случаях перхоть может возникнуть, если использовать шампуни с агрессивными поверхностно-активными веществами (л аурил- и лаурет сульфатами ), редко или слишком часто мыть и расчесывать волосы.
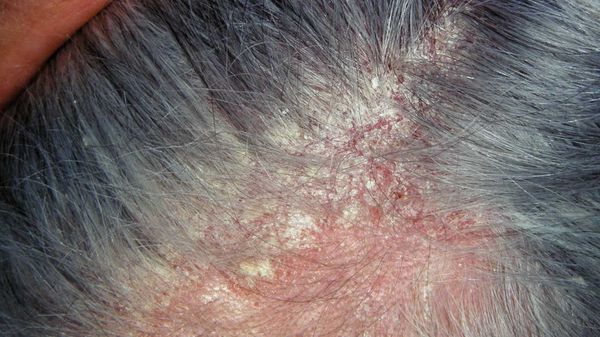
Перхоть — это синдром. Она является лёгким проявлением себорейного дерматита — хронического заболевания, при котором на лице, груди, спине и волосистой части головы возникают розовые или красные пятна с нечёткими границами, покрытые серебристыми чешуйками [10] . Условия, при которых перхоть может трансформироваться в себорейный дерматит, включают повышенную индивидуальную чувствительность кожи к компонентам жирных кислот, что проявляется разной степенью выраженности чешуйчатого дерматита [1] .
Причины перхоти у грудничков
- перхоть может появляться из-за нежной кожи и недоразвития сальных желез в первые месяцы жизни;
- у некоторых малышей перхоть выступает аллергической реакцией на продукты, которые ест кормящая мама;
- выбор "неподходящего" шампуня или других гигиенических средств.
Причины перхоти у подростков
Появление перхоти у подростков связано с усиленным образованием кожного сала из-за активной работы сальных желёз в пубертатный период.
Особенности возникновения у мужчин и женщин
У мужчин перхоть возникает чаще [9] . Это объясняется особенностями выработки кожного сала — себума. Так, влияние мужских половых гормонов чаще приводит к его избыточному выделению.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы перхоти
Так как перхоть является лёгким проявлением себорейного дерматита, она включает в себя признаки данного заболевания:
- жирный блес к и шелушение кожи головы;
- зуд и повышение чувствительности кожи;
- выпадение волос;
- обильное количество чешуек на волосах и одежде;
- появление красных пятен при ухудшении процесса [1] .
Чешуйки перхоти можно обнаружить на волосах. Как правило, они очень тонкие, полупрозрачные, при нормальном салоотделении — белого или бело-серого цвета. Иногда чешуйки образуют небольшие скопления на любом участке кожи головы .
Зачастую отмечается зуд и появляются пятна розового цвета с нечё ткими границами, которые покрыты тонкими хлопьями перхоти. Весь этот процесс может распространиться на участки кожи за пределами волосистой части головы.
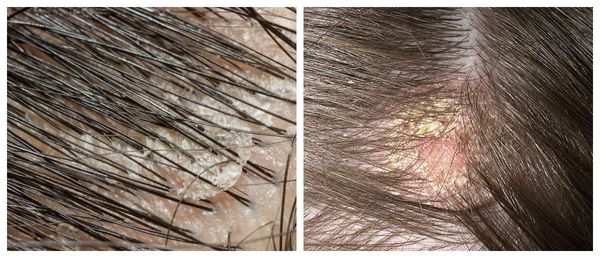
Перхоть распределяется на голове неравномерно. Количество чешуек увеличивается в местах сдавления кожи: под головными уборами и дужками очков, под волосами, собранными в пучок или косичку. Чешуйки перхоти легко осыпаются на плечи и одежду при расчёсывании волос и движении.
Патогенез перхоти
Ключевой фактор образования перхоти — гриб Malassezia globosa, генетически адаптированный к паразитированию на липидной (жирной) среде. Отсутствие способности синтезировать жирные кислоты, необходимые для жизнедеятельности, Malassezia globosa компенсирует выработкой большого количества липаз и фосфолипаз — ферментов, которые разлагают триглицериды кожного сала и способствуют получению необходимых жирных кислот. Изменения кожного покрова при перхоти провоцируют внеклеточные протеины, которые также секретирует Malassezia. Они взаимодействуют с кожей, тем самым приводя к развитию патологического процесса [1] .
Основными клетками эпидермиса кожи человека являются базальные кератиноциты. Физиологический цикл их развития длится около 25-30 дней. В случае возникновения патологического цикла они обновляются в разы быстрее — за 5-14 дней. При этом клетки не успевают терять воду, что приводит к их склеиванию и отшелушиванию в виде заметных бело-серых хлопьев. Эти хлопья и являются перхотью.
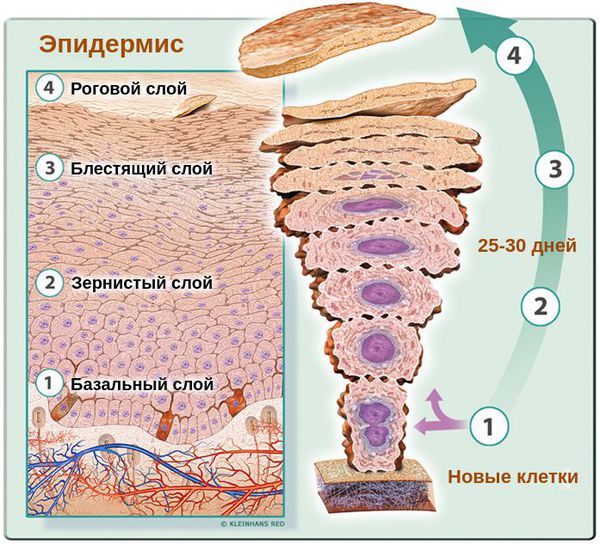
Как показывают исследования, при увеличении скорости обновления клеток в случае перхоти отсутствуют признаки усиленного роста клеток (гиперпролиферации) [2] . Это говорит о том, что повышение клеточной продукции скорее является следствием воспаления.
Верхний слой здорового эпидермиса, т. е. роговой слой представляет собой 25-35 плотно прилегающих друг к другу слоёв, состоящих из полностью кератинизированных (оформленных) корнеоцитов — плоских защитных чешуек. При развитии патологического процесса количество слоёв уменьшается максимум до 10-ти. При этом они, вместе с клетками в них, расположены хаотично [13] .
При перхоти корнеоциты отделяются друг от друга, соединения между клетками (десмосомы) становятся менее прочным или вовсе исчезают. Из-за этого между корнеоцитами появляется большое количество плотной салоподобной массы межклеточных липидов [11] [12] .
Классификация и стадии развития перхоти
Международная классификация болезни отн осит перхоть к себорейному дерматиту [14] .
Различают три вида себореи:
- Жирная себорея — возникает тогда, когда сальные железы выделяют избыточное количество кожного сала. Волосы и кожа с тановятся жирными и блестящими. В зависимости от консистенции кожного сала выделяют два типа жирной себореи :
- Густаясеборея — чешуйки перхоти, как правило, склеиваются друг с другом; волосы становятся грубыми, жёсткими; возникают чёрные угри — комедоны, при сдавлении которых выделяется густая сальная масса.
- Жидкаясеборея — кожа лоснится, напоминает апельсиновую корку из-за расширенных пор; жёлтые чешуйки перхоти плотно прилегают к коже, крепко сцеплены между собой; пряди волос склеиваются.
- Сухая себорея — возникает при плохом выделении кожного сала в результате высокой вязкости. Это приводит к сухости кожи головы, ломкости и истончению волос. Перхоть при этом легко отделяется от кожного покрова.
- Смешанная себорея — проявляется как совокупность жирной и сухой себореи. К примеру, на волосистой части головы имеются очаги сухой себореи, а на лице — жирной себореи [21][24] .

Осложнения перхоти
Перхоть — это доброкачественное состояние. При усиленной выработке кожного сала, недостатке цинка, первичном или вторичном иммунодефиците патогенные свойства грибов Malassezia globosa усиливаются. Это может привести к следующим осложнениям:
- Себопсориаз — доклиническая стадия псориаза. Проявляется шелушением волосистой части головы, бровей и образованием шелушащихся бляшек на туловище.
- Себорейный дерматит — хроническое воспаление кожи в себорейных зонах на фоне длительно существующей перхоти. У ВИЧ-инфицированных людей себорейный дерматит встречается чаще и протекает тяжелее, чем у других пациентов. Не поддающийся лечению себорейный дерматит — показание к обследованию на ВИЧ-инфекцию[22][23] .
- Выпадение волос. Перхоть опасна тем, что чешуйки перекрывают волосяным фолликулам доступ к кислороду. Из-за недостатка питания волосы ослабевают, истончаются, секутся, перестают расти, что способствует их постепенному выпадению. Иногда перхоть приводит к смерти волосяной луковицы, и тогда в зонах её локализации наступает облысение.
- Пиодермия — гнойные болезни кожи. В случае перхоти голова пациента постоянно чешется. Это чревато микротравмами и занесением в них стрептококковой и стафилококковой инфекции. Они в свою очередь приводят к появлению таких заболеваний, как фурункул, абсцесс, фолликулит, сикоз , импетиго.
- Атерома — киста сальной железы. Перхоть может заблокировать проток сальной железы, в результате чего выделяемый секрет будет скапливаться внутри неё. После разрешения атеромы на её месте появляется рубец.
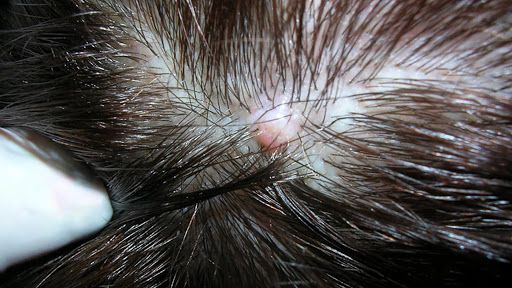
- Юношеские угри . Юношеские угри возникают при обильной выработке кожного сала, увеличении сальной железы и неконтролируемом отделении клеток кожи в устьях волосяных фолликулов. Всё это приводит к воспалительным реакциям в окружающих тканях [24][25] .
Помимо прочего, перхоть вызывает социальный и психологический дискомфорт. Возникнув на фоне стресса, она может усилить и без того подавленное состояние.
Диагностика перхоти
Диагноз себорейного дерматита основывается на данных клинической картины. При каких-либо сомнениях необходимо:
- Тщательно собрать анамнез, т. е. узнать детали заболевания: когда появились высыпания, с чем их связывает пациент и др.
- Выявить факторы риска развития себоре и.
- Сделать биохимический анализ крови, чтобы исключить другие заболевания: системную красную волчанку, системную склеродермию и др. При перхоти будет наблюдаться дефицит микро- и макроэлементов (белка, железа, цинка, меди).
- Выполнить анализ крови на сахар для исключения сахарного диабета.
- Провести анализ крови на гормоны щитовидной железы для исключения гипертиреоза и гипотиреоза .
- Исследовать состояние кожи и волос визуально и с помощью дерматоскопа. В случае перхоти на коже головы будут наблюдаться чешуйки белого, бело-серого или жёлтого цвета, иногда — пятна розового цвета.
- Проконсультироваться с гастроэнтерологом.

При сомнениях в постановке диагноза необходимо провести гистологическое исследование биоптата кожи — взять кусочек кожи с поражённого участка и определить под микроскопом наличие морфологических признаков, характерных для заболевания [14] .
Дифференциальная диагностика
Для правильного постановки диагноза и назначения лечения себорейных дерматит следует отличать от таких заболеваний, как псориаз, ирритантный дерматит, трихомикозы (поражение волос другими грибками), асбестовидный лишай .
Псориаз волосистой части головы сопровождается появлением розовых или красных пятен, чешуйчатых бляшек с чётко ограниченными краями. Диагноз облегчается в случае обнаружения бляшек на других участках кожи или типичных поражений ногтей.
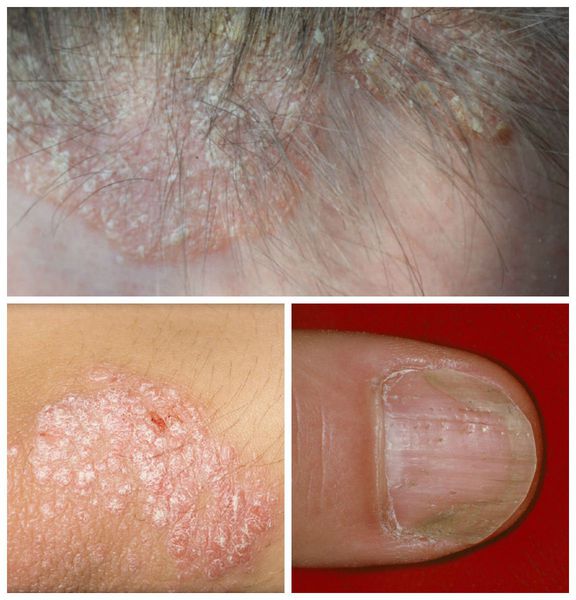
Ирритантный (раздражающий) дерматит возникает при попадании на кожу волосистой части головы кислоты или щёлочи. Характеризуется появлением сухих истончённых ломких чешуек, сопровождается симптомами жжения, покалывания и зуда. Данный дерматит встречается при использовании шампуня с сильными сурфактантами: лаурилсульфатом натрия, диэтаноламином, бензолами, парабенами, триклозаном. Все эти вещества хорошо пенятся, при этом нарушают pH кожи головы и вызывают раздражение. Также этот вид дерматита возможен при применении химических агентов во время укладки волос.
Трихомикозы , особенно инфекция, вызванная Trichophyton surans, могут напоминать перхоть. Обычно они возникают в детстве. Для них характерно наличие обломанных пеньков или выпадение волос в поражённой зоне, увеличение шейных и заушных лимфатических узлов.
Асбестовидный лишай не является дерматологической инфекцией. Он представляет собой большую массу волос, плотно склеенных белыми или желтоватыми чешуйками, часто в области макушки. Мнения многих авторов по поводу этого заболевания разнятся [1] .
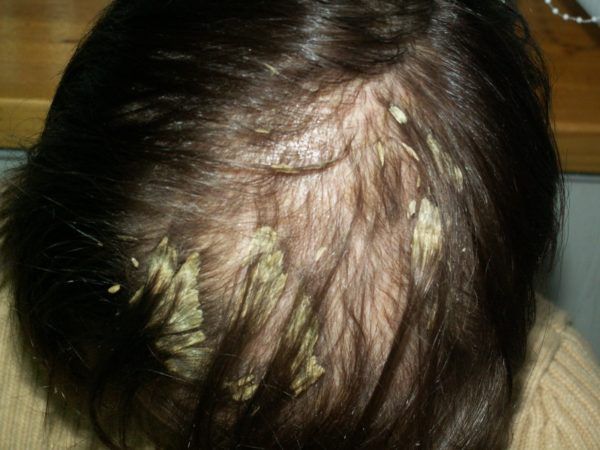
Лечение перхоти
Средства против перхоти включают вещества для удаления чешуек, снятия зуда и подавления грибов Malassezia. Так как развитию себореи способствует нарушение работы сальных желёз, её лечение предполагает уменьшение выделения кожного сала. Оно направлено внутрь кожи. Для этого в первую очередь назначают себорегулирующие маски или лосьоны на основе цинка, салициловой кислоты, гормональных компонентов. Их нужно выдерживать после нанесения 20-30 минут. Шампунь же только дополняет лечение. Он помогает смыть сальный секрет, покрывающий кожу головы.
Когда необходимо обращаться к врачу
Как избавиться от перхоти в домашних условиях
Вылечиться самостоятельно можно с помощью аптечных линеек шампуней, направленных на лечение перхоти.
Чем мыть голову от перхоти: шампуни и маски
Основными ингридиентами большинства шампуней и масок от перхоти являются салициловая кислота, сульфат селена, сера, пиритион цинка. Самым эффективным шампунем будет тот, в котором будут присутствовать два или три нижеперечисленных компонента:
В настоящее время на рынке представлены следующие препараты:
Все существующие лосьоны и шампуни против перхоти бывают:
- терапевтическими — продаются в аптеке;
- косметическими — продаются в обычных магазинах.
Терапевтические шампуни применяются строго по инструкции, как правило, не менее 1-2 раз в неделю. Косметические шампуни используются ежедневно или через день до тех пор, пока количество перхоти не уменьшится, после этого — 2-3 раза в неделю.
Чтобы действующее средство шампуня успело подействовать и помогло избавиться от перхоти, средство необходимо тщательно втирать в кожу головы, оставляя его минимум на пять минут. Если спустя 2-3 недели использования шампуня перхоть не исчезает, то следует обратиться к дерматологу-трихологу.
Во время лечения важно придерживаться сбалансированной диеты: стараться меньше есть сладкую, жирную пищу; чаще употреблять кисломолочные продукты, а также еду с большим содержанием клетчатки и витаминов. Это позволит нормализовать работу сальных желёз.
Чем снять зуд от перхоти
Избавиться от зуда поможет правильно подобранный шампунь по типу кожи головы. Своевременный и адекватный гигиенический уход за волосами с использованием шампуней, содержащих пиритион цинка, позволяет контролировать появление перхоти и уменьшить зуд.
Лекарства и аптечные средства от перхоти
Препаратов в форме таблеток для уменьшения перхоти не существует. Лечение проводится с помощью специальных шампуней, описанных выше.
Как быстро избавиться от перхоти
Лечение предполагает длительное использование косметических и лечебных средств, поэтому быстро избавиться от перхоти не получится.
Как избавиться от перхоти народными средствами
Методы нетрадиционной медицины не имеют доказанной эффективности, их действие непредсказуемо, поэтому они не могут быть рекомендованы для лечения.
Прогноз. Профилактика
Прогноз благоприятный. При правильно назначенном, адекватном лечении выздоровление наступает в большинстве случаев. Длительность терапии обычно составляет от трёх до шести недель. В дальнейшем можно пользоваться обычными косм етическими шампунями против перхоти. Рецидивы могут возникать при развитии или обострении болезней желудочно-кишечного тракта или других хронических заболеваний кожи [15] .
Полезные советы по уходу за волосами
Людям с жирным типом волос желательно регулярно мыть голову, а лучше — каждый день. Это позволит снизить вероятность возникновения перхоти. Также необходимо как можно реже использовать лаки, спреи, гели и другие средства для волос, так как они усиливают выделение кожного сала.
В рамках профилактики по возможности нужно избегать стрессовых состояний. Они негативно влияют не только на состояние волос и кожного покрова, но и весь организм. Также стоит обратить внимание на свой рацион: употреблять больше продуктов, содержащих цинк, полинасыщенные жиры и витамин B.
С большой осторожностью пациенты с себореей должны относиться к нанесению макияжа и использованию косметических средств. Они повышают чувствительность кожи, тем самым приводя к нарушению образования чешуек рогового слоя кожи [18] [19] [20] .
Московский научно-практический Центр дерматовенерологии и косметологии Департамента здравоохранения
МНПЦДК Департамент здравоохранения Москвы;
Первый МГМУ им. И.М. Сеченова
ГУ МОНИКИ им. М.Ф. Владимирского
Красная волчанка, системная и дискоидная: имитация различных дерматозов (клинические наблюдения)
Журнал: Клиническая дерматология и венерология. 2014;12(1): 81‑85
Потекаев Н.Н., Минкина О.В., Вавилов В.В., Бобров М.А. Красная волчанка, системная и дискоидная: имитация различных дерматозов (клинические наблюдения). Клиническая дерматология и венерология. 2014;12(1):81‑85.
Potekaev NN, Minkina OV, Vavilov VV, Bobrov MA. Systemic lupus erythematosus and discoid lupus erytematosus imitating different dermatoses. Case reports. Klinicheskaya Dermatologiya i Venerologiya. 2014;12(1):81‑85. (In Russ.).
Совершенствование и современная доступность лабораторных методов исследования существенно изменяют скорость диагностического процесса, но не всегда позволяют своевременно решить проблему дифференциальной диагностики дерматологической патологии. Кожный покров - один из органов, наиболее часто вовлекаемых в волчаночный процесс. Дерматологическая симптоматика играет важную роль не только в диагностике кожных форм, но и системной патологии. Внешние проявления аутоиммунных процессов не всегда укладываются в классическую клиническую картину, что при несвоевременной и неполной диагностике может привести к неверной интерпретации и, как следствие, врачебной ошибке. На примере нескольких клинических наблюдений из амбулаторной дерматологической практики рассмотрены сложности постановки диагноза как при системном, так и кожном волчаночных процессах.
Московский научно-практический Центр дерматовенерологии и косметологии Департамента здравоохранения
МНПЦДК Департамент здравоохранения Москвы;
Первый МГМУ им. И.М. Сеченова
ГУ МОНИКИ им. М.Ф. Владимирского
Постоянно увеличивающийся интерес к проблемам нарушения иммунологической реактивности определяется существенным ростом патологий, ассоциированных с нарушениями деятельности иммунной системы человека. Аутоиммунные заболевания включают в свою группу более 80 нозологических форм и относятся к числу наиболее распространенных и тяжелых болезней человека, частота которых в популяции составляет 5-8% [1]. По-видимому, не существует такой медицинской специальности, представителю которой не приходилось бы сталкиваться с аутоиммунными болезнями и их проявлениями. Увеличение частоты встречаемости проявлений аутоиммунной патологии в дерматологической практике, теоретические и практические сложности создания алгоритмов диагностики, преимущественное поражение лиц трудоспособного возраста, нередко инвалидизирующее течение патологических процессов, и несвоевременное назначение таргетной и эффективной терапии ставят эту проблему в ряд наиболее актуальных.
Несмотря на то что патогенез КВ до конца не ясен, согласно наиболее распространенной классификации, различают две основные формы этого заболевания - кожную (или интегументную; ККВ) с длительным, но относительно доброкачественным течением, и системную (СКВ). В настоящее время сложилась четкая дифференцированная система наблюдения и лечения пациентов с указанными формами КВ, предусматривающая ведение пациентов только с кожными проявлениями заболевания специалистами-дерматологами, оставляя в компетенции специалистов-ревматологов пациентов с системным процессом. Однако нет единодушного профессионального мнения по поводу единства и различия кожной и системной форм заболевания. Некоторые специалисты придерживаются точки зрения, согласно которой две формы КВ - это два разных самостоятельных заболевания, и аргументируют свою позицию низкой частотой трансформации кожной формы в системную (всего у 3-5% больных), разным уровнем нарушения иммуногенеза [6] и степенью выраженности лабораторных изменений (нуклеиновый обмен в циркулирующих нейтрофилах и моноцитах, титр антител к нуклеарным антигенам), отличающимся характером течения заболевания и прогнозом для жизни, разными алгоритмами терапии. К числу аргументов сторонников этой точки зрения также относятся диффузность и обратимость алопеции при СКВ и рубцовый, а следовательно, необратимый характер алопеции при интегументных формах КВ [7, 8].
Однако существует и противоположная точка зрения, согласно которой разделение кожной и системной форм условно, и рассматривать КВ необходимо в рамках теории единого заболевания с вариабельностью проявлений при разной иммунологической реактивности. Действительно, при обеих формах заболевания больными преимущественно являются женщины [9], имеется повышенная чувствительность к солнечному облучению, обе формы, как правило, сопровождаются поражениями кожного покрова, наблюдается общность гистологических и гистохимических признаков.
Кожный покров традиционно является одним из органов, наиболее часто вовлекаемых в воспалительный процесс при КВ 12. Дерматологическая симптоматика имеет определяющее значение в диагностике не только кожной формы заболевания, но и СКВ. По данным литературы [13], примерно у 20-25% больных кожный синдром является начальным проявлением системного заболевания, у 60-70% высыпания на коже появляются на разных этапах болезни. Закономерна высокая первичная обращаемость больных с жалобами на высыпания на коже в специализированные дерматологические клиники, а это, в свою очередь, обусловливает необходимость знания и использование диагностического алгоритма клинико-лабораторного обследования пациентов для исключения или своевременного определения волчаночного процесса.
В связи с этим представляют интерес два клинических наблюдения.
Клинический случай 1
Клиническое наблюдение 2
Для диагностики заболеваний волосистой части головы визуальная оценка патологического процесса не всегда полноценна и недостаточно объективна. Дифференциальную диагностику следует проводить между нутриционными нарушениями, побочными эффектами лекарственных препаратов, нарушением поведения (трихотилломания), микотическим инфицированием, эндокринными, инфекционными, воспалительными и аутоиммунными заболеваниями, одним из которых является КВ [9, 13-16]. С целью верификации клинических вариантов алопеций, особенно рубцующих форм, важнейшее значение традиционно придается гистологическому исследованию кожи скальпа [17, 18]. У обследуемого пациента произведена биопсия двух образцов кожи с разных участков головы.
Гистологическое описание первого образца:
Разбор клинических ситуаций - это минимизация вероятностного характера диагностического процесса, профилактика возможных последующих неблагоприятных исходов оказания медицинской помощи и выявление потенциально новых подходов к работе с каждым конкретным пациентом. Представленные нами клинические наблюдения наглядно иллюстрируют такой подход.
В заключение хотелось бы отметить, что при оперативной диагностике системных и нетипично протекающих форм аутоиммунных заболеваний предполагается максимально раннее начало базисной терапии, повышается эффективность последующей поддерживающей терапии и качество жизни пациентов, а риск развития вторичных изменений и прогноз течения болезни улучшаются.
Московский научно-практический Центр дерматовенерологии и косметологии Департамента здравоохранения, Москва
Московская медицинская академия им. И.М. Сеченова
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения Москвы, 119071, Российская Федерация
Практика применения такролимуса в лечении распространенных хронических дерматозов
Журнал: Клиническая дерматология и венерология. 2014;12(2): 10‑14
Круглова Л.С., Жукова О.В., Стрелкович Т.И. Практика применения такролимуса в лечении распространенных хронических дерматозов. Клиническая дерматология и венерология. 2014;12(2):10‑14.
Kruglova LS, Zhukova OV, Strelkovich TI. Practical application of tacrolimus in treatment of common chronic dermatoses. Klinicheskaya Dermatologiya i Venerologiya. 2014;12(2):10‑14. (In Russ.).
Московский научно-практический Центр дерматовенерологии и косметологии Департамента здравоохранения, Москва
Принципиально новые топические средства с селективной иммуносупрессивной активностью (ингибиторы кальциневрина) на сегодняшний день становятся альтернативой применения кортикостероидных препаратов. Свободные от стероидзависимых побочных эффектов и обладающие противовоспалительным действием при иммуноопосредованных дерматозах, эти препараты все более широко используются в дерматологии. В обзоре приведены данные о применении топического средства такролимус в лечении больных псориазом, себорейным и контактным дерматитом, хронической экземой кистей, розацеа, в том числе стероидной формой, очаговой склеродермией, склероатрофическим лихеном с локализацией процесса на половых органах, витилиго. Опыт применения такролимуса при данных нозологиях показал высокую эффективность (уровень доказательности А и В) и безопасность применения препарата. Также приводятся сведения о применении препарата при других дерматозах, когда эффективность соответствовала уровню доказательности С.
Московский научно-практический Центр дерматовенерологии и косметологии Департамента здравоохранения, Москва
Московская медицинская академия им. И.М. Сеченова
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения Москвы, 119071, Российская Федерация
Появление в клинической практике принципиально новых топических препаратов, обладающих селективной иммуносупрессивной активностью, стало событием, сравнимым с внедрением в практику кортикостероидных (КС) наружных препаратов. В течение последнего десятилетия за рубежом и в России успешно используются топические ингибиторы кальциневрина, которые обладают выраженными противовоспалительными свойствами и не оказывают побочных эффектов, характерных для КС наружных средств.
Один из таких препаратов - такролимус (Протопик) - нестероидный клеточно-селективный ингибитор, принадлежащий к классу аскомициновых макролактамов. Основной эффект такролимуса обусловлен ингибированием фосфатазной активности кальциневрина, что делает невозможным дефосфорилирование и транслокацию в ядро клетки ядерного фактора активированных T-клеток (NFAT), необходимого для инициации транскрипции генов, кодирующих продукцию ключевых для Т-клеточного иммунного ответа цитокинов (ИЛ-2 и гамма-интерферон). Кроме того, такролимус ингибирует транскрипцию генов, кодирующих продукцию таких цитокинов, как ИЛ-3, ИЛ-4, ИЛ-5, ИЛ-8, ИЛ-10; гранулоцитарно-макрофагальный колониестимулирующий фактор и фактор некроза опухоли, которые принимают участие в начальных этапах активации Т-лимфоцитов. В то же время такролимус подавляет экспрессию высокоаффинных Fc&egr;RI-рецепторов клетками Лангерганса и препятствует дегрануляции тучных клеток, базофилов и эозинофилов, образованию провоспалительных цитокинов, снижая экспрессию молекул межклеточной адгезии-1 и Е-селектина при повреждении сосудов. При этом такролимус не влияет на синтез коллагена, не вызывает вазоконстрикцию и подавляет активацию клеток Лангерганса, что отличает его механизм действия от такового у КС [1, 2].
Немаловажной составляющей применения иммуносупрессорных препаратов, в частности ингибиторов кальциневрина, является их возможная связь с повышенным риском развития онкологических заболеваний. Такая информация действительно была опубликована FDА США (2005 г.), однако она касалась системного применения ингибиторов кальциневрина и не относилась к топическим препаратам. Более того, в контролируемых рандомизированных исследованиях было показано, что применение топических ингибиторов кальциневрина вызывает меньшую вероятность развития немеланоцитарного рака и лимфом кожи, чем плацебо и топические КС [3, 4].
Таким образом, ингибиторы кальциневрина являются иммуномодулирующими препаратами, способными проникать в кожу, и при наружном применении не приводят ни к побочным реакциям, характерным для КС, ни к общей иммуносупрессии, характерной для системных иммуносупрессоров [5].
Безусловно, такой широкий спектр механизмов действия и доказанная безопасность такролимуса обусловливают возможность его применения в клинической практике при различных хронических заболеваниях кожи, относящихся к иммунозависимым. Ведущая роль иммуноопосредованного воспаления в патогенезе характерна для множества заболеваний: атопического дерматита, экземы, псориаза, витилиго, ограниченной склеродермии и многих других. Все эти дерматозы являются стероидчувствительными, однако в последние годы довольно часто отмечается торпидное течение, резистентное к традиционной терапии, а также прогнозируемые местные и системные побочные эффекты КС-препаратов. Следует иметь в виду и стероидофобию. Все это обусловливает поиск новых эффективных и в то же время безопасных средств, обладающих противовоспалительными и иммуносупрессивными свойствами и высокой комплаентностью. Следует понимать, что вопрос о полной замене КС-препаратов пока не стоит - речь идет лишь о возможной сопоставимой альтернативе, столь необходимой в клинической практике, особенно в детской, а также при локализации процесса на участках кожи с повышенной чувствительностью.
На сегодняшний день такролимус широко применяется при атопическом дерматите, при этом его высокая эффективность и безопасность доказана в многочисленных контролируемых рандомизированных исследованиях [5, 6]. Показаниями для назначения такролимуса является атопический дерматит у детей (с 2 лет) и взрослых с легким, среднетяжелым и тяжелым течением процесса как короткими курсами, так и для осуществления длительного контроля над заболеванием (12 мес) [7, 8]. При этом эффективность такролимуса сопоставима с сильными топическими КС (III класс по европейской классификации) и превосходит пимекролимус (другой блокатор кальциневрина), а также КС слабой и умеренной активности (I-II класс) [9, 10].
В последние годы достаточно активно изучается эффективность применения такролимуса при других иммуноопосредованных стероидчувствительных заболеваниях. Данные обзора литературы, а в большинстве случаев это клинические исследования, показали, что при ряде дерматозов такролимус высоко эффективен. И хотя в некоторых работах ожидания оказались более высокими, чем полученный результат, данное направление является весьма перспективным и требует более длительного времени для анализа полученного опыта. Ниже приводятся сведения о применении такролимуса при различных дерматозах. Несмотря на то что в ряде случаев эти данные носят характер единичных клинических наблюдений, они, на наш взгляд, могут стать определенным руководством для дальнейших научных исследований.
Исследования по эффективности и безопасности такролимуса в соответствии с доказательной базой уровня А и В, помимо атопического дерматита, имеются при следующих заболеваниях: инверсный и себорейный псориаз, себорейный дерматит, контактный дерматит, хроническая экзема кистей, эрозивная форма красного плоского лишая, витилиго. Исследования при других заболеваниях, перечисленных в данной статье, имеют доказательную базу С, либо носят характер единичных наблюдений, что требует дальнейшего изучения.
Псориаз
Себорейный дерматит
Немаловажным фактором в развитии и поддержании воспалительного процесса при себорейном дерматите является колонизация Pityrosporum ovale и Malassezia furfur. В отношении последнего возбудителя такролимус оказывает противогрибковый эффект. При локализации процесса на коже лица, волосистой части головы такролимус вызывает выраженное положительное воздействие на клинические симптомы дерматоза как при умеренном, так и при тяжелом течении, что подтверждается результатами рандомизированных плацебо-контролируемых исследований [14, 15]. Лечебный эффект от применения такролимуса по сравнению с таковым у КС-препаратов более отсрочен (2 нед), однако общая терапевтическая эффективность сопоставима. Также имеются данные о профилактическом действии 0,1% мази такролимуса при себорейном дерматите в период ремиссии, в том числе при применении по интермиттирующей схеме (1-3 раза в неделю), что позволяет осуществлять длительный контроль над заболеванием [16]. Таким образом, в обозримом будущем такролимус может стать методом лечения себорейного дерматита, альтернативным КС-препаратам.
Контактный дерматит
Основные исследования эффективности применения такролимуса при контактном дерматите касаются пациентов с аллергией на никель. Публикации об эффективности и безопасности препарата при дерматитах, вызванных другими триггерами, носят единичный характер, что означает необходимость дальнейшего изучения данной проблемы. При контактном дерматите на никель эффективность 0,1% мази такролимуса сопоставима с действием сильных КС-препаратов, однако возможность длительного применения и отсутствие побочных эффектов позволяют считать его препаратом первой линии при лечении контактного дерматита на никель [17].
Хроническая экзема кистей
Широкая распространенность хронической экземы кистей, постоянно рецидивирующее течение обусловливают поиск новых эффективных наружных средств терапии. Основными триггерными факторами дерматоза являются ирританты и аллергены, которые, как правило, не могут быть полностью элиминированы, поэтому в коже постоянно наблюдается иммуноопосредованное воспаление различной степени выраженности, что, в свою очередь, требует длительного использования, в частности, КС-препаратов. Изучение применения 0,1% мази такролимуса при экземе кистей показало наибольшую эффективность при аппликациях 2-3 раза в день, в ряде случаев - под окклюзию, при этом системная абсорбция минимальна и не отличается от таковой при использовании препарата без окклюзии, что свидетельствует о безопасности данной методики [18].
Красный плоский лишай
Витилиго
Витилиго относится к аутоиммунным хроническим заболеваниям. Наибольшей эффективностью при витилиго обладают различные методы фототерапии, однако репигментация наблюдается в 30-50% случаев, а достигнутые результаты в половине случаев носят преходящий характер. Данные последних лет содержат информацию об эффективности применения такролимуса (репигментация более 70%) в терапии витилиго в составе комплексного лечения. Считается, что применение такролимуса может способствовать репигментации кожи с сопоставимой с КС-препаратами эффективностью, при этом наилучшие результаты отмечаются при локализации процесса на коже лица [15, 20]. При комбинации с эксимерным лазером или узкополосной средневолновой (311 нм) ультрафиолетовой терапией эффективность значительно повышается [20, 21].
Склероатрофический лихен
В настоящее время продолжается изучение механизмов развития склероатрофического лихена, характера течения его различных клинических форм, эффективности комплексной терапии. При этом ряд авторов рассматривают заболевание как самостоятельную нозологическую форму, отличную от локализованной склеродермии и атрофической формы красного плоского лишая, тогда как другие исследователи считают его разновидностью склеродермии. В любом случае локализация процесса на слизистой оболочке наружных половых органов, субъективные жалобы в значительной степени снижают качество жизни данной категории пациентов. Лечение больных склероатрофическим лихеном аногенитальной локализации длительное, что ограничивает применение КС-препаратов. Согласно результатам проведенных исследований, применение низких концентраций 0,03% мази такролимуса у детей 1-2 раза в день на протяжении 16 нед, а затем 2 раза в неделю до 10 мес при склероатрофическом лихене аногенитальной локализации способствует достижению клинической ремиссии [22]. У взрослых пациентов рекомендуется применение 0,1% мази такролимуса 2 раза в день на протяжении 6-16 нед, при этом эффективность сопоставима с КС-препаратами, а длительность ремиссии составляет 24 нед [23, 24].
Розацеа
Розацеа - заболевание сосудистого генеза преимущественно кожи лица, отличающееся хроническим прогредиентным течением и рефрактерностью к проводимой терапии. В настоящее время имеются данные о патогенетическом значении нарушений иммунной системы в виде снижения количества T-супрессоров, повышенной экспрессии провоспалительных цитокинов. Опираясь на эти данные, становится очевидно, что такролимус обладает терапевтическим потенциалом при розацеа [25, 26].
Особую форму данного заболевания представляет собой стероид-индуцированная розацеа, которая развивается в результате длительного использования топических КС. Данные исследования по применению такролимуса в сочетании с системными антибиотиками у пациентов, применявших наружные КС на протяжении от 1 мес до 20 лет, показали высокую эффективность комбинированной методики и позволили авторам предложить данную комбинацию как метод выбора при стероидной розацеа [15, 27].
В свете этих данных перспективным может оказаться опыт применения такролимуса, например, по интермиттирующей схеме, при отмене КС-препаратов с целью предупреждения синдрома отмены.
Красная волчанка
Стандартом лечения кожных форм красной волчанки являются наружные фторированные КС, длительное применение которых сопряжено с развитием прогнозируемых побочных эффектов.
В этом плане ингибиторы кальциневрина могут представлять определенную альтернативу КС. Механизм действия такролимуса, направленный на подавление иммуноопосредованного воспаления в коже, и отсутствие влияния на синтез коллагена позволяют успешно и длительно применять его для лечения различных клинических форм красной волчанки. Аппликации 0,1% мази такролимуса 2 раза в день эффективны в лечении кожных поражений, резистентных к стандартным видам терапии, при подострой и системной красной волчанке [28, 29]. Однако при дискоидной красной волчанке эффективность оказалась значительно ниже, чем можно было бы ожидать: по-видимому, это связано с недостаточным проникновением препарата в очаги, чему препятствует выраженный фолликулярный гиперкератоз [30].

Большое количество данных о применении такролимуса в лечении различных дерматозов, появившихся в последние годы, не позволяют в одном обзоре охватить все нозологии, в связи с чем в таблице представлены наиболее значимые, потенциально перспективные показания для применения такролимуса в дерматологии.
В заключение следует отметить, что такролимус является высокоэффективным иммуномодулирующим препаратом, уже нашедшим применение при лечении многих дерматозов. Полученные результаты свидетельствуют о сравнимой с сильными топическими КС эффективности и при этом показывают высокий профиль местной и системной безопасности. Мазь такролимуса может успешно использоваться в терапии как кратковременно, так и длительно в качестве поддерживающей терапии для предупреждения обострений и увеличения длительности ремиссии. Таким образом, использование такролимуса в дерматологии обеспечивает широкие перспективы, что обусловливает необходимость дальнейших исследований в этом направлении.
Читайте также:

