При вич фарингит или тонзиллит
Обновлено: 26.04.2024
Кафедра болезней уха, горла, носа Белорусского государственного медицинского университета, Минск
Кафедра болезней уха, горла, носа Белорусского государственного медицинского университета, Минск
Кафедра болезней уха, горла, носа Белорусского государственного медицинского университета, Минск
Распространенность хронической патологии ЛОР-органов и слизистой оболочки полости рта у ВИЧ-инфицированных пациентов в зависимости от иммунного статуса
Кафедра болезней уха, горла, носа Белорусского государственного медицинского университета, Минск
Цель исследования - определить распространенность хронической патологии ЛОР-органов и слизистой оболочки полости рта у ВИЧ-инфицированных пациентов в зависимости от числа клеток, содержащих маркер CD4 в 1 мкл плазмы крови. Распространенность патологии ЛОР-органов и слизистой оболочки полости рта зависит от числа клеток, содержащих маркер CD4 в 1 мкл плазмы крови ВИЧ-инфицированных пациентов. На I иммунологической стадии вирусного иммунодефицита человека (CD4 более 500 в 1 мкл плазмы крови) указанная патология выявлена в 64,6% случаев, на II (CD4 200-499) - в 73,4%, на III (CD4 менее 200) - в 90,7%. Описана частота встречаемости отдельных нозологических форм на разных стадиях вирусного иммунодефицита человека. Выявлены патогномоничные для ВИЧ-инфицированных взрослых заболевания: аденоидные вегетации, хейлит, волосатая лейкоплакия языка, орофарингеальный кандидоз. Сочетанная хроническая воспалительная патология ЛОР-органов, а также определенные особенности течения заболеваний могут указывать на иммунологическую недостаточность и потребовать оценки ВИЧ-статуса.
Кафедра болезней уха, горла, носа Белорусского государственного медицинского университета, Минск
Кафедра болезней уха, горла, носа Белорусского государственного медицинского университета, Минск
Кафедра болезней уха, горла, носа Белорусского государственного медицинского университета, Минск
Иммунодефицитное состояние, обусловленное ВИЧ-инфекцией, создает условия для развития различных инфекционных процессов и оказывает значительное негативное влияние, в том числе и на состояние ЛОР-органов [1—3]. С клинической точки зрения разделяют воспалительные (инфекционные), неопластические и неврологические оториноларингологические проявления вирусного иммунодефицита человека [4—6]. Возможно развитие как типичных заболеваний, так и атипичных, экзотических [7, 8]. Особое значение приобретает условно-патогенная микрофлора, определяющая развитие так называемых оппортунистических заболеваний [9, 10]. Инфицирование организма человека банальной микрофлорой в большинстве случаев осуществляется воздушно-капельным или алиментарным путем. Поэтому первичная инвазия инфекционного агента чаще происходит в слизистую оболочку ЛОР-органов и полости рта. Данное обстоятельство и определяет наибольшее распространение воспалительных процессов указанной локализации. Актуальным является вопрос распространенности и особенности клинической картины патологии ЛОР-органов и слизистой оболочки полости рта у пациентов, страдающих вирусным иммунодефицитом человека [11, 12].
У ВИЧ-инфицированных лиц распространенность хронической патологии ЛОР-органов и слизистой оболочки полости рта значительно варьирует в зависимости от иммунного статуса. Основополагающим показателем, демонстрирующим напряженность иммунитета у ВИЧ-инфицированных лиц, является число клеток, содержащих маркер CD4 в 1 мкл плазмы крови. Этот показатель является иммунологическим критерием классификации ВИЧ-инфекции, разработанной экспертами Комитета по контролю за заболеваниями (США, 1993) [13]. В соответствии с этой классификацией выделяют три иммунологические стадии ВИЧ-инфекции: I соответствует числу клеток CD4 более 500 в 1 мкл плазмы крови, II стадия — 200—499, III — менее 200.
Цель исследования — определить распространенность хронической патологии ЛОР-органов и слизистой оболочки полости рта у ВИЧ-инфицированных пациентов в зависимости от числа клеток, содержащих маркер CD4 в 1 мкл плазмы крови.
Пациенты и методы
В исследовании приняли участие 647 пациентов, относящиеся к взрослой группе населения (старше 18 лет), состоящих на учете в диспансерном кабинете городской клинической инфекционной больницы Минска и Светлогорской центральной районной поликлинике (Республика Беларусь) по поводу ВИЧ-инфекции.
Исследование состояния ЛОР-органов и слизистой оболочки полости рта (осмотр, рентгенологическое, бактериологическое обследование) производили при очередном посещении указанными пациентами диспансерного кабинета. Обследованы 370 (57,2%) мужчин и 277 (42,8%) женщин. Средний возраст — 31,2±7,4 года, минимальный — 18 лет, максимальный — 67 лет. Интервал времени от момента регистрации ВИЧ-инфицированного пациента на диспансерном учете до оториноларингологического осмотра (стаж заболевания) в среднем составил 4,1±3,6 года.
В соответствии с иммунологическим критерием классификации Комитета по контролю за заболеваниями все пациенты были объединены в три группы. 127 (19,7%) человек имели I иммунологическую стадию заболевания (число лимфоцитов CD4 более 500), 252 (38,9%) пациента — II стадию (CD4 — 200—499), 286 (41,4%) — III (CD4 — менее 200).
Результаты и обсуждение
У большинства ВИЧ-инфицированных пациентов (510 человек, 78,8%) на момент оториноларингологического осмотра выявлены заболевания ЛОР-органов и слизистой оболочки полости рта.
Распространенность хронической патологии ЛОР-органов и слизистой оболочки полости рта оказалась обратно пропорциональна числу клеток, содержащих маркер CD4 в 1 мкл крови ВИЧ-инфицированного пациента. Чем ниже уровень клеток CD4, тем выше распространенность заболеваний. Так, на I иммунологической стадии вирусного иммунодефицита человека (CD4 более 500 в 1 мкл плазмы крови) указанная патология выявлена у 82 (64,6%) пациентов, на II стадии (CD4 200—499) — у 185 (73,4%), на III (CD4 менее 200) — у 243 (90,7%) человек.

Частота выявления конкретной хронической патологии ЛОР-органов и слизистой оболочки полости рта зависит от иммунологической стадии ВИЧ-инфекции. В таблице представлено распределение указанной патологии у ВИЧ-инфицированных пациентов при оториноларингологическом осмотре в зависимости от иммунологической стадии иммунодефицита.
Из представленных в таблице данных следует, что распространенность большинства заболеваний ЛОР-органов и слизистой оболочки полости рта увеличивается по мере уменьшения числа иммунокомпетентных клеток, содержащих маркер CD4 (обратно пропорциональная зависимость).
Достаточно интересная закономерность выявлена при изучении частоты встречаемости гипертрофии аденоидов у ВИЧ-инфицированных пациентов. Так, на I (CD4 более 500) и на III (CD4 менее 200) иммунологических стадиях ВИЧ-инфекции частота выявления гипертрофии глоточной миндалины сходна (4,7 и 5,2% соответственно). При II иммунологической стадии (CD4 200—499) вирусного иммунодефицита человека гипертрофию аденоидов выявили у 25 из 252 пациентов, что составило 9,9%. Таким образом, для II (CD4 200—499) иммунологической стадии ВИЧ-инфекции характерны пролиферативные изменения со стороны лимфоидной ткани, в том числе и миндалин, а для III, наоборот, — атрофия.
Частота выявления пациентов, у которых диагностирована волосатая лейкоплакия языка, увеличивается по мере прогрессирования ВИЧ-инфекции. Так, на I иммунологической стадии волосатая лейкоплакия языка выявлена у 2,4% пациентов, на II — у 4,8%, на III — у 9,3%. Распространенность указанной патологии среди всей популяции составляет менее 0,5% [3, 5]. Следовательно, выявление этого состояния у любого пациента требует оценки иммунного статуса.
У 6 (4,7%) пациентов на I стадии вирусного иммунодефицита человека диагностирован острый некротический гингивит, у 7 (2,8%) — на II, у 10 (3,7%) — на III. Следовательно, частота выявления острого некротического гингивита не имеет статистически достоверных отличий в зависимости от иммунологической стадии ВИЧ-инфекции. Однако сам факт обнаружения этой патологии указывает на иммунологическую недостаточность, так как распространенность этой патологии в популяции составляет менее 0,5% [5, 11].
У ВИЧ-инфицированных пациентов на I и II иммунологической стадии заболевания (CD4 более 200 в 1 мкл крови) частота выявления ангулярного хейлита сходна и составляет 4,7 и 4,0% соответственно. На III иммунологической стадии распространенность ангулярного хейлита возрастает — 7,8%. Учитывая низкую частоту выявления этой патологии в популяции, пациенты, у которых диагностирован ангулярный хейлит с хроническим характером течения этого заболевания, требуют оценки иммунного статуса [5, 12].
Хронический ларингит продемонстрировал более чем двукратный рост распространенности от I (2,4%) к III (6,0%) иммунологической стадии вирусного иммунодефицита человека. Частота выявления хронического воспаления гортани у ВИЧ-инфицированных пациентов превышает соответствующий показатель в популяции для аналогичной возрастной группы [3, 5, 12].
По мере снижения числа иммунокомпетентных клеток, содержащих маркер CD4 в крови ВИЧ-инфицированных пациентов, увеличилась частота выявления хронических воспалительных заболеваний уха (хронического диффузного наружного отита с 3,9 до 5,6% и хронического гнойного среднего отита с 1,6 до 2,6%), однако этот рост не имеет статистически достоверного характера.
У 9,7% ВИЧ-инфицированных пациентов, имеющих III иммунологическую стадию, выявлены рецидивирующие инфекции верхних дыхательных путей (5 и более эпизодов в течение года), что достоверно превышает распространенность этой патологии на I стадии заболевания (1,6%).
Частота выявления хронического ринита у ВИЧ-инфицированных пациентов достоверно не отличается в зависимости от иммунологической стадии заболевания (I стадия — 14,2%, II — 23,4%, III — 16,8%). Аналогичная закономерность выявлена для хронического синусита (I — 13,4%, II — 8,3%, III — 15,3%). Следовательно, даже незначительное снижение напряженности иммунитета, которое проявляется уменьшением числа иммунокомпетентных клеток, содержащих маркер CD4, приводит к росту распространенности этой патологии. Вместе с тем дальнейшее уменьшение числа иммунокомпетентных клеток не приводит к достоверному изменению распространенности указанной патологии.
Обобщая вышеизложенное, следует признать следующие оториноларингологические заболевания патогномоничными для ВИЧ-инфицированных взрослых: аденоидные вегетации, хейлит, волосатая лейкоплакия языка, орофарингеальный кандидоз. Кроме указанных заболеваний, у данной группы больных значительно более широко, чем в популяции, распространены банальные заболевания ЛОР-органов: хронический синусит, хронический ринит, хронический фарингит, хронический ларингит, хронический отит. Сочетание указанных патологических состояний может указывать на иммунодефицит и потребовать оценки ВИЧ-статуса.
Таким образом, на всех стадиях ВИЧ-инфекции встречается патология ЛОР-органов, как типичная, так и атипичная. Распространенность болезней уха, горла, носа увеличивается с прогрессированием иммунодефицита. Резистентность к проводимой терапии, атипичность клинической картины, тяжелое течение, частые рецидивы, высокая степень хронизации могут указывать на наличие иммунологической недостаточности и являются показанием к обследованию на ВИЧ. Учитывая все более широкое распространение ВИЧ-инфекции, каждый пациент должен рассматриваться как возможный носитель инфекции, что требует от медицинских работников тщательного соблюдения санитарно-эпидемических мероприятий. Указанное обстоятельство в первую очередь относится к оториноларингологам, так как патология ЛОР-органов может оказаться первым симптомом вторичного вирусного иммунодефицита человека.
Выводы
1. Иммунодефицитное состояние человека, обусловленное ВИЧ-инфекцией, определяет высокую распространенность патологии ЛОР-органов и слизистой оболочки полости рта (78,8%).
2. Распространенность патологии ЛОР-органов значительно варьирует в зависимости от числа клеток, содержащих маркер CD4 в 1 мкл плазмы крови ВИЧ-инфицированного пациента (64,6% — на I стадии, 73,4% — на II, 90,7% — на III стадии).
3. Патогномоничными для ВИЧ-инфицированных взрослых являются следующие заболевания: аденоидные вегетации, хейлит, волосатая лейкоплакия языка, орофарингеальный кандидоз.
4. Сочетанные банальные заболевания ЛОР-органов (хронический синусит, хронический ринит, хронический фарингит, хронический ларингит, хронический отит) и определенные особенности клинического течения могут указывать на состояние иммунологического дефицита и потребовать оценки иммунного статуса.
Тонзиллофарингит – это острый инфекционный процесс, поражающий слизистую оболочку ротоглотки и ее лимфатический аппарат (небные миндалины, лимфоидные гранулы). Сопровождается болевыми ощущениями в горле (особенно при глотании), гиперемией слизистой, налетом на миндалинах, регионарным лимфаденитом, лихорадкой. Диагностика базируется на фарингоскопической картине, данных экспресс-тестов и бакпосева мазка из зева. В лечении используются антибактериальные, противовирусные или противогрибковые препараты, местные антисептики, полоскания горла, ингаляции.
МКБ-10



Общие сведения
Тонзиллофарингит (фаринготонзиллит) – инфекционное воспаление небных миндалин (тонзиллит) и задней глоточной стенки (фарингит). Острый тонзиллофарингит ежегодно переносит около 10% населения, из них большинство (75%) составляют лица моложе 30 лет. У детей до 3-х лет преобладают вирусные ангины и фарингиты, среди дошкольников и подростков – стрептококковые тонзиллофарингиты. Актуальность острых фарингеальных инфекций заключается в опасности развития местных гнойных осложнений, иммуно-опосредованного поражения сердца, суставов, почек.

Причины тонзиллофарингита
Острые инфекции горла могут иметь бактериальную, вирусную, грибковую природу. Этиологическая структура тонзиллофарингитов выглядит следующим образом:
- Бактериальная инфекция. Самый частый микробный возбудитель ‒ β-гемолитический стрептококк группы А (БГСА). Он является причиной 30% фарингеальных воспалений в детской популяции и 10% во взрослой. Реже встречается другая неспецифическая флора (пневмококки, гемофильная палочка, арканобактерии), специфические бактерии (коринебактерии, нейссерии, спирохеты Венсана), атипичные микроорганизмы (хламидии, микоплазмы).
- ОРВИ. Из респираторных вирусов тонзиллофарингиты чаще вызывают аденовирусы, РСВ, коронавирусы, возбудители парагриппа, риновирусы. В меньшем числе случаев этиологическими агентами выступают вирусы Коксаки и Эпштейна-Барр.
- Микотическая инфекция. Более 90% фарингомикозов имеют в своей основе колонизацию ротоглотки дрожжеподобными грибами кандида альбиканс.
- Неифекционные формы. Диффузное воспаление глотки и миндалин может быть связано с аллергией, травмами (инородными телами, хирургическими вмешательствами), воздействием физических факторов (горячего пара, холодного воздуха, химических веществ, ионизирующего излучения).
Источником распространения инфекции выступают клинически здоровые патогеноносители или больные люди, которые выделяют возбудителей во внешнюю среду при разговоре, чихании, кашле. Заражение окружающих в основном происходит воздушно-капельным путем. При контаминации патогенами пищевых продуктов встречается алиментарная передача. Заболеваемость тонзиллофарингитом увеличивается в осенне-зимний период.
Предрасполагающие факторы
Определенную роль в повышении риска заболеваемости тонзиллофарингитом играют дополнительные условия, изменяющие реактивность организма и способствующие быстрому распространению инфекции:
- локальное и общее переохлаждение;
- гиповитаминозы;
- лимфатико-гиперпластический диатез;
- иммунодефициты;
- чрезмерная скученность людей.
Патогенез
При попадании возбудителя в верхние дыхательные пути развивается местный и системный воспалительный ответ. В очаге инвазии происходит повреждение эпителиальных клеток, начинаются процессы альтерации и экссудации. Высвобождение медиаторов воспаления приводит к локальному отеку тканей, полнокровию и лимфостазу. На поверхности миндалин образуется налет. При преодолении локальных защитных барьеров инфекционные агенты распространяются по лимфатическим путям, вызывая реакцию со стороны регионарных лимфоузлов.
В патогенезе стрептококкового тонзиллофарингита, кроме местной инвазии, большую роль играют такие факторы патогенности БГСА, как токсины (стрептолизин, гемолизин, лейкоцидин) и протеазы (стрептокиназа, гиалуронидаза, С5а-пептидаза). Они не только оказывают прямое повреждающее действие на клетки сердца и ЦНС, но и вызывают образование аутоантител, которые разрушают эндотелий сосудов, почек, синовиальные оболочки суставов. Развивается системный инфекционно-воспалительный ответ.

Классификация
Острые инфекции ротоглотки в клинической отоларингологии классифицируют на основании этиологии, локализации и формы воспаления. В зависимости от причины тонзиллофарингиты подразделяются на:
- инфекционные: бактериальные (стрептококковые, нестрептококковые), вирусные, грибковые;
- неинфекционные (аллергические, травматические, термические, химические).
С учетом преимущественной локализации воспаления в том или ином отделе глотки различают тонзиллит, фарингит, тонзиллофарингит. По характеру воспалительной реакции выделяют следующие формы:
- катаральная– поражается только слизистая глотки;
- лакунарная – протекает с вовлечением лакун небных миндалин;
- фолликулярная– в воспаление вовлекаются лимфоидные фолликулы;
- фибринозная – характеризуется наличием пленочного налета, выходящего за границы миндалин;
- флегмонозная – сопровождается абсцедированием паратонзиллярной клетчатки;
- язвенно-пленчатая– отличается появлением эрозивно-язвенных и некротических очагов на миндалинах и задней стенке глотки;
- смешанная.
Симптомы тонзиллофарингита
Ведущим клиническим симптомом при любом фарингеальном воспалении является боль в горле. Ее интенсивность варьирует от дискомфорта (саднения, царапанья, покалывания) до выраженной болезненности, усиливающейся при сглатывании слюны и приеме пищи. Першение в горле и стекающая из носоглотки слизь вызывают покашливание. При образовании налета и пробок в миндалинах появляется неприятный привкус и запах во рту.
Системные проявления тонзиллофарингитов представлены лихорадкой и интоксикационным синдромом: разбитостью, головной болью, ломотой в теле. Иногда пальпируются увеличенные болезненные шейные лимфоузлы. Клиническая картина фарингеальных инфекций, вызванных разными возбудителями, имеет свои характерные отличия.
Отдельные формы тонзиллофарингита
Аденовирусная инфекция представляет собой сочетание фарингита, ринита и конъюнктивита. Лихорадка имеет волнообразный характер. Отмечается шейный и подчелюстной лимфаденит. Отличительным признаком герпетического фарингита служит везикулярная сыпь в области глотки.
Острый стрептококковый тонзиллофарингит сопровождается фебрильной температурой, ознобами, сильной интоксикацией. Глотание затруднено и болезненно. Может иметь место скарлатиноподобная сыпь. Передне-шейные лимфоузлы увеличены. Кашель и ринорея не характерны.
При грибковом тонзиллофарингите на миндалинах и слизистой глотки видны белые или бело-желтые творожистые наслоения, общие симптомы выражены слабо. Микоплазменный фаринготонзиллит в начальном периоде проявляется симптомокомплексом, включающим боль в горле, кашель, головную боль. В дальнейшем развивается бронхит, пневмония.
Осложнения
Вирусные тонзиллофарингиты осложняются присоединением бактериальной флоры, поэтому катаральное воспаление за несколько дней может перейти в гнойное. Стрептококковые инфекции горла дают осложнения на структуры уха (евстахиит, средний отит, мастоидит), носоглотки (гайморит, этмоидит).
При распространении воспаления на окружающую клетчатку развиваются паратонзиллярные и парафарингеальные абсцессы, а при переходе инфекции на клетчатку средостения – медиастинит. Опасным в отношении прогноза является тонзилогенный сепсис.
Диагностика
Диагноз тонзиллофарингита ставит врач-отоларинголог, основываясь на данных клинической картины, орофарингоскопии. Этиологическая принадлежность устанавливается с помощью лабораторных тестов. На амбулаторном приеме проводится:
- Фарингоскопия. При осмотре глотки видна гиперемия небных дужек, миндалин, задней фарингеальной стенки. По характеру налета, высыпаний и элементов на слизистой можно предположительно судить об этиологии тонзиллофарингита.
- Идентификация возбудителя. Забор мазка для культурального исследования производится с миндалин, задней стенки глотки. Для быстрого обнаружения стрептококкового антигена в амбулаторной практике используется стрептатест. При необходимости выполняются вирусологические исследования, ПЦР, ИФА.

Дифференциальная диагностика
При проведении диагностических процедур исключаются другие заболевания, вызывающие видимые изменения и боль в глотке:
- ларингофарингеальный рефлюкс;
- синдром постназального затека;
- агранулоцитарная ангина;
- острый тиреоидит;
- невралгия языкоглоточного нерва;
- рак ротоглотки;
- ангина при лейкозе.
Лечение тонзиллофарингита
Консервативная терапия
Инфекции горла, как правило, не требуют госпитализации, за исключением случаев тяжелой интоксикации и высокого риска осложнений. Больным с тонзиллофарингитом рекомендуется обильное теплое витаминизированное питье, голосовой покой, отказ от грубой, острой, слишком горячей пищи. Назначается системное и местное лечение, включающее:
- Этиотропную терапию. При ОРВИ применяются интерфероны и индукторы интерферона. Тонзоллофарингиты, вызванные БГСА, требуют проведения антибактериальной терапии с использованием β-лактамов, цефалоспоринов, макролидов. При фарингомикозах показана антимикотическая терапия.
- Вспомогательную терапию. Для облегчения лихорадочного состояния и болей в горле рекомендуется прием НПВС. На фоне проводимой системной терапии целесообразно назначение антигистаминных препаратов. При затянувшемся или рецидивирующем тонзиллофарингите возможен прием адаптогенов, витаминов.
- Местные процедуры. Включают полоскание горла фиторастворами, использование оросептиков в виде спреев, пастилок для рассасывания. Рекомендуется прием топических иммуномодуляторов. По показаниям осуществляется промывание миндалин (ручное, на аппарате Тонзиллор).
- Физиотерапия. При отсутствии температуры проводятся лекарственные ингаляции, ОКУФ-терапия, ультрафонофорез на область миндалин. Доказанным саногенным и противовоспалительным эффектом обладает галотерапия.
Хирургическое лечение
К хирургической тактике прибегают при развитии гнойных осложнений. При формировании паратонзиллярного абсцесса производят его широкое рассечение или абсцесстонзиллэктомия. При рецидиврующих тонзиллофарингитах выполняется плановая тонзиллэктомия.
Прогноз и профилактика
Вирусные тонзиллофарингиты у лиц с нормальным иммунитетом редко осложняются и обычно заканчиваются выздоровлением в течение недели. Прогноз стрептококковой инфекции зависит от адекватности лечения и развития системных осложнений. Особую настороженность должны вызывать пациенты с разного рода иммунодефицитами, сахарным диабетом. Профилактика тонзиллофарингита сводится к мерам предупреждения распространения ОРВИ (мытье рук, ношение СИЗ, закаливание, витаминизация), изоляции заболевших, исключению контакта с токсичными и агрессивными веществами.
3. Дифференциальная диагностика и лечение острого тонзиллфарингита. Клинические рекомендации. – 2014.
4. Тонзиллофарингиты. Выбор антибактериальной терапии однозначен?/ Т.И. Геращенко, Бойкова Н.Э.// Медицинский совет. – 2015.
Какие выделяют стадии ВИЧ-инфекции? С какими клиническими проявлениями ВИЧ-инфекции встречается врач общей практики?
Первое время в большинстве случаев СПИД выявлялся среди гомо- и бисексуалов, и проблема эпидемии ВИЧ-инфекции для обывателей была чем-то экзотическим. На самом деле ВИЧ-инфекция не ограничивается определенными группами населения, а поражает без разбора людей любой расы, пола, возраста, положения в обществе, образа жизни или сексуальной ориентации. Распространению инфекции способствуют быстро развивающийся в нашей стране международный туризм, лояльное отношение к беспорядочным сексуальным связям, проституции; а также социально-экономические проблемы. Усугубляет ситуацию образование резистентных к химиотерапии штаммов возбудителей.
К 2000 году ВОЗ предполагает увеличение числа ВИЧ-инфицированных во всем мире до 40 млн. человек.
Трудно переоценить серьезность возникающих личностных, морально-психологических и социальных последствий инфицирования ВИЧ. Люди, которым диагностирована ВИЧ-инфекция, как правило, очень молоды и поэтому не готовы к этой тяжелой болезни с весьма мрачным прогнозом.
ВИЧ-инфекция приводит к колоссальным экономическим затратам, связанным с диагностикой и лечением больных, их реабилитацией, временной утратой трудоспособности, мерами профилактики. В этой связи мы полагаем, что реальной помощи следует ждать от врачей лечебно-диагностических учреждений, первыми сталкивающихся с конкретными проблемами здоровья населения. От их компетентности и осведомленности будет зависеть уровень лечебной и профилактической помощи, а значит, и приемлемое качество жизни больных.
Весьма частым проявлением инфицирования ВИЧ являются различные поражения ЛОР-органов. Они возникают практически при всех клинических формах заболевания и имеют очень важное диагностическое и прогностическое значение. Поскольку, на наш взгляд, большинству пациентов впервые приходится обращаться за медицинской помощью в лечебно-диагностическое учреждение по месту жительства на II стадии (по клинической классификации ВИЧ-инфекции, предложенной В. И. Покровским (в 1989 году) — стадии первичных проявлений ВИЧ-инфекции, на ней мы остановимся подробнее.
Более чем у половины инфицированных ВИЧ после
I стадии ВИЧ-инфекции, или стадии инкубации, которая продолжается примерно один месяц, на 6—8 неделе развивается II стадия — стадия первичных признаков ВИЧ-инфекции (А — острая лихорадочная фаза; Б — бессимптомная фаза; В — персистирующая генерализованная лимфаденопатия). Ниже перечислены ее возможные проявления.
1. Стадия IIА. Мононуклеозоподобный синдром (наиболее часто); гриппоподобный синдром; полиаденопатия; поражение нижних отделов респираторного тракта; гастроэнтерит; серозный менингит; энцефалопатия; миелопатия; нефропатия; тромбоцитопеническая пурпура.
Мононуклеозоподобный синдром
Гриппоподобный синдром
- Возможно внезапное начало.
- Озноб, высокая лихорадка.
- Симптомы интоксикации: головная боль, миалгии, артралгии, анорексия, недомогание, потливость.
- Может быть полиаденопатия, спленомегалия.
- Может быть краснухо- или кореподобная сыпь.
- Экссудативный фарингит.
Возможно волнообразное течение гриппоподобного синдрома, напоминающее аденовирусную инфекцию. Слизистая оболочка глотки умеренно диффузно гиперемирована, пастозна, миндалины I-II ст., гиперемированы, сосуды задней стенки глотки инъецированы. При наличии у больных экзантемы возможно развитие энантемы на слизистой оболочке твердого и мягкого неба.
Полиаденопатия
- Постепенное, редко острое начало.
- Субфебрильная, редко фебрильная лихорадка.
- Слабость.
- Утомляемость.
- Снижение работоспособности.
- Познабливание.
- Повышенная потливость.
- Постепенное увеличение поверхностных лимфатических узлов сначала затылочной и заднешейной групп, затем поднижнечелюстных, подмышечных, паховых.
При пальпации лимфатические узлы мягкие, тестообразной консистенции, до 3 см в диаметре, безболезненны, не спаяны друг с другом, кожа над ними не изменена. Полиаденопатия продолжается до четырех недель, возможна трансформация в персистирующую генерализованную лимфоаденопатию.
При развитии признаков тромбоцитопенической пурпуры имеет место повышенная кровоточивость в виде повторных или рецидивирующих носовых кровотечений. Возможно развитие экхимозов, гематом при незначительных травмах.
При острой лихорадочной фазе ВИЧ-инфекции могут возникать вирусные поражения кожных покровов лица и шеи — герпетическая инфекция, контагиозный моллюск.
2. Стадия IIБ. Бессимптомная фаза — бессимптомное вирусоносительство.
Выделяют состояние первичной латенции (когда изначально отсутствуют какие-либо симптомы ВИЧ-инфекции) и вторичную латенцию, которая формируется после острой ВИЧ-инфекции. Продолжительность этой фазы достигает десяти и более лет. При ВИЧ-инфекции с асимптомным течением почти у половины ВИЧ-инфицированных имеет место демиелинизирующий процесс в ЦНС, который, по-видимому, является причиной развития перцептивной сенсоневральной тугоухости и субклинических форм патологии вестибулярного анализатора. Учитывая возможность развития на этой стадии у части пациентов транзиторной тромбоцитопении и редких случаев тромбоцитопенической пурпуры, нельзя исключить геморрагических осложнений при проведении хирургического лечения.
3. Стадия IIВ. Персистирующая генерализованная лимфоаденопатия (ПГЛП).
ПГЛП проявляется увеличением лимфатических узлов, сопровождается лихорадкой, иногда высокой — до 39оC и более, с ознобами, проливными ночными потами, хотя у части больных может протекать бессимптомно. Периферические лимфатические узлы обычно определяются в двух-трех регионарных зонах (шейные, больше — заднешейные, подмышечные и др.). Стадия ПГЛП непосредственно переходит в терминальную стадию или сопровождается так называемым СПИД-ассоциируемым комплексом, протекающим на фоне умеренного иммунодефицита.
Диагностика ВИЧ-инфекции на стадии первичных проявлений имеет принципиально важное значение, т. к. этот период наиболее оптимален для начала специфической антиретровирусной терапии и дает возможность успешного проведения долгосрочного мониторинга развития болезни. В этой связи знание особенностей течения ВИЧ-инфекции на разных стадиях, клиническая настороженность относительно этого заболевания специалистов узкого профиля, в том числе и оториноларингологов, окажет своевременную помощь больным, облегчит страдания и как можно дольше сохранит им приемлемое качество жизни.
Литература

С болью в горле рано или поздно сталкивается каждый человек. Но этот, казалось бы, безобидный симптом может стать причиной серьёзных проблем.
Острый тонзиллит (ангина) — это инфекционное заболевание, вызывающее воспаление миндалин. Статистика показывает, что острой формой болезни страдают около 15% детей. У взрослого населения эта цифра ниже — 5-10%. А вот хроническим тонзиллитом в крупных мегаполисах болеет чуть ли не каждый первый. Почему? Давайте разбираться!
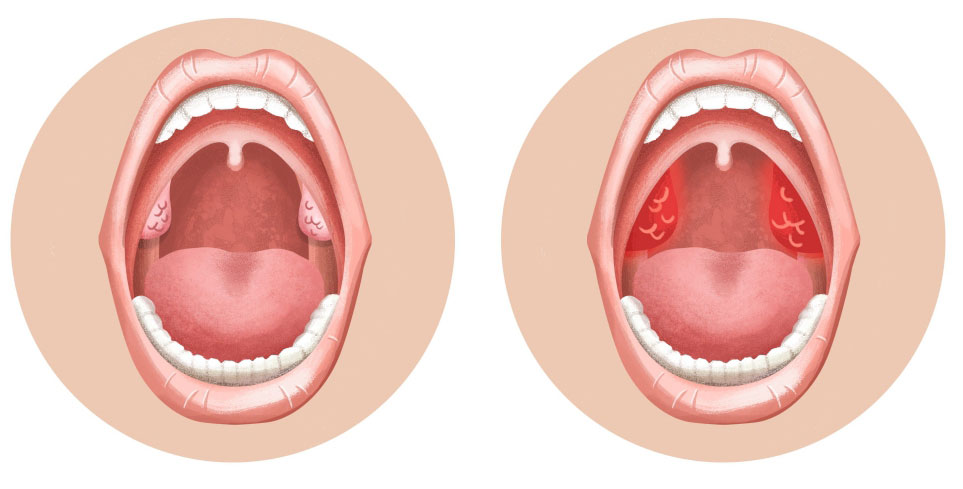
Заболевание тонзиллитом в острой форме, проходящее с повышением температуры тела и сильнейшей болью в горле, более знакомо нам как ангина. При хронической форме больной может долгое время даже не догадываться о наличии у себя этого недуга. Человеку может казаться, что периодически возникающие боли в горле и частые простуды — просто результат ослабленного иммунитета. Такое беспечное отношение к своему здоровью может стать причиной серьезных осложнений и патологий. Чтобы их избежать, необходимо вовремя диагностировать проблему: знать первые признаки, симптомы и лечение.
Зачем нужны миндалины?
Нёбные миндалины — это составная часть нашей иммунной системы. И главное их предназначение — ограждать организм от проникновения в него болезнетворных бактерий и вирусов. Всего у человека их шесть: нёбные и трубные (парные), глоточная и язычная. По их названиям можно примерно понять, в какой части глотки они расположены. Их общее расположение напоминает кольцо. Это кольцо и выступает как своеобразный барьер для бактерий. Говоря о воспалении миндалин, мы имеем ввиду только нёбные миндалины (они же гланды). На них и остановимся подробнее.
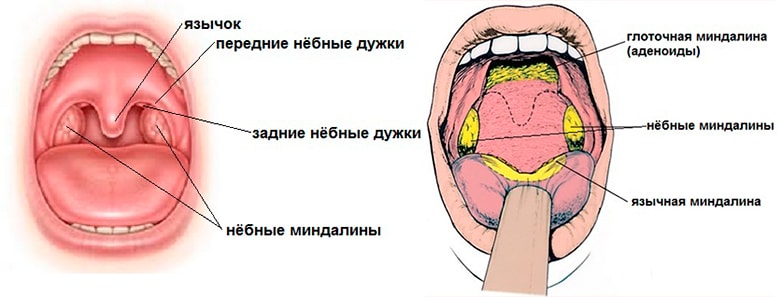
Если широко открыть рот, то в зеркале легко увидеть два образования, похожие на орешки миндаля — миндалины, это и есть гланды. Каждая миндалина состоит из небольших отверстий (лакун) и извилистых каналов (криптов).
Разновидности тонзиллита.
Заболевание проходит в двух формах - острой и хронической. Острый тонзиллит — это недуг, имеющий инфекционную природу и проявляющийся в остром воспалении миндалины. Причина обострения - стафилококки и стрептококки. Острая ангина у ребёнка и взрослых также подразделяется на катаральную, фолликулярную, лакунарную, язвенно-пленчатую и некротическую.
Симптомы тонзиллита.
Признак, объединяющий оба типа - это болевые ощущения в горле. Боль бывает как сильно выраженной, так и терпимой. Больной испытывает сильный дискомфорт во время еды при глотании.

Ангина протекает гораздо тяжелее, нежели хроническое заболевание, и сопровождается следующими симптомами:
- повышение температуры тела (до 40°С);
- очень сильная боль в горле;
- увеличенные лимфоузлы;
- скопления гноя на гландах (налёт, гнойнички);
- увеличенные гланды;
- головные боли;
- слабость.
Симптомы и лечение хронического тонзиллита несколько отличаются от проявлений ангины. При хроническом заболевании температура держится на уровне 37°С. Добавляются першение в горле, кашель, неприятный запах изо рта. На гландах присутствует белый налёт. Симптомы менее выражены, так как само течение болезни характеризуется ремиссиями и обострениями. Больной, страдающий хронической формой недуга, теряет работоспособность, быстро устаёт, теряет аппетит. Часто человека мучают бессонницы.
Возможные осложнения.
Обе формы заболевания: и хроническая, и острая, - могут спровоцировать серьёзные осложнения. Одним из наиболее тяжелых последствий заболевания является ревматизм. Практика показывает, что половине пациентов, страдающих ревматизмом, пришлось месяцем раньше лечить тонзиллиты в хронической форме или проводить лечение острых состояний. Сам недуг начинается с невыносимой боли в суставах и повышения температуры тела.
Нередки случаи развития болезней сердца, вызванные тонзиллитом. У пациентов наблюдается одышка, перебои в работе сердечной мышцы, тахикардия. Может развиться миокардит.
Если воспаление переходит на близлежащие от миндалины ткани, проявляется паратонзиллит. Больного при этом мучает боль в горле, поднимается температура. Если инфекция из миндалин распространяется на лимфатические узлы, появляется лимфаденит.
Не долеченный тонзиллит приводит также к заболеваниям почек.
Беременность и хронический тонзиллит.
Здоровье будущей мамы и малыша требует пристального внимания. Осложнения, вызванные заболеванием, могут привести к опасным последствиям вплоть до выкидыша или спровоцировать преждевременные роды. Самолечение в данном случае опасно: необходимо пройти лечение у ЛОРа в клинике. Врач назначит промывания миндалин, обработку их ультразвуком и полоскания горла антисептиками, безопасными для будущей мамы. Физиопроцедуры беременным противопоказаны.

Если вы только планируете беременность, стоит для профилактики провести плановую терапию, чтобы снизить негативное влияние патогенов на гланды. На стадии планирования беременности рекомендуется пройти осмотр обоим родителям, чтобы снизить риск появления этого недуга у ребёнка.
Острый тонзиллит. Лечение.
Самолечение при этом заболевании недопустимо! Чтобы выбрать эффективный метод лечения при обострении, лечить тонзиллит у детей и взрослых необходимо под контролем ЛОР-врача. Следует помнить, что острая форма недуга крайне заразна. При появлении первых признаков заболевания нужно выполнить ряд мероприятий, способствующих скорейшему выздоровлению больного:
Лечение хронического тонзиллита.
При терапии этого недуга действует правило: лечить обострение хронического тонзиллита нужно в комплексе с лечением сопутствующих болезней носа и носоглотки. Можно пролечить воспаление гланд, но, например, постоянно стекающая по стенке глотки слизь из-за постоянного воспаления нижних носовых раковин, будет провоцировать новое воспаление.
Клиники лечения тонзиллита предлагают два способа лечения: консервативный и хирургический. При компенсированной и субкомпенсированной формах назначают консервативную терапию. При декомпенсированной форме, когда попробованы все консервативные способы терапии и они не принесли результата, прибегают к удалению гланд. Но лишаясь их, человек теряет естественный защитный барьер, поэтому про хирургический метод нужно говорить в самом крайнем случае.
Медикаментозная терапия хронической формы болезни включает:
Промывание гланд.
Большой положительный эффект оказывает процедура промывания гланд, в результате которой из лакун высвобождается гной и вводится лекарство. Есть несколько способов проведения процедуры.
Самый старый, так сказать, дедовский способ — санация с помощью шприца. Его используют довольно редко ввиду его низкой эффективности и травматичности, по сравнению с появлением более современных методов. Шприц используют когда у пациента имеется сильный рвотный рефлекс или очень рыхлые миндалины.


Но и он не лишен недостатков:
Методика комплексного лечения недуга появилась не сразу. Нашими специалистами на практике были испробованы различные методы лечения тонзиллита. В результате многолетнего опыта по изучению и лечению хронического тонзиллита данная методика прижилась и является наиболее эффективной. Она включает несколько этапов.
Первый этап — анестезия гланд. Миндалина смазывается лидокаином. Второй этап — вакуумное промывание гланд от казеозных масс. Третий этап — лекарственная обработка гланд с помощью ультразвука. Четвёртый этап — орошение гланд антисептиком.
Этап пятый — смазывание поверхности миндалин антисептическим раствором Люголя. Шестой этап — физиотерапия с помощью лазера — эта процедура снимает отёк и воспаление гланд. Следующий этап — виброакустическое воздействие на гланды, благодаря чему кровоток устремляется непосредственно к миндалинам, и с ним выводятся патогенные вещества. Заключительный этап комплексного лечения — сеанс УФО, оздоравливающий гланды и борющийся с патогенами.
Весь сеанс занимает в районе двадцати минут. Для достижения положительного результата пациенту обычно хватает пяти комплексных процедур.
Лечение тонзиллита в Москве
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Что подразумевают под острым тонзиллитом? Почему при БГСА-тонзиллите необходима антибактериальная терапия? Какие антибактериальные средства выбрать? Острый тонзиллит (ангина) 1 — заболевание, которое характеризуется острым воспалением одного ил
Что подразумевают под острым тонзиллитом?
Почему при БГСА-тонзиллите необходима антибактериальная терапия?
Какие антибактериальные средства выбрать?

Острый тонзиллит (ангина) 1 — заболевание, которое характеризуется острым воспалением одного или нескольких лимфоидных образований глоточного кольца (чаще небных миндалин) и принадлежит к числу широко распространенных инфекций верхних дыхательных путей.
Наиболее значимым бактериальным возбудителем острого тонзиллита является β-гемолитический стрептококк группы А (Streptococcus pyogenes, БГСА). Реже острый тонзиллит вызывают вирусы, стрептококки групп C и G, Arcanobacterium haemolyticum, Neisseria gonorrhoeae, Corynebacterium diphtheria (дифтерия), анаэробы и спирохеты (ангина Симановского — Плаута — Венсана), крайне редко — микоплазмы и хламидии.
БГСА передается воздушно-капельным путем. Источниками инфекции являются больные и реже бессимптомные носители. Вероятность заражения увеличивается при высокой степени обсемененности и тесном контакте с больным. Вспышки острого БГСА-тонзиллита чаще всего встречаются в организованных коллективах (в детских дошкольных учреждениях, школах, воинских частях и т. д.). Поражаются преимущественно дети в возрасте 5-15 лет, а также лица молодого трудоспособного возраста. Наибольшая заболеваемость отмечается в зимне-весенний период.
Высокая частота заболевания, контагиозность инфекции, большие трудопотери, влекущие за собой экономический ущерб, возможность развития серьезных осложнений — все это свидетельствует о том, что проблема БГСА-тонзиллита по-прежнему стоит достаточно остро как в научном, так и в практическом аспекте.
Клиническая картина. Инкубационный период при остром БГСА- тонзиллите составляет от нескольких часов до 2-4 дней. Для этого заболевания характерны острое начало с повышением температуры до 37,5–39°С, познабливание или озноб, головная боль, общее недомогание, боль в горле, усиливающаяся при глотании; нередки артралгии и миалгии. У детей могут быть тошнота, рвота, боли в животе. Развернутая клиническая картина наблюдается, как правило, на вторые сутки с момента начала заболевания, когда общие симптомы достигают максимальной выраженности. При осмотре выявляется покраснение небных дужек, язычка, задней стенки глотки. Миндалины гиперемированы, отечны, часто с гнойным налетом желтовато-белого цвета. Налет рыхлый, пористый, легко удаляется шпателем с поверхности миндалин без кровоточащего дефекта. У всех больных отмечаются уплотнение, увеличение и болезненность при пальпации шейных лимфатических узлов на уровне угла нижней челюсти (регионарный лимфаденит). В анализах крови — повышенный лейкоцитоз (9-12 10 9 /л), сдвиг лейкоцитарной формулы влево, ускорение СОЭ (иногда до 40-50 мм/ч), появление С-реактивного белка. Длительность периода разгара (без лечения) составляет примерно 5-7 дней. В дальнейшем при отсутствии осложнений основные клинические проявления болезни (лихорадка, симптомы интоксикации, воспалительные изменения в миндалинах) быстро исчезают, нормализуется картина периферической крови. Симптомы регионарного лимфаденита могут сохраняться до 10-12 дней.
Диагноз БГСА-тонзиллита подтверждается микробиологическим исследованием мазка с поверхности миндалин и/или задней стенки глотки. При соблюдении правил техники забора образца чувствительность метода достигает 90 %, а специфичность — 95-99 %. Популярные за рубежом методы экспресс-диагностики А-стрептококкового антигена в мазках из зева дают возможность получить ответ через 15-20 мин. В то же время следует подчеркнуть, что культуральный метод не позволяет дифференцировать активную инфекцию от БГСА-носительства, а современные экспресс-тесты, несмотря на их высокую специфичность (95-100%), характеризуются сравнительно низкой чувствительностью (60-80%), то есть отрицательный результат быстрой диагностики не исключает стрептококковой этиологии заболевания.
Дифференциальная диагностика острого БГСА-тонзиллита, основанная только на клинических признаках, нередко представляет собой достаточно трудную задачу даже для опытных врачей. Однако необходимо отметить, что наличие респираторных симптомов (кашля, ринита, охриплости голоса и др.), а также сопутствующие конъюнктивит, стоматит или диарея указывают на вирусную этиологию острого тонзиллита. В отличие от скарлатины для острого БГСА-тонзиллита не характерны какие-либо виды высыпаний на коже и слизистых. При локализованной дифтерии ротоглотки налет с миндалин снимается с трудом, не растирается на предметном стекле, не растворяется в воде, а медленно оседает на дно сосуда; после удаления налета отмечается кровоточивость подлежащих тканей. Ангинозная форма инфекционного мононуклеоза, как правило, начинается с распространенного поражения лимфатических узлов (шейных, затылочных, подмышечных, абдоминальных, паховых), симптоматика тонзиллита развивается на 3-5-й день болезни, при исследовании периферической крови выявляется лейкоцитоз с преобладанием мононуклеаров (до 60-80%). Ангина Симановского — Плаута — Венсана характеризуется слабо выраженными признаками общей интоксикации и явлениями одностороннего язвенно-некротического тонзиллита, при этом возможно распространение некротического процесса на мягкое и твердое небо, десны, заднюю стенку глотки и гортань.
Поскольку БГСА-тонзиллит по своей сути — самокупирующееся заболевание и может заканчиваться полным выздоровлением (даже при отсутствии лечения) без каких-либо осложнений, у некоторых врачей по-прежнему существуют сомнения в отношении тщательности курации таких больных. Совершенно необоснованно отдается предпочтение местному лечению (полосканиям, ингаляциям и др.) в ущерб системной антибиотикотерапии. Подобный подход ни в коей мере не оправдывает себя и может привести к весьма печальным для больного последствиям.
Лечение. Несмотря на то что БГСА по-прежнему сохраняет практически полную чувствительность к β-лактамным антибиотикам, в последние годы отмечаются определенные проблемы в терапии тонзиллитов, вызванных этим микроорганизмом. По данным разных авторов, частота неудач пенициллинотерапии БГСА-тонзиллитов составляет 25-30%, а в некоторых случаях — даже 38%. Одной из возможных причин этого может быть гидролиз пенициллина специфическими ферментами — β-лактамазами, которые продуцируются микроорганизмами — копатогенами (золотистым стафилококком, гемофильной палочкой и др.), присутствующими в глубоких тканях миндалин, особенно при наличии хронических воспалительных процессов в последних.
Как видно из табл. 1, препараты пенициллинового ряда остаются средствами выбора только при лечении острого БГСА-тонзиллита. На сегодняшний день оптимальным препаратом из группы оральных пенициллинов представляется амоксициллин, который по противострептококковой активности аналогичен ампициллину и феноксиметилпенициллину, но существенно превосходит их по своим фармакокинетическим характеристикам, отличаясь большей биодоступностью (95, 40 и 50 % соответственно) и меньшей степенью связывания с сывороточными белками (17, 22 и 80 %). При сомнительной комплаентности (исполнительности) больного, а также в определенных клинико-эпидемиологических ситуациях показано назначение однократной инъекции бензатин-пенициллина.
Феноксиметилпенициллин целесообразно назначать только детям младшего возраста, учитывая наличие лекарственной формы в виде суспензии, а также несколько большую комплаентность, обеспечиваемую благодаря контролю со стороны родителей, чего нельзя сказать о подростках.
Наряду с пенициллинами несомненного внимания заслуживает представитель оральных цефалоспоринов I поколения цефадроксил, высокая эффективность которого в терапии БГСА-тонзиллитов, а также хорошая переносимость подтверждены в ходе многочисленных клинических исследований.
При непереносимости β-лактамных антибиотиков целесообразно назначать макролиды (спирамицин, азитромицин, рокситромицин, кларитромицин, мидекамицин). Наряду с высокой противострептококковой активностью преимуществами этих препаратов являются способность создавать высокую тканевую концентрацию в очаге инфекции, более короткий (в частности, для азитромицина) курс лечения, хорошая переносимость. Применение эритромицина — первого представителя антибиотиков данного класса — в настоящее время существенно сократилось, особенно в терапевтической практике, поскольку он чаще других макролидов вызывает нежелательные эффекты со стороны желудочно-кишечного тракта, обусловленные стимулирующим действием эритромицина на моторику желудка и кишечника.
Антибиотики-линкозамины (линкомицин, клиндамицин) назначают при БГСА-тонзиллите только при непереносимости как b-лактамов, так и макролидов. Широко применять эти препараты при данной нозологической форме не рекомендуется. Известно, что при частом применении оральных пенициллинов чувствительность к ним со стороны зеленящих стрептококков, локализующихся в ротовой полости, существенно снижается. Поэтому у данной категории пациентов, среди которых немало больных с ревматическими пороками сердца, линкозамины рассматриваются как препараты первого ряда для профилактики инфекционного эндокардита при выполнении различных стоматологических манипуляций.
При наличии хронического рецидивирующего БГСА-тонзиллита вероятность колонизации очага инфекции микроорганизмами, продуцирующими b-лактамазы, достаточно высока. В этом случае целесообразно проведение курса лечения ингибитор-защищенными пенициллинами (амоксициллин/клавуланат) или оральными цефалоспоринами II поколения (цефуроксим — аксетил), а при непереносимости b-лактамных антибиотиков — линкозаминами (табл. 2). Указанные антибиотики рассматриваются также как препараты второго ряда для случаев, когда пенициллинотерапия острого БГСА-тонзиллита оказывается безуспешной (что чаще встречается при использовании феноксиметилпенициллина). Универсальной же схемы, обеспечивающей 100%-ную элиминацию БГСА из носоглотки, в мировой клинической практике не сууществует.
Необходимо отметить, что применение тетрациклинов, сульфаниламидов, ко-тримоксазола и хлорамфеникола при БГСА-инфекции глотки в настоящее время не оправдано по причине высокой частоты резистентности и, следовательно, низких показателей эффективности терапии.
Таким образом, в современных условиях вопросы своевременной и качественной диагностики и рациональной антибиотикотерапии БГСА-тонзиллита сохраняют свою актуальность. Появившиеся в последние годы новые антибактериальные средства существенно расширили возможности антимикробной терапии БГСА-тонзиллита, но полностью данную проблему не решили. В связи с этим многие исследователи возлагают большие надежды на создание вакцины, содержащей эпитопы М-протеинов ревматогенных БГСА- штаммов, не вступающих в перекрестную реакцию с тканевыми антигенами человеческого организма. Такая вакцина, в частности в рамках первичной профилактики ОРЛ, очень необходима в первую очередь лицам с генетическими маркерами, указывающими на предрасположенность к заболеванию.
Назначение антибиотиков при катаральной ангине и неосложненных формах хронического тонзиллита не всегда оправданно, тем более без четкого представления о возбудителе.
На этих стадиях заболевания, еще не отягощенных суперинфекцией, альтернативным лечением может стать гомеопатия. Это регулирующая терапия, воздействующая на процессы саморегуляции с помощью лекарств, подобранных индивидуально с учетом реакции больного. С позиций классической гомеопатии ангина и хронический тонзиллит являются не локальными заболеваниями, а частным проявлениями конституционной слабости и наследственной предрасположенности.
1 В зарубежной литературе широко используются взаимозаменяемые термины "тонзиллофарингит" и "фарингит".
Читайте также:

