Как снять интоксикацию при холецистите
Обновлено: 12.05.2024
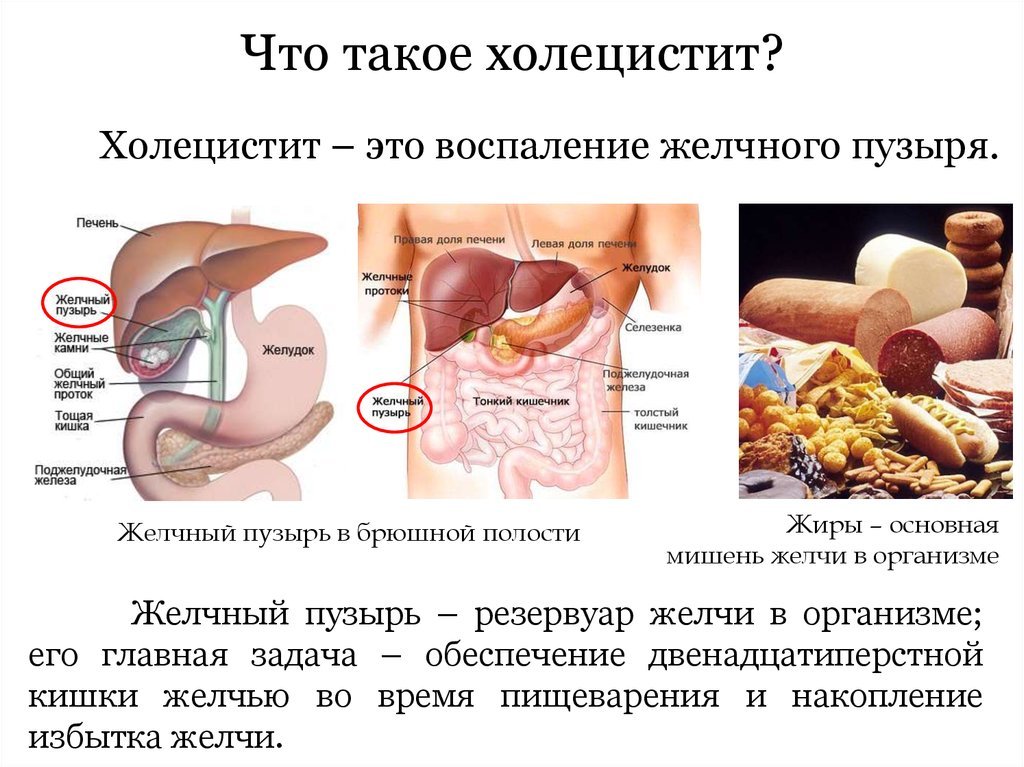
Холецистит – это различные по этиологии, течению и клиническим проявлениям формы воспалительного поражения желчного пузыря. Сопровождаются болью в правом подреберье, отдающей в правую руку и ключицу, тошнотой, рвотой, диареей, метеоризмом. Симптомы возникают на фоне эмоционального стресса, погрешностей в питании, злоупотребления алкоголем. Диагностика основывается на данных физикального осмотра, ультразвукового исследования желчного пузыря, холецистохолангиографии, дуоденального зондирования, биохимического и общего анализа крови. Лечение включает диетотерапию, физиотерапию, назначение анальгетиков, спазмолитиков, желчегонных средств. По показаниям выполняют холецистэктомию.
МКБ-10
Общие сведения
Холецистит — воспалительное заболевание желчного пузыря, которое сочетается с моторно-тонической дисфункцией желчевыводящей системы. У 60-95% пациентов болезнь сопряжена с наличием желчных конкрементов. Холецистит является наиболее распространенной патологией органов брюшной полости, составляет 10-12% от общего количества заболеваний этой группы.
Воспаление органа выявляется у людей всех возрастов, чаще страдают пациенты среднего возраста (40-60 лет). Болезнь в 3-5 раз чаще поражает лиц женского пола. Для детей и подростков характерна бескаменная форма патологии, тогда как среди взрослого населения преобладает калькулезный холецистит. Особенно часто заболевание диагностируется в цивилизованных странах, что обусловлено особенностями пищевого поведения и образа жизни.
Причины холецистита
Основное значение в развитии патологии имеет застой желчи и инфекция в желчном пузыре. Болезнетворные микроорганизмы могут проникать в орган гематогенно и лимфогенно из других очагов хронической инфекции (пародонтоз, отит и др.) или контактным путем из кишечника. Патогенная микрофлора чаще представлена бактериями (стафилококками, кишечной палочкой, стрептококками), реже вирусами (гепатотропными вирусами С, В), простейшими (лямблиями), паразитами (аскаридами). Нарушение утилизации желчи из желчного пузыря возникает при следующих состояниях:
- Желчнокаменная болезнь. Холецистит на фоне ЖКБ встречается в 85-90% случаев. Конкременты в желчном пузыре становятся причиной стаза желчи. Они закупоривают просвет выходного отверстия, травмируют слизистую оболочку, вызывают изъязвления и спайки, поддерживая процесс воспаления.
- Дискинезия желчевыводящих путей. Развитию патологии способствует функциональное нарушение моторики и тонуса билиарной системы. Моторно-тоническая дисфункция приводит к недостаточному опорожнению органа, камнеобразованию, возникновению воспаления в желчном пузыре и протоках, провоцирует холестаз.
- Врожденные аномалии. Риск холецистита повышается при врожденных искривлениях, рубцах и перетяжках органа, удвоении либо сужении пузыря и протоков. Вышеперечисленные состояния провоцируют нарушение дренажной функции желчного пузыря, застой желчи.
- Другие заболевания желчевыводящей системы. На возникновение холецистита оказывают влияние опухоли, кисты желчного пузыря и желчных протоков, дисфункция клапанной системы билиарного тракта (сфинктеров Одди, Люткенса), синдром Мириззи. Данные состояния могут вызывать деформацию пузыря, сдавление протоков и формирование стаза желчи.
Факторы риска
Помимо основных этиологических факторов существует ряд состояний, наличие которых увеличивает вероятность появления симптомов холецистита, влияя как на утилизацию желчи, так и на изменение ее качественного состава. К таким состояниям можно отнести:
- дисхолию (нарушение нормального состава и консистенции пузырной желчи);
- гормональную перестройку в период беременности, менопаузы;
- регулярный заброс ферментов поджелудочной железы в полость пузыря (панкреатобилиарный рефлюкс);
- неправильное питание;
- злоупотребление алкоголем, табакокурение;
- адинамию, сидячую работу;
- наследственную дислипидемию.
Патогенез
Основным патогенетическим звеном холецистита принято считать стаз пузырной желчи. Вследствие дискинезии билиарных путей, обтурации желчевыводящего протока снижается барьерная функция эпителия слизистой пузыря, устойчивость его стенки к воздействию патогенной флоры. Застойная желчь становится благоприятной средой для размножения микробов, которые образуют токсины и способствуют миграции в очаг воспаления гистаминоподобных веществ. При катаральном холецистите в слизистом слое возникает отек, утолщение стенки органа за счет инфильтрации ее макрофагами и лейкоцитами.
Прогрессирование патологического процесса приводит к распространению воспаления на подслизистый и мышечный слои. Снижается сократительная способность органа вплоть до пареза, еще больше ухудшается его дренажная функция. В инфицированной желчи появляется примесь гноя, фибрина, слизи.
Переход воспалительного процесса на соседние ткани способствует формированию перивезикального абсцесса, а образование гнойного экссудата приводит к развитию флегмонозного холецистита. Вследствие нарушения кровообращения возникают очаги кровоизлияния в стенке органа, появляются участки ишемии, а затем и некроза. Данные изменения свойственны гангренозному холециститу.
Классификация
В клинической гастроэнтерологии существует несколько классификаций заболевания, каждая из которых имеет большое значение, дает специалистам возможность отнести те или иные клинические проявления к определенному типу болезни и выбрать рациональную тактику лечения. С учетом этиологии различают два вида холецистита:
- Калькулезный. В полости органа обнаруживаются конкременты. На долю калькулезного холецистита приходится до 90% всех случаев болезни. Может сопровождаться интенсивной симптоматикой с приступами желчной колики или продолжительное время протекать бессимптомно.
- Некалькулезный (бескаменный). Составляет 10% от всех холециститов. Характеризуется отсутствием конкрементов в просвете органа, благоприятным течением и редкими обострениями, обычно связанными с алиментарными погрешностями.
В зависимости от выраженности симптомов и типа воспалительно-деструктивных изменений холецистит может быть:
- Острым. Сопровождается выраженными признаками воспаления с бурным началом, яркой симптоматикой и явлениями интоксикации. Боль, как правило, интенсивная, носит волнообразный характер.
- Хронический. Проявляется постепенным медленным течением без выраженных симптомов. Болевой синдром может отсутствовать или иметь ноющий, слабоинтенсивный характер.
По степени тяжести клинических проявлений выделяют следующие формы болезни:
- Легкая. Характеризуется слабоинтенсивным болевым синдромом продолжительностью 10-20 мин, который купируется самостоятельно. Нарушения пищеварения выявляются редко. Обострение возникает 1-2 раза в год, продолжается не более 2 недель. Функция других органов (печени, поджелудочной железы) не изменена.
- Средней тяжести. Болезненные ощущения стойкие с выраженными диспепсическими нарушениями. Обострения развиваются чаще 3 раз в год, длятся более 3-4 недель. Отмечаются изменения в работе печени (повышение АЛТ, АСТ, билирубина).
- Тяжелая. Сопровождается резко выраженным болевым и диспепсическим синдромами. Обострения частые (чаще 1 раза в месяц), продолжительные (более 4 недель). Консервативное лечение не обеспечивает существенного улучшения самочувствия. Функция соседних органов нарушена (гепатит, панкреатит).
По характеру течения воспалительно-деструктивного процесса различают:
- Рецидивирующее течение. Проявляется периодами обострения и полной ремиссией, во время которой проявления холецистита отсутствуют.
- Монотонное течение. Типичным признаком является отсутствие ремиссий. Пациенты жалуются на постоянные болезненные ощущения, дискомфорт в правых отделах живота, расстройство стула, тошноту.
- Перемежающееся течение. На фоне постоянных слабовыраженных проявлений холецистита периодически возникают обострения разной степени тяжести с явлениями интоксикации и желчной коликой.
Симптомы холецистита
Хронический холецистит
Клинические проявления зависят от характера воспаления, наличия или отсутствия конкрементов. Хронический холецистит встречается чаще острого и обычно имеет волнообразное течение. В период обострения при бескаменной и калькулезной форме появляется приступообразная боль разной интенсивности в правой части живота, иррадиирущая в правое плечо, лопатку, ключицу. Болезненные ощущения возникают в результате неправильного питания, тяжелых физических нагрузок, сильного стресса.
Болевой синдром часто сопровождается вегето-сосудистыми нарушениями: слабостью, потливостью, бессонницей, неврозоподобными состояниями. Помимо болей наблюдается тошнота, рвота с примесью желчи, нарушения стула, вздутие живота. Больные отмечают повышение температуры тела до фебрильных значений, озноб, чувство горечи во рту или отрыжку горьким. В тяжелых случаях обнаруживаются симптомы интоксикации: тахикардия, одышка, гипотония.
При калькулезной форме на фоне стойкого холестаза наблюдается желтушность кожи и склер, кожный зуд. В фазе ремиссии симптомы отсутствуют, иногда отмечается дискомфорт и тяжесть в районе правого подреберья, расстройства стула и тошнота. Периодически может возникать холецистокардиальный синдром, характеризующийся болями за грудиной, тахикардией, нарушением ритма.
Острый холецистит
Острый бескаменный холецистит диагностируется достаточно редко, проявляется эпизодическими тянущими болями в подреберье справа после переедания, употребления алкогольных напитков. Данная форма болезни чаще протекает без нарушения пищеварения и осложнений. При острой калькулезной форме преобладают симптомы холестаза (боль, кожный зуд, желтушность, горьковатый привкус во рту).
Осложнения
При продолжительном течении может наблюдаться переход воспаления на близлежащие органы и ткани с развитием холангита, плеврита, панкреатита, пневмонии. Отсутствие лечения или поздняя диагностика при флегмонозной форме болезни приводят к эмпиеме желчного пузыря. Переход гнойно-воспалительного процесса на близлежащие ткани сопровождается формированием околопузырного абсцесса. При перфорации стенки органа конкрементом или гнойном расплавлении тканей происходит излитие желчи в брюшную полость с развитием разлитого перитонита, который при отсутствии экстренных мероприятий может закончиться летальным исходом. При попадании бактерий в кровоток возникает сепсис.
Диагностика
Основной трудностью верификации диагноза принято считать определение типа и характера заболевания. Первым этапом диагностики является консультация гастроэнтеролога. Специалист на основании жалоб, изучения анамнеза болезни, проведения физикального обследования может установить предварительный диагноз. При осмотре выявляются положительные симптомы Мерфи, Кера, Мюсси, Ортнера-Грекова. Для определения вида и степени тяжести болезни проводятся следующие обследования:
- УЗИ желчного пузыря. Является основным диагностическим методом, позволяет установить размер и форму органа, толщину его стенки, сократительную функцию, наличие конкрементов. У пациентов с хроническим холециститом визуализируются утолщенные склерозированные стенки деформированного желчного пузыря.
- Фракционное дуоденальное зондирование. В ходе процедуры производят забор трех порций желчи (А,В,С) для микроскопического исследования. С помощью данного метода можно оценить моторику, цвет и консистенцию желчи. С целью обнаружения возбудителя, вызвавшего бактериальное воспаление, определяют чувствительность флоры к антибиотикам.
- Холецистохолангиография. Позволяет получить информацию о работе желчного пузыря, билиарного тракта в динамике. При помощи рентгеноконтрастного метода обнаруживают нарушение двигательной функции желчевыводящей системы, конкременты и деформацию органа.
- Лабораторное исследование крови. В острый период в ОАК выявляется нейтрофильный лейкоцитоз, ускорение СОЭ. В биохимическом анализе крови отмечается повышение уровня АЛТ, АСТ, холестеринемия, билирубинемия и др.
В сомнительных случаях для изучения работы билиарного тракта дополнительно выполняют гепатобилисцинтиграфию, ФГДС, МСКТ желчного пузыря, диагностическую лапароскопию. Дифференциальную диагностику холецистита проводят с острыми заболеваниями, сопровождающимися болевым синдромом (острым панкреатитом, аппендицитом, перфоративной язвой желудка и 12-перстной кишки). Клинику холецистита следует отличать от приступа почечной колики, острого пиелонефрита, правосторонней пневмонии.
Лечение холецистита
Консервативное лечение
Основу лечения острого и хронического некалькулезного холецистита составляет комплексная медикаментозная и диетотерапия. При часто рецидивирующей калькулезной форме болезни или при угрозе развития осложнений прибегают к оперативному вмешательству на желчном пузыре. Основными направлениями в лечении холецистита признаны:
- Диетотерапия. Диета показана на всех стадиях болезни. Рекомендовано дробное питание 5-6 раз в день в вареном, тушеном и запечённом виде. Следует избегать больших перерывов между приемами пищи (более 4-6 часов). Пациентам рекомендуется исключить алкоголь, бобовые, грибы, жирное мясо, майонез, торты.
- Медикаментозная терапия. При остром холецистите назначают обезболивающие, спазмолитические препараты. При выявлении патогенных бактерий в желчи применяют антибактериальные средства, исходя из вида возбудителя. Во время ремиссии используют желчегонные препараты, стимулирующие желчеобразование (холеретики) и улучшающие отток желчи из органа (холекинетики).
- Физиотерапия. Рекомендована на всех этапах болезни с целью обезболивания, уменьшения признаков воспаления, восстановления тонуса желчного пузыря. При холецистите назначают индуктотермию, УВЧ, электрофорез.
Хирургическое лечение
Удаление желчного пузыря осуществляют при запущенных холециститах, неэффективности консервативных методов лечения, калькулезной форме заболевания. Широкое применение нашли две техники удаления органа: открытая и лапароскопическая холецистэктомия. Открытую операцию выполняют при осложненных формах, наличии механической желтухи и ожирении. Видеолапароскопическая холецистэктомия является современной малотравматичной методикой, использование которой позволяет снизить риск послеоперационных осложнений, сократить реабилитационный период. При наличии конкрементов возможно нехирургическое дробление камней с помощью экстракорпоральной ударно-волновой литотрипсии.
Прогноз и профилактика
Прогноз заболевания зависит от степени тяжести холецистита, своевременной диагностики и грамотного лечения. При регулярном приеме лекарственных препаратов, соблюдении режима питания и контроле обострений прогноз благоприятный. Развитие осложнений (флегмона, холангит) значительно ухудшает прогноз болезни, может вызывать серьезные последствия (перитонит, сепсис).
Для профилактики обострений следует придерживаться основ рационального питания, исключить алкогольные напитки, вести активный образ жизни, осуществлять санацию очагов воспаления (гайморит, тонзиллит). Больным хроническим холециститом рекомендовано ежегодно проходить УЗИ гепатобилиарной системы.
Часто в течение длительного времени воспаление желчного пузыря (холецистит) протекает в латентной форме и дает о себе знать только во время обострения⭐Приступ холецистита проявляется болью, диспепсией, желтухой, которые по выраженности могут быть от очень слабых до тяжелых с общей интоксикацией.

Характеристика болезни
Воспаление желчного пузыря развивается у большой доли населения развитых стран. По статистике каждая пятая женщина и каждый пятнадцатый мужчина старше 20 лет страдает от холецистита, который обычно сопровождается функциональными расстройствами (дискинезией), желчнокаменной болезнью.
Причиной развития воспалительного процесса становится поражение клеток слизистой оболочки органа, которое провоцирует:
- появление камней в желчном пузыре, их перемещение;
- длительный застой желчи;
- билиарный сладж;
- патогенные микроорганизмы, попадающие в просвет желчного пузыря из кишечника или по кровеносным сосудам.
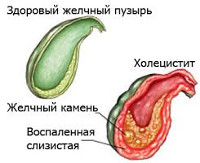
Различают несколько форм холецистита. Заболевание бывает калькулезным, если в желчном пузыре сформировались конкременты, и акалькулезным, когда желчнокаменной болезни у человека нет. Асептическое воспаление называют катаральным, при появлении гноя в полости пузыря – флегмонозным. При отсутствии своевременного лечения гнойная форма сменяется гангренозной, при которой происходит отмирание участка с дальнейшей перфорацией стенки органа.
По течению встречается острый и хронический холецистит. Последний длительное время может протекать без симптомов с периодическими приступами обострения холецистита. Заболевание в острой форме является частым осложнением желчнокаменной болезни и в большинстве случаев становится показанием для неотложной помощи. Обычно постановка диагноза не вызывает затруднений, но иногда приступ сопровождается атипичными симптомами.
Причины обострения холецистита
Острое течение хронического холецистита провоцирует:
- прием жирной вредной пищи, чаще всего в большом объеме;
- нарушение режима питания;
- употребление алкогольных напитков, независимо от их крепости;
- тяжелая физическая нагрузка;
- сильное стрессовое потрясение.
При появлении первых симптомов приступа важно не откладывать обращение к хирургу, чтобы вовремя получить получить помощь и не дать усилиться воспалению.
Движение желчных конкрементов вызывает:
- интенсивный бег, прыжки и другие спортивные тренировки, связанные с сотрясением тела;
- сильная тряска во время езды;
- поднятие тяжестей;
- длительная работа в наклонном положении;
- прием лекарственных препаратов, усиливающих выработку и ток желчи;
- очищение желчного при помощи тюбажа (слепого зондирования).
Способствуют обострению функциональные нарушения желчевыводящих протоков по гипермоторному и гипомоторному типу, нарушение моторики стенок желчного пузыря.
Узнайте, как проходит операция удаления желчного пузыря в нашем Центре в Москве, почему пациенты доверяют свое здоровье нашим врачам. Запишитесь к лучшему лапароскопическому хирургу, чтобы избавиться от болезни навсегда
Симптомы холецистита
Клиническая картина воспаления зависит от формы и течения болезни. Хронический холецистит в стадии ремиссии (вне приступа) протекает без симптомов. Иногда больные жалуются на болезненные ощущения в правом подреберье, подташнивание, горечь во рту при погрешностях в питании.
Серьезное нарушение диеты в совокупности с перееданием приводит к острой фазе болезни, что сопровождается появлением следующих признаков:
- схваткообразные боли в правом подреберье;
- слабость, беспричинная усталость;
- приступы тошноты, рвота с желчью;
- отрыжка с горьким привкусом;
- нарушение сна;
- усиление работы потовых желез;
- повышение температуры тела, озноб.

У некоторых больных холецистит хронической формы начинается с острого воспаления и постепенно переходит в затяжной патологический процесс.
Признаки обострения
Приступ может сопровождаться типичными и нехарактерными синдромами, поэтому пациентам с болями в животе обязательно проводят дифференциальную диагностику для исключения острого воспаления. Атипичное течение холецистита проявляется стертостью и необычностью симптоматики, а также сочетанием с симптомами, не связанными с данным заболеванием.
Болевой синдром
Обострение начинается с появления боли в области желудка и правом верхнем квадранте живота, затем распространяется в правое плечо и под лопатку. При свободном пузырном протоке с хорошей проходимостью боли возникают тупые боли умеренного характера. В большинстве случаев длительность болевого приступа от 3 до 6 часов. Иногда при острой форме холецистита болезненность может быть очень слабой. Такая реакция наблюдается у пациентов преклонного возраста, а также у больных, принимающих транквилизаторы.
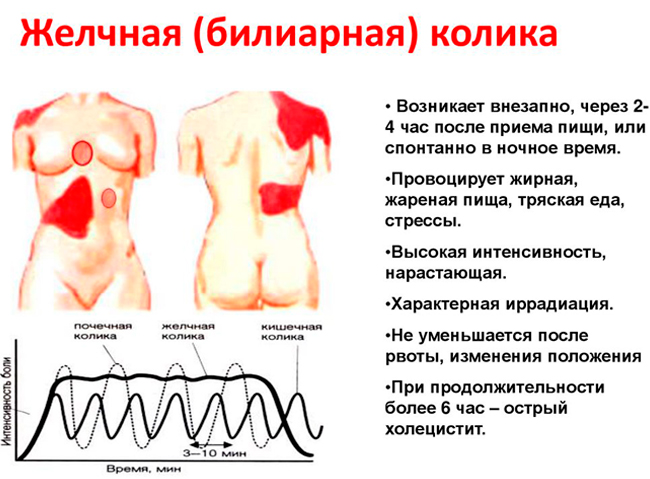
При закупорке желчевыводящих путей развивается приступ желчной колики:
- появляется внезапная резкая боль;
- характер синдрома – режущий, колющий, схваткообразный, раздирающий, в редких случаях – тупой, давящий;
- локализация – верхняя область живота и правое подреберье;
- иррадиация в поясницу, лопатку в правой половине спины и предплечье.
Узнайте, как проходит операция удаления желчного пузыря в нашем Центре в Москве, почему пациенты доверяют свое здоровье нашим врачам. Запишитесь к лучшему лапароскопическому хирургу, чтобы избавиться от болезни навсегда

Холецисто-кардиальный синдром
Один из нетипичных признаков приступа холецистита является кардиологическая боль. Симптомы сосредотачиваются в области сердца, часто наблюдаются при движении желчного камня по пузырному протоку. Больной жалуется на боли за грудиной, в области сердца, которые сопровождаются выраженной нехваткой воздуха, одышкой. Нарушается сердечный ритм, пульс учащается или становится реже.
Диспепсические расстройства
Диспепсия является спутником всех заболеваний пищеварительной системы, в том числе и воспаления желчного пузыря. Ее появление спровоцировано различными сопутствующими расстройствами: нарушением функциональности желчевыводящих путей, дисфункцией сфинктера Одди, атонией желчного, дуоденогастральным рефлюксом.
Приступ острой формы холецистита сопровождается:
- тошнотой, рвотой, часто с желчью;
- сухостью и горечью во рту;
- металлическим привкусом во рту по утрам;
- вздутием живота, метеоризмом;
- упорная изжога, отрыжка;
- нарушением работы кишечника (запором или диареей).

Неврологические симптомы
Сильные боли при остром воспалительном процессе часто дополняют признаки расстройства нервной системы:
Общая интоксикация
Обострение хронического холецистита сопровождается лихорадочным состоянием часто с ознобом. У человека появляется сильная слабость, усталость, апатия. Температура редко поднимается выше 39 градусов. Более выраженная гипертермия свидетельствует о развитии бактериемии (сепсиса крови) или о наличии абсцесса, чаще подпеченочного.

Как снять приступ в домашних условиях: первая помощь
До приезда врача в домашних условиях при обострении холецистита можно:
- успокоить больного и уложить его в горизонтальное положение;
- расстегнуть стесняющую одежду;
- обеспечить приток свежего воздуха (открыть окно);
- чтобы приглушить тошноту, можно дать пару глотков мятного чая;
- поить теплой минеральной водой без газа после рвоты, чтобы восстановить водно-электролитный баланс.
При подозрении на развитие приступа острого холецистита нельзя кормить больного, давать обезболивающие препараты (анальгетики), слабительные, делать клизму. Под запретом желчегонные препараты, прогревание печени и желчного пузыря.
Осложнения острого холецистита
Интоксикация организма билирубином, который попадает в кровь при тотальной закупорке желчного протока. Состояние проявляется окрашиванием кожи и склер в желтый цвет, потемнением мочи и осветлением кала.
При отсутствии своевременной помощи катаральный холецистит переходит в фазу гнойного воспаления. Пузырь наполняется желчью и гноем, возникает некроз стенки с последующей перфорацией (образованием сквозного отверстия). В результате содержимое желчного пузыря попадает в брюшную полость и вызывает развитие перитонита – воспаление брюшины.
Нагноение стенок и тканей желчного пузыря, которые находятся вокруг органа. Гнойный процесс сопровождается высокой температурой тела, значительным увеличением размеров органа и пронзительной болью.
Состояние характеризуется наполнением органа гноем. Состояние осложняется, если гнойный экссудат появляется при калькулезном холецистите, когда в полости пузыря есть конкременты. Осложнение приводит к тяжелой интоксикацией с сильной болью и напряжением передней брюшной стенки.
При вовлечении в патологический процесс поджелудочной железы. Воспалительная реакция сопровождается пронзительными опоясывающими болями, неукротимой рвотой с желчью.
При развитии любого из осложнений острого холецистита или приступа хронического воспаления пациент проходит неотложное лечение в хирургическом отделении. При отсутствии своевременного лечения состояние осложняется перитонитом, который является угрозой для жизни.
Диагностика обострения
При классической клинической картине приступа острого холецистита предварительный диагноз выставляет хирург уже на первой консультации. В большинстве случаев обследование проводится совместно с гастроэнтерологом. Диагностика начинается с выслушивания жалоб, сбора анамнеза с уточнением наследственных и хронических заболеваний, времени появления первых проявлений воспаления желчного пузыря, рода деятельности и образа жизни пациента.
Для уточнения диагноза врачу понадобятся результаты:
- фракционного дуоденального зондирования – данная процедура помогает оценить функциональные способности желчного пузыря и сфинктеров, а также получить забор желчи на разных этапах ее преобразования для дальнейшего исследования;
- ультразвукового скрининга желчного пузыря – благодаря уникальным свойствам ультразвука можно с высокой точностью определить размер органа, изменения его структуры, толщины стенок, наличие камней, аномалий развития;
- холецистохолангиографии – метод с применением рентгеновских лучей и контрастного вещества необходим для выявления степени проходимости протоков, наличия конкрементов, функциональность билиарного тракта в динамике;
- лабораторного исследования крови – позволяет оценить выраженность воспалительного процесса, изменение значений билирубина, печеночных ферментов и других показателей.

При противоречивых результатах обследования назначают:
- гепатобилисцинтиграфию ;
- гастроскопию;
- МРТ или КТ;
- диагностическую лапароскопию.
Лечение острого воспаления
Выбор лечебных мероприятий зависит от причины обострения, наличия осложнений, особенностей развития заболевания и сопутствующих патологий. Основные задачи лечения – это ликвидация воспалительного процесса, нормализация оттока желчного секрета, предупреждение рецидивов острого приступа.
При отсутствии камней в желчном пузыре применяют консервативное лечение, включающее диету, прием медикаментов, физиотерапию. Если воспаление возникло на фоне желчнокаменной болезни, показано устранение острого состояния с последующим удалением желчного пузыря. Наличие опасных осложнений является показанием для срочной холецистэктомии.
Осмотр анестезиолога перед операцией;1 950 р. Лекарственная терапия;4 000 р. Базовый комплекс сестринских манипуляций;7 800 р. Комбинированная эндотрахеальная анестезия;19 000 р. Анестезия второй и последующий часы;6 600 р. Пребывание в стационаре (4-местная палата, сутки);3 500 р. Лапароскопическая холецистэктомия при неосложненном холецистите;70 000 р. Примерная стоимость всей операции по удалению желчного пузыря;110 000 р.
Консервативная терапия
В большинстве случаев больного с острой формой холецистита лечат в стационарных условиях. При приступе назначают лечебное голодание и постельный режим. В первые дни пациенту необходимо отказаться от еды, употреблять только жидкости.
В дальнейшем постепенно вводят нежирные кисломолочные продукты, жидкие каши и протертые блюда. Конкретные рекомендации по питанию больной получает от лечащего врача с учетом течения болезни и общего состояния больного.
Чтобы снять приступ холецистита назначают:
- анальгезирующие препараты – для купирования болевого синдрома;
- противовоспалительные средства, помогающие ликвидировать воспаление;
- антибиотики, уничтожающие возбудителя воспалительной реакции;
- ферментные препараты – для улучшения пищеварения;
- инфузионная терапия – внутривенное введение физиологического раствора для снятия интоксикации;
- спазмолитики – для уменьшения интенсивности боли и улучшения оттока желчи (при наличии повышенного тонуса стенок желчного пузыря и сфинктеров).
После того, как сняли приступ, хорошо восстанавливают желчевыводящую систему физиотерапевтические процедуры:
- электрофорез;
- индуктометрия;
- лечение ультразвуковыми волнами;
- грязелечение;
- минеральные ванны.
Хирургическое лечение
Что делать при приступе острой формы холецистита может определить только врач. При наличии осложнений операцию нельзя откладывать, а вот при позднем обращении с хирургическим вмешательством рекомендуется подождать. Сочетание воспаления с камнеобразованием лечится удалением пораженного желчного пузыря.
Операция называется холецистэктомией, может проводиться в плановом и экстренном порядке. Удаление по неотложным показаниям выполняют через разрез 15-30 см на передней брюшной стенке (под правым ребром). Полостная операция (лапаротомия) имеет несколько минусов: длительное восстановление (3-4 месяца), риск послеоперационных осложнений, поэтому применяется в исключительных случаях.
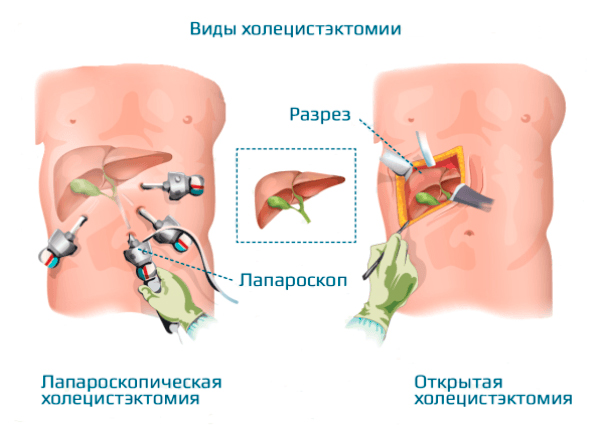
Если больной обратился быстро, приступ холецистита удалось снять безоперационными методами, пациенту предлагают удалить орган лапароскопическим методом. Малоинвазивная хирургия наиболее предпочитаемый способ лечения холецистита, но для ее успешного проведения нужна тщательная подготовка – сдача анализов, проведение УЗИ, соблюдение диеты в дооперационном периоде. Такой подход обеспечит отсутствие осложнений и хорошее самочувствие после операции.
Лапароскопическая холецистэктомия – это операция, которая проводится без разрезов через 3-4 прокола 0,5-1 см. Они нужны для введения хирургических инструментов и лапароскопа. Специальный прибор снабжен миниатюрной видеокамерой и системой подсветки. Он передает изображение внутренней поверхности брюшной стенки на экран монитора, что позволяет хирургу контролировать свои действия и выполнять необходимые манипуляции.
После лечения лапароскопической операцией пациенты быстро восстанавливаются. После 1-2 дней, проведенных в стационаре, их выписывают домой, а еще через 5-7 дней они могут вернуться к привычной жизни. Риск появления осложнений после лапароскопии ничтожно мал (0,4 %), а на животе вместо некрасивого шрама остаются малозаметные точки.

Острый холецистит – острое (быстро развившееся, бурное) воспаление желчного пузыря.
Чаще всего возникает у больных желчнокаменной болезнью при попадании камня в пузырный проток и его закупорке. Застой желчи и присоединение инфекции (кишечной палочки, клебсиеллы, стрептококков, стафилококков и клостридий) приводит к отеку стенки желчного пузыря и развитию воспаления.
Бескаменный холецистит встречается крайне редко и может возникать при сальмонеллезе, сепсисе, травмах, ожоговой болезни, тяжелых полиорганных заболеваниях. Непосредственной причиной его возникновения служит бактериальная инфекция.
Как проявляется острый холецистит?
Для острого холецистита характерны:
- постоянные боли в правой верхней половине живота (правом подреберье), которые могут отдавать в правую руку, в правую половину груди и шеи. Нередко им предшествует приступ желчной колики;
- повышение температуры тела;
- чувство горечи во рту, тошнота и рвота, не приносящая облегчения;
- желтуха кожи и склер (наблюдается не всегда).
При подозрении на острый холецистит следует немедленно обратиться к врачу. Это заболевание опасно своими осложнениями , которые могут развиться через несколько суток после начала заболевания:
- гнойным воспалением (эмпиема, гангрена) и прободением желчного пузыря с последующим развитием перитонита – воспаления брюшины;
- развитием подпеченочного абсцесса (ограниченного гнойного очага);
- желчных свищей, сообщающих желчный пузырь с кишечником, желудком или почкой;
- острого панкреатита;
- механической желтухи.
Диагностика острого холецистита
При подозрении на острый холецистит необходимо немедленно вызвать "скорую помощь". До прихода врача ни в коем случае нельзя класть на живот горячую грелку, промывать желудок и принимать слабительное. Больному необходим постельный режим и лед на область желчного пузыря.
Чтобы установить диагноз, врач внимательно выслушает жалобы пациента, произведет осмотр и при необходимости назначит дополнительные исследования. Будет проведен общий и биохимический анализ крови, УЗИ органов брюшной полости, в первую очередь желчного пузыря и желчевыводящих путей.
Лечение острого холецистита
Холецистэктомия при холецистите
В большинстве случаев проводится холецистэктомия, а если это невозможно из-за сопутствующих заболеваний или преклонного возраста пациента — холецистотомия (через кожу в желчный пузырь вводят полую трубочку, по которой желчь выводится наружу). Такая процедура позволяет снять воспалительный процесс в желчном пузыре.
Что такое холецистит хронический? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьяна Александра Георгиевича, хирурга со стажем в 31 год.
Над статьей доктора Хитарьяна Александра Георгиевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Хронический холецистит — это воспаление желчного пузыря, длящееся более полугода и характеризующееся изменением свойств желчи, дисфункцией желчных протоков и образованием конкрементов (камней). [1]
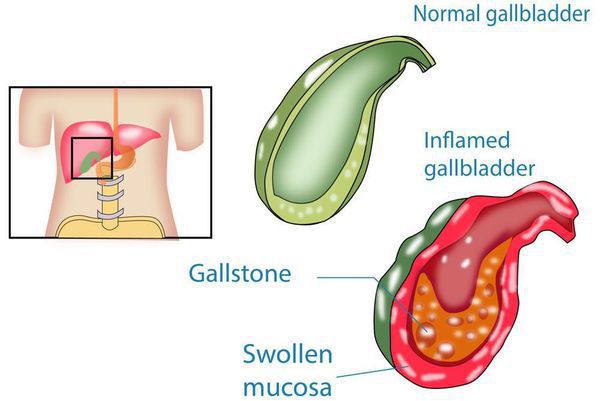
Формирование нерастворимых образований в системе выведения желчи является длительным процессом. Оно чаще протекает у женщин. Это связывают с определёнными особенностями желчных кислот, а также обмена холестерина, которые взаимосвязаны с женскими половыми гормонами — эстрогенами и прогестероном.
Существует несколько этиопатологических факторов, при которых повышается риск развития желчнокаменной болезни. К ним относятся:
- пол — как уже отмечалось, чаще возникает у женщин;
- генетическая предрасположенность — появляются особенности метаболизма соединений, которые являются структурной основой камней;
- систематическое нарушение диеты;
- хронический процесс воспаления, протекающий в желчном пузыре и протоках;
- нарушение процесса выхода желчи на фоне развития дискинезии структур и путей. [2]
Главными причинами хронического холецистита нужно считать:
- длительно существующее нарушение диеты (более шести месяцев), тонуса сфинктеров желчевыводящих путей и физико-химических свойств желчи с образованием конкрементов (в 90% случаев);
- инфицирование желчи и/или желчного пузыря патогенной (шигеллами и сальмонеллами) или условно-патогенной микрофлорой (кишечной палочкой, стрептококками и стафилококками), а также паразитами (аскаридами, лямблиями и другими);
- наличие в анамнезе двух и более приступов острого холецистита (боли в правом подреберье, нарушение пищеварения, повышение температуры тела и другие симптомы), неоднократно купированные консервативной терапией.
Кроме того, причиной хронического холецистита могут быть токсины и генерализованные аллергические реакции. [3] [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы хронического холецистита
Главенствующим синдромом по праву нужно назвать болевой. Пациент чаще всего чувствует боль в области правого подреберья (иногда в эпигастрии — области желудка). Она может быть как незначительной тянущей, так и сильной с чувством жжения и распирания. Те же ощущения могут локализоваться в области надплечья и/или во всей верхней конечности справа, правой половине шеи и нижней челюсти. Обострение может длиться от 20 минут до 5-6 часов. Боль появляется не сама по себе, а после воздействия вышеописанных провоцирующих факторов.
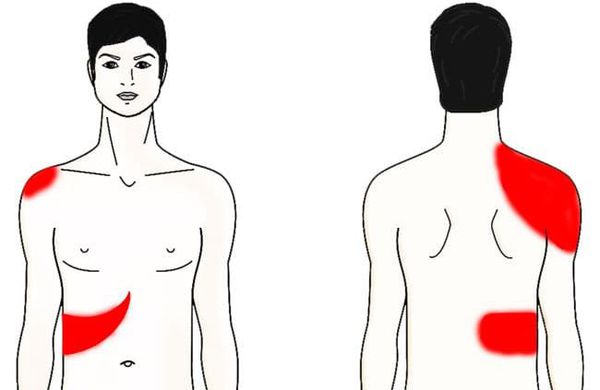
Следующим немаловажным синдромом является диспепсический — нарушение пищеварения. К наиболее частым проявлениям последнего стоит отнести диарею (частый жидкий стул), тошноту, рвоту с примесью желчи, нарушение (снижение) аппетита, вздутие живота.
Интоксикационный синдром характеризуется резким и значительным повышением температуры тела (до 39-40 о С), ознобом, потливостью и выраженной слабостью.
Вегетативная дисфункция также может сопутствовать обострению хронического холецистита, проявляясь эмоциональной нестабильностью, приступами сердцебиения, лабильностью артериального давления, раздражительностью и т.д.
У 10-20% пациентов с некалькулёзным (бескаменным) хроническим холециститом симптоматика может сильно варьировать и проявляться следующими признаками:
- боли в области сердца;
- нарушение сердечного ритма;
- затруднение глотания;
- боли по ходу всего пищевода и/или по всей области живота с метеоризмом и/или запорами.
Если говорить об обострении калькулёзного хронического холецистита, то следует отметить желтушный синдром:
- желтушность кожных покровов;
- иктеричность склер;
- потемнение мочи;
- обесцвечивание кала.
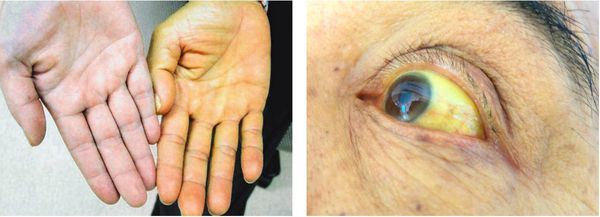
Этому способствует закрытие (обтурация) желчных протоков камнями, ранее находящимися и сформированными в желчном пузыре — так называемая "механическая желтуха". [5]
Патогенез хронического холецистита
Развитие хронического холецистита начинается задолго до появления первых симптомов. Этиологические факторы воздействуют комплексно и длительно. Главным, как говорилось выше, является неправильное питание. Именно оно способствует формированию холестероза желчного пузыря (появлению холестериновых полосок/бляшек в его стенке), которые впоследствии перерастают в полипы и/или конкременты.
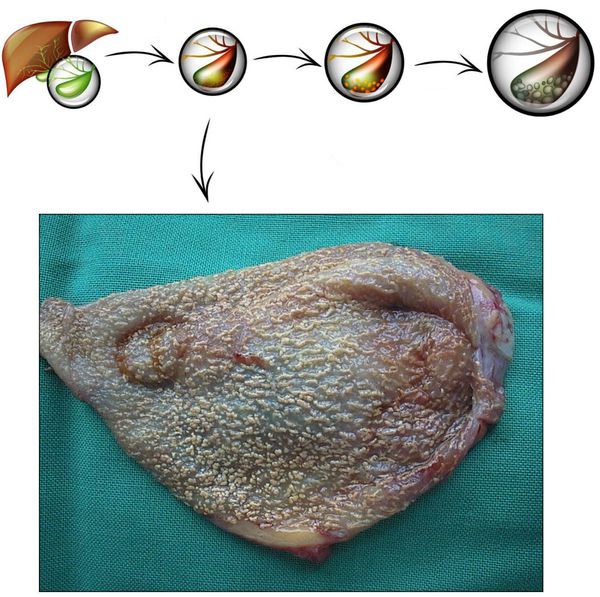
После этого и параллельно этому происходит нарушение тонуса стенки желчного пузыря и дисфункция сфинктерного аппарата желчевыводящих путей, по причине чего желчь застаивается, чем усугубляется формирование камней и диспепсия.
Симптомы хронического холецистита начинают проявляться при чрезмерном повреждении стенки желчного пузыря камнями (или обтурации желчных протоков конкрементами) и инфицировании желчи. Параллельно происходит изменение физико-химических свойств и биохимического состава желчи (дисхолии и дискринии), а также снижается внешнесекреторная функция печени вследствие угнетения активности клеток печени, что также усугубляет уже сформированные дисхолию и дискринию. [6]
Пути попадания патогенной флоры в желчный пузырь:
- энтерогенный — из кишечника при нарушениях моторики сфинктера Одди и повышении внутрикишечного давления (кишечная непроходимость);
- гематогенный — через кровь при хронических инфекционных (гнойных) заболеваниях различных органов и систем;
- лимфогенный — через лимфатические сосуды, по путям оттока лимфы от органов брюшной полости.
Классификация и стадии развития хронического холецистита
В Международной классификации болезней (МКБ-10) хронический холецистит кодируется как К81.1.
Главенствующим признаком, которым можно охарактеризовать и классифицировать хронический холецистит, конечно же, является наличие или отсутствие конкрементов (камней) в желчном пузыре. В связи с этим выделяют:
- калькулёзный холецистит;
- некалькулёзный (бескаменный) холецистит (здесь преобладают воспалительные явления и/или моторно-тонические расстройства желчного пузыря и его протоков).
Как уже отмечалось ранее, 85-95% людей (чаще всего женщины 40-60 лет), страдающих хроническим холециститом, имеют камни в жёлчном пузыре (т.е. больны хроническим калькулёзным холециститом). Образование конкрементов может быть либо первичным (при изменении физико-химических свойств желчи), либо вторичным (после первичного инфицирования желчи и развития воспаления). [5] [6]
Если говорить о причинном факторе воспалительного процесса, нужно выделить следующие формы заболевания (по частоте встречаемости):
- бактериальный;
- вирусный;
- паразитарный;
- аллергический;
- иммуногенный (немикробный);
- ферментативный;
- неясного происхождения (идиопатический).
Течение воспалительного процесса также бывает неодинаковым и зависит от многих факторов, включая индивидуальные особенности каждого организма. В связи с этим выделяют четыре типа хронического холецистита:
- редко рецидивирующий (один приступ в год или реже);
- часто рецидивирующий (более двух приступов в год);
- монотонный (латентный, субклинический);
- атипичный (не входящий ни в одну из вышеописанных категорий).
Фазы воспаления значительно разнятся между собой, каждый пациент это может почувствовать на себе:
- обострение (яркая клиническая картина, выраженность всех симптомов);
- затихающее обострение;
- ремиссия (стойкая, нестойкая).
Тяжесть течения основного заболевания и каждого из обострений тоже может варьироваться:
- лёгкая форма;
- средняя форма;
- тяжёлая форма;
- с осложнениями и без.
Осложнения хронического холецистита
Холецистит хронической формы развивается длительное время и его обострение происходит "не на ровном месте". Что же способствует этому обострению? В первую очередь неправильное питание: чрезмерное употребление жирной, жареной, солёной пищи, алкоголя и, как ни странно, даже голод приводят к застою и повышенной вероятности инфицирования желчи. Именно эти факторы являются главной причиной обострения и развития осложнений. Также к причинам обострения можно отнести пожилой возраст, хронические заболевания ЖКТ, дисфункцию желчных путей, хронический стресс, наличие камней в желчном пузыре и даже генетическую предрасположенность.
Однако обострение хронического холецистита (имеется ввиду желчная колика) является лишь звеном в развитии таких грозных осложнений, как:
- холедохолитиаз — закупорка конкрементом общего желчного протока, образованного соединением пузырного и общего печёночного желчных протоков, с формированием механической желтухи;
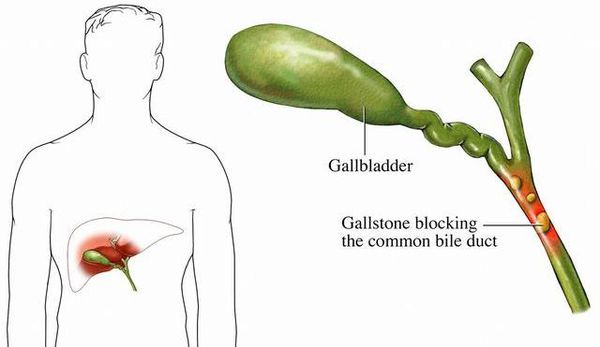
- деструкция стенки желчного пузыря с угрозой перфорации (вследствие повреждения желчного пузыря камнями и/или пролежнями от последних);
- холецистопанкреатит — формирование воспаления не только в желчном пузыре, но и в поджелудочной железе вследствие нарушения тонуса сфинктера Одди и/или закупоркой его камнем и невозможностью поступления панкреатического и желчного соков в двенадцатиперстную кишку;
- холангит — воспаление общего желчного протока с расширением последнего и возможным развитием гнойного процесса;
- водянка желчного пузыря (при длительно существующем заболевании в латентной форме, с редкими рецидивами лёгкой/стёртой формы и сохранении окклюзии пузырного протока);
- пузырно-кишечные свищи — формирование соустья между желчным пузырём и кишечником по причине длительно существующего воспаления в первом и прилегании этих органов друг к другу;
- абсцесс печени и подпечёночного пространства;
- рак желчного пузыря. [8]
Диагностика хронического холецистита
В связи с большим количеством возможных грозных осложнений хронического холецистита очень важно как можно раньше распознать болезнь самому и подтвердить в медицинском учреждении наличие данного заболевания.
Обследование начинается с осмотра пациента врачом-хирургом: обращается внимание на наличие желтушности кожных покровов, иктеричность склер, вынужденное положение больного в связи с выраженным болевым и интоксикационным синдромами и т.д.). Затем осмотр продолжается опросом пациента и пальпацией брюшной стенки: уточняются данные о соблюдении диеты, особенности и локализация болевого синдрома, определяются симптомы Мерфи, Мюсси и Шоффара (болезненные ощущения при определённых способах "прощупывания"), характерные для воспаления желчного пузыря.
В общем анализе крови можно проследить признаки неспецифического воспаления: увеличенная скорость оседания эритроцитов (СОЭ) и увеличенное количество лейкоцитов (лейкоцитоз) со сдвигом формулы влево.
Биохимический анализ крови может выявить повышение активности ферментов печени, а именно АЛаТ, АСаТ, ГГТП и щелочной фосфатазы.
Более подробную информацию для постановки диагноза хронического холецистита можно получить, конечно же, с помощью визуализирующих методик:
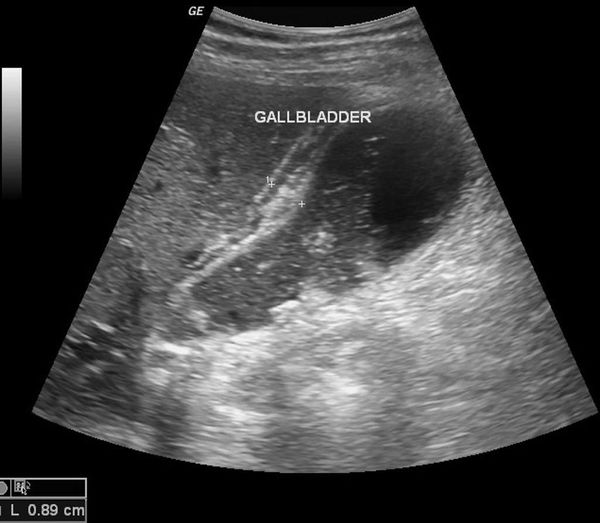
1. УЗИ органов брюшной полости (гепатобилиарной зоны) — определяется размер желчного пузыря, толщина его стенки, наличие деформации и конкрементов в просвете, расширенные внутри- и внепечёночные желчные протоки, различные нарушения моторики.
2. Холецистография и холеграфия — рентгенконтрастные исследования желчного пузыря и его протоков. За 12-16 часов до обследования пациент принимает контрастное вещество перорально (обычно накануне вечером). Выполняется несколько снимков в разных проекциях, после чего обследуемый получает желчегонный завтрак (яичные желтки и сливочное масло), и спустя 20 минут также выполняется несколько снимков. Производятся эти исследования с целью определения положения, формы, величины и смещаемости желчного пузыря, способности концентрации и выталкивания желчи (моторики).
3. Дуоденальное зондирование проводится с целью взятия пробы желчи, определения флоры и её чувствительности к антибиотикам для адекватного лечения. [9]
Лечение хронического холецистита
Лечение хронического холецистита может быть как консервативным, так и хирургическим.
В связи с тем, что 85-95% больных хроническим холециститом имеют калькулёзную (каменную форму) заболевания, с чем и связано развитие грозных осложнений, удаление желчного пузыря является единственно возможным и самым эффективным способом профилактики последних.
Операция при холецистите
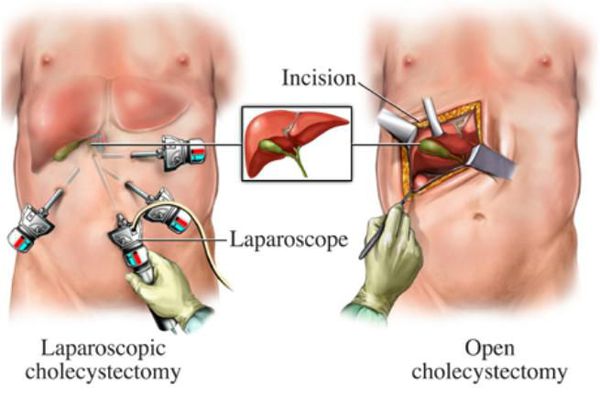
Оперативное лечение хронического холецистита (холецистэктомия) является плановой операцией, а в случае тяжёлого обострения — экстренной или даже операцией "по жизненным показаниям". В зависимости от тяжести течения заболевания, её длительности, количества рецидивов, их интенсивности и состояния пациента удаление желчного пузыря может осуществляться несколькими методиками:
- классическая холецистэтомия (через разрез передней брюшной стенки длиной около 15 см в правом подреберье);
- мини-холецистэктомия (разрез в правом подреберье длиной 4-6 см);
- лапароскопическая холецистэктомия (с использованием лапароскопического инструментария, т.е. через "проколы" — четыре разреза размером по 5-10 мм);
- мини-лапароскопическая холецистэктомия (три прокола размером по 3-5 мм) — используется в редких случаях при крайней необходимости достижения максимального косметического эффекта.
Реабилитация после холецистэктомии
После удаления желчного пузыря пациенту необходимо регулярно посещать врача в течение следующих трёх месяцев, на 3–6–12 месяц нужно сдавать анализы крови и проходить УЗИ органов брюшной полости. Также следует принимать желчегонные препараты, питаться небольшими порциями 3–5 раз в сутки и исключить жирную пищу. Если не перестроить питание, агрессивная желчь, которая течёт в кишечник, повышает риски рака прямой кишки.
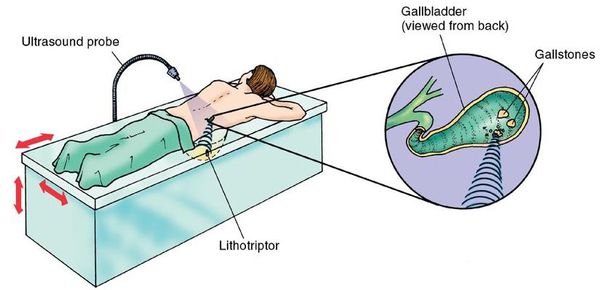
Ультразвуковая литотрипсия
При противопоказаниях к операции или при нежелании пациента оперироваться можно воспользоваться нехирургическим методом дробления камней — ультразвуковой литотрипсией. Однако измельчение и выведение камней не является излечением, и в 95-100% случаев конкременты формируются повторно через некоторое время.
Медикаментозная терапия
В период обострения применяются обезболивающие (нестрероидные противовоспалительные средства — НПВС) и спазмолитические препараты для снятия спазма мускулатуры желчного пузыря и его протоков.
Профилактику инфицирования и санацию очага проводят антибиотикотерапией (цефалоспорины). Дезинтоксикацию осуществляется при помощи растворов глюкозы и хлорида натрия. Также необходимо лечение диспепсического синдрома: обычно для этого используются ферментные препараты. [10]
Диета
Когда заболевание находится в стадии ремиссии, необходимо строгое соблюдать диету: отказаться от острой, жирной и жаренной пищи.
Физиотерапия и народные методы лечения
Пациенты, страдающие хроническим бескаменным холециститом, лечатся у гастроэнтеролога. Возможно проведение физиотерапии (электрофорез, грязелечение, рефлексотерапия, пребывание на бальнеологических курортах) и фитотерапии (приём отваров тысячелистника, пижмы, крушины).
Лечебная гимнастика при холецистите
Убедительных доказательств о пользе специальной гимнастики при лечении или для профилактики холецистита не существует. Более того, использование лечебной гимнастики может быть опасным. Чаще заболевание встречается в виде хронического калькулёзного холецистита, физическая нагрузка в таком случае может привести к осложнениям, таким как механическая желтуха. Пациенту вполне достаточно снизить вес и заниматься обычной лечебной физкультурой.
Прогноз. Профилактика
Нарушение диеты в повседневной жизни встречается сплошь и рядом, поэтому формирование конкрементов в желчном пузыре не является чем-то удивительным. Вероятность проявления симптомов и осложнений от образования камней в желчном пузыре на самом деле низкая. Очень часто камни в желчном пузыре обнаруживаются при обследовании пациентов с другими патологиями ЖКТ и других органов и систем.
Практически все пациенты, перенёсшие удаление желчного пузыря, больше никогда не испытывают симптомов, если только последние не были вызваны исключительно камнями в желчном пузыре.
Профилактические мероприятия не могут дать 100% гарантию предотвращения развития болезни, но значительно снизят риски её возникновения. Первично, конечно же, необходимо пропагандирование здорового образа жизни:
- соблюдение диеты;
- отказ от пристрастия к перееданию, жирной, острой и жареной пищи;
- ограничение или полный отказ от алкоголя;
- регулярные занятия физической культурой.
Нужно стремиться максимально избегать стрессов, недосыпаний, длительных и частых периодов голода.
Для профилактики обострений уже поставленного диагноза хронического холецистита необходимо:
- строжайшее соблюдение диеты и правил дробного питания;
- избегание гиподинамии, стрессов и тяжёлой физической нагрузки;
- два раза в год наблюдения у хирурга;
- не избегать санаторно-курортного лечения. [11]
Читайте также:
- Антитела к vi-антигену salmonella typhi что это
- Особенности клиники дизентерии у детей
- Рекомендации по эпидемиологическому надзору за энтеровирусами для поддержки программы ликвидации полиомиелита
- Сальмонеллы возбудители пищевых токсикоинфекций микробиология
- Действия социального работника в случае отравления

