Какие сегменты легкого чаще поражаются при туберкулезе
Обновлено: 07.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Туберкулез легких: причины появления, симптомы, диагностика и способы лечения.
Определение
Туберкулез – инфекционное заболевание, передающееся воздушно-капельным путем. Его возбудителем является бактерия Mycobacterium tuberculosis. Заразиться может каждый, но особенно восприимчивы к туберкулезу дети ввиду недостаточно сформированного иммунитета.
Заболевание излечимо, но лечение занимает длительное время. Огромное значение имеет ранняя диагностика туберкулеза - чем скорее он будет выявлен, тем меньше осложнений вызовет.
Причины появления туберкулеза
Туберкулез передается воздушно-капельным и воздушно-пылевым путями. Микобактерии находятся в мельчайших каплях, которые больной туберкулезом выделяет при разговоре, кашле, чихании и т.д.
Количество людей, инфицированных бактериями туберкулеза, составляет примерно 25–30%. Но заболевает только каждый десятый из них.
Выделяет микобактерии не каждый больной туберкулезом, а только тот, у кого происходит распад легочной ткани и бактериовыделение (в просторечии – открытая форма туберкулеза). Получить дозу микобактерий можно, даже не контактируя непосредственно с больным человеком, так как они способны оседать на частичках пыли и оставаться на ней при благоприятных условиях до 18 дней.
Дети чрезвычайно восприимчивы к инфекциям, а отсутствие прививок приводит к тому, что, встретив туберкулезную палочку, организм не распознает ее как чужеродный агент и не выделяет антитела для борьбы с инфекцией, а вместо этого дает бактериям возможность беспрепятственно проникнуть в легкие.
Среди взрослого населения в группу риска по заражению туберкулезом входят:
- пожилые люди,
- лица, страдающие хроническими заболеваниями (такими, как сахарный диабет, аутоиммунные заболевания),
- люди с онкологическими заболеваниями,
- люди, принимающие иммуносупрессивные препараты,
- пациенты, перенесшие тяжелые операции,
- курильщики.
- Первичный туберкулезный комплекс. Возникает при первичном заражении туберкулезом и встречается, как правило, среди детей. Протекает без выраженных симптомов, рентгенологически напоминает пневмонию, поэтому диагностика затруднена, не заразен. Небольшой очаг в большинстве случаев закрывается капсулой, и болезнь дальше не развивается.
- Туберкулез внутригрудных лимфатических узлов. Характеризуется распространением туберкулезных очагов в обоих легких и поражением лимфоузлов.
- Диссеминированный туберкулез легких. По всей поверхности легких образуются крошечные воспалительные бугорки. Может быть острым или хроническим, протекает тяжело (с лихорадкой, интоксикацией) и волнообразно.
- Очаговый туберкулез легких. В легком образуется от одного до нескольких воспалительных очагов не более 1 см в диаметре. Может протекать бессимптомно или с невысокой температурой, недомоганием.
- Инфильтративный туберкулез легких. Является одним из осложнений очагового туберкулеза. Протекает тяжело, с длительной лихорадкой, потерей веса, кашлем, может наблюдаться кровохарканье.
- Казеозная пневмония. Тяжелая форма легочного туберкулеза, развивается остро, с тяжелой интоксикацией, лихорадкой. Характеризуется массивным воспалением и затем распадом легочной ткани с образованием полостей в легком. Чаще всего возникает у больных с ослабленным иммунитетом.
- Туберкулема легких. В ткани легкого образуется инкапсулированный очаг более 1 см в диаметре, внутри которого происходит распад легочной ткани.
- Кавернозный туберкулез легких. Тяжелая форма туберкулеза, при которой происходит деструкция легочной ткани и образуются большие каверны (полости) в легком. Возникает как осложнение других форм туберкулеза.
- Фиброзно-кавернозный туберкулез легких. Является завершающим этапом кавернозного туберкулеза, когда окончательно формируется полость в легком.
- Цирротический туберкулез легких. Последняя стадия туберкулеза легких, характеризуется замещением легочной ткани на рубцовую. Встречается в 0,1-8% случаев, в основном у нелеченых или неправильно леченых пациентов. Для формирования данной формы требуются годы болезни.
- Туберкулезный плеврит. Воспалительный процесс поражает оболочку легких – плевру. Может развиться как осложнение туберкулеза легких или как самостоятельное заболевание, особенно у молодых людей.
- Туберкулез бронхов, трахеи, верхних дыхательных путей.
- Туберкулез органов дыхания, комбинированный с профессиональными пылевыми заболеваниями легких.
- с выделением микобактерий туберкулеза (МБТ+);
- без выделения микобактерий туберкулеза (МБТ–).
- Выраженная слабость, утомляемость, хроническая усталость.
- Бессонница, ночные кошмары.
- Снижение аппетита и потеря массы тела.
- Ночная потливость (она может быть настолько сильной, что больному приходится менять постельное белье).
- Повышение температуры тела, в основном до субфебрильных значений, то есть не выше 37,5°С. Температура держится постоянно и сопровождается ознобом.
- Кашель. Сначала больных беспокоит сухой кашель, но по мере прогрессирования заболевания появляется мокрота.
- Кровохарканье. Характерно для более поздних стадий туберкулеза.
- Боль в грудной клетке. Возникающая при кашле боль свидетельствует о вовлечении плевры в патологический процесс.
- Сильная одышка.
-
Клинический анализ крови с развернутой лейкоцитарной формулой (с целью выявления воспалительного процесса).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок. Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР. Краткая характеристика определяемого вещества Общий белок Сыворотка крови (плазма крови, лишенная фибриногена) содержит множество белков, выполняющих разнообразны.
Тест предназначен для скрининговой оценки состава и количественного соотношения фракций белка сыворотки крови методом электрофореза. Синонимы: Электрофорез белков сыворотки. SPEP. Краткая характеристика белковых фракций сыворотки крови Общий белок сыворотки крови состоит из смеси белков с ра.
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме. Синонимы: Анализ крови на СРБ; С-реактивный белок сыворотки крови. C-reactive Protein (CRP), quantitative; C-reactive protein test; CRP test. Краткое описание опред.
Аланинаминотрансфераза − внутриклеточный фермент, участвующий в метаболизме аминокислот. Тест используют в диагностике поражений печени, сердечной и скелетных мышц. Синонимы: Глутамат-пируват-трансаминаза; Глутамат-пируват-трансаминаза в сыворотке; СГПТ. Alanine aminotransferase; S.
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ .
Синонимы: Анализ крови на ЛДГ; Лактатдегидрогеназа; L-лактат; НАД+Оксидоредуктаза; Дегидрогеназа молочной кислоты. Lactate dehydrogenase, Total; Lactic dehydrogenase; LDH; LD. Краткая характеристика определяемого вещества Лактатдегидрогеназа ЛДГ – цитоплазматический.
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat. Краткая характеристика определяемого вещества Креатинин Креатинин – низкомолекулярное азотсодержащее вещество, продукт метаболизма креа.
Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl. Краткая характеристика определяемых веществ (Калий, Натрий, Хлор) Калий (К+) Основной внутриклеточный катион. Кал.
Общий кальций – основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными, метаболическими и регуляторными функциями в организме. Синонимы: Анализ крови на общий кальций; Общий кальций в сыворотке. Total blood calcium; Total calcium; Bl.
Определение ДНК возбудителей туберкулеза: комплекса микобактерий: M. tuberculosis, M. bovis, M. bovis BCG, M. microti, M. africanum в мокроте, смывах с бронхов, лаважной жидкости методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени. Туберкулёз (от лат. tubercul.
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Исследование, позволяющее получить данные о состоянии органов грудной клетки и средостения.
Диагностический тест с постановкой внутрикожной пробы для всех возрастных групп с целью диагностики туберкулезной инфекции.
Туберкулез – инфекционное хроническое заболевание, вызываемое микобактериями туберкулеза (Mycobacterium tuberculosis complex). Активный туберкулез развивается приблизительно у 10% людей, инфицированных M. tuberculosis. В остальных случаях благодаря иммунной системе происходит элиминация возбуд.
Лечение туберкулеза легких
Успех лечения во многом зависит от ранней диагностики заболевания. Терапия туберкулеза длительная и составляет от 4 месяцев до нескольких лет.
Самостоятельное прекращение приема лекарств, пропуск или уменьшение дозировки могут вызвать резистентность, то есть устойчивость микобактерий к антибиотикам.
Во время лечения необходимо отказаться от курения и употребления алкоголя.
Терапия туберкулеза подразумевает комбинацию нескольких антибактериальных препаратов. В основном все лекарства принимают в таблетированной форме, однако в начале заболевания или при тяжелом течении требуется их внутривенное введение.
Лечение туберкулеза осуществляется как дома, так и в специализированном стационаре. Госпитализация показана при первичном обнаружении туберкулеза, для лечения тяжелых форм туберкулеза и для хирургического лечения туберкулеза легких.
Во время терапии туберкулеза очень важно полноценно питаться, получая с пищей необходимое количество калорий, витаминов и питательных веществ.
Калорийность пищи должна быть на 10% выше, чем при обычном образе жизни. Молочные продукты, нежирное мясо, рыба, орехи богаты белком, который необходим для укрепления иммунитета. Обязательно нужно включать в меню овощи, зелень, цельнозерновые продукты. Следует избегать фастфуда, жирной, копченой пищи, сахара и сладких газированных напитков.
К неспецифическим осложнениям, характерным для многих легочных заболеваний, врачи относят кровохарканье, легочное кровотечение, спонтанный пневмоторакс. Спонтанный пневмоторакс – это попадание воздуха в плевральную полость вследствие повреждения ткани легкого. Наличие воздуха в плевральной полости сдавливает легкие и мешает нормальному процессу дыхания. Описаны случаи, когда к пневмотораксу приводит образование бронхоплевральных свищей.
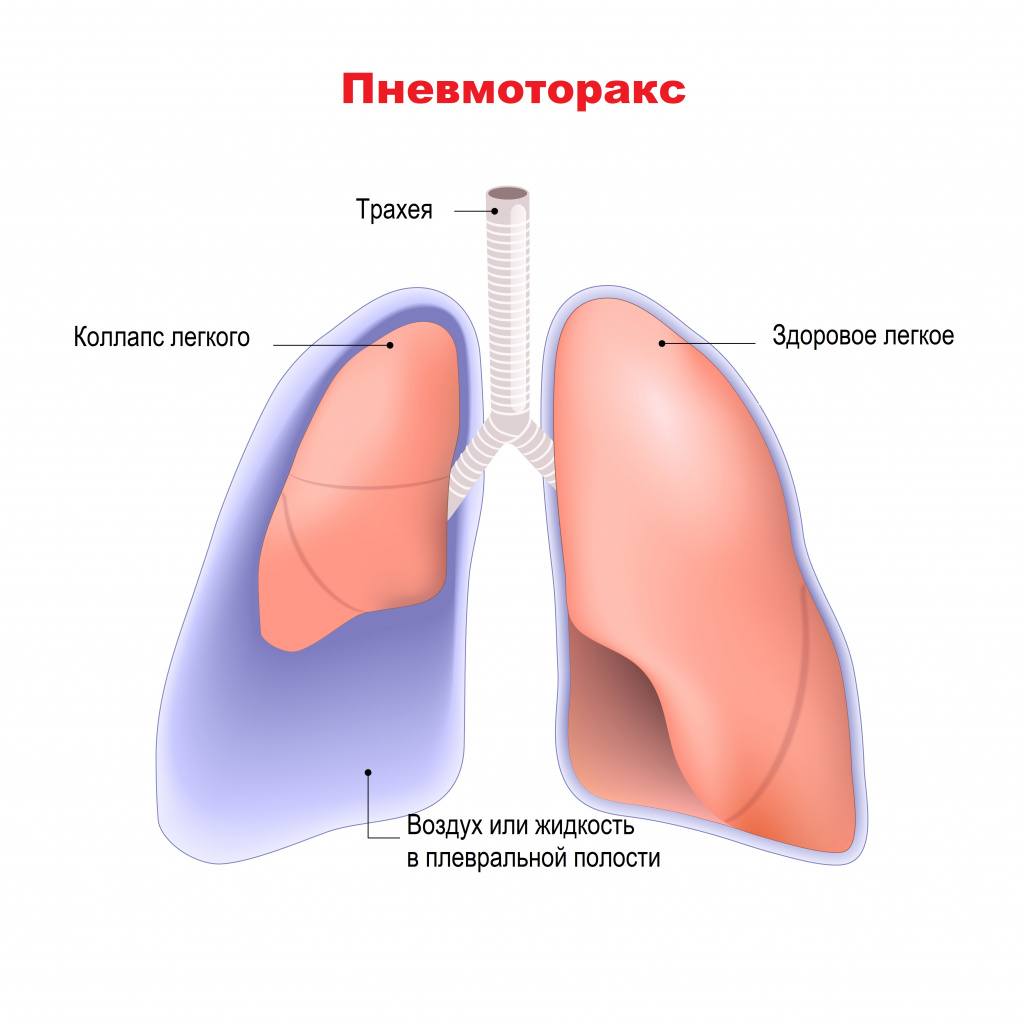
К редким, но грозным осложнениям относятся: ателектаз (спадение части легкого, которая перестает участвовать в газообмене и процессе дыхания), абсцесс легкого (образование гнойника в ткани легкого), амилоидоз внутренних органов (в результате длительного воспалительного процесса происходит нарушение белкового обмена, в органах начинает откладываться белок-амилоид, вследствие чего нарушается их нормальная работа), хроническая легочная недостаточность.
К специфическим осложнениям, характерным для туберкулеза легких, относятся: туберкулез бронхов, трахеи, гортани, корня языка; туберкулезный плеврит; туберкулезная эмпиема – скопление гноя в плевральной полости.
Профилактика туберкулеза легких
К специфической профилактике относится вакцинация.
Вакцину вводят внутрикожно, после чего формируется местный туберкулезный процесс, неопасный для общего здоровья. Впоследствии организм вырабатывает специфический иммунитет против микобактерий. Это значит, что привитой ребенок с хорошим поствакцинальным иммунитетом при встрече с микобактериями либо не инфицируется, либо переносит инфекцию в легкой форме.
Иммунитет, приобретенный после прививки БЦЖ, сохраняется в среднем 5 лет. Повторные вакцинации проводят в 7 и 14 лет.
Профилактика туберкулеза у взрослых включает ежегодную диспансеризацию с выполнением флюорографии легких.
- Карачунский М.А. Дифференциальная диагностика туберкулеза легких // Пульмонология и аллергология. – Т.1. – 2005. С. 6–9.
- Клинические рекомендации «Туберкулез у взрослых. Разраб.: Российское Общество Фтизиатров, Ассоциация фтизиатров. – 2022.
- Клинические рекомендации «Туберкулез у детей. Разраб.: Российское Общество Фтизиатров. – 2020.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Туберкулез бронхов – это специфическое воспалительное поражение бронхиальной стенки, вызванное M. tuberculosis и обычно осложняющее течение туберкулеза внутригрудных лимфатических узлов (ВГЛУ) и легких. Для туберкулеза бронхов типичен некупируемый приступообразный кашель с выделением скудной мокроты, боль в грудной клетке, одышка, кровохарканье. Диагноз выставляется с учетом данных рентгено-томографического исследования, бронхографии и бронхоскопии, анализа лабораторного материала на ВК, туберкулинодиагностики. Лечение туберкулеза бронхов осуществляется противотуберкулезными антибиотиками, которые могут вводиться системно и местно (ингаляционно, интратрахеобронхиально).
МКБ-10
A16.4 Туберкулез гортани, трахеи и бронхов без упоминания о бактериологическом или гистологическом подтверждении
Общие сведения
Туберкулез бронхов - клинико-морфологическая форма туберкулеза органов дыхания, ведущим признаком которой служит инфильтративное, язвенное или свищевое поражение стенок бронхов. Может возникать при первичном туберкулезном процессе или развиваться вторично, как осложнение активного туберкулеза легких и ВГЛУ. Часто сочетается с туберкулезом трахеи и гортани. Половые и возрастные различия в заболеваемости туберкулезом бронхов не выражены, однако известно, что у вакцинированных детей бронхи поражаются в 2,4 раза реже, чем у непривитых.
По статистике, чаще всего (в 13-20% случаев) трахеобронхиальным туберкулезом осложняется фиброзно-кавернозный туберкулез легких, несколько реже (в 9-12%) кавернозный и диссеминированный, еще реже (в 4%-12%) – инфильтративный и очаговый туберкулез. Все это диктует повышенную настороженность в отношении возможного развития туберкулеза бронхов у лиц с другими формами туберкулеза органов дыхания.

Причины
Как самостоятельная форма, туберкулез бронхов встречается редко. Чаще им осложняется течение деструктивных форм туберкулеза легких, туберкулезного бронхоаденита и первичного туберкулезного комплекса. Инфицирование бронхиального дерева микобактериями туберкулеза может происходить следующими путями:
- контактным - при прорастании грануляций из пораженных лимфоузлов в стенку бронха;
- бронхогенным - при выделении через бронхи инфицированной мокроты у больных с деструктивными формами туберкулеза;
- лимфогенным – при рассеивании микобактерий по перибронхиальным лимфатическим путям у больных с туберкулезом ВГЛУ;
- гематогенным - при распространении микобактерий по перибронхиальным кровеносным сосудам при внелегочном или милиарном туберкулезе.
Патогенез
При перфорации бронха казеозными массами на начальном этапе отмечается инфильтрация слизистой оболочки бронхов, на фоне которой образуются специфические эпителиоидные гранулемы. Перфорация может быть столь микроскопической, что даже не визуализируется при бронхоскопии. Тем не менее, вместе с казеозными частицами в просвет бронха может попадать значительное количество МВТ, приводя к аспирации инфицированного материала и развитию аспирационной казеозной пневмонии. Излечение происходит с образованием рубцовой ткани в месте перфорации, что приводит к деформации и стенозу трахеи и бронхов, развитию пневмосклероза и нарушениям легочной вентиляции.
В случае бронхогенного заражения в первую очередь в процесс вовлекается дренирующие каверну бронхи. При этом развивается гиперемия и отек слизистой стенки бронха, отек подслизистого слоя; нарушается функция мерцательного эпителия и бронхиальных желез, в результате чего в просвете бронхов накапливается большое количество слизистого секрета. Иногда на фоне инфильтрации бронхов образуются язвенные дефекты, которые заживают с образованием рубца. При туберкулезе бронхов могут поражаться сегментарно-субсегментарные ветвления или крупные бронхи (долевые, промежуточные, главные, область бифуркации).
Классификация
Во фтизиопульмонологии различают инфильтративную, язвенную и свищевую (фистулезную) патоморфологические формы туберкулеза бронхов.
- Инфильтративная форма. Поражение стенки бронха прослеживается на ограниченном протяжении; участок утолщения и гиперемии имеет округлую или удлиненную форму; в этом месте хрящевой рисунок бронха не дифференцируется, однако просвет бронха может не изменяться. Бацилловыделение, как правило, не наблюдается.
- Язвенная форма. Чаще поражаются устья сегментарных и долевых бронхов. При продуктивных воспалительных реакциях язвенные дефекты ограниченные, поверхностные, имеющие гладкое или покрытое грануляциями дно. Если воспалительная реакция имеет экссудативно-некротической характер, язвы глубокие, кровоточащие, с дном, покрытым грязно-серым налетом. Бактериовыделение отмечается чаще.
- Свищевая форма туберкулеза бронхов формируется при прорыве лимфоузла в стенку бронха. Лимфобронхиальный свищ имеет воронкообразную форму; при нажатии на него выделяются беловато-желтые казеозные массы. Через свищ из лимфатических узлов в бронхи могут проникать кристаллы кальция. Бронхолиты могут обтурировать мелкие бронхи, способствуя развитию ателектаза легких и в перспективе - бронхогенного цирроза легкого.
Симптомы туберкулеза бронхов
В подавляющем большинстве случаев (98%) туберкулез протекает хронически, подострое и острое течение наблюдается редко (2%). Клиническая картина туберкулеза бронхов определяется его формой, локализацией, наличием осложнений, поражения легочной ткани.
В своем классическом варианте трахеобронхиальный туберкулез протекает с упорным кашлем, который не купируется после приема противокашлевых препаратов. Кашель приступообразный, лающий, беспокоит больного днем и ночью, сопровождается отделением необильной вязкой мокроты слизистого характера, без запаха. При язвенной форме может отмечаться кровохарканье. В случае присоединения стеноза бронхов дыхание становится свистящим, развивается одышка. Другими характерными признаками туберкулеза бронхов служат боль и жжение, локализующиеся за грудиной, между лопатками.
Инфильтративная форма туберкулеза бронхов может протекать бессимптомно или со скудными клиническими признаками. Общеинфекционные симптомы, сопутствующие легочному туберкулезу (лихорадка, ночная потливость, потеря веса) при туберкулезе бронхов выражены умеренно или отсутствуют. Из осложнений трахеобронхиального туберкулеза чаще всего встречаются бронхопневмония, стенозы трахеи и бронхов, бронхоэктазы. При обтурации просвета бронха бронхолитом клиника может напоминать бронхит, инородное тело, опухоль бронха.
Диагностика
Больные с туберкулезом бронхов на момент постановки диагноза, как правило, уже состоят на учете у фтизиатра. Гораздо реже туберкулез бронхов выявляется при плановой флюорографии, у длительно лихорадящих лиц, пациентов с упорным кашлем и немотивированным кровохарканьем. Целенаправленное обследование осуществляется в условиях противотуберкулезного диспансера.
- Лучевые методы обследования. Рентгенография и КТ легких обнаруживает деструктивное поражение легких, деформацию бронхов, участки гиповентиляции и ателектаза. Вторичные изменения бронхов (стенозы, бронхоэктазы) выявляются в процессе бронхографии.
- Эндоскопия бронхов.Фибробронхоскопия позволяет установить локализацию и форму процесса: катаральный эндобронхит, инфильтративное, язвенное, рубцовое поражение слизистой, фистулу бронха. Однако даже отсутствие эндоскопических признаков специфического поражения не исключает диагноза туберкулеза бронхов. Подтвердить факт бактериовыделения позволяет исследование мокроты и лаважной жидкости на наличие МБТ.
- Специфические тесты. Результаты туберкулинодиагностики чаще всего характеризуются гиперергической реакцией, однако она чаще всего отражает активность процесса в легких. Используется ИФА-диагностика - определение в крови γ-интерферона (квантифероновый тест) или сенсибилизированных Т-лимфоцитов (T-SPOT.TB).
Дифференциальную диагностику туберкулеза бронхов проходят с неспецифическим бронхитом и трахеобронхитом, саркоидозом Бека, инородными телами бронхов, силикотуберкулезом, эндобронхиальной опухолью, сифилисом бронхов. Для верификации характера изменений бронхов производится бронхоскопия с биопсией и морфологическое исследование патологических участков.
Лечение туберкулеза бронхов
При туберкулезе бронхов, кроме системного приема химиопрепаратов, используется местная терапия: при локализованном процессе – эндобронхиальное введение химиопрепаратов, при распространенном поражении - аэрозольная терапия. Методы локального воздействия также могут включать санационные бронхоскопии с удалением казеозных масс и промыванием бронхов, диатермокоагуляцию или прижигание грануляций трихлоруксусной кислотой, лазеротерапию слизистой бронхов. При развитии рубцового бронхостеноза II и III степени ставится вопрос о хирургическом лечении: стентировании, пластике бронха или резекции легкого. В период реабилитации показаны санаторно-курортное и климатическое лечение.
Прогноз
Течение и исход зависят от формы туберкулеза легких и бронхов. Более чем в 80% случаев при правильном лечении отмечается клиническое излечение туберкулеза бронхов. Для предупреждения рецидивов в течение последующих 2-х лет весной и осенью проводится специфическая химиопрофилактика.
Очаговый туберкулез легких – форма вторичного туберкулеза, протекающая с формированием в легких очагов специфического воспаления не более 10 мм в диаметре. Протекает бессимптомно или малосимптомно. У части больных очаговый туберкулез легких может сопровождаться недомоганием, субфебрилитетом, болью в боку, сухим кашлем. В диагностике очагового туберкулеза наиболее информативны рентгенография легких, выявление МБТ в мокроте или бронхиальных смывах. В начальном периоде больным очаговым туберкулезом легких назначается комбинация из трех-четырех основных противотуберкулезных химиопрепаратов с последующим уменьшением до двух наименований.
МКБ-10

Общие сведения
Очаговый туберкулез легких – специфическое туберкулезное поражение, характеризующееся наличием в легких немногочисленных небольших (в пределах 1-2-х сегментов) фокусов продуктивного воспаления. Очаговый туберкулез относится к вторичной туберкулезной инфекции, т. е. обычно возникает через много лет после излечения первичного туберкулеза. Именно поэтому преобладающее большинство заболевших составляют взрослые пациенты. Среди других клинико-морфологических форм туберкулеза легких на долю очаговой формы приходится 15-20%. Отличительными особенностями очагового туберкулеза легких являются ограниченность зоны поражения одним-двумя сегментами, недеструктивный характер воспаления и латентное течение инфекции.
Причины
Очаговый туберкулез легких может возникнуть в результате экзогенной суперинфекции либо эндогенной активации инфекции в старых первичных очагах (кальцинатах). Экзогенное инфицирование возможно при тесном контакте с больными открытой формой туберкулеза в семье, противотуберкулезном диспансере, различных замкнутых коллективах. Заражение происходит аэрогенным путем. При этом вновь заболевшие выделяют микобактерии, устойчивые к тем же противотуберкулезным препаратам, что и источник инфекции. Роль экзогенной суперинфекции велика в районах с неблагополучной эпидемической ситуацией, неблагоприятными социально-бытовыми условиями проживания, при отсутствии специфической иммунизации населения.
Реактивация эндогенной инфекции происходит в старых туберкулезных очагах в легких (очаг Гона) или внутригрудных лимфатических узлах. В остаточных очагах микобактерии туберкулеза могут длительно персистировать в виде L-форм. Реверсия инфекции обычно происходит на фоне ослабления ранее сформированного противотуберкулезного иммунитета, чему способствуют:
- стрессы
- плохое питание
- переутомление
- лечение иммунодепрессантами
- сопутствующие заболевания (пневмокониозы, сахарный диабет, язвенная болезнь желудка и двенадцатиперстной кишки)
- вредные зависимости (алкоголизм, табакокурение, наркомания).
Патогенез
В патогенезе реактивации эндогенной инфекции, как причины очагового туберкулеза легких, определяющую роль играет лимфогематогенное рассеивание микобактерий по организму. Очаговый туберкулез легких имеет преимущественно верхнедолевую локализацию. Многочисленные исследования в области фтизиатрии и пульмонологии объясняют это различными факторами: ограниченной подвижностью верхушки легкого, ее слабой аэрацией, замедленным крово- и лимфотоком в этой области, вертикальным положением тела человека и даже гиперсенсибилизацией, способствующей избирательной фиксации микобактерий в верхушке легких.
Классификация
По давности течения очаговый туберкулез легких может быть свежим (мягкоочаговым) и хроническим (фиброзно-очаговым).
- Свежий туберкулез является начальной стадией вторичного процесса, развившегося у пациента, ранее инфицированного микобактериями и переболевшего первичной инфекцией. Морфологически характеризуется эндобронхитом и перибронхитом в области сегментарных бронхов, при вовлечении альвеол - лобулярной бронхопневмонией.
- Хронический очаговый туберкулез может развиваться как в результате рассасывания свежего очагового туберкулеза, так и в исходе других легочных форм – инфильтративной, диссеминированной, кавернозной. При этом воспалительные очаги инкапсулируются, замещаются соединительной тканью или обызвествляются. По сути, они представляют собой остаточные фиброзные очаги, однако при определенных условиях могут реактивироваться, вызывая обострение туберкулезного процесса и увеличение границ поражения. В свою очередь, при прогрессировании хронический очаговый процесс также может трансформироваться в инфильтративный, кавернозный или диссеминированный туберкулез легких.
В своем развитии очаговый туберкулез проходит фазы инфильтрации, распада и уплотнения. В зависимости от размеров различают мелкие (до 3 мм в диаметре), средние (до 6 мм), крупные (до 10 мм) очаги.
Симптомы очагового туберкулеза
Особенностью клинического течения туберкулеза легких является стертость или отсутствие симптоматики, поэтому большая часть случаев выявляется при профилактической флюорографии. Примерно у трети пациентов определяется слабо выраженный интоксикационный синдром и признаки поражения органов дыхания.
Признаки интоксикации включают в себя субфебрильную температуру по вечерам, ощущение жара, сменяющееся кратковременным познабливанием, потливость, недомогание, снижение аппетита, нарушение сна. Иногда при очаговом туберкулезе легких, как проявление специфической интоксикации, возникают признаки гипертиреоза: увеличение размеров щитовидной железы, тахикардия, блеск глаз, колебания веса, раздражительность. У женщин могут отмечаться нарушения менструального цикла по типу опсоменореи или пройоменореи.
Возможны жалобы на боль в боку, между лопатками, в плечах. Кашель обычно носит непостоянный характер, может быть сухим или сопровождаться скудным отделением мокроты. Изредка возникает кровохарканье.
Диагностика
Физикальные данные, выявляемые при объективном обследовании больного с подозрением на очаговый туберкулез легких, неспецифичны. Пальпация позволяет выявить небольшую болезненность и ригидность мышц плечевого пояса; лимфоузлы не увеличены. Перкуторный звук над очагом поражения приглушен, при аускультации прослушивается жесткое дыхание, во время покашливания больного определяются единичные мелкопузырчатые хрипы.
Туберкулиновые пробы при очаговом туберкулезе легких, как правило, нормергические, поэтому не играют существенной роли в диагностике. В редких случаях больные могут реагировать на подкожное введение туберкулина повышением температуры тела, увеличением количества мокроты, ускорением СОЭ и т. п. Методом скрининга также могут служить иммунологические реакции крови (Т-Спот.ТБ, квантиферон-тест), которые используются для подтверждения инфицированности.
Для определения активности туберкулеза исследуется мокрота на КУБ, производится бронхоскопия с забором бронхоальвеолярных смывов. Эндоскопическая картина при свежем очаговом туберкулезе легких характеризуется признаками эндобронхита.
Основную информацию о форме туберкулеза дает рентгенография легких, однако рентгенологическая картина может быть различной в зависимости от фазы и длительности процесса. При свежем очаговом туберкулезе обычно определяется 1-2 крупных очага и несколько средних или мелких; тени слабоконтурирующие, малоинтенсивные, округлой формы. Хронический очаговый туберкулез рентгенологически проявляется наличием плотных фокусов с очагами обызвествления и фиброзных тяжей; тени средней и высокой интенсивности, обычно малого и среднего размера. Дифференциальная диагностика проводится с неспецифической очаговой пневмонией, пневмомикозами, периферическим раком легкого.

КТ органов грудной клетки. Множественные очаговые изменения верхней доле правого легкого (верифицированный туберкулез)
При сомнительных данных прибегают к проведению тест-терапии: пациенту на 2-3 месяца назначают противотуберкулезные средства и отслеживают клинико-рентгенологическую и лабораторную динамику. При уменьшении или частичном рассасывании очагов диагноз очагового туберкулеза несомненен.
Лечение очагового туберкулеза легких
Лечение активного очагового туберкулеза легких проводится в противотуберкулезном стационаре, неактивного – в амбулаторных условиях под наблюдением фтизиатра. Стандартный режим химиотерапии предусматривает назначение не менее трех противотуберкулезных препаратов (рифампицин, изониазид, пиразинамид, этамбутол) на срок 2-3 месяца. В начальном периоде также может применяться стрептомицин. В фазе продолжения, которая длится 4-6 месяцев, оставляют прием двух препаратов (рифампицин+изониазид, изониазид+этамбутол). Общая длительность терапии очагового туберкулеза легких составляет 6-9 месяцев, а у отдельных пациентов – до одного года. Реабилитация после курса лечения осуществляется в условиях противотуберкулезного санатория.
Прогноз
Исход очаговой формы туберкулеза легких, как правило, благополучный. В результате полноценного лечения свежие очаги полностью рассасываются, наступает полное клиническое излечение. При хроническом течении очагового туберкулеза возможен переход в менее прогностически благоприятные формы (инфильтративную, кавернозную, диссеминированную). Чаще всего исходом служит пневмосклероз с формированием очагов фиброза или кальциноза. Такие пациенты в течение 1—2 лет нуждаются в проведении химиопрофилактики. Наибольшую сложность представляет лечение устойчивых к химиопрепаратам случаев. Профилактика очагового туберкулеза легких состоит в проведении рентгенологического обследования населения, санпросветработы, повышении неспецифической резистентности организма. В сокращении числа случаев вторичного туберкулеза легких большое значение имеет вакцинопрофилактика.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Туберкулез: причины появления, симптомы, диагностика и способы лечения.
Определение
Туберкулез - это инфекционное заболевание, вызываемое микобактерией Коха – внутриклеточным паразитом из группы Mycobacterium tuberculosis complex, имеющей вид прямой или немного изогнутой палочки. Палочка Коха отличается высокой устойчивостью к различным изменениям в окружающей среде.
Развитию заболевания способствует ослабленный иммунитет - когда у бактерий есть все условия для размножения, они первоначально поражают легкие, затем попадают в кровь и заражают другие органы и ткани человеческого организма. Заболевание часто протекает в бессимптомной, или скрытой форме, но, как правило, заканчивается переходом в активную.
Причины появления туберкулеза
Путей заражения туберкулезом может быть несколько:
- воздушно-капельный (заражение происходит при контакте с больными туберкулезом легких в открытой форме);
- контактный;
- через продукты питания, воду;
- внутриутробный.
Инфицирование происходит обычно в детском и подростковом возрасте, а клинические проявления манифестируют спустя длительное время.
Туберкулез мочеполовой системы – вторая по распространенности форма внелегочного туберкулеза. Обычно эта форма заболевания представляет собой вторичный процесс. В органы мочеполовой системы возбудитель попадает гематогенным или лимфогенным путем. Как правило, микобактерии размножаются преимущественно в почках, мочевом пузыре и мочеточнике, реже – в простате, уретре, маточных трубах, эндометрии, яичниках, шейке матки и во влагалище.
Туберкулез костей и суставов характеризуется выраженными дистрофическими изменениями в тканях, окружающих туберкулезный очаг. Развиваются характерные для туберкулеза костей и суставов остеопороз и мышечная атрофия. Туберкулезный процесс в костной ткани часто локализуется в теле позвонков, эпифизарных отделах длинных трубчатых костей, в губчатых костях, и реже - в диафизарных отделах коротких и длинных трубчатых костей. Особенно тяжело протекает туберкулез позвоночника, приводя к переломам позвонков. Инфекционный процесс способен вызывать туберкулезный токсико-аллергический артрит (полиартрит Понсе), воспаление суставов (чаще всего поражаются плечевые, коленные и голеностопные суставы).
Туберкулез глаз – заболевание, которое поражает роговицу, сосудистую и сетчатую оболочки, конъюнктиву, склеру и дополнительные структуры глаза. Клинически различают туберкулезно-аллергический (повышенная чувствительность тканей глаз к возбудителю заболевания) и метастатический (проникновение микобактерий в сосудистую оболочку глаза гематогенным путем) туберкулез глаз. Заболевание характеризуется хроническим, часто рецидивирующим течением, нередко приводящим к снижению зрительной функции. Болеют преимущественно лица молодого и среднего возраста. Женщины более предрасположены к развитию данной патологии.
Другие формы внелегочного туберкулеза: туберкулез перикарда, кожи, органов пищеварительной системы, брюшины, печени, селезенки, поджелудочной железы, крупных сосудов возникает крайне редко.
Классификация заболевания
Выделяют три разновидности туберкулеза:
- туберкулезная интоксикация в детском возрасте и у подростков;
- туберкулез органов дыхательной системы;
- туберкулез внелегочной системы (остальных систем организма).
По классификации ВОЗ к внелегочным формам относят туберкулез плевры, бронхов, гортани и внутригрудных бронхолегочных лимфоузлов при условии, если в процесс не вовлечена паренхима легких.
В России и по рекомендациям ВОЗ принято считать туберкулез легких ведущей формой, поэтому, если у пациента диагностируют эту локализацию, всеми прочими локализациями пренебрегают.
Распространенность поражения определяется числом пораженных органов и систем, в соответствии с которым выделяют:
- локальный (ограниченный) туберкулез — наличие одного очага в пораженном органе;
- распространенный процесс — поражение, при котором в одном органе имеется несколько очагов (зон) туберкулезного воспаления;
- множественное поражение системы — поражение туберкулезом нескольких органов одной системы;
- сочетанный туберкулез — поражение двух и более органов, относящихся к разным системам. Частные формы сочетанного туберкулеза: генерализованный (активный туберкулез разных органов и систем) и полиорганный (сочетание в разных органах активного и неактивного процессов).
Туберкулезные микобактерии размножаются медленно, поэтому симптоматика проявляется лишь спустя длительное время.
Выявить внелегочную туберкулезную инфекцию довольно сложно, потому что ее симптоматика является смазанной. Но для всех форм внелегочного туберкулеза характерны общие неспецифические симптомы туберкулезной интоксикации:
- общая слабость, потливость;
- вялость, усталость;
- повышение температуры тела;
- боль в области пораженного участка;
- резкая потеря веса.
При туберкулезном лимфадените:
- покраснение кожи, болезненность и отек в области патологического лимфоузла;
- увеличение периферических лимфоузлов;
- формирование свищевых ходов.
- слабость или затруднение движения в нижних конечностях, изменение походки;
- боль, отек, ограничение подвижности суставов;
- наличие свища с серозно-гнойным отделяемым и/или туберкулезных абсцессов;
- наличие опухолевидных образований;
- деформация скелета;
- парезы и параличи конечностей.
- боль в пояснице, почечная колика;
- частые, болезненные, малопродуктивные позывы к мочеиспусканию;
- кровь в моче;
- постоянная или схваткообразная боль внизу живота;
- нарушение менструального цикла (у женщин);
- воспаление предстательной железы и придатка яичка (у мужчин).
- снижение аппетита и потеря веса;
- ощущение вздутия живота;
- дисфункция кишечника, диарея;
- боль в области живота;
- кровь в кале;
- кишечные свищи, кишечная непроходимость;
- острый перитонит.
- рвота, не связанная с приемом пищи;
- бессонница;
- сильная головная боль;
- раздражительность, апатия;
- невротические реакции, судороги;
- ригидность затылочных мышц;
- асимметрия лица, нарушение речи, параличи, ухудшение зрения.
- плотные на ощупь подкожные узелковые образования, которые, увеличиваясь, формируют язвы и свищи;
- кожные высыпания.
Основные методы диагностики туберкулеза.
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Читайте также:

